Трудности перевязки легочных сосудов. Пневмэктомия при трансперикардиальном подходе к сосудам легкого
Добавил пользователь Владимир З. Обновлено: 21.01.2026
ФГБУ «НМИЦ им. В.А. Алмазова» Минздрава России, Санкт-Петербург, Россия
Новосибирский НИИ патологии кровообращения им. акад. Е.Н. Мешалкина;
Российский кардиологический научно-производственный комплекс Минздравсоцразвития России, Москва
Реперфузионный отек легкого как осложнение баллонной ангиопластики легочной артерии у пациентов с хронической тромбоэмболической легочной гипертензией
Журнал: Флебология. 2017;11(4): 243‑248
Хроническая тромбоэмболическая легочная гипертензия (ХТЭЛГ) — один из вариантов легочной гипертензии, который возникает вследствие неполного разрешения тромбоэмболии легочной артерии (ЛА) и ассоциирован с крайне неблагоприятным прогнозом. Стандартом лечения пациентов с ХТЭЛГ является тромбэндартерэктомия из ЛА в условиях искусственного кровообращения и циркуляторного ареста при возможности выполнения. Как альтернатива медикаментозной терапии для неоперабельных пациентов в последние годы рассматривается транскатетерная баллонная ангиопластика ЛА. Этот относительно новый метод эндоваскулярного лечения больных с ХТЭЛГ выполняется поэтапно и позволяет достигнуть значительного снижения среднего давления в ЛА вплоть до его нормализации с уменьшением функционального класса легочной гипертензии. К наиболее грозным осложнениям данного метода относятся кровотечения при перфорации ветвей ЛА и реперфузионный отек легкого. В данной работе приводятся краткий обзор подходов к стратификации риска развития реперфузионного отека легких, тактика ведения пациентов, а также клинический пример из нашей практики.
Хроническая тромбоэмболическая легочная гипертензия (ХТЭЛГ) — один из вариантов прекапиллярной легочной гипертензии, который возникает вследствие неполного разрешения тромбоэмболии легочной артерии (ТЭЛА). Частота формирования ХТЭЛГ после верифицированного эпизода тромбоэмболии, по данным разных авторов [1], составляет 0,5—8,8%, при этом смертность больных с ХТЭЛГ при отсутствии лечения крайне высока: более 90% пациентов умирают в течение 3 лет, если среднее давление в легочной артерии (ЛА) более 50 мм рт.ст. Диагноз ХТЭЛГ необходимо исключать у пациентов с необъяснимой одышкой, перенесших ТЭЛА в анамнезе и получающих не менее 3 мес эффективную антикоагулянтную терапию. Существует также небольшая группа пациентов, не имеющих указаний в анамнезе на тромбоэмболический эпизод, у которых предметом обращения к врачу служит одышка или впервые выявленная при эхокардиографическом (ЭхоКГ) исследовании легочная гипертензия. Диагностический алгоритм при подозрении на ХТЭЛГ включает визуализирующие методы для подтверждения эмболического генеза поражения русла ЛА и прямую манометрию камер сердца для верификации прекапиллярного характера легочной гипертензии (среднее давление в ЛА 25 мм рт.ст. и более; давление заклинивания легочных капилляров 15 мм рт.ст. и менее, легочное сосудистое сопротивление более 500 дин · сек ⁄см -5 ) [2]. Морфология и уровень поражения ЛА оцениваются с помощью мультиспиральной компьютерной томографии (МСКТ) органов грудной клетки и ангиографии ЛА. В оценке перфузионного дефицита «золотым стандартом» в настоящее время остается планарная перфузионная сцинтиграфия легких. В отличие от других вариантов легочной гипертензии, при ХТЭЛГ крайне важна оценка операбельности пациента, которая выполняется командой врачей в экспертном центре по диагностике и лечению легочной гипертензии, так как операция тромбэндартерэктомии из ЛА в условиях искусственного кровообращения и циркуляторного ареста по-прежнему остается основным методом лечения данной патологии [3, 4]. Благодаря оптимизации техники операции и протокола послеоперационного ведения в ведущих мировых экспертных центрах по лечению ХТЭЛГ 3-летняя выживаемость этой категории больных достигла 90% [5, 6]. При сегментарном/субсегментарном уровне поражения ЛА пациент признается неоперабельным, имея в виду невозможность выполнения тромбэндартерэктомии, и ему рекомендуется медикаментозная терапия (класс рекомендации Ib, ESC/ERS, 2015). Высокая стоимость такого лечения и его пожизненная необходимость делают специфическую терапию малодоступной для больных с ХТЭЛГ. В последние годы для лечения неоперабельных пациентов с ХТЭЛГ применяют баллонную ангиопластику ветвей ЛА (класс рекомендации IIb, ESC/ERS, 2015). Впервые транскатетерная баллонная ангиопластика ЛА (БАПЛА) была выполнена в 1988 г. пациенту с ХТЭЛГ [7], однако широкого распространения метод не получил. В 2012 г. появились публикации японских коллег [8], имеющих на сегодняшний день наибольший опыт по применению баллонной ангиопластики в лечении больных с неоперабельными формами ХТЭЛГ. В соответствии с представленными данными, выполнение БАПЛА в нескольких последовательных сессиях позволяет достигнуть снижения среднего давления в ЛА и уменьшения функционального класса легочной гипертензии при летальности около 1,5%.
Наиболее распространенным и грозным осложнением БАПЛА считают реперфузионное повреждение легкого, возникающее в 30—35% случаев, в течение первых 48—72 ч после оперативного вмешательства и характеризующееся локальным отеком легкого [9]. Появление инфильтративных изменений на рентгенограмме легких требует проведения МСКТ легких с контрастным усилением и динамической оценки клинической картины в рамках дифференциального диагноза между реперфузионным отеком легкого, повторным тромбозом ветвей ЛА и легочным кровотечением. Отек легкого характеризуется нарастанием инспираторной одышки, появлением кашля с отделением розовой пенистой мокроты и усугублением акроцианоза за счет снижения сатурации периферической крови. Факторами риска развития данного осложнения принято считать исходно высокое давление в ЛА, значение легочного сосудистого сопротивления (ЛСС) более 1000 дин · сек ⁄см -5 до начала БАПЛА, низкий сердечный выброс, а также высокий уровень мозгового натрийуретического пептида [10—12]. С целью оценки риска развития реперфузионного отека легких после процедуры БАПЛА японскими авторами [13, 14] предложен прогностический индекс развития отека легких PEPSI (Pulmonary Edema Predictive Scoring Index). Индекс PEPSI рассчитывается по формуле:
PEPSI = (PFG после БАП - PFG исходно) · ЛСС (Ед. Вуда).
Показатель PFG (perfusion flow grade — скорость кровотока) характеризует состояние кровотока по целевой для оперирующего хирурга сегментарной ветви ЛА и оценивается до и после процедуры БАПЛА. Значение данного показателя варьирует в диапазоне от 0 до 3 баллов:
— 0 баллов — окклюзия сегментарной артерии без антеградного тока;
— 1 балл — выраженное замедление кровотока по артерии после стенотического поражения без венозной фазы;
— 2 балла — антеградный кровоток по артерии сохранен, но отмечается отсрочка венозной фазы;
— 3 балла — полная перфузия ЛА и вен в исследуемом сегменте.
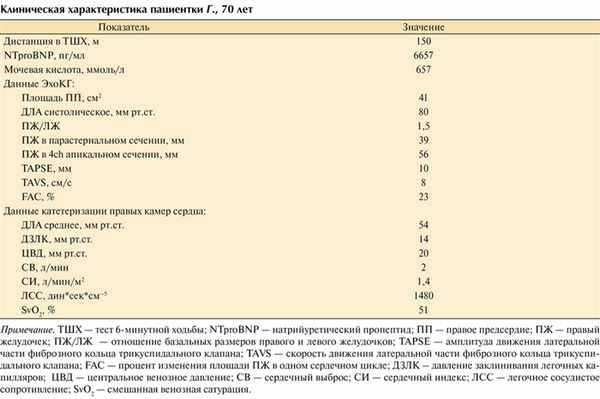
В табл. 1 приведена Клиническая характеристика пациентки Г., 70 лет Примечание. ТШХ — тест 6-минутной ходьбы; NTproBNP — натрийуретический пропептид; ПП — правое предсердие; ПЖ — правый желудочек; ПЖ/ЛЖ — отношение базальных размеров правого и левого желудочков; TAPSE — амплитуда движения латеральной части фиброзного кольца трикуспидального клапана; TAVS — скорость движения латеральной части фиброзного кольца трикуспидального клапана; FAC — процент изменения площади ПЖ в одном сердечном цикле; ДЗЛК - давление заклинивания легочных капилляров; ЦВД — центральное венозное давление; СВ — сердечный выброс; СИ — сердечный индекс; ЛСС — легочное сосудистое сопротивление; SvO2 — смешанная венозная сатурация. классификация по степеням реперфузионного отека легких, разработанная T. Inami и соавт. [13]. Авторы показали, что увеличение риска реперфузионного отека легких превышает 15% при индексе PEPSI выше 20. Значение PEPSI 35,4 предложено как маркер высокого риска развития реперфузионного отека.
При индексе PEPSI более 35, рассчитанном интраоперационно, показан перевод пациента в отделение реанимации для проведения неинвазивной вентиляции легких в течение как минимум 4 ч. Остальные пациенты нуждаются в наблюдении в отделении интенсивной терапии как минимум в течение 12 ч с проведением инфузионной терапии (поддержание отрицательного водного баланса) и мониторированием сатурации периферической крови. Кроме того, рекомендуются выполнение рентгенограммы органов грудной клетки каждые 6 ч и поддержание целевого уровня гипокоагуляции с использованием низкомолекулярных гепаринов. Появление инфильтративных теней на рентгенограмме легких должно насторожить врача относительно высокого риска развития труднообратимых изменений легочной ткани и, как следствие, образования порочного круга: реперфузионный отек — прирост ЛСС — повышение давления в ЛА — реперфузионный отек. Крайняя степень выраженности реперфузионного повреждения сопровождается тяжелой гипоксемией, резидуальной легочной гипертензией, снижением сердечного выброса с клиникой правожелудочковой сердечной недостаточности. В таких ситуациях единственным средством поддержания нормальной оксигенации и гемодинамики может стать экстракорпоральная мембранная оксигенация.
Для уменьшения вероятности возникновения реперфузионного отека предлагается поэтапное выполнение БАПЛА [15—17]. За одну сессию рекомендовано выполнение вмешательства не более чем на трех сегментарных артериях. При исходно высоком ЛСС предпочтительно начинать с поражения по типу субокклюзий с сохраненным периферических кровотоком. Постепенное расширение объема вмешательства на пораженных сегментах ЛА в несколько сеансов уменьшает индекс PEPSI. На заключительных этапах, когда риск развития реперфузионного отека минимален, а также в случае положительной динамики гемодинамических показателей возможно дилатирование целевой артерии референтным баллонным катетером.
Клинический случай
Пациентка Г., 70 лет, с рецидивирующим течением ТЭЛА промежуточного риска: два верифицированных эпизода в 2014 и 2016 гг., имеет дополнительный фактор риска тромбоэмболических событий в виде антифосфолипидного синдрома. При поступлении в ФГБУ «НМИЦ им. В.А. Алмазова» имеются явления хронической сердечной недостаточности на уровне IV функционального класса с отечным синдромом и предсинкопальным состоянием. Данные ЭхоКГ и прямой манометрии камер сердца приведены в таблице.
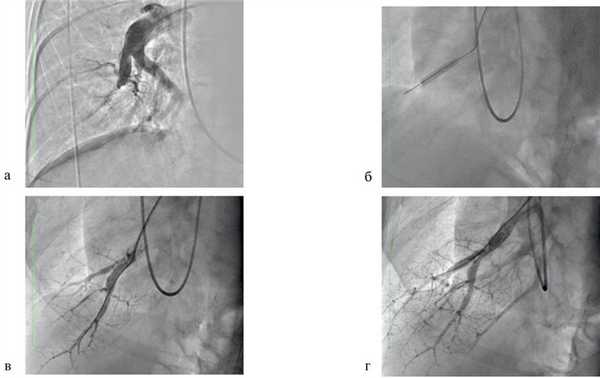
При МСКТ-ангиографии и инвазивной ангиопульмонографии диагностирован дистальный тип поражения ветвей ЛА, определены показания к медикаментозной терапии в сочетании с поэтапной БАПЛА. С учетом необходимости применения специфической терапии легочной гипертензии пациентке с высоким риском сердечно-сосудистых заболеваний для исключения ишемической болезни сердца выполнена коронарография: данных за стенозирующее поражение коронарных артерий не получено. На фоне терапии петлевыми диуретиками и силденафилом в дозе 60 мг/сут достигнута компенсация сердечной недостаточности на уровне III функционального класса с купированием отечного синдрома. Под контролем рентгеноскопии и инвазивного мониторинга параметров центральной гемодинамики был выполнен первый этап баллонной ангиопластики хронической окклюзии устьев сегментарных артерий А8, А9 правого легкого. Использован баллонный катетер высокого давления диаметром 5,0 мм, длиной 20,0 мм (максимальное давление инфляции — 12 атм.). Восстановлен антеградный кровоток с появлением венозной фазы (скорость кровотока PFG — 3 балла) (рис. 2). Рис. 2. Баллонная ангиопластика хронической окклюзии сегментарной артерии А8 правой ЛА. а — окклюзия сегментарной ветви А8; б — проведение коронарного проводника через область окклюзии на периферию артерии с последующей дилатацией баллонным катетером; в — восстановление кровотока по артерии; г — баллонная пластика ветви второго порядка сегментарной артерии А8. Расчетный индекс PEPSI — 58,5; риск развития реперфузионного отека легкого — около 80%. Интраоперационное давление в ЛА на момент завершения процедуры составило 85/32/53 мм рт.ст., системное артериальное давление — 136/81 мм рт.ст.
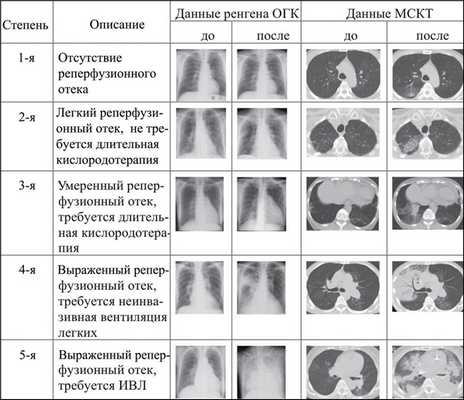
Рис. 1. Классификация реперфузионного отека легких по степеням. Примечание. Данные приведены до и после выполнения процедуры БАПЛА; ИВЛ — искусственная вентиляция легких; ОГК — органы грудной клетки; МСКТ — мультиспиральная компьютерная томография.
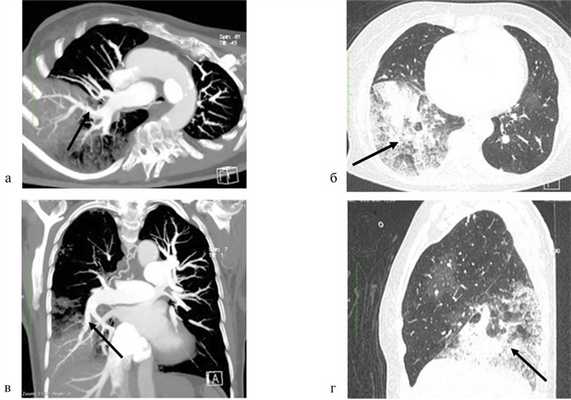
Через 12 ч после завершения операции отмечено ухудшение состояния пациентки: одышка в покое, дискомфорт в правой половине грудной клетки, кашель, снижение сатурации артериальной крови: SpO2 — 86%, PaO2 — 56 мм рт.ст. На контрольной МСКТ органов грудной клетки — картина реперфузионного отека нижней доли правого легкого IV степени (рис. 3). Риc. 3. Мультиспиральная компьютерная томограмма с контрастным усилением через 12 ч после выполнения БАПЛА. а, в — восстановление кровотока в сегментарных ветвях А8, А9 (аксиальный и сагиттальный срезы), стрелками обозначена целевая артерия; б, г — зона реперфузионного отека нижней доли правого легкого в «легочном окне» МСКТ (аксиальный и сагиттальный срезы), стрелками обозначена зона реперфузионного отека.
В течение последующих 2 сут проводилась неинвазивная вентиляция легких с постоянным положительным давлением до 10 см вод.ст., агрессивная диуретическая терапия с поддержанием отрицательного баланса за сутки не менее 1000 мл, под контролем центрального венозного давления. На фоне усиления специфической терапии легочной гипертензии за счет подключения ингаляционного простаноида — препарата илопрост к 3-м суткам удалось стабилизировать состояние пациентки и добиться полного разрешения отека легкого. В дальнейшем планируется выполнение следующих этапов БАПЛА на оставшихся пораженных сегментарных артериях нижней доли левого легкого.
Внедрение баллонной ангиопластики ЛА у больных с «неоперабельными» формами ХТЭЛГ (дистальный тип эмболического поражения русла ЛА) позволит существенно улучшить прогноз пациентов, а также снизить бремя финансовых затрат, связанных с назначением дорогостоящей специфической терапии. Однако в дальнейшем требуется проведение многоцентровых клинических исследований, подтверждающих бóльшую эффективность баллонной ангиопластики ЛА по сравнению с медикаментозной терапией, а также оптимизация подходов к профилактике развития реперфузионного отека легкого после выполнения БАПЛА в целях создания протокола предоперационной подготовки больных.
Легочное сердце
Легочное сердце - патология правых отделов сердца, характеризующаяся увеличением (гипертрофией) и расширением (дилатацией) правого предсердия и желудочка, а также недостаточностью кровообращения, развивающейся вследствие гипертензии малого круга кровообращения. Формированию легочного сердца способствуют патологические процессы бронхолегочной системы, сосудов легких, грудной клетки. К клиническим проявлениям острого легочного сердца относятся одышка, загрудинные боли, наростание кожного цианоза и тахикардии, психомоторное возбуждение, гепатомегалия. Обследование выявляет увеличение границ сердца вправо, ритм галопа, патологическую пульсацию, признаки перегрузки правых отделов сердца на ЭКГ. Дополнительно проводят рентгенографию органов грудной клетки, УЗИ сердца, исследование ФВД, анализ газового состава крови.
МКБ-10

Общие сведения
Легочное сердце - патология правых отделов сердца, характеризующаяся увеличением (гипертрофией) и расширением (дилатацией) правого предсердия и желудочка, а также недостаточностью кровообращения, развивающейся вследствие гипертензии малого круга кровообращения. Формированию легочного сердца способствуют патологические процессы бронхолегочной системы, сосудов легких, грудной клетки.
Острая форма легочного сердца развивается быстро, за несколько минут, часов или дней; хроническая - на протяжении нескольких месяцев или лет. Почти у 3% больных хроническими бронхолегочными заболеваниями постепенно развивается легочное сердце. Легочное сердце значительно отягощает течение кардиопатологий, занимая 4-е место среди причин летальности при сердечно-сосудистых заболеваниях.

Причины развития легочного сердца
Бронхолегочная форма легочного сердца развивается при первичных поражениях бронхов и легких в результате хронического обструктивного бронхита, бронхиальной астмы, бронхиолита, эмфиземы легких, диффузного пневмосклероза различного генеза, поликистоза легких, бронхоэктазов, туберкулеза, саркоидоза, пневмокониоза, синдрома Хаммена - Рича и др. Эту форму могут вызывать около 70 бронхолегочных заболеваний, способствующих формированию легочного сердца в 80% случаев.
Возникновению торакодиафрагмальной формы легочного сердца способствуют первичные поражения грудной клетки, диафрагмы, ограничение их подвижности, значительно нарушающие вентиляцию и гемодинамику в легких. В их число входят заболевания, деформирующие грудную клетку (кифосколиозы, болезнь Бехтерева и др.), нервно-мышечные болезни (полиомиелит), патологии плевры, диафрагмы (после торакопластики, при пневмосклерозе, парезе диафрагмы, синдроме Пиквика при ожирении и т. п.).
Васкулярная форма легочного сердца развивается при первичных поражениях легочных сосудов: первичной легочной гипертензии, легочных васкулитах, тромбоэмболии ветвей легочной артерии (ТЭЛА), сдавлении легочного ствола аневризмой аорты, атеросклерозе легочной артерии, опухолями средостения.
Основными причинами острого легочного сердца являются массивная ТЭЛА, тяжелые приступы бронхиальной астмы, клапанный пневмоторакс, острая пневмония. Легочное сердце подострого течения развивается при повторных ТЭЛА, раковом лимфангоите легких, в случаях хронической гиповентиляции, связанных с полиомиелитом, ботулизмом, миастенией.
Механизм развития легочного сердца
Ведущее значение в развитии легочного сердца имеет артериальная легочная гипертензия. На начальной стадии она также связана с рефлекторным увеличением сердечного выброса в ответ на усиление дыхательной функции и возникающую при дыхательной недостаточности гипоксию тканей. При васкулярной форме легочного сердца сопротивление кровотоку в артериях малого круга кровообращения увеличивается в основном за счет органического сужения просвета легочных сосудов при закупорке их эмболами (в случае тромбоэмболии), при воспалительной или опухолевой инфильтрации стенок, заращении их просвета (в случае системных васкулитов). При бронхолегочной и торакодиафрагмальной формах легочного сердца сужение просвета легочных сосудов происходит за счет их микротромбоза, заращения соединительной тканью или сдавления в зонах воспаления, опухолевого процесса или склерозирования, а также при ослаблении способности легких к растяжению и спадении сосудов в измененных сегментах легких. Но в большинстве случаев ведущую роль играют функциональные механизмы развития легочной артериальной гипертензии, которые связаны с нарушениями дыхательной функции, вентиляции легких и гипоксией.
Артериальная гипертензия малого круга кровообращения приводит к перегрузке правых отделов сердца. По мере развития заболевания происходит сдвиг кислотно-щелочного равновесия, который первоначально может быть компенсированным, но в дальнейшем может произойти декомпенсация нарушений. При легочном сердце наблюдается увеличение размеров правого желудочка и гипертрофия мышечной оболочки крупных сосудов малого круга кровообращения, сужения их просвета с дальнейшим склерозированием. Мелкие сосуды нередко поражаются множественными тромбами. Постепенно в сердечной мышце развивается дистрофия и некротические процессы.
Классификация легочного сердца
По скорости нарастания клинических проявлений различают несколько вариантов течения легочного сердца: острое (развивается за несколько часов или дней), подострое (развивается на протяжении недель и месяцев) и хроническое (возникает постепенно, в течение ряда месяцев или лет на фоне длительной дыхательной недостаточности).
Процесс формирования хронического легочного сердца проходит следующие стадии:
- доклиническую - проявляется транзиторной пульмонарной гипертензией и признаками напряженной работы правого желудочка; выявляются только при инструментальном исследовании;
- компенсированную - характеризуется гипертрофией правого желудочка и стабильной пульмонарной гипертензией без явлений недостаточности кровообращения;
- декомпенсированную (сердечно-легочная недостаточность) - появляются симптомы недостаточности правого желудочка.
Выделяют три этиологические формы легочного сердца: бронхолегочную, торакодиафрагмальную и васкулярную.
По признаку компенсации хроническое легочное сердце может быть компенсированным или декомпенсированным.
Симптомы легочного сердца
Клиническая картина легочного сердца характеризуется развитием явлений сердечной недостаточности на фоне легочной гипертензии. Развитие острого легочного сердца характеризуется появлением внезапной боли за грудиной, резкой одышки; снижением артериального давления, вплоть до развития коллапса, синюшностью кожных покровов, набуханием шейных вен, нарастающей тахикардией; прогрессирующим увеличением печени с болями в правом подреберье, психомоторным возбуждением. Характерны усиленные патологические пульсации (прекардиальная и эпигастральная), расширение границы сердца вправо, ритм галопа в зоне мечевидного отростка, ЭКГ- признаки перегрузки правого предсердия.
При массивной ТЭЛА за несколько минут развивается шоковое состояние, отек легких. Нередко присоединяется острая коронарная недостаточность, сопровождающаяся нарушением ритма, болевым синдромом. В 30-35 % случаев наблюдается внезапная смерть. Подострое легочное сердце проявляется внезапными умеренными болевыми ощущениями, одышкой и тахикардией, непродолжительным обмороком, кровохарканьем, признаками плевропневмонии.
В фазе компенсации хронического легочного сердца наблюдается симптоматика основного заболевания с постепенными проявлениями гиперфункции, а затем и гипертрофии правых отделов сердца, которые обычно неярко выражены. У некоторых пациентов отмечается пульсация в верхней части живота, вызванная увеличением правого желудочка.
В стадии декомпенсации развивается правожелудочковая недостаточность. Основным проявлением служит одышка, усиливающаяся при физической нагрузке, вдыхании холодного воздуха, в лежачем положении. Появляются боли в области сердца, синюшность (теплый и холодный цианоз), учащенное сердцебиение, набухание шейных вен, сохраняющееся на вдохе, увеличение печени, периферические отеки, устойчивые к лечению.
При обследовании сердца выявляется глухость сердечных тонов. Артериальное давление в норме или понижено, артериальная гипертония характерна для застойной сердечной недостаточности. Более выраженными симптомы легочного сердца становятся при обострении воспалительного процесса в легких. В поздней стадии усиливаются отеки, прогрессирует увеличение печени (гепатомегалия), появляются неврологические нарушения (головокружение, головные боли, апатия, сонливость) снижается диурез.
Диагностика легочного сердца
Диагностическими критериями легочного сердца считают наличие заболеваний - причинных факторов легочного сердца, легочной гипертензии, увеличения и расширения правого желудочка, правожелудочковой сердечной недостаточности. Таким пациентам необходима консультация пульмонолога и кардиолога. При осмотре пациента обращают внимание на признаки нарушения дыхания, синюшность кожи, боли в области сердца и т. д. На ЭКГ определяются прямые и косвенные признаки гипертрофии правого желудочка.
По данным рентгенографии легких наблюдается одностороннее увеличение тени корня легкого, его повышенная прозрачность, высокое стояние купола диафрагмы со стороны поражения, выбухание ствола легочной артерии, увеличение правых отделов сердца. С помощью спирометрии устанавливается тип и степень дыхательной недостаточности.
На эхокардиографии определяется гипертрофия правых отделов сердца, легочная гипертензия. Для диагностики ТЭЛА проводится легочная ангиография. При проведении радиоизотопного метода исследования системы кровообращения исследуется изменение сердечного выброса, скорость кровотока, объем циркулирующей крови, венозное давление.
Лечение легочного сердца
Основные лечебные мероприятия при легочном сердце направлены на активную терапию основного заболевания (пневмоторакса, ТЭЛА, бронхиальная астма и т. д.). Симптоматическое воздействие включает применение бронхолитиков, муколитических средств, дыхательных аналептиков, оксигенотерапии. Декомпенсированное течение легочного сердца на фоне бронхиальной обструкции требует постоянного приема глюкокортикоидов (преднизолона и др.).
С целью коррекции артериальной гипертензии у пациентов с хроническим легочным сердцем возможно применение эуфиллина (внутривенно, внутрь, ректально), на ранних этапах - нифедипина, при декомпенсированном течении - нитратов ( изосорбида динитрата, нитроглицерина) под контролем газового состава крови из-за опасности усиления гипоксемии.
При явлениях сердечной недостаточности показано назначение сердечных гликозидов и мочегонных средств с соблюдением предосторожности ввиду высокой токсичности действия гликозидов на миокард, особенно в условиях гипоксии и гипокалиемии. Коррекция гипокалиемии проводится препаратами калия (аспарагинатом или хлоридом калия). Из диуретиков предпочтение отдается калийсберегающим препаратам ( триамтерену, спиронолактону и др.).
В случаях выраженного эритроцитоза проводят кровопускания по 200-250 мл крови с последующим внутривенным введением инфузионных растворов низкой вязкости (реополиглюкина и др.). В терапию пациентов с легочным сердцем целесообразно включать применение простагландинов мощных эндогенных вазодилататоров, дополнительно обладающих цитопротективным, антипролиферативным, антиагрегационным действиями.
Важное место в терапии легочного сердца отводится антагонистам рецепторов эндотелина (бозентану). Эндотелин является мощным вазоконстриктором эндотелиального происхождения, уровень которого повышается при различных формах легочного сердца. При развитии ацидоза проводят внутривенную инфузию раствора гидрокарбоната натрия.
При явлениях недостаточности кровообращения по правожелудочковому типу назначаются калийсберегающие диуретики (триамтерен, спиронолактон и др.), при левожелудочковой недостаточности применяются сердечные гликозиды (коргликон внутривенно). С целью улучшения метаболизма сердечной мышцы при легочном сердце рекомендуется назначение мельдония внутрь, а также оротата либо аспарагината калия. В комплексной терапии легочного сердца используется дыхательная гимнастика, ЛФК, массаж, гипербарическая оксигенация.
Прогноз и профилактика легочного сердца
В случаях развития декомпенсации легочного сердца прогноз для трудоспособности, качества и продолжительности жизни неудовлетворительный. Обычно трудоспособность у пациентов с легочным сердцем страдает уже на ранних этапах заболевания, что диктует необходимость рационального трудоустройства и решения вопроса о присвоении группы инвалидности. Раннее начало комплексной терапии позволяет значительно улучшить трудовой прогноз и увеличить продолжительность жизни.
Для профилактики легочного сердца требуется предупреждение, своевременное и эффективное лечение приводящих к нему заболеваний. В первую очередь, это касается хронических бронхолегочных процессов, необходимости предупреждения их обострений и развития дыхательной недостаточности. Для профилактики процессов декомпенсации легочного сердца рекомендуется придерживаться умеренной физической активности.
1. Легочное сердце: вопросы диагностики и лечения. Методические рекомендации/ Усачева Е.В., Чернакова В.А., Мажбич С.М., Овсянников Н.В. - 2008.
2. Легочное сердце: клиника, диагностика, лечение. Методические рекомендации/ Шапорова Н.Л., Жданов В.Ф., Батагов С.Я. и др. - 2007.
4. Внутренние болезни в 2-х томах: учебник/ Под ред. Н.А. Мухина, В.С. Моисеева, А.И. Мартынова - 2010.
Пневмонэктомия
Пневмонэктомия — это удаление легкого. Операция может быть выполнена через большой разрез (переднебоковой, заднебоковой) или через несколько небольших проколов.

Первый тип хирургических вмешательств называется торакотомическими, второй — торакоскопическими. Другое название этой операции — пульмонэктомия. Показанием к ее проведению служит рак и ряд других заболеваний.
Вв международной клинике Медика24 предпочтение отдается торакоскопическим операциям, которые дают ряд преимуществ:
- Более быстрое восстановление. Реабилитационный период после торакоскопической пневмонэктомии занимает вдвое меньше времени, чем после полостной операции.
- Меньший риск осложнений. Торакоскопическая пневмонэктомия легкого существенно меньше травмирует мягкие ткани, кровеносные сосуды. Такие операции создают меньшую нагрузку на организм, что особенно важно при наличии сопутствующих заболеваний ( системы, печени, почек, др.).
- Меньшее время пребывания в стационаре. После торакоскопической операции заживление тканей и стабилизация состояния происходят существенно быстрее. Это позволяет раньше выписать пациента из стационара.
- Лучший эстетический результат. Торакоскопическая пневмонэктомия легкого не оставляет рубца, шрама, поскольку не требует широкого разреза.
При всех преимуществах торакоскопической пневмонэктомии это более сложная операция, чем торакотомическая, когда доступ к легкому создается через широкий разрез грудной клетки.
Это связано, в первую очередь с тем, что обзор оперируемой области ограничен возможностями видеокамеры. Это требует от хирурга особенно высокой квалификации и опыта.
При невозможности малоинвазивного вмешательства легкое удаляется посредством полостной операции.
Вв международной клинике Медика24 выполняются как торакоскопические, так и торакотомические пневмонэктомии. Хирурги нашей клиники имеют большой опыт проведения таких хирургических операций, это обеспечивает высокие результаты лечения и минимальный риск осложнений.
Закажите обратный звонок. Мы работаем круглосуточно
Показания
Рак легкого
Главным показанием к пневмонэктомии служит рак легкого. В зависимости от типа клеток это может быть мелкоклеточный или немелкоклеточный рак с разной степенью злокачественности.
При составлении плана операции, определении объемов иссечения тканей в международной клинике Медика24 хирурги стремятся к максимально возможному сохранению органа.
На 0 — 1 стадиях рака легкого хирургическое вмешательство может быть ограничено удалением одной легочной доли. Такая операция называется лобэктомией.
При удалении опухоли соблюдаются принципы абластики и футлярности.
Это значит, что новообразование удаляется в пределах здоровых тканей (на границах удаленного участка отсутствуют раковые клетки). Соблюдение правила абластики минимизирует рецидив раковой опухоли.
При этом опухоль удаляется вместе с «футляром» — обособленной анатомической единицей. В случае рака легкого это одна или две доли органа. Во втором случае операция называется билобэктомией.
При невозможности органосохраняющего лечения принимается решение об удалении всего органа целиком — выполняется пневмонэктомия легкого.
Распространенный гнойный процесс
При неэффективности лечения антибиотиками обширного гнойного процесса в легком может быть принято решение о его удалении.
Каверозный, фиброзный туберкулез
Каверозная форма туберкулеза означает образование в легком участка некроза ткани — каверны, которая имеет вид полости, заполненной жидкой массой.
Некротический процесс может сопровождаться замещением нормальной ткани соединительной (фиброзной). Такие изменения называются цирротическими и обычно сопровождаются легочными кровотечениями.
Обширный процесс при туберкулезе служит показанием к удалению легкого.
Травма
Значительное повреждение (размозжение) легочной ткани при ушибе, повреждение корня, сопровождаемое сильным кровотечением, которое не удается купировать, требуют проведения радикальной хирургической операции, такой как пневмонэктомия легкого.
Врожденные анатомические патологии
Показанием к пульмонэктомии может стать врожденный порок развития легкого, обычно это мальформация.
Большинство легочных заболеваний (за исключением онкологических — карцином, сарком, карциноидов) на ранней стадии поддаются консервативному лечению. Но в запущенной форме они требуют хирургического лечения.
К таким заболеваниям относятся:
- инфекционные воспаления,
- плевриты,
- туберкулез,
- образование спаек,
- паразитоз,
- кисты,
- абсцесс,
- атеклектаз (спадение легкого).
Онкологические болезни безусловно требуют хирургического лечения, и чем раньше оно будет проведено, тем лучше. В этих случаях консервативные методы (химиотерапия, таргетная, лучевая терапия, иммунотерапия) могут иметь вспомогательный характер на стадии подготовки к операции или после нее. При невозможности хирургического лечения они применяются как средства паллиативной терапии.
Противопоказания
Метастазы
Пневмонэктомия при раке легкого не проводится на поздней стадии онкологического заболевания, когда есть метастазы в отдаленных органах.
Чаще всего рак легких образует метастазы в позвоночнике, головном мозге, печени, надпочечниках, почках, костях. В этих случаях удаление органа с первичным опухолевым очагом уже не может остановить развитие болезни.
При невозможности хирургического лечения на 3 — 4 стадиях онкологического заболевания (рак, саркома) в международной клинике Медика24 проводится комплексная паллиативная терапия, чтобы облегчить симптомы, предотвратить осложнения, поддержать качество жизни человека и увеличить ее продолжительность.
Узнать больше о паллиативной медицинской помощи
Дыхательная недостаточность
Легкие — парный орган. При удалении одной половины другая должна взять на себя ее функцию. В случае дыхательной недостаточности это становится невозможным, что означает угрозу смерти человека. В таких случаях радикальная операция пульмонэктомии не проводится.
Общее тяжелое состояние
Пневмонэктомия легкого относится к радиальным, обширным хирургическим вмешательствам. Это существенное испытание для организма.
При наличии тяжелой печеночной, почечной, сердечной или полиорганной недостаточности организм человека может не выдержать обширной операции или ее последствий. Это может стать противопоказанием к проведению радикального хирургического лечения.
Большие размеры опухоли
На ранней стадии рака злокачественная опухоль остается в том месте, где она образовалась. Это дает возможность удалить ее вместе с сегментом, несколькими сегментами, долей легкого или вместе со всем органом.
На поздней стадии онкологического заболевания опухоль прорастает в магистральные кровеносные сосуды, в бронх или легочную ткань с противоположной стороны.
Это делает опасным, невозможным и бессмысленным удаление одного из парных органов.
Симптомы, при которых требуется пневмонэктомия легкого
- Кашель.
Рак легкого проявляется мучительным, упорным, надсадным, продолжительным кашлем, который не облегчается бронхолитическими, отхаркивающими препаратами, не поддается консервативному лечению.
Все начинается с легкого покашливания, но со временем кашель усиливается, становится постоянным. Как правило, кашель при раке легкого сухой, но возможно выделение некоторого количества слизистой мокроты. - Кровохарканье.
Кровь присутствует в отхаркиваемой мокроте в виде прожилок, сгустков. Кровохарканье может быть постоянным или происходить время от времени. - Одышка.
Сдавление бронха опухолью вызывает сужение его просвета. Это приводит к одышке, как при физических нагрузках, так и в покое. - Боль в груди.
Болевой синдром при раке легкого появляется при вовлечении в онкологический процесс плевры, межреберных нервов, ребер, фасций, обычно на поздней стадии заболевания. Боль может быть эпизодической или постоянной, острой или покалывающей, распространяться по ходу межреберных нервов. - Отечность.
При сдавлении опухолью верхней полой вены развивается характерный синдром, который проявляется отеком, расширением поверхностных вен и посинением лица и шеи, охриплостью, осиплостью голоса, затрудненным глотанием (дисфагией). Эти симптомы усиливаются в положении лежа. - Симптомы интоксикации.
На онкологическое заболевание (рак легкого) и необходимость его хирургического лечения могут указывать такие симптомы, как общая слабость, потеря аппетита, быстрое снижение массы тела, высокая утомляемость, повышенная температура тела.

Диагностика и подготовка к операции
Пневмонэктомия легкого — это серьезная, обширная операция, которая требует обязательной комплексной диагностики и предоперационной подготовки.
Комплексная диагностика в международной клинике Медика24 позволяет выбрать оптимальный метод проведения операции (торакоскопический или торакотомический с переднебоковым или заднебоковым доступом), определить необходимые объемы хирургического вмешательства и резекции тканей.
Обязательно оценивается возможность проведения органосберегающей операции — сегментэктомии, лобэктомии, билобэктомии.
Диагностика
После госпитализации пациента в стационар международной клиники Медика24 незамедлительно проводится полный комплекс диагностических исследований:
- Общий и биохимический анализы крови.
- Общий анализ мочи.
- Флюорография. Рентгеновские снимки выполняются в двух проекциях. Они показывают наличие новообразования, его размеры, локализацию, сдавление (стеноз) бронха.
- КТ. Компьютерная томография выполняется в трех проекциях. Это позволяет получить точную информацию о размерах опухоли, распространенности опухолевого процесса, вовлечении в него средостения, плевры, регионарных лимфоузлов, диафрагмы, оценить степень поражения бронхов (стеноза, окклюзии).
- Цитология. Цитологическое исследование мокроты под микроскопом показывает наличие в ней раковых (атипичных) клеток.
- Бронхоскопия, биопсия. Бронхоскопия — это визуальное исследование бронхов, для которого используется миниатюрная видеокамера с подсветкой — бронхоскоп. Этот прибор вводится через нос, опускается в трахею и далее в бронх. С помощью бронхоскопа можно изучить опухоль, а также взять образец ткани из нее. Этот метод называется биопсией. После забора образца ткани он подвергается гистологическому исследованию. Гистология не только помогает отличить доброкачественное новообразование от злокачественной опухоли и поставить однозначный диагноз, но также оценить степень злокачественности раковых клеток, а значит, оценить риск рецидива опухоли после операции. Эта информация очень важна для определения необходимых объемов хирургического вмешательства и удаления тканей. Забор образца опухолевой ткани может быть выполнен посредством тонкоигольной биопсии, с помощью тонкой полой иглы, которая вводится в опухоль чрескожно под контролем УЗИ.
- ЭндоУЗИ. Это исследование сочетает возможности эндоскопии и УЗИ. Через нос, глотку и далее трахею в бронх вводится эндоскоп, оснащенный излучателем ультразвуковых волн. Подведя прибор вплотную к опухоли, врач выполняет УЗИ. Такое ультразвуковое исследование дает намного больше диагностической информации по сравнению с обычным УЗИ, которое выполняется через поверхность тела.
- УЗИ. Ультразвуковое исследование органов брюшной полости и забрюшинного пространства помогает обнаружить метастазы при раке легкого.
- МРТ. томография показывает наличие метастазов в головном, спинном мозге при раке легкого.
- Остеосцинтиграфия. Это исследование показывает наличие метастазов в позвоночнике, костях.
После постановки диагноза и приятия решения об удалении легкого — пневмонэктомии проводятся предоперационные исследования, включая:
- ЭКГ, (чтобы оценить работу сердца),
- бронхоспирографию (для оценки дыхательной функции),
- перфузионную сцинтиграфию (для изучения кровообращении, легочного кровотока).
- коагулограмму (анализ на свертываемость крови).
Проведение операции
Пневмонэктомия легкого проводится под общим наркозом в операционной международной клиники Медика24, оснащенной по самым последним стандартам современной мировой хирургии.
Одновременно с ингаляционным наркозом внутривенно вводится . Выполняется интубация трахеи, пациент подключается к аппарату искусственной вентиляции легких (ИВЛ).
Аномальный дренаж легочных вен
Аномальный дренаж легочных вен - это врожденная патология сердца, морфологическую основу которой составляет аномальное впадение легочных вен в правое предсердие либо входящие в него полые вены. Аномальный дренаж легочных вен проявляется утомляемостью, отставанием в физическом развитии, болями в сердце, одышкой, повторными пневмониями. Для диагностики аномального дренажа легочных вен проводится рентгенография, ЭКГ, УЗИ сердца, зондирование сердца, ангиопульмонография, атрио- и вентрикулография, МРТ. Варианты хирургической коррекции аномального дренажа легочных вен различаются в зависимости от типа порока.



Аномальный дренаж легочных вен - врожденный порок сердца, при котором имеет место впадение устьев всех или отдельных легочных вен в правое предсердие, венечный синус или полые вены. Аномальный дренаж легочных вен составляет 1,5-3% всех ВПС в кардиохирургии с преобладанием у лиц мужского пола.
Чаще всего аномальный дренаж легочных вен сочетается с дефектом межпредсердной перегородки (ДМПП) и открытым овальным окном; в 20% случаев - с общим артериальным стволом, ДМЖП, транспозицией магистральных сосудов, тетрадой Фалло, стенозом легочной артерии, гипоплазией левых отделов сердца, единственным желудочком сердца, декстрокардией. Из экстракардиальной патологии у пациентов с аномальным дренажом легочных вен встречаются дивертикулы кишечника, пупочные грыжи, поликистоз почек, гидронефроз, подковообразная почка, а также различные пороки развития костной и эндокринной систем.

Причины
Общие причины, формирующие аномальный дренаж легочных вен, не отличаются от таковых при других ВПС. Непосредственное разобщение легочных вен с левым предсердием может быть связано с двумя факторами:
- отсутствием их соединения;
- ранней атрезией общей легочной вены.
В первом случае под воздействием неблагоприятных условий левопредсердный вырост не связывается должным образом с венозными сплетениями зачатка легкого, что приводит к формированию аномального венозного дренажа. При ранней атрезии имеет место первоначальное соединение общей легочной вены и легочного сосудистого ложа, однако в дальнейшем происходит облитерация их просвета, поэтому венозный легочный возврат начинает осуществляться через другие доступные коллатеральные пути.
Патогенез
В антенатальном периоде порок обычно не имеет гемодинамических проявлений, поскольку внутрисердечное кровообращение у плода подразумевает поступление крови из правого предсердия в левое (через открытое овальное окно) и в боталлов проток. После рождения выраженность гемодинамических нарушений определяют форма (полная или частичная), вариант аномального дренажа легочных вен, а также сочетание порока с другими дефектами сердца.
При частичной форме аномального дренажа легочных вен гемодинамические нарушения аналогичны таковым при межпредсердных дефектах. Определяющая роль среди них принадлежит патологическому артерио-венозному сбросу крови, приводящему к увеличению объема крови в легочном круге кровообращения.

Классификация
При впадении устьев всех легочных вен в венозную систему большого круга кровообращения или правое предсердие говорят о полном (тотальном) аномальном дренаже легочных вен. Если в правое предсердие или большой круг дренируется одна или несколько легочных вен, такая форма порока называется частичной. Чаще всего (в 97% случаев) аномально дренируются вены, отходящие от правого легкого.
На основании уровня впадения легочных вен аномальный дренаж классифицируется на 4 анатомических типа (варианта).
- I вариант - супракардиальный (надсердечный). Легочные вены общим коллектором или по-отдельности дренируются в верхнюю полую вену или ее ветви (непарную вену, левую безымянную либо добавочную верхнюю полую вену).
- II вариант - интракардиальный (сердечный). Аномальный дренаж легочных вен происходит в правое предсердие или венечный синус.
- III вариант - субкардиальный, инфракардиальный (подсердечный). Легочные вены впадают в нижнюю полую или воротную вену (редко - в лимфатический проток).
- IV вариант - смешанный. Аномальный дренаж легочных вен в венозную систему осуществляется на различных уровнях в разных сочетаниях.
Симптомы
В основе клинических проявлений аномального дренажа легочных вен лежат анатомо-гемодинамические особенности: уровень общелегочного сопротивления, степень обструкции венозного возврата, размеры межпредсердной коммуникации, функционирование миокарда правого желудочка. При отсутствии дефекта в межпредсердной перегородке или его чрезвычайно маленьком размере порок несовместим с жизнью - в этом случае спасти ребенка позволяет только экстренная эндоваскулярная баллонная атриосептостомия по Рашкинду.
У детей с аномальным дренажом легочных вен отмечаются частые повторные пневмонии и ОРВИ, малая прибавка в массе, одышка, легкий цианоз, кашель, быстрая утомляемость, отставание в физическом развитии, боли в сердце, тахикардия. При выраженной легочной гипертензии уже в раннем детстве развиваются выраженный цианоз, сердечный горб и сердечная недостаточность.
Диагностика
Аускультативная картина аномального дренажа легочных вен напоминает ДМПП и характеризуется негрубым систолическим шумом в проекции легочной артерии, расщеплением II тона. После консультации кардиохирурга проводится:
- Электрокардиография. Данные ЭКГ свидетельствуют о перегрузке правых отделов, неполной блокаде правой ножки пучка Гиса; ЭОС отклонена вправо. Фонокардиография соответствует всем признакам ДМПП.
- Рентген. При анализе результатов рентгенографии грудной клетки обращает внимание расширение границ сердца вправо, выбухание дуги легочной артерии, усиление легочного рисунка. Достоверным признаком аномального дренажа легочных вен в нижнюю полую вену является симптом «турецкой сабли».Правая атриография, вентрикулография, ангиопульмонография, флебография ВПВ позволяют проследить движение контраста через малый круг кровообращения в правое предсердие или полые вены.
- УЗИ сердца. По данным ЭхоКГ устья легочных вен в левом предсердии не обнаруживаются; выявляется дилатация правого желудочка, уменьшенные размеры левых отделов сердца и другие косвенные признаки аномального дренажа легочных вен. Старшим детям и взрослым проводится чреспищеводная ЭхоКГ.
- Инвазивная диагностика. При зондировании полостей сердца катетер из правого предсердия или полой вены проводится в легочную вену. На данном этапе диагностики возможно установить локализацию впадения и количество аномально дренирующихся легочных вен.
У пациентов с аномальным дренажом легочных вен в дифференциально-диагностическом плане необходимо исключить атрезию митрального или аортального клапана, митральный стеноз, изолированный ДМПП, трехпредсердное сердце, стеноз легочных вен, транспозицию магистральных сосудов, лимфангиоэктазию.

Лечение аномального дренажа легочных вен
Прогноз
Естественное течение тотального аномального дренажа легочных вен неблагоприятно: 80% детей погибает в первый год жизни. Пациенты с частичным дренажом легочных вен могут дожить до 20-30 лет. Гибель больных связана с тяжелой сердечной недостаточностью или легочными инфекциями. Результаты хирургической коррекции аномального дренажа легочных вен удовлетворительные, однако среди новорожденных интра- и послеоперационная летальность остается высокой.
2. Сравнительный анализ отдаленных результатов коррекции частичного аномального дренажа правых верхних легочных вен в верхнюю полую вену/ Связов Е.А.// Сибирский журнал клинической и экспериментальной медицины. - 2017.
3. Восстановление синусового ритма после коррекции частичного аномального дренажа легочных вен/ Сабирова Д.Р.// Казанский медицинский журнал. - 2009.
Случай успешного радикального хирургического лечения ложно местно-распространённого рака лёгкого

Несмотря на достижения современных медицинских технологий в торакальной онкологии, рак лёгкого остаётся одной из основных причин смертности населения. Алгоритм и тактика лечения пациентов со злокачественными опухолями лёгких определяются на основании клинической стадии заболевания. Стадия устанавливается по результатами диагностических исследований: компьютерной (КТ) и позитронно-эмиссионной томографии (ПЭТ-КТ), радиоизотопных исследований и бронхоскопии.
Достаточно часто (13-30 %) течение рака лёгкого осложняется вторичным параканкрозным (расположенным вокруг опухоли ) воспалением, которое затрудняет своевременную диагностику и адекватное стадирование рака лёгкого. Нередко это приводит к гипердиагностике, то есть ошибочному медицинскому заключению о наличии у пациента осложнений, которые на самом деле отсутствуют. Применимо к раку лёгких, гипердиагностика возможна по характеристикам первичной опухоли и поражению лимфатических узлов (категории "T" и "N" в классификации TNM), что отодвигает хирургические методы лечения на второй план или вовсе исключает их из возможных опций лечения рака лёгкого.
Приводим клиническое наблюдение пациента с ложно местно-распространённой злокачественной опухолью лёгкого. Учёт характера новообразования в этом случае позволил провести пациенту успешное хирургическое лечение первым этапом.
31.07.2020 мужчина 57 лет обратился в Клиническую больницу № 2 АО ГК МЕДСИ с данными компьютерной томографии, где выявлено центральное новообразование в корне нижней доли левого лёгкого.
Жалобы
Пациент предъявлял жалобы на боль в груди (в проекции грудины и нижне-грудного отдела позвоночника), эпизоды повышения температуры тела до субфебрильных значений (до 38 °C) и постоянный кашель с выделением небольшого количества светлой мокроты.
Сначала болезненные ощущения трактовались как проявления гастроэзофагеальной рефлюксной болезни (ГЭРБ). Пациент получал лекарственную терапию, но без существенного эффекта.
Анамнез
У пациента длительный анамнез курения — 40 пачколет (т. е., 1 пачка в день в течение 40 лет или 2 пачки в день в течение 20 лет и т .д.). Считает себя больным с апреля 2020 года, когда появилась боль в груди и кашель. С этими симптомами больной обратился к терапевту в поликлинику по месту жительства. Жалобы были расценены как проявления гастро-эзофагеальной рефлюксной болезни (ГЭРБ). По результатам гастроскопии диагностированы признаки хронического гастрита и косвенные признаки ГЭРБ. Назначенное лечение не дало эффекта.
При дальнейшем дообследовании, по данным рентгенографии и компьютерной томографии органов грудной клетки выявлено новообразование в нижней доле левого лёгкого. После этого пациент был направлен на консультацию к торакальному онкологу.
- (терапия метформином и гликлазидом);
- мультифокальный атеросклероз с преимущественным поражением сосудов головного мозга. 27.12.2019 зафиксирована транзиторная ишемическая атака (острое кратковременное нарушение кровообращения головного мозга).
Обследование
При осмотре и физикальном обследовании обращало на себя внимание наличие экспираторных (при выдохе) свистящих хрипов по всем лёгочным полям (больше слева) и ослабление дыхания в нижних отделах слева.
Периферические лимфатические узлы шеи, подмышечных, над- и подключичных областей не увеличены в размерах или не пальпируются (не прощупываются).
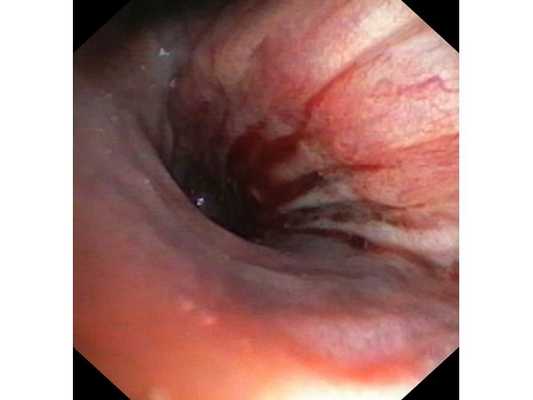
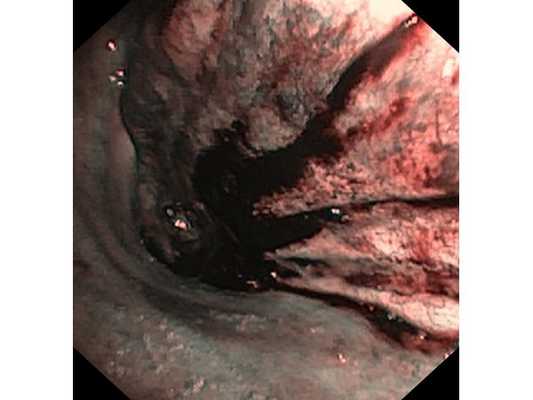
Первым этапом пациенту была проведена фибробронхоскопия, по данным которой выявлено, что устье нижнедолевого бронха слева сужено за счёт подслизистого и перибронхиального распространения опухоли.
Выполнена многократная биопсия из устья нижнедолевого бронха слева. По данным гистологического исследования материала эндоскопической биопсии верифицирован диагноз немелкоклеточного рака лёгкого.
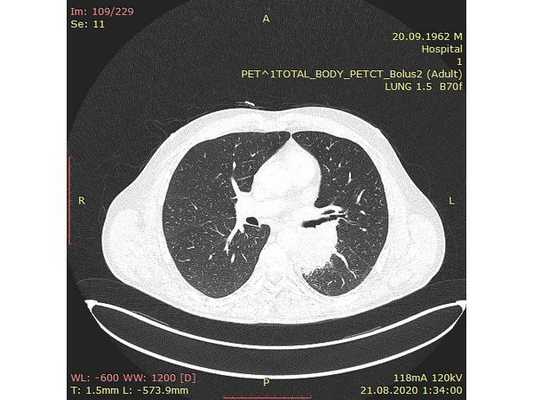
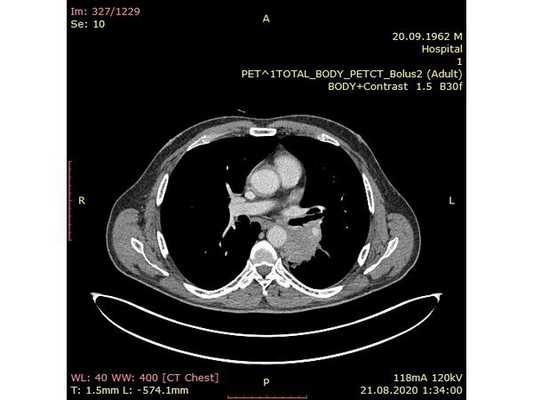
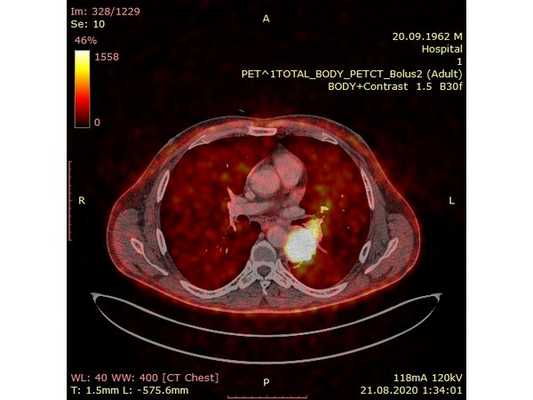
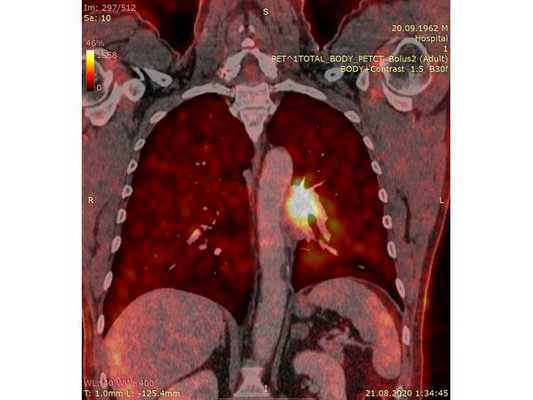
Чтобы провести первичное стадирование опухоли, пациенту проведена позитронно-эмиссионная томография в сочетании с компьютерной томографией (ПЭТ-КТ). По данным исследования, выявлена метаболически активная опухоль в корне левого лёгкого с бугристыми контурами размерами 41 х 43 мм. В толще опухоли проходят нижнедолевой бронх и бронх 6-го сегмента левого лёгкого, просветы бронхов значительно сужены. Нижняя доля левого лёгкого уменьшена в размерах за счёт того, что сегменты 6, 9 и 10 субтотально (частично) инфильтрированы и безвоздушны. Лимфатические узлы корня лёгкого и средостения не увеличены в размерах и не накапливают радиофармпрепарат (РФП), который был введён пациенту перед обследованием внутривенно. Других очаговых образований и очагов гиперметаболизма в организме не обнаружено.
При этом отмечено, что опухоль распространяется в средостение по нижней стенке левого главного бронха и широко прилежит к нижнегрудному отделу аорты (по заключению специалиста ПЭТ-КТ — имеется инвазия опухоли в ткани средостения и возможное врастание в стенку аорты). При самостоятельном пересмотре изображений отмечено, что "опухолевая" ткань, которая распространяется по нижней стенке левого главного бронха в средостение, не накапливает РФП (т. е. не является злокачественной), а стенка аорты в области "инвазии" опухоли имеет ровный чёткий контур и адвентициальную границу, что также свидетельствует об отсутствии онкологического процесса в этой области.
- эхокардиография;
- ультразвуковая допплерография (УЗДГ) артерий и вен нижних конечностей и брахиоцефальных артерий;
- спирометрия (измерение объёмных и скоростных показателей дыхания с целью диагностики и оценки функционального состояния лёгких).
По результатам исследований не выявлено существенных патологий, которые могли бы ограничить возможности хирургического вмешательства на лёгких.
На период обследования пациенту была рекомендована противовоспалительная (НПВС) и ингаляционная терапия, на фоне чего пациент отметил уменьшение болевого синдрома и выраженности кашля.
Диагноз
Основное заболевание: Центральный немелкоклеточный рак нижней доли левого лёгкого, сT2bN0M0, IIА стадия. (T2b — опухоль более 5 см, но менее 7 см в наибольшем измерении; N0 — нет метастазов в региональных лимфатических узлах; M0 — нет отдалённых метастазов).
- Сахарный диабет 2 типа, субкомпенсированный (среднетяжёлое течение болезни).
- Мультифокальный атеросклероз с преимущественным поражением сосудов головного мозга (транзиторная ишемическая атака от 27.12.2019). Код МКБ-10 — E11.9.
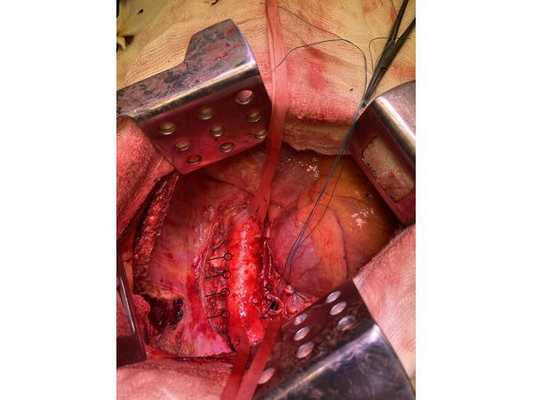
Интраоперационное фото: клипированные межрёберные артерии; аорта на тесёмочных держалках по краям зоны резекции адвентиции; культя главного бронха с провизорными швами при ушивании по Оверхольту
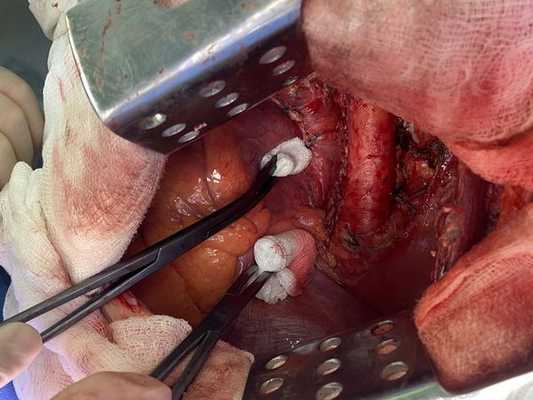
Лечение
Проведён онкологический консилиум (Клиническая больница № 2 АО ГК МЕДСИ). Решением консилиума рекомендовано первым этапом провести хирургическое лечение в объёме нижней лобэктомии (удаления доли органа) с циркулярной резекцией левого главного бронха (удалением сегмента бронха с восстановлением целостности бронхиального дерева) или пневмонэктомии слева (полного удаления лёгкого) после интраоперационной ревизии с систематической медиастинальной лимфодиссекцией (иссечением лимфатических узлов).
- боковая торакотомия (вскрытие грудной клетки) слева;
- пневмонэктомия с резекцией адвентиции (наружной оболочки) аорты, париетальной и медиастинальной плевры и мышечной стенки пищевода;
- медиастинальная лимфаденэктомия.
1. В положении на правом боку с раздельной вентиляцией лёгких выполнена боковая торакотомия слева. При ревизии:
- в плевральной полости выпота (скопления жидкости) нет;
- имеются единичные сращения в области верхней доли и 6 сегмента — разделены при помощи электрокоагуляции;
- очагового поражения париетальной и висцеральной плевры нет.
- в нижней доле имеется плотная большая опухоль, подрастающая к грудной аорте и врастающая в медиастинальную плевру и средостение;
- сосуды корня лёгкого в опухолевый процесс не вовлечены;
- определяются множественные неувеличенные в размерах лимфатические узлы.
Учитывая данные интраоперационной ревизии, диагноз скорректирован: центральный местно-распространённый немелкоклеточный рак нижней доли левого лёгкого с врастанием в адвентицию аорты и ткани средостения — cT4NxM0. Принято решение о выполнении пневмонэктомии (полного удаления лёгкого).
2. Выделены и взяты на держалки верхняя и нижняя лёгочные вены, выделен ствол лёгочной артерии, который также взят на держалку. Выполнено пробное пережатие лёгочной артерии — нарушений гемодинамики (движения крови по сосудам) и гемоксигенации (насыщения крови кислородом) нет.
3. Последовательно прошиты сшивающими аппаратами и пересечены нижняя и верхняя лёгочные вены и ствол лёгочной артерии. Выявлено, что опухоль подрастает к мышечной стенке пищевода, выполнена краевая резекция мышечной стенки пищевода на протяжении 2 см.
4. Острым путём отсечён левый главный бронх, при этом обнаружено, что опухоль распространяется перибронхиально. Культя левого главного бронха реампутирована (ампутирована повторно) в пределах визуально здоровой ткани стенки бронха, до 1,5-2 см от карины трахеи (гребня хряща между разделением двух главных бронхов). Центральная часть культи левого главного бронха ушита по Оверхольту.
5. Отступив по грудной стенке от края врастания опухоли в аорты на 2 см, рассечена и отсепарована (отделена хирургически) париетальная плевра и адвентиция аорты. Аорта мобилизована по типу "ручки чемодана" и взята на тесёмочные держалки выше и ниже места врастания опухоли.
6. Скелетизируя грудную стенку и аорту, с перевязкой левых межрёберных артерий, на участке рёбер 4, 5, 6 и 7 выполнена полуциркулярная резекция адвентиции аорты, мягких тканей грудной стенки с париетальной плеврой и тканей средостения.
7. Пневмонэктомия. Проверка аэростаза (герметичности) под уровнем жидкости — просачивания воздуха в области культи бронха нет.
8. Выполнена лимфодиссекция из области лёгочной связки, области бифуркации трахеи (места её разделения на главные бронхи), аортального окна, левого трахеобронхаильного угла и нижних паратрахеальных лимфатических узлов слева. Проверка гемостаза — сухо.
10. В плевральную полость заведён толстый силиконовый дренаж. Послойное ушивание раны, рёбра сведены тремя перикостальными швами. Наложена асептическая повязка.
- дренаж из плевральной полости удалён на первый послеоперационный день;
- из отделения реанимации и интенсивной терапии (ОРИТ) пациент переведён в госпитальное отделение с целью активизации.
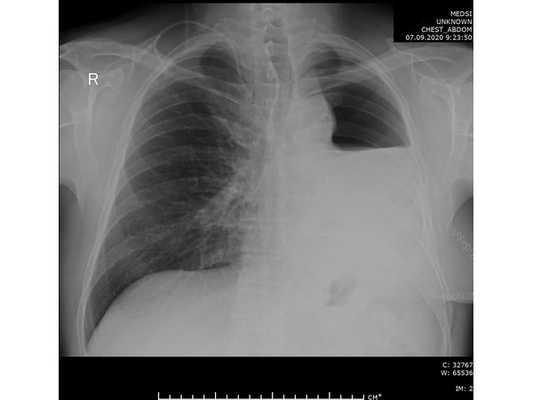
Проведена профилактическая стандартная антибактериальная терапия в течение пяти суток. По данным контрольной рентгенографии, отмечено смещение средостения в оперированную сторону.
- умеренно-дифференцированная аденокарцинома лёгкого (G2) с очаговой периневральной и лимфо-васкулярной инвазией (Pn1, LV1), выраженной фибропластической реакцией стромы, умеренной воспалительной инфильтрацией, фокусами некрозов.
- Размер опухоли — 6,0 х 4,5 х 3,5 см — pT2b.
- В 40 исследованных лимфатических узлах (4 группа — 5 шт., 5 группа — 4 шт., 7 группа — 10 шт., 9 группа — 1 шт., 10 группа — 2 шт., 11 группа и внутрилегочные — 18 шт.) метастазов опухоли не обнаружено — pN0.
- Края резекции без опухоли — R0.
- Область "подрастания" опухоли к адвентиции аорты и врастания опухоли в средостения была представлена фиброзной тканью с воспалительной инфильтрацией стромы.
Еженедельный амбулаторный контроль состояния пациента в течение трёх недель констатировал неосложнённый поздний послеоперационный период.
Проведён повторный онкологический консилиум Клинической больницы № 2 АО ГК МЕДСИ по результату первого этапа лечения: учитывая размеры опухоли, периневральную и лимфо-васкулярную инфильтрацию, степень дифференцировки опухоли и возраст пациента, рекомендовано проведение химиотерапии в адъювантном режиме по схеме Пеметрексед + Карбоплатин (4 курса). Первый курс химиотерапии проведён в штатном режиме на 28 послеоперационный день.
Заключение
Таким образом, принимая во внимание данные предоперационного обследования и заключение специалистов лучевой диагностики, можно было ложно определить "нехирургическую" стадию рака лёгкого и констатировать полную невозможность радикального хирургического лечения (инвазия в стенку аорты). Однако прицельный пересмотр данных ПЭТ-КТ и учёт клинической картины воспалительного синдрома ( температура тела до 38 °С ; кашель, купированный на фоне ингаляционной терапии; болевой синдром, купированный приёмом НПВС) позволили принять решение о возможности хирургического лечения. Интраоперационная ревизия на мгновение пошатнула уверенность в правильности стадирования онкологического процесса, однако патологоанатомическое исследование полностью подтвердило предоперационную трактовку клинической ситуации.
Данное клиническое наблюдение свидетельствует о важности учёта параканкрозного воспаления при раке лёгких, которое может вносить существенный вклад в ложную трактовку стадии заболевания. Каждый пациент с злокачественной опухолью лёгкого требует индивидуального подхода и оценки рисков и возможностей радикального хирургического лечения.
Читайте также:
