УЗИ, ЭхоКГ при тахиаритмии у плода
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Московский областной НИИ акушерства и гинекологии (МОНИИАГ), Россия.
Гомельский областной медико-генетический центр с консультацией "Брак и семья", Гомель, Беларусь.
УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Введение
Актуальность темы пренатальной диагностики врожденных пороков сердца (ВПС) понятна всем врачам, которые связаны с пренатальной диагностикой, неонатологией, педиатрией, кардиологией, генетикой. ВПС являются одной из ведущих причин перинатальной смертности и регистрируются с частотой 4-13 на 1000 живорожденных [1]. В связи с тем, что профилактические мероприятия по предупреждению ВПС не имеют должного успеха, представляется актуальной и необходимой их пренатальная ультразвуковая диагностика.
- Семьи, имеющие ребенка с ВПС.
- Семьи с ВПС у одного или обоих супругов.
- Женщин, страдающих сахарным диабетом, системными заболеваниями соединительной ткани, гипотиреозом.
- Беременных с тератогенной экспозицией в ранние сроки беременности (герпес ранее 6-7-й недели) [2].
Однако параллельно другими учеными эти группы риска отвергались, потому что большинство ВПС встречались у плодов и детей, матери которых не входили ни в одну из предложенных групп риска. Единственными разумными критериями так называемого селективного отбора были признаны беременные, попавшие в группу риска после проведения скрининга I триместра и беременные с подозрением на ВПС при ультразвуковом исследовании (УЗИ) плода [3].
Неоспоримо, что оптимальными сроками беременности для исследования сердца плода являются 20-22 недели, однако большинство летальных и клинически значимых пороков сердца могут быть диагностированы в конце I триместра беременности. Позволим себе процитировать слова главы Fetal Medicine Foundation Кипраса Николаидеса, высказанные им на страницах сайта FMF (www.fetalmedicine.com): "Специалист ультразвуковой диагностики с 12 недели беременности должен заверить большинство родителей, что у их ребенка нет крупных врожденных пороков сердца. В случае крупных врожденных пороков сердца их раннее выявление может привести к постановке правильного диагноза или хотя бы вызвать подозрение для осуществления ультразвукового мониторинга".
Главная цель пренатальной диагностики сформулирована специалистами пренатальной диагностики всего мира - это обеспечение женщины максимально возможной информацией о пороке как можно раньше. Мы должны дать право женщине и семье в целом решать вопрос о пролонгировании беременности с грубыми пороками развития у плода [4].
С каждым годом все большее количество публикаций посвящается диагностике ВПС в ранние сроки - в I триместре беременности 5. Практически ни один из выпусков журнала ISUOG (Ultrasound In Obstetrics and Gynecology, или "белого" журнала, как его называют специалисты) не обходит своим вниманием тему ранней диагностики врожденных пороков развития.
На самом знаменитом сайте в мире пренатальной диагностики www.thefetus.net (Philippe Jeanty, USA) опубликовано уже более 30 случаев находок ВПС в I триместре беременности. Однако в отечественной периодике встречаются лишь единичные работы по этой теме. Все они пренадлежат "перу" специалистов пренатальной диагностики Российской ассоциации врачей ультразвуковой диагностики в перинатологии и гинекологии, хотя для многих специалистов как раньше, так и сейчас осмотр сердца плода в сроки 11-14 недель заключается лишь в констатации числа сердечных сокращений.
Цель эхокардиографии в I триместре беременности состоит в выявлении летальных и клинически значимых ВПС. Это исследование не ставит целью выявление стенозов и гипоплазий выносящих трактов, диагностику мелких дефектов перегородок, патологий дуги аорты и артериального протока. Многие из этих пороков не только технически невозможно заподозрить в I триместре, манифестируют они после 30-й недели беременности, т.е. их диагностика является прерогативой исследования III триместра.
Точность пренатальной диагностики ВПС во все сроки беременности варьирует в широком диапазоне. Причинами этого могут быть разный опыт специалистов, ожирение беременной, частота использованных ультразвуковых трансдьюсеров и класс ультразвукового аппарата, перенесенные ранее абдоминальные операции, срок беременности, количество околоплодных вод и положение плода. Однако заметим, что многие из этих факторов теряют свою актуальность именно при проведении трансвагинальной эхокардиографии в I триместре беременности. Своевременная диагностика ВПС позволяет идентифицировать плоды высокого риска по генетическим синдромам, что имеет важное значение при проведении пренатального консультирования и оказывает существенное влияние на акушерскую тактику.
Результаты
С 2006 по 2011 г. пренатально в I триместре беременности были выявлены 125 ВПС. Из них 68 (55%) ВПС сочетались с различными хромосомными аномалиями (ХА) плода, 30 (24%) входили в состав различных множественных врожденных пороков развития (МВПР), 27 (21%) ВПС были изолированными.
При эхокардиографии изучались четырехкамерный срез сердца плода (рис. 1) и срез через три сосуда (рис. 2). УЗИ проводилось трансабдоминальным датчиком, лишь при необходимости (затрудненная визуализация) использовался внутриполостной датчик. Четырехкамерный срез сердца плода при ультразвуковом сканировании трансабдоминальным датчиком визуализировался в 85% случаев, срез через сосуды - в 73%, при использовании трансвагинального датчика эти цифры существенно возрастали до 100 и 91% соответственно. Оптимизация пренатальной диагностики ВПС может быть достигнута путем строгого соблюдения основных методических правил. При оценке четырехкамерного среза плода необходимо оценить нормальное расположение сердца плода, исключив его эктопию (рис. 3), положение оси сердца плода, что не представляет никаких трудностей, нормальные пропорции и размеры камер сердца, движение створок атриовентрикулярных клапанов должно быть свободным, септальная створка трикуспидального клапана должна располагаться ближе к верхушке сердца (рис. 4). При оценке среза через три сосуда необходимо оценить взаиморасположение сосудов и их диаметр.
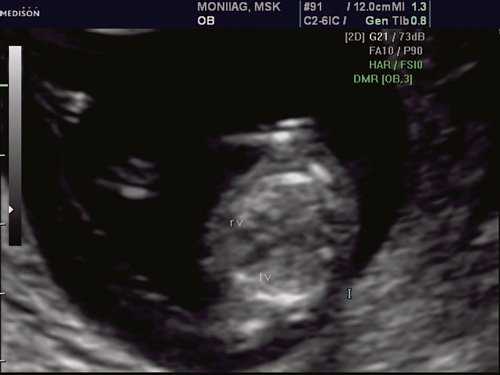
Рис. 1. Беременность 12 недель. Четырехкамерный срез сердца плода. Отчетливо видны камеры сердца.
Тахиаритмия
Тахиаритмия - патологическое состояние, сопровождающееся нарушением сердечного ритма. Если при тахикардии сердечные сокращения редкие и регулярные, то при тахиаритмии учащенное сердцебиение характеризуется нерегулярностью.
Причины
Тахиаритмия может быть следствием воздействия следующих факторов:
- заболевания сердца - атеросклероз, кардиомиопатия, сердечная недостаточность, аномалии клапанов;
- онкологические и инфекционные заболевания сердца и сосудов;
- аллергические реакции;
- передозировки медикаментозных средств;
- болезни легких и эндокринной системы;
- систематическое употребление алкогольных напитков и наркотических препаратов.
Отдельно выделяют функциональный класс причин, к которым относятся вегетососудистая дистония, нарушения электролитного баланса.
К тахиаритмии может привести прием следующих групп медикаментов:
- антиаритмические препараты;
- симпатомиметики;
- трициклические антидепрессанты;
- ингибиторы аденилатциклазы.
Симптомы
Начало приступа тахиаритмии сопровождается приступом страха, что еще больше осложняет состояние пациента. Крайне важно в этот момент успокоиться и расслабиться - это позволит нормализовать состояние быстрее.
- учащение пульса более 100 ударов в минуту;
- затрудненное дыхание, ощущение нехватки воздуха;
- головокружения;
- повышенное потоотделение;
- боли в грудной клетке;
- нарушения сознания;
- понижение артериального давления;
- тошнота;
- обмороки.
Острый приступ проявляется резко возникающим дискомфортом в сердце, учащением сердцебиения, слабостью. Из-за нарушения кровотока пациент может потерять сознание. При остром приступе тахиаритмии помощь должна быть оказана экстренно.
Хроническая форма проявляется менее выраженными симптомами. Как правило, нарушение проявляется возникновением одышки, периодическими болями в грудине.
Классификация
Выделяют 2 формы тахиаритмии сердца:
Синусовая тахиаритмия характеризуется постоянным нарушением ритма, в то время как пароксизмальная проявляется внезапными приступами. Пароксизмальная тахиаритмия также имеет свои разновидности: трепетание и фибрилляция предсердий либо желудочков.
При синусовой форме ЧСС регистрируется в пределах 80-160 ударов в минуту.
В зависимости от места локализации (камеры сердца, в которой наблюдается нарушение) выделяют следующие виды:
- Наджелудочковая. Может быть мерцательной и атриовентрикулярной. При обеих формах частота сердцебиения варьируется от 135 до 160.
- При желудочковой форме импульсы зарождаются в желудочках. Последствием желудочковой формы может стать развитие фибрилляции предсердий - опасного состояния, которое может завершиться летальным исходом.
Симптомы наджелудочковой тахиаритмии чаще регистрируются у детей и подростков. В некоторых случаях проявления исчезают самостоятельно, без какого-либо вмешательства.
Она подразделяется на 2 типа:
При атриовентрикулярном типе наблюдаются дополнительные пути проведения импульса. Он характеризуется редко возникающими приступами, которые могут продолжаться длительное время - до нескольких дней.
Предсердная тахиаритмия развивается из-за повышенной генерации импульсов. Внеочередные сердечные сокращения приводят к развитию гипертрофии, вследствие чего возникает риск инфаркта, внезапной смерти.
Предсердные аритмии в свою очередь подразделяются на:
- мерцательная аритмия;
- предсердная тахикардия.
Мерцательная тахиаритмия регистрируется в основном у пожилых людей и сопровождается рассогласованием работы предсердий.
Желудочковая тахиаритмия сопровождается увеличением частоты сердечных сокращений от 120 до 240 ударов. Может спровоцировать фибрилляцию желудочков и летальный исход.
Диагностика
Любая из форм тахиаритмии может быть зафиксирована при помощи ЭКГ. Помимо электрокардиограммы используют и другие методы диагностики. Например, при пароксизмальной форме в период приступа ЭКГ провести нельзя, поэтому применяют холтеровское мониторирование. Диагностирование по Холтеру предполагает снятие показателей в течение 24 часов. При этом в некоторых случаях обследование длится не один день, а несколько.
Дополнительные обследования могут проводиться при помощи следующих методов:
- ЭхоКГ. Метод исследования, позволяющий проанализировать состояние камер сердца. Эта УЗИ-диагностика, благодаря которой можно выявить пороки, спровоцировавшие тахиаритмию. Она играет большую роль в определении этиологии нарушения.
- Обследование состояния внутренних органов, печени, почек, щитовидной железы.
- Анализы крови - общий и биохимия.
- Дуплексное сканирование аорты. - исследования сосудов.
Лечение
Тахиаритмия может быть функциональной и являться вариантом нормы. У детей и подростков встречается дыхательная функциональная тахиаритмия, которая сопровождается учащением сердцебиения на вдохе и замедлением на выдохе. Состояние связано с незрелостью вегетативной нервной системы и с возрастом проходит. Такая форма не требует лечения.
Тахиаритмия бывает кратковременной - она вызвана повышением физических нагрузок, переутомлениями, недостатком сна, злоупотреблением кофеином. К нарушениям кровообращения она не приводит.
Показаниями к лечению тахиаритмии являются:
- нарушения сердечного ритма и проводимости импульса, сопровождающиеся ухудшением местного или общего кровообращения;
- повторяющиеся приступы тахикардии.
Тактика лечения определяется причиной, которая привела к нарушению сердцебиения. При гипертиреозе назначаются препараты, снижающие продуцирование тиреотропного гормона. В данном случае обязательна консультация с эндокринологом.
При нарушении работы центральной нервной системы лечение должен проводить невролог.
Манифестация тахиаритмии требует срочного определения ее формы и механизмов развития. При выборе тактики лечения учитываются все факторы, оказывающие влияние на сердечную деятельность, а также методы лечения, используемые ранее. Сначала устраняется основное заболевание, затем принимаются меры по нормализации частоты сердечных сокращений.
Как правило, вызова скорой помощи не требуется, если начался приступ тахиаритмии с известным способом подавления. Тем не менее, в ряде случаев реакция пациента на уже применяемое и бывшее успешным лечение может измениться. Это характерно для случаев острой коронарной недостаточности, острых воспалительных процессов в сердце.
Медикаментозное лечение тахиаритмии проводится с использованием следующих групп медикаментозных препаратов:
- бета-адреноблокаторы;
- антиаритмические препараты;
- антикоагулянты;
- успокоительные (седативные) средства.

Антиаритмические препараты это сердечные гликозиды. К ним относятся Дигоксин, Верапамил, Лидокаин и т.д. Препарат может быть назначен только врачом, от пациента требуется строгое соблюдение указанной специалистом дозировки.
В случаях, когда медикаментозного лечения недостаточно, может проводиться хирургическое вмешательство и установка электрокардиостимулятора.
Хирургическое вмешательство проводится в форме катетерной абляции. Это малоинвазивный, но очень эффективный метод лечения. В ходе проведения операции проводится уничтожение части сократительных волокон сердца, спровоцировавших аритмию.
Вид операции также зависит от причины, вызвавшей аритмию. При атеросклеротическом поражении сосудов применяют стентирование. Дефекты межпредсердной перегородки устраняются при помощи пластики. Дефекты митрального клапана требуют проведения протезирования. Пересадка сердца проводится при дилатационной кардиомиопатии.
Вмешательство может проводиться с использованием лазера, электрического тока, низких температур.
Профилактика
Для предупреждения развития тахиаритмии специалисты рекомендуют:
- Отказаться от вредных привычек: избегать злоупотребления спиртными напитками и бросить курить;
- вести активный образ жизни и больше времени проводить на свежем воздухе;
- отказаться от крепкого кофе и чая;
- привести к норме вес, избегать переедания;
- включать в рацион калий, магний, кальций, ненасыщенные жирные кислоты;
- каждый год делать ЭКГ, своевременно и полностью лечить хронические заболевания.
Лечение у детей
Синусовая форма тахиаритмии у ребенка не требует специального лечения. Допускаются занятия спортом при отсутствии органических патологий сердца и заболеваний центральной нервной системы. При наличии серьезных заболеваний (онкологических, воспалительных) требуется обязательное лечение у кардиолога.
Прогноз
Тахиаритмия при отсутствии лечения может привести к развитию следующих осложнений:
- тромбоэмболия;
- аритмогенный шок;
- ишемический инсульт;
- острый инфаркт миокарда.
Признаками тромбоэмболии являются внезапная одышка, синюшность кожных покровов шеи и лица.
Аритмогенный шок сопровождается потерей сознания. Состояние человека сразу становится тяжелым. Наблюдается резкое падение давление, кожа белеет.
При умеренном нарушении гемодинамики могут развиться:
- сердечная астма;
- приступы стенокардии в состоянии покоя;
- снижение минутного объема сердца в сочетании с олигурией и снижением температуры конечностей.
Синусовая форма тахиаритмии считается наиболее безопасной. Благоприятный прогноз наблюдается также при пароксизмальной форме тахиаритмии и хронической форме мерцательной аритмии.
Желудочковая форма может привести к внезапному летальному исходу. Поэтому необходимо вовремя обратиться к специалисту за квалифицированным лечением.
Тахиаритмия: когда состояние не терпит отлагательств?
Тахиаритмия: когда состояние не терпит отлагательств?
Частота сердечных сокращений у здорового человека находится в норме, когда он практически не ощущает биения сердца. Воздействие ряда негативных факторов (стресс, волнение, беспокойство, переживание) приводят к сбою сердечного ритма. Развивается патологическое состояние - тахиаритмия, как разновидность аритмии, при которой сердцебиение остается нарушено, даже если для этого нет предпосылок.
Постоянное пребывание человека в подобном состоянии чревато серьезными последствиями, поэтому становится поводом для записи к кардиологу. Отсутствие при тахиаритмии лечения может привести к нарушению функций систем и органов.
Факторы риска
Тахиаритмия - не самостоятельное заболевание. Это вторичный симптом, вызванный дисбалансом щитовидной железы, проблемами с сердцем. Чаще наблюдается у пациентов после 45 лет.
Патологию рискуют заполучить люди, злоупотребляющие алкоголем и наркотиками, медикаментами. В группу риска входят больные сахарным диабетом, страдающие заболеваниями сердечнососудистой системы:
- ишемия;
- миокардит;
- артериальная гипертензия;
- инфаркт миокарда;
- перенесенный порок сердца.
Виды патологии
Тахиаритмия - признак надвигающейся опасности либо развития патологического процесса в организме. Заболевание имеет 6 разновидностей. Классифицируют патологию, зависимо от места развития и степени нарушения сократительной способности сердца.
- Пароксизмальная аритмия: отличается хроническим течением, внезапными резкими приступами или регулярными эпизодами сбоя сердечного ритма.
- Наджелудочковая: характеризуется внезапным повышением частоты сокращений сердца (свыше 100 уд/мин), приступами тахикардии от нескольких минут до 7 суток подряд. Патология чаще выявляется у детей и подростков. : ускорение сердцебиения до 200-240 ударов/минуту. Представляет угрозу для жизни - патология способна привести к фибрилляции желудочков сердца и летальному исходу.
- Мерцательная тахиаритмия: сопровождается ускоренным сердцебиением, частота которого может достигать 700 ударов ежеминутно. Состояние требует срочной госпитализации и проведения реанимационных действий.
- Атриовентрикулярная тахиаритмия: локализация патологического очага в предсердии проявляется приступом, длительностью до 3-х минут, хотя бывает, что нарушения сохраняются до нескольких дней.
- Синусовая форма: частотность сердечного ритма в 80-120 ударов/минуту. Это самое распространенное состояние, встречающееся даже у здоровых людей в период волнений, усиленных физических тренировок. Синусовая тахиаритмия - вариант нормы, но постепенно сердце начинает недополучать нужный объем крови, что приводит к ухудшению кровообращения в миокарде, других системах, органах. Нарушается работа щитовидной железы и вегетативной нервной системы. Пациентам стоит обратиться к эндокринологу, кардиологу, сдать анализы, пройти аппаратные исследования.
Если сердечный ритм при тахиаритмии держится в пределах 100-140 ударов/минуту - это следствие протекания патологических процессов в нижних желудочках либо верхних отделах сердечной камеры. Сердце начинает работать с перебоями: то замирает, то учащенно бьется. Состояние вызывают внутренние причины:
- сердечная недостаточность;
- кардиомиопатия;
- атеросклероз;
- дисфункция сердечных клапанов (неполное смыкание створок);
- опухолевое или инфекционное поражение сердечной мышцы;
- порок сердца;
- миокардит;
- гипертония;
- тиреотоксикоз;
- заболевания легких, щитовидной железы;
- электролитный дисбаланс;
- инфекционные заболевания: ботулизм, грипп, ОРВИ;
- анемия.
- физическое, эмоциональное перенапряжение;
- чрезмерная двигательная активность;
- злоупотребление наркотиками и алкоголем, провоцирующими скачки артериального давления и учащение сердечного ритма.
Вариации симптомов различные. Зависят от формы патологии: острая, хроническая, рецидивирующая. При остром течении признаки - агрессивные, яркие. Хроническая стадия протекает медленно, иногда скрытно. Но предвещать приближающийся сердечный криз может даже банальная, незначительная одышка.
- приступы удушье;
- слабость;
- предобморочное состояние;
- отек легких;
- головокружение.
Приступы со стороны вегетососудистой системы наблюдаются как:
- лихорадочное состояние;
- судороги мышц;
- учащенные позывы к мочеиспусканию;
- потеря координации движений.
Недостаточное насыщение кровью сердца чревато развитием ишемии, миокардита, инфаркта миокарда. При выявлении тахиаритмии требуется срочная неотложная помощь, поскольку затяжное течение, например, пароксизмальной тахикардии, может вызвать:
- сердечную недостаточность;
- формирование тромба в сердечной камере;
- скопление кровяных сгустков в предсердиях;
- неспособность крови с оттоком не попасть в головной мозг, аорту.
Последствия могут быть крайне тяжелыми.
Выявить любую разновидность тахиаритмии позволяет электрокардиограмма. Дополнительные методы диагностики, назначаемые лечащим врачом:
- холтеровский метод: к телу пациента прикрепляют электроды, подсоединенные к аппарату, которые позволяет мониторить скорость биения сердца в течение определенного промежутка времени;
- дуплексное сканирование аорты;
- анализ крови (общий клинический, биохимический);
- эхоКГ путем подключения УЗИ аппаратуры: позволяет проанализировать состояние внутренних органов (почки, щитовидка, печень).
Лечение на ранних стадиях
Если случаи проявления признаков тахиаритмии - единичные, то лечение не проводится. Целесообразность проведения терапевтических мер предопределяет кардиолог. Если признаки стали навязчивыми и повторяются частыми эпизодами, тогда нужно пройти обследование или неотложные процедуры по восстановлению кровообращения и сердечного ритма.
Лечение стационарное. Пациентов помещают в отделение кардиологии, где ставят капельницы, делают внутривенные уколы (глюкоза, инсулин, калия хлорид). Дополнительно проводится усиленная восстанавливающая терапия для снятия приступов аритмии:
- сердечные гликозиды (Лигоксин, Коронал, Эгилок);
- антиаритмические препараты;
- седативные средства (Панангин, Кордарон, Новокаинамид) для подавления раздраженных рецепторов - дают препараты для оказания скорой помощи при подозрении на желудочковую тахиаритмию;
- спазмолитики (Лидокаин, Новокаин).
Эффективна оксигенотерапия в сочетании с легким массажем на области сердца.
В случае выявления пароксизмальной, желудочковой аритмии по результатам ЭКГ, пациент в срочном порядке должен быть помещен в стационар для проведения интенсивной, экстренной терапии по восстановлению сердечного ритма.
Особенности лечения тахиаритмии у детей

Если выявлены единичные случаи синусовой аритмии, то лечение как таковое не проводится. Ребенок даже не ограждается от занятий физкультурой. При серьезных нарушениях сердечного ритма и сопутствующих заболеваниях (миокардит, порок сердца, опухолевидное новообразование) назначаются:
- антиаритмические препараты (Милдронат, Мексидол);
- витаминные комплексы;
- препараты в составе с цинком, магний, железом, аскорбиновой кислотой.
Улучшить работу сердечной мышцы и нормализовать кровоток помогут препараты растительного происхождения:
- валериана лекарственная;
- Кардиомагнил;
- Корвалмент;
- Корвалтаб;
- Аспаркам;
- Панангин;
- Корвалол.
На ночь рекомендуется принимать Барбовал.
Скорректировать состояние, нормализовать частоту сердечных сокращений помогает средство Эголок - часто назначаемый препарат при тахиаритмии, помощь от которого наступает уже за 2-3 минуты. Принимается совместно с соблюдением диеты, которая предполагает введение продуктов в рацион с высоким содержанием магния, калия, витамина Е.
Тахиаритмия - патологическое состояние сердечной мышцы, при котором давать какие-либо прогнозы врачи не берутся. На начальном этапе организм способен самостоятельно предотвратить прогресс болезни.
Большую роль играет вид патологии. При синусовой аритмии прогноз - благоприятный, поскольку течение заболевания - неосложненное. Самая опасная - желудочковая аритмия и может закончиться внезапной смертью.
В целом при своевременном выявлении патологии врачам удается купировать сердечный коллапс, добиться улучшения качества жизни.
При тахиаритмии наблюдается учащенное биение сердца, что не лучшим образом сказывается на тканях, сосудах в организме. Патологическое состояние не считается смертельно опасным, однако требует постоянного контроля со стороны врачей, периодического проведения лечебных процедур.
Если же не лечить тахиаритмию вовремя, то осложнения неизбежны:
- аритмогенный шок;
- ишемия сердца;
- инсульт;
- инфаркт миокарда;
- тромбоэмболия легочной артерии.
Прогноз благоприятный лишь при отсутствии осложнений.
Профилактика заболевания
Независимо от разновидности выявленной патологии сердца пациентам важно придерживаться ряда рекомендаций:
- отказаться от вредных привычек;
- пересмотреть рацион;
- исключить усиленные физические занятия, спортсменам - оставить профессиональную деятельность;
- соблюдать все назначения, предписания врача;
- пресекать стрессы, нервозность, умственное и физическое перенапряжение;
- сочетать режим труда и отдыха;
- нормализовать сон;
- больше гулять на свежем воздухе.
- регулярно посещать кардиолога, если поставлен диагноз - тахиаритмия.
Ускорение сердечного ритма до 140 ударов/минуту - следствие патологических процессов в нижних желудочках или верхних камерах сердца. Внезапную смерть может вызвать желудочковая форма патологии. Фатальность сердечного ритма также наблюдается при тромбоэмболии, сопровождающейся признаками - потеря сознания, спад давления, одышка, удушье, посинение покровов кожи, боль или жжение в грудной клетке.
Состояние пациентов - на грани клинической смерти и только своевременное проведение интенсивной терапии поможет сохранить жизнь. Поэтому регулярный осмотр и плановые обследования обязательны, особенно людям, имеющим предпосылки к развитию сердечных патологий.
Тахикардия у плода при беременности
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Тахикардия у плода при беременности - это патологическое состояние, которое опасно как для женщины, так и для будущего малыша. Рассмотрим причины, симптоматику, методы лечения и прогноз данного патологического состояния.
Тахикардия - это нарушения сердечного ритма, который характеризуется учащенным сердцебиением, превышающим норму. Такое состояние возникает у людей разного возраста, а в некоторых случаях даже у плода в утробе матери. Данная патология характеризуется сокращением сердца эмбриона в пределах 170-220 ударов в минуту. Заболевание может появиться из-за повышенной нагрузки на нервную систему женщины, из-за сдавливания органов, вызванного развитием эмбриона или из-за изменения гормонального фона.
Именно поэтому при беременности очень важно следить за показателями синусового ритма работы сердца. Если в состоянии покоя наблюдается повышенное сердцебиение, то это свидетельствует о разладе синусового отдела, который образует проводящие импульсы. Беременная испытывает учащенное сердцебиение, но температура тела при этом остается в пределах нормы. Тахикардия у плода при беременности может быть как синусовой, так и вызванной различными тахиаритмиями.
Код по МКБ-10
Причины тахикардии у плода при беременности
Причины зависят как от внешних, так и от внутренних раздражителей и патологий, рассмотрим основные:
- Прием определенных лекарственных препаратов.
- Внутриутробная инфекция у эмбриона.
- Внутриутробная гипоксия.
- Анемии зародыша.
- Хромосомные аномалии (синдром Патау, трисомия 13).
- Гипертиреоз и другие эндокринные нарушения.
- Заболевания сердечно-сосудистой системы.
- Патологии органов дыхания.
- Нарушения водно-электролитного баланса из-за токсикоза.
- Несбалансированное питание беременной, недостаток витаминов и полезных веществ.
Тахикардия у плода может быть вызвана кровопотерей у матери или приемом лекарственных средств. К причинам, которые касаются непосредственно эмбриона, развивающегося в утробе, относятся:
- Внутриутробная инфекция или гипоксия.
- Анемия.
- Хромосомные аномалии.
Основные причины синусовой тахикардии у плода при беременности:
- Повышенная нагрузка на сердце из-за обеспечения кровотока эмбриона.
- Патологии сердечно-сосудистой системы и сдавливание сердца.
- Усиленный обмен веществ и развитие плода.
Согласно врачебному мнению, легкая наджелудочковая тахиаритмия в период беременности - это нормально. Приступы повышенного сердцебиения могут возникать неожиданно и также неожиданно исчезать. Задача женщины сохранять спокойствие и не волноваться по поводу увеличения активности сердечно-сосудистой системы. Не стоит забывать, что сердце женщины работает за двоих, поэтому сердечный ритм интенсивнее. Выраженная синусовая тахикардия наблюдается в последнем триместре беременности, когда эмбрион практически сформирован. Учащенное сердцебиение объясняется интенсивным газообменом малыша.
Для того чтобы диагностировать тахиаритмию у плода, необходимо провести эхокардиографию, ультразвуковое и радиографическое исследование. Как правило, сердечный ритм малыша приходит в норму на первом году жизни. Если же учащенное сердцебиение не проходит, то ребенку проводят трансплацентарное введение антиаритмических лекарственных средств.
Признаки тахикардии у плода при беременности
Признаки данной патологии выглядят как повышенное сердцебиение у женщины. Под повышенным сердцебиением подразумевают ритм более 120 ударов в минуту у женщины, у эмбриона сердечный ритм достигает 170-220 ударов. Тахиаритмия может свидетельствовать о начальных стадиях гипоксии, то есть кислородного голодания организма.
- Одна из первичных форм - это предсердная эктопическая тахикардия. Патологические очаги появляются в предсердии или легочных венах. Как правило, основной признак - это приступы тошноты и сердечно-сосудистые расстройства.
- Патология может сопровождаться длительными приступами и иметь регулярный характер. Поэтому задача беременной свести к минимуму физическую активность и стрессы. При первых признаках необходимо расслабиться, но все же обратиться за медицинской помощью.
- Синусовая тахикардия у плода при беременности считается отдельной патологией. То есть клиническим симптомом, который указывает на проблемы организма, в основном сердца. Игнорирование повышенного сердцебиения, может стать причиной порока сердца у ребенка.
При патологии вызванной расстройствами в работе сердца, беременной назначают седативные препараты и средства для насыщения организма каталитическими ионами фосфора, калия или кальция. При отсутствии должного лечения, заболевание приводит к беспокойству, нарушениям сна и ослаблению защитных свойств иммунной системы и организма. Еще один из признаков тахикардии при беременности - это онемение разных частей тела у женщины, боли в груди, состояние тревожности. В некоторых случаях резкий упадок сил и общая слабость также являются симптомом тахиаритмии.
Диагностика тахикардии у плода при беременности
Диагностика тахикардии у плода при беременности осуществляется при наличии признаков заболевание. Для выявления нарушений сердечного ритма у малыша, используют ультразвуковое исследование, эхокардиографию эмбриона и радиографическое диагностирование. УЗИ необходимо для выявления дефектов и осложнений в развитии плода, к примеру, водянки.
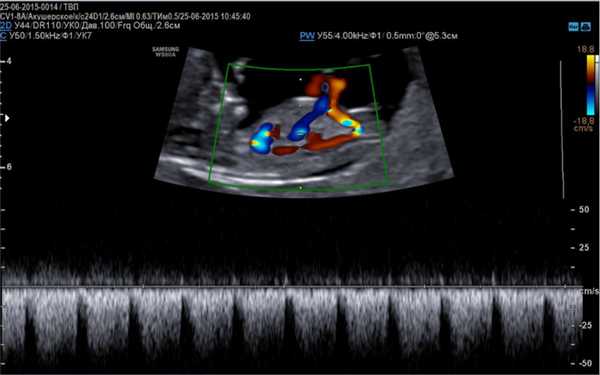
Для выявления тахикардии, врачи проводят допплеровское исследование, так как это лучший метод для анализа состояния эмбриона. Исследование позволяет оценить сокращение предсердий и желудочков и выявить движения крови в сердце. Обязательной является дифференциальная диагностика, которая основана на нескольких видах тахиаритмии, возникающих у плода.
При данной форме патологии в минуту происходит около 400 ударов. Такое сердцебиение имеет регулярный характер и связано с атриовентрикулярной блокадой. При других видах болезни, предсердный ритм эмбриона нерегулярный, а частота ударов сердца может составлять от 180 до 250 ударов в минуту.
Возникает из-за экстрасистолия предсердий у плода. Чаще всего данное состояние диагностируют на 24-33 неделе беременности. Если наджелудочковая реципрокная тахикардия не переходит на синусовый ритм, то сердцебиение плода приходит в норму. Если же данная форма протекает одновременно с брадикардией, то у эмбриона синдром удлиненного QT, а в некоторых случаях обнаруживают воспалительные очаги.
Формируется в разных отделах предсердий, чаще всего появляется в боковой стенке предсердия, справа или в его ушке. Патология сопровождается очагом активности триггерной тахикардии, которая расположена за пределами узла. Атриовентрикулярный узел при этом пассивный. Подобное состояние наблюдается при предсердной хаотичной тахиаритмии или желудочковой тахикардии.
К кому обратиться?
Лечение тахикардии у плода при беременности
Лечение тахикардии у плода при беременности зависит от формы патологического состояния, срока беременности и других особенностей организма матери и будущего ребенка. Большинство случаев патологии носит не постоянный характер, поэтому не требует особого лечения. При непостоянном характере патологии, врач назначает наблюдение за состоянием женщины и эмбриона. Для этого измеряют частоту сердечных сокращений в больнице или в домашних условиях с помощью ручного допплеровского монитора. Измерения необходимо проводить два раза в день.
Если тахиаритмия осложнена дисфункцией клапана или сердечной мышцы, то женщине назначают ряд лекарственных препаратов для выравнивания ритма сердца у плода. Обратите внимание, самостоятельно принимать подобные препараты запрещено, так как они могут дать чрезмерную нагрузку на сердце ребенка и вызвать его гибель. Лечение полностью зависит от формы патологии, рассмотрим основные виды тахикардии и методы лечения.
- Для лечения желудочковой полиморфной тахикардии используют препараты магния, пропранололома, лидокаина. Лекарственные средства вводятся внутривенно или принимаются перорально.
- При желудочковой тахикардии из-за синдрома удлиненного интервала QT, лечение осуществляется только в условиях стационара и с особой осторожностью. Это объясняется тем, что некоторые лекарства способствуют удлинению интервала, что вызывает аритмию.
- Если тахикардия у плода сопровождается частотой сердцебиения свыше 220 ударов, то женщине назначают Соталол или Амиодарон. С особой осторожностью используют Флекаинид, так как при желудочковой дисфункции он может вызвать остановку сердца и смерть эмбриона.
- При подозрениях на миокардит, для лечения учащенного сердцебиения, врач назначает курс Дексаметазона. Лечение длится от 7 до 14 дней.
Медикаментозное лечение эффективно при наджелудочковой патологии. При правильно составленной схеме лечения, положительный лечебный эффект наблюдается в 90% случаев. Еще один метод лечения повышенного сердцебиения - это применение бета-блокаторов. Но при применении данных препаратов необходимо учитывать тот факт, что действующие вещества плохо проникают через плаценту, что негативно сказывается на эффективности терапии.
- При первых признаках учащения ритма сердца, необходимо сесть или лечь. Это позволит организму расслабиться и частота сердечных сокращений снизится.
- Если нет возможности прилечь, попытайтесь расслабиться, глубоко вдыхайте и медленно выдыхайте. Это также поможет устранить приступ тахикардии.
- Избегайте стрессовых ситуаций, паники и волнения. Соблюдайте спокойствие и не нервничайте. Если приступы тахиаритмии имеют затяжной характер, рекомендуется сделать ЭКГ.
Профилактика тахикардии у плода при беременности
Профилактика тахикардии у плода при беременности должна осуществляться еще на этапе планирования ребенка. Задача будущей мамы тщательно следить за своим здоровьем, отказаться от вредных привычек (курение, злоупотребление спиртным), пролечить имеющиеся заболевания и провести профилактику хронических поражений организма. От состояния здоровья матери полностью зависит здоровье будущего ребенка. Немаловажный факт - это активный образ жизни и положительное эмоциональное состояние.
В период беременности необходимо регулярно посещать врача, проходить плановые осмотры и выполнять все медицинские предписания. Будущая мама должна помнить, что ее ответственность удваивается, так как теперь кроме своего здоровья и жизни, она в ответе за жизнь будущего ребенка. Опасность беременности в том, что именно в этот период могут появляться заболевания, о существовании которых женщина ранее и не знала. К таким заболеваниям относится тахиаритмия и пороки сердца. Именно поэтому очень важно проводить профилактику возможных патологий.
Для профилактики приступов учащенного сердцебиения в период беременности, женщине могут назначить успокаивающие препараты на растительной основе, которые нормализуют сердечный ритм. Немаловажное значение имеет размеренный, спокойный образ жизни. Будущей маме противопоказано нервничать, переживать и перенапрягаться. Вместо этого необходимо чаще гулять на свежем воздухе, выполняться специальную гимнастику и правильно питаться.
Питание играет решающую роль в профилактике данного патологического состояния. Для предотвращения рецидивов повышенного сердцебиения, женщине рекомендуется:
- Не употреблять много жирных и сладких продуктов. Неправильное питание приводит к быстрому набору веса, что негативно сказывается на работе сердечно-сосудистой системы.
- Ежедневно в рационе беременность должна быть зелень, овощи, фрукты и низкокалорийные молочные продукты.
- От кофе, алкогольных напитков и никотина в период беременности необходимо отказаться. Так как это негативно сказывается не только на организме матери, и на здоровье будущего ребенка.
- Не стоит забывать про витаминные и минеральные комплексы, которые незаменимы в период беременности. Принимать витамины необходимо только по разрешению врача. Если нет противопоказаний, то будущей маме рекомендуется заниматься легкой физической активностью и ходить в бассейн.
Прогноз тахикардии у плода при беременности
Прогноз тахикардии у плода при беременности зависит от многих факторов. Исход патологии зависит от ее формы, срока на котором она возникала, общего течения беременности, особенностей организма матери и ребенка. В большинстве случаев, тахиаритмия имеет положительный прогноз. Хороший исход прогнозируют и синусовой тахиаритмии эмбриона, при которой сердечный ритм малыша нормализуется в течение первого года жизни.
- Если учащенное сердцебиение требует лечения, то для этого используют трансплацентарное введение антиаритмических препаратов, которые устраняют тахикардию у плода.
- Шансы на выживание ребенка при патологическом учащении сердцебиения зависят от состояния организма матери и мониторинга уровня лекарственных средств, содержащихся в пуповине. Медикаментозное лечение учащенного сердцебиения эффективно и для терапии эмбриона с водянкой, вызванной тахиаритмией.
- Прогноз зависит и от применяемых для лечения препаратов, то есть их действия на организм. Если схема лечения составлена правильно и правильно подобранна дозировка препаратов, то побочных эффектов не возникает. Но некоторые препараты могут стать причиной смерти плода. К таким лекарствам относятся: Соталол и Флекаинид.
Тахикардии у плода при беременности во многом зависит от ранней диагностики, так как это гарантия положительного прогноза. Поэтому задача каждой беременной женщины не пренебрегать плановыми осмотрами, следить за состоянием здоровья, избегать стрессовых ситуаций и вести здоровый образ жизни.
Эхо-КГ (эхокардиография) плода
Эхо кг плода является современным методом диагностики сердечно-сосудистой системы. Суть метода заключается в определении возможных патологических изменений в формировании сердца плода, которые визуализируются при помощи высокочастотных волн. Процедуру проводят по показаниям, в тех случаях, когда во время прохождения плановой УЗИ диагностики у беременной было выявлено отклонения от нормы. Какие ещё существуют показания к проведению исследования, и как оно осуществляется?
Основная характеристика метода
Эхокардиография плода - это не инвазивный метод исследования, способный визуализировать сердце и сосуды в период внутриутробного развития ребенка при помощи ультразвуковых волн. Современные технологии позволяют применять в пренатальной диагностике высокоточные и безопасные аппараты, которые гарантируют безопасность при проведении данного исследования.
Сделать качественный скрининг затруднительно женщинам с избыточной массой тела, так как толстый слой жировой клетчатки хуже пропускает ультразвук
Основой для качественной диагностики является наличие программы, позволяющей определить функциональное состояние сердечно-сосудистой системы на приборе, оснащенным специальным датчиком, имеющим частоту сканирования не менее 5 МГц, а также цветное картирование системы кровообращения и доплер.
Эхо кг плода позволяет определить следующие параметры:
- частоту сокращений сердца;
- проходимость кровеносных сосудов;
- скорость и направленность движения крови по сосудам;
- соотношение объема поступающей и выходящей из аорты крови.
Фетальная диагностика должна осуществляться перинатальными экспертами, имеющими сертифицированную специализацию для выполнения методики. Как правило, это кардиологи и акушеры-гинекологи.
Показания к проведению скрининга
Эхокардиография плода не входит в перечень обязательных исследований при беременности, она назначается для подтверждения или опровержения диагноза после прохождения планового ультразвука на 10-й - 12-й неделях.
Обязательным показанием к проведению скрининга являются беременные, у которых определяют отклонения в количестве околоплодных вод
Эхокардиографию плода назначают при наличии патологических состояний в анамнезе женщины:
- Системные и эндокринные заболевания (сахарный диабет, гипотериоз, васкулит, красная волчанка).
- Повышенный риск хромосомных патологий у плода (они выявляются на первом триместре беременности при прохождении комплексного анализа).
- Наличие ребенка от предыдущей беременности с врожденным пороком сердца.
- Предыдущая беременность закончилась самопроизвольным выкидышем.
- Настоящая беременность протекает с осложнениями (задержка в росте плода, фетоплацентарная недостаточность).
- Многоплодие (относятся и женщины, зачавшие при помощи искусственного оплодотворения).
- Перенесенные инфекционные заболевания в период вынашивания ребенка (герпес, краснуха, ветряная оспа, токсоплазмоз).
- Прием тератогенных медикаментов в первом триместре (антибиотики, ингибиторы МАО, противосудорожные средства, фенобарбитал).
- Возрастная категория женщин старше 35 лет.
Виды эхокардиографии
Методика включает в себя несколько разновидностей техник, которые зависят от используемого оборудования, и цели диагностики:
- Двухмерная диагностика позволяет изучить основные анатомические структуры сердца плода, на данный момент высокая четкость и визуализации способны выявить малейшие изменения.
- Одномерное исследование определяет параметры, функциональную способность и анатомическое строение клапанов, створок и стенок рабочего органа в процессе их деятельности.
- Доплер эхокардиография, более расширенная методика, определяющая гемодинамику, ритмичность и сократительную способность сердца, направленность тока крови по сосудам.
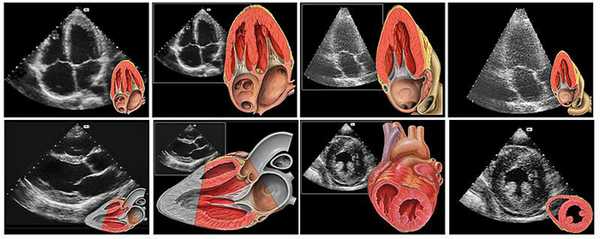
Визуализация анатомических структур сердца плода при эхо кг
Данные виды исследования также позволяют оценить количество циркулирующей крови, степень сужения артерий, минутный выброс, что является важным диагностическим критерием в диагностике патологий сердца.
Выявление патологии
Заподозрить наличие дефекта сердца можно и на ранних сроках вынашивания плода. Так, во время первого скрининга на 12-й - 14-й неделе специалист должен тщательно осмотреть камеры органа, дугу аорты. При подозрении на какие-либо патологические изменения женщина направляется на УЗИ-экспертизу, где находится под присмотром узких специалистов.
Венозный проток является основным маркером при выявлении дефектов ёще при прохождении первого скрининга
В случае подтверждения порока сердца родителям будущего малыша необходимо выяснить степень тяжести патологических проявлений, поскольку некоторые дефекты не приносят существенного вреда. Так, незначительные дефекты в мышечном или мембранном слое межжелудочковой перегородки считаются менее опасными. Данный вид дефекта наиболее часто встречается на эхокардиографии, однако отверстия могут закрыться до момента рождения плода или после него. Дети находятся на учете и постоянно проходят осмотр кардиолога до момента закрытия дефекта.
Выявление порока конотрункуса, основы для построения аорты и легочной артерии вместе с желудочками, чаще всего имеет неблагополучный прогноз и требует неотложного хирургического вмешательства.
Специалист, чтобы определить наличие порока на эхо кг плода при беременности, должен провести осмотр, согласно лекции Международного сообщества гинекологов, по следующим пунктам:
- Определение расположения плода в полости матки.
- Обозначение оси сердца.
- Установление соотношения окружности грудной клетки к переднезаднему размеру сердца.
- Срезы органа.
- Способность перегородок отражать звуковые волны.
- Функциональное состояние створок клапанов.
- Артерии, обеспечивающие доступ крови к сердцу и другим органам.
Если у беременной на эхокардиографии идентифицировали тяжелую сердечную патологию, то необходимо провести дополнительный скрининг для исключения или подтверждения диагноза через 7-10 дней.
Как осуществляется процедура?
Сделать эхо кг можно с помощью цветного аппарата ультразвуковой диагностики и прибором для допплерографии. На ранних сроках вынашивания ребенка применяется вагинальный метод исследования матки. Длительность процедуры составляет около 40-45 минут, однако при подозрении на патологию диагностика может несколько продлиться.
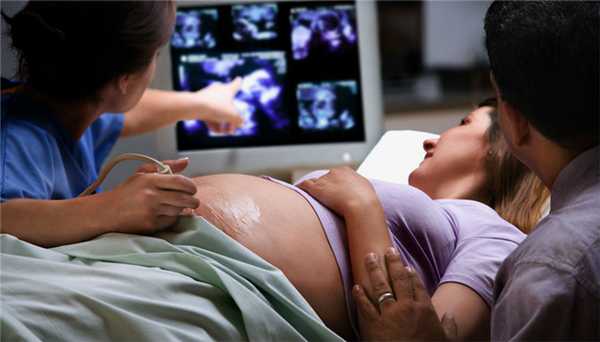
При правильном расположении плода в матке женщине достаточно занять горизонтальное положение на спине
Алгоритм того как, делают эхо кг плода:
- Женщина принимает горизонтальное положение на спине с вытянутыми ногами.
- На область живота наносится небольшое количество геля, улучшающего качество визуализации органов на мониторе.
- Затем на животе беременной закрепляется датчик.
Тактика ведения при выявлении патологии
В зависимости от результатов скрининга специалисты могут применить следующие подходы в ведении беременной:
- Прерывание беременности (при тяжелых дефектах, которые не совместимы с жизнедеятельностью ребенка вне утробы).
- Неотложное оперативное вмешательство (совместимые с жизнью, тяжелые патологии, при которых требуется срочная операция в специализированных учреждениях).
- Постоянный мониторинг состояния плода (незначительные патологические изменения требуют постоянного контроля и коррекции привычного образа жизни женщины).
Таким образом, данный вид исследования достаточно результативный, так как обладает высокой чувствительностью. Он позволяет снизить риск рождения детей с несовместимыми с жизнью патологиями сердца, а также дает возможность проведения своевременной операции.
Отзывы
Екатерина, 25 лет
При прохождении второго скрининга на 20-й неделе врач выявил дополнительную хорду. Гинеколог отправила пройти эхо кг, спустя 7 дней после УЗИ. Процедура заняла около 15 минут, после чего выдали заключение на руки. По результатам скрининга оказалось, что это особенность строения сердца, а так все параметры в норме.
Валентина, 36 лет
Данный скрининг проходила на 24-й неделе беременности, поскольку относилась к группе риска (у меня сахарный диабет). Процедуру делала в специализированной платной клинике, где работает высококвалифицированный кардиолог. Мне сделали допплер эхокардиографию, она показала не только строение сердца, но и ток крови по артериям, ведущим к сердцу. По результатам пороков не выявлено.
Анна, 27 лет
При прохождении УЗИ на 22-й неделе врач выявил дефект в межжелудочковой перегородке. Мне выписали направление на эхокардиографию, которую я прошла спустя 12 дней. По результатам скрининга диагноз подтвердился, у ребеночка определили малый мембранозный дефект ДМЖП. Меня поставили на учет к кардиологу, у которого я постоянно проходила обследование. Сразу после рождения дефект самопроизвольно закрылся, так как был небольшой в диаметре.
Читайте также:
