УЗИ, МРТ при внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Киста поджелудочной железы - полость, которая окружена капсулой и заполнена жидкостью. Самой распространённой морфологической формой кистозных поражений поджелудочной железы являются постнекротические кисты. В Юсуповской больнице врачи выявляют кисты в поджелудочной железе благодаря применению современных инструментальных методов диагностики: ультразвукового исследования (УЗИ), ретроградной холангиопанкреатографии, магнитно-резонансной томографии (МРТ), компьютерной томографии (КТ). Обследование пациентов проводят с помощью новейшей диагностической аппаратуры ведущих мировых производителей.
Увеличению количества пациентов с кистозными поражениями поджелудочной железы способствует неукротимый рост заболеваемости острым и хроническим панкреатитом, возрастание числа деструктивных и осложнённых форм заболеваний. Частота постнекротических кист поджелудочной железы увеличивается благодаря внедрению эффективных методик консервативной терапии острого и хронического панкреатита.
На фоне проведения интенсивной терапии терапевтам Юсуповской больницы всё чаще удаётся остановить процесс деструкции, снизить частоту гнойно-септических осложнений. Хирурги применяют инновационные методики лечения кист поджелудочной железы. Тяжёлые случаи заболевания обсуждаются на заседании Экспертного Совета с участием профессоров и врачей высшей категории. Ведущие хирурги коллегиально принимают решение о тактике ведения пациентов.

Врождённые (дизонтогенетические) кисты поджелудочной железы образуются в результате пороков развития ткани органа и его протоковой системы. Приобретенные кисты поджелудочной железы бывают следующими:
Ретенционными - развиваются в результате сужения выводных протоков железы, стойкой закупорки их просвета новообразованиями, камнями;
Дегенерационными - образуются вследствие повреждения ткани железы при панкреонекрозе, опухолевом процессе, кровоизлияниях;
Пролиферационными - полостные новообразования, к которым относятся цистаденомы и цистаденокарциномы;
Паразитарными - эхинококковыми, цистицеркозными.
В зависимости от причины заболевания выделяют кисты поджелудочной железы алкогольной природы и развивающиеся вследствие желчекаменной болезни. С увеличением количества участившихся террористических актов, дорожно-транспортных происшествий, природных и техногенных катастроф значение приобретает образование ложных кист поджелудочной железы при тяжёлых абдоминальных травмах. В зависимости от локализации кистозного образования различают кисту головки, тела или хвоста поджелудочной железы.
Истинные кисты составляют 20% кистозных образований поджелудочной железы. К истинным кистам относят:
Врождённые дизонтогенетические кисты железы;
Приобретенные ретенционные кисты;
Цистаденомы и цистаденокарциномы.
Отличительная особенность истинной кисты - наличие эпителиальной выстилки на внутренней её поверхности. Истинные кисты в отличие от ложных образований обычно не достигают больших размеров и нередко являются случайными находками во время операции.
Ложная киста наблюдается в 80% всех кист поджелудочной железы. Она образуется после травмы поджелудочной железы или острого деструктивного панкреатита, которые сопровождались очаговым некрозом ткани, разрушением стенок протоков, кровоизлияниями и выходом панкреатического сока за пределы железы. Стенки ложной кисты представляют собой уплотнённую брюшину и фиброзную ткань, изнутри не имеют эпителиальной выстилки, а представлены грануляционной тканью. Полость ложной кисты обычно заполнена некротическими тканями и жидкостью. Её содержимое - серозный или гнойный экссудат, который содержит большую примесь сгустков изменённой крови и излившегося панкреатического сока. Ложная киста может располагаться в головке, теле и хвосте поджелудочной железы и достигать больших размеров. В ней выявляют 1-2 литра содержимого.
Среди кистозных образований поджелудочной железы хирурги выделяют следующие основные разновидности, которые отличаются механизмами и причинами образования, особенностями клинической картины и морфологии, необходимой в применении хирургической тактикой:
Экстрапанкреатические ложные кисты возникают на почве панкреонекроза или травмы поджелудочной железы. Они могут занимать всю сальниковую сумку, левое и правое подреберья, иногда располагаются в других отделах грудной и брюшной полостей, забрюшинном пространстве;
Интрапанкреатические ложные кисты обычно являются осложнением рецидивирующего очагового панкреонекроза. Они имеют меньшие размеры, чаще располагаются в головке поджелудочной железы и нередко сообщаются с её протоковой системой;
Кистозное расширение панкреатических протоков по типу их водянки наиболее часто встречается при алкогольном калькулёзном панкреатите;
Ретенционные кисты чаще исходят из дистальных отделов поджелудочной железы, имеют тонкие стенки и не сращены с окружающими тканями;
Множественные тонкостенные кисты неизмененной в остальных отделах поджелудочной железы.
Стадии
Процесс формирования постекротической кисты поджелудочной железы проходит 4 стадии. На первой стадии возникновения кисты в сальниковой сумке образуется полость, заполненная экссудатом вследствие перенесенного острого панкреатита. Эта стадия продолжается 1,5-2 месяца. Вторая стадия - начало формирования капсулы. В окружности несформировавшейся псевдокисты появляется рыхлая капсула. На внутренней поверхности сохраняются некротические ткани с полинуклеарной инфильтрацией. Продолжительность второй стадии 2-3 месяца с момента возникновения.
На третьей стадии завершается формирование фиброзной капсулы псевдокисты, прочно сращенной с окружающими тканями. Интенсивно протекает воспалительный процесс. Он носит продуктивный характер. За счёт фагоцитоза завершается освобождение кисты от некротических тканей и продуктов распада. Продолжительность этой стадии варьируется от 6 до 12 месяцев.
Четвёртая стадия - обособление кисты. Только спустя год начинаются процессы разрушения сращений между стенкой псевдокисты и окружающими тканями. Этому способствует постоянное перистальтическое движение органов, которые сращены с неподвижной кистой, и длительное воздействие протеолитических ферментов на рубцовые сращения. Киста становится подвижной, легко выделяется из окружающей ткани.

Симптомы и диагностика
Клинические признаки кисты поджелудочной железы обусловлены основным заболеванием, на фоне которого она возникла, наличием самой кисты и возникшими осложнениями. Киста небольших размеров может протекать бессимптомно. При остром и хроническом панкреатите во время очередного рецидива болезни врачи Юсуповской больницы определяют в зоне проекции поджелудочной железы малоболезненное округлое образование, которое может навести на мысль о кисте железы. Наиболее часто бессимптомно протекают кисты врожденного характера, ретенционные кисты и цистаденомы небольших размеров.
Боли в зависимости от величины кисты и степени давления ее на соседние органы и нервные образования, на солнечное сплетение и нервные узлы по ходу крупных сосудов могут быть следующего характера:
Приступообразными, в виде колики;
При выраженном болевом синдроме пациент иногда принимает вынужденное коленно-локтевое положение, ложится на правый или левый бок, стоит, наклонившись вперёд. Боли, вызываемые кистой, часто оцениваются больными как чувство тяжести или давления в подложечной области, которые усиливаются после еды.
Более резкие боли сопровождают острую форму кисты в начальной фазе её формирования. Они - следствие панкреатита травматического или воспалительного происхождения и прогрессирующего протеолитического распада тканей железы. Опухолевидное образование, которое прощупывается в подложечной области, является наиболее достоверным признаком кисты поджелудочной железы. Иногда оно возникает и вновь исчезает. Это связано с периодическим опорожнением полости кисты в панкреатический проток.
К более редким признакам кисты поджелудочной железы относятся следующие симптомы:
МРТ при опухоли и раке поджелудочной железы

Диагностика новообразований (опухолей, кист и рака) поджелудочной железы (ПЖЖ) является актуальной задачей магнитно-резонансной томографии. Одна из причин этого заключается в том, что по статистике большинство опухолей данного органа являются протоковым раком, который на ранних стадиях диагностируется только с помощью аппаратных видов исследования, поскольку никакой симптоматикой себя не проявляют. Рак поджелудочной железы очень плохо поддается лечению, и успех терапии зависит от стадии онкологического процесса. Зачастую именно ранняя диагностика рака на МРТ поджелудочной железы дает шанс пациенту на успешное излечение.
БЕСПЛАТНАЯ
КОНСУЛЬТАЦИЯ О ДИАГНОСТИКЕ
Если сомневаетесь, запишитесь на бесплатную консультацию.
Или проконсультируйтесь по телефону
Опухоли поджелудочной железы
- солидные новообразования (аденомы, фибромы, липомы, гемоангиомы, лимфангиомы);
- кистозные новообразования (кисты, псевдокисты, цистоаденомы).
- аденокарцинома головки ПЖЖ;
- рак тела ПЖЖ;
- рак хвоста ПЖЖ;
- рак протока ПЖЖ;
- злокачественные образования островков клеток ПЖЖ.
Диагностика рака и опухолей
- УЗИ брюшной полости
- КТ поджелудочной железы.
- есть высокопольный томограф мощностью 1,5 Тесла и выше;
- проводят МРТ поджелудочной железы с динамическим контрастным усилением;
- томограф оборудован программой диффузионно-взвешенного МРТ.
Как диагностировать рак поджелудочной железы
Аденокарцинома поджелудочной железы - это злокачественная опухоль, произрастающая из протокового эпителия. Она является наиболее частым новообразованием этого органа. По статистическим данным аденокарцинома составляет 2-3% от всех злокачественных образований организма человека. Она характеризуется агрессивным ростом и регионарным и отдаленным метастазированием. У мужчин данное онкологическое заболевание встречается в два раза чаще, чем у женщин. Пик заболеваемости этим раком - возраст 70-80 лет, но болезнь, как правило, может манифестировать себя уже с возраста 50 лет. В общей структуре смертности от онкологических заболеваний рак поджелудочной железы составляет порядка 6%, занимая 5 место после рака легких, желудка, толстой кишки и предстательной железы у мужчин и рака молочной железы, толстой кишки, желудка и легких у женщин. К сожалению, в Санкт-Петербурге заболеваемость этим онкологическим недугом растет год от года. Прирост случаев составляет порядка 5% в год, и связано это с поздней диагностикой этой патологии.
Лимфома поджелудочной железы
Лимфома поджелудочной железы - злокачественная опухоль, которая формируется из В-лимфоцитов. Встречается она у мужчин в 1,4 раза чаще, чему у женщин. На МРТ снимках это однородное мягкотканое образование, минимально накапливающее контрастное вещество. Проявляться эта опухоль может по-разному. Чаще всего это диффузное увеличение тканей поджелудочной железы, которое может имитировать острый панкреатит. Также наблюдается муфтообразное обрастание опухоли сосудами. Иногда возможно вовлечение в процесс селезенки.
Метастазные образования в ПЖЖ
Первоисточниками метастазов в поджелудочной железе обычно выступают: почечно-клеточный рак, бронхогенный рак, рак молочной железы, саркомы мягких тканей, рак толстой кишки, рак предстательной железы, рак яичников, опухоли желудочно-кишечного тракта. Характер проявления метастазов на МРТ поджелудочной железы зависит от типа первичной опухоли.
Стадирование опухоли поджелудочной железы на МРТ
По результатам магнитно-резонансной томографии онкологи осуществляют процедуру стадирования рака ПЖЖ, исходя из следующих принципов: Т1 - опухоль ограничена поджелудочной железой и размером не больше 2 см, Т2 - опухоль ограничена поджелудочной железой и размером более 2 см, Т3 - опухоль распространяется на ткани вокруг, Т4 - опухоль распространяется на желудок, селезенку, ободочную кишку, ближайшие большие сосуды.
Симптомы рака поджелудочной железы
- механическая желтуха;
- боли в животе;
- потеря массы тела.
Признаки рака поджелудочной железы на МРТ
- неоднородность новообразования в головке ПЖЖ без четких контуров;
- обструкция Вирсунгова протока или симптом “обрыва” общего желчного и главного панкреатического протока;
- симптом двойного протока;
- постепенное накопление контрастного препарата;
- накопление контрастного вещества от периферии к центру.
Диагностика доброкачественных опухолей на МРТ поджелудочной железы
Солидно-папиллярные опухоли ПЖЖ представляют собой крупные образования, нередко с крупными и ровными контурами, расположенные чаще в хвосте органа, которые содержат как солидный, так и кистозный компонент. Частота выявления данного образования весьма низка - менее 2 процентов от всех опухолей железы. Несмотря на страшную картину крупного образования, нередко данная опухоль оказывается доброкачественной. Выявляется она преимущественно у молодых людей моложе 30 лет, и в 10 раз чаще у женщин, чем у представителей сильной половины человечества. В целом для данного вида опухоли характерно бессимптомное течение, и лабораторные показатели обычно остаются в пределах нормы.
МРТ признаки солидно-папиллярной опухоли поджелудочной железы
- наличие участка центрального некроза и признаков кровоизлияния в солидной структуре;
- толстофиброзная гиперваскулярная капсула;
- на Т1-ВИ изображениях есть образование больших размеров, содержащее внутренние гипоинтенсивные участки некроза и гиперинтенсивные включения (кровоизлияния);
- капсула опухоли имеет вид гипоинтенсивного периферического кольца.
- истинную кисту;
- псевдокисту;
- серозную цистаденому;
- муцинозную цистаденому;
- внутрипротоковую цистаденому.
Псевдокисты - это скопление секрета поджелудочной железы и воспалительного экссудата, ограниченное соединительнотканной капсулой. Формируются они обычно как результат осложнения каких-то деструктивных воспалительных процессов. В 70% случаев данное образование сообщается с панкреатическим протоком. Поэтому псевдокиста может интенсивно менять свой размер в течение короткого промежутка времени. До 1/3 всех псевдокист, сформировавшихся в результате острого панкреатита, локализуется за пределами железы. Чаще это локация рядом с селезенкой и забрюшинным пространством. На МРТ изображениях структура псевдокист обычно неоднородная, и их капсула накапливает контрастный препарат.
Серозная цистаденома - это крупное кистообразное образование в головке поджелудочной железы с тонкой фиброзной капсулой, четкими контурами, и состоящая из большого числа мелких кист размером 1-20 мм каждая. Развитие этой опухоли протекает бессимптомно, и она практически не имеет злокачественного потенциала. Растет это образование крайне медленно, но нередко достигает крупных размеров. В 30% случаев это образование является случайной находкой в ходе магнитно-резонансной томографии или УЗИ брюшной полости.
Киста поджелудочной железы - симптомы и лечение
Что такое киста поджелудочной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лядова Владимира Константиновича, хирурга со стажем в 15 лет.
Над статьей доктора Лядова Владимира Константиновича работали литературный редактор Юлия Липовская , научный редактор Елена Максимова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Киста поджелудочной железы (pancreatic cyst) — это ограниченное скопление жидкости или содержащее жидкость образование в поджелудочной железе.

Часто они развиваются бессимптомно, поэтому выявляются обычно случайно, когда человек обследуется по поводу других патологий. Это стало возможным благодаря бурному развитию диагностических методик (УЗИ, КТ и МРТ) и повышению их доступности. По статистике, при выполнении КТ или МРТ органов брюшной полости кисты в поджелудочной железе могут обнаружиться у 3-14 % обследованных [1] .
Киста поджелудочной железы — это собирательное понятие, которое объединяет совершенно разные заболевания:
- кистозные образования поджелудочной железы воспалительной природы;
- кисты поджелудочной железы неопухолевой природы;
- кистозные опухоли (или неоплазии) поджелудочной железы.
Иногда кисты поджелудочной железы являются просто особенностью развития человека и не требуют лечения или специального интенсивного наблюдения, но, чтобы это подтвердить или опровергнуть, обычно требуется квалифицированное обследование.
Также нужно знать, что некоторые кисты поджелудочной железы могут стать злокачественными, поэтому при их обнаружении важно обратиться к грамотным специалистам, которые смогут понять, нужна ли операция или достаточно индивидуальной программы наблюдения. Чаще операция не требуется.
Причины развития кист поджелудочной железы
Основные причины — острый панкреатит (воспаление поджелудочной железы), опухолевые изменения в протоковой системе или самой ткани железы, а также врождённые факторы, например передающаяся по наследству болезнь Гиппеля — Линдау. При этом заболевании в достаточно молодом возрасте образуются опухоли почек, головного мозга и надпочечников. В 35-70 % случаев развиваются кисты поджелудочной железы. Болезнь встречается у одного из 36 тысяч человек [3] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кисты поджелудочной железы
Часто киста поджелудочной железы не вызывает никаких симптомов. Жалобы, связанные с кистозным образованием в этом органе, встречаются примерно у каждого пятого пациента или даже реже [2] . Например, при крупной кисте в поджелудочной железе может возникать тяжесть или боль в верхних отделах живота.
В редких случаях пациенты сами могут заметить плотное, обычно почти безболезненное выпячивание в левом подреберье или по средней линии живота выше пупка. Иногда в этой области может возникать боль. Если появились такие симптомы, стоит обратиться к врачу.
Патогенез кисты поджелудочной железы
Поджелудочная железа — крупный орган, расположенный позади желудка. Справа от неё находится двенадцатиперстная кишка, слева — селезёнка.

Механизм развития кист различается в зависимости от вида:
- Кистозные образования поджелудочной железы воспалительной природы развиваются п ри остром панкреатите, когда в ткани или рядом с поджелудочной железой скапливается жидкость.
- Кисты поджелудочной железы неопухолевой природы могут быть связаны с генетическими заболеваниями, которые передаются по наследству или возникают из-за случайных мутаций генов. Например, киста может образоваться, если есть мутация в гене VHL, который подавляет бесконтрольное деление клеток [3] .
- Кистозные опухоли появляются, когда протоки поджелудочной железы закупориваются и расширяются из-за появления в стенке протоков клеток, производящих слизь (муцин).
У поджелудочной железы две основные функции: выработка богатого ферментами сока, который необходим для пищеварения, и производство ряда гормонов. Сок поджелудочной железы по системе протоков попадает в двенадцатиперстную кишку, где помогает переварить пищу. Если киста блокирует отток сока, её главный проток расширяется и может развиться острый панкреатит.

Основными гормонами поджелудочной железы являются инсулин и глюкагон. Они поддерживают уровень глюкозы (сахара) в крови. Поэтому ранним симптомом некоторых опухолевых заболеваний поджелудочной железы является сахарный диабет (повышение уровня сахара в крови), однако при кистах железы такое случается очень редко.
Классификация и стадии развития кисты поджелудочной железы
I. Кистозные образования поджелудочной железы воспалительной природы. Они возникают после перенесённого острого панкреатита. Чаще всего в мировой практике используется модифицированная в 2012 году Атлантская классификация острого панкреатита [4] . В этой классификации выделено 4 типа кистозных образований:
- Скопление жидкости без некроза (омертвения) тканей поджелудочной железы:
- Острое перипанкреатическое жидкостное скопление — появляется в ткани поджелудочной железы и жировой клетчатке вокруг неё в первые 4 недели от начала заболевания. Оно не ограниченно капсулой и часто самостоятельно рассасывается.
- «Ложная», или псевдокиста, — появляется позднее 4 недель, когда у жидкостного скопления образуется видимая на момент диагностики капсула.
- Скопление жидкости, связанное с некрозом тканей поджелудочной железы:
- Острое некротическое скопление — появляется в первые 4 недели от начала заболевания. Такое образование не ограничено капсулой и содержит омертвевшие участки ткани поджелудочной железы и жировой клетчатки вокруг неё.
- Отграниченный некроз — появляется позднее 4 недель. Скопление жидкости ограничено капсулой.
II. Кисты поджелудочной железы неопухолевой природы. Включают так называемые «истинные» кисты»: лимфоэпителиальные и ретенционные. «Истинная» киста представляют собой пузырёк с жидкостью, который окружён клетками эпителия. В норме эпителий выстилает слизистые оболочки, в том числе оболочку протоков поджелудочной железы. У «ложных» кист и кистозных опухолей нет такой эпителиальной выстилки.
III. Кистозные опухоли поджелудочной железы (или неоплазии). Это наиболее важная с точки зрения онкологии группа, так как некоторые такие опухоли могут стать злокачественными. В этой группе выделяют серозные цистаденомы, муцинозные кистозные неоплазии, внутрипротоковые папиллярно-муцинозные опухоли (ВПМО), солидные псевдопапиллярные опухоли и кистозные нейроэндокринные опухоли [5] .
Классификация внутрипротоковых папиллярно-муцинозных опухолей:
- ВПМО главного панкреатического протока. Такие образования обычно удаляются, так как у них высокий риск стать злокачественными.
- ВПМО боковых ветвей главного панкреатического протока. Это самая распространённая форма кист поджелудочной железы, нередко является множественной и у большинства пациентов не приводит к развитию рака.
- Смешанный тип [6] .

Осложнения кисты поджелудочной железы
Острый панкреатит. Может развиться, если киста блокирует отток поджелудочного сока в двенадцатиперстную кишку. Состояние сопровождается интенсивной, опоясывающей болью в верхних отделах живота, появлением тошноты и рвоты и повышением в крови уровня пищеварительных ферментов (амилазы, липазы и др.).
Механическая желтуха. Возникает, если образование в правых отделах (головке) поджелудочной железы сдавливает желчный проток. В этом случае желчь всасывается в кровь и начинает выделяться с мочой. Поэтому у пациента с механической желтухой моча тёмно-коричневого цвета, обесцвеченный кал (вплоть до белой окраски), желтушные белки глаз и кожа.
![Желтуха [13]](https://probolezny.ru/media/bolezny/kista-podzheludochnoy-zhelezy/zheltuha-13_s_onaL7M0.jpg)
Рак поджелудочной железы. Это наиболее тяжёлое осложнение кистозных опухолей поджелудочной железы. Процесс связан с накоплением мутаций в эпителии кист. Чаще всего это наблюдается в муцинозных (продуцирующих слизь) опухолях: ВПМО и муцинозных кистозных опухолях.
Клетки с признаками выраженных предраковых изменений выявляются в 38-68 % удалённых ВПМО главного панкреатического протока. При муцинозных кистозных опухолях частота озлокачествления ниже и составляет, по последним данным, около 10 %. Этот показатель возрастает по мере увеличения размеров таких образований [7] [8] .
Диагностика кисты поджелудочной железы
У большинства пациентов кисты поджелудочной железы выявляются случайно, поэтому осмотр и сбор жалоб не имеют большого значения.
Сбор анамнеза
При изучении истории болезни врач может уточнить:
- Болел ли пациент недавно острым панкреатитом. Если да, то, скорее всего, киста связана с воспалением. Однако иногда сама по себе киста поджелудочной железы может привести к развитию панкреатита. Особенно важно помнить об этом в тех ситуациях, когда панкреатит развился не на фоне употребления алкоголя или желчнокаменной болезни.
- Есть ли у кого-либо из родственников опухоли и кисты почек, головного мозга или надпочечников. Если да, врач заподозрит болезнь Гиппеля — Линдау и порекомендует проконсультироваться с медицинским генетиком.
Инструментальная диагностика
Основой диагностики кист поджелудочной железы являются инструментальные методы обследования.
УЗИ или КТ с внутривенным контрастированием. Позволяют обнаружить образования в поджелудочной железе. Однако точность этих методов обычно недостаточна, чтобы установить природу кисты и, соответственно, определить тактику лечения.
МРТ. Наиболее важный метод при кистах поджелудочной железы, так как с его помощью можно установить, связана ли киста с протоковой системой железы. Также МРТ с внутривенным контрастированием помогает выявить утолщения стенки кист, а это важнейший признак развития предраковых изменений. Использование так называемого режима DWI (диффузионно-взвешенные изображения) позволяют врачу судить о вероятности развития злокачественной опухоли на фоне кисты. Кроме этого, МРТ не сопровождается лучевой нагрузкой, не требует специальной подготовки и является нетравматичным, безопасным методом. Это особенно важно, поскольку большинству пациентов после выявления кисты нужно наблюдаться не менее нескольких лет [9] .
Эндосонография, или эндоУЗИ. В последние годы приобретает всё большее значение. Суть методики в том, что врач исследует поджелудочную железу через стенку желудка с помощью эндоскопа с закреплённым на конце ультразвуковым датчиком. Это позволяет изучить все детали новообразования или кисты с максимально возможным разрешением (около 1 мм). Исследование проводится строго натощак.

Огромным преимуществом эндоУЗИ является возможность провести биопсию. Специальная игла проводится через канал эндоскопа и позволяет взять на анализ содержимое кисты, а также ткань из стенки образования для микроскопического исследования.
Поскольку прибор имеет довольно большой диаметр, а само исследование обычно длится около часа, оно проводится под внутривенным наркозом и часто требует госпитализации в стационар. В нашей стране эндоУЗИ не применяется широко из-за дефицита самих приборов и высокой стоимости игл для биопсии под контролем эндоУЗИ [10] .
Лабораторная диагностика
Микроскопическое исследование содержимого кисты на амилазу, опухолевые маркеры CEA и СA19-9, а также муцин. Позволяет точно определить природу кисты и вероятность её злокачественной трансформации. Если в полученной жидкости повышен уровень амилазы (фермента поджелудочной железы), то можно говорить о «ложной» кисте и планировать соответствующее лечение.
Тест на мутацию в гене VHL. Выполняется при подозрении на синдром Гиппеля — Линдау. Анализ позволяет подтвердить или опровергнуть диагноз. На основании результатов врач выберет схему наблюдения не только для самого пациента, но и его ближайших родственников.
Дифференциальная диагностика
Особенности некоторых типов кистозных опухолей, которые позволяют различить их между собой:
- Серозные цистаденомы имеют характерные признаки на КТ- или МРТ-изображениях: множественные перегородки (вид «губки» или «пчелиных сот»), центральный рубец с кальцинатами. Такие образования не склонны к озлокачествлению.
- Муцинозные кистозные неоплазии чаще представлены единичной полостью.
- Особенностью ВПМО является связь с протоковой системой поджелудочной железы.
Дифференциальная диагностика этих и более редких образований часто требует провести биопсию под контролем эндоУЗИ.
Киста поджелудочной железы может быть похожа по некоторым признакам на другие образования:
- некоторые варианты протокового или нейроэндокринного рака поджелудочной железы — они могут иметь полость внутри опухоли, напоминающую кисту поджелудочной железы;
- образования рядом расположенных органов: двенадцатиперстной и тощей кишки, почки и надпочечника.
В большинстве случаев применение МРТ и/или эндоУЗИ позволяет отличить эти образования от кист поджелудочной железы.
Лечение кисты поджелудочной железы
Тактика лечения кист поджелудочной железы полностью определяется их природой.
«Ложные» кисты
«Ложные» кисты могут рассасываться самостоятельно. Лечение обычно проводится, если киста крупная и вызывает симптомы. Обычно эффективным является дренирование кисты в просвет желудка. Процедура проводится с помощью эндоУЗИ в специализированных учреждениях. Некоторым пациентам требуется операция, при которой формируется шов между стенками кисты и участком тонкой кишки, чтобы содержимое кисты оттекало в кишечник.
Кисты поджелудочной железы неопухолевой природы
Такие кисты, в том числе при наследственных генетических синдромах, обычно не требуют специального лечения.
Кистозные опухоли поджелудочной железы
Наиболее сложной является тактика ведения пациента при кистозных опухолях поджелудочной железы:
- При серозных цистаденомах вероятность злокачественной трансформации очень низкая, поэтому они редко требуют операции.
- ВПМО боковых ветвей главного панкреатического протока нужно оперировать, если есть факторы риска:
- появление в стенке узелков размером > 5 мм, которые накапливают контрастный препарат;
- быстрое увеличении образования: на несколько миллиметров в течение 6-12 месяцев;
- большой размер (> 4 см).
- ВПМО главного панкреатического протока и смешанного типа являются показанием к удалению, как и солидные псевдопапиллярные опухоли.
- Муцинозные кистозные неоплазии< 3 см очень редко становятся злокачественными, поэтому, если они не растут в течение нескольких лет, некоторые руководства рекомендуют не проводить хирургическое лечение, хотя этот вопрос ещё обсуждается. Тактика в таких случаях определяется индивидуально с учётом предпочтений пациента. То же самое касается кистозных нейроэндокринных опухолей небольшого размера [11] .
Методы лечения
Лекарственное лечение (химиотерапия) применяется только в том случае, когда при исследовании опухоли после операции выясняется, что она была злокачественной.
Хирургическое лечение является единственным способом лечения кист поджелудочной железы, однако такие операции часто приводят к развитию осложнений или даже летальному исходу. Именно поэтому в мире разработаны детальные показания к операциям при кистах поджелудочной железы, основанные на риске их злокачественного перерождения.
Наиболее опасной операцией является панкреато-дуоденальная резекция — удаление правой половины поджелудочной железы (её головки) и двенадцатиперстной кишки. У этих структур единое кровоснабжение, поэтому они удаляются вместе. Такая операция должна выполняться только в специализированных центрах и отделениях, где вероятность смерти пациента на фоне потенциальных осложнений не превышает 5 %. Те или иные осложнения развиваются примерно у половины перенёсших эту операцию пациентов.

Операции на левой половине поджелудочной железы очень редко приводят к летальному исходу. Однако они часто сопровождаются осложнениями: сок поджелудочной железы разъедает окружающие ткани, что приводит к воспалению и формированию свища. Поэтому у таких пациентов в течение нескольких недель сохраняется трубка, по которой сок поджелудочной железы оттекает из брюшной полости [12] .
Важно помнить, что, несмотря на возможные осложнения, эти операции необходимы из-за крайне неблагоприятного прогноза рака поджелудочной железы. Правильно определить показания и выполнить такое вмешательство может лишь хирург-онколог, постоянно сталкивающийся в своей практике с подобными образованиями.
Реабилитация после таких операций может быть достаточно длительной и обычно занимает от нескольких недель до нескольких месяцев.
Прогноз. Профилактика
Прогноз при кистах поджелудочной железы определяется их видом. Кисты после панкреатита и образования неопухолевой природы обычно не оказывают влияния на продолжительность жизни пациентов.
При кистозных опухолях прогноз зависит от того, успела ли образоваться злокачественная опухоль. Рак поджелудочной железы плохо поддаётся лечению: даже при I-II стадии полное излечение возможно не более, чем у 20 - 30 % пациентов после обширной операции и комплексного химиотерапевтического лечения. Поэтому удаление кистозных опухолей поджелудочной железы является профилактикой неблагоприятного течения болезни.
Важно при этом помнить, что у большинства кист и кистозных опухолей очень низкий риск стать злокачественными, в то время как риски операции довольно существенны. Поэтому решение об операции должна принимать целая команда специалистов, среди которых должен быть врач лучевой диагностики, эндоскопист, хирург и онколог [1] [2] [11] .
Профилактика кист поджелудочной железы
Все меры по профилактике развития острого панкреатита (отказ от злоупотребления алкоголем, чрезмерного количества жирной пищи и т. п.) снижают и вероятность образования «ложных» кист поджелудочной железы.
Рак поджелудочной железы на МРТ
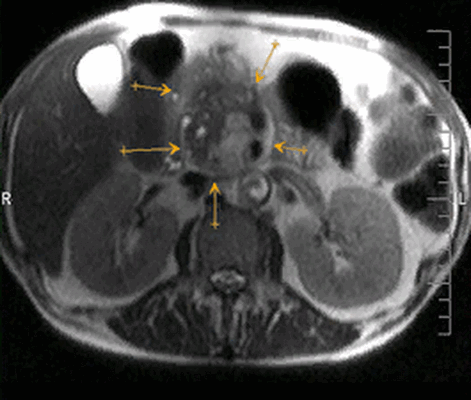
Рак головки поджелудочной железы на МР-томограмме
Основные функции поджелудочной железы - выработка ферментов (трипсина, химотрипсина, амилазы, липазы) и гормонов (инсулина, глюкагона, липокаина, грелина), поддерживающих процессы пищеварения и углеводного, белкового, жирового обменов. Вес органа взрослого человека около 70-80 г, длина - 15-22 см. МРТ поджелудочной железы выполняют при малой информативности, неоднозначных результатах УЗИ, если данные КТ подозрительны на панкреатический рак. Абдоминальные хирурги назначают магнитно-резонансное сканирование с целью предоперационной диагностики и оценки возможности радикального или паллиативного лечения.
Малигнизированная опухоль поджелудочной железы - один из наиболее смертоносных видов неопластических процессов. Панкреатический рак - общее название, включающее группу злокачественных новообразований, развивающихся в головке, теле и хвосте органа. Причина высокой летальности - отсутствие ранних симптомов, склонность опухоли к инвазии (проникновению) в соседние структуры и метастазированию на ранней стадии.
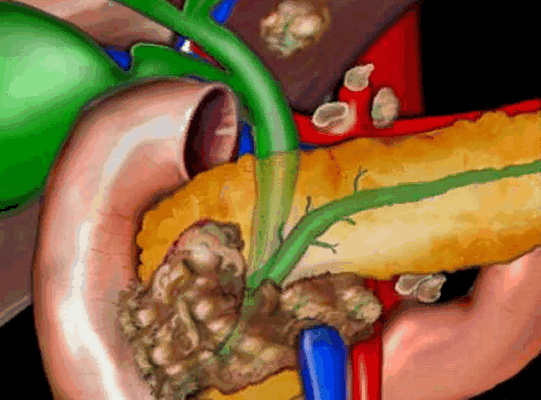
На рисунке неоперабельная опухоль головки поджелудочной железы, блокирующая общий желчный и панкреатические протоки, окружающее верхнюю брыжеечную вену; видно увеличение регионарных лимфоузлов, единичные метастазы в печени
В настоящее время диагностика панкреатического рака опирается на следующие способы исследования:
- магнитно-резонансную и мультиспиральную компьютерную томографии (МРТ и МСКТ);
- фиброгастродуоденоскопию (ФГДС) - при условии вовлечения Фатерова (дуоденального) сосочка;
- биопсию и тонкоигольную аспирацию из подозрительного участка с использованием ультразвука;
- позитронно-эмиссионную томографию (ПЭТ) и др.
МРТ поджелудочной железы из-за безопасности, неинвазивности и доступности играет решающую роль в оценке степени распространения и стадировании злокачественного процесса, что имеет значение для выбора тактики лечения. Для улучшения возможностей визуализации диагностическая процедура может быть выполнена с контрастным усилением. Эндоскопическую ретроградную холангиопанкреатографию из-за высокой вероятности развития осложнений используют редко.
МРТ покажет рак поджелудочной железы?
МРТ - абсолютно безопасная процедура, которую можно выполнять столько раз, сколько требует клиническая ситуация
Исследование, пройденное на агрегате с низкой мощностью, при небольшой опухоли поджелудочной железы малоинформативно. Поэтому оптимально при подозрении на панкреатический рак сделать МРТ на томографе с закрытым контуром и напряженностью поля от 1,5 Тесла. Магнитно-резонансное сканирование позволяет получить полное представление об опухоли поджелудочной железы размером от 2 см, обеспечивает возможность динамического наблюдения за биологическим поведением новообразования. На снимках видны:
- размеры неоплазии;
- локализация (в 75% случаев патологический очаг располагается в головке органа);
- структура и строение;
- границы мягкотканного и кистозного компонентов;
- неравномерность накопления контраста;
- расширенный панкреатический (Вирсунгов) проток;
- прорастание (метастазирование) в парапанкреатическую клетчатку, селезенку, кишечник, сальник, фасции и другие структуры;
- состояние регионарных лимфатических узлов и пр.
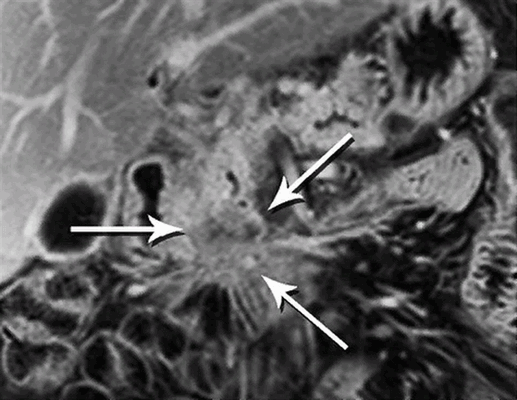
МРТ с контрастом, коронарная плоскость: протоковая карцинома головки поджелудочной железы, прорастание в брыжейку тонкой кишки (стрелки)
Болезни поджелудочной железы и билиарной системы не ограничиваются исключительно опухолевой патологией, при сходных симптомах диагнозы могут различаться.
Клинические проявления, свидетельствующие о неблагополучии со стороны органов пищеварения:
- желтуха, сопровождаемая кожным зудом, ахоличным (беловатым) стулом за счет отсутствия желчных пигментов, темная моча. Симптомы подразумевают проведение дифференциации между панкреатическим раком и желчнокаменной болезнью, очаговым панкреатитом, метастазированием из других органов. В пользу злокачественного новообразования свидетельствует сопутствующий острый панкреатит и впервые выявленный сахарный диабет. При раке поджелудочной железы (местно-распространенная форма или запущенное заболевание) боли в животе присутствуют у 85% пациентов и имеют тенденцию к постепенному усилению, связанному с ростом опухоли;
- тошнота, рвота (при сдавлении объемным новообразованием двенадцатиперстной кишки или желудка);
- дискомфорт в эпигастральной области после приема пищи. Боли, начинающиеся в верхней половине живота, могут иррадиировать в поясницу, лопатку, позвоночник;
- уменьшение массы тела (вплоть до анорексии) при первоначально сохраненном аппетите, слабость;
- вздутие живота (метеоризм);
- увеличение объема каловых масс, стул часто содержит остатки непереваренной пищи и жира за счет ферментативной недостаточности поджелудочной железы;
- симптомы гипо- и авитаминозов на фоне длительного нарушения всасывания питательных веществ и пр.
Что покажет МРТ поджелудочной железы:
- анатомическое положение и внутреннее строение органа;
- контуры (для опухоли характерна нечеткость, размытость границ);
- размеры составляющих - головки, хвоста, тела;
- характер изменений в парапанкреатической клетчатке;
- присутствие патологических новообразований, размеры, локализацию, плотность, предположительную природу;
- структуру паренхиматозных тканей и патологические очаги;
- состояние внутренних протоков поджелудочной железы, камнеобразование;
- воспалительный процесс;
- особенности кровоснабжения (для злокачественных опухолей типична усиленная васкуляризация) и пр.
МРТ при опухоли поджелудочной железы с контрастом
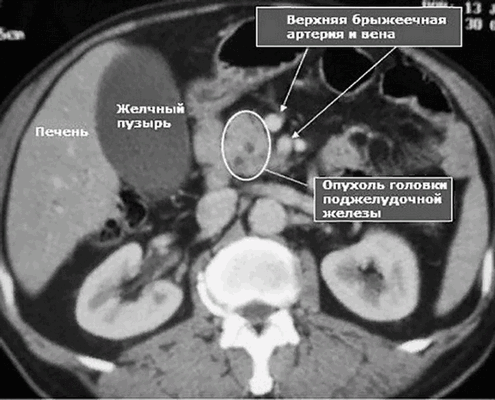
Органы и сосуды на МРТ брюшной полости и забрюшинного пространства с выявленным раком поджелудочной железы
Введение контрастного вещества на основе растворимых солей гадолиния улучшает визуализацию панкреатических опухолей небольшого размера и дает возможность оценить взаимоотношение объемного образования с соседними структурами. Учитывая склонность к быстрому метастазированию, специалисты проверяют наличие отсевов в печени, регионарных лимфоузлах, легких, кишечнике и пр. МРТ с усилением для подтверждения рака поджелудочной железы выполняют, если:
- есть подозрение на злокачественное новообразование (по клиническим проявлениям и изменениям в анализах), но результаты КТ спорны;
- необходимо оценить поражения печени, неопределимые по итогам компьютерного сканирования;
- у пациента аллергия на морепродукты или контрастные вещества на основе йода, гиперфункция щитовидной железы или почечная недостаточность, и поэтому выполнение КТ с контрастом для выявления опухоли поджелудочной железы недоступно.
Как выглядит рак на МРТ снимке поджелудочной железы
Существует общепринятая международная классификация злокачественных новообразований по системе TNM, где Т - размер новообразования, N - метастазирование в регионарные лимфатические узлы, M - обнаружение отростков опухоли в других органах. Картина разных стадий рака поджелудочной железы на МР-томограммах отличается.
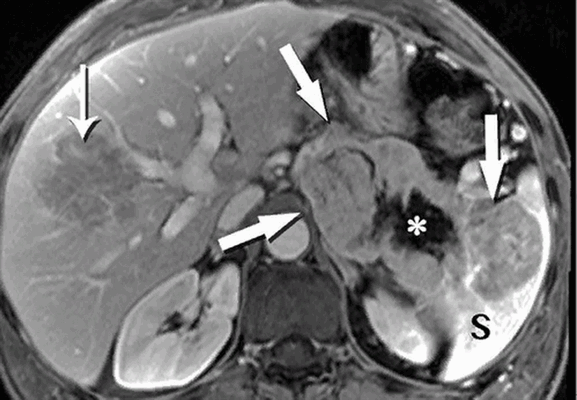
МРТ: нейроэндокринная опухоль поджелудочной железы (толстые стрелки), расплавление хвоста и инвазивный рост в селезенку (S). Звездочка показывает зону некроза, тонкая стрелка - большой метастаз в печени
В диагностическом центре “Магнит” в Санкт-Петербурге МР-сканирования выполняют на томографе экспертного класса Siemens, производство Германии. Агрегат с закрытым контуром мощностью 1,5 Тесла визуализирует опухоли даже небольшого размера.
Онкологи рекомендуют сделать МРТ поджелудочной железы при отягощенном семейном анамнезе (у двух и более родственников первой линии выявлен панкреатический рак), подозрительных симптомах, с профилактической целью пациентам с ожирением, хронической никотиновой интоксикацией, сахарным диабетом.
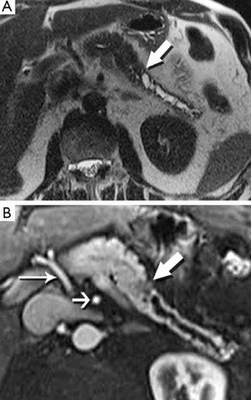
МРТ: А - резкое изменение просвета панкреатического протока - косвенный признак опухоли тела поджелудочной железы небольшого размера. В - снимок, сделанный в артериальную фазу МР-ангиографии, при увеличении демонстрирует новообразование, вызывающее обструкцию протока (толстая стрелка), тонкая - печеночная артерия, короткая - верхняя брыжеечная артерия
Полип поджелудочной железы
Поджелудочная железа является паренхиматозным органом. Полипозные образования возникают в полых органах, к которым относится желудок, кишечник, мочевой и желчный пузырь. По этой причине полипы в поджелудочной железе не развиваются. Их иногда путают с доброкачественными новообразованиями протоков железы, к которым относится внутрипротоковая папиллярно-муцинозная опухоль. Это кистозное образование протоковой системы поджелудочной железы с высоким злокачественным потенциалом. В Юсуповской больнице гастроэнтерологи при выявлении в панкреатических протоках образований, напоминающих полипы, проводят комплексное обследование пациентов с помощью аппаратуры ведущих мировых производителей.
Пациентов консультируют онкологи. Все случаи образований в поджелудочной железе, которые напоминают полип, обсуждаются на заседании Экспертного Совета. В его работе принимают участие кандидаты и доктора медицинских наук, врачи высшей категории. После установки точного диагноза ведущие гастроэнтерологи и онкологи коллегиально составляют индивидуальную схему лечения пациентов.
Внутрипротоковая папиллярно-муцинозная опухоль
Согласно установленным Всемирной организацией здравоохранения диагностическим критериям, внутрипротоковая папиллярно-муцинозная опухоль, напоминающая полип поджелудочной железы, является внутрипротоковым муцинпродуцирующим новообразованием, которое поражает главный панкреатический проток или ветви органа. Его эпителиальная выстилка образована высоким цилиндрическим эпителием с сосочковыми выступами, или без них.
Опухоль растёт внутриэпителиально вдоль протоков поджелудочной железы. Новообразование характеризуется сегментарным или диффузным расширением протоковой системы органа. В нём отмечается пролиферация муцин-продуцирующих клеток, образующих сосочки на поверхности эпителиальной пластинки, которые внешне напоминают полип. Размеры сосочков могут колебаться от микроскопических форм до больших узловых масс. При достижении полипообразными сосочками-полипами размеров 4 мм и более в 88% случаев развивается рак поджелудочной железы.
Симптомы и диагностика заболевания
Симптомы новообразования в поджелудочной железе по типу полипа наблюдаются у 81% пациентов. Клиническая симптоматика скудна и неспецифична. В 27% случаев внутрипротоковую папиллярно-муцинозную опухоль выявляют случайно.
Основными клиническими симптомами являются:
- Боль в животе и спине;
- Похудание;
- Механическая желтуха;
- Тошнота и рвота.
У 13% пациентов развивается острый панкреатит, у 12% - сахарный диабет. Появление механической желтухи, сахарного диабета или усугубление его тяжести говорит в пользу злокачественного характера полипообразного образования. У 29% пациентов со злокачественной внутрипротоковым новообразование отсутствуют клинические симптомы.
Диагностика внутрипротоковой папиллярно-муцинозной опухоли, которую пациенты называют полипом поджелудочной железы, очень сложна. Обычные лабораторные исследования не несут диагностической ценности. В Юсуповской больнице образование выявляют с помощью современных инструментальных неинвазивных методов:
- Магнитно-резонансной томографии (МРТ);
- Магнитно-резонансной холангиопанкреатографии;
- Эндоскопической ретроградной холангиопанкреатографии.
Альтернативным методом диагностики внутрипротоковой папиллярно-муцинозной опухоли является эндоскопическая ретроградная холангиопанкреатография. С помощью этого диагностического метода врачи определяют сегментарное или диффузное расширение главного панкреатического протока, проводят забор панкреатического сока. Лаборанты выполняют его биохимический и молекулярный анализ на предмет содержания проонкогенов семейства K-ras. Во время исследования проводят прицельную биопсию эпителия протока железы с последующим его цитологическим исследованием.
Важная роль в дифференциальной диагностике доброкачественных и злокачественных форм внутрипротоковой папиллярно-муцинозной опухоли принадлежит эндоскопическому ультразвуковому исследованию с тонкоигольной пункцией кистозной опухоли, последующим проведением цитологического и биохимического исследования полученного материала.
Лечение внутрипротоковых образований поджелудочной железы
Если врачи Юсуповской больницы выявляют внутри протоков поджелудочной железы образование, формой напоминающее полип, они коллегиально определяют тактику лечения. Активное наблюдение с помощью неинвазивных методов диагностики проводят только ограниченной группе пациентов с внутрипротоковой папиллярно-муцинозной опухолью размером менее 3 см без клинических проявлений и отсутствием признаков злокачественной трансформации. При малейшем подозрении на малигнизацию новообразования пациентам предлагают оперативное вмешательство.
В зависимости от локализации и характера папиллярно-муцинозной опухоли выполняют различные виды резекции поджелудочной железы вплоть до панкреатэктомии (удаления всего органа). При выявлении доброкачественной внутрипротоковой папиллярно-муцинозной опухоли делают ограниченные резекции поджелудочной железы в зависимости от локализации новообразования:
- Иссечение головки поджелудочной железы с сохранением двенадцатиперстной кишки;
- Дистальную резекцию поджелудочной железы с сохранением селезёнки;
- Срединную резекцию железы.
При малейшем подозрении на злокачественный процесс во время операции хирурги отказываются от выполнения органосохраняющих операций и переходят к стандартным резекциям органа. Во время операции проводят срочное гистологическое исследование краёв резекции органа. При необходимости объём оперативного вмешательства расширяют до панкреатэктомии. Показанием к удалению поджелудочной железы является тотальное поражение протоковой системы органа.
Отдалённые результаты хирургического лечения больных с доброкачественной и пограничной формами внутрипротоковой папиллярно-муцинозной опухоли хорошие. Результаты лечения больных злокачественными формами заболевания хуже. В этой связи ранняя диагностика и своевременное хирургическое лечение позволят улучшить результаты лечения. При появлении первых признаков поражения поджелудочной железы записывайтесь на приём к гастроэнтерологу по телефону.
Читайте также:
- Связь между дофамином и шизофренией. Механизмы развития шизофрении
- Симптом переливания или перемещения жидкости в брюшной полости. Симптом растянутой пружины на рентгенограмме
- Измерение размеров таза. Поперечные размеры таза. Distantia spinarum. Distantia cristarum. Distantia trochanterica.
- Подошва. Внешние ориентиры подошвенной поверхности стопы. Дистальный поперечный свод. Проекция латерального сосудисто-нервного пучка на кожу.
- Биохимические исследования в неврологии. Оценка свертываемости в неврологии
