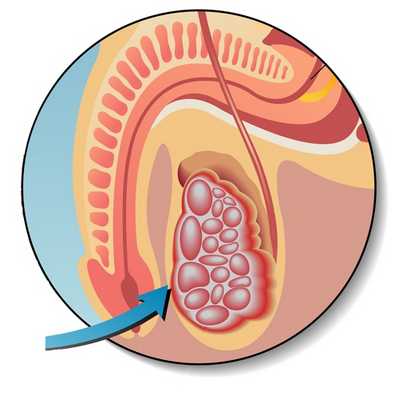
УЗИ при аденоматозной опухоли мошонки
Добавил пользователь Владимир З. Обновлено: 28.01.2026
К таким опухолям относятся злокачественные и доброкачественные образования, формирующиеся из первичных половых клеток. В период формирования и развития человеческого эмбриона эти клетки перемещаются, поэтому герминогенные образования могут формироваться и вне гонад (органов, выделяющих половые клетки): в головном мозге, забрюшинной, крестцово-копчиковой зоне, средостении и других областях.
Распространенность
На частоту встречаемости таких новообразований влияет возраст пациента:
- до 15 лет - 2-4%;
- в подростковом возрасте (15-19 лет) - около 14%.
Для детского возраста существует два периода, когда заболеваемость находится на пике:
В последние годы большинство исследователей говорят о росте числа случаев обнаружения герминогенных образований. Особенно ярко эта тенденция прослеживается у мужской части населения, с локализацией опухолей в яичках. У мужчин за последние годы заболеваемость возросла с 2 до 4,4 на 100 000 человек.
Частая причина возникновения герминогенных опухолей злокачественного характера - различные генетические аномалии, например, синдром Klinefelter либо атаксия-телеангиоэктазия, чистая и смешанная дисгенезия гонад, крипторхизм, гермафродитизм и т. д.
Гистологическая классификация
- Герминома (если локализуется в яичке - семинома, в яичнике - дисгерминома, в других анатомических зонах - герминома).
- Тератома:
- зрелая;
- незрелая - различается по степеням незрелости:
- первой степени;
- второй;
- третьей.
- Эмбриональная карцинома.
- Новообразование желточного мешка.
- Хориокарцинома.
- Гонадобластома.
- Герминогенные новообразования смешанного типа.
Клиническая картина
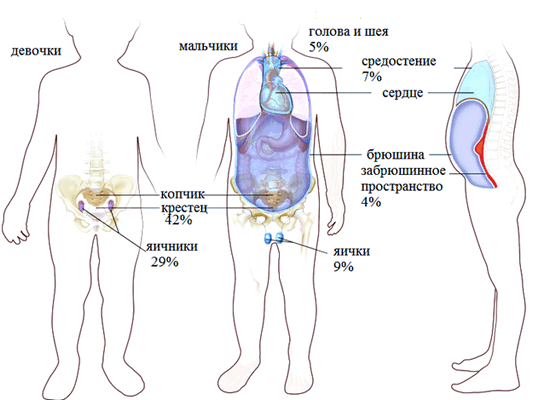
Клиническая картина данного заболевания характеризуется многообразием. И в первую очередь она определяется тем, где расположена опухоль. Наиболее частые локализации:
- 27% - в области копчика;
- 26% - в яичниках;
- 18% - в яичках;
- 15% - в головном мозге.
В гораздо более редких случаях такие опухоли диагностируются в средостении, забрюшинном пространстве, желудке, на шее (то есть в носоглотке), в мочевом пузыре, печени, во влагалище.
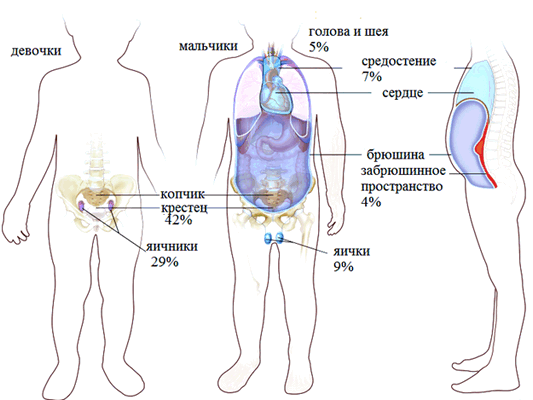
Рисунок 1. Варианты расположения герминогенных образований у детей.
Яичко
Первичные образования в яичках (они называются тестикулярные) в детском возрасте диагностируются редко. Чаще всего их обнаруживают у детей в возрасте до 2-х лет, при этом 25% - уже при рождении.
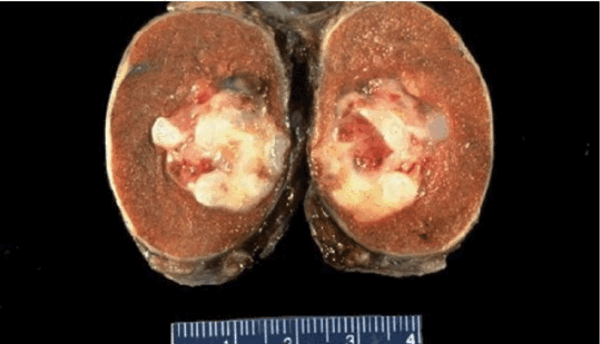
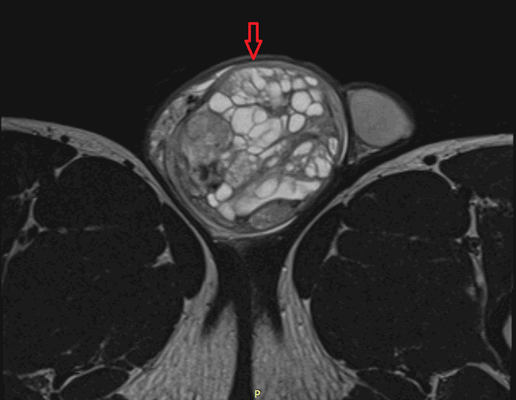
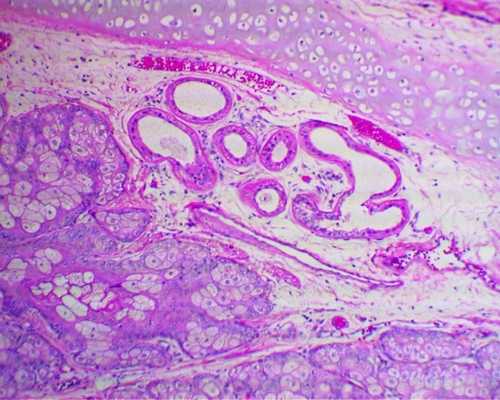
Рисунок 2. - семинома яичка: а — макропрепарат, б — МРТ.
По гистологической (то есть тканевой) структуре это наиболее часто новообразования желточного мешка либо доброкачественные тератомы.
Второй пик возникновения опухолей яичка - пубертат. В этот период растет частота заболеваемости злокачественными тератомами. Семиномы встречаются у детей крайне редко.
Припухлость яичка, которая быстро увеличивается и не причиняет ребенку боли, чаще всего обнаруживается родителями. 10% таких новообразований сочетается с «водянкой яичка» (мед. «гидроцеле») и другими врожденными патологиями, особенно мочевыводящей системы.
При осмотре видно плотное новообразование, бугристое, без признаков воспаления. Диагноз опухоли до операции подтверждает повышенный уровень альфа-фетопротеина (АФП).
Новообразование при этом содержит элементы желточного мешка.
Симптоматика метастазов в парааортальных лимфоузлах - боль в пояснице.
Яичники
Овариальные (расположенные в яичниках, яичниковые) опухоли наиболее часто проявляются болью в животе. При осмотре пальпируется опухоль в малом тазу, часто - в брюшной полости. Также за счет асцита (скопления в брюшной полости жидкости) увеличен живот. Нередко у девочек с таким диагнозом бывает лихорадка.
Самая часто диагностируемая герминогенная опухоль - это дисгерминома. Преимущественно ее обнаруживают во второй декаде жизни. У маленьких девочек встречается редко. Такое заболевания сравнительно быстро распространяется, поражая брюшину и второй яичник. Обычно новообразования односторонние, имеют большие размеры. В связи с этим частое явление - разрыв капсулы новообразования.
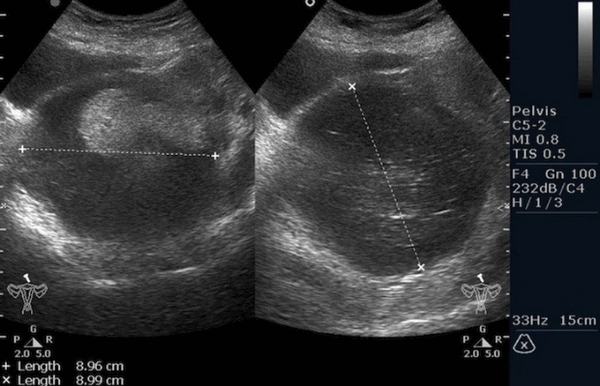
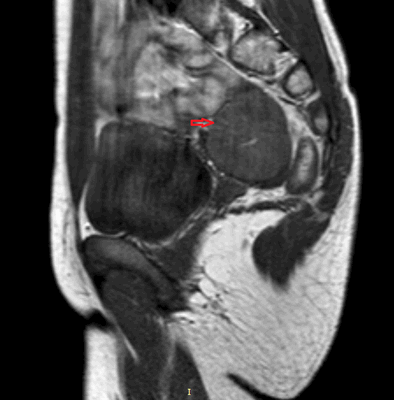
Рисунок 3. - тератома яичника а -УЗИ, б — МРТ.
Злокачественные тератомы обычно проявляются неспецифической клинической картиной, которая связана с наличием опухоли:
- увеличенный объем живота;
- боль;
- нарушение менструального цикла (наблюдается не всегда).
Крестцово-копчиковая зона
По частоте выявления это третья зона расположения герминогенных опухолей. В 75% случаев диагностируется до 2-х месяцев, почти всегда это доброкачественная, зрелая тератома. Новообразования у таких больных выявляются в промежности или области ягодиц. Наиболее часто опухоли характеризуются большими размерами. Иногда новообразования выявляются в старшем возрасте и распространены внутри брюшины. В таких случаях по результатам гистологии выявляется злокачественная природа, часто с элементами новообразования желточного мешка.
Опухоли в крестцово-копчиковой зоне часто приводят к трудностям с актом дефекации и мочеиспускания (дизурические расстройства).
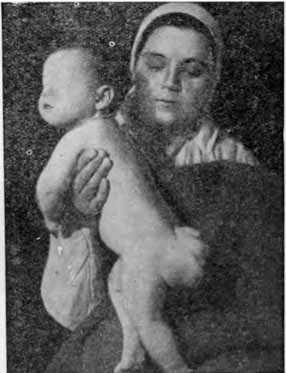
Рисунок 4. Крестцово-копчиковая тератома у ребенка.
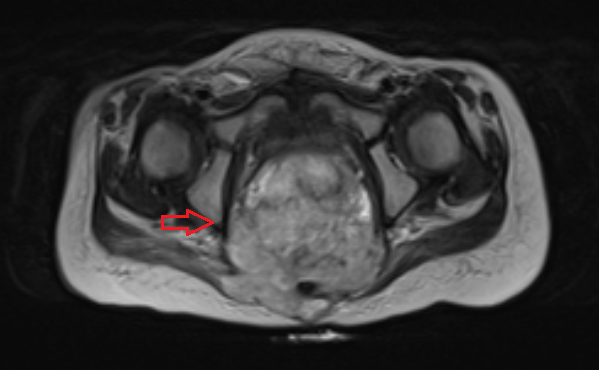
Рисунок 5. Крестцово-копчиковая тератома у ребенка 2-х лет (МРТ).
Средостение
В средостении в большинстве случаев присутствуют крупные опухоли, но при этом синдром сдавления верхней полой вены диагностируется редко.
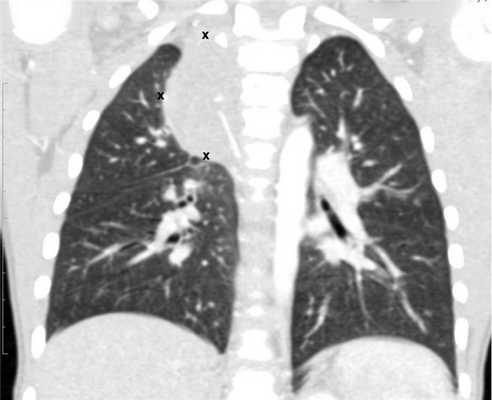
Рисунок 6. — КТ органов грудной клетки - семинома средостения.
Гистологическая картина новообразования в основном смешанного происхождения, имеет тератоидный компонент и клетки, которые характерны для новообразования желточного мешка.
Головной мозг
Герминогенные новообразования в данной области - это примерно 2-4% от всех внутричерепных (интракраниальных). Патология в 75% случаев диагностируется у мальчиков, за исключением турецкого седла, где новообразования в основном локализуются у девочек.
Герминомы формируют инфильтрирующие опухоли больших размеров, часто являющиеся источниками субарахноидальных (между мягкой и паутинной оболочками мозга) и вентрикулярных (желудочковых) метастаз.
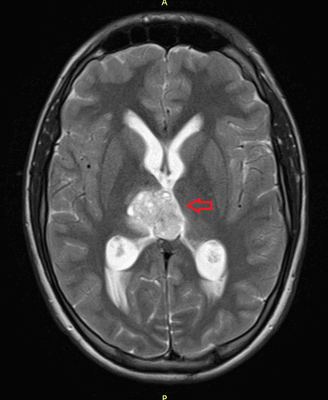
Рисунок 7. - Герминома головного мозга.
Влагалище
Почти всегда это новообразования желточного мешка. Все описанные в медицине случаи обнаруживались в возрасте до 2-х лет. Такие опухоли обычно имеют симптомы в виде кровянистых выделений и кровотечений из влагалища.
Опухоль имеет вид полиповидных масс, исходит из задней и боковых стенок влагалища.
Герминогенные новообразования выделяют АФП, а также хорионический гонадотропин (ХГ). Способность секретировать эти вещества выражается по-разному, в зависимости от морфологии опухоли.
В норме АФП выделяется клетками желточного мешка и печени эмбриона и является его важным сывороточным белком. Когда плод переходит на более поздние этапы развития выработка АФП переключается на выработку альбумина. Поэтому у новорожденных АФП определяется в сыворотке крови в очень высоких концентрациях, постепенно снижающихся и к 1-му году достигающих нормальных для взрослого человека значений. АФП имеет период полураспада - 4-5 суток.
ХГ в норме вырабатывается синцитиотрофобластами плаценты. Герминогенные новообразования продуцируют его трофобластическими структурами, а также гигантскими клетками синцитиотрофобласта. Интактный сывороточный ХГ имеет полупериод жизни - 24-36 часов.
Высокоспецифичный метод определения ХГ и АФП у детей значительно повышает качество диагностики, так как его эффективность приближается к 100%. Маркеры опухоли определяют на этапе дифференциальной диагностики, после хирургического вмешательства и перед каждым курсом химиотерапии. Полноценное обследование невозможно без определения маркеров в динамике.
Еще одним маркером любых герминогенных опухолей является лактатдегидрогиназа (ЛДГ). Однако активность этого показателя менее специфична, чем уровни ХГ и АФП. Активность ЛДГ на поздних стадиях развития несеминомных новообразований повышена у 50-60% пациентов, на поздних стадиях развития семиномы - у 80%.
Диагностика
Процесс диагностики включает несколько этапов:
- Сбор и оценка анамнеза, а также других имеющихся у пациента болезней и патологий.
- Общий осмотр.
- Генетическая диагностика.
- Рентгенография органов грудной клетки (данное обследование обязательно, потому что оно дает возможность подтвердить диагноз при первичных новообразованиях средостения и наличии метастазов в легких).
- УЗИ. «Ультразвук» нужен для того, чтобы выявить первичный очаг как гонадной (в половых органах), так и внегонадной герминогенной опухоли. Его также проводят в ходе терапии, чтобы оценить ее эффективность.
- КТ (расшифровка: компьютерная томография), МРТ (расшифровка: магнитно-резонансная томография), ПЭТ-КТ (расшифровка: позитронно-эмиссионная томография, совмещенная с КТ). Эти обследования необходимы, чтобы рассмотреть структуры организма послойно и визуализировать опухоль. Они показывают, как сильно распространен патологический опухолевый процесс на находящиеся рядом ткани и органы, есть ли поражение костей. КТ - это самый чувствительный метод для обнаружения метастазов в легких. Проведение МРТ и КТ головного мозга необходимо, чтобы обнаружить и визуализировать герминогенные новообразования эпифиза.
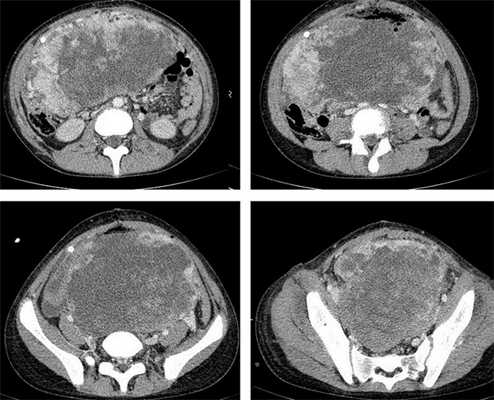
Рисунок 8. КТ органов брюшной полости - на снимках вы можете увидеть опухоль яичника.
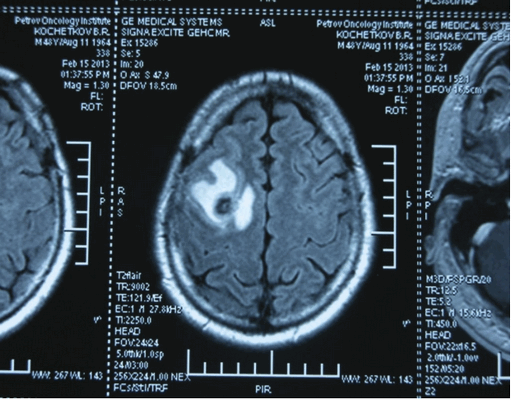
Рисунок 9. - метастаз в головной мозг при герминогенной опухоли.
Лечение
Детям проводится операция по удалению опухоли и химиотерапия. Очередность действий зависит от расположения и распространенности процесса. Обычно если поражены гонады, то нужно в первую очередь удалять опухоль, а химиотерапию проводить после операции. Если КТ/МРТ показали четкую инфильтрацию (прорастание) в окружающие ткани либо наличие метастазов в лимфоузлах, легких, печени и других органах, то сначала проводят первичную химиотерапию после определения опухолевых маркеров и инструментальной визуализации.
Показания к химиотерапии и количество курсов определяются тем, насколько распространен процесс, каков уровень онкомаркеров в крови, а также характером проведенной операции.
Стандартные препараты химиотерапии - это этопозид, блеомицин, цисплатин. При наличии обширного поражения легких, дыхательной недостаточности любой степени для того, чтобы не допустить блеомициновой токсичности в легких, в качестве альтернативы могут быть проведены другие схемы лечения.
Необходимо отдельно сказать о том, что при проведении пациенту системной лекарственной терапии нужно строго соблюдать временные рамки - очередной цикл проводится на 22-й день.
При проведении химиотерапии необходимо регулярно оценивать ее эффективность. Для этого каждые 2 цикла и после ее завершения проводится КТ тех областей, которые изначально были поражены опухолями. Также перед каждым циклом проверяется уровень онкомаркеров в крови. Если на фоне терапии или после ее окончания уровень онкомаркеров растет либо замедляется его снижение, то это говорит о том, что опухолевый процесс активен и нужно проводить вторую линию химиотерапии.
Лучевая терапия показана чаще при локализации процесса в головном мозге. Она позволяет точно, локально воздействовать на опухоли.
Прогноз
Процент общей выживаемости при герминогенных новообразованиях:
- I стадия - 95%
- II стадия - 80%
- III стадия - 70%
- IV стадия - 55%.
Прогностическими факторами являются:
- уровень онкомаркеров;
- гистологическое строение опухоли;
- распространенность процесса.
Неблагоприятные факторы - это большие размеры новообразования, поздняя диагностика, разрыв опухоли, устойчивость к химиотерапии (невосприимчивость лекарственного лечения), рецидив заболевания.


Авторская публикация:
ФАСЕЕВА НАТАЛЬЯ ДМИТРИЕВНА,
детский онколог
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Опухоли мошонки
Опухоли мошонки - новообразования, происходящие из эпителия, соединительной или мышечной ткани органа. Единственным проявлением в большинстве случаев становятся узлы различного размера, окраски и консистенции. Некоторые доброкачественные опухоли могут достигать значительных размеров, становиться причиной грубого косметического дефекта и создавать неудобства при ходьбе. При прогрессировании злокачественных опухолей мошонки возможно изъязвление, прорастание близлежащих органов и метастазирование в лимфатические узлы. На поздних стадиях наблюдаются истощение, слабость и гипертермия. Диагноз устанавливается на основании осмотра и данных дополнительных исследований. Лечение хирургическое.
Общие сведения
Опухоли мошонки - группа первичных и вторичных опухолевых образований мошоночной области. Первичные доброкачественные опухоли являются чрезвычайно редкой патологией (за исключением кист и папиллом), в отечественной литературе описаны единичные липомы, фибромиомы, хондрофибромы, гемангиомы и лимфангиомы и некоторые другие новообразования. Первичные злокачественные опухоли мошонки выявляются чаще доброкачественных, но также относятся к категории мало распространенных заболеваний. В большинстве случаев выявляются вторичные опухоли мошонки, обусловленные агрессивным ростом злокачественных новообразований, расположенных в близлежащих органах и тканях (например, при прорастании рака яичка, рака полового члена либо рака предстательной железы). Лечение осуществляют специалисты в области онкологии и андрологии.
Анатомия мошонки. Классификация опухолей мошонки
Мошонка - мешковидное образование в области промежности у мужчин. Представляет собой выпячивание брюшной стенки, состоит из кожи, мясистой оболочки, фасций и мышц. Является вместилищем для яичек, придатков яичек и семенных канатиков. Доброкачественные и злокачественные опухоли перечисленных органов рассматриваются отдельно, в категорию опухолей мошонки включают только поражения покровных мягких тканей. С учетом происхождения и гистологического строения различают следующие новообразования мошонки:
- Эпителиальные опухоли.
- Пигментные опухоли.
- Новообразования и опухолеподобные поражения мягких тканей.
- Новообразования и опухолеподобные поражения лимфоидной и гемопоэтической ткани.
- Вторичные очаги, возникшие при распространении злокачественных клеток из других органов.
- Неклассифицируемые опухоли.
Доброкачественные опухоли мошонки
Наиболее распространенными доброкачественными опухолями мошонки являются эпидермальные кисты (атеромы) и папилломы. Реже встречаются фибромы, липомы, эпителиомы, базалиомы и лейомиомы. Очень редко диагностируются лимфангиомы, гемангиомы, тератомы и дермоидные кисты. Эпидермальные кисты возникают у подростков или молодых мужчин, обычно бывают множественными. Представляют собой напряженные опухоли мошонки желтоватой окраски диаметром от 1 мм до 2 см. В большинстве случаев протекают бессимптомно, реже сопровождаются зудом. На поверхности кист могут выявляться небольшие отверстия, из которых при надавливании выделяется желтовато-белое содержимое. Возможно воспаление. Длительно существующие кисты могут кальцифицироваться. Лечение - хирургическое удаление атером мошонки.
Папилломы - опухоли мошонки эпителиального происхождения. Могут быть одиночными или множественными. Иногда сочетаются с папилломами промежности, паховых областей и полового члена. Представляют собой мелкие узлы телесного, розоватого или коричневатого цвета. Лечение - электроэксцизия или электрокоагуляция. Остальные опухоли мошонки, как правило, одиночные, протекают бессимптомно и не достигают значительных размеров. Исключением являются крупные лимфангиомы и гемангиомы, которые могут становиться причиной выраженного косметического дефекта и создавать затруднения во время ходьбы. Лечение доброкачественных опухолей мошонки оперативное.
Злокачественные опухоли мошонки
Чаще диагностируются новообразования эпидермального происхождения. Реже встречаются липосаркомы, нейрофибросаркомы, лийомиосаркомы и рабдомиосаркомы мошонки. Рак мошонки может быть плоскоклеточным или базальноклеточным. Плоскоклеточные опухоли мошонки - более распространенные, как правило, развиваются на фоне длительно существующих язв и свищей. При продолжительном профессиональном контакте с дегтем, сажей, мазутом и некоторыми другими канцерогенными веществами могут возникать на неизмененной коже. Установлено, что опухоли мошонки чаще диагностируются через 10-15 лет после контакта с канцерогеном. Средний возраст больных - 40-60 лет.
На ранних стадиях плоскоклеточный рак кожи мошонки представляет собой плотный безболезненный узел. В последующем наблюдаются изъязвление и инфильтрация окружающих тканей. Опухоль мошонки достаточно быстро метастазирует в пахово-бедренные лимфатические узлы. Из-за скудной клинической симптоматики пациенты нередко впервые обращаются к врачу только после появления язв или развития болевого синдрома, обусловленного распространением процесса на близлежащие анатомические образования.
Базальноклеточные опухоли мошонки диагностируются очень редко, в литературе описано всего около 30 случаев этого онкологического заболевания. Причины развития и факторы риска не установлены. Опухоль мошонки медленно растет и проявляет низкую склонность к метастазированию. Диагноз плоскоклеточного и базальноклеточного рака мошонки выставляется на основании анамнеза, данных внешнего осмотра, результатов УЗИ органов мошонки, УЗИ полового члена, УЗДГ простаты, МРТ простаты и других исследований.
Целью перечисленных исследований является определение размеров и распространенности опухоли мошонки, оценка вовлеченности регионарных лимфатических узлов и близлежащих органов, а также дифференциальная диагностика первичного и вторичного злокачественного поражения мошонки. Окончательный диагноз выставляется после проведения аспирационной биопсии либо хирургического удаления опухоли мошонки с последующим гистологическим исследованием.
Тактику лечения определяют в зависимости от распространенности онкологического процесса. При локальных узлах выполняют иссечение опухоли мошонки с 2-3 см здоровых тканей по периферии и подлежащим мясистым слоем. При крупных дефектах осуществляют пластические операции. При наличии метастазов в регионарных лимфоузлах производят лимфаденэктомию. Показания к профилактическому удалению лимфатических узлов пока не определены из-за малого количества случаев злокачественной опухоли мошонки.
Большинство онкологов при отсутствии явных признаков метастазирования опухоли мошонки осуществляют открытую либо аспирационную биопсию лимфатических узлов с последующим гистологическим исследованием, и удаляют лимфоузлы только при обнаружении злокачественных клеток в полученном материале. Прогноз определяется видом и стадией опухоли мошонки. Пятилетняя выживаемость при локальных процессах составляет 75%, при поражении лимфатических узлов и близлежащих органов - 8%.
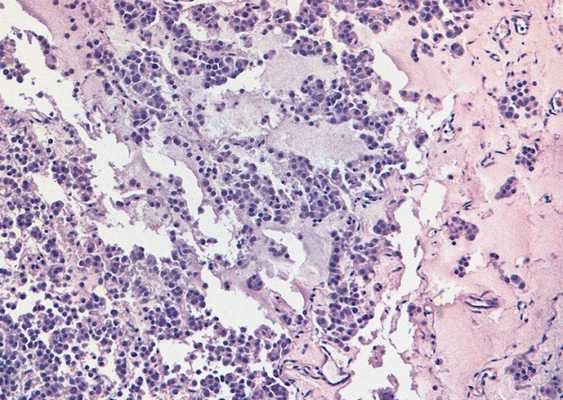
Аденоматоидная опухоль придатка яичка
Аденоматоидная опухоль придатка яичка медленно растет, поэтому обнаружить ее достаточно сложно. Как правило, новообразование находят в придатке яичка, семенном канатике или оболочках яичка при комплексной инструментальной диагностике.
Придаток яичка - наиболее распространенное место обнаружения аденоматоидной опухоли. Значительно реже ее находят в оболочках или семенном канатике. Изменения тканей зависят не от локализации опухоли, а от стадии ее развития.
Фазы развития
В своем развитии опухоль проходит три стадии:
- эпителиальную,
- эндотелиоподобную,
- фиброматозную.
На первой стадии клетки выглядят как большая группа мелких трубочек, в основном покрытых кубическим эпителием.
Вторая фаза характеризуется изменениями тканей. Клетки увеличиваются и становятся плоскими, по структуре напоминают эндотелий.
Третий этап - гибель здоровых клеточных структур из-за разрастания грубой соединительной ткани с присоединением гладкомышечных волокон. Опухоль становится фибромой с признаками аденоматоидных структур.
Особенности роста
Существуют разные мнения о тканях, из которых может вырасти аденоматоидная опухоль. Большинство авторов считают, что причиной образования опухоли становится перерождение клеток тканей, покрывающих сосуды изнутри. Поэтому может встречаться и другое название - доброкачественная мезотелиома. Таким образом, аденоматоидную опухоль приравнивают к истинной мезотелиоме оболочек яичка. Аденоматоидные опухоли придатка яичка также формируются из остатков эмбриональных тканей, клеток эпителия внутренних органов и др. Данные новообразования также диагностируют у женщин. У них они обычно поражают яичники.
Диагностика и лечение новообразований яичек и полового члена проводятся в нашей клинике. Медицинское учреждение оснащено современным оборудованием для проведения исследований и хирургического лечения. Операции на половом члене, яичках осуществляются по клинически апробированным методикам. Подробности уточняйте на консультации. Запись - по телефону.
Герминогенные опухоли
Герминогенные опухоли — это редкие злокачественные новообразования, которые возникают из первичных половых клеток человека, или «зародышевых» клеток (germ cells). Эти клетки находятся в половых железах - гонадах, из них развиваются яички у мужчин и яичники у женщин.
Большая часть герминогенных опухолей возникает внутри гонад. Внегонадные опухоли встречаются значительно реже, это опухоли забрюшинного пространства, переднего средостения и центральной нервной системы.
Развитие герминогенных опухолей связано с аномалиями миграции зародышевых клеток в процессе развития эмбриона.
Герминогенные опухоли встречаются в основном у молодых людей, а также у детей (более подробно об этом в статье «Герминогенные опухоли у детей»).
Большая часть этих опухолей диагностируется в пределах относительно узкого возрастного интервала: 25 — 35 лет.
Герминогенные опухоли относятся к достаточно редким заболеваниям и составляют около 1% от всех злокачественных опухолей у мужчин. Более 90% герминогенных опухолей у мужчин представлены новообразованиями яичка, т.е. могут быть отнесены к опухолям наружной локализации, доступным осмотру и пальпации.
На момент постановки диагноза большинство пациентов имеют распространенный процесс (IIC - III ст.): до 60% больных.
Классификация Всемирной Организации Здравоохранения (ВОЗ) подразделяет герминогенные опухоли на 3 категории:
- новообразования новорождённых и раннего детского возраста. К ним относят тератомы и опухоли желточного мешка. Они могут располагаться в яичках, яичниках, забрюшинном пространстве, средостении, головном мозге.
- новообразования яичка, которые возникают между 15 и 40 годами, и подразделяются на семиномы и несеминомы.
- сперматоцитные семиномы (пациенты старше 50 лет). В отличие от опухолей 1 и 2 типов, источником новообразования являются не эмбриональные зародышевые клетки, а более зрелые - сперматогонии и сперматоциты.
Вероятность возникновения герминогенных опухолей яичек увеличивается при крипторхизме (неопущении яичка в мошонку), травмах, инфекционных заболеваниях.
В группе риска находятся пациенты с различными генетическими заболеваниями.
Виды герминогенных опухолей
В зависимости от морфологической картины, клинического течения герминогенные опухоли делятся на семиномные и несеминомные опухоли. Семиномные опухоли составляют около 40%, несеминомные - 60%. Тактика лечения и прогноз различны в двух этих группах.
Семиномы характеризуются довольно вялым течением, долгое время человек не ощущает никаких симптомов болезни. Эти опухоли хорошо поддаются лечению: они чувствительны к лучевой терапии и особенно к химиотерапии.
При запущенном процессе наблюдается, как правило, лимфогенное метастазирование в забрюшинные лимфоузлы, реже в средостенные и надключичные лимфоузлы.
К данным опухолям относят следующие морфологические подтипы:
- внутрипротоковая герминогенная неоплазия неклассифицированного типа (carcinoma in situ); семинома с клетками синцитиотрофобласта;
- сперматоцитарная семинома;
- сперматоцитарная семинома с саркомой;
- эмбриональный рак;
- опухоль желточного мешка;
- трофобластические опухоли:
- хориокарцинома;
- монофазная хориокарцинома;
- трофобластическая опухоль места крепления плаценты;
- дермоидная киста;
- монодермальная тератома;
- тератома с соматической малигнизацией;
![Микропрепарат, семинома]()
![Микропрепарат, тератома яичника]()
Микропрепарат, тератома яичника
Симптомы и первые признаки герминогенных опухолей
Опухоли яичка в ранних стадиях не сопровождаются болями или другими неприятными симптомами, в связи с чем долгое время не возникает стимулов для обращения к врачу.
Чаще всего пациенты приходят с жалобами на увеличение яичка, боль в мошонке, увеличение лимфоузлов. При распространенности процесса появляются симптомы интоксикации, например, слабость, снижение веса, отсутствие аппетита.
![]()
Когда опухоль располагается в средостении, особенности при ее больших размерах, пациента будут беспокоить жалобы на кашель, одышку, боли в груди, невозможность выполнять без усилия привычную физическую активность, возможна отечность шеи, синюшность кожных покровов.
Могут возникать шум в голове/ушах, ухудшение зрения, головная боль, сонливость. Это объясняется тем, что растущая опухоль давит на верхнюю полую вену.
Опухоли забрюшинного пространства обычно также не дают о себе знать длительное время. На них могут указывать такие симптомы, как нарушение стула и мочеиспускания, боли в животе, варикозное расширение вен, а также отеки.
Герминогенные опухоли центральной нервной системы (головного мозга) имеют следующие клинические проявления: головная боль, расстройство движений глазных яблок, тошнота, рвота и развитие судорог.
Диагностика герминогенных опухолей
Стандартом диагностики герминогенных опухолей является физикальный осмотр пациента, сбор анамнеза и анализ крови на биологические опухолевые маркеры. К ним относятся АФП (альфа-фетопротеин), β -ХГЧ (β единица хорионического гонадотропина человека) и ЛДГ (лактатдегидрогеназа).
В качестве уточняющих исследований проводится КТ органов брюшной полости и грудной клетки, либо УЗИ органов брюшной полости и рентгенография грудной клетки в двух проекциях.
Также выполняют МРТ головного мозга, чтобы выявить наличие метастазов в нем.
Орхофуникулэктомия — удаление яичка, выполняется с диагностической и лечебной целью.
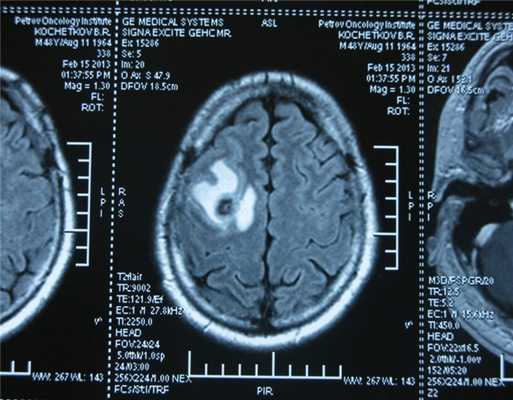
![Метастаз в головной мозг при герминогенных опухолях (МРТ головного мозга)]()
Метастаз в головной мозг при герминогенных опухолях (МРТ головного мозга)
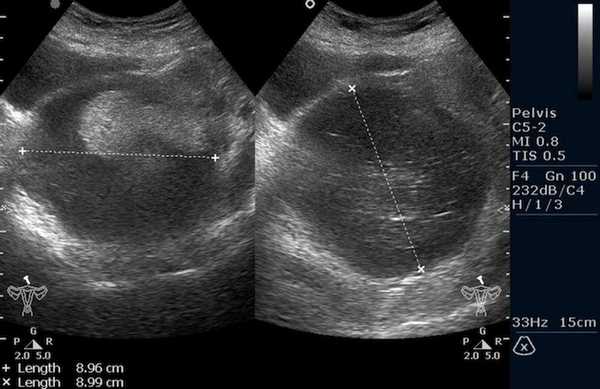
![Тератома яичника (УЗИ малого таза)]()
Тератома яичника (УЗИ малого таза)
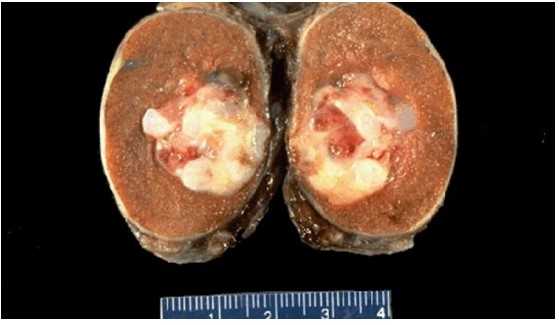
![Герминогенная опухоль яичка (макропрепарат)]()
Герминогенная опухоль яичка (макропрепарат)
Стадии герминогенных опухолей
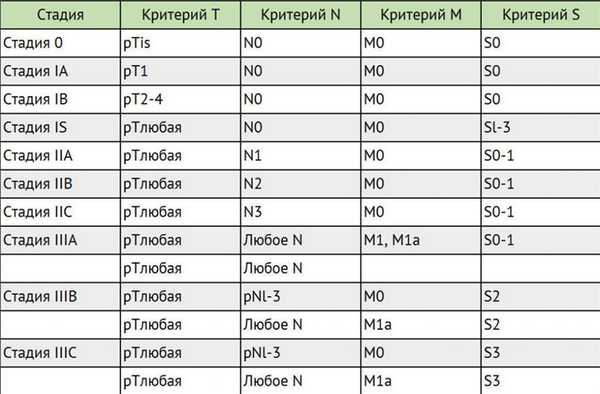
Для выработки индивидуального плана лечения учитываются классификации TNM, а также классификация метастатических герминогенных опухолей Международной объединенной группы по герминогенным опухолям (IGCCCG).
Стадирование герминогенных опухолей в соответствии с классификацией ТNМ
![]()
Для герминогенных опухолей IV стадия заболевания не предусмотрена.
![]()
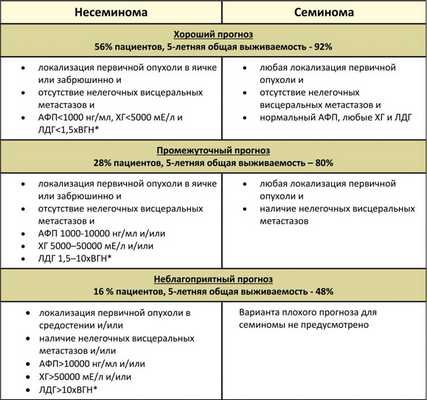
Классификация IGCCCG включает в себя ряд таких прогностических факторов как гистологическая форма, локализация первичной опухоли и расположение метастазов. Учитываются уровни опухолевых маркеров: АФП (альфа-фетопротеина), ХГ (хорионического гонадотропина) и ЛДГ (лактатдегидрогеназы). На их основе определяется прогноз пациента - «хороший», «промежуточный» или «неблагоприятный»
Методы лечения герминогенных опухолей
К настоящему времени в онкологической практике накоплен большой научно-практический материал, разработаны стандарты и международные рекомендации по лечебной тактике больных герминогенными опухолями.
При герминогенных опухолях проводится, как правило, комплексное лечение, которое включает в себя хирургическое лечение, системное противоопухолевое лечение, реже лучевую терапию.
Метод лечения основывается на морфологическом типе опухоли, группе прогноза и стадии заболевания.
Большинство больных герминогеными опухолями добиваются излечения даже при распространенной форме заболевания, когда процесс не ограничен только первичной опухолью. Наиболее эффективная схема лечения - это химиотерапия с последующим удалением остаточных опухолевых очагов.
Хирургические методы:
- орхфуникулэктомия
- забрюшинная лимфаденэктомия,
- удаление легочных метастазов и пр.
Лучевая терапия назначается чаще при поражении головного мозга. Ее применение обусловлено возможностью точного локального воздействия на опухолевые массы.
Химиотерапия
Показания к химиотерапии определяются степенью распространенности процесса, наличием легочных/внелегочных метастазов. Стандартным режимом химиотерапии при герминогенных опухолях является режим «BEP», включающий блеомицин, этопозид и цисплатин. Для пациентов с дыхательной недостаточностью, обширным поражением легких, во избежание легочной блеомициновой токсичности, как альтернативный вариант, может быть использованы режимы химиотерапии VIP (этопозид, ифосфамид, цисплатин) или ЕР (этопозид, цисплатин).
Следует отметить, что при проведении системного лекарственного лечения необходимо строгое соблюдение временных рамок (начало очередного цикла проводится на 22 день).
Для оценки эффективности химиотерапии каждые 2 цикла и после ее окончания проводится компьютерная томография исходных зон поражения, перед каждым циклом мониторинг уровня опухолевых маркеров. Рост маркеров на фоне лечения или после его завершения, а также замедление их снижения свидетельствует об активности опухолевого процесса и необходимости проведения второй линии химиотерапии.
Перед проведением химиотерапии рекомендуется обдумать и решить вопрос о необходимости криоконсервации спермы.
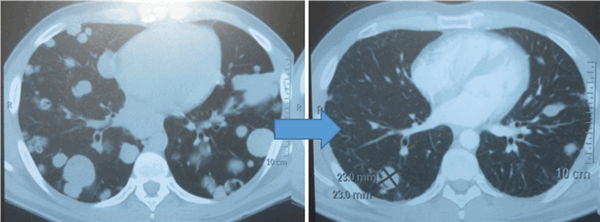
![Метастазы в легких до лечения и после 4х циклов химиотерапии по схеме «ВЕР» (КТ грудной клетки)]()
Метастазы в легких до лечения и после 4х циклов химиотерапии по схеме «ВЕР» (КТ грудной клетки)
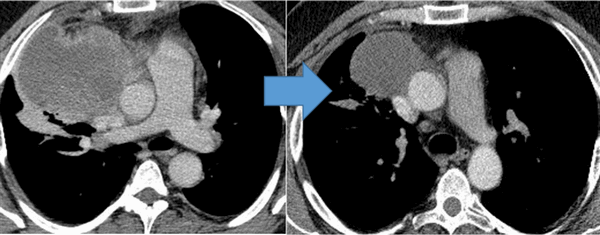
![Герминогенная опухоль средостения до лечения и после 4х циклов химиотерапии по схеме «ВЕР » - уменьшение опухоли более чем на 50% (КТ грудной клетки).]()
Герминогенная опухоль средостения до лечения и после 4х циклов химиотерапии по схеме «ВЕР » — уменьшение опухоли более чем на 50% (КТ грудной клетки)
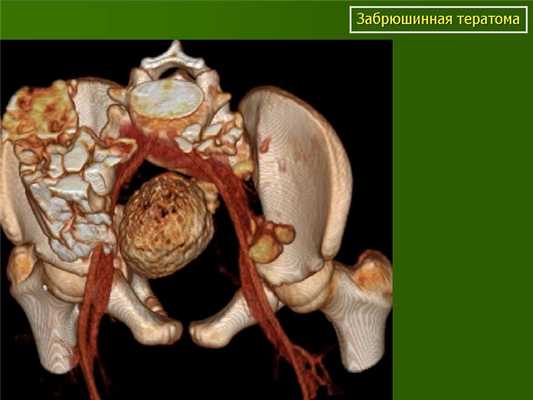
![Забрюшинная тератома (3D реконструкция)]()
Забрюшинная тератома (3D реконструкция)
Контроль эффективности лечения и динамическое наблюдение.
Перед началом каждого цикла химиотерапии проводится контроль онкомаркеров (АФП, ЛДГ, ХГЧ).
Обязательный принцип динамического наблюдения за больными герминогенными опухолями — строгое соблюдение временных промежутков при выполнении контрольного обследования. Первый год после лечения необходимо проходить обследование каждые два месяца, а на второй год - раз в три месяца.
Следующие два года нужно обследоваться сначала каждые четыре месяца, затем каждые шесть месяцев. И далее планируется ежегодный поход к врачу.
Перечень обследований рекомендованных к выполнению в период динамического наблюдения: физикальный осмотр, кровь на маркеры (АФП, ЛДГ, ХГЧ), УЗИ пахово-подвздошных областей, брюшной полости и забрюшинного пространства, рентгенография органов грудной клетки каждые 6 месяцев.
Прогноз выживаемости
Благодаря успехам в развитии химиотерапии, герминогенные опухоли стали ярким примером курабельных солидных опухолей. Пятилетняя выживаемость больных герминогенными опухолями составляет от 60 до 90%.
Классификация метастатических герминогенных опухолей Международной объединенной группы по герминогенным опухолям (IGCCCG), основанная на прогностических факторах
![]()
*ВГН - верхняя граница нормы.
![Герминогенные опухоли]()
![]()
Авторская публикация:
СЕМЕНОВА АННА ИГОРЕВНА ,
химиотерапевт, онколог ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России, кандидат медицинских наукСиндром отечной мошонки ( Синдром острой мошонки )
Синдром отечной мошонки - группа ургентных состояний, сопровождающихся накоплением выпота в тканях мошонки. Симптомы включают увеличение мошонки, боль с иррадиацией в пах, гиперемию кожи, температурную реакцию. Золотой стандарт диагностики - ультразвуковое исследование, которое может быть дополнено допплерографией и диафаноскопией, при неясном диагнозе или выраженном болевом синдроме выполняют МРТ мошонки. Лечение коррелирует с причиной заболевания органов мошонки и может быть консервативным (антибиоткотерапия) или хирургическим (органосохраняющие операции, орхиэктомия).
МКБ-10
Синдром отечной, или острой, мошонки объединяет неотложные состояния в урологии (перекрут придатка яичка, травму, орхоэпидидимит (орхит), абсцесс, гангрену Фурнье и др.), сопровождающиеся болевой и отечной реакцией. Синдром может развиться в любом возрасте, но у детей регистрируется чаще, так как с перекрутом яичка сталкиваются преимущественно мальчики на первом году жизни. На долю заворота яичка приходится 16-20% всех случаев острой мошонки в детском возрасте, на перекрут гидатиды — 95%. У мужчин синдром наиболее часто сопутствует острому орхоэпидидимиту. Статистика осложнений вариативна. Исход заболевания во многом зависит от быстроты обращения.
Причины
Синдром острой мошонки рассматривается как неотложное состояние, требующее немедленной госпитализации. К предрасполагающим факторам относят анатомо-физиологические особенности (отсутствие стойкой фиксации яичек у детей), урологические оперативные вмешательства и медицинские манипуляции. Основные причины, приводящие к скротальному отеку, включают:
- Ишемию. Острое нарушение кровообращения, характерное для перекрута нервно-сосудистого пучка яичка, его придатка и гидатиды («привеска») за несколько часов может привести к некротизации. Патология чаще развивается на фоне предрасполагающих анатомических особенностей у маленьких детей и при прямом ударе в область мошонки. Иногда состояние разрешается самостоятельно, но большинству пациентов требуется помощь хирурга.
- Инфекции. Орхит и орхоэпидидимит носят инфекционный характер и могут быть вызваны специфической (гонококки Нейссера, трихомонады, хламидии) и неспецифической микрофлорой (кишечная палочка, клебсиелла, стафилококки, стрептококки), а также вирусами. Основные предрасполагающие факторы - иммуносупрессия любого генеза, ИППП или персистирующие хронические заболевания урогенитального тракта. При генерализованном распространении патогенов внутрь фасций может развиться гангрена Фурнье.
- Травмы. Травмирование промежности с повреждением яичек, придатков, семенных канатиков приводит к увеличению мошонки за счет отека и формирования гематомы. Часто имеет место сочетанное повреждение с вовлечением полового члена, уретры, мочевого пузыря, костей таза, что встречается при дорожно-транспортных происшествиях и в результате прямого удара в область промежности. Гематоцеле - скопление крови во влагалищной оболочке яичка - также изменяет нормальную конфигурацию мошонки.
- Другие заболевания. К таковым относят лейкемическую инфильтрацию яичек, геморрагический васкулит Шенлейн-Геноха, варикоцеле, тестикулярные опухоли, остро возникшие сперматоцеле и гидроцеле, аллергический и идиопатический отек мошонки - безболевое самоограничивающееся состояние, характеризующееся гиперемией и пастозностью кожи, отеком фасции без участия более глубоких слоев, яичек и их придатков.
Патогенез
В патогенезе токсического, воспалительного и аллергического отека основной механизм — нарушение микроциркуляции и повышение проницаемости капиллярной стенки в участке поражения. Высвобождение при этом вазоактивных медиаторов и биогенных аминов, простагландинов, кининов и лейкотриенов, а также образование иммунных комплексов при аллергическом факторе усугубляет патологический процесс. Уменьшение механического сопротивления току жидкости из сосудов в ткани развивается при утрате коллагена и повышенной рыхлости из-за усиления активности гиалуронидазы. При ишемии в результате заворота гидатиды или перекрута семенного канатика нормальное кровообращение отсутствует, а в пережатых сосудах определяется тромбоз. Непоступление кислорода и питательных веществ к клеткам приводит к некрозу.
Классификация
В зависимости от основного патогенетического фактора отек мошонки бывает воспалительного (с образованием экссудата под действием медиаторов воспаления) или невоспалительного генеза (с образованием транссудата - жидкости, содержащей клеточные элементы и менее 2% белка). Для отека мошонки характерна многофакторность, т. е., задействованность нескольких патогенетических механизмов. Большинство клиницистов выделяют первичный отек мошонки, который бывает при всех острых состояниях, и вторичный — при перегрузке жидкостью сосудистого русла, например, при сердечно-сосудистой недостаточности, нефропатии и пр. По механизму развития рассматривают следующие патогенетические формы:
- Гидродинамический отек. Один из механизмов при травме и воспалении яичка, придатка. На фоне повышенного давления в микрососудах (первичная реакция на боль) нарушается резорбция интерстициальной жидкости в сосудистое русло с формированием отека.
- Лимфогенный отек. Типичен для заворота яичка или гидатиды Морганьи. Отек формируется на фоне нарушения лимфооттока при синдроме длительного сдавления.
- Мембраногенный отек. Синдром отечной мошонки обуславливается накоплением жидкости и электролитов, которое происходит из-за повышения проницаемости сосудистой стенки при воспалительном процессе, аллергических реакциях.
- Осмотический отек. При воспалении осмолярность интерстициальной жидкости повышается из-за выхода осмотически активных веществ из поврежденных клеток, снижения их транспорта от тканевых структур и усиленного перехода ионов натрия, калия, кальция, глюкозы и азотистых соединений в интерстициальнцую жидкость.
Симптомы синдрома отечной мошонки
Клинические проявления зависят от причины, длительности существования, механизма отечности. Каждая нозология имеет свои симптомы, при этом общим является увеличение размеров мошонки. Острая боль вызывается перекрутом сосудисто-нервного пучка, отвечающего за функционирование яичка или его привеска. Кожа мошонки изначально краснеет, синюшный оттенок говорит в пользу ишемии с некротизацией тканей. Болевые ощущения могут быть настолько сильными, что рефлекторно сопровождаются рвотой, холодным потом, падением артериального давления. Пораженное яичко располагается несколько выше привычного уровня. Боль может иррадиировать в паховую область, промежность. Состояние сопровождается реактивной водянкой за счет нарушения работы лимфодренажной системы.
Травмы органов мошонки, наряду с отеком, характеризуются острой интенсивной болезненностью, образованием гематомы, синюшным цветом кожи, увеличением мошонки в размерах. Инфекционным поражениям часто предшествует переохлаждение. Боль и отек нарастают постепенно, типична гиперемия. Присутствует асимметрия мошонки на стороне воспаления. При орхоэпидидимите постепенно в процесс вовлекается придаток, что проявляется уплотнением в виде болезненного тяжа в паховой области. Из уретры могут быть патологические выделения. Температура повышена до 39-40°С, типичен озноб. При молниеносной гангрене воспаление распространяется через фасции и проявляется значительным отеком мошонки с сильной болью, при этом яички в процесс не вовлечены.
Причины синдрома острой мошонки определяются урологом-андрологом на основании симптомов и результатов физикального обследования. При анализе истории заболевания учитывают продолжительность проявлений, характеристику боли. Значимы выполненные в прошлом оперативные вмешательства на органах урогенитальной сферы и по поводу пахово-мошоночной грыжи, т. к. в результате их проведения может быть нарушена целостность лимфодренажной системы. Установка диагноза подразумевает:
- Пальпацию и диафаноскопию. Пальпаторно в яичке или придатке может прощупываться масса, подвижная или спаянная с тканями, с гладкими или неровными контурами, однородная или неоднородная. При водянке, аллергическом или ангионевротическом отеках яички не затронуты, а большие размеры мошонки обусловлены скоплением жидкости между оболочками. При ургентных состояниях пальпация затруднена или невозможна из-за болевого синдрома. С помощью диафаноскопии можно предположить, что является причиной увеличения мошонки: жидкость, сосудистая структура, киста или опухоль.
- УЗИ органов мошонки. Как способ первичной диагностики УЗИ выполняют при любых изменениях в мошонке. По показаниям с помощью допплера возможно оценить сосудистые мальформации, измерить скорость кровотока. Аллергический и ангионевротический отек на УЗИ выглядят как диффузное набухание мошонки. Эхография при гангрене Фурнье может показать присутствие жидкости или газа в глубоких тканях. В сложных случаях может понадобиться МРТ мошонки.
Дифференциальную диагностику проводят с ущемленной пахово-мошоночной грыжей, для которой также характерны болевой синдром, отечность и покраснение мошонки. Аналогичные клинические проявления могут возникать на фоне нефротического синдрома, асцита, сердечной недостаточности, реактивной водянки при раке яичка, лимфедеме. Боль при этих состояниях менее интенсивна, обусловлена растяжением кожи мошонки и давлением жидкости. Температура тела, как правило, в норме.
Лечение синдрома отечной мошонки
Тактика лечения зависит от установленного диагноза и может быть консервативной или оперативной. Наибольшую сложность представляет определение тактики ведения при завороте яичка и его придатков, существующим в течение нескольких часов, так как не всегда удается выяснить степень альтерации тканей в результате ишемических нарушений. Лечебные мероприятия при острой мошонке включают:
- Фармакотерапию. Лекарственную терапию проводят при неосложненном орхите и орхоэпидидимите: назначают антибиотики, противовоспалительные средства, анальгетики. Для ликвидации последствий ишемии при перекруте яичка после деторсии используют средства, улучшающие кровообращение, но консервативная терапия имеет больше шансов на успех, если начата немедленно с момента появления болей. Аллергический отек подразумевает назначение антигистаминных препаратов.
- Хирургическое лечение. Оперативное вмешательство проводят при абсцессе яичка, некрозе, флегмоне, гангрене Фурнье, при вторичном гнойном инфицировании, разрыве или кровотечении при водянке яичка, сперматоцеле. При всех осложнениях и неотложных состояниях операция выполняется в экстренном порядке. Гнойный процесс подразумевает дренирование с назначением антибактериальной терапии. При перекруте тестикулы, придатка или гидатиды хирург оценивает степень омертвения тканей и возможность восстановить кровоток, в противном случае показана орхиэктомия. Ведение больного с травмой зависит от ее характера (ушиб, размозжение, ранение, вывих и пр.)
Прогноз и профилактика
Прогноз определяется характером и тяжестью течения патологии. Исход лечения ургентных состояний зависит от своевременности и полноты терапии, для гангрены Фурнье - прогноз серьезный. После удаления яичка у некоторых мужчин отмечают снижение фертильности. Частые эпизоды орхоэпидидимита могут привести к развитию обтурационного типа мужского бесплодия. Профилактические мероприятия включают бережное отношение к органам мошонки: ношение защиты при занятиях травмоопасными видами спорта, одежды по сезону, отказ от случайных половых связей, своевременное лечение воспалительных заболеваний мужской половой сферы, адекватную гигиену. Важное значение имеет самодиагностика - регулярная пальпация и осмотр мошонки с целью раннего выявления патологических процессов.
2. Синдром «острой мошонки» у детей: учебно-методическое пособие / Руденко Д.Н., Скобеюс И.А., Строцкий А.В. - 2015.
3. Тактика при синдроме отечной мошонки у детей/ Шамсиев А.М., Атакулов Д.О., Шамсиев Ж.А., Данияров Э.С., Суванкулов У.Т., Исрофилов Р.Х.// Тюменский медицинский журнал. - 2011.
Читайте также:
- Кровообращение при открытом артериальном протоке. Патовизиология открытого боталлова протока
- Диагностика гемангиобластомы по КТ, МРТ
- Зависимость от пластических операций
- Патология верхних дыхательных путей. Деформация челюсти при патологии дыхательных путей.
- Врожденный анкилоблефарон: причины, диагностика, лечение