УЗИ при расширении желчевыводящих путей
Добавил пользователь Владимир З. Обновлено: 01.02.2026
Холедохолитиаз, как самостоятельное заболевание или частое осложнение ЖКБ, характеризуется наличием камней в общем желчном протоке. Причиной их появления в холедохе становится широко распространенная желчнокаменная болезнь и состояние после ее хирургического лечения - холецистэктомии. Патология протекает бессимптомно, отзываясь болью под правым ребром и желтухой при перемещении камней. Лечение заключается в очищении желчевыводящих путей от конкрементов при помощи операции. Консервативная терапия имеет исключительно поддерживающий характер.
Причины появления камней
Желчный пузырь и протоки образуют единую систему, по которой могут легко перемещаться конкременты. Миграция камней из больного органа является основной причиной развития холедохолитиаза. Природу происхождения образований выдает их окрас желтого цвета и острые грани. В редких случаях конкременты перемещаются через внутренний свищ между пузырем и желчным протоком.Первичные конкременты, изначально сформированные в холедохе, коричневого цвета. Они имеют пигментный состав и появляются после удаления желчного пузыря. Способствует резидуальному (постоперационному) камнеобразованию сужение протока с последующим инфицированием желчи. Другими причинами развития холедохолитиаза является:
- киста холедоха - расширение желчного протока, в котором скапливается и застаивается желчь;
- холангит - воспаление внутренней оболочки желчевыводящих путей;
- дискинезия желчевыводящих путей по гипокинетическому типу;
- болезнь Кароли провоцирует появление камней во внутрипеченочных протоках;
- глистные и паразитарные инвазии.
Как известно, образование камней - длительный процесс. Поэтому если камни обнаружили в течение 3 лет после холецистэктомии, это конкременты, которые были пропущены в ходе операции по удалению желчного пузыря. Рецидивные экземпляры появляются спустя годы после хирургического вмешательства.Причиной нарушения функциональности билиарного тракта и камнеобразования может стать холедохоэктазия. Это патологическое расширение стенок желчного протока, их растяжение. Деформация холедоха появляется после операции или в ходе длительного течения желчекаменной болезни.
Провоцирующие факторы
Резидуальный холедохолитиаз, когда появление камней расценивается, как рецидив желчнокаменной болезни, может спровоцировать «поведение» больного. Считая, что болезнь уже позади, человек отказывается от диеты и принципов дробного питания. Но отсутствие желчного пузыря меняет работу билиарного тракта, и протоки со сфинктерами не справляются с нагрузкой.В результате неправильное питание приводит к застойным явлениям и воспалению. Желчь задерживается в холедохе и становится отличной средой для размножения патогенной микрофлоры. Желчный секрет уже имеет измененный состав, поэтому постепенно образуются новые конкременты.Способствует развитию холедохолитиаза и малоподвижный образ жизни. По сути, во время выполнения физических упражнений в действие приходят не только мышечные волокна скелетной мускулатуры, но и стенки билиарного тракта, кишечника. Усиливается их моторика, что улучшает выведение желчи и перистальтику.
Основные симптомы
В отличие от желчного пузыря, в холедохе камни не стоят на месте. Если образования маленьких размеров, они не вызывают клинических проявлений. Конкременты выходят с током желчи в 12-перстную кишку, не вызывая боли и раздражения слизистой пищеварительного тракта.В случае появления конкрементов средних размеров, которые способны частично или полностью перекрыть проток, холедохолитиаз переходит в стадию обострения с характерными для этого состояния симптомами:
- тупой болью, распространяющейся на область желудка и правого подреберья;
- тошнотой, рвотой без желчи, которая не приносит облегчения;
- повышением температуры тела с ознобом.
Болевой приступ при холедохолитиазе может сохраняться в течение суток, после чего исчезать и сменяться признаками желтухи:
- желтизной кожи и склер;
- кожным зудом;
- изменением цвета мочи на темный;
- осветлением кала;
- язык обложен коричневым налетом.
Живот не напряжен, но при пальпации болезненный. Желтуха носит непостоянный характер, ее выраженность то нарастает, то становится менее заметной. Этот симптом при холедохолитиазе имеет различное течение и классифицируется на несколько клинических форм:
| Разновидность | Проявления |
|---|---|
| Желтушно-болевая | Классический вид с характерной болью, тошнотой, рвотой, желтухой и гипертермией (лихорадочным состоянием). |
| Желтушно-панкреатическая | Данный вид развивается при вклинивании конкремента в просвете сфинктера Одди чаще всего при его сужении после операции при появлении спайки или рубца в области круговой замыкательной мышцы. Клиника, сопутствующая желтухе, напоминает острый панкреатит - боль опоясывающего характера, сильная рвота с примесью желчи, тошнота. |
| Желтушно-холециститная | Если холедохолитиаз появился при желчном пузыре, перекрытие камнем протока может сочетаться с острым холециститом. |
| Желтушно-септическая | Тяжелое состояние, развивающееся при гнойном холангите, абсцессе печени или эмпиема желчного пузыря. При данной форме заболевание протекает на фоне сильной интоксикации организма. |
| Желтушно-безболевая | Постепенное усиление клинических проявлений желтухи без болевых ощущений. |
Безболезненную форму механической желтухи важно дифференцировать с опухолевыми процессами, клиника которых очень схожа с холедохолитиазом.
Возможные осложнения
Холедохолитиаз представляет большую опасность для здоровья человека. Оставлять без внимания болезнь нельзя. Затяжное течение патологии может стать причиной тяжелых осложнений:
- холангит - камни повреждают клетки, вызывая синтез активных ферментов воспаления;
- вторичный билиарный цирроз - поражение клеток печени;
- сильные боли в спине;
- билиарный панкреатит;
- парез кишечника.
Тотальная закупорка желчного протока сопровождается сильной интоксикацией. Камень нарушает отток желчи, она скапливается и растягивает холедох, что чревато разрывом стенки и развитием желчного перитонита.
Обследование при холедохолитиазе
Диагностика холедохолитиаза сопряжена с некоторыми сложностями. Если камни находятся в неподвижном состоянии, холедохолитиаз протекает бессимптомно, а в показателях биохимии крови значительных изменений не наблюдается. Лабораторные анализы имеют информативную ценность в момент обострения, вызванного миграцией камней.
- УЗИ пузыря, печени и желчных протоков;
- камни с локализацией в холедохе не всегда видны на мониторе ультразвукового сканера, тогда пациенту рекомендуют пройти магнитно-резонансную томографию;
- ретроградная холангиопанкреатография - исследование имеет не только диагностическую, но и лечебную направленность, при помощи видеоэндоскопического оборудования врач имеет возможность не только получить точную картину изменений в билиарной системе, но и при необходимости удалить конкременты из желчных протоков;
- чрескожная чреспеченочная холангиография - обследование желчных протоков рентгеновскими лучами с применением контрастного вещества.
После анализа результатов всех исследований, устанавливается окончательный диагноз и подбирается тактика ведения больного.
Лечение заболевания
Основной целью терапевтических мероприятий при холедохолитиазе является очищение холедоха от конкрементов. Камни убирают в процессе эндоскопического обследования, в тяжелых случаях проводят лапароскопическую холедохолитотомию. Так называют оперативное вмешательство, в ходе которого вскрывают стенку холедоха, что устранить конкременты.Но хирургические методики применяют не всегда. Небольшие камни выходят самостоятельно, а образования более 1,8 мм, сначала подвергают дроблению при помощи ударно-волновой терапии. Если курс проведен успешно, конкременты перемещаются в кишечник и выходят естественным путем.
Медикаментозная терапия
Для остановки прогресса холедохолитиаза, улучшения самочувствия, устранения симптомов, негативно влияющих на качество жизни больного, врач назначает прием лекарственных средств:
- при болезненности в животе - спазмолитические препараты;
- если присутствует воспаление и инфекция - антибактериальные средства;
- температуру снижают жаропонижающими препаратами;
- при диспепсических расстройствах - медикаменты из прокинетической группы;
- в случае появления дискомфорта и тяжести под правым ребром после еды - ферменты;
- если нарушен стул, назначают адсорбенты и пробиотики для восстановления микрофлоры кишечника.
Большое значение имеет диета. В случае лечения холедохолитиаза она является частью лечения. Дробное питание и употребление легкой пищи обеспечивает оптимальную нагрузку с целью профилактики обострения.
Народные методы
Рецепты с лекарственными растениями не принесут выздоровления. Народную медицину можно использовать только в качестве дополнения к основному лечению. Травы для приготовления целебного средства нужно подбирать осторожно. Несмотря на природное происхождение, натуральные компоненты могут вызвать аллергию, спровоцировать усиленное желчеотделение или обострить течение хронических заболеваний. Поэтому перед их применением следует посоветоваться с лечащим врачом.
Применение ромашки
Цветки лекарственного растения широко применяются в медицинской практике, благодаря противовоспалительному, обезболивающему и дезинфицирующему действию. При холедохолитиазе сухую ромашку пьют в виде отвара или заваривают, как чай. Для этого чайную ложку растения россыпью или пакетик с лечебным сырьем заливают стаканом кипятка и дают настояться 10 минут. Сахар в напиток не кладут, для вкуса можно добавить немного меда.Лечебный напиток очень полезен для желчевыводящей системы и всего желудочно-кишечного тракта, но в больших количествах пить его не рекомендуется. Употребляя по 100 мл 2 раза в день, ромашковый чай поможет бороться с воспалением и станет хорошей профилактикой для предотвращения появления патологической реакции.
Применение расторопши
Это растение, в составе которого есть флавоноиды, признано отличным гепатопротекторным средством. Расторопша восстанавливает клетки печени, улучшает и стимулирует выведение желчи, поэтому применять его следует только после консультации врача. В качестве лекарственного сырья используют зрелые плоды растения. Из расторопши делают масло, сироп, экстракт, на ее основе производят фиточаи. Шрот, полученный при изготовлении масла, перемалывают в порошок и принимают его по 4 чайных ложки в день.
Применение овса
Злак используют для улучшения пищеварения и работы кишечника, а нормализация моторики улучшает функционирование билиарного тракта. В результате желчь выводится регулярно, а противовоспалительные компоненты лечебных средств на основе овса снижают риск развития воспаления. Для приготовления отвара понадобится 1,5 л воды и 200 г неочищенного овса. В кипящую воду опускают злак и томят на медленном огне 30 минут. После остывания целебный отвар процеживают и пьют по 100 мл ежедневно в течение 2 недель.
Прогноз и профилактика
Появление камней в желчевыводящих протоках или желчном пузыре всегда связано с обменными нарушениями. Полностью вылечить холедохолитиаз нельзя, остается только не допускать ухудшения состояния и бороться с рецидивами. При своевременном лечении можно избежать осложнений, в случае запущенности холедохолитиаза, возможно значительное ухудшение состояния из-за опасных последствий.Рекомендаций, которые бы обеспечили стопроцентную профилактику заболевания, не существует. Если присутствуют изменения в составе желчи, камни будут появляться снова. Но минимизировать риски возможно, если придерживаться принципов правильного питания и вести активный образ жизни. По статистике, холедохолитиаз диагностируют у 25 % больных, перенесших холецистэктомию, поэтому врачебные назначения важно соблюдать безукоризненно.
Холангит — воспаление желчных протоков

Воспаление желчных протоков — это состояние, характеризующееся скоплением желчи в протоках внутри печени. Заболевание вызывается микроорганизмами, заселяющими двенадцатиперстную кишку и проникающими в желчные протоки. В основном это: дизентерийный амебиаз, пневмония, кишечные бактерии, иногда дрожжи.
Определение и классификация холангита
Воспаление желчных протоков — это состояние, при котором желчь накапливается в протоках внутри печени. Это может повредить клетки печени.
Воспаление желчных протоков
Недуг бывает двух форм:
- первичный билиарный холангит — не обусловлен наличием какого-либо другого заболевания и не является следствием какого-либо другого недуга, в отличие от вторичного холангита.
- вторичный холангит — возникает как следствие другой проблемы с печенью или желчевыводящими путями.
Строение желчевыводящих путей
Мы делим желчевыводящие пути на:
- внутрипеченочные — построены из желчных протоков, которые образуют печеночные желчные протоки. Их задача — вывести желчь из печени. Покидая печень, они образуют один большой общий печеночный проток, который дает начало внепеченочным желчным протокам;
- внепеченочные.
Общий печеночный проток после того, как он соединяется с желчным пузырем и выходит из области соединения, называется общим желчным протоком.
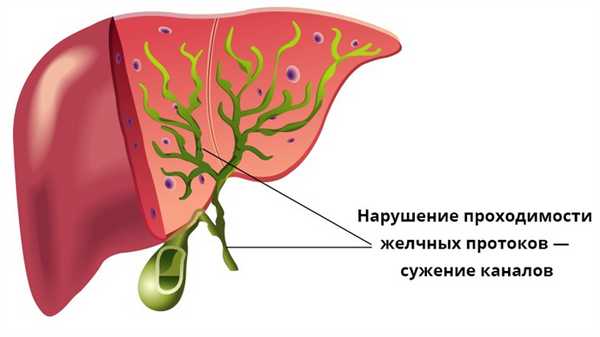
Желчный пузырь — находится под печенью, внутри него собирается желчь. Когда мы едим, он начинает сокращаться, а это означает, что желчь автоматически выделяется в желудочно-кишечный тракт, а затем попадает в двенадцатиперстную кишку. Таким образом, воспаление развивается, когда отток желчи по желчным протокам затруднен или подавлен.
К характерным симптомам воспаления желчного пузыря и желчевыводящих путей относятся:
- лихорадка;
- озноб;
- желтуха;
- боль в правом подреберье.
Первичное воспаление желчных путей
Первичный холангит может поражать как внутрипеченочные, так и внепеченочные пути и является редким заболеванием. Это заболевание также называют склерозирующим заболеванием, потому что рубцы возникают в области желчных протоков, которые теряют свою эластичность. Наличие рубцовой ткани вызывает сужение желчных протоков, что, в свою очередь, приводит к задержке желчи в протоках внутри печени. Лечение и профилактика различаются, как и прогноз.
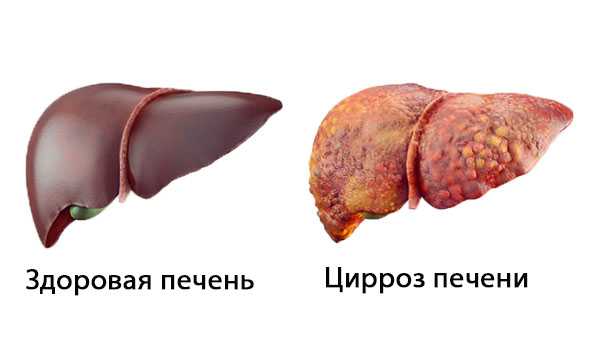
Остаточная желчь разрушает клетки печени, разливаясь по протокам печени, вызывает цирроз и отказ органа. Состояние цирроза печени прогрессирует и поначалу может протекать бессимптомно, поэтому его часто диагностируют на поздней стадии. При первичном холангите функция печени постепенно ухудшается, что приводит к серьезным последствиям для здоровья.
Цирроз печени
Причины развития холангита
Причины возникновения этого недуга до конца не известны. Речь идет о семейном анамнезе заболевания, то есть о генетических факторах. Более чем у половины пациентов диагностированы:
- язвенный колит;
- воспалительное заболевание кишечника;
- иногда болезнь Крона.
Однако к заболеваниям, которые могут повышать риск первичного холангита, относятся сахарный диабет и панкреатит.
Симптомы
Первичный холангит встречается у пациентов любого возраста, но чаще всего встречаются люди старше 40 лет. У большинства пациентов недуг не имеет никаких симптомов, а если да, то через несколько недель или даже месяцев.
Осложнения первичного билиарного холангита
Осложнением при этом заболевании может быть дефицит витаминов A, D, E и K. Обычно организм переваривает их вместе с жирами, но при отсутствии желчи, переваривающей жиры из пищи, всасывание витаминов из желудочно-кишечного тракта блокируется.
Желчь, остающаяся в желчных протоках, может инфицироваться. Затем у пациента появляется высокая температура, озноб и боли в животе. Заболевание может привести к циррозу печени, единственным эффективным методом лечения которого является трансплантация. Кроме того, у некоторых может развиться печеночная недостаточность, а у десяти процентов пациентов может развиться рак печени с очень плохим прогнозом.
Диагностика холангита
Первичный холангит довольно часто выявляется случайно во время осмотра, поскольку вначале он обычно не дает никаких симптомов. Самый важный диагностический тест — это анализ крови , который помогает оценить уровень ферментов печени. У пациентов с первичным холангитом значительно повышены ферменты AST, ALP, ALT и GGTP, а также уровни билирубина.
ERCP (ретроградная холангиопанкреатография) считается тестом, который однозначно помогает диагностировать заболевание. Это визуальное обследование, при котором врач вводит зонд через рот, затем через пищевод в желудок. Затем трубка направляется к двенадцатиперстной кишке, где находится сосочек с отверстием, в которое выходят желчный и панкреатический протоки. Врач дает контраст желчевому протоку через сосок, чтобы иметь возможность лучше визуализировать ход желчевыводящих путей. Затем (после введения контраста) проводится рентгенологическое исследование, которое прекрасно иллюстрирует все сужение или расширение.
Важно! В случае противопоказаний к введению контраста врач назначает повторную визуализацию с помощью магнитно-резонансной томографии.
При подозрении на цирроз печени проводится биопсия печени.
Лечение первичного холангита
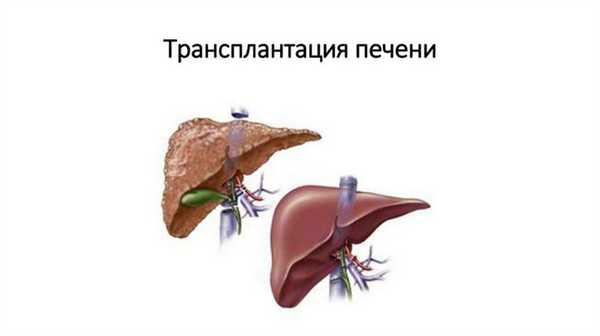
Терапия первичного холангита основана в основном на расширении стриктур желчных протоков. Для этого используется эндоскопический метод с использованием ERCP. Трансплантация печени — единственное эффективное лечение для некоторых пациентов, особенно если воспаление повторяется и лечение не приносит ожидаемой пользы. К сожалению, даже после пересадки воспаление может снова атаковать.
Трансплантация печени
Предупреждение! Для проведения трансплантации должны быть выполнены определенные условия!
Более того, лечение может быть симптоматическим. Помимо снятия зуда, пациент также принимает обезболивающие.
Вторичное воспаление желчных путей
Вторичный холангит возникает в результате заболевания желчевыводящих путей или других заболеваний печени. Сужение желчных протоков затрудняет отток желчи. Накапливающаяся над сужением желчь заражается (чаще всего бактериями Coli, Klebsiella или Escherichia) и, как следствие, возникает воспаление желчных протоков.
Как происходит заражение?
Бактерии попадают в пищеварительную систему, когда мы едим зараженную пищу, а затем через желчные протоки попадают в печень. Кроме того, заражение может происходить из-за присутствия паразитов в печени в виде аскариды человека или печеночной двуустки (обычно это редкие случаи заражения).
Некоторые паразиты вызывают сужение желчных протоков и застой желчи одновременно. Другие причины проблем с оттоком желчи включают:
- сужение желчных протоков из-за воспаления в печени или желчных протоках;
- сужение желчных протоков из-за операций на печени;
- желчекаменная болезнь ;
- использование некоторых лекарств (в психиатрии) — также может повредить желчевыводящие пути.
Как проявляется вторичный холангит?
У пациентов со вторичным холангитом могут наблюдаться:
Воспаление желчных протоков может быть очень опасным, поскольку в некоторых случаях может привести к опасному для жизни септическому шоку. У пациентов, у которых воспаление имеет бактериальное происхождение, в организме размножаются многие токсины, вырабатываемые инородными телами. Сепсис не только вызывает опасные для жизни осложнения, но и значительно ухудшает работу жизненно важных органов. Любой невылеченный септический шок приведет к смерти!
Диагностика
Врачи назначают анализы крови и визуализацию для диагностики вторичного холангита. Первый из них выявляет повышенную концентрацию ферментов печени, таких как ALP, AST, ALT или GGTP, увеличение билирубина и лейкоцитов, которые обладают защитными свойствами организма против заражения вирусами и бактериями.
В свою очередь, визуализирующим тестом, выполняемым в диагностике, является ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография), сочетающая эндоскопический и рентгенологический методы.
Как лечить холангит?
Лечение основано, прежде всего, на соблюдении правильного питания. Пациентам, госпитализированным по поводу вторичного холангита, проводят регидратацию с помощью капельного орошения. Кроме того, им дают антибиотики.
Некоторым пациентам может потребоваться хирургическое лечение с помощью ЭРХПГ с расширением желчных протоков.
УЗИ желчных протоков
УЗИ желчевыводящих путей называется метод диагностирования, во время которого на кожные покровы не оказываются никакие воздействия иглами или различными хирургическими инструментами. Он позволяет узнать очень точную информацию о состоянии желчного пузыря и его протоков. Как правило, исследование этого органа проводят в составе комплексного исследования органов брюшной полости и особенно часто в совокупности с УЗИ печени.
Показания к проведению диагностики
Ультразвуковой метод диагностики желчного пузыря врач-гастроэнтеролог может назначить в следующих ситуациях:
- многократные болезненные ощущения с правой стороны подреберья, которые можно снять только с помощью болеутоляющих средств;
- дискомфорт и чувство тяжести в области печени;
- привкус горечи во рту;
- желтый цвет кожи и наружных слизистых покровов;
- нерегулярный режим питания;
- злоупотребление жирной, копчёной, острой, жареной пищей;
- слишком частое применение низкокалорийных диет;
- слишком продолжительный прием лекарственных препаратов;
- ненормальные показатели в лабораторном анализе крови (АСТ, АЛТ, билирубин и прочие);
- дискинезия желчевыводящих путей;
- ожирение;
- желчнокаменная болезнь;
- травмы брюшной полости;
- при назначении и выборе женских гормональных контрацептивов;
- п роцесс наблюдения состояния желчевыводящих путей при наличии опухолей;
- мониторинг эффективного действия терапии.
Противопоказания к исследованию
Данное исследование - это полностью безопасная процедура. Поэтому единственным противопоказанием к применению УЗИ желчевыводящих путей являются тяжелые повреждения кожных покровов в области обследования. Например, ожоги, раны, инфекционные поражения.
Подготовка к ультразвуковой диагностике желчного пузыря
Подготовка к данному процессу диагностирования желчевыводящих путей по большей части такой же, как и программа подготовки к УЗИ других органов брюшной полости.За несколько дней до проведения диагностики следует отказаться от употребления алкоголя и жирной еды, а также продуктов, стимулирующих образование газов в кишечнике, к которым относятся:
- сырые фрукты, овощи и ягоды;
- молочнокислые продукты;
- з ерновой хлеб и прочие изделия из дрожжевого теста;
- бобовые;
- крепкий чай, кофе и газированные напитки;
- каши, сваренные на воде;
- обезжиренный творог;
- говядину или куриное мясо;
- паровую или отварную рыбу;
- яйца, сваренные «всмятку».
Во время приёма пищи необходимо употреблять различные ферментные средства («Креон», «Фестал», «Мезим») и препараты, уменьшающие метеоризм («Смекта», «Эспумизан», «Активированный уголь», «Мотилиум»), но не чаще трёх раз в день.Вечером перед процедурой УЗИ желчевыводящих путей рекомендуется соблюдать следующие правила:
- крайняя трапеза должна быть лёгкой и сытной, к примеру, можно скушать кашу, приготовленную на воде без сахара, но не позже 19 часов вечера;
- следует естественным путём опорожнить кишечник. Если возникли затруднения, то необходимо использовать легкие слабительные средства или микроклизму;
- если исследование планируется провести в первой половине дня, то следует отказаться от завтрака;
- если процедуру назначили на 2-ю половину дня, то допускается лёгкий завтрак - сухарик и чай (интервал между исследованием и завтраком должен быть не менее 6 часов);
- нельзя употреблять жидкость за несколько часов до проведения диагностирования, поэтому следует проконсультироваться со специалистом насчёт приёма жизненно необходимых лекарственных средств;
- также нельзя использовать жевательную резинку и курить.
Стоит не забывать, что эндо-УЗИ желчевыводящих путей необходимо проводить строго натощак, потому что в таком случае желчный пузырь максимально наполнен желчью, из-за которой происходит его увеличение. Если выпить даже немного жидкости, то запустятся желчевыводящие процессы, а пузырь уменьшится в размерах, что сильно затруднит обследование.
Метод проведения обследования
При дискинезии желчевыводящих путей УЗИ всех внутренних органов пищеварительного тракта будет наилучшим вариантом. По этой причине желательно проводить процедуру в специализированном медицинском центре и проходить наблюдение у одного лечащего врача.
Простая ультразвуковая диагностика желчного пузыря
УЗИ печени и желчевыводящих путей проводится с использованием наружных датчиков на передней брюшной стенке. Пациенту необходимо лечь на спину и освободиться от одежды в верхней части живота. После этого доктор наносит специальный водорастворимый гель на датчик для того, чтобы при контакте с кожными покровами устранить воздушную прослойку и облегчить прохождение ультразвуковых волн.Если дно желчевыводящих путей покрыли петли кишечника, то врач попросит пациента глубоко вдохнуть и максимально надолго задержать дыхание, либо перевернуться на левый бок.Чтобы выявить патологические включения в желчевыводящих путях (песок, камни), пациента могут попросить встать и сделать несколько наклонов вперед.Подготовка к УЗИ печени и желчевыводящих путей должна быть проведена в обязательном порядке.
Ультразвуковая диагностика желчевыводящих путей с выявлением функции
Иное название метода диагностирования - УЗИ с желчегонным завтраком или холесцинтиграфия динамическая.Данная процедура позволяет определить, какова сократительная функция желчного пузыря в реальном времени.После первой процедуры диагностики желчевыводящих путей натощак пациенту необходимо принять пробный завтрак из двух варёных (или сырых) желтков и 250 г творога (или сметаны). Также в виде желчегонного завтрака можно использовать раствор сорбита.
Ультразвуковая диагностика при удаленном желчном пузыре
Сначала доктор оценивает диаметр и состояние желчного протока (строго натощак). После этого пациенту дают пищевую нагрузку в виде растворенного в воде сорбита, а затем снова проводят повторную диагностику через 0,5-1 час.В процессе исследования врач должен зафиксировать жалобы пациента на появление боли, нарастание, интенсивность, ее отсутствие или длительность.
Расшифровка УЗИ желчевыводящих путей
- расположение и подвижность желчного пузыря;
- толщину, размеры и форму стенок органа;
- наличие новообразований, полипов и камней;
- сократительную функцию желчного пузыря;
- диаметр желчных протоков.
- ширина около 4 см;
- длина в пределах от 8 до 10 см;
- поперечный размер от 3 до 3,5 см;
- объём 30-70 куб. см;
- диаметр общего желчного протока около 7 мм;
- н е более 4 мм толщина стенок;
- внутренний диаметр протоков данного органа должен составлять не более 3 мм.
У желчного пузыря должна быть овальная или грушевидная форма, чёткие контуры. Допускается выделение дна пузыря на 1-1,5 см из-под края печени.
Что показывает УЗИ желчевыводящих путей?
- множество внутренних перегородок;
- стенка желчного пузыря толще 4 мм;
- орган увеличился в размерах;
- в пузырной артерии присутствует усиленный кровоток.
Хроническую форму данного заболевания можно определить по следующим симптомам:
- контуры нечеткие и размытые;
- желчный пузырь уменьшился в размерах;
- стенки органа уплотнились, деформировались и стали толще;
- в просвете пузыря можно увидеть мелкие включения.
Дискинезия желчевыводящих путей определяют по наличию одной или нескольких перетяжек в желчном пузыре, а также обнаружив уплотнение и повышение тонуса стенок органа.
- неровность контуров и утолщение стенки органа;
- наличие в полости желчного пузыря камней, которые при смене положения тела перемещаются;
- наличие за камнем тёмного участка;
- наличие в осадке мочи кристаллов билирубина.
Стоит помнить о том, что ультразвук не показывает камни маленьких размеров. Их можно выявить по расширению желчевыводящего протока чуть выше закупорки.Наличие полипов желчевыводящих путей по наличию на стенке исследуемого органа округлых образований. Если полип имеет диаметр более 11 см, то существует риск развития злокачественного образования. Если во время повторного проведения ультразвуковой диагностики зафиксируют ускоренный рост полипа, то это будет говорить о том, что процесс носит злокачественный характер.
Имеющиеся опухоли определяют по наличию образований размером не менее 1-1,5 см, деформированным контурам исследуемого органа, а также чрезмерно утолщенной стенке желчного пузыря.
- эктопической локализации желчного пузыря;
- отсутствию желчевыводящих путей;
- добавочному желчному пузырю;
- выпячиванию стенки.
Все патологии, обнаруженные при УЗИ желчевыводящих путей, требуют уточнения и динамического наблюдения. По этой причине после первой процедуры исследования врач назначает повторную - через две или три недели.Необходимо повторять исследование регулярно, даже если никаких отклонений не было обнаружено.
Методика УЗИ желчного пузыря с нагрузкой в Москве
Изучение желчного пузыря вместе с отводящими каналами на аппаратуре УЗИ с нагрузкой сегодня остается самой быстрой, безопасной и эффективной манипуляцией для раннего распознавания дисфункции органа. Второе название - с определением функциональной способности.
Проводится с любого возраста. УЗИ требует спецподготовки с поддержкой пузыря при помощи фармакопрепаратов, через соблюдение диеты и организацию поведенческого быта.
Суть тактики исследования
- Исследование в покое. Нужно для сбора данных об объеме и функциях желчного пузыря.
- Прием пробного завтрака (его берут с собой) и новое УЗИ через 10 минут после этого.
- Изучение поведения желчеотводящих путей и желчного пузыря после нагрузки в 2 этапа с интервалом по 15 минут.
В итоге процедура с нагрузкой должна закончиться последним УЗИ через 35-50 минут после приема взятого с собой завтрака. Последний должен состоять из активирующих желчный пузырь продуктов (отсюда и определение «с нагрузкой»). В их качестве могут рекомендоваться:
- яичные желтки (вареные, возможно, по одному - вареное и сырое);
- жирная сметана/сливки;
- для детей часто применяют смеси хофитола, взрослым нагрузку могут заменить раствором сорбита.
Важная особенность УЗИ в данном случае (в отличие от упрощенной диагностики без нагрузки) - необходимость исследований в разных положениях. Часто узист ограничивается 2-мя позами (на спине + на боку), но могут потребоваться и другие пробы.
Что изучают? Когда назначают испытание с нагрузкой?
- длина/ширина/толщина желчного пузыря при максимальном увеличении (в 2-х проекциях - продольно + поперечно);
- состояние стенок пузыря;
- эффективность (скорость, норма активности) желчного выделения;
- сроки сокращения пузыря;
- тонус сфинктера Одди.
Как правило, УЗИ, в том числе, с нагрузкой, назначают при любых подозрениях на дисфункцию отводящих протоков и органа выработки желчи. Повышенное газообразование, эндокринные нарушения, регулярная тошнота, сложные болевые ощущения в брюшине - все это может потребовать УЗИ. Любые функциональные изменения работы органа могут стать поводом для проведения испытаний с нагрузкой.
Какие выводы можно сделать по итогам УЗИ?
По итогам УЗИ пузыря часто выявляют наиболее опасные дисфункции органа: ЖКБ, онкоболезни, холецистит, патологии выводящих путей, холецистохолангит, воспалительные процессы. Иммунные и гормональные сбои, которые сопровождаются дисфункцией желчного пузыря, тоже распознаются на снимках УЗИ.
Огромным преимуществом данной манипуляции (с учетом того факта, что испытание с нагрузкой не отменяет рентгена, но дополняет его) является возможность верификации конкретной степени (одной из 5-ти) дискинезии желчной системы (нарушенный ритм сокращений), которая может привести к серьезным нарушениям ее системы, особенно у детей.
Что покажет УЗИ желчевыводящих протоков - подготовка и расшифровка

Когда назначают сделать УЗИ желчных протоков?
Что покажет УЗИ желчевыводящих протоков?
УЗИ желчного пузыря и желчевыводящих путей хорошо покажет:
- холецистит, холецистохолангит;
- желчнокаменную болезнь;
- дискинезию желчевыводящих путей;
- полипы в желчном пузыре.
Противопоказания
- пациента с поражениями кожи в момент обострения;
- присутствие ран, гнойных поражений кожи;
- наличие шрамов в области живота.
Подготовка к УЗИ желчевыводящих путей
Подготовка к УЗИ желчных протоков несложная, но упускать ее нельзя. Приступить к ней необходимо за 2-3 дня до сканирования.
Диета. Начать следует с особой диеты, которая поможет исключить метеоризм. Следует временно вывести из рациона питания молочнокислые продукты, квашеную капусту, бобы, горох, хлеб, кондитерские изделия, газировку и алкогольные напитки первичного брожения - пиво, шампанское. Полезными продуктами в эти дни будут любые водные каши, нежирное мясо, лучше на пару, рыба.
Препараты. Если вы замечали за собой склонность к повышенному газообразованию, целесообразно будет в дни подготовки попринимать активированный уголь из расчета по одной таблетке на 10 кг веса. То есть, если вес 83 кг, то 8 таблеток будет достаточно. Таблетки можно принять сразу или разделить на три приема - утром, днем и вечером. И так в течении 3-х дней. Альтернативой углю могут служить такие медпрепараты, как: "Мезим-форте", "Эспумизан", "Фестал".
Очистка кишечника. Если вы страдаете запорами, накануне перед УЗИ процедурой следует очистить кишечник, приняв легкое слабительное средство, или прибегнуть к помощи клизмы.
Голодание. В день обследования избегайте принимать пищу, так как УЗИ любых органов брюшной полости лучше проходит на пустой желудок. Минимальная пауза в еде должна составлять 6 часов. Также нельзя пить любые напитки. Желчный пузырь для успешного сканирования должен быть наполнен желчью и иметь максимальные размеры. При приеме даже небольшого количества воды, запускаются процессы обмена, и пузырь начинает уменьшаться в размерах. Это сильно затруднит процедуру диагностирования и снизит качество результатов.
Когда УЗИ планируется во второй половине дня, разрешается съесть легкий завтрак. В него может входить легкий чай без сахара и несколько сухариков, однако уже за 6 часов до процедуры еду принимать нельзя. Прием воды прекращается за 4 часа до диагностики.
Курение. Если пациент имеет вредную привычку курить, то от нее стоит отказаться за 2-3 часа.
Как проходит УЗИ желчных протоков?
Существует простая трансабдоминальная УЗИ диагностика и методика с выявлением функций. Оба метода проводят поверхностно, абдоминально через зону брюшной полости и спины.
Трансабдоминальное УЗИ желчных протоков
В диагностическом кабинете человеку необходимо оголить область живота и прилечь на кушетку. Диагност смазывает датчик и исследуемую область гелем для более плотного контакта датчика и кожи и облегчения скольжения. В ходе ультразвукового сканирования диагност может попросить обследуемого поменять положение на боковое или сильно вдохнуть и задержать дыхание. Это значительно облегчает визуализацию в том случае, когда петли кишечника закрыли орган. Для того, чтобы точно диагностировать патологические включения, такие как песок или камни, доктор может попросить человека встать и произвести несколько наклонов вперед.
УЗИ с выявлением функций
УЗИ с выявлением функций или УЗИ с желчегонным завтраком еще называют УЗИ холесцинтиграфия динамическая. При такой форме диагностики врач определяет функцию сокращения желчного пузыря в реальном времени.Это многоступенчатое сканирование. Первым этапом будет выполнено обычное ультразвуковое обследование на голодный желудок, затем пациенту предлагается съесть желчегонный перекус (это может быть два вареных желтка, 250 грамм творога или сметаны). После перекуса проводится второй этап УЗ-скрининга с интервалом 5, 10, 15 минут.
Повторная УЗИ желчевыводящих путей
Ультразвуковая диагностика желчного пузыря и протоков дает возможность безболезненно выявить множество патологий. Многие заболевания желчного пузыря и желчевыводящих путей требуют либо уточнения с помощью КТ или МРТ желчного пузыря, либо наблюдения в динамике в ходе повторных УЗИ. Обычно повторную процедуру ультразвукового сканирования проводят через 15-20 дней и сравнивают результаты с первичными данными.
Заключение и расшифровка
Читайте также:
