УЗИ при уретероцеле
Добавил пользователь Евгений Кузнецов Обновлено: 01.02.2026
Уретероцеле
Что такое уретероцеле?
Уретероцеле - это врождённая аномалия развития мочевой системы, заключающаяся в кистозном расширении интрамурального (внутрипузырного) отдела мочеточника, выступающего в просвет мочевого пузыря и сужении устья мочеточника.
Почему возникает уретероцеле?
Мочеточниково-пузырное соустье устроено так, что позволяет моче из мочеточника порционно поступать в мочевой пузырь, но вместе с тем также защищает верхние мочевые пути от ретроградного заброса мочи из мочевого пузыря (рефлюкса). Это является следствием косого прохождения мочеточника через стенку мочевого пузыря до слизистой оболочки. Таким образом, мочеточник проходит в стенке мочевого пузыря в своеобразной «муфте», которая создаёт антирефлюксный механизм. Важным защитным компонентом является угол вхождения мочеточника в мочевой пузырь и длина внутрипузырного отдела мочеточника.
Причины образования уретероцеле - нарушение формирования мочеточниково-пузырного соустья во внутриутробном периоде. В большинстве случаев вследствие сужения устья мочеточника возникает удлинение и расширение интрамурального (внутрипузырного) отдела мочеточника из-за дефицита мышечных волокон, окружающих этот отдел мочеточника. Предрасполагающими факторами могут быть: прямой угол впадения мочеточника в мочевой пузырь, уменьшение толщины мышечного слоя мочевого пузыря (детрузора), укорочение внутрипузырного (интрамурального) отдела мочеточника.
В чём опасность уретероцеле?
Обструкция (сужение) устья мочеточника часто становится причиной нарушения уродинамики (выделения мочи) верхних мочевых путей, приводящей к частым обострениям пиелонефрита, прогрессирующему снижению функции почки и формированию нефросклероза (сморщенной нефункционирующей почки). Также одним из частых осложнений уретероцеле является камнеобразование (уролитиаз) в почке и мочеточнике на стороне поражения. Развитие мочекаменной болезни у больных с уретероцеле отмечают в 15 - 42 % случаев.
Как часто встречается уретероцеле?
Частота уретероцеле составляет 1 случай на 4000 детей.У девочек уретероцеле встречается чаще, чем у мальчиков.
Какое бывает уретероцеле?
Согласно классификации А.Я. Пытеля выделяют простое, пролабирующее и эктопическое уретероцеле. Простое уретероцеле располагается в области интрамурального отдела нормально расположенного мочеточника. Оно бывает односторонним и двусторонним. Пролабирующее уретероцеле из полости мочевого пузыря спускается в шейку мочевого пузыря, затем в мочеиспускательный канал. У женщин пролабирующее уретероцеле может выходить из наружного отверстия мочеиспускательного канала в виде образования тёмно-красного цвета и симулировать выпадение (выворот) слизистой оболочки мочеиспускательного канала, что может привести к диагностическим ошибкам. Эктопическое уретероцеле располагается в области устья атипично расположенного мочеточника, впадающего в шейку мочевого пузыря, мочеиспускательный канал или влагалище.
Как проявляется уретероцеле?
Вследствие того, что уретероцеле всегда приводит к нарушению оттока мочи из почки, частым симптомом заболевания являются боли в нижних отделах живота и поясничной области на стороне поражения. Если уретероцеле достигает большого объёма, оно может занимать значительную часть мочевого пузыря и приводить к учащенному мочеиспусканию, рези при мочеиспускании. При опущении уретероцеле в шейку мочевого пузыря или мочеиспускательный канал может появляться затруднённое мочеиспускание, выделение мочи по каплям, ощущение «закладывания» струи мочи, острая задержка мочеиспускания. Из-за нарушения оттока мочи из мочеточника и застоя мочи в нём уретероцеле часто осложняется рецидивирующими инфекциями мочевых путей (цистит и пиелонефрит). Застой мочи в мочеточнике и почки на стороне уретероцеле является идеальным условием для камнеобразования.
Какое обследование необходимо при уретероцеле?
Обычно уретероцеле обнаруживают при обследовании пациента по поводу рецидивирующей инфекции мочевых путей. В общем анализе мочи обычно обнаруживают лейкоцитурию, эритроцитурию. При бактериологическом исследовании мочи находят рост микрофлоры. При ультразвуковом исследовании (УЗИ) почек можно обнаружить расширение чашечно-лоханочной системы почки и мочеточника на стороне поражения. При УЗИ мочевого пузыря уретероцеле выглядит как округлое тонкостенное образование с жидкостным содержимым, выступающее в полость мочевого пузыря. С помощью экскреторной урографии или компьютерной томографии с контрастированием можно получить объективную информацию о строении верхних мочевых путей, визуализировать уретероцеле, которое определяется как булавовидный дефект наполнения мочевого пузыря в проекции устья мочеточника. В профессиональной медицинской литературе существует рентгенологическое описание уретероцеле, как «головы кобры» или «гетманской булавы». Непосредственно осмотреть уретероцеле возможно при цистоскопии. В процессе обследования пациента с уретероцеле важно оценить функцию почки на стороне поражения. УЗИ почек и компьютерная томография позволяют также судить о размере почки и сохранности паренхимы почки по её толщине. Но наиболее достоверную информацию о выделительной функции почки может дать динамическая нефросцинтиграфия.
Какая тактика лечения при уретероцеле?
Лечение уретероцеле только хирургическое. Показаниями к нему являются: рецидивирующие инфекции мочевых путей, расстройства мочеиспускания, снижающие качество жизни пациента, прогрессирующее снижение функции почки. Наиболее часто выполняют малоинвазивную (малотравматичную) эндоскопическую операцию трансуретральным доступом (через мочеиспускательный канал), при которой частично иссекают наиболее выступающую стенку уретероцеле, увеличивая, таким образом, просвет устья мочеточника, восстанавливая отток мочи из почки. Операция устраняет боли и нарушения мочеиспускания, препятствует образованию камней в почке и снижению функции почки. Несмотря на восстановление оттока мочи из почки после эндоскопического рассечения уретероцеле у некоторых пациентов возникают рецидивирующие рефлюксы мочи из мочевого пузыря в почку, повторяются обострения пиелонефрита. В такой ситуации приходится прибегать к операции по реимплантации (пересадки) мочеточника в мочевой пузырь с созданием нового мочеточниково-пузырного соустья (название операции - уретероцистоанастомоз).
УЗИ мочевого пузыря — патология (лекция на Диагностере)
Нажимайте на картинки, чтобы увеличить.
двойной мочевой пузырь: получает ипсилатеральный мочеточник и имеет отдельную уретру
перегородка: перегородка может разделить мочевой пузырь внутри на два или более отделения
Agenesis: постоянство клоаки
уретероцеле: расширение внутрипузырной части мочеточника
Инородные тела в мочевом пузыре на УЗИ
Инородные тела в мочевом пузыре чаще являются катетерами в следствие медицинских манипуляций (сломанный катетер). Пациентами с расстроенной психикой могут вводить инородные тела через уретру. Инородные тела на УЗИ — подвижные гиперэхогенные структуры с тенью или без.
Камни мочевого пузыря на УЗИ
Камни могут мигрировать в мочевой пузырь из выше лежащих отделов. Застой мочи вследствие обструкции выходного отверстия мочевого пузыря при гиперплазии предстательной железы, нейрогенном мочевом пузыре, стриктурах уретры, дивертикулах уретры или мочевого пузыря или цистоцеле предрасполагают к образованию камней в мочевом пузыре. Камни мочевого пузыря могут образовываться на неабсорбируемом шве, губке, катетере или других посторонних телах, которые служат основой для формирования камня.
Рисунок. На УЗИ камень в мочевом пузыре — гиперэхогенное включение с акустической тенью, при ЦДК артефакт мерцания. На поперечном срезе в положении лежа на спине (1, 2) возникает сомнение — это два округлых или один вытянутый камень. При повороте на бок (3) определяется единственный округлый конкремент меньшего размера, что было расценено как зеркальный артефакт.
Дивертикул мочевого пузыря на УЗИ
Визуализация дивертикула возможна только при его размере не менее 1 см. Анэхогенный дивертикул выступает за пределы мочевого пузыря, иногда визуализируется шейка дивертикула, дивертикул может спадаться или увеличиваться. Дивертикул мочевого пузыря является выпячиванием слизистой оболочки мочевого пузыря из-за локальной слабости детрузора. Девертикул связан с просветом мочевого пузыря шейкой. Дивертикул испаряется, когда пузырь пустой. Дивертикул с узкой шейкой опустошается медленно, более вероятен застой остаточной мочи. Сохранение мочи в дивертикуле приводит к инфекции и образованию камней.
На УЗИ хорошо видно дивертикул и шейку. Когда дивертикул мочевого пузыря имеет узкую шейку, может быть трудно показать связь с просветом мочевого пузыря. Трансректальное ультразвуковое исследование может быть лучше, чем трансабдоминальное ультразвуковое исследование при показе дивертикулярной шейки. CDUS может быть полезен при дифференцировке, показывая движение мочи через отверстие в дивертикулярной шейке. Этот поток мочи лучше продемонстрировать, применяя маневр Вальсальвы. Диагностика дивертикула мочевого пузыря может быть облегчена также ультразвуковым сканированием при различной степени наполнения мочевого пузыря.
Врожденные дивертикулы мочевого пузыря встречаются редко и обычно одиночные, и большинство из них расположено парауретерально вдоль заднего края мочевого пузыря.
Приобретенные дивертикулы часто множественные и являются результатом хронически повышенного внутрипузырного давления в сочетании с обструкцией оттока мочевого пузыря анатомической или нейропатической. Небольшие перепады между гипертрофированными мышечными пучками называются клетками или мешочками. Хотя его различие несколько произвольно и субъективно, в этом порядке удобно рассматривать клетки, мешочки и дивертикулы, как все более серьезные проявления хронически повышенного внутрипузырного давления.
Опухоли могут возникать в дивертикуле, который проявляется в виде твердой массы при кистозном поражении ультразвуком. CDUS может быть полезен при дифференцировке опухоли из сгустка крови в дивертикуле. Дивертикулярная опухоль, которая проявляется при УЗИ, не может быть продемонстрирована цистоскопией, если дивертикулярная шейка узкая. Дивертикулярный рак, как правило, вторгается в перивисную ткань раньше из-за отсутствия мышечного слоя.
Цистит на УЗИ
При цистите на УЗИ определяется диффузное или очаговое утолщение стенки мочевого пузыря. Цистит цистика,
эозинофильный цистит и кондилома могут близко имитировать опухоль мочевого пузыря.
Геморрагический цистит часто возникает после облучения таза, где УЗИ показывает гиперваскуляризацию в утолщенной стенке и сгустке в просвете.
Эмфизематозный цистит является необычным осложнением инфекции мочевыводящих путей, а УЗИ показывает внутримышечные эхогенные очаги, сопровождающие артефакт реверберации, вызванный газом.
Туберкулезный цистит развивается примерно у трети пациентов с туберкулезом верхних мочевых путей. В ранней деструктивной фазе заболевания ультразвук показывает утолщение слизистой оболочки с нерегулярным краем из-за коалесцирующих слизистых бугорков и изъязвлений. На поздней стадии заболевания ультразвук мочевой пузырь уменьшен с утолщенной стеной из-за трансмурального фиброза.
Шистосомоз мочевого пузыря на УЗИ
При шистосомозе стенки мочевого пузыря и мочеточников утолщены, неровные и плохо растягиваются, эхогенность их может быть повышена за счет кальцификации, которая обычно затрагивает интрамуральные пространства и не мешает нормальному сокращению моячвого пузыря. Плохое опорожнение моячвого пузыря означает наличие острого воспалительного процесса, а также длительно существующей или рецидивирующей инфекции. Могут выявляться также гидронефроз и гидроуретер, густой осадок в лоханке почки в результате присоединения воспаления мочевых путей.
Опухоли мочевого пузыря на УЗИ
Хотя ультразвук не является основным методом визуализации для постановки опухолей мочевого пузыря, он может предоставить общую информацию о глубине инвазии опухоли в надлежащую мышечную или живую жировую ткань, ЦДК может выявить васкуляризацию опухоли. Ультразвук также полезен при показе ненеопластических поражений мочевого пузыря, таких как камень, цистит, дивертикул и уретероцеле. Он также показывает поток мочи из отверстия мочеточника или через дивертикулярную шейку. По сравнению с трансабдоминальным ультразвуком, трансректальное УЗИ проявляет более заметные поражения мочевого пузыря в дорзальной стенке или шейке мочевого пузыря.
Большинство опухолей мояе вого пузыря являются множественными, но локализуются, как правило, в одной зоне. Для таких опухолей характерно возникновение полипозных разрастаний (экзофитная форма). При этом следует попытаться установить, имеется или нет прорастание стенки мояе вого пузыря. Некоторые опухоли вызывают локальное утолщение стенки мояе вого пузыря за счет инфильтрирующего роста (эндофитная форма). При шистосомозе, а также при опухоли за счет инкрустации могут выявляться гиперэхогенные участки. Сгусток крови и опухоль при УЗИ выглядит идентично и сочетается с гематурией. 2. Доброкачественные опухоли мояе вого пузыря (полипы) бывают очень редко, подвижны и имеют тонкую ножку (цистоскопия, биопсия). Утолщение ножки опухоли говорит о наличии воспаления, но чаще это признак рака мояе вого пузыря. 3. Гранулемы (например, туберкулезные) вызывают множественные локальные утолщения стенки, а при длительном заболевании часто формируется «микроцистис» — маленький мояе вой пузырь, болезненный при растяжении, что приводит к учащенному мояеиспусканию. Любая хроническая инфекция уменьшает емкость мояе вого пузыря. При шистосомозе часто образуются множественные плоские бляшки или полипозные структуры. Опухолевое поражение мояе вого пузыря, как правило, не сопровождается болезненюностью при растяжении. 4.Травма. Если после травмы определяется локальное утолщение стенки мояе вого пузыря, проводится исследование малого таза для исключения наличия жидкости (кровь или мояа) снаружи мояе вого пузыря. Если утолщение обусловлено гематомой, то при повторе исследования через дн. отек становится меньше. 5. Локальное утолщение стенки мояе вого пузыря может иметь место также при шистосомозе, которое уменьшается или исчезает при соответствующей терапии или самостоятельно.
Транзитно-клеточная карцинома мочевого пузыря на УЗИ
Большинство опухолей мочевого пузыря являются транзиторными клеточными карциномами, на которые приходится около 90% всех первичных злокачественных поражений. Мужчины чаще страдают, чем женщины, и около трети карциномы переходных клеток мочевого пузыря являются мультифокальными во время диагностики (рис.3). Они чаще всего возникают в области основания тригона или мочевого пузыря или на боковых стенках. Они показывают различные закономерности роста, включая папиллярные, инфильтративные и смешанные папиллярные и инфильтративные. При УЗИ они проявляются как полипоидные или бляшковидные поражения. Воспаление мочевого пузыря, отек или послеоперационные изменения могут имитировать плохую инфильтративную опухоли. Опухоли мочевого пузыря, выступающие в просвет, обычно довольно эхогенные и остаются фиксированными с изменением положения пациента. Это открытие отличается от гематомы мочевого пузыря, которая движется с изменением положения пациента.
Рисунок 3. Многократные клеточные карциномы мочевого пузыря у 74-летнего мужчины. Ультразвук мочевого пузыря в поперечной плоскости показывает множественные папиллярные опухоли (наконечники стрел) в мочевом пузыре.
Транзитно-клеточные карциномы часто имеют кальцификацию, которая обусловлена дистрофической кальцификацией, обычно на некротической поверхности опухоли. Обсмещенная опухоль мочевого пузыря показывает задние звуковые тени и мерцающие артефакты, возникающие при опробовании кристаллоидного материала или грубой поверхности поражения с помощью доплеровского ультразвукового исследования (рис.4). Кальцинированную опухоль мочевого пузыря следует отличать от камня мочевого пузыря своим незави-симым местоположением и отсутствием движения с изменением положения пациента.
Иногда опухоли мочевого пузыря обнаруживаются при трансректальном ультразвуке, который проводился для оценки простаты. Небольшие опухоли мочевого пузыря в области тригона или шеи особенно хорошо проявляются при трансректальном ультразвуке (рис.5). Цветной допплеровский ультразвук (CDUS) показывает васкуляризацию опухоли и часто показывает линейные сосуды в ножке опухоли. CDUS полезен для дифференциации опухоли из сгустка крови, показывая отсутствие васкуляризации в сгустке. В одном исследовании сосудистая опухоль, наблюдаемая на CDUS, не имела отношения к стадии опухоли или гистопатологическому классу.
Глубина проникновения в стену и вовлечение соседних органов являются наиболее важными элементами постановки рака мочевого пузыря. Ультразвук не способ визуализации для постановки опухоли мочевого пузыря, но может быть предложена глубина инвазии опухоли в надлежащую мышцу и первичную жировую ткань [11,12]. Папиллярная опухоль без контурной деформации мочевого пузыря указывает на отсутствие значительного вторжения в основную мышцу (рис.6). Опухоль с инвазией в надлежащую мышцу показывает жесткость и деформацию контура мочевого пузыря под опухолью (рис.7). Вовлечение perivesic жировой ткани может быть предложено, когда опухоль выходит из ожидаемого контура мочевого пузыря (рис.8). Трансректальное УЗИ может показать расширение опухоли мочевого пузыря к предстательной железе, проявив плохо выраженное гипоэхогенное поражение в предстательной железе, непрерывное с опухолью мочевого пузыря. CDUS может показывать видные сосуды на границе раздела между
опухоли и предстательной железы, что указывает на инвазию простаты опухолью.
Рисунок 4. Кальцифицированная карцинома переходных клеток мочевого пузыря у 54-летнего мужчины. (A) Продольное ультразвуковое исследование мочевого пузыря показывает массу с эхогенной поверхностью (стрелкой) и задним звуковым затенением, что указывает на кальцинированную массу. (B) Ультразвуковое доплеровское ультразвуковое исследование показывает мерцающий артефакт, возникающий на поверхности поражения, что указывает на кальцификацию. UB = мочевой пузырь.
Рисунок. Малая переходная клеточная карцинома около шейки мочевого пузыря у 47-летнего мужчины. (A) Трансректальное ультразвуковое исследование в поперечной плоскости показывает небольшую массу полипоида (стрелка) вблизи шейки мочевого пузыря. (B) Ультразвук с цветным доплером показывает сосуд в ножке массы (стрелка). P = простаты.
Другие первичные опухоли мочевого пузыря на УЗИ
Плоскоклеточные карциномы представляют собой 5% рака мочевого пузыря и наиболее распространенную непереходную клеточную опухоль мочевого пузыря. Они обычно связаны с хроническим раздражением от мочевых камней, долгосрочными катетерами, хронической или рецидивирующей инфекцией и шистосомозом. Хотя плоскоклеточные карциномы не могут быть дифференцированы радиологически из транзиторных клеточных карцином, они обычно проявляются в виде сидячих масс с экстрактивным расширением или без него. Папиллярные опухоли или преимущественно внутрипузырные картины роста не характерны для плоскоклеточной клетки арцином. Прогноз этой опухоли является плохим, поскольку лейомиомы являются наиболее распространенными, о тенденции к ранней инфильтрации. Адено-эпителиальные доброкачественные опухоли мочевого пузыря. Они характеризуются наличием менее 2% мочевого пузыря при медленном и неинвазивном росте, без раки. Они обычно встречаются в куполе и разрушают вышележащую слизистую оболочку (рис.9). тригоном мочевого пузыря [7,13]. Аденокарциномы могут быть другими доброкачественными непителиальными опухолями мочевого пузыря быть связанным с хроническим раздражением. Цистит glan- включают нейрофибромы, ganglioneuromas и экстрадюларис, экстрофия мочевого пузыря и остатки урачала надпочечниковые феохромоцитомы (параганглиомы) также связаны с аденокарциномой [7,14,15]. Эти опухоли являются неэпителиальными мезен-мочевого пузыря [13]. Кальцификация чаще встречается в опухолях химала, а ультразвук обычно показывает, аденокарциномы, чем в других опухолях. Другая редкая демаркационная, лобулированная, гипоэхогенная масса в карциномы мочевого пузыря — это стенки стенки мочевого пузыря с мелкоклеточной карциномой, выпуклые как внутри, так и снаружи и карциносаркомы [7]. мочевого пузыря (рис.10). Гемангиома — доброкачественная врожденная опухоль, обычно встречающаяся у детей и молодых людей. Наиболее распространенным гистологическим типом является кавернозная гемангиома, а другие типы — капиллярные и венозные гемангиомы. Большинство из них включают подслизистую и детрузорную мышцу. Гемангиомы мочевого пузыря обычно оказываются гиперэхогенными при УЗИ. Они часто кальцинируются, а ультразвук показывает заднюю звуковую затенение (рис.11).
Редкие саркомы взрослого мочевого пузыря включают лейомиосаркому, фибросаркому и остеосаркому. Радиологические данные этих саркомы неспецифичны, и дифференциация между ними или из большой инвазивной транзиторной клеточной карциномы затруднена [7]. Рабдомиосаркомы являются наиболее распространенной тазовой злокачественностью в педиатрической группе, которая может возникать в самой стенке мочевого пузыря или из смежных структур и во вторую очередь включать мочевой пузырь. Крупные опухоли, похожие на цветную капусту, с локально инвазивным рисунком роста и ранними гематогенными и лимфатические метастазы являются типичными проявлениями рабдомиосаркомы [16].
Лимфома первичного мочевого пузыря встречается крайне редко, и вторичное вовлечение системной лимфомы встречается чаще. Неравномерность, утолщение и узловая структура стенки мочевого пузыря являются неспецифическими рентгенологическими данными и рентгенографически они неотличимы от транзиторно-клеточной карциномы [7]. Нефрогенная аденома является необычной формой метаплазии уротелиальных клеток в ответ на травмы или хроническое воспаление. При УЗИ эти поражения появляются как множественные небольшие кистозные или папиллярные узлы [17].
Вторичные опухоли мочевого пузыря на УЗИ
Мочевой пузырь может быть непосредственно захвачен первичными злокачественными новообразованиями соседних органов таза или метастазами из отдаленных первичных участков. Злокачественные опухоли ректосигмоидной толстой кишки, предстательной железы, матки и яичника могут включать мочевой пузырь прямымпродвинутые стадии с перитонеальным посевом. Наиболее распространенными первичными участками являются желудочная, молочная, легкая и злокачественная меланома. Метастатические опухоли мочевого пузыря проявляются либо как полипоидные поражения, похожие на типичные транзиторные клеточные карциномы, либо плоские инфильтративные поражения [20]. CDUS показывает васкуляризацию метастатических опухолей, которые обычно похожи на васкуляризацию первичной опухоли [21].
Около трети аденокарциномы мочевого пузыря — это уракальные карциномы, чаще всего муцинозные аденокарциномы. Псаломные кальцификации распространены. Ультразвук показывает сплошную опухоль в средней части переднего аспекта мочевого пузыря с клиновидным экстравазивным расширением в перивезическом пространстве к пуповине (рис.1 2). Зараженный остаток ухачала может проявлять сходные результаты ультразвука [22,23]. Другие урачальные аномалии, такие как мочевая киста или дивертикул, также могут быть показаны с помощью ультразвука [22].
Фистулы с мочевым пузырем на УЗИ
Мочевой пузырь может быть вовлечен в свистящее общение с соседними органами, такими как влагалище, матка или кишечник. Этиология этих свищей включает в себя акушерские осложнения, злокачественную опухоль таза, лучевую терапию, воспалительное заболевание кишечника или ятрогенные или травматические причины [33]. Свиной хвост обычно происходит после нижнего сегмента кесарева сечения, вызывая недержание мочи или менурию. Хотя сам фистулу трудно показать с помощью ультразвука, диагноз можно предложить, показав двойные эхогенные линии между эндометром и мочевым пузырем [34] (рис.19). Однако этот вывод ультразвука трудно отличить от результатов неосложненного кесаревого шрама [35].
Уретероцеле на УЗИ (лекция на Диагностере)
Уретероцеле представляет собой шаровидное расширение всех слоев внутрипузырной части мочеточника. Уретероцеле состоит из слизистой мочеточника и слизистой мочевого пузыря, а между ними прослойка из соединительнотканных волокон, но практически нет мышечных волокон обязательных для внутрипузырной части мочеточника. Двустороннее уретероцеле встречаются в 10% случаев.
В зависимости от положения устья мочеточника выделяют ортотопическое и эктопическое уретероцеле.
Ортотопическое уретероцеле (~25%) возникает при типичном положении устья в углу мочепузырного треугольника. Здесь слизистая плотно сращена с мышцами, поэтому ортотопическое уретероцеле всегда небольших размеров, хорошо сокращается и, как правило, не нарушает пассаж мочи. Мочеточник может быть расширенным, но обструкция чаще отсутствует и функция почек не страдает.
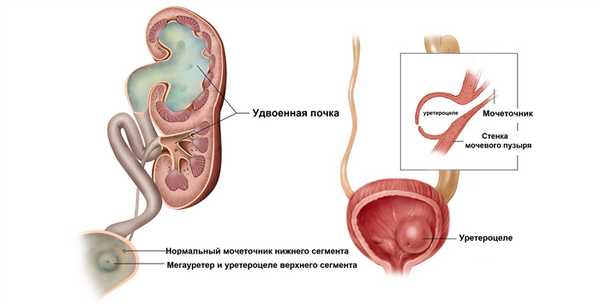
Эктопическое уретероцеле (~75%) возникает при расположении устья ближе к выходу из мочевого пузыря — в области внутреннего сфинктера, в задней уретре, а так же в простате, семенных пузырьках или семявыносящем протоке у мужчин. Эктопическое уретероцеле всегда больших размеров и вызывает обструкцию; в 80% случаев сочетается с удвоением почки, где устье мочеточника верхнего сегмента расположено ниже типичного места, верхний полюс почки обычно функционирует плохо или вообще не функционирует.
Нажимайте на картинки, чтобы увеличить.
Рисунок. При полном удвоение почки каждая из половин имеет самостоятельную лоханку и мочеточник, который открывается в мочевом пузыре самостоятельным устьем. При этом они дважды между собой перекрещиваются: на уровне нижнего полюса почки и в малом тазу. Устье мочеточника нижней половины в мочевом пузыре располагается выше устья мочеточника верхней половины (закон Вейгерта-Мейера). Уретероцеле, мегауретер и гидронефроз верхнего сегмента полноудвоенной почки; нижний сегмент почки не страдает.
Принято считать, что уретероцеле формируется во внутриутробном периоде при неполной перфорации мембраны, отделяющей мочевой пузырь от мочеполового синуса. Эта теория подходит для внутрипузырных стенотических уретероцеле, но развитие эктопических уретероцеле не объясняет.
Вероятно, не все уретероцеле врожденные. Воспаление или травма, которые сужают отверстие мочеточника, могут привести к выпачиванию мочеточника в просвет мочевого пузыря.
Уретероцеле на УЗИ
Исследование проводят при наполненном мочевом пузыре. Используют конвексный датчик 3,5-5 МГц. Смотри УЗИ мочевого пузыря (лекция на Диагностере).
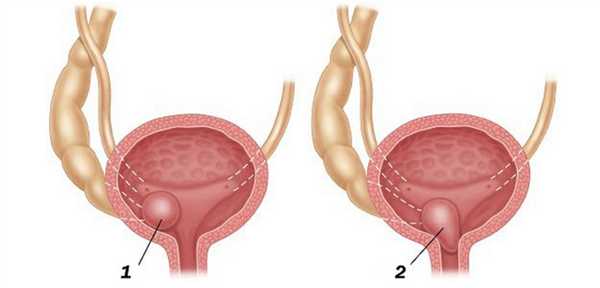
На УЗИ в мочевом пузыре или в уретре определяется анэхогенное образование, округлой формы, с четким и ровным контуром; соответствующий мочеточник обычно заметно расширен; может присутствовать гидронефроз верхней части удвоенной почки. Уретероцеле определяют как внутрипузырные (полностью внутри мочевого пузыря) или внепузырные (некоторая часть постоянно расположена в шейке мочевого пузыря или в уретре).
Рисунок. Внутрипузырный (1) и внепузырный (2) уретероцеле.
Уретероцеле может варьировать в размерах от крошечной кистозной полости до большого баллона, который заполняет мочевой пузырь. Прогноз связан со степенью обструкции и рефлюкса. Важно измерить толщину и эхогенность почечной паренхимы, чтобы оценить степень повреждения почек.
- Степень 1: небольшое уретероцеле с незначительными изменениями верхних мочевых путей — чаще затронут только верхний полюс удвоенной почки;
- Степень 2: крупное уретероцеле со значительными изменениями верхних мочевых путей — пострадали оба сегмента удвоенной одной почки;
- Степень 3: страдают обе почки — двусторонний уретерогидронефроз.
Рисунок. У новорожденного на УЗИ почек определяется гидронефроз (1) и расширенный мочеточник (2) справа. В мочевом пузыре двустороннее уретероцеле (3). При исследовании левой почки структурных изменений не выявлено.
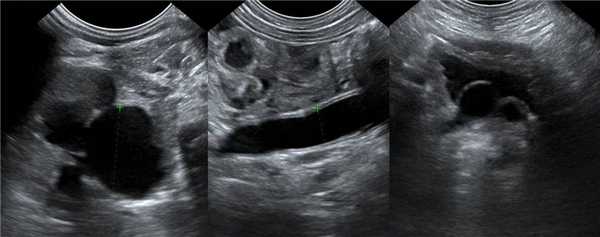
Рисунок. На УЗИ определяется удвоенная чашечно-лоханочная система, расширена лоханка верхнего сегмента (1) и мочеточник на всем протяжение (2, 3), в мочевом пузыре уретроцеле (4). Полное или неполное удвоение чашечно-лоханочной системы возможно увидеть с помощью КТ-урографии.
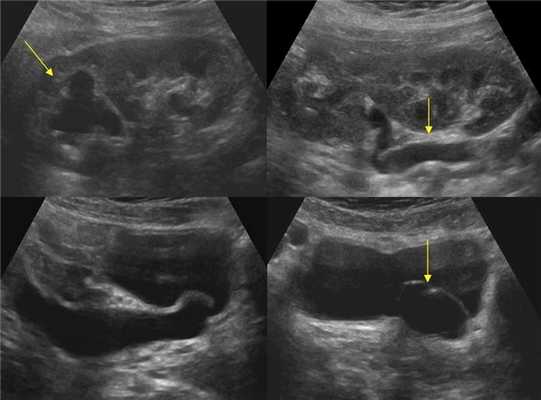
Рисунок. КТ-урография (1) показывает неполное удвоение ЧЛС слева: два мочеточника соединяются на входе в таз и единым мочеточником вступают в мочевой пузырь; внутрипузырная часть мочеточника расширена (красная стрелка) — уретероцеле. Уретероцеле хорошо видно на рентгенограммах (2) при экскреторной урографии: правый мочеточник расширен на всем протяжении, дистальный отдел кистозно расширен — «голова кобры».
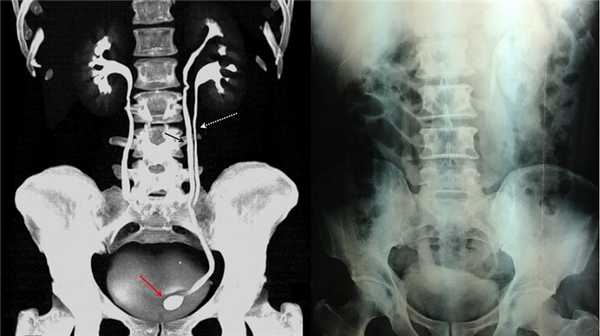
Рисунок. Уретероцеле (стрелка) на УЗИ и КТ.
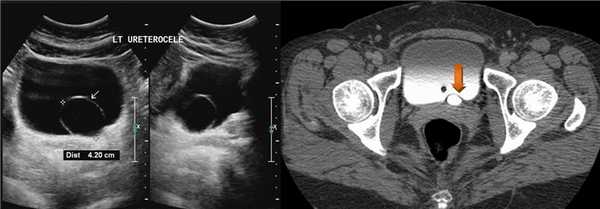
Рисунок. Дистальный отдел мочеточника расширен, в мочевом пузыре анэхогенное образование с тонким и ровным контуром — уретероцеле.
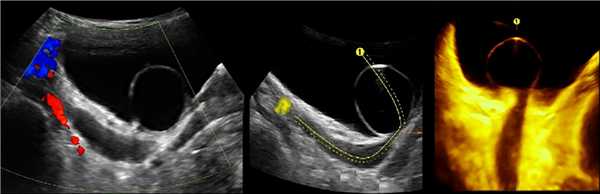
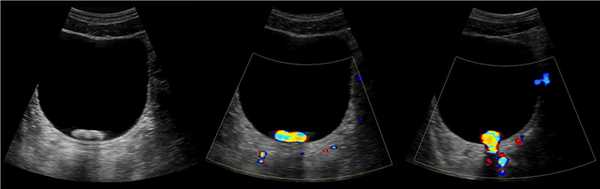
Рисунок. Двустороннее уретероцеле на УЗИ: в режиме ЦДК из верхушек уретероцеле определяется выброс мочи.
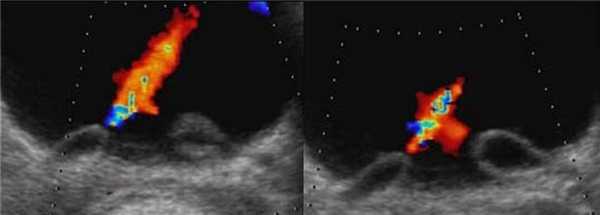
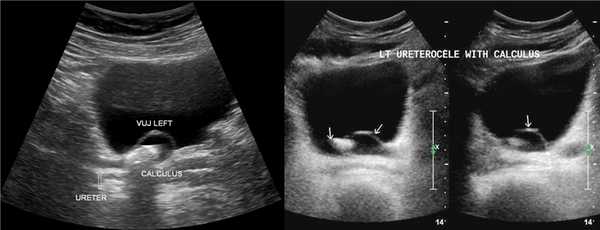
Рисунок. На УЗИ в уретероцеле определяется гиперэхогенная структура с акустической тенью — камень. Уретероцеле может являться одним из факторов, способствующих камнеообразованию.
«Бог в мелочах»
Если обнаружили гидронефроз верхнего сегмента удвоенной почки, должно поискать расширенный мочеточник и уретероцеле.
Иногда расширенный мочеточник или гипоэхогенная матка приподнимают задне-нижнюю стенку мочевого пузыря, тогда ошибочно диагностируют уретероцеле. Обратите внимание, уретероцеле отделено от просвета мочевого пузыря тонкой мембраной, а псевдоуретероцеле — толстой стенкой.
Уретероцеле
Уретероцеле - это дефект мочеточника, характеризующийся кистозным расширением его дистального отдела и выбуханием в полость мочевого пузыря. Патология сопровождается болью в пояснице, дизурическими расстройствами, гематурией. Диагностика включает проведение УЗИ мочевого пузыря и почек, экскреторной урографии, цистографии, цистоскопии. Лечение заключается в рассечении суженного устья мочеточника и удалении уретероцеле с последующим мочеточниковым реанастомозом; в некоторых случаях требуется выполнение частичной или тотальной нефрэктомии.

Общие сведения
Уретероцеле - это внутрипузырная (уретеровезикальная) киста дистального отдела мочеточника, при которой кистовидно расширенный внутрипузырный сегмент мочеточника пролабирует внутрь полости мочевого пузыря. В практической урологии уретероцеле встречается с частотой 2- 2,5%; при этом у девочек наблюдается в 2-4 раза чаще, чем у мальчиков. Обычно заболевание диагностируется уже в детском возрасте, реже - у взрослых. Патология часто сопровождается удвоением мочеточников.

Причины уретероцеле
В большинстве случаев уретероцеле вызывается врожденным сужением устья мочеточника и удлинением его интрамурального сегмента, обусловленным дефицитом мышечных волокон в дистальном отделе мочеточника. По мнению исследователей, данный порок связан с нарушением иннервации нижних отделов мочеточника и прилежащих тканей. Приобретенное уретероцеле чаще развивается вследствие ущемления мочевого камня в интрамуральном сегменте мочеточника.
Патология всегда сопровождается нарушением оттока мочи из мочеточника, повышением гидростатического давления, перерастяжением стенки мочеточника и ее выбуханием во внутрипузырный отдел мочевого пузяря. Полость уретероцеле ограничена стенками мочеточника и расслоившейся стенкой мочевого пузыря. Обычно в кисте содержится гнойная моча, конкременты; реже - водянистое или кровянистое содержимое.
Нарушение процесса мочевыделения приводит к застою мочи в почечной лоханке (гидронефрозу), микробному инфицированию, развитию цистита и пиелонефрита, образованию мочевых камней в уретероцеле, а в последующем - к нефросклерозу и утрате функции почки.
Классификация
Уретероцеле может быть односторонним или билатеральным (двусторонним), расположенным в обоих мочеточниках. Различают уретероцеле простое (в нормально расположенном мочеточнике), пролабирующее и эктопическое. Пролабирующее (выпадающее) уретероцеле у девочек может выходить через мочеиспускательный канал наружу в виде образования темно-багрового цвета, часто покрытого изъязвленной слизистой оболочкой.
Пролабирующая уретеровезикальная киста у мальчиков выпадает в простатический отдел уретры, вызывая острую задержку мочеиспускания. Эктопическое уретероцеле локализуется в атипично расположенном мочеточнике, открывающемся в уретру, преддверие влагалища, дивертикул мочевого пузыря и т. д. Иногда встречается слепо заканчивающееся уретероцеле.
По этиологии заболевание может быть первичным (врожденным) или вторичным (приобретенным). Выделяют 3 степени врожденной патологии. При 1 степени имеется незначительное расширение внутрипузырного отдела мочеточника, не приводящее функциональным изменениям верхних мочевых путей. Уретероцеле 2 степени имеет большие размеры и приводит к развитию уретерогидронефроза. При 3 степени, кроме уретерогидронефроза, возникают значительные нарушения функция мочевого пузыря.
Симптомы уретероцеле
Основными проявлениями болезни служат болевой синдром и нарушение характера мочеиспускания. Уретероцеле большого объема может занимать значительную часть мочевого пузыря и ограничивать его объем, сопровождаясь учащением мочеиспускания и выделением мочи малыми порциями. В случае перекрытия таким выпячиванием устья другого мочеточника, развивается тотальное нарушение оттока мочи из почек - острый гидронефроз, проявляющийся приступообразными болями по типу почечной колики. У женщин при опущении уретероцеле в уретру возможно развитие полной задержки мочи.
Осложнения
Осложнением уретероцеле у женщин может стать его пролабирование с выходом наружу при попытке мочеиспускания. Выпадение уретероцеле носит интермиттирующий характер и вправляется самостоятельно. В некоторых случаях выпавшая киста может ущемляться в уретре и некротизироваться. У пациентов наблюдаются постоянные рецидивирующие инфекции (хронический цистит и пиелонефрит), сопровождающиеся пиурией, лихорадкой, болезненным мочеиспусканием с дурно пахнущей мочой, иногда гематурией.
Диагностика
Уретероцеле обычно выявляется врачом-урологом в ходе расширенного урологического обследования по поводу рецидивирующих инфекций мочевых путей. В общих анализах мочи, как правило, обнаруживаются лейкоциты, гной, эритроциты. Бактериологическое исследование мочи выявляет характерную для мочевых инфекций микрофлору. УЗИ мочевого пузыря позволяет визуализировать уретероцеле в виде округлого тонкостенного жидкостного образования, выбухающего на стенке мочевого пузыря. При УЗИ почек обнаруживается одно- или двусторонняя гидронефротическая трансформация органа.
С помощью лучевых исследований (цистографии и экскреторной урографии) удается получить четкую рентгенологическую картину уретероцеле. По рентгенограммам определяется наличие пузырно-мочеточникового рефлюкса в смежный и противоположный мочеточник, дефект наполнения мочевого пузыря, булавовидное расширение (иногда эктопия) дистального сегмента мочеточника. Достоверное выявление уретероцеле и осмотр производится в ходе цистоскопии. При эндоскопическом осмотре образование имеет вид кистообразного выпячивания внутрипузырной части мочеточника с суженным устьем.
Лечение уретероцеле
Лечение патологии может быть только хирургическим - реконструктивным или ораноудаляющим. Перед операцией проводится противомикробная терапия, направленная на купирование инфекции мочевых путей. При нефункционирующей почке или ее части показана нефрэктомия или частичная нефрэктомия с иссечением уретероцеле и реимплантацией верхнего сегмента мочеточника в лоханку, а нижнего - в мочевой пузырь (уретероцистоанастомоз).
При сохранных функциях почки производят эндоскопическое рассечение уретероцеле с формированием устья мочеточника по антирефлюксной методике. Трансуретральное эндоскопическое рассечение устья приводит только к ликвидации обструкции мочеточника, но не устраняет самого уретероцеле. Осложнения хирургического лечения, как правило, связаны с развитием пузырно-мочеточникового рефлюкса, кровотечения, обострения пиелонефрита, рубцового сужения анастомозов.
Гидроуретер ( Атония мочеточника , Дилатация мочеточника )
Гидроуретер - это патологическое состояние, которое развивается при любом препятствии оттоку мочи дистальнее почечной лоханки, вызывая переполнение мочеточника жидкостью с его расширением. Симптомы зависят от локализации обструкции, включают боль в проекции почки, паху и внизу живота. Диагноз подтверждают с помощью визуальных способов исследования: экскреторной урографии, КТ, МРТ. Лабораторные анализы - ОАМ, ОАК, биохимию крови назначают для выявления сопутствующего воспаления, утраты функции почек. Лечение коррелирует с причиной патологии, степенью нарушения уродинамики, может быть консервативным или оперативным.
МКБ-10

Гидроуретер (атонию, дилатацию) диагностируют у пациентов любого возраста и пола. Аномалии развития мочевых путей, провоцирующие расширение мочеточников, обычно проявляются с раннего детства. В этих случаях патология часто сочетается с гидронефротической трансформацией почечно-лоханочной системы. Другие физиологические или патологические состояния, приводящие к застою урины, регистрируют у взрослых людей. У молодых женщин гидроуретер выявляют чаще, что связано с беременностью. Среди пациентов старше 60 лет дилатированный мочеточник встречается преимущественно у мужчин, на первый план выходят ДГПЖ и новообразования, потенцирующие обструктивные нарушения уродинамики.
Причины гидроуретера
Заболевание вызывается обструкцией мочевыводящих путей, компрессией мочевой трубки со стороны брюшной полости, функциональными изменениями и патологическим рефлюксом. Причиной дилатации мочеточника у беременной становится повышение уровня прогестерона, в период гестации данное состояние считается физиологичным, но при отягощенном урологическом анамнезе (аномалии развития, стриктуры, МКБ) существует высокий риск присоединения гестационного пиелонефрита. С учетом патогенетического фактора выделяют следующие состояния, провоцирующие гидроуретер:
- Внутриорганная дистальная обструкция. Дивертикулы мочевого пузыря, стриктуры и врожденные клапаны мочеиспускательного канала создают препятствие току мочи на уровне шейки мочевого пузыря или уретры. Гидроуретер развивается при пузырно-мочеточниковом рефлюксе, опухолях нижних мочевыводящих путей (раке мочевого пузыря, простаты, уретры), уретроцеле. Атония стенок с задержкой урины у 80-90% больных осложняется уретеритом, дилатацией верхних мочевыводящих путей.
- Сдавление мочеточника снаружи. Включает болезнь Ормонда, рак простаты с ретротригональным ростом, заболевания кишечника. Облитерацию могут потенцировать онкологические процессы малого таза, забрюшинного пространства: саркомы, лимфомы, опухоли яичников. Доказано, что лучевая терапия по поводу рака (чаще - шейки матки, прямой кишки) при вовлечении мочевых трубок изначально приводит к их неспецифическому воспалению, далее - к рубцовым изменениям, дилатации с нарушением перистальтики.
- Аномалии развития. К порокам развития мочеточников относят перегибы, искривления, перекручивание вдоль продольной оси. Данные анатомические дефекты часто сопровождаются расширением органов с дилатацией чашечно-лоханочной системы почек (уретерогидронефроз). Иногда врожденные патологии мочеполовой сферы сочетаются с другими серьезными врожденными аномалиями.
- Патологии с нарушением мочеоттока. Мочекаменная болезнь с нарушением уродинамики из-за стояния конкремента - наиболее частая причина гидроуретера у молодых людей. В эту же группу входят препятствия непосредственно со стороны мочеточника, уменьшающие его просвет: дивертикулы, полипы, кистозный уретерит. Уротелиальные опухоли, встречающиеся в 1-3% случаев, по мере прогрессирования также нарушают пассаж мочи с деформацией мочевой трубки.
- Функциональные расстройства. Дилатацию органа вызывают не только органические патологические процессы, но и функциональные изменения: одно- или двусторонняя гипотония либо атония верхних мочевых путей, нейромышечная дисплазия мочеточника, первичный мегауретер. Нарушению функции по деривации урины из почки способствует фиброзно-склеротический процесс, сопровождающийся вялой перистальтикой, уменьшением диаметра органа.
К способствующим факторам относят эндоскопические диагностические и лечебные процедуры (уретеропиелоскопию, катетеризацию ЧЛС), эндоурологические вмешательства (дробление конкремента, его ручное низведение), которые в 10-25% случаев приводят к травматизации мочеточника с его последующим расширением. У пациентов с несахарным диабетом из-за большого количества продуцируемой урины существует высокая вероятность присоединения гидроуретера, гидроуретеронефроза.
Патогенез
Гидроуретер - результат анатомических или функциональных процессов, нарушающих нормальную уродинамику. Препятствие может локализоваться в любом отделе мочевого тракта: верхнем, среднем, нижнем. Дилатация канала без гидронефротической трансформации чаще является хроническим процессом, значительная часть урины длительное время благополучно поступает в мочевой пузырь, состояние остается компенсированным. Проблемы возникают на фоне приема мочегонных препаратов, при физиологическом усилении диуреза - жидкость не успевает пройти через аномальную зону, что приводит к растяжению органа.
Если мочеотток не восстановлен, происходит вовлечение почки, поскольку повышение внутриуретерального давления влияет на клубочковую фильтрацию. Ее скорость снижается в течение нескольких часов после возникновения острой непроходимости. Типичные изменения мочеточника представлены уменьшением или отсутствием продольных мышечных волокон, гипертрофией круговых мышц, усиленным отложением соединительной ткани. Эти особенности регистрируют как при аномалиях развития, так и при реакции уретера на продолжающуюся обструкцию.
Общепринятая классификация отсутствует. Процесс может быть односторонним или двусторонним, острым или хроническим, с нарушением функции почек или с сохраненной функциональной способностью. Возможно асептическое течение либо присоединение инфекции. Типы гидроуретера различают с учетом этиологии, если причину установить невозможно, говорят об идиопатической форме заболевания. По времени развития выделяют:
- Врожденный (первичный) гидроуретер. Возникает в процессе внутриутробного развития, обычно инициируется хромосомными аномалиями либо воздействием эмбриотоксических факторов. Если диаметр мочеточника превышает норму в несколько раз, визуализируется его деформация в дистальном отделе - патология носит название «мегауретер».
- Приобретенный гидроуретер. Является осложнением ряда заболеваний, оперативных вмешательств на органах брюшной полости, малого таза. Вторичное поражение мочеточника часто регистрируется после эндоскопических урологических операций, например уретеролитоэкстракции, литотрипсии.
Урологи используют рабочую классификацию, где гидроуретер рассматривают как обструктивный, рефлюксирующий (возникающий на фоне обратного тока мочи в мочеточник), пузырнозависимый. Для гидроуретера, связанного с обструкцией, выделяют ахалазию мочеточника, его деформацию без вовлечения ЧЛС почки, уретерогидронефроз. Эта систематизация применяется с 1977 года по настоящее время.
Симптомы гидроуретера
В состоянии компенсации симптоматика отсутствует, патология выявляется при развитии осложнений. Локализация боли определяется уровнем обструкции: повреждение мочеточника в верхнем отделе приводит к появлению болезненных ощущений в области поясницы на стороне поражения, в нижнем - сопровождается болью в паховой области, внизу живота с иррадиацией к ипсилатеральному яичку, половым губам. При застрявшем конкременте и выходе солей обнаруживаются симптомы дизурии: рези при учащенном мочеиспускании, выделение мочи небольшими порциями, дискомфорт.
Атония мочевого пузыря характеризуется неспособностью самостоятельно начать мочевыделение при наполненном мочевом пузыре, чувством его неполного опорожнения. Накопление урины может проявляться пальпируемым образованием внизу живота, тяжестью, болью. Ослабление струи мочи, ее вялость и прерывистость типичны для гиперплазии простаты, особенно с внутрипузырным ростом. Из-за застоя урины формируются патологические рефлюксы из пузыря в мочеточник, а далее в почку, что сопровождается постоянной ноющей болью, усиливающейся после жидкостной нагрузки.
Повышение температурной реакции до фебрильных цифр с ознобом свидетельствует о присоединении воспалительного процесса, небольшая гипертермия отмечается при вялотекущей инфекции, опухолевых патологиях. Из общих симптомов выделяют слабость, утомляемость, ухудшение аппетита. Уменьшение диуреза, отеки, явления диспепсии указывают на хроническую почечную недостаточность. У некоторых пациентов с обструктивным гидроуретером повышается артериальное давление, что объясняется активацией ренин-ангиотензин-альдостероновой системы.
Осложнение гидроуретера - вовлечение в патологический процесс почки с развитием гидронефроза. Опасность состояния обуславливается тем, что у 25-40% больных клинические проявления отсутствуют даже при двустороннем поражении. Несвоевременное оказание помощи, самолечение может привести к хронической почечной недостаточности. Для больных с терминальной стадией ХПН единственным выходом является пожизненное проведение заместительной почечной терапии или трансплантация органа.
Застой урины создает благоприятные условия для персистирования микробной флоры, что выражается рецидивирующими инфекциями мочевыводящих путей. У 50% пациентов выявляют сопутствующий хронический пиелонефрит, цистит. Частые обострения урологических заболеваний ослабляют иммунные реакции организма, что повышает вероятность гнойных осложнений. Нарушения уродинамики и сопутствующий воспалительный процесс становятся причинами образования камней. Назначение антибактериальной терапии без восстановления адекватного мочеоттока при блоке почки ведет к уросепсису.
Постановка диагноза начинается со сбора анамнеза, физикального осмотра, по которым не всегда удается заподозрить гидроуретер, но можно выявить сопутствующие факторы, например, увеличение простаты. Алгоритм обследования индивидуален, что обусловлено полиэтиологичностью заболевания. При снижении функции почек пациента консультирует нефролог, при подозрении на опухолевый процесс - онколог. Некоторые диагнозы, например, забрюшинный фиброз, предполагают выполнение биопсии. Диагностика гидроуретера включает:
- Лабораторные анализы. Общий анализ мочи, пробу Нечипоренко назначают для обнаружения инфекции, о ее присутствии свидетельствует лейкоцитурия, бактериурия. Гематурия подозрительна на уролитиаз, опухоль. Снижение удельного веса, протеинурия - маркеры ХПН. В ОАК отмечается сдвиг лейкоцитарной формулы влево, ускоренная СОЭ говорит о воспалении, низкий уровень гемоглобина указывает на почечную недостаточность или новообразование. Обязательно анализируют биохимические показатели: мочевину, креатинин, электролиты для получения представления о сохранности функции почек.
- Инструментальные способы. УЗИ почек, мочевого пузыря, ТРУЗИ с контролем остаточной мочи - методы первичной диагностики, направленные на выявление причины гидроуретера. Экскреторную урографию не проводят при ХПН. При получении неоднозначных результатов выполняют КТ, МРТ. Эти процедуры предпочтительны для определения опухоли забрюшинного пространства, сдавливающей мочеточник; без контрастирования безопасны при повышенном креатинине. По показаниям осуществляют ренографию, уретеропиелоскопию, нисходящую цистографию, КУДИ.

Дифференциальная диагностика проводится между причинами гидроуретера (препятствие, рефлюкс, дисфункция), определяющими тактику лечения. Схожие изменения могут наблюдаться при мочеполовом туберкулезе, для его исключения производят специальные тесты: пробу Манту, бакпосев, ПЦР анализ. При гидроуретере с почечно-мочеточниковой коликой может потребоваться дифференцировка с перекрутом (разрывом) кисты яичника, аппендицитом, заболеваниями кишечника. Для исключения острого живота необходима консультация хирурга.
Лечение гидроуретера
Многообразие патогенетических факторов подразумевает индивидуальное лечение с общими целями - восстановлением деривации мочи, предотвращением гидронефротической трансформации и ХПН, купированием воспаления (при условии его существования). Бессимптомное расширение мочеточников с нормальным уровнем мочевины и креатинина в динамике, без воспалительных признаков в ОАМ не требует активных действий, пациентам показано периодическое обследование, антибиотикопрофилактика. Выделяют два варианта лечения гидроуретера: консервативное и оперативное.
Медикаментозная терапия
Используют противомикробные препараты с учетом чувствительности, НПВС, спазмолитики, что позволяет купировать воспаление и снять боль. Иногда для разрешения почечно-мочеточниковой колики применяют наркотические анальгетики. При мочекаменной болезни в случае возможности растворения или самостоятельного отхождения конкремента назначают литолитическую терапию, альфа-адреноблокаторы с усиленным питьевым режимом, ограничениями в питании.
Ранние стадии забрюшинного фиброза подразумевают проведение кортикостероидной терапии, прием иммунодепрессантов. При ДГПЖ оценивают диаметр мочеотводящего канала, количество остаточной мочи до и после начала приема лекарств. При положительной динамике возможно продолжение консервативной терапии - используют альфа-адреноблокаторы, ингибиторы 5-альфаредуктазы, ингибиторы 5-фосфодиэстеразы. Растительные препараты не являются лекарствами первой линии, но могут применяться в качестве дополнения или профилактики.
Оперативные вмешательства
При неэффективности консервативной терапии наладить адекватный мочеотток помогает оперативное лечение. При наличии препятствия в мочеточнике проводят экстренные вмешательства - стентирование, чрескожную нефростомию, при инфравезикальной обструкции выполняют эпицистостомию, катетеризацию мочевого пузыря. Для профилактики воспалительного процесса назначают противомикробную терапию. В последующем планово устраняют причину обструкции. Виды операций определяются характером патологии:
- Нефроуретеролитиаз. Камни небольшого размера имеют тенденцию к самостоятельному отхождению на фоне консервативной терапии, при размере больше 10 мм рекомендовано урологическое вмешательство. Показаниями являются некупируемая почечная колика, анурия, прогрессирование уретерогидронефроза. Применяется ударно-волновая литотрипсия, литоэкстракция камня во время уретероскопии, лапароскопическое или открытое удаление конкремента.
- Уретеральная стриктура. На выбор хирургической методики влияет протяженность стриктуры. В современной урологии для коротких неишемических стриктур используют транслюминальное баллонное расширение. В случае неудачи прибегают к лапароскопическим или открытым методам: рассечению сужения с катетеризацией, иссечению патологического участка с анастомозом, уретеральной пластике с использованием собственных тканей.
- Прочие состояния. Операции, выполняемые для разрешения инфравезикальной обструкции, включают эндоуретральную хирургию при ДГПЖ, открытые и лапароскопические вмешательства. Блокирующий камень мочевого пузыря можно устранить с помощью чрескожной или трансуретральной цистолитолапаксии, открытой надлобковой цистостомии, которая в настоящее время чаще применяется при множественных крупных и плотных конкрементах. При стриктурах уретры осуществляют уретротомию, баллонную дилатацию, уретропластику.
Прогноз и профилактика
Прогноз определяется индивидуально, зависит от патогенетической причины, сохранности функциональной способности почек, наличия двух- или одностороннего мегалоуретера. Доказано, что раннее начало лечения в 90% позволяет сохранить функцию почки при острой патологии. Нарушенная уродинамика, существующая более 6 недель, с развитием уретерогидронефроза чаще вызывает необратимые последствия. Высокая летальность сопровождает гидроуретер, спровоцированный неопластическим процессом в брюшной полости.
Профилактика подразумевает диспансерное наблюдение у уролога или нефролога для лиц с патологией урогенитальной сферы, назначение противомикробной терапии при первых признаках воспаления, отказ от вредных привычек. Рациональное питание помогает предотвратить или уменьшить проявления мочекаменной болезни: из рациона исключают острое, соленое, экстрактивные бульоны, субпродукты. Беременным рекомендуют выполнение пассивной гимнастики для почек, которая заключается в принятии коленно-локтевого положения на 5-7 минут несколько раз в день.
1. Подход к хирургическому лечению врожденого обструктивного мегауретера у детей/ Барская М.А., Гасанов Д.А., Гасанов Д.А., Терёхин С.С., Мелкумова Е.Г., Бастраков А.Н., Алексеева И.Н., Картавцев С.Ф., Ерёмин П.В.// Международный журнал прикладных и фундаментальных исследований. - 2015 - № 12.
Читайте также:
- Гистогенетическая диагностика опухолей. Анализ ДНК опухоли.
- Острый нелимфобластный лейкоз с повторяющимися цитогенетическими аномалиями
- Хронический отек тыла кисти после травмы
- Цефалоспорины третьего поколения. Пероральный прием цефалоспоринов
- КТ, МРТ позвоночника при болезни накопления пирофосфата кальция (БНПК)
