УЗИ при венозной мальформации околоушной железы
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Терминология. Сокращения. Детская гемангиома (инфантильная гемангиома). Синонимы. Гемангиома младенчества. Капиллярная гемангиома (более ранний срок)
Определение. Доброкачественное новообразование сосудов из пролиферирующих эндотелиальных клеток. Несосудистая мальформация
Ассоциированные синдромы.
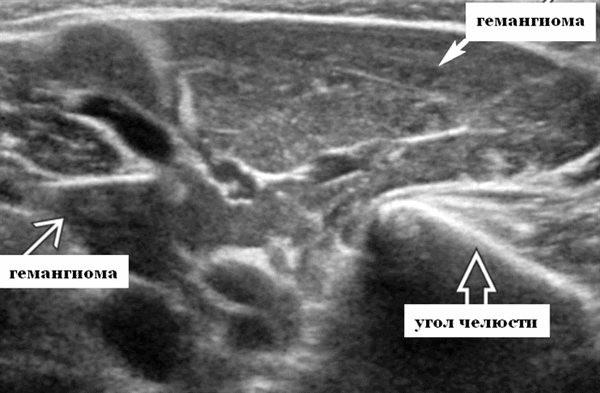
Визуализация при ультразвуковом сканировании. Общие характеристики
Лучшая диагностическая подсказка. Четко выраженная опухоль с диффузной гиперваскуляризацией внутри очага поражения / интенсивным усилением кровотока на УЗИ с ЦДК. Сосуды внутри и рядом с образованием во время фазы пролиферации (ФП). Уменьшение размера за счет замещения жировой ткани во время фазы инволюции (ФИ)
Расположение. 60% возникают в области головы и шеи. Любое пространство: околоушное пространство, глазница, носовая полость, подсвязочные дыхательные пути, лицо, шея, реже внутричерепное расположение.
Размер. Зависит от фазы роста и регрессии (от нескольких сантиметров до больших транспространственных масс)
Морфология. Большинство образований представляют собой единичные поражения подкожных тканей. Иногда множественные, транспространственные или глубокие поражения
Результаты ультразвукового исследования слюнных желез
Серошкальное УЗИ. Четко выраженная солидная некальцинированная опухоль мягких тканей. Однородная картина эхоструктуры. ПФ: Гипоэхогенный вид по сравнению с паренхимой околоушной железы; ИФ: эхоструктура от изо- до умеренно гиперэхогенной
Импульсный допплер. Лоцируются артериальные и венозные волны. Средняя пиковая скорость венозной крови не повышена (повышена при истинной артериовенозной мальформации). Индекс резистентности зависит от фазы, увеличивается при лечении пропранололом (0,4-0,8)
Энергетический допплер. Отмеченный доплеровский сигнал потока на всем протяжении пораженных сосудов
Результаты КТ. Промежуточное затухание. Редко ремоделирование прилегающих костных структур; нет костной эрозии. Жировая инфильтрация при инволюционной фазе. При контрастировании рассеянное и заметное усиление контраста. Выступающие сосуды в образовании и рядом с ней в пролиферативной фазе
Результаты MРТ
- T1WI. ПФ: изоинтенсивный для мышц. ИФ: гиперинтенсивный от замещения жировой ткани
- T2WI: умеренно гиперинтенсивный сигнал от образования по отношению к мышцам.
- T1WI C +: интенсивное усиление контраста. Видны сосуды в опухоли и прилегающие к ней
- МРА: стеноз, окклюзия, агенезия, аневризма (ассоциация PHACES)
Рекомендации по визуализации. Лучший инструмент для визуализации - проведение УЗИ, которое обеспечивает эффективную и оптимальную характеристику поверхностных поражений. MРТ (или CT) C + для оценки глубоких поражений и выявления диффузного усиления. МРА для выявления сопутствующих сосудистых аномалий.
Показания к проведению УЗИ слюнных желез
- Оценка глубины залегания инфантильной гемангиомы
- Предварительное определение границ, если рассматривается возможность медицинского или хирургического / лазерного лечения
- Оценка ответа на лечение
- Подозреваемая ассоциация PHACES.
- Атипичный анамнез, пожилой пациент
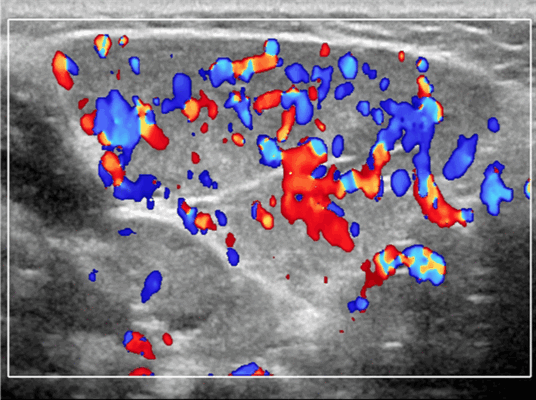
Дифференциальная диагностика на УЗИ
Патология. Общие особенности. Этиология. Предлагаемая теория: клональная экспансия ангиобластов с высокой экспрессией основных факторов роста фибробластов и других маркеров ангиогенеза
Генетика. Большинство случаев спорадические. Редкая ассоциация с хромосомой 5q31-q33
Микроскопические особенности. Выдающиеся эндотелиальные клетки, перициты, тучные клетки с митотическими фигурами и многослойная базальная мембрана эндотелия. Иммуногистохимический маркер GLUT1 положительный во всех фазах роста и регресса
Клинические проблемы и проявления. Наиболее частые признаки / симптомы. Опухолевидный рост мягких тканей, как правило, с теплым, красноватым или клубничным изменением цвета кожи у младенцев (фаза пролиферации). Спонтанная инволюция в течение следующих нескольких лет. Иногда инфантильная гемангиома может быть глубокой, присутствует с синеватым оттенком кожи, вторичным по отношению к выступающим дренажным венам.
Другие признаки / симптомы. Изъязвление вышележащей кожи. Обструкция дыхательных путей из-за поражения дыхательных путей. Проптоз из-за поражения орбиты. Ассоциированные нарушения в ассоциации PHACES
Демография. Возраст. Обычно не проявляется при рождении; средний возраст обращения составляет 2 недели, большинство приходит к 1-3 месяцам. До 1/3 возникающих при рождении имеют бледное или эритематозное пятно, телеангиэктазию, псевдоэкхимотическое пятно или красное пятно
Пол. Женщины: Мужчины = 2,5: 1,0
Эпидемиология. Наиболее частая опухоль головы и шеи у младенцев. Заболеваемость составляет 1-2% новорожденных, 12% к 1 году. Часто встречается у недоношенных детей и новорожденных с низкой массой тела. До 30% младенцев с массой тела Этническая принадлежность. Наиболее часто встречается у пациентов европеоидной расы
Естественная история и прогноз. ПФ начинается через несколько недель после рождения и продолжается 1-2 года. ИФ показывает постепенный спад в течение следующих нескольких лет. ИФ обычно завершается к позднему детству и 90% инфантильных гемангиом разрешаются к 9 годам. Большие и сегментарные гемангиомы лица имеют более высокую частоту осложнений и требуют лечения.
Лечение
Околоушная лимфатическая мальформация
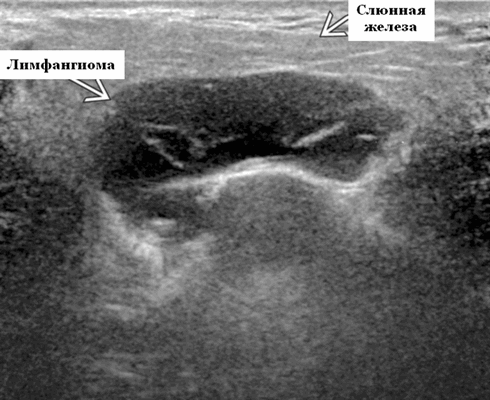
Синонимы. Пороки развития сосудов лимфатического типа. Спектр болезней. Венолимфатическая мальформация (ВЛМ): элементы венозной сосудистой мальформации (ВСМ) и ЛМ в одном и том же образовании. Лимфангиома и кистозная гигрома (старые термины)
Определение. Аномальное скопление расширенных лимфатических каналов, выстланных эндотелиальными клетками. Почти все они врожденные, возникшие в результате аномального развития лимфатической системы. Очень редко может быть вторичным по отношению к травме или операции.
Связанные синдромы. Синдром Тернера - наиболее частая ассоциация синдромов. Реже встречается при синдроме Дауна и алкогольном синдроме плода.
Ультразвуковая визуализация слюнной железы. Общие особенности
- Расположение. 75% возникают в области головы и шеи (наиболее часто). На подъязычной области шеи ЛМ чаще всего встречаются в заднем треугольнике, тогда как жевательные и поднижнечелюстные пространства - самые частые места надподъязычной зоны шеи. Интрапаротидное расположение встречается нечасто, при этом поражение может быть транспространственным, затрагивая несколько смежных пространств. 20% поражают опухолей подмышечную впадину. Реже поражается средостение, пах и забрюшинное пространство.
- Размер. Переменный, на УЗИ может быть большим и обширным
- Морфология. Однокамерное или, чаще, многокамерное поражение. Может содержать округлые или вкрапленные кистозные пространства. Имеет тенденцию проникать между нормальными структурами без какого-либо масс эффекта
Результаты ультразвукового исследования. Серошкальное УЗИ. Более крупные околоушные лимфангиомы могут быть обнаружены при пренатальном УЗИ. Чаще мультилокулярный, чем монокулярный. Кистозные пространства могут быть округлыми или вкраплениями. Поверхностные поражения сжимаются ультразвуковым датчиком. Внешний вид зависит от того, было ли ранее кровотечение / инфекция. Негеморрагический / неинфицированный лимфаангимоы выглядят на УЗИ как однокамерные или многокамерные (чаще) анэхогенные сжимаемые кисты с тонкими стенками и промежуточными септами. Несмотря на большие размеры, существенного масс эффекта нет. Тонкие незаметные стенки с задним акустическим усилением. Цветной допплер: в области поражения нет кровеносных сосудов. Геморрагический / инфицированный тип лимфатической мальформации. Однокамерные или многокамерные гетерогенные кисты с неровными стенками, внутренним дебрисом. Несжимаемые датчиком и гипоэхогенные полости с толстыми стенками и перегородками. Уровни жидкости-жидкости из-за осаждения и разделения жидкостей предполагают предшествующее кровотечение. Цветной допплер: при заражении; васкуляризация может быть видна в стенках, перегородках и прилегающих мягких тканях
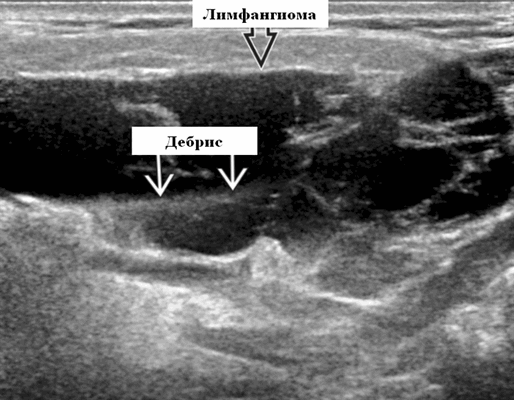
Результаты КТ. Четко очерченный, разноплановый вид. Однородное низкое затухание, близкое к плотности воды. Иногда содержит материал более высокой плотности из-за высокого содержания белка или кровотечения. Не предпочтительный метод визуализации, так как он связан с ионизирующим излучением.
Результаты MРТ
- T1WI. Низкая интенсивность сигнала относительно околоушной паренхимы
- T2WI. Высокая интенсивность сигнала (близкий к жидкостному) относительно паренхимы околоушной железы. Сигнал с высоким содержанием белка или геморрагическим содержимым будет ниже. Уровни жидкость-жидкость из-за осаждения и разделения различных жидкостей (предполагает предшествующее кровотечение)
- FLAIR. Высокий сигнал обычно невозможно подавить из-за белкового содержания кист.
- T1WI C +. Отсутствие внутреннего усиления и незначительное усиление стенок и перегородок в неосложненных околоушных лимфатических мальформациях. Более выраженное усиление стенок и перегородок при наложении инфекции
Рекомендации по визуализации. Лучший инструмент для визуализации УЗИ слюнных желез, которое показывает кистозный характер образования и часто является диагностическим. МРТ (поверх КТ) рекомендуется для оценки полной анатомической протяженности поражения и его соотношения с соседними структурами и сосудами. T2WI обеспечивает лучшую видимость и четкость очага поражения. Перед лечением склерозантом выполните предварительную визуализацию исходного уровня (УЗИ и МРТ). Ультразвуковое сканирование безопасно направляет инъекцию склерозанта и контролирует реакцию после лечения
Дифференциальная диагностика при ультрасонографии
- Пороки развития околоушных вен. ВВМ и ВЛМ, оба содержат венозные компоненты. Усиление компонентов мягких тканей в сочетании с кистозными участками. При ультразвуковом исследовании можно обнаружить флеболиты
- Околоушный абсцесс. Представление может быть аналогичным, так как маленькие ЛМ могут быть обнаружены во время инфекционного эпизода. Более толстые гиперваскулярные стенки. Выраженная периферическая гиперваскуляризация
- Киста 1-й жаберной щели. Редко и обычно проявляется в более позднем возрасте. Однокамерная по своей природе. Могут быть видны изгибы глубокой части к костно-хрящевому соединению наружного слухового прохода
- Кистозный интрапаротидный лимфатический узел. Более округлая форма по морфологии, известны анатомические интра- и перипаротидные локализации. Толстые стенки ± васкуляризация
Патология. Общие особенности. Этиология. Различные гипотезы о механизме лимфангиогенеза. Неспособность лимфатической системы соединиться или отделиться от венозной системы. Аномальное почкование лимфатической системы. Доброкачественный неопластический процесс под влиянием лимфангиогенных факторов роста.
Постановка диагноза, оценка и классификация. Классификация по размеру кист (микрокистозная, макрокистозная или смешанная). Прогностическая значимость, поскольку макрокистозные лимфангиомы успешно лечатся склеротерапией. Микрокистозная ЛМ: состоит из кист размером 2 см³. Лимфангиомы смешанного типа: содержит как микрокистозные, так и макрокистозные компоненты. Реже околоушные ЛМ классифицируются по местоположению (стадии). Стадия I: односторонняя подъязычная. II стадия: односторонняя надподъязычная. Стадия III: односторонняя надподъязычная. IV стадия: двусторонняя надподъязычная. Стадия V: двусторонняя надподъязычная
Венозная мальформация - симптомы и лечение
Что такое венозная мальформация? Причины возникновения, диагностику и методы лечения разберем в статье доктора Густелёва Юрия Александровича, флеболога со стажем в 17 лет.
Над статьей доктора Густелёва Юрия Александровича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Венозная мальформация — это врождённая аномалия или порок развития венозной системы, которая выражается в нарушении строения сосудистой сетки. Патология встречается редко, при этом включает множество различных форм.
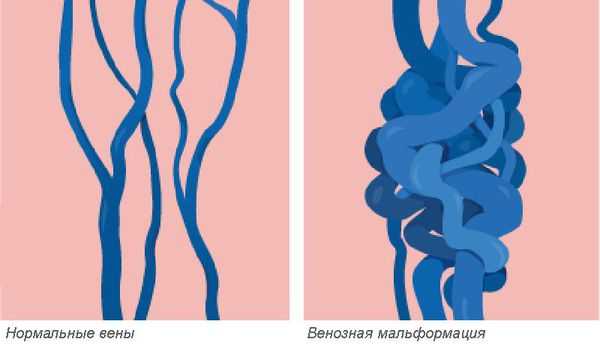
Венозные мальформации считаются одними из самых сложных в лечении врождённых пороков развития сосудов. Заболеваемость оценивается приблизительно в 1-2 случая на 10 000 новорождённых. Патологию одинаково часто выявляют как у женщин, так и у мужчин. Более 90 % венозных мальформаций возникают спонтанно без явных причин в виде локализованных поражений. Мальформации в нескольких разных местах наблюдаются у пациентов с редкими наследственными формами заболевания. К ним относятся кожно-слизистая венозная мальформация и гломувенозная мальформация, а также две чрезвычайно редкие формы: многоочаговая венозная мальформация и невус по типу синего резинового пузыря (синдрома Бина) [1] [2] .
Венозные мальформации возникают как результат врождённых и генетических ошибок в развитии гладкомышечного слоя вен, которые приводят к расширению и нарушению функции венозной сети. Как правило, венозные мальформации диагностируются уже при рождении, а их рост усиливается с развитием ребёнка. Но бывает, что клинически очевидные признаки могут появиться позже. Заболевание прогрессирует медленно (в течение десятков лет). Пубертатный период и половое созревание иногда ускоряют развитие венозных мальформаций, особенно при внутримышечной локализации. В зависимости от расположения и распространённости патологического процесса симптомы венозных мальформаций различны. Они включают боль, кровотечение, косметический дефект и функциональные нарушения, способные значительно ухудшить качество жизни, привести к осложнениям, инвалидности и летальному исходу [4] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы венозной мальформации
Венозные мальформации развиваются главным образом в коже, подкожной клетчатке или слизистых оболочках, хотя могут поражать любые ткани, включая мышцы, суставы, внутренние органы и центральную нервную систему. Приблизительно 40 % венозных мальформаций возникает на конечностях, 20 % на туловище и 40 % в шейно-лицевой области. Подавляющее большинство из них расположено в одном очаге. Только 1 % локализуется в нескольких очагах, вовлекая в патологический процесс сразу кожные покровы и внутренние органы [8] .
Венозные мальформации обычно покрывают мягкие податливые подкожные образования и проявляются как изменение цвета кожи от светлого до тёмно-синего оттенка. Клинические проявления могут сильно варьировать в зависимости от размера, локализации и степени сдавливания соседних органов. Шейно-лицевые венозные мальформации могут приводить к обезображиванию, асимметрии лица, смещению глазных яблок или нарушению прикуса [11] .
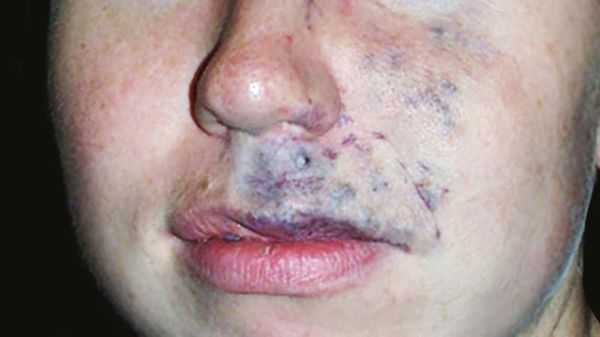
Частой жалобой пациентов является боль, которая связана с поражением суставов, сухожилий или мышц. Она может усиливаться в период полового созревания и при интенсивных физических нагрузках или менструации. Болевой синдром сильнее выражен в утренние часы, по-видимому, из-за застойных явлений и отёка [1] .
Венозные мальформации в височной мышце часто приводят к мигрени. Поражение полости рта, в том числе языка, вызывает затруднение речи и жевания. Венозные мальформации, развивающиеся в конечностях, становятся причиной мышечной слабости, изменения длины конечностей и их недоразвития [15] .
У ряда пациентов с венозными мальформациями наблюдается варикозное расширение поверхностных вен, особенно часто при локализации на конечностях. Обычно это характерно для обширных поражений [6] .
Патогенез венозной мальформации
Возникновение венозных мальформаций связано с генетическими нарушениями. Лабораторные исследования выявляют мутации в генах, отвечающих за развитие внутренней и мышечной оболочки венозных сосудов. Некоторые виды мутаций передаются по наследству [3] . Генетические нарушения приводят к локализованным дефектам развития сосудов во время васкулогенеза и особенно при ангиогенезе. Васкулогенез — первая стадия образования кровеносных сосудов в эмбриональный период. Определяется как рост сосудов из эмбриональных клеток. В ходе васкулогенеза предшественники эндотелиальных клеток (ангиобласты) мигрируют и дифференцируются, образуя однослойные капилляры. При дальнейшем ангиогенезе сеть капилляров удлиняется и расширяется [16] .
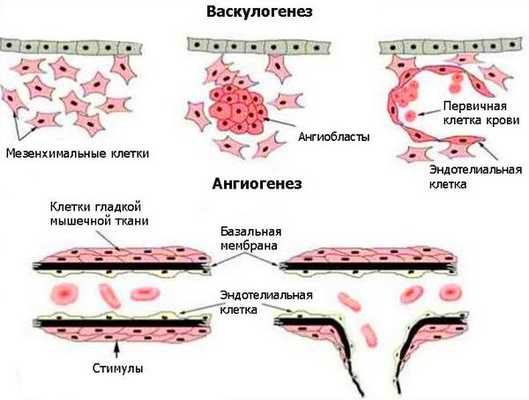
Патогенез сосудистых мальформаций сложен и до конца не изучен. Заболевание до сих пор остаётся одной из загадок современной медицины.
Венозные мальформации — это сборная группа различных заболеваний. Общее у них только то, что развиваются они из венозной ткани. В связи с этим стадии каждого вида этой патологии различны, но все заболевания характеризуются медленным течением. Развитие венозных мальформаций крайне вариабельно и зависит от множества факторов: объёма и скорости разрастания вен, их локализации, степени проникновения в окружающие ткани и органы, сопутствующих заболеваний [14] .
Классификация и стадии развития венозной мальформации
Выделяют следующие виды венозных мальформаций:
- мальформации слизистых оболочек;
- мультифокальные;
- гломовенозные;
- смешанные;
- синдромальные.
Венозные мальформации слизистых оболочек — это редкий тип порока развития вен наследственного характера. Они выглядят как множественные небольшие поверхностные очаги различных оттенков синего цвета, которые легко сжимаются. В поражение вовлекаются кожа и слизистая оболочка полости рта, реже — мышцы.
Мультифокальные (располагающиеся в разных местах) венозные мальформации также проявляются на слизистых оболочках, но не относятся к наследственным заболеваниям. Они обычно представлены в виде небольших, приподнятых, множественных поражений различных оттенков синего цвета в шейно-лицевой области, прорастающих в кожу и слизистую оболочку рта, а иногда в подкожные ткани и скелетные мышцы.
Гломовенозные мальформации (от лат. glomus — клубок, клубочек; venosus — венозный; "венозный клубок") характеризуются недоразвитием клеток гладких мышц, окружающих извитые венозные каналы. По виду они напоминают булыжник, с небольшим утолщением кожи тёмно-синего или пурпурного цвета, с множественными поражениями различного размера. Часто располагаются на конечностях и затрагивают в основном кожные покровы. Реже поражают слизистую оболочку и никогда не проникают глубоко в мышцы.
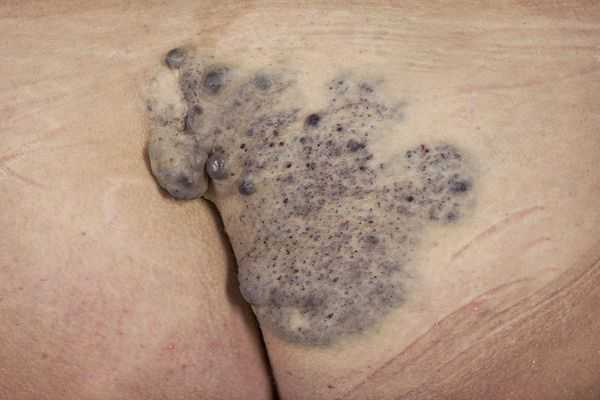
Венозные мальформации могут возникать и в сочетании с другими сосудистыми мальформациями, такими как капиллярно-венозные мальформации и капиллярно-лимфатические венозные мальформации.
Синдромальные венозные мальформации — различные врождённые заболевания с характерной клинической картиной. К ним относятся невус по типу синего резинового пузыря (синдрома Бина), синдромы Маффуччи и Клиппеля-Треноне.
Синдрома Бина — редкое врождённое заболевание с многочисленными рассеянными венозными мальформациями на коже и внутренних органах. У пациентов при рождении часто наблюдается "главное" поражение, которое со временем разрастается, поражает кожу, мягкие ткани и желудочно-кишечный тракт.
Синдром Маффуччи — это редкий ненаследственный генетический синдром, характеризующийся множественными хрящевидными доброкачественными опухолями, поверхностными и подкожными веретенообразными гемангиомами на конечностях.
Синдром Клиппеля — Треноне — редкое врождённое заболевание, проявляющееся варикозным расширением вен и увеличением объёма конечностей [2] [3] .
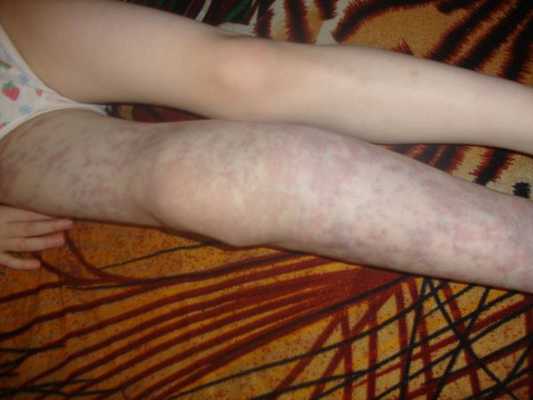
Осложнения венозной мальформации
К часто встречающимся осложнениям венозных мальформаций относят:
- трофические нарушения, в том числе открытые язвы;
- переломы костей;
- тромбозы;
- кровотечения;
- анемию;
- сдавление окружающих тканей и органов;
- нарушение функции внутренних органов и конечностей;
- косметические дефекты [13] .
Тромбоз при венозных мальформациях проявляется во вздутии, уплотнении и боли в поражённых областях. Однако венозные мальформации редко приводят к отрыву тромба, поскольку тромбированные сосуды отделены от основной венозной системы. Длительно существующие тромбы могут кальцинироваться. В результате образуются округлые тромбы (флеболиты или "венозные камни"), которые прощупываются или определяются на глаз [10] .
Медленный ток крови через расширенные и извитые сосуды приводит не только к застою крови, нарушению свёртывания и образованию тромбов, но и к повышенному кровотечению. Это расстройство называется локализованной внутрисосудистой коагулопатией. Оно встречается примерно у 42 % пациентов с венозными мальформациями, особенно часто при больших поражениях. Тяжесть патологии зависит от размеров и проявляется в повышении уровня D-димера (белка, результата распада фибрина в процессе растворения кровяных сгустков) в крови, снижении уровня фибриногена и низком уровне тромбоцитов. Тяжёлые формы этого нарушения свёртываемости крови могут прогрессировать и усиливать кровотечение во время хирургических вмешательств [4] . Причина кровотечений во всех случаях — нарушение целостности стенки сосуда.
Некоторые венозные мальформации могут быть крайне опасными из-за распространения на жизненно важных органах. Глубокие ротоглоточные мальформации сдавливают и смещают верхние дыхательные пути, вызывая храп и апноэ во сне. Также они могут привести к нарушениям жевательной, речевой функций и акта глотания. Венозные мальформации, поражающие желудочно-кишечный или мочеполовой тракт, часто вызывают кровотечения и хроническую анемию [11] .
Трофические нарушения развиваются более чем в 30 % случаев, а открытые трофические язвы наблюдаются у 5 % пациентов. Эти язвы часто болезненны и могут приводить к кровотечениям, инфекции и рубцеванию [6] .
Некоторые виды редких форм венозных мальформаций, например синдром Маффуччи, сопровождаются повышенным риском развития рака. Синдром Маффуччи в 20 % случаев связан со множеством злокачественных, как правило, мезенхимальных опухолей. Чаще возникает хондросаркома, реже — с ангиосаркома, лимфангиосаркома, остеосаркома и фибросаркома [5] .
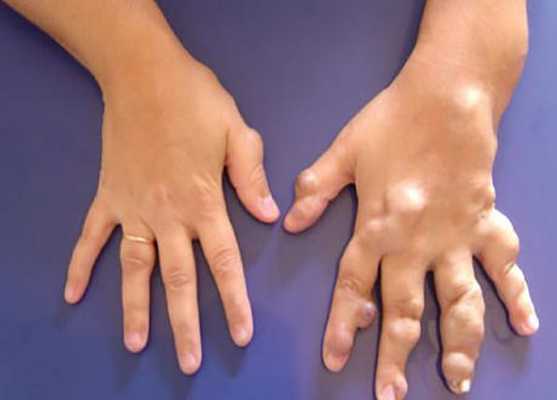
Диагностика венозной мальформации
Венозная мальформация проявляется изменением цвета кожи от светло-синего до синего оттенка и мягкими образованиями в подкожной клетчатке, присутствующими с рождения или раннего детства. Дополнительным ключом к постановке диагноза являются медленное развитие в течение жизни или резкое разрастание, которое вызвано половым созреванием, травмой, физическими нагрузками или периодами менструаций. В связи с наследственным характером заболевания важен сбор семейного анамнеза [2] [3] .
Клинический диагноз основывается на визуализации очага поражения и данных физикального обследования:
- общие признаки венозных мальформаций варьируются от небольших варикозно расширенных вен до обширных поражений лица, конечностей или туловища;
- при сжатии эти вены опорожняются, а также они менее заметны в вертикальном положении;
- при напряжении, например плаче или физических упражнениях, вены увеличиваются;
- вследствие медленного тока крови при пальпации не ощущается дрожание, а при аускультации ("выслушивании") не слышно шума [8] .
Дополнительные методы обследования для выявления поверхностных и локализованных поражений, как правило, не требуются. В случае же обширного распространения при первоначальной диагностике, для оценки костной ткани и при планировании лечения применяют методы визуализации:
- ультразвуковое исследование (УЗИ) и магнитно-резонансную томографию (МРТ) для первоначальной диагностики [12] ;
- рентгенографию для обнаружения типичных для венозных мальформаций флеболитов;
- компьютерную томографию (КТ) для оценки костной ткани;
- рентгеноконтрастную флебографию (введение в просвет вен рентгеноконтрастного вещества) для планирования лечения [7] .
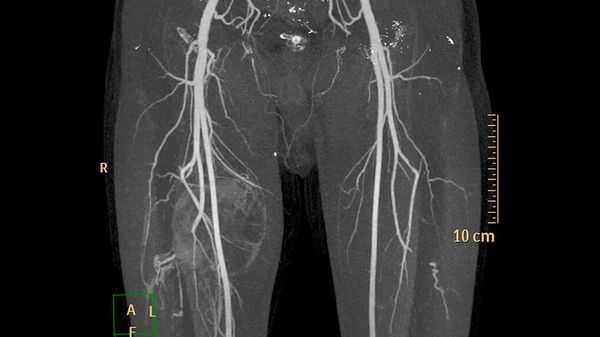
У пациентов с подозрением на венозную трансформацию и тромбозом в анамнезе или без такового обнаруживается повышенный уровень D-димера в крови (выше предельного референсного значения - 0,55 мкг FEU/мл). D-димер позволяет определить нарушения в свёртывающей системе. Его уровень также помогает дифференцировать различные варианты венозных мальформаций и отличать их от других сосудистых аномалий [4] .
Лечение венозной мальформации
В лечении пациентов с венозными мальформациями участвует нескольких специалистов:
- дерматолог;
- сосудистый хирург;
- пластический хирург;
- гематолог;
- ортопед.
Пациенты с небольшими очагами и незначительной симптоматикой зачастую в лечении не нуждаются. Терапия показана при косметических дефектах, функциональных нарушениях и болевом синдроме [2] [3] .
Лечение должно быть индивидуальным с учётом расположения венозных мальформаций и особенностей эстетических проблем.
Основными методами коррекции заболевания служат:
- компрессионная терапия;
- склеротерапия;
- хирургическая операция [6] .
Специальный компрессионный трикотаж показан при симптоматических и обширных венозных мальформациях на конечностях для уменьшения боли и риска тромбоза.
При сохранении, несмотря на компрессию, болевого синдрома применяют нестероидные противовоспалительные препараты. При выраженных нарушениях свёртывания крови к терапевтической схеме добавляют антикоагулянты — вещества, разжижающие кровь [14] .
Склеротерапия — инъекции специальных веществ в просвет изменённых вен для их "склеивания", предпочтительный вариант лечения венозных мальформаций. Лечение помогает уменьшить объём образования перед операцией. Перед инъекцией склерозирующего препарата для оценки состояния венозных каналов выполняют рентгенологическое исследование (флебографию) [12] .
Хирургическое лечение проводят как для удаления небольших венозных мальформаций, так и при обширных поражениях. Оперативные методы, кроме простого иссечения, включают сложные пластические вмешательства — пересадку кожных и фасциально-мышечных лоскутов. В последнее время сосудистые хирурги стали практиковать метод эндовенозной лазерной облитерации (ЭВЛО). Он используется для лечения варикоза и уже продемонстрировал первые положительные результаты при "заваривании" венозных мальформаций лазером [5] .
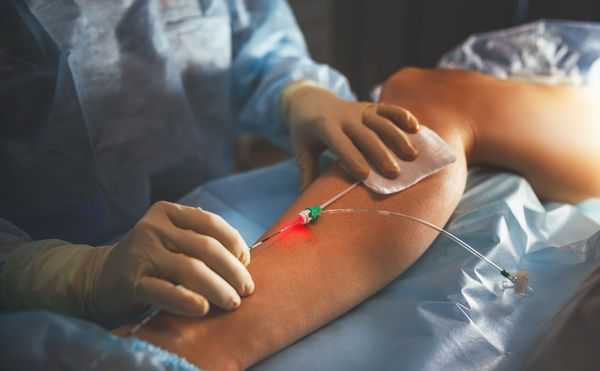
Новейшим методом консервативного лечения является таргетная терапия. Она состоит в применении иммунодепрессанта сиролимуса, подавляющего разрастание клеток тканей аномальной венозной сети [2] [3] .
Прогноз. Профилактика
Излечить заболевание полностью удаётся редко. Обычно пациенты возвращаются к лечащему врачу через 5-10 лет с признаками рецидива. Больным с обширными поражениями требуется регулярное лечение с сочетанием консервативных и хирургических методов [2] [3] .
Для качественной оценки отдалённых результатов лечения применяют следующие критерии:
- Хороший результат — полное устранение симптомов, признаков и расстройств функционального характера или выраженное их уменьшение. При этом не нарушены функции органов, тканей и конечностей.
- Удовлетворительный — незначительное улучшение симптомов и уменьшение функциональных нарушений.
- Неудовлетворительный — дальнейшее развитие симптомов, нарушение функций тканей и органов, ухудшение показателей оттока крови и появление в области венозных мальформаций очагов некроза.
Отечественные хирурги отмечают, что хорошие отдалённые результаты реже всего наблюдаются после операций на верхних и нижних конечностях [1] [2] .
Отсутствие показаний, а также невозможность консервативного или хирургического лечения требуют постоянного динамического наблюдения за состоянием пациентов для предотвращения развития осложнений [7] .
Заболевание носит врожденный характер, поэтому профилактические меры отсутствуют. Венозная мальформация до сих пор остаётся вызовом для медицины.
Пороки развития вен околоушных слюнных желез на УЗИ
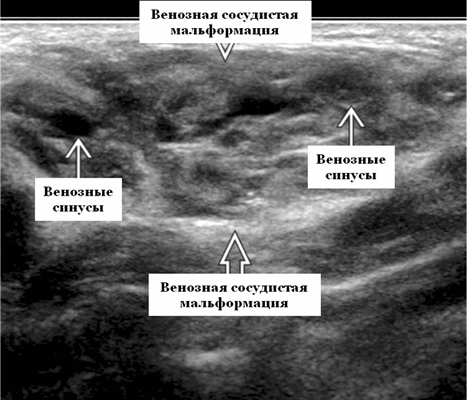
Терминология. Сокращения. Венозная сосудистая мальформация (ВСМ). Синонимы. Венозная мальформация
Определение. Доброкачественная пролиферация сосудов, состоящая из конгломерата медленных, посткапиллярных, эндотелиальных синусоидов сосудов.
Лучший диагностический критерий. Неоднородно гипоэхогенное поражение, синусоидальные сосудистые пространства, движение вперед и назад в реальном времени ± эхогенные флеболиты. Выраженный сигнал потока на цветном или энергетическом доплеровском режиме. Монофазный низкоскоростной поток на импульсном доплеровском режиме
Расположение. 40% всех ВСМ возникают в области головы и шеи, чаще всего в околоушной железе и жевательной мышце. Может произойти в любом месте околоушной железы. Чаще возникает в поверхностной доле. Может быть поражена вся околоушная железа. Нередко транспространственный, распространяется на другие шейные пространства; обычно мастикаторное пространство
Размер. Изменяется, может увеличиваться до> 10 см
Морфология. Дольчатые границы
Результаты ультразвукового исследования. УЗИ в серошкальном режиме. Большинство сосудистых венозных гемангиом (80%) выглядят неоднородно гипоэхогенными. Большие анэхогенные сосудистые пространства видны менее чем в 50% случаев, серпигинозные и синусоидальные. Поражения с небольшими сосудистыми каналами могут казаться эхогенными (из-за множества акустических границ, отражающих звук). Определить пределы образования бывает трудно, так как компоненты поражения могут быть изоэхогенными в околоушной паренхиме и незаметно смешиваться. Внутрипросветное движение эхо-сигналов при УЗИ в реальном времени, представляющее медленный сосудистый кровоток. Характерны эхогенные флеболиты с задним акустическим затенением. Сообщается, что они присутствуют только в 20% ВСМ. Иногда поражается вся околоушная железа, имитируя диффузную или инфильтративную патологию. Целесообразность склеротерапии оценивается соотношением сосудистых пространств к эхогенной матрице
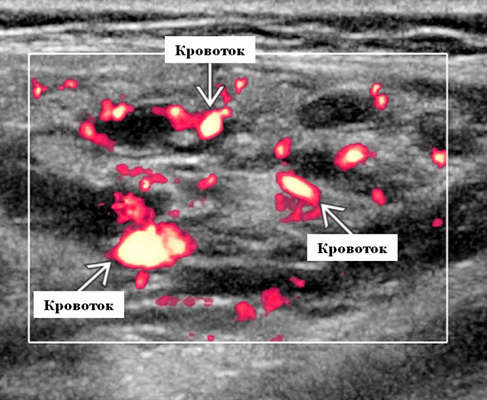
Импульсный допплер. Монофазный, низкоскоростной поток может иногда обнаруживаться в анэхогенных и гипоэхогенных пространствах, представляющих открытые сосуды со значительным кровотоком. Отсутствие допплеровского сигнала при медленном кровотоке или тромбировании
Цветной допплер. Выраженный цветной доплеровский сигнал присутствует в областях, где поток значительный. Используйте фильтр для стенок сосудов и низкую частоту повторения импульсов (PRF) для увеличения доплеровской чувствительности. Отсутствует допплеровский сигнал при медленном кровотоке или тромбировании. Доплеровский сигнал потока изменяется различными маневрами. В поверхностных участках доплеровский сигнал может быть остановлен прямым сжатием датчика над поражением. Сигнал потока может иногда быть усилен маневром Вальсальвы или дистальным сжатием, но последнее трудно выполнить в области лица.
Результаты КТ. Флеболиты высокой плотности внутри очага поражения. Медленное, неоднородное, преимущественно периферическое усиление образование при контрастировании. Области без улучшения, представляющие просвет тромбированного сосуда. Вблизи видны дисморфические вены. Редко демонстрируется увеличенная дренажная вена
Результаты MРТ
- T1WI. Промежуточный сигнал. Высокий сигнал в сосудах с острым тромбированием
- T2WI. Гетерогенно гиперинтенсивный. Венозные «озера» выглядят как более крупные кистообразные области с однородным высоким сигналом Т2 ± уровни жидкости в крови. Более мелкие сосудистые каналы выглядят более плотными и имеют промежуточную интенсивность сигнала.
- T2WI FS. Гетерогенно гиперинтенсивный. Лучшая последовательность для видимости поражения, оценки степени и смежных отношений
- T2 * GRE. Флеболиты и области кровоизлияний воспринимаются как сигнальные пустоты с цветущими артефактами.
- T1WI C + FS. Гетерогенное усиление. Области без усиления представляют собой тромбированный просвет сосуда. Вблизи видны дисморфические вены. Редко демонстрируется увеличенная дренажная вена
Рекомендации по визуализации. Лучший инструмент для визуализации - проведение УЗИ, которое является диагностическим, когда определяются характерные сосудистые образования, сигнал допплера и флеболиты. УЗИ может помочь оценить пригодность патологических отклонений для склеротерапии. МРТ - лучший инструмент визуализации для оценки множественности, протяженности и анатомических отношений. Консультации по протоколу. НАС. Оттенки серого и цветной допплер. MРТ T1, T2 FS, T1 C + FS
Дифференциальная диагностика
- Гемангиома. Встречается в младенчестве и раннем детстве. Гомогенно гипоэхогенный вид при ультразвуковом сканировании. Распространенная и выраженная гиперваскуляризация на цветном допплеровском исследовании и усиление на КТ / МРТ. Отсутствие флеболитов
- Артериовенозная мальформация. Множественное скопление сосудов. Выраженный цветной доплеровский и энергетический доплеровский сигнал. Наличие импульсной доплеровской волны артериального типа. Отсутствие флеболитов
- Сиалолитиаз. Флеболиты могут быть ошибочно приняты за камни ± расширение слюнных протоков ± паротит. Отсутствие значительного увеличения контрастности на КТ и МРТ
- Неходжкинская лимфома. Паренхиматозный тип: дольчатый контур, гипоэхогенная структура, гетерогенный вид с гиперваскуляризацией ± поражение всей железы. Узловой тип: дискретный контур, гипоэхогенная структура, солидный и однородный вид ± аномальная узловая васкуляризация. Анэхогенные пространства встречаются редко, поскольку лимфомы редко подвергаются внутреннему некрозу.
Постановка диагноза, оценка и классификация. В 1982 году Mulliken и Glowacki классифицировали сосудистые аномалии на основе характеристик эндотелия. Гемангиома; быстрый рост в раннем детстве и последующий медленный регресс. Гемангиома показывает гиперплазию эндотелия в фазе пролиферации и фиброз, и отложение жира в фазе инволюции. Пороки развития сосудов; растут пропорционально росту ребенка и не разворачиваются. Сосудистые мальформации включают аномальные комбинированные сосудистые элементы; делятся на типы с низким кровотоком (венозные, капиллярные, лимфатические) и высоким кровотоком (артериальные и артериовенозные)
Макропатологические и хирургические особенности
- Плохо выраженное скопление посткапиллярных сосудов.
- Сосуды различаются по размеру и толщине стенок.
- Стенки сосудов выстланы митотически неактивным эндотелием и скудными гладкими мышцами.
Клинические проблемы и проявления. Наиболее частые признаки / симптомы. Медленнорастущие, мягкие, подвижные опухоли. Патология обычно протекает бессимптомно, но может проявляться безболезненным отеком. Синеватый оттенок вышележащей кожи виден нечасто из-за глубокого расположения. Боль и некроз кожи возникают редко и вызваны микротромботическими явлениями и шунтированием крови, соответственно. Внезапное увеличение и затвердевание могут наблюдаться после местной травмы и вторичного кровотечения.
Другие признаки / симптомы. Признак «коралла» индейки описан и встречается у 10% пациентов. Объем поражения увеличивается при маневре Вальсальвы или при наклоне головы вперед.
Демография. Возраст. Развивается при рождении, редко проявляется в детстве, растет пропорционально пациенту. Обычно появляется в более позднем возрасте (4-е десятилетие)
Пол. Имеется преобладание женщин
Естественная история и прогноз. Медленное, постепенное увеличение. Более быстрый рост может наблюдаться после травмы, инфекции или гормональных изменений.
Лечение
Ультразвуковое исследование челюстно-лицевой области
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Ультразвуковой метод исследования прочно вошел в общую диагностическую практику, его роль трудно переоценить. Современный подход к диагностике заболеваний в клинике внутренних болезней немыслим без ультразвукового исследования органов брюшной полости (в том числе забрюшинного пространства и малого таза), щитовидной железы, молочных желез, сердца и сосудов.
По сравнению с перечисленными выше направлениями применения эхо графии ультразвуковое исследование челюстно-лицевой области выполняется существенно реже. Это связано, с одной стороны, с клинической обособленностью стоматологии и челюстно-лицевой хирургии, не позволяющей врачам ультразвуковой диагностики общей практики получить достаточный опыт исследований данной области, а с другой - с некоторым консерватизмом стоматологов и челюстно-лицевых хирургов, считающих основным для них диагностическим методом рентгенологическое исследование. Их скептицизм в отношении ультразвукового исследования основан на том, что практически все мягкотканные структуры челюстно-лицевой области доступны пальпации, а кожа и слизистые оболочки - осмотру.
Однако, отдавая дань истории развития ультразвуковой диагностики, необходимо упомянуть, что объектом самых первых (тогда еще одномерных - в А-режиме) эхографических исследований, выполненных группой исследователей под руководством D. Howry в 1955 г., были околоушные железы.
УЗИ мягких тканей лица и шеи в его современном варианте не требует применения каких либо специальных ультразвуковых сканеров или датчиков и может быть выполнено на оборудовании, предназначенном для исследования периферических структур: вполне достаточными являются линейные датчики с частотой колебаний 5,0-7,5-9,0 МГц. Чрескожная эхография обладает достаточно высокой информативностью и в основном удовлетворяет запросам клиницистов: практически все отделы лица и шеи (включая тело и корень языка) доступны эхографическому исследованию с использованием наружных датчиков. Недоступными являются лишь верхние отделы окологлоточного пространства и крылочелюстное пространство, экранируемые ветвью нижней челюсти.
Возрастных ограничений и специальной подготовки пациента к проведению эхографического исследования не требуется.
Для врача ультразвуковой диагностики челюстно-лицевая область может представлять большой профессиональный интерес, поскольку здесь встречаются заболевания всех нозологических групп (от воспалительных, аутоиммунных и дегенеративно-дистрофических до опухолевых), а также разнообразные пороки развития (ангиодисплазии, лимфангиомы, врожденные кисты). Дифференциально диагностические сложности увеличиваются из-за того, что челюстно-лицевая область является зоной массивного инфицирования и существование первично невоспалительных заболеваний нередко маскируется присоединением воспали тельного процесса со всем спектром (от стертых до клинически выраженных) его признаков.
Сложность анатомического строения челюстно-лицевой области создает дополнительные трудности для трактовки результатов ультразвукового исследования. Вместе с тем анатомическая детализация имеет большое значение, поскольку определение органопринадлежности патологического процесса и уточнение топографо-анатомических особенностей его распространения являются одной из важнейших задач диагностики наряду с идентификацией нозологической формы заболевания. Этот момент приобретает особую актуальность, если учитывать, что при операциях именно на челюстно-лицевой области перед хирургами особенно остро стоит задача поиска компромисса между выбором оптимального доступа для осуществления максимально возможной радикальности вмешательства и нанесением возможно меньшего эстетического ущерба лицу пациента.
Частные вопросы диагностики
В настоящее время благодаря внедрению ультразвуковых диагностических технологий в акушерскую практику челюстно-лицевая область становится объектом врачебного интереса еще до рождения ребенка. Это делает доступным внутриутробное выявление расщелин и других пороков развития лица и шеи плода, ряда синдромов, имеющих лице вые признаки (синдромы Дауна, Турнера, Гольденхара и т.д.), а также распознавание тератом, гемангиом и лимфангиом плода.
Своевременное обнаружение этих изменений заставляет в ряде случаев пересмотреть подход к тактике ведения беременности или предусмотреть необходимость выполнения определенных организационно-тактических и лечебных мероприятий в перинатальном и неонатальном периодах. Это касается, в частности, расширения акушерской бригады с привлечением челюстно-лицевых хирургов для оказания возможно более ранней специализированной помощи.
Ультразвуковое исследование вносит существенный вклад в диагностику за болеваний больших слюнных желез.
При воспалительных заболеваниях околоушных желез эхография позволяет провести дифференциальную диагностику различных форм паротита, выявить сиалодохит - воспаление в протоках слюнных желез, распознать воспаление внутрижелезистых лимфатических узлов (лимфаденит) и уточнить его стадию. Все это по существу является разграничением хирургической и нехирургической патологии околоушных желез (рис. 1-7).
Читайте также:
- Температура тела при алкогольном опьянении. Переносимость и привыкание к алкоголю
- Полип эндометрия (полип матки): причины, симптомы и лечение
- Общие сведения о нарушениях менструального цикла
- Идиосинкразия
- Массивная стимуляция симпатической нервной системы. Стимуляция парасимпатической нервной системы
