УЗИ, рентгенограмма при танатоформной дисплазии у плода
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Пренатальная диагностика черепно-лицевых аномалий является важным и обязательным аспектом, так как аномалии этих структур могут указывать на наличие других, более тонких аномалий, синдромов, хромосомных мутаций или даже более редких состояний, таких как инфекции или нарушения обмена веществ.
Она остается сложным процессом, особенно в первом триместре. Частота выявления черепно-лицевых аномалий(ЧЛА) варьируется в зависимости от типа аномалии, ее тяжести, гестационного возраста, сопутствующих аномалий, а также методов и технологий ультразвуковых исследований. Так распространенность хейлосхизиса и краниосиностоза составляет около 0,15% и 0,05% соответственно.
Различные профессиональные общества, в том числе Международное общество ультразвуковой диагностики в акушерстве и гинекологии (ISUOG), Американский институт ультразвука в медицине и Федерация акушерства и гинекологии Азии и Океании, выпустили рекомендации по обследованию лица и черепа во втором триместре беременности. Основная цель этой статьи - предоставить обновленную информацию о пренатальном выявлении ЧЛА с целью повышения точности диагностики.
Изменения мозгового отдела черепа
Размер, форму, целостность и плотность кости черепа можно оценить, когда измеряется размер головы и когда исследуются структуры головного мозга. Череп имеет овальную форму и непрерывную эхогенную структуру, прерываемую только узкими эхолуцентрическими швами. Аномальные особенности (Рис. 1-3) и связанные с ними аномалии показаны в Таблице 1.
Рисунок 1: Плод во втором триместре с тригоноцефалией.
Аксиальный вид головки плода (H) показывает лоб треугольной формы (стрелка).
Рисунок 2: Плод во втором триместре с брахицефалией. Аксиальный вид головы плода (H) показывает, что форма черепа короче, чем типичная (стрелка).
Рисунок 3: Плод во втором триместре со скафоцефалией.
Аксиальный вид головки плода (H) показывает длинную (указатель) и узкую голову плода (стрелки).
| Критерий | Показатель | Аномалия |
| Размер | Малый | Микроцефалия |
| Большой | Макроцефалия | |
| Форма | Не овальная, лимоноподобная | Расщелина позвоночника, трисомия 18 хромосомы или дисплазия скелета |
| Целостность | Дефект в кости черепа с выпячиванием мозговой ткани | Энцефалоцеле |
| Плотность | Отсутствие эхогенности, череп легко сдавливается | Слабая минерализация, несовершенный остеогенез или гипофосфатазия |
Диагностика краниосиностоза выражается в потере гипоэхогенности в сегменте основных швов черепа, вместе с расширением других ортогональных швов. Косвенные признаки, включая аномальный цефальный индекс (ЦИ), форму черепа (Таблица 2) и/или морфологию лица, такую как гипотелоризм или гипертелоризм, могут предшествовать закрытию швов на 4-16 неделе. ЦИ ниже 70% или выше 85% указывают на долихоцефалию и брахицефалию соответственно.
Измерение окружности имеет роль также. Так как отклонение окружности головы более чем на 3 стандартных единицы ниже или на 2 выше среднего значения, в зависимости от гестационного возраста, являются подсказкой для возможного диагноза микроцефалии или макроцефалии, соответственно.
Однако использование этих эталонных значений может привести к чрезмерной диагностике микроцефалии. Следует обращать внимание на другие поддерживающие признаки, которые включают деформацию лба, плоский затылок или внутричерепное содержимое, которое является ненормальным или невидимым.
ПРАВИЛЬНО ЛИ ВЫ УХАЖИВАЕТЕ ЗА УЗ-АППАРАТОМ?
Скачайте руководство по уходу прямо сейчас
Изменения лицевого отдела черепа
Оценка лицевого отдела черепа должна проходить в трех плоскостях для оценки различных лицевых структур, поскольку это облегчает обнаружение аномалий (таблица 3). Согласно руководству ISUOG, минимальная оценка лица плода включает наличие обеих орбит, оценку носа/ноздрей, наличие рта и, предпочтительно, оценку профиля лица и губ.
| Плоскость | Структура | Показатель | Аномалия |
| Венечная | Губы | Нарушение целостности | Хейлосхизис |
| Рот | Маленький или непрерывный, открытый | Микростомия или синдромы | |
| Нос | Сплющенный или в наличии одна ноздря | Гипоплазия или синдром одной ноздри | |
| Пальпебральная борозда | Наклон вверх или вниз | ||
| Поперечная | Орбиты | Малые, отсутствуют, аномальный межокулярный диаметр | Микрофтальмия / анофтальмия, гипотелоризм / гипертелоризм |
| Медиальная киста | Киста слезного мешка | ||
| Хрусталик | Эхогенный | Катаракта | |
| Зубные почки | Расщелины, ненормальное число | Волчья пасть, олигодонтия / анодонтия | |
| Нижняя челюсть | Маленькая | Микрогнатия | |
| Язычок | Отсутствует или двойной “знак равенства” | Расщелина язычка | |
| Уши | Неправильный размер, форма, местоположение или развернуты | Аномалия развития уха | |
| Сагиттальная | Лоб | Выпуклый | Скелетная дисплазия |
| Сплющенный | Микроцефалия | ||
| Нависший | Добавочный нос | ||
| Нос | Сплющенный | Синдромы | |
| Отсутствие или укорочение носовой кости | Анеуплоидия | ||
| Верхняя челюсть | Премаксиллярное выпячивание | Двусторонняя расщелина лица | |
| Мягкое небо | Нет мягкого неба или «знак равенства» | Расщелина мягкого неба, добавочный язычок | |
| Губной желобок | Длинный или короткий | Синдромы | |
| Нижняя челюсть | Маленькая | Микрогнатия | |
| Симметричность | Асимметрия лица | ||
| Язык | Большой, выпячивается, массово смещен назад | Макроглоссия, глоссоптоз опухоли | |
| Уши | Ненормальный размер, форма или местоположение или развернуты | Аномалия развития уха |
Расщелина диагностируется при потере целостности губы с одной или обеих сторон на венечной проекции (рис. 4, 5). Двусторонняя расщелина губы предполагает наличие предчелюстной выпуклости в сагиттальном виде (рис. 6). Трудно диагностировать неполную расщелину губы (рис. 7), зачастую видна лишь расщелина неба. Используя цветной допплер, можно увидеть поток околоплодных вод, в норме проходящий через ноздри во время дыхательной деятельности, в случае аномалии через небо, когда у него есть расщелина.
Рисунок 4: Плод второго триместра с односторонней расщелиной губы.
Венечный вид лица плода показывает потерю целостности (стрелка) верхней губы (L).
Рисунок 5: Плод второго триместра с двусторонней расщелиной губы.
Венечный вид лица плода показывает потерю целостности (стрелки) верхней губы (L) с обеих сторон (1 и 2).
Рисунок 6: Плод второго триместра с предчелюстной выпуклостью.
Сагиттальный вид лица плода показывает массу мягких тканей (стрелка), выступающую вперед под носом (N).
Рисунок 7: Плод второго триместра с частичной односторонней расщелиной губы. Венечная плоскость лица плода показывает частичную потерю целостности (стрелки) верхней губы (L).
Профиль лица можно оценить по срединно сагиттальной проекции. В частности, могут быть обнаружены лобовые выпуклости (рис. 8), микрогнатия (рис. 9) или плоский нос (рис. 10). С латеральной стороны можно оценить аномалии уха (рис. 11). Оба глаза и их аномалии могут быть оценены в осевой плоскости (рис. 12-14).
Рисунок 8: Плод во втором триместре с выпуклым лбом.
Среднесагиттальный вид показывает прямую выпуклость (стрелка) лба (FH).
Рисунок 9: Плод во втором триместре с микрогнатией.
Среднесагиттальный вид показывает маленький и отступающий (стрелка) подбородок (С).
Рисунок 10: Плод во втором триместре с плоским носом.
Среднесагиттальный вид показывает плоский (стрелка) нос (N).
Рисунок 11: Плод во втором триместре с аномалией уха.
Боковой сагиттальный вид показывает маленькое (стрелки) правое (R) ухо (E) с потерей нормального строения.
Рисунок 12: Плод во втором триместре с гипотелоризмом.
Аксиальный вид показывает аномально уменьшенное расстояние (стрелки) между двумя орбитами (круг).
Рисунок 13: Плод во втором триместре с двусторонней катарактой.
Аксиальный вид показывает эхогенность (стрелки) в хрусталике (L) обоих глаз.
Рисунок 14: Плод во втором триместре с выпячиванием между двумя орбитами. Аксиальный вид показывает массу мягких тканей (стрелки), выступающую между двумя орбитами (кружками).
Стоит отличать микрогнатию (маленькая нижняя челюсть) и ретрогнатию - смещенние челюсть к зади. Дифференцируется с помощью определения нижнего угла лица в отношении ширины нижней челюсти к ширине верхней челюсти. При отягощенном наследственном анамнезе или при подозрении на аномалию, могут быть выполнены измерения структур плода, таких как длина костей носа, длина уха, длина верхней челюсти, а также диаметр глаза и межглазного пространства.
3D/4D объемная визуализация
Использование трехмерного ультразвука, включая визуализацию поверхности, многоплоскостное и многослойное изображение, позволяет точно оценить различные черепно-лицевые структуры и их аномалии, включая расщелину неба (рис. 15, 16) и краниосиностоз. Изображения могут быть полезны для консультирования (рис. 17, 18). Использование 3D (рис. 19) может помочь дифференцировать закрытые и открытые швы. Использование 4D может быть использовано для оценки выражений лица.
Рисунок 15: Плод второго триместра с двусторонней расщелиной губы и неба. 3D аксиальный вид показывает потерю целостности (стрелки) губы (L) и неба (P) с обеих сторон.
Рисунок 16: Плод второго триместра с расщелиной губы и неба по средней линии. 3D аксиальный вид показывает потерю целостности (стрелки) губы (L) и неба (P) по средней линии. Цветные рамки справа показывают ориентацию активных изображений слева: аксиальный вид (1), сагиттальный вид (2) и венечный вид (3).
Рисунок 17: Плод второго триместра с односторонней расщелиной губы.
3D поверхностное изображение лица плода показывает расщелину (стрелка) на верхней губе (L).
Рисунок 18: Плод второго триместра с расщелиной средней линии.
3D поверхностное изображение лица плода показывает расщелину (стрелка) по средней линии верхней губы (L).
Рисунок 19: Плод во втором триместре с краниосиностозом.
3D поверхностное изображение в скелетном режиме, аксиального вида черепа показывает сужение (стрелки) венечного шва (CS) и части переднего родничка (AF).
УЗИ в первом триместре
В период между 11 и 13 неделями, в течении 6-ти дней беременности, рекомендации ISUOG предлагают измерять диаметр бипариетального отдела и окружность головы, а также оценивать целостность и эхогенность черепа. Можно попытаться оценить орбиты, межорбитальные расстояния, профиль лица, уши и целостность рта и губ. В первом триместре можно выявить уплощение профиля (рис. 20). Однако некоторые черепно-лицевые аномалии, такие как краниосиностоз, не могут быть диагностированы в первом триместре, и, таким образом, сканирование аномалии во втором триместре остается стандартом анатомической оценки плода.
Рисунок 20: Плод первого триместра с плоским профилем лица.
Сагиттальный вид показывает плоский лоб (FH) (стрелка), нос (N) (стрелка) и опускающийся подбородок (C) (изогнутая стрелка).
Подальшие исследования
При обнаружении расщелины неба важно определить, является ли она односторонней, двухсторонней или срединной, а также имеется ли какая-либо расщелина пластины или амниотическая полоса, потому что с этим варьируется прогноз и связанные с ним условия. Комбинированная расщелина губы и неба встречается чаще, чем сама расщепленная губа, и связанные с этим проблемы являются более серьезными. Односторонние / двусторонние и срединные расщелины губы считаются различными состояниями, поскольку у них разное эмбриологическое происхождение.
Всякий раз, когда обнаруживается черепно-лицевая аномалия, важно выполнить детальное сканирование для поиска дополнительных аномалий, особенно других потенциально тонких пороков развития лица, центральной нервной системы, сердца или конечностей. Многие черепно-лицевые аномалии, в том числе расщелины лица, микрогнатия, краниосиностоз, гипертелоризм / гипотелоризм, микрофтальмия / анофтальмия, катаракта и анотия / микротия, связаны с различными синдромами и состояниями (таблица 4).
В целом, 10% расщелин сопровождались хромосомной аномалией и 27% имеют ассоциированные аномалии. Примерно 15% случаев краниосиностоза являются синдромальными. Выпячивание языка может быть признаком синдрома Беквита-Видемана или синдрома Дауна.
| Аномалия | Сопутствующие пороки | Синдромы |
| Расщелина лица | Верхние конечности | Эктродактилия, эктодермальная дисплазия, синдром расщепления, орально-лицевой синдром I типа |
| Расщелина лица | Другие аномалии лицевого черепа и сердца | Синдром CHARGE (колобома, аномалия сердца, атрезия хоан, умственная отсталость, аномалии половых органов и ушей) |
| Микрогнатия | Уши | Синдром Голденхара |
| Микрогнатия | Конечности | Синдром гипогенеза рта-нижней челюсти-конечностей, синдром Нагера, синдром расщепления, синдром Робертса |
| Микрогнатия | Другие аномалии лицевого черепа | Синдром Робена, Синдром Тричера Коллинза |
| Краниосиностоз | Другие аномалии лицевого черепа и конечностей | Синдром Аперта, синдром Крузона, синдром Карпентера, танатофорная дисплазия, синдром Пфайффера, синдром Сэтре-Чотзена, синдром Мюнке, синдром Джексона-Вейсса, синдром Антли-Бикстлера, синдром Вольфа-Гиршхорна (4р) |
Прогноз
Прогноз и ведение зависят от типа и тяжести черепно-лицевых аномалий, основного состояния или хромосомных мутаций. Если прогноз плохой, как, например, в случае множественных аномалий или связанных с ними анеуплоидий, может быть предложен вариант прерывания беременности в зависимости от гестационного возраста и местных норм. Альтернативно, продолжение беременности с пренатальным консультированием подходит для легких и изолированных нарушений, таких как заячья губа.
Изолированная макроцефалия (с окружностью головы, которая на 2-3 стандартных отклонения выше среднего значения для гестационного возраста), долихоцефалия и брахицефалия обычно имеют благоприятный исход.
В нашем каталоге вы можете выбрать аппараты для исследований в области акушерства и гинекологии от передовых производителей ультразвукового оборудования. Свяжитесь с нашим менеджером, для уточнения деталей и выбора оптимальной для вас модели.
Лицо плода, B-режим
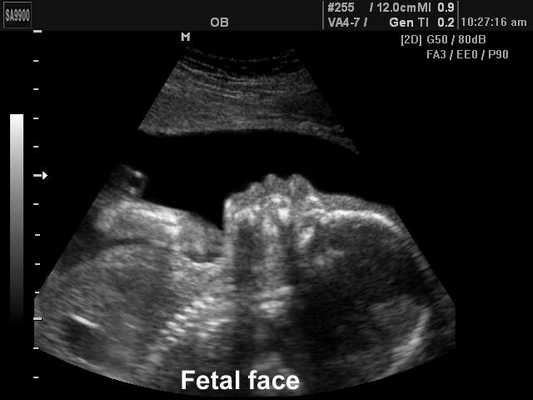
[EN] Эхограмма №192: Лицо плода в B-режиме.
Изображение получено с помощью УЗ сканера SonoAce-9900 (снят с производства).
Публикации по теме
Мезенхимальная дисплазия плаценты - пренатальная диагностика (клинические наблюдения). Мезенхимальная дисплазия плаценты или плацентарная мезенхимальная гиперплазия - редкая аномалия стволовых ворсинок плаценты, характеризуется плацентомегалией, кистозной дилатацией и образованием везикул, сосудистыми аномалиями. Впервые МДП описана как гиперплазия стволовых ворсин плаценты у беременных с высоким уровнем α-фетопротеина в сочетании с крупной плацентой и эхографическими признаками частичного пузырного заноса.
Пренатальная ультразвуковая диагностика танатоформной дисплазии у плода. Описание случая. Танатоформная дисплазия - одна из наиболее часто встречающихся форм скелетных дисплазий, характеризующаяся резко выраженной микромелией, узкой грудной клеткой и выступающим лбом. Наряду с ахондроплазией и гипохондроплазией относится к родственным скелетным дисплазиям в группе ахондроплазий.
Хондродисплазия
Хондродисплазии — это общее название для группы наследственных заболеваний, вызванных нарушением образования или окостенения хрящевой ткани. Они возникают в результате генных мутаций, наследуются как по аутосомно-доминантному, так и по аутосомно-рецессивному типу. Патологии проявляются низкорослостью, разнообразными укорочениями и деформациями конечностей, поражением суставов. Для диагностики необходимы данные рентгенографии или компьютерной томографии, результаты генетического исследования. Лечение направлено на устранение или коррекцию существующих нарушений, для чего применяются ортопедические операции, ортезы, методы ЛФК и физиотерапии.
МКБ-10
Общие сведения
На сегодня известно более 100 вариантов хондродисплазии, многие из которых схожи между собой по клинической картине, поэтому постановка точного диагноза, как правило, затруднена. Заболевания не теряют своей актуальности, поскольку сопровождаются грубыми деформациями опорно-двигательного аппарата, что чревато инвалидностью, резким ухудшением качества жизни, некоторые имеют высокий показатель летальности в раннем возрасте. Достоверные статистические данные распространенности отсутствуют.
Причины хондродисплазии
Патология связана с точечными мутациями генов (COL2A1, SEDL, COMP и т.д.), отвечающих за образование белков хрящевого матрикса или некоторых регуляторных пептидов. Большинство типов хондродисплазии имеют аутосомно-доминантный тип наследования — при наличии генного дефекта у одного из родителей риск рождения больного ребенка равен 50%. Некоторые формы отличаются аутосомно-рецессивным механизмом передачи, для которого оба родителя должны быть носителями мутантного гена.
Патогенез
При большинстве типов хондродисплазий выявляется первичный дефект белков: разных типов коллагена, матрилина, олигомерного протеина. Все они в норме составляют хрящевую ткань, поэтому при их патологическом строении наблюдаются дефекты структуры, избыточное или недостаточное развитие хрящей. Нарушения также происходят на этапе образования регуляторных белков, к которым относят тирозинкиназный рецептор, факторы транскрипции, ферменты процессинга РНК.
Типичные деформации и укорочение конечностей часто сочетаются с расстройствами энхондрального окостенения, при котором определяется неструктурное беспорядочное расположение хондроцитов, вызванное дефектами окислительного фосфорилирования. Ряд форм болезни проявляются образованием костных выступов (экзостозов). Патогенетические механизмы многих типов хондродисплазий до сих пор точно не изучены.
Классификация
В современной генетике принят комплексный подход к систематизации хондродисплазий, учитывающий этиопатогенетические, клинико-рентгенологические особенности. Международная рабочая группа по хондродисплазиям представила вариант классификации из 17 разделов согласно типу генной мутации. В то же время в практической медицине актуально деление болезни с учетом характера поражения хрящевой ткани, которое включает 3 категории:
- Эпифизарные дисплазии. Сюда относят поражения суставного хряща, дисплазии хрящевой ткани собственно эпифиза. Основные представители группы: болезнь Волкова, спондилоэпифизарная дисплазия, псевдоахондроплазия, болезнь Фэрбанка.
- Физарные дисплазии. Характеризуются нарушениями формирования ростковой эпифизарной пластинки. Эта категория включает ахондроплазию (хондродистрофию), гипохондроплазию, экзостозную хондродисплазию.
- Метафизарные дисплазии. Эта группа патологий возникает вследствие задержки энхондрального роста на фоне неправильного окостенения хрящей метафизов. Они наименее изучены, описано лишь несколько вариантов: дисхондроплазия (болезнь Олье), хондродисплазии типа Янсена, Шмида, Мак-Кьюзика.
Симптомы хондродисплазии
Типичным признаком любой формы болезни является низкий рост (карликовость), связанный с нарушениями удлинения трубчатых скелетных костей. Рост взрослых пациентов составляет около 1,2-1,3 м. Карликовость сопровождается диспропорциями тела: при относительно нормальных размерах туловища у таких больных короткие конечности, крупный череп. При раннем закрытии черепных швов происходит деформация головы.
Хондродисплазии имеют множество симптомов, зависящих от конкретного варианта патологии. У страдающих ахондроплазией большой лоб, седловидный нос, выраженный прогиб в пояснице (лордоз), ноги приобретают саблевидную форму. Для дистрофической дисплазии характерно удлинение больших пальцев кистей рук, эквиноварусная косолапость. При эпифизарных дисплазиях отмечаются укорочение дистальных фаланг пальцев, вывихи тазобедренных суставов.
Помимо симптомов со стороны опорно-двигательной системы диагностируются множественные соматические признаки хондродисплазий. Изменения кожи и подкожной клетчатки проявляются пигментными пятнами, крупными липомами, гемангиомами, на ладонях и стопах зачастую формируются большие очаги гиперкератоза. У пациентов могут возникать гепатоспленомегалия, разнообразные поражения глаз: дистрофия хрусталика, астигматизм, миопия.
Осложнения
Часть хондродисплазий относят к летальным мутациям, при их наличии лишь немногие пациенты доживают до взрослого возраста. В эту категорию выделяют некоторые типы ахондрогенеза, танатофорную дисплазию, капомелическую дисплазию, ризомелическую форму точечной хондродисплазии. К нелетальным последствиям заболевания относят контрактуры суставов, деформации конечностей, грубые искривления позвоночника по типу кифосколиозов или лордозов.
Поскольку поражение костно-хрящевых структур обычно затрагивает позвоночник, у больных есть риск неврологических нарушений. Они обусловлены сдавлением спинного мозга при сужении позвоночного канала либо при стенозе большого затылочного отверстия. Осложнения включают нарушения чувствительности, снижение тонуса скелетной мускулатуры, тазовые расстройства. Вследствие деформации грудной клетки нередко нарастает дыхательная недостаточность.
Генные мутации могут затрагивать не только белки хрящевой ткани, но и компоненты соединительнотканных волокон другой локализации, с чем связано осложненное течение хондродисплазий. Нередко заболевания сопровождаются пороками развития сердца: наличием дополнительных хорд, патологиями клапанного аппарата, поражением крупных эластических сосудов. При вовлечении в процесс мышечной ткани сердца встречаются тяжелые формы кардиомиопатий.
Диагностика
Первичное обследование больных находится в компетенции ортопеда-травматолога, при необходимости к осмотру привлекают генетика, хирурга-ортопеда. Заподозрить наличие хондродисплазии удается по задержке роста в сочетании с множественными скелетными деформациями, однако выделить конкретную нозологическую единицу по физикальным данным затруднительно. План диагностики включает следующие методы исследования:
- Рентгенография костей. Рентгенологические признаки разнообразны: уплощение эпифизарных отделов трубчатых костей, деформация коротких трубчатых костей, неравномерные очаги окостенения. Патогномоничная картина наблюдается при ахондроплазии —на снимке поперечники трубчатых костей увеличены, корковое вещество утолщено, метафизы расширены, рельеф усилен.
- КТ костей скелета. Компьютерная томография имеет более высокую разрешающую способность, поэтому метод рекомендован при затруднениях в дифференциальной диагностике хондродисплазий. Также КТ информативна при мягких фенотипических вариантах, когда отсутствуют выраженные аномалии костного аппарата.
- Генетическое тестирование. На современном этапе медицины расшифрованы гены, отвечающие за большинство вариантов хондродисплазий. Для верификации диагноза используется секвенирование экзона, которое выполняется на базе специализированных генетических центров. По показаниям тестирование проводится ближайшим родственникам больного.
Лечение хондродисплазий
Специфическая терапия не разработана. Суть медицинской помощи заключается в максимально возможном восстановлении нормальных пропорций скелета, улучшении функциональности конечностей, предупреждения тяжелой инвалидности. Важную роль играет разъяснение пациентам недопустимости повышенных нагрузок на суставы, что может стать причиной резкого ухудшения состояния. Комплекс лечебных мероприятий при хондродисплазиях состоит из следующих направлений:
- Ортопедическая коррекция. Использование специальных ортезов, фиксаторов (например, при вывихе тазобедренного сустава) частично компенсирует имеющиеся анатомические аномалии. Чтобы улучшить походку, подбирается специальная ортопедическая обувь.
- Хирургические вмешательства. Хороший функциональный и косметический результат дают операции по удлинению конечностей, которые выполняются в несколько этапов. Также оперативная помощь показана для устранения крупных экзостозов, ликвидации суставных контрактур, коррекции стеноза спинномозгового канала.
- Реабилитация. Больным с хондродисплазиями назначаются индивидуальные курсы лечебной физкультуры, механотерапии, специального массажа. Для уменьшения мышечного напряжения полезны физиотерапевтические процедуры.
Прогноз и профилактика
Среди хондродисплазий есть летальные варианты, приводящие к гибели плода во внутриутробном периоде или ранней смерти ребенка, и мягкие формы, при которых возможна успешная реабилитация и социализация пациентов. Большое значение для улучшения прогноза имеет своевременная помощь хирургов-ортопедов, всесторонняя реабилитация. Учитывая генетические предпосылки заболевания, эффективные меры профилактики не разработаны.
2. Множественная эпифизарная хондродисплазия: особенности первичного эндопротезирования тазобедренного сустава// А.Ю. Милюков// Политравма. — 2017. — №3.
4. Экзостозная хондродисплазия взрослых (клиника, диагностика, хирургическое лечение)/ А.В. Балберкин. — 1994.
Пренатальная ультразвуковая диагностика танатоформной дисплазии у плода. Описание случая
Лидер продаж в высоком классе. Монитор 21,5" высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Введение
Танатоформная дисплазия - одна из наиболее часто встречающихся форм скелетных дисплазий, характеризующаяся резко выраженной микромелией, узкой грудной клеткой и выступающим лбом. Наряду с ахондроплазией и гипохондроплазией относится к родственным скелетным дисплазиям в группе ахондроплазий [1].
Согласно литературным данным, частота заболевания варьируется в пределах 0,4 - 0,69 на 10000 родов [1,2].В большинстве случаев танатоформная дисплазия - результат спорадической мутации, повторяется редко. Практически всегда заболевание заканчивается летально, но даже в случае выживания детей - отдаленный прогноз плохой, несмотря на интенсивность лечения [1].
Материалы и методы
Беременная П., направлена на ультразвуковое исследование плода на сроке 24 нед. беременности. Настоящая беременность - 2-я; 1-я закончилась медицинским абортом на сроке 9 нед. без осложнений. Соматический и наследственный анамнезы не отягощены. Эхографическое исследование плода проводилось с помощью ультразвукового сканера SA-4800HD "SonoRex" компании MEDISON, оснащенного трансабдоминальным датчиком 3,5 МГц.
Результаты
При ультразвуковом исследовании обнаружено: 1 живой плод в головном предлежании.
Данные фетометрии:
- (бипатериальный размер головы - от виска до виска) = 65 мм - 26 нед.,
- ОкГ (окружность головы) = 244 - 26 нед. + 3 дня.
- МРМ (межполушарный размер мозжечка) = 25,6 мм - 23,5-24 нед. (рис. 1)
- ОкГрК (окружность грудной клетки) = 42 мм - 19,5 нед.
- ОЖ (окружность живота) = 182 мм - 22 нед. + 6 дн.
- ДБ (длина бедра) = 24 мм - 17 нед. (рис. 2)
- Плечевая кость = 16 мм - 14,5 нед. (рис. 3)
- Кости предплечья = 17,5 мм - 15,5 нед. (рис. 4)
- Малая берцовая кость = 22 мм - 18,5 нед.
- Большая берцовая кость = 24 мм - 18,5 нед.
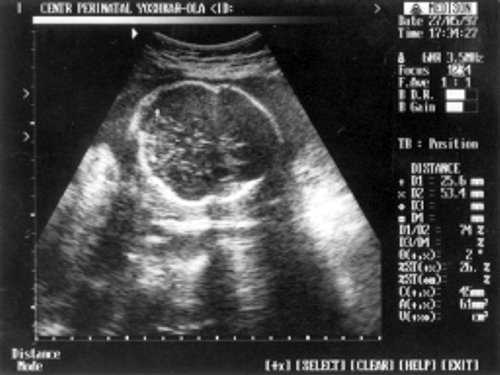
Рис. 1. УЗИ плода - голова.
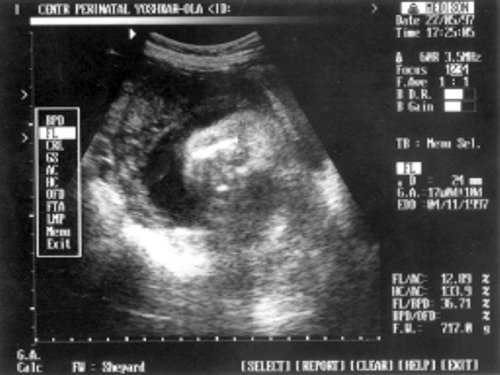
Рис. 2. УЗИ плода - бедро.
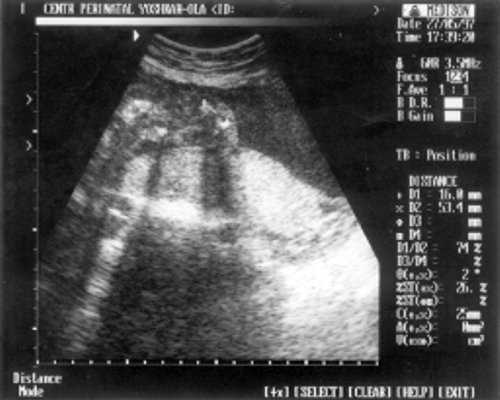
Рис. 3. УЗИ плода - плечевая кость.
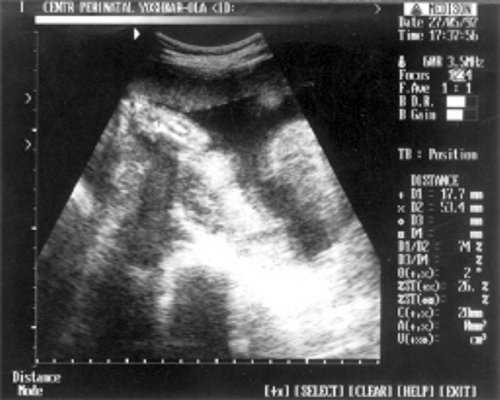
Рис. 4. УЗИ плода - кости предплечья.
В ходе визуальной оценки лица в профиль отмечены выступающий лоб и седловидный нос. В аксиальной плоскости форма головки лишь отдаленно напоминала "трилистник" (рис. 5). Гипертелоризм: интраорбитальный размер = 17 мм - 26 нед., экстраорбитальный размер = 40 мм - 25 нед., диаметр глазниц = 12 мм - 24 нед. Обращала на себя внимание выраженная диспропорция размеров грудной клетки и живота (рис. 6). Длинные трубчатые кости укорочены (выраженная микромелия по типу ризомелии), не искривлены. Кисть: веерообразное расположение коротких пальцев (рис. 7). На основании эхографических данных у плода была заподозрена танатоформная дисплазия. Показатели допплерометрии находились в пределах нормативных значений для данного гестационного возраста. Количество околоплодных вод - умеренное.
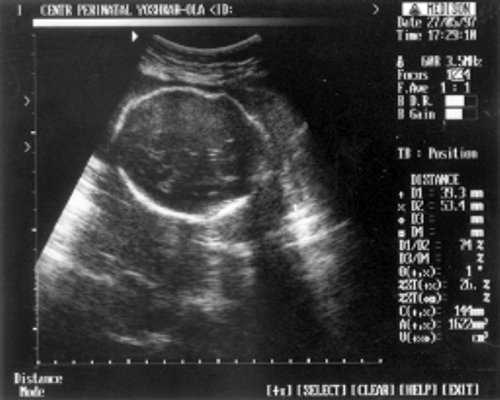
Рис. 5. УЗИ плода - лицо в профиль.
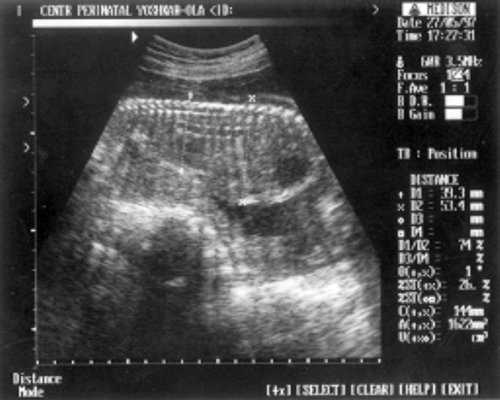
Рис. 6. УЗИ плода - грудная клетка и живот.
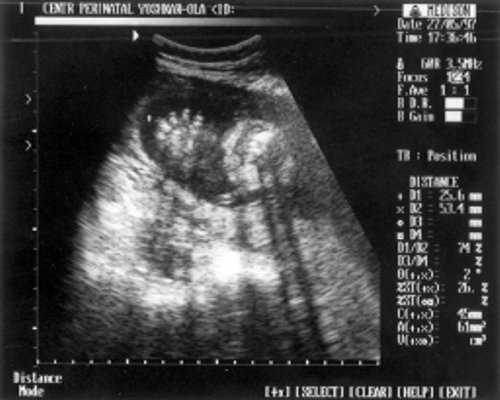
Рис. 7. УЗИ плода - кисть.
После получения информации о возможном исходе супруги приняли решение о прерывании данной беременности. При патологоанатомическом исследовании в присутствии врача-генетика пренатальный диагноз был подтвержден.
Диагностические критерии танатоформной дисплазии достаточно подробно освещены в современной литературе 4. При проведении дифференциальной диагностики с другими скелетными дисплазиями трудность могут представлять те случаи, когда один или несколько признаков, характерных для данной патологии, отсутствуют на определенном этапе роста и развития плода.
Анализируя описанные в различных литературных источниках часто встречающиеся диагностические эхографические признаки танатоформной дисплазии 2, наиболее оптимальными из них при проведении дифференциальной диагностики во 2-3 триместрах беременности нам кажутся следующие: относительно большие размеры головки, в сагиттальной плоскости - выступающий лоб и запавшая переносица (седловидный нос), гипоплазия грудной клетки при нормальной длине туловища на фоне основного характерного признака - выраженной микромелии по типу ризомелии.
Литература
- Петриковский Б.М., Медведев М.В., Юдина Е.В. Врожденные пороки развития: пренатальная диагностика и тактика. М.: Реальное Время, 1999.- С. 145-158.
- Ромеро Р., Пилу Дж., Дженти Ф., Гидини А., Хоббинс Дж. С. Пренатальная диагностика врожденных пороков развития плода/Пер. с англ. - М. : Медицина, 1994. С. 310-387.
- Медведев М. В. , Юдина Е.В. Дифференциальная ультразвуковая диагностика в акушерстве. М. : РАВУЗДПГ, Видар, 1997.
- Козлова С.И. , Демикова Н.С. , Семанова Е., Блинникова О.Е. Наследственные синдромы и медико-генетическое консультирование. М. : Практика, 1996. С. 110-112.
- Веропотвелян Н.П. Ультразвуковая диагностика изолированных и множественных системных аномалий развития скелета плода // Клиническое руководство по ультразвуковой диагностике / Под ред. Митькова В.В., Медведева М.В.-Т.2.: Видар, 1996. С.227-255.
УЗИ аппарат HS40
Диастрофическая дисплазия
Диастрофическая дисплазия - одна из разновидностей скелетных дисплазий, которая характеризуется нарушением формирования некоторых типов хрящевой ткани и связанным с этим затрудненным образованием эндохондральной кости. Симптомы заболевания выявляются сразу при рождении или в рамках пренатальной диагностики и заключаются в уменьшенной длине тела новорожденного и низкорослости в дальнейшем, контрактуре суставов, сколиозе и других пороках развития. Диагностика диастрофической дисплазии производится на основании данных осмотра больного, рентгенологических и молекулярно-генетических исследований. Специфического лечения патологии не существует, используют симптоматическую терапию. При выявлении характерных нарушений на ранних сроках вынашивания ребенка осуществляют прерывание беременности по медицинским показаниям.
Диастрофическая дисплазия - наследственное заболевание из группы костно-хрящевых дисплазий, характеризующееся многочисленными пороками развития скелета. Впервые данная патология была описана в 1960-м году французским врачом-генетиком М. Лами совместно с его учеником, педиатром П. Марото. Исследователи смогли определить особенности скелетных аномалий при этом состоянии и установить их наследственный характер. Диастрофическая дисплазия является заболеванием с аутосомно-рецессивным механизмом наследования. Встречается очень редко, что несколько затрудняет достоверное определение его распространенности. При этом удалось выяснить, что такое состояние чаще встречается в странах балтийского региона, особенно в Финляндии. Из-за аутосомно-рецессивной передачи диастрофической дисплазии половое распределение заболевания не имеет каких-либо особенностей - от него в равной степени страдают как мальчики, так и девочки.
Причины диастрофической дисплазии
Основной причиной развития диастрофической дисплазии является мутация в гене SLC26A2, который располагается на 5-й хромосоме. Этот ген широко известен в медицинских кругах, так как его дефекты обуславливают большое количество наследственных и врожденных аномалий развития скелета, в том числе - некоторых типов ахондрогенеза и ателостеогенеза, множественной эпифизарной дисплазии и синдрома Де ля Шапеля. Причина заключается в том, что SLC26A2 кодирует особый белок-переносчик сульфат-ионов, принимающий активное участие в образовании протеогликанов хрящей и других соединительных тканей. Различные по своему типу мутации гена ведут к неодинаковым структурным изменениям данного протеина, что, в свою очередь, по-разному меняет его функциональную активность и обуславливает разнообразие пороков развития.
Согласно данным современной генетики, причиной развития диастрофической дисплазии (особенно финляндского типа) является мутация IVS1+2T>C. При этом сульфирование протеогликанов хрящей становится недостаточным, что приводит к накоплению «необработанных» продуктов в матриксе хрящевой ткани. Нарушается плотность хряща и его функциональная активность, что ведет к проблемам при формировании костей с эндохондральным окостенением (костей туловища, конечностей и основания черепа). Именно этими процессами обусловлены практически все симптомы диастрофической дисплазии, которые наблюдаются у больных и обнаруживаются в ходе пренатальной диагностики. Все мутации гена SLC26A2 делятся на летальные и нелетальные. Диастрофическая дисплазия относится к последней группе, больные в ряде случаев способны доживать до преклонного возраста.
Симптомы диастрофической дисплазии
Первые симптомы диастрофической дисплазии можно обнаружить сразу при рождении ребенка. Врачи-неонатологи регистрируют уменьшенную длину тела (не более 42 сантиметров) и массу тела (до 2800 грамм) при нормальных сроках вынашивания. Это свидетельствует о внутриутробной задержке развития плода, что нередко может быть выявлено и при профилактических ультразвуковых исследованиях. Из других ранних постнатальных проявлений диастрофической дисплазии можно отметить микроцефалию и воспаление хрящей ушных раковин, которое развивается в течение 1-5 месяцев жизни ребенка. После затухания воспаления происходит деформация хрящевой основы органа.
В дальнейшем у больного диастрофической дисплазией развивается целый ряд других патологий: деформации кисти с тугоподвижностью в межфаланговых суставах, короткие пальцы, выраженное проксимальное расположение большого пальца. Возникают контрактуры тазобедренных и коленных суставов. Длинные трубчатые кости конечностей укорочены относительно пропорций тела. Уменьшение длины костей конечностей ведет к низкорослости больных диастрофической дисплазией, средний рост мужчин с данной патологией составляет 132 сантиметра, женщин - 126 сантиметров. Выявляются прогрессирующие искривления позвоночника (сколиоз, кифоз). Других нарушений (в частности - расстройств интеллекта и эндокринной системы) при диастрофической дисплазии, как правило, не наблюдается.
Диагностика диастрофической дисплазии
Диагностика диастрофической дисплазии производится на основании данных физикального осмотра, рентгенологического исследования скелета и молекулярно-генетического анализа. При осмотре новорожденного отмечаются признаки пренатального отставания в физическом развитии (уменьшенная длина и масса тела, микроцефалия), в дальнейшем эти показатели остаются более низкими, чем у здоровых сверстников. В старшем возрасте при диастрофической дисплазии выявляются короткие конечности, деформации кистей и пальцев, контрактуры коленных и тазобедренных суставов, низкий рост. Почти у 80% больных наблюдаются утолщение и деформация хрящей ушных раковин как следствие перенесенного в раннем детстве воспаления.
Рентгенологически у больных диастрофической дисплазией определяется уменьшение относительной длины трубчатых костей конечностей, часто сочетающееся с их дугообразной деформацией. Выявляются расширение метафизов, деформация головок бедренных костей, подвывихи и вывихи крупных суставов (коленных, локтевых, тазобедренных). Пястные кости и фаланги пальцев нередко укорочены, аналогичные изменения просматриваются и на костях плюсны. Практически всегда при диастрофической дисплазии обнаруживаются искривления позвоночника - сколиоз и кифоз различной степени выраженности. Молекулярно-генетическая диагностика заболевания сводится к прямому секвенированию гена SLC26A2 с целью подтверждения характерных генетических дефектов. Этот метод позволяет наиболее точно дифференцировать диастрофическую дисплазию от других скелетных аномалий, обусловленных мутациями SLC26A2.
Лечение и прогноз диастрофической дисплазии
Специфического лечения диастрофической дисплазии не существует, осуществляют симптоматическую коррекцию нарушений, в том числе - хирургическими методами. В число возможных операций входят вмешательства по устранению искривлений и фиксации позвоночного столба, показанные при тяжелом повреждении спинномозговых корешков. При умеренном радикулите используют противовоспалительные средства, физиопроцедуры, лечебную гимнастику и другие методики. Прогноз диастрофической дисплазии относительно выживаемости больных неопределенный, даже при благоприятном исходе состояние становится причиной инвалидизации. В ряде случаев больные с такой патологией доживают до взрослого и даже преклонного возраста.
Профилактика диастрофической дисплазии
Профилактические мероприятия при диастрофической дисплазии сводятся к своевременной пренатальной диагностике заболевания и определению носительства патологической формы гена SLC26A2. Посредством ультразвукового исследования патологию можно выявить у плода со второго триместра гестации. При обнаружении дисплазии ставится вопрос о прерывании беременности по медицинским показаниям, но окончательное решение по этому поводу принимают родители. Молекулярно-генетическими техниками пренатальной диагностики подтвердить диастрофическую дисплазию у плода можно еще до начала второго триместра, материал для исследования получают посредством биопсии ворсин хориона или аминоцентеза. Использование таких техник особенно актуально, когда родители предположительно входят в число носителей патологической формы гена SLC26A2 (заболевание проявлялось у кровных родственников) или когда генетическими методами было доказано, что оба родителя являются гетерозиготами по мутантной форме SLC26A2 - в подобных случаях вероятность рождения ребенка с диастрофической дисплазией составляет 25%.
Читайте также:
