Варианты экстрагенитальных объемных образований таза
Добавил пользователь Алексей Ф. Обновлено: 22.01.2026
Эндометриоз проявляется разрастанием клеток эндометрия за пределами анатомически правильно расположенного внутреннего слоя матки. Доказано, что клетки эндометрия обладают свойствами агрессивного роста и могут распространяться практически на любой орган или ткань у предрасположенных лиц. Клеточные элементы метастазируют, как и злокачественные клетки лимфогенным и гематогенным путём.
Очаги эндометриоза могут быть обнаружены в послеоперационных областях и даже в конъюнктиве глаза. В отличие от опухоли эндометриоз не характеризуется клеточной атипией.
Гинекологи относят эндометриоз к одному из самых распространённых заболеваний у женщин репродуктивного возраста. После наступления менопаузы частота обнаружения патологии несколько снижается.
Причины возникновения эндометриоза доподлинно неизвестны. Считается, что эндометриальные клетки переносятся ретроградно в область малого таза, а затем распространяются по всей брюшной полости. Данный процесс наблюдается не у каждой женщины. Развитие эндометриоза окружающих тканей возможно только при наличии способности клеток к имплантации в случае определённых нарушений функционирования иммунитета женского организма. В норме клетки эндометрия не могут прижиться в тканях других органов.
Однако при нарушениях со стороны иммунной и гормональной систем эндометриальные клетки распространяются и приживаются в несвойственной для них среде.
Примечательно, что гормональный дисбаланс не является непосредственной причиной эндометриоза. Но нарушение продукции таких гормонов, как прогестерон, эстрогены, пролактин способствует разрастанию внутреннего слоя матки.
Специалисты выдвигают несколько теорий развития эндометриоза.
- Риск развития патологии возрастает после проведения выскабливаний, операций и других манипуляций полости матки. В данном случае происходит врастание эндометрия в стенку матки, который также может распространяться на другие органы вместе с током крови и лимфы.
- Не исключён врождённый характер недуга. Нередко эндометриоз в таких случаях обнаруживается экстрагенитально. Ещё в период внутриутробного развития плода клеточные элементы внутреннего слоя матки оказываются в самых различных органах.
- Эндометриоз может развиваться у женщин с отягощённым семейным анамнезом. При наличии заболевания в первой линии родства, вероятность проявления его у женщины равна 40%.
Согласно современным научным исследованиям, ткани некоторых органов могут превращаться в клетки, похожие на эндометрий.
Разновидности патологии
Гинекологи классифицируют эндометриоз как:
Генитальный эндометриоз может быть:
- внутренним, поражающим тело матки, интерстициальный отдел труб, перешеек, шейку матки;
- наружным, охватывающим влагалище, влагалищный отдел шейки матки, наружные половые органы, трубы, ретроцервикальную область, яичники, брюшину малого таза.
Экстрагенитальный эндометриоз характеризуется распространением патологического процесса на лёгкие, пупок, кишечник, послеоперационные рубцы. Экстрагенитальная форма нередко является осложнением эндометриоза репродуктивной системы. Более чем в 90% случаев выявляется генитальный эндометриоз.
Среди выявленных разновидностей эндометриоза лидирует поражение тела матки, которое называется аденомиозом. В данном случае болезнь охватывает мышечный слой тела матки или миометрий.
Аденомиоз подразделяется на:
- диффузный;
- очаговый;
- стромальный.
Выделяют следующие стадии аденомиоза:
- проникновение эндометриальных клеток на уровне подслизистой маточной оболочки;
- поражение ткани до середины толщи мышечного слоя;
- охват патологическим процессом до серозной оболочки;
- распространение эндометриоза на матку, париетальную брюшину, малый таз.
При аденомиозе усиливается тазовая боль в период критических дней. Объём менструальных выделений также возрастает. Женщина может отметить появление мажущих коричневых выделений за 2-3 дня до и после менструации, а также ациклических кровотечений. Хроническая кровопотеря со временем может привести к анемии, которая при отсутствии лечения может угрожать жизни и здоровью пациентки.
Диагностика аденомиоза обязательно включает гинекологический осмотр, в процессе которого можно определить увеличение матки.
Эндометриоз яичников выглядит как псевдокисты с бурой массой, имеющих диаметр до сантиметра. Гинекологи выделяют несколько разновидностей эндометриоза яичников. В частности, выделяют железистую, железисто-кистозную, кистозную и стромальную форму. Если несколько очагов сливаются, образуются так называемые шоколадные кисты.
Эндометриоз, развивающийся в яичниках, часто протекает латентно. В начале менструального цикла в очагах происходят микроперфорации. Когда содержимое очагов попадает в брюшную полость, вовлекается как париетальная, так и висцеральная брюшина малого таза. Это приводит к развитию воспаления и спаечного процесса в тазовой области.
Со временем появляются боли в малом тазу, которые усиливаются в критические дни. Спаечный процесс, физическая нагрузка также способствует возрастанию тазовой боли.
Диагностика эндометриоза яичников возможна при помощи гинекологического осмотра методом пальпации, ультразвукового исследования, анализов крови на онкомаркеры, лапароскопии.
Эндометриоз маточных труб встречается примерно в 10% случаев. Как правило, очаги располагаются поверхностно. Данный вид патологии считается одним из самых неблагоприятных вариантов. Это связано с тем что при таком эндометриозе нередко образуются спайки, которые нарушают функционирование труб.
Эндометриоз труб нередко выявляется при бесплодии. Спайки ограничивают подвижность трубы и зачастую являются причиной внематочной беременности. Основной метод диагностики такого заболевания заключается в проведении лапароскопии.
Одним из возможных вариантов патологии является эндометриоз брюшины малого таза. При данной разновидности распространение очагов может быть довольно обширным.
Эндометриоз брюшины появляется при распространении доброкачественного разрастания эндометрия на органы малого таза. Данный вид болезни может вызывать множественные функциональные расстройства со стороны тазовых структур.
Как и при других вариантах, эндометриоз брюшины в малом тазу может прогрессировать скрыто. Для того чтобы избежать серьёзных осложнений, требуется своевременная диагностика заболевания.
Эндометриоз тазовой области возникает вследствие ретроградного заброса крови в период менструации. Под воздействием гормональных и иммунных факторов клетки эндометрия приживаются в тканях малого таза.
Перитонеальный эндометриоз, характеризующийся поражением брюшины малого таза, протекает в двух формах:
- распространение патологического процесса непосредственно на ткань брюшины;
- заброс и прорастание эндометриальных клеток в брюшине, в яичниках, матке, маточных трубах.
Первый вариант эндометриоза брюшины малого таза легче поддаётся лечению в связи с ограниченным объёмом поражения.
Симптомы и диагностика
Гинекологи обращают внимание, что клиническая картина эндометриоза тазовой брюшины не отличается от остальных видов данной патологии. Отмечается бессимптомность заболевания на начальной стадии, что осложняет своевременную диагностику и лечение.
Первые признаки наблюдаются при вовлечении в патологический процесс мышечного слоя прямой кишки, а также параректальной клетчатки. В целом при эндометриозе тазовой брюшины женщина замечает:
- болевой синдром, имеющий тенденцию к усилению во время месячных;
- болезненность при половых контактах и физической нагрузке;
- мажущие кровянистые выделения:
- кровотечения в середине цикла;
- бесплодие.
Эндометриоз на брюшине малого таза визуально проявляется:
- атипичными и геморрагическими везикулами;
- пигментированными пятнами, а также бугорками светлого оттенка;
- очагами поверхностного расположения, которые имеют синий, чёрный или фиолетовый цвет.
Диагностика недуга начинается с анализа данных анамнеза и жалоб пациентки. Как правило, женщина жалуется на хронические боли в тазовой области, которые могут значительно усиливаться при половых актах, занятиях спортом и менструации. Большинство обращений к гинекологу связано с невозможностью зачатия.
Для выявления эндометриоза брюшины малого таза необходимо провести следующее обследование:
- гинекологический осмотр посредством метода пальпации;
- УЗИ трансвагинальным датчиком;
- гистероскопию;
- лапароскопию;
- кровь на онкомаркеры (СА-125).
Объём методов исследования зависит от выраженности патологического процесса и анамнеза пациентки.
Лечение
Лечение эндометриоза брюшины малого таза представляет довольно сложную задачу вследствие малой изученности заболевания. Врачи осуществляют комплексный подход, повышающий эффективность проводимой терапии.
Современное лечение основано на следующих тактиках:
- хирургическое вмешательство;
- гормонотерапия;
- имуннокоррекция.
Основной способ лечения патологии заключается в проведении хирургического вмешательства. Выбор методики осуществления операции зависит от:
- расположения очагов;
- распространённости патологического процесса.
Хирургическое лечение подразумевает следующие виды вмешательства:
- электрокоагуляция;
- радиокоагуляция;
- лазерная вапоризация;
- криодеструкция.
Устранение и прижигание очагов проводится в рамках лапароскопии. При некоторых формах патологии возможно иссечение очагов. В случае необходимости проводятся операции по удалению тела матки, а также вмешательства на влагалище, прямой кишке и других органах. Пред выполнением хирургического лечения обязательно назначаются препараты агонистов ГнРГ.
Гормонотерапия применяется с целью подавления овуляции, устранения чрезмерной продукции эстрогенов и снижения темпа роста эндометрия. Лечение лекарственными препаратами гормонального действия вызывает аменорею.
Гормональное лечение при поражении тазовой брюшины подразумевает две основные стратегии.
- Создание среды, которая отличается отсутствием цикла. В данном случае минимальный уровень эстрогенов будет способствовать атрофии внутреннего слоя матки.
- Наличие высокоандрогенного статуса, который вызывает уменьшение продукции эстрогенов.
При поражении брюшины малого таза могут применяться несколько гормональных средств.
- Прогестагены. Это синтетические аналоги гормона прогестерона, которые способствуют развитию гипоэстрогении и последующей атрофии внутреннего слоя или эндометрия. Прогестагены эффективно воздействуют на клинические проявления болезни, например, болевые ощущения. Однако на фоне приёма не исключено развитие таких реакций, как увеличение массы тела, отёки. Лекарство следует принимать длительно, сроком до одного года.
- Эстроген-гестагенные лекарства. Препараты данной группы используются при тазовых болях. Терапия проводится в течение шести-девяти месяцев. Среди побочных эффектов можно выделить риск развития тромбозов.
- Агонисты ГнРГ. Средства могут вводиться в организм интраназально, подкожно или внутримышечно. Применение рекомендовано в течение шести месяцев. При терапии у женщин отмечается регресс болезни, однако, приём агонистов ГнРГ приводит к возникновению симптомов менопаузы. В связи с чем лекарство принимают ограниченное время.
- Антигестагены. Эти препараты оказывают антиэстрогенное, антипрогестероновое, а также андрогенное действие. В результате происходит атрофия эндометрия на фоне аменореи, болезненные ощущения исчезают. Однако терапия данными средствами имеет высокий риск возникновения побочных эффектов, например, избыточного веса, гирсутизма, акне, приливов.
При установленной анемии назначаются препараты железа.
Существенное значение имеет профилактика заболевания. В процессе хирургических вмешательств целесообразно не допускать контакта эндометрия и других тканей. В послеоперационном периоде после хирургического лечения патологии следует прибегать к гормональной терапии.
Эндометриоз тазовой брюшины считается хронической болезнью. После наступления менопаузы и радикальных операций рецидив заболевания исключается.
МРТ экстраорганных образований женского малого таза
Внеорганные образования в малом тазу встречаются редко, но при больших размерах необходима их дифференциальная диагностика с опухолями органов малого таза. Сюда относятся:
- Опухоли - сосудистые (гемангиоперицитома, ангиосаркома), из скелетных мышц (рабдомиосаркома), гладких мышц (лейомиосаркома), адипозитарные (липосаркома), нейрогенные (нейрофиброма, нейросаркома), перитонеальные (многокамерная мезотелиома, псевдомиксома, десмоидная опухоль)
- Доброкачественные кисты - липомы, паровариальные (параовариальные), перитонеальные (серозоцеле), пресакральные ретроректальные, лимфоцеле, сакральное менингоцеле и периневральные кисты Тарлова, мукоцеле аппендикса
МРТ малого таза основной метод выявления внеорганных опухолей и их и дифференциальной диагностики опухолями матки, ее придатков, а также с опухолями мочевого пузыря и прямой кишки.
Гемангиоперицитомы - редкие опухоли, встречающиеся по всему телу. По степени злокачественности делятся на 4 стадии. Они инкапсулированы и проявляются за счет масс-эффекта. Гемангиоперицитомы имеют промежуточный сигнал на Т1-взвешенных МРТ малого таза и высокий на Т2-взвешенных, хорошо усиливаются на МРТ малого таза с контрастированием.
Липомы и липосаркомы имеют характерный для жира высокий сигнал на Т1-взвешенных МРТ. В отличие от липом липосаркомы имеют при МРТ малого таза многоузловую структуру, часто включают участки некроза и кровоизлияний. Нередко наблюдается не четко очерченная типичная липома, а тазовый липоматоз (липофиброматоз). Классическая липома при МРТ малого таза располагается в области тазового дна, вызывая больше боли в перианальной, чем тазовой области. Как любые жиросодержащие структуру липомы подавляются специальными импульсными последовательностями при МРТ и имеют отрицательную плотность при КТ.

МРТ малого таза. Т1-взвешеннаякорональная МРТ. Липома тазового дна слева.

МРТ малого таза. Сагиттальная Т2-взвешенная МРТ. Липосаркома.
Десмоидные опухоли малого таза происходят из выстилки его стенок и обычно достигают больших размеров. Чаще наблюдаются в возрасте 20-30 лет. Опухоль при МРТ малого таза неинкапсулированная, по сигналу напоминает рубцовую ткань, слабо контрастируется.

МРТ малого таза. Т1-взвешенная аксиальная МРТ с контрастированием. Десмоидная опухоль.
Многокамерная мезотелиома редкая опухоль, встречающаяся у женщин репродуктивного возраста. Клинические проявления зависят от масс-эффекта. При МРТ малого таза опухоль выглядит многокамерной с тонкими стенками и жидкостным содержимым. Отмечается слабое усиление стенок при МРТ с контрастированием.

МРТ малого таза. Т2-взвешенная аксиальная МРТ. Многокамерная мезотелиома.
Псевдомиксома -это многокамерная муцин-секретирующая опухоль. По внешнему виду при МРТ малого таза она очень напоминает многокамерную мезотелиому, достигает больших размеров, сдавливая яичник, тазовые вены и мочеточники.

МРТ малого таза. Т2-взвешенная аксиальная МРТ. Псевдомиксома.
Серозоцеле является пролиферацией мезотелия брюшины и представляет собой охват кисты яичника или эндометриоидной кисты. Кисты хорошо видны при транабдоминальном УЗИ и МРТ малого таза.

МРТ малого таза. Серозоцеле, включающее яичник (стрелка). Сагиттальная Т2-взвешенная МРТ.
Паровариальная киста составляет 10-20% всех образований яичников. Они происходят из мезосальпинкса- верхнего свободного края широкой связки фаллопиевой трубы. Обычно они односторонние и имеют средний размер около 8 см. При УЗИ они типично гипоэхогенные, округлые или овальные и отделяются от яичника. Содержимое редко бывает с включениями, наличие мягкотканного компонента сразу настораживает в плане опухоли. При КТ паровариальная киста четко очерченное однородное образование, отделяемое от яичника. МРТ малого таза показывает те же признаки, из которых важно, что киста не связана с яичником.

МРТ малого таза. Т2-взвешенная аксиальная МРТ. Параовариальная киста (стрелка).
Обструкция аппендикса наблюдается редко и приводит к формированию мукоцеле. Аппендикулярное мукоцеле может проявляться в виде ретенционной кисты, гиперплазии слизистой, цистаденомы и цистаденокарциномы. Мукоцеле может располагаться рядом с яичником, имеет кистозную или трубчатую форму. При УЗИ муцин дает эхогенные включения. При КТ может обнаружиться кальцификация стенок. На аксиальных МРТ малого таза мукоцеле чаще имеет трубчатую структуру с тонкими растянутыми стенками.

МРТ малого таза. Аппендикулярное мукоцеле (стрелки). Т2-взвешенная аксиальная МРТ.
При МРТ в СПб при исследовании малого таза мы редко сталкиваемся с внеорганными опухолями и кистами, однако их надо дифференцировать с опухолями и кистами органов малого таза.
Экстрагенитальный эндометриоз

Эндометриоз — это гинекологическое заболевание, представляющее собой разрастание ткани, схожей по морфологическим признакам со слизистой оболочкой полости матки, за пределами данного органа.
По данным разных авторов, число женщин разного возраста, страдающих этим заболеванием, достигло 176 млн. С диагнозом «эндометриоз» выписывается 1,3 из 1000 пациенток стационара в возрасте от 15 до 44 лет. Наибольшая распространенность данного заболевания наблюдается среди женщин с тяжелой дисменореей (50 %) и хронической тазовой болью (75 %) [1]. Генитальный эндометриоз распространен чаще (92-94 %) экстрагенитального (6-18 %) [2].
Первые упоминания о заболевании, в настоящее время известном как «эндометриоз», относятся примерно к 1600 лет до н. э. Были обнаружены египетские папирусы с описанием патологии, в настоящее время известной под этим названием. В 1860 г. австрийский патологоанатом Карл Рокитанский впервые подробно описал эндометриоз в виде «шоколадных кист» и «наружного эндометриоза». Данную патологию он определил как эндометриальные железы и стромы, которые обнаруживаются вне матки. Сам же термин «эндометриоз» был предположен Уильямом Блэр-Беллом в 1892 г. В 1994 г. было решено называть термином «эндометриоз» только анатомический субстрат, в то время как само заболевание, связанное с этим субстратом и проявляющееся определенными симптомами — «эндометриоидной болезнью».
Эндометриоз — заболевание без единой теории возникновения. В настоящее время выделяют несколько основных теорий: имплантационную, гормональную, дизонтогенетическую, метапластическую, неопластическую [3].
Имплантационная теория гласит, что отторгнутые фрагменты функционального слоя эндометрия посредством ретроградной менструации заносятся в цервикальный канал, а также через маточные трубы в брюшную полость. Далее посредством адгезии и сменяющей ее инвазии происходит закрепление чужеродных тканей к поверхности брюшины. Васкуляризация является окончанием данного процесса.
Гормональная теория основывается на доказанном снижении у больных эндометриозом женщин в перитонеальной жидкости концентрации прогестерона. На основе этого предполагают, что высокая концентрация прогестерона в перитонеальной жидкости у здоровых женщин является защитным фактором — препятствует выживанию, имплантации и пролиферации клеток эндометрия.
Согласно дезонтогенетической теории, развитие очагов эндометриоза происходит из остатков мюллеровых протоков. Случаи сочетания эндометриоза с врожденными аномалиями репродуктивной системы подтверждают данную теорию.
Метапластическая теория основана на том, что под влиянием гормональных нарушений, хронических воспалений и иных факторов может произойти развитие очагов эндометриоза из мультипотентных клеток мезотелия брюшины.
Неопластическая теория построена на схожести эндометриоза по некоторых характеристикам с опухолевым процессом.
Экстрагенитальный эндометриоз (ЭГЭ) — патология редкая. При данном виде заболевания эндометриоидные очаги обнаруживаются вне органов половой системы. ЭГЭ может быть как единственным вариантом патологии, так и сочетаться с генитальным эндометриозом.
Локализация экстрагенитальных эндометриозных очагов весьма различна. Они могут располагаться в послеоперационном рубце, в мягких тканях живота, в пупочном кольце, тонкой кишке, ректо-сигмовидном отделе толстого кишечника, прямой кишке, аппендиксе, паравезикальной, параметральной, илеоректальной клетчатке, в лонной кости, паховых лимфатических узлах, в лёгких.
Наиболее характерным проявлением эндометриоза является боль — тазовая или иной локализации (в зависимости от расположения очага эндометриоза). Как правило, она имеет тянущий характер, постоянная, усиливается накануне и в первые дни менструации. Сами менструации резко болезненны (дименорея).
Чаще всего болевые симптомы зависят от локализации поражений. При расположении очага эндометриоза на органах мочевыделительной системы больные отмечают болезненность при мочеиспускании. На ранних стадиях заболевания она появляется периодически, при эндометриозе III-IV стадий становится постоянной, кроме того, при прорастании эндометриоза в мочевой пузырь или прямую кишку больные могут отмечать кровь в стуле или моче. Некоторые пациенты могут чувствовать боль в середине менструального цикла, связанную с овуляцией, тазовые ишалгии, поясничную и предменструальную боль, которые постепенно приводят к нарушениям иннервации, воспалительным процессам в области тазовых нервных сплетений [4].
При эндометриозе пупочного кольца (ЭПК) он диагностируется как пупочная грыжа, а при наличии выраженного болевого синдрома — как ущемленная пупочная грыжа. К характерным признакам относят выделения сукровичной жидкости, небольшого количества крови или темно-коричневой жидкости из пупка. Пациенты отмечают выраженную боль в области пупка или вокруг него, чувство набухания, уплотнения, кожный зуд, болезненность при надавливании. Все эти симптомы связаны с менструальным циклом, т. е. появляются или усиливаются накануне или во время месячных. В период менструаций над уплотнением усиливается пигментация кожи (от голубоватой до багрово-синюшной).
Эндометриоз мягких тканей передней брюшной стенки (ПБС) не имеет существенных клинических и макроскопических различий с ЭГЭ послеоперационных рубцов в области пупка. Основной особенностью ЭГЭ мягких тканей ПБС является его локализация в толще прямых мышц живота и связь с апоневрозом. На разрезе очаги поражения имеют вид плотной фиброзной ткани с очаговой пигментацией и/или имбибицией бурой кровью с включением мелких кистозных образований, наполненных темной кровью или коричневой жидкостью.
Клинические проявления эндометриоза разных отделов кишечника могут быть самыми разнообразными. Пациенток беспокоят боли в животе спастического или ноющего характера, продолжающиеся несколько дней и носящие приступообразный характер. Боли в животе, которые не связаны с приемом пищи, чаще локализуются в нижних отделах живота, у некоторых больных — в области эпигастрия, в области пупка, а у части пациентов без определенной локализации. Боли носят циклический характер, связаны с менструальным циклом: появляются за несколько дней до начала менструаций и прекращаются с их окончанием или через 1-2 дня. Когда в процесс вовлекается прямая и сигмовидная кишка, клиническим проявлением могут быть сильные тенезмы, при этом выделяется только слизь, иногда с примесью крови. В период менструаций может наблюдаться метеоризм и вздутие живота, рвота и тошнота. Обострение заболевания начинается с болей в животе, потом развиваются запоры, вздутие живота, рвота [5].
В настоящее время имеет место быть гиподиагностика экстрагенитального эндометриоза. Причиной этого являются не только редкость данного заболевания, но и неверная оценка симптомов. Так же ЭГЭ, ввиду своей различной локализации, может скрываться «под маской» некоторых патологий — таких как грыжи (в т. ч. ущемленные), воспалительный инфильтрат, аппендицит, синдром раздраженного кишечника, неспецифический язвенный колит, болезнь Крона, геморрой, опухолевые образования. Лишь тщательный опрос больной, всестороннее обследование, верное сопоставление анамнестических данных и клинических симптомов поможет выставить правильный диагноз.
Особое место в диагностике ЭГЭ следует уделить дифференцировке очагов данного заболевания с опухолевым процессом. Зачастую окончательный диагноз ставится лишь после гистологического исследования удаленной ткани.
«Золотым стандартом» диагностики ЭГЭ при «внутренней» локализации (мочевой пузырь, мочеточники, кишечник, паравезикальная, параметральная, илеоректальная клетчатка) является лапароскопия. Проводить ее рекомендуют на 8-10 день менструального цикла. При этом обследовании в предполагаемой области нахождения эндометриоидного очага можно обнаружить опухолевидное образование со свищевыми ходами в виде темно-красных отверстий, из которых выделяется кровь. Они могут быть как единичными, так и множественными.
Из дополнительных методов диагностики следует выделить ультразвуковой метод, основными достоинствами которого являются доступность для пациентов, высокая информативность, неинвазивность, безопасность многократного проведения и возможность обнаружения сравнительно небольших образований. К недостаткам УЗИ относятся трудности дифференциации очагов эндометриоза от опухолей.
Компьютерная томография (КТ) — новый этап развития современных методов диагностики. Достоинством КТ считается возможность определить четкую локализацию очага эндометриоза. К недостаткам следует отнести большую лучевую нагрузку, специальную подготовку специалистов и высокую стоимость данного обследования.
Магнитно-резонансная томография (МРТ) — метод, позволяющий проводить качественную оценку структуры тканей, определять степень распространения эндометриозного процесса. Достоинством МРТ является лучевая безопасность и точность исследования [6].
Эндометриоз — это системное заболевание, поэтому, с учётом известных звеньев патогенеза развития заболевания, основной тактикой лечения является проведение комбинированного консервативного и хирургического лечения. Консервативное лечение должно включать не только применение гормональных препаратов, но и коррекцию иммунного статуса, устранение окислительного стресса, использование гепатопротекторов, десенсибилизирующих препаратов, проведение терапии вторичной анемии, устранение болевого синдрома, а также лечение сопутствующих гинекологических заболеваний, отягощающих течение эндометриоза.
Для лечения эндометриоза используются следующие препараты [6]: агонисты гонадолиберинов, прогестагены, гормональные контрацептивы, антагонисты ГнРГ.
При проведении гормональной терапии для лечения эндометриоза следует помнить, что ни один из препаратов полностью не удаляет морфологический субстрат эндометриоза. Итог воздействия на очаги заболевания зависит от вида принимаемого препарата, его дозы, длительности использования, от выраженности побочных эффектов, особенностей введения и других факторов.
Хирургическая интервенция является наиболее эффективным методом лечения экстрагенитального эндометриоза. Необходимо соблюдать правила проведения хирургического лечения по поводу любой формы эндометриоза. Операцию нужно выполнять в начале менструального цикла на 5-12-й день, т. к. снижается риск развития рецидива в 2 раза. При выявлении поражения смежных органов малого таза необходимо привлечение к операции других специалистов (хирургов или урологов), владеющих навыками проведения оперативных вмешательств на этих органах.
Преимущества лапароскопического доступа при хирургическом лечении эндометриоза не вызывают сомнений, но необходимо оценивать возможность проведения эндохирургического вмешательства, обеспечивающего адекватный объем операции. Пациентки с тяжелыми формами генитального эндометриоза должны быть осведомлены обо всех возможных вариантах прогноза и течения послеоперационного периода [4]. Операции следует проводить в специализированном стационаре.
Заключение.
Экстрагенитальный эндометриоз является редкой патологией. Его этиология до конца не изучена. В настоящее время имеет место быть гиподиагностика ЭГЭ. Для успешного выявления ЭГЭ нужно правильно соотнести анамнез заболевания и его клинические проявления. В качестве дополнительных исследований широко применяют УЗИ, однако «золотым стандартом» для диагностики ЭГЭ является лапароскопия.
На начальных этапах заболевания применяют медикаментозное лечение, в далеко зашедших случаях — комбинированное (хирургическое и медикаментозное). Однако следует помнить, что ЭГЭ — системное заболевание, поэтому в отдаленных результатах существует риск развития как рецидива эндометриоза, так и эндометриоза других органов.
1. Кузнецова И. В. Эндометриоз и тазовая боль // Эффективная фармакотерапия. 2014. № 35. С. 18-27.
2. Огнерубов Н. А., Улитина Е. Д., Огнерубова М. А. Эндометриоз послеоперационного рубца: случай из практики // Вестник ТГУ. 2013. Т. 18, № 5. С. 2867-2869.
3. Кононов А. В., Мозговой С.И, Мозговая Е.И, Новиков Д. Г. Эндометриоз: теории происхождения // Омский научный вестник. 2008. Т. 1, № 65. С. 32-36.
4. Эндометриоз: диагностика, лечение и реабилитация. Федеральные клинические рекомендации по ведению больных. 2013. 65 с.
5. Печеникова В. А., Костючек Д. Ф. Экстрагенитальный эндометриоз: клинико-морфологический и иммуногистохимический анализ наблюдений различной органной локализации // Журнал Акушерства и женскихъ болезней. 2010. Т. 2. С 69-77.
Основные термины (генерируются автоматически): менструальный цикл, область пупка, хирургическое лечение, III, вздутие живота, мочевой пузырь, опухолевый процесс, прямая кишка, пупочное кольцо, системное заболевание.
НЕ-ГИНЕКОЛОГИЧЕСКИЕ ОПУХОЛИ ОРГАНОВ МАЛОГО ТАЗА
Органы малого таза и яичники, в частности, часто являются местом метастазов экстрагенитальных злокачественных опухолей. Метастазы экстрагенитальных опухолей составляют 5-20% всех опухолей яичников. По данным литературы, они чаще всего возникают от рака желудка или рака молочной железы. Диагностика потенциально экстрагенитального происхождения опухоли может значительно изменить ведение пациента и позволит начать раннее лечение первичного заболевания.
АВТОРЫ: М. Zikan, D. Fischerova, I. Pinkavova, P. Dundr, D. Cibula
Введение
Методы
Пациенты
В исследование были включены 92 пациента, которых направили в гинекологическое отделение онкологического центра с 2005 по 2009 год. Им выполнили экспертное УЗИ и обнаружили образования малого таза НЕ-гинекологического происхождения, что было впоследствии подтверждено и идентифицировано гистологически. Первичные перитонеальные серозные опухоли классифицируются как генитальные, таким образом, эти пациенты не были включены в исследование. Опухоли яичников с метастазами в матку, опухоли матки с метастазами в яичниках и опухоли, растущие из других тазовых структур с инвазией в матку и яичники, также не были включены в исследование.
Ультразвуковое исследование
Каждый пациент прошел как трансабдоминальное, так и трансвагинальное или трансректальное ультразвуковое исследование, которое осуществлял один из двух специалистов в области ультразвуковой диагностики в гинекологической онкологии, используя GE Logiq 9 (США). Описание, основанное на стандартном протоколе для оценки тазовых образований. Сонограммы и видеоклипы, созданные во время экспертизы, были сохранены в электронном виде.
- вне яичников (интраперитонеальное, ретроперитонеальное)
- Размер (измеряется в трех размерах)
- Размер самого твердого компонента (если есть) (измеряется в трех размерах)
- Размещение
-тазовое и внетазовое
- БЕЗ папиллярных разрастаний (да / нет)
- Эхогенность
- Неоднородная твердая часть (если есть) (да / нет)
- Сосудистые особенности твердой части (если это возможно)
- Субъективная оценка потока (1-4) 11
-пик систолической скорости
-прогибается при надавливании
-количество камер (1-5; 6-10;> 10)
-равномерность толщины перегородки
- Субъективная оценка потока (уровень 1-4)
- Подозрение на некроз (да / нет)
- Не распространяется на тело матки (да / нет)
- НЕТ асцита (да / нет)
- НЕТ паренхиматозных метастазов (да / нет)
Оценка полученных данных
Наша оценка была проведена ретроспективно путем анализа сохранившихся отчетов экспертизы. В случае неопределенности или отсутствия ясности в отчете сохраненные неподвижные изображения или видеоклипы были использованы для уточнения, без знания гистологического диагноза.
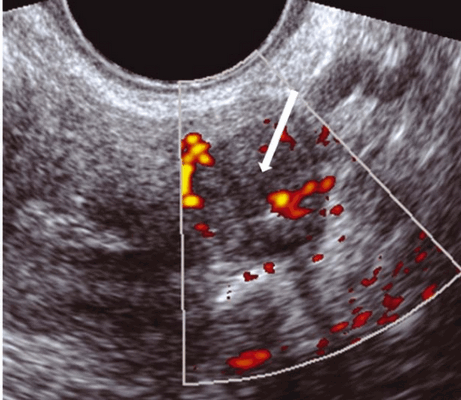
Опухоли с метастазами в яичниках были обозначены, как рак яичников. Если опухоль была ограничена только поверхностью яичника, с не захваченной стромой яичника. Она была классифицирована как овариальная с карциноматозом. Опухоли, которые прикреплены к стенке таза и кровоснабжаются внешней, внутренней или общей подвздошной артерией; или опухоли, расположенные четко под париетальной брюшиной, были классифицированы как ретроперитонеальные. Гетерогенные, бессосудистые участки смешанной эхогенности с размытыми границами, прилегающие к васкуляризованной ткани, были классифицированы, как участки вероятного некроза (рис.1).
Рис.1. Некроз: гетерогенный бессосудистый участок с неровными краями (стрелка) в окружении ткани, которая кровоснабжается.
Эластичность опухолей оценивали при нажиме, который производили с помощью вагинального датчика с одновременным надавливанием на брюшную стенку при пальпации (для того, чтобы избежать перемещения опухоли) и классифицировали, как эластичная или жесткая.
Подвижность опухолей оценивали по их движению по отношению к соседним структурам, когда рука исследователя давит на брюшную стенку с одновременным сканированием трансвагинальным или абдоминальным ультразвуковым датчиком. Опухоль считается мобильной, когда она свободно перемещается по всему своему периметру по отношению к соседним структурам. Полуфиксированная - если она надежно закреплена минимум на часть своего периметра или соседние структуры, со своеобразным скольжением. Фиксированная - если она была полностью неподвижной.
Результаты
Из 92 пациентов с метастазами злокачественных опухолей не-гинекологического происхождения, включенных в данное исследование, 39 (42,4%) были диагностированы хирургически и 53 (57,6%) по результатам биопсии. Все они прошли ультразвуковое обследование в нашем отделении и вызвали подозрения о наличии метастазов опухоли не-гинекологического происхождения у 75 (81,5%) из них. Опухолевый маркер СА 125 был повышен (35 Код / л) у 47 пациентов (51,1%). Среднее значение маркера у этих пациентов было 83,2 Код / л (диапазон, 41.2-438.4 код / л).
Среди метастатических НЕ-гинекологических опухолей на сегодняшний день наиболее распространенным гистологическим типом является колоректальный рак, выявленный у одной трети пациентов. Типы и частота отдельных опухолей приведены в таблице 1.
| Заболевания | Количество (%) |
| Колоректальный рак | 32 (34,8) |
| Опухоли верхних отделов пищеварительного тракта (поджелудочной железы, желчного пузыря) | 13 (14,1) |
| Лимфома | 11 (11,9) |
| Опухоль Крукенберга (метастазы рака желудка) | 9 (9.8) |
| Рак молочной железы | 6 (6.5) |
| Стромальные опухоли желудка | 4 (4,3) |
| Рак мочевого пузыря | 3 (3.3) |
| Нейроэндокринные опухоли | 2 (2,2) |
| Карциноидные опухоли | 2 (2,2) |
| Злокачественные мезотелиомы | 1 (1,1) |
| Злокачественная Шваннома | 1 (1,1) |
| Примитивная нейроэктодермальная опухоль | 1 (1,1) |
| Липосаркома | 1 (1,1) |
| Лейомиосаркома | 1 (1,1) |
| Саркома Юинга | 1 (1,1) |
| Рак щитовидной железы | 1 (1,1) |
| Перимирцитома | 1 (1,1) |
| Атипичная ретроперитонеальная лейомиома | 1 (1,1) |
| Псевдомиксома брюшной полости (злокачественная) | 1 (1,1) |
Общие характеристики не-гинекологических опухолей
Мы обнаружили, что интраперитонеальные опухоли преобладали над экстраперитонеальными 84/92 (91,3%) против 8/92 (8,7%). Среди интраперитонеальных опухолей 39/84 (46,3%) были локализованы в яичниках; остальные 45 (53,7%) находились на висцеральной брюшине или в области приложений вне яичников. Интраперитонеальные опухоли были чаще односторонними 73/84 (87,0%). Наблюдался широкий диапазон размеров (наибольший диаметр, диапазон, 20-300 (в среднем 120 мм)).
Патология, расположенная выше малого таза и определенная трансабдоминально, наблюдалась у 23/92 (25,0%) опухолей.
Опухоли были в основном плотные 49/92 (53,3%) или многокамерные-солидные 38/92 (41,3%). Небольшая часть опухолей были однокамерными-солидными 5/92 (5,4%). Не было никаких опухолей без твердого компонента. Если были перегородки (в многокамерных-солидных опухолях), они всегда были васкуляризированы и разной толщины. В большинстве своем 35/38 (92,1%), перегородки были > 5 мм в ширину. Папиллярные разрастания были обнаружены редко, регистрировались только в случае метастазов колоректального рака 10/32 (31,3%).
Сочетание серой шкалы и допплера показало изменения, которые позволили заподозрить некроз, что наблюдалось у большей половины 47/92 (51,1%) опухолей. Большое количество некротических тканей было обнаружено в плотной части опухоли в 36/43 (83,7%) (многокамерная опухоль с твердым компонентом). В большинстве случаев твердый компонент многокамерной опухоли был неоднородным (т.е. смешанной эхогенности) 34/43 (79,2%).
При надавливании вагинальным датчиком только 24/92 (26,1%) опухолей были эластичными, в то время как большинство из них 68/92 (73,9%) были плотными. Двадцать из 92 (22,5%) опухолей были фиксированные, 38/92 (40,8%) были полуфиксированные и 34/92 (36,6%) - подвижные.
Карциноматоз был обнаружен в одной четверти опухолей только в сочетании с асцитом 21/92 (22,8%). Паренхиматозные метастазы наблюдались у 31/92 (33,7%) опухолей, причем во всех случаях метастазы в печени. Асцит присутствует у 85,9% (79/92) пациентов.
Метастазы колоректального рака
Типичными признаками метастазов колоректального рака были: округлая форма каудальной части опухоли, наличие папиллярных разрастаний и наличие некроза твердой части. Опухоли были преимущественно с гиперэхогенными перегородками в основном с гипоэхогенной или гетерогенной твердой частью. Имеющиеся папиллярные разрастания от изоэхогенных до гиперэхогенных, растущих из тонких перегородок и являющихся специфическими для метастазов колоректального рака, наблюдались у 5/32 (15,6%) опухолей (рис.2).
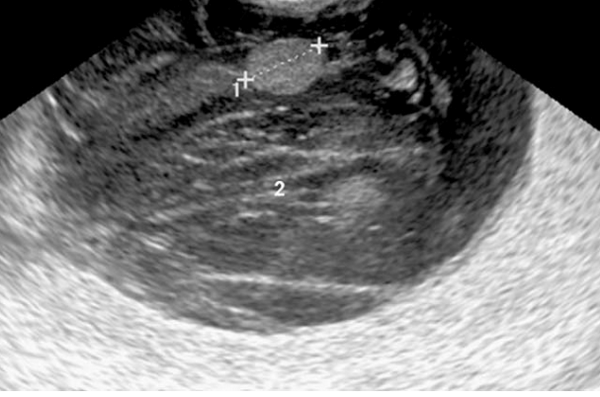
Рис.2. Метастазы колоректального рака: многокамерная-солидная опухоль с типичной округлой формой (2) с папиллярными разрастаниями из перегородок (1).
Метастазы опухолей верхних отделов пищеварительного тракта, желчного пузыря, желчных протоков и поджелудочной железы
Метастазы первичного рака желчного пузыря, желчных протоков и поджелудочной железы визуализируются как многокамерные-солидные образования с многочисленными мелкими разного размера камерами без некроза. Опухоли были различной эхогенности с гиперэхогенными перегородками, с изоэхогенным или гиперэхогенным твердым компонентом. Опухоли и перегородки были гиперваскуляризованы (Рис.3).
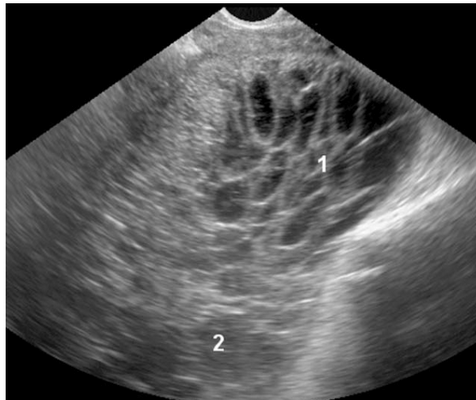
Рис.3. Метастазы опухолей верхних отделов пищеварительного тракта (желчного пузыря, желчных протоков, поджелудочной железы): многокамерная-солидная опухоль с небольшими камерами (1) и с твердым компонентом (2).
Лимфома (только неходжкинские лимфомы)
Как правило, неходжкинская лимфома располагалась в малом тазу экстраперитонеально, имела плотную структуру и гетерогенное содержимое в виде гиперэхогенных и гипоэхогенных участков (рис 4). Допплерография показала гиперваскуляризацию опухоли.
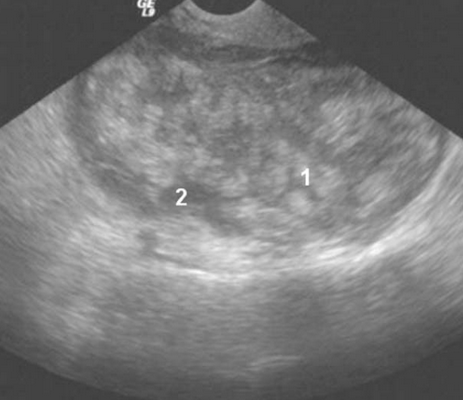
Рис.4. Метастазы лимфомы: хорошо определена гетерогенная опухоль с множественными гиперэхогенными включениями (1) и с гипоэхогенными участками (2).
Опухоль Крукенберга (только метастатический рак желудка)
Рак Крукенберга характеризовался, как овариальная опухоль неоднородной эхоструктуры с преимущественно изоэхогенными и гипоэхогенными участками, а также с потенциальным появлением некроза (рис.5) с неровным внутренним контуром, но с гладкой поверхностью. Васкуляризацию опухолей Крукенберга (вне зоны потенциального некроза) оценивали как гиперваскуляризованную.
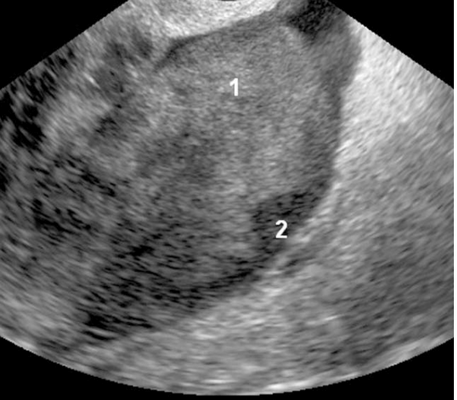
Рис.5. Опухоль Крукенберга (метастазы рака желудка): твердая (солидная), с неровной внутренней поверхностью и гладкой поверхностью; гетерогенная опухоль, которая является в основном изоэхогенной, однако визуализируются гиперэхогенные (1) и гипоэхогенные (2) участки.
Рак молочной железы
Метастазы рака молочной железы были наиболее часто присутствующими в виде гиперэхогенного карциноматоза с асцитом. У четырех из шести (66,7%) был только карциноматоз и не было тазовой опухоли. Карциноматозные очаги были гиперэхогенными (в отличие от карциноматозных очагов первичного эпителиального рака яичников) (рис 6).
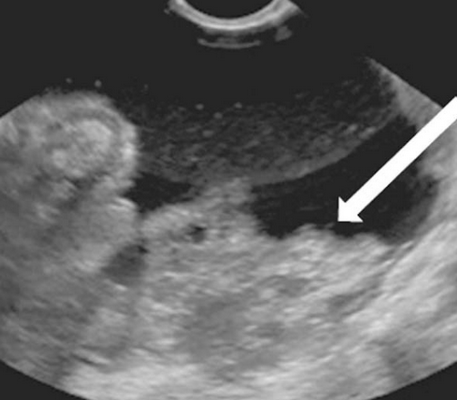
Рис. 6. Метастазы рака молочной железы: гиперэхогенный карциноматоз в малом тазу (стрелка).
Другие
Желудочно-стромальные опухоли наблюдались у четырех (4,3%) пациентов. Размер опухоли колебался от 7 до 10 см. Все опухоли были расположены интраперитонеально. В половине случаев опухоль расположена в яичнике, в каждом конкретном случае была односторонняя локализация. Во всех случаях структура была многокамерная-плотная с гиперэхогенными перегородками, гипоэхогенными некротическими участками и анэхогенным содержимым камер опухоли. Перегородки часто были неполными и гиперваскуляризованными. Ширина перегородок и псевдоперегородок колебалась от 5 до 10 мм (рис.7).
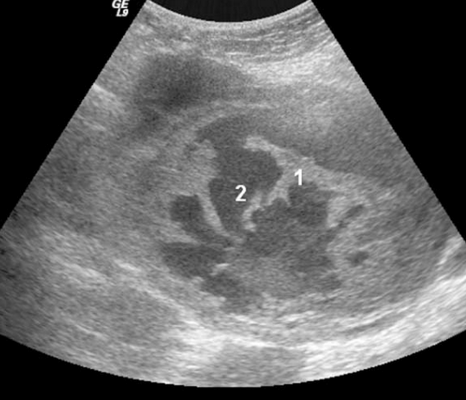
Рис.7. Метастазы опухоли желудочно-кишечного тракта: визуализируется как образование с несколькими гиперэхогенными неполными перегородками (1) и гипоэхогенным содержимым (2).
Метастазы рака мочевого пузыря были обнаружены у трех (3,3%) пациентов. Размер опухоли колебался от 5 до 10 см. Все опухоли были интраперитонеальными, внутряичниковыми и односторонними с многокамерной структурой и гетерогенными перегородками. Количество камер было всегда меньше 10, ширина перегородок разная, с некротическими участками и размытыми краями (рис 8). Твердый компонент был некротическим с богатой периферической васкуляризацией.
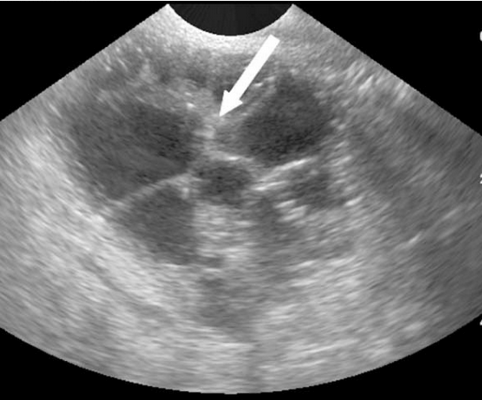
Рис.8. Метастазы рака мочевого пузыря: опухоль с размытыми краями, с гиперэхогенными перегородками различной ширины (стрелка).
Метастазы, полученные из нейроэндокринных опухолей, были замечены у двух (2,2%) пациентов. Опухоли были 8 и 10 см в диаметре. Обе опухоли были внутриперитонеальными, односторонними и расположенными в яичниках. Структура была плотная, гетерогенная и в основном гипоэхогенная (рис 9). Васкуляризация была средней интенсивности. Опухоли были с размытыми границами и подвижными. У обоих пациентов наблюдались гипоэхогенные метастазы в печень; карциноматоз или асцит не наблюдался.
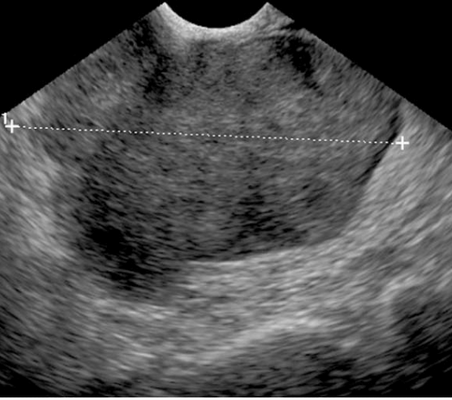
Рис.9. Метастазы нейроэндокринных опухолей: твердая гетерогенная структура, в основном гипоэхогенное содержимое (калиперы).
У двух (2,2%) пациентов наблюдались карциноидные метастазы . Опухоли 3 и 5 см в диаметре. Обе опухоли были односторонними и локализованными в яичниках. Они были твердыми (солидными) гетерогенными, с множественными небольшими гиперэхогенными очагами (рис.10). Субъективно была гиповаскуляризация опухоли.
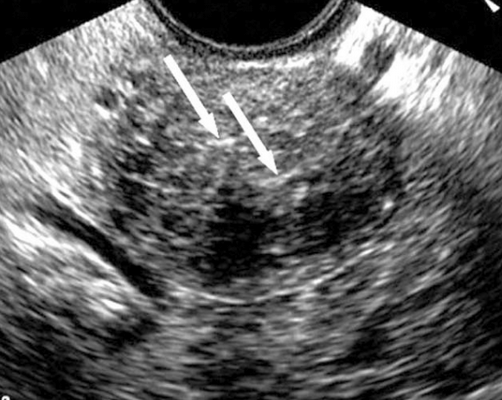
Рис.10. Карциноидные метастазы: хорошо определяется солидная опухоль, с гетерогенной структурой и гиперэхогенными очагами (стрелки).
Вывод
Мы описали ультразвуковые характеристики наиболее распространенных экстрагенитальных опухолей, выявленных в области малого таза в исследуемой популяции. Знание конкретных ультразвуковых характеристик не-гинекологических опухолей может изменить фокус диагностических усилий в случаях выявления опухолей, в которых тазовые метастазы есть только первым признаком опухоли с разной первичной локализацией, что помогает определить оптимальную тактику ведения пациента.
Опухоль малого таза у женщин

В органах малого таза, таких, как матка, маточные трубы, яичники, могут возникать опухоли. Причины этих неоплазий совершенно различны.
Чтобы контролировать образование и развитие этих опухолей, нужно часто посещать гинеколога. Если новообразование доброкачественное, то может не требовать хирургического вмешательства и пройдет после определенного лечения. Если же неоплазия окажется злокачественной, то нужно обратиться к онкологу.
Симптомы
Симптоматика часто будет зависеть от того, какой природы опухоли. Распространенными клиническими проявлениями будут:
- Диарея или же запоры;
- Боли внизу живота, односторонние боли;
- Болезненность при менструациях;
- Влагалищные выделения;
- Маточные кровотечения не во время женских дней;
- Болезненность в течение полового акта;
- Вздутие в кишечнике;
- Мочевое недержание;
- Температура;
- Частые мочеиспускания;
- Рвота и тошнота;
- Потеря веса;
- Ухудшение общего состояния, слабость.
Виды опухолей малого таза
Перечислим основные виды опухоли малого таза:
- Имплантирование оплодотворенной клетки за пределы матки при внематочной беременности;
- Абсцесс в яичнике или маточной трубе, возникающий из-за воспалительных и инфекционных заболеваний в органах малого таза;
- Доброкачественные кисты яичника (эндометриомы);
- Доброкачественные опухоли гинекологического типа (миомы);
- Перекрут - нарушение кровоснабжения в яичнике;
- Рак.
Диагностика
Вначале врач должен изучить историю болезни, выслушать жалобы пациента и проанализировать их, осмотреть пациентку, взять анализы крови и мочи общего и расширенного характера, провести трансвагинальное УЗИ, КТ и МРТ, произвести цитологическое исследование на основе биопсии.
Нужно помнить, что не все неоплазии опасны, но многие требуют консервативного лечения. Есть признаки патологий острого характера, при которых нужна срочная помощь. Это внематочная беременность и яичный перекрут.
Внематочную беременность диагностируют по положительному тесту на беременность, болям в органах малого таза, кровотечению, результатам УЗИ.
Яичный перекрут сопровождается сильнейшими болями в той стороне, где он произошел, рвотой, тошнотой, диагностируется при осмотре на кресле и по результатам УЗИ.
Если у пациентки внематочная беременность, то нужно ее оперативно прервать. Для этого делают либо лапароскопию, либо сальпингостомию (сальпингэктомию), а также могут внутримышечно ввести метротрексат.
Если у женщины заболевания органов МТ воспалительного характера, то назначают антибиотики и противобактериальную терапию, сегодня даже при абсцессах не требуется хирургическое вмешательство. Ее делают только при разрыве абсцессуальной капсулы.
Эндометриома лечится по-разному. Здесь прибегают и к консервативной медицине, и удаляют кисты, и используют тактику выжидания и наблюдения, и используют репродуктивные технологии.
Миома доброкачественного типа лечится приемом гормонов и нестероидных противовоспалительных препаратов, а также хирургическим способом лечения, ультразвуковой албяцией.
В случае яичного перекрута сразу производят операцию, предотвращающую некроз и повреждение яичника.
Лечение рака
Рак органов МТ у женщин лечится хирургически, при помощи химиотерапии, таргетной терапии, радиационной терапии.
Лечение выбирается в зависимости от таких факторов, как:
- Тип рака по гистологии;
- Локализация;
- Орган;
- Стадия рака;
- Наличие отечности в брюшной полости;
- Генетические заболевания;
- Состояние организма;
- Возрастной фактор;
- Характер опухоли (рецидивирующая или первичная).

Риски
Риск появления перекрута велик, если у женщин большого размера яичники.
Риск появления миомы возрастает у женщин старшего возраста, у женщин с ранним началом менструации, у женщин с большим весом.
Риск злокачественных опухолей возрастает, если есть генетическая предрасположенность, имеется эндометриоз, лишний вес, возраст старше пятидесяти лет, женщина набирает сильно вес, использует гормональные препараты после менопаузы.
Клиника Onco.Rehab предлагает качественную диагностику и эффективные методы лечения возникшей проблемы. Будьте здоровы!
Читайте также:
