Вероятные допплерографические признаки эктопической беременности. Преимущества цветовой допплерографии при внематочной беременности
Добавил пользователь Alex Обновлено: 21.01.2026
Внематочная (эктопическая беременность) беременность - это беременность, при котором плодное яйцо имплантируется и развивается вне в полости матки [1].
Название протокола: Диагностика и лечение внематочной беременности
Код(ы) МКБ-10:
| О00 | Внематочная (эктопическая) беременность |
| О00.0 | Абдоминальная (брюшная) беременность |
| О00.1 | Трубная беременность - беременность в маточной трубе - разрыв маточной трубы вследствие беременности трубный аборт |
| О00.2 | Яичниковая беременность |
| О00.8 | Другие формы внематочной беременности Беременность: - шеечная - в роге матки - интралигаментарная - стеночная |
| О00.9 | Внематочная беременность неуточненная |
Дата разработки/пересмотра протокола: 2013 г (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
| β ХГЧ | - | хорионический гонадотропин человека |
| МРТ | - | магнитно резонансная томография |
| ТВУЗИ | - | трансвагинальное ультразвуковое исследование |
| УЗИ | - | ультразвуковое исследование |
Пользователи протокола: акушер-гинекологи, хирурги, ВОП.
Категория пациентов: женщины фертильного возраста.
Шкала уровня доказательности:
| A | Высококачестственный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию |
| B | Высококачестственный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай - контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию |
| C | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию. РКИ с очень низким или невысоким (+) риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
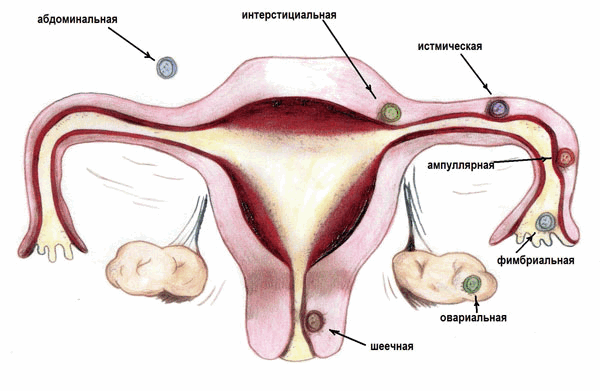
Анатомическая классификация:
1) трубная беременность:
a. Беременность в ампулярном отделе трубы.
b. Беременность в истмическом отделе трубы.
c. Беременность в интерстициальном отделе трубы.
2) яичниковая беременность:
а. Интрафолликулярную
b. Эпиофоральная.
3) брюшная беременность;
4) шеечная беременность;
5) беременность в рудиментарном роге матки.
Клиническая классификация:
1) Прогрессирующая внематочная беременность;
2) Прервавшаяся внематочная беременность:
Прервавшаяся внематочная трубная беременность классифицируется на:
- трубный аборт;
- разрыв маточной трубы.
По наличию осложнений:
- осложненная;
- неосложненная.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
- сниженный или малый прирост βХГЧ;
- при трансвагинальном УЗИ плодное яйцо в полости матки не визуализируется или визуализируется вне полости матки;
- абдоминальный болевой синдром в сочетании с положительным результатом теста на беременность в моче.
При прогрессирующей внематочной беременности: специфических жалоб нет.
- клиника «острого живота»;
- боли внизу живота на фоне нарушений менструального цикла - после задержки менструации;
- мажущие кровянистые выделения
- задержка менструации.
- с одной стороны определяется объемное образование, тестоватой консистенции, болезненное при пальпации
- матка увеличена в размерах и размягчена, но не соответствует сроку беременности.
- иммунные тестовые методы определения βХГЧ в моче - положительный;
- иммунные тестовые методы определения βХГЧ в крови - имеет место недостаточный прирост βХГЧ.
- осмотр гинекологическим зеркалом:
- темно-коричневые выделения из цервикального канала;
- цианоз шейки матки.
- трансвагинальное ультразвуковое исследование (УД - В)
- отсутствие плодного яйца в полости матки;
- увеличение придатков матки или скопление жидкости в позадиматочном пространстве.
- пустая матка;
- бочкообразная шейка матки;
- плодное яйцо ниже уровня внутреннего зева шейки матки.
- в полости матки визуализируется одна интерстициальная часть маточной трубы;
- плодное яйцо подвижно, отделено от матки и полностью окружена миометрием;
- к плодному яйцу, расположенному в роге матки, примыкает сосудистая ножка.
- пустая полость матки;
- плодное яйцо располагается кнаружи в интерстициальной (интрамуральной) части трубы и окружено миометрием толщиной менее 5 мм.
- консультация хирурга - для исключения хирургической патологии.
Схема - 1.Диагностический алгоритм
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Самопроизвольный аборт | Сходство клиники и анамнеза | Определение βХГЧ и ТВУЗИ | См. Диагностика - Диагностический алгоритм |
| Воспалительный процесс придатков матки | Сходство клинических симптомов | Определение βХГЧ и ТВУЗИ | Отсутствие задержки менструации, физикальном осмотре нет признаков беременности, иммунологический тест на беременность отрицательный. |
| Острый аппендицит | Сходство клинических симптомов | Определение βХГЧ и ТВУЗИ | Отсутствие задержки менструации, бимануальное влагалищное исследование безболезненное, иммунологический тест на беременность отрицательный. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Иммуноглобулин человека антирезус Rho(D) (Immune globulin human antirhesus Rho(D)) |
| Метотрексат (Methotrexate) |
Группы препаратов согласно АТХ, применяющиеся при лечении
| (G03A) Гормональные контрацептивы для системного применения |
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Выжидательная тактика - при низком уровне βХГЧ менее 200 и отсутствие его прироста, возможно спонтанная регрессия эктопической беременности (УД - D) [1]
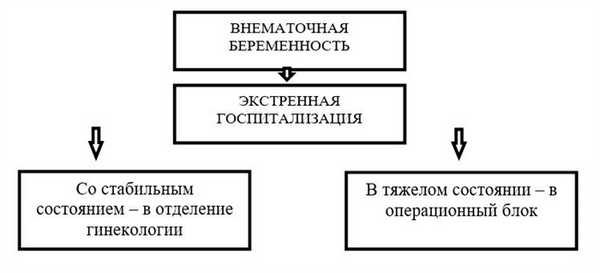
Маршрутизация пациента
Немедикаментозное лечение: нет.
Медикаментозное лечение: 50 мг/м2 метотрексата в/м. Эффективно применение метотрексата при непрервавшейся трубной беременности (УД - B) [1]
NB! Согласно международным рекомендациям (ASRM 2006, ACOG 2015, RCOG 2016) возможно консервативное лечение (медикаментозная терапия) внематочной беременности (приложение №1). В Казахстане инструкция по применению метотрексата не предусматривает лечение внематочной беременности, в связи с чем его использование off label может рассматриваться лишь как альтернатива органоуносящей операции при необходимости сохранения репродуктивной функции после решения этического комитета только в гинекологических отделениях медицинских организаций 3-4 уровня.
Хирургическое вмешательство (УД -B):
| Особенности оперативного вмешательства | Хирургическое лечение трубной беременности | Хирургическое лечение эктопической беременности внетубарной локализации |
| Показания | Нарушенная трубная беременность, прогрессирующая трубная беременность | Признаки острого живота, прогрессирующая эктопическая беременность |
| Вид операции | Сальпинготомия: отсутствие разрыва стенки маточной трубы, отсутствие геморрагического шока, необходимость сохранения репродуктивной функции. Иногда при ампулярной трубной беременности возможено выдавливание плодного яйца ч/з ампулярный конец (УД - GPP) [1], однако такой подход связан с высокой частотой кровотечения, повреждения трубы и рецидива внематочной беременности. Сальпингоэктомия: при нарушении целостности маточной трубы. В случае неизмененой маточной трубы с противоположной стороны ө предпочтительно сделать сальпингоэктомия (УД - B) [1], в виду повышенного риска повторной внематочной беременности в сохраненной трубе (УД - B) [1]. | При овариальной: аднексэктомия, овариоэктомия, резекция яичника. При беременности в рудиментарном роге или интерстециальном отделе: клиновидная резекция угла матки, удаление рудиментарного рога, при обширном повреждении матки -ампутация/экстирпация матки. При беременности в рубце на матке возможно выполнение удаления плодовместилища с иссечением рубца и пластикой стенки матки, а также более радикальные операции. При шеечной беременности - радикальная операция. В настоящее время имеются данные комбинированного лечения шеечной, интерстециальной и брюшной беременности (медикаментозное + хирургическое/вакуум аспирация, эмболизация + хирургическое/ вакуум аспирация), учитывая возраст пациенток, репродуктивные планы и переносимость лекарств. (УД - GPP). [1,3,4] |
| Доступ | При наличии геморрагического шока -лапаротомия; При стабильном состоянии - лапароскопия [1] | При наличии геморрагического шока -лапаротомия; При стабильном состоянии - лапароскопия [1] |
- контрацепция (предпочтительно комбинированными оральными контрацептивами);
- рекомендации по предгравидарной подготовке к беременности;
- пациенткам с резус отрицательным фактором крови рекомендуется введение антирезусного иммуноглобулина (УД - D) [1].
- выздоровление, увеличение частоты органосохраняющих операций.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации: при постановке диагноза внематочная беременность.
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2018
- 1) Diagnosis and management of ectopic pregnancy. Green-top guideline №21, November 2016. 2) National Institute for Health and Care Excellence.Ectopiс pregnancy and miscarriage. diagnosis and initial management in early pregnancy of ectopic pregnancy and miscarriage. NICE clinical guideline 154; 2012. 3) Successful Management of Cervical Ectopic Pregnancy with Bilateral Uterine Artery Embolization and Methotrexate. Emergency Medicine, Volume 2018, Article ID 9593824. 4) Diagnosis and management of cervical ectopic pregnancy. J Hum Reprod Sci. 2013 Oct-Dec; 6(4): 273-276. 5) Medical management of ectopic pregnancy // Obstetrics and Gynaecology. — 2008. — Vol. 111, № 6. — P. 1479-1485.
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
1) Тулетова Айнур Серикбаевна - врач акушер-гинеколог высшей категории, PhD, доцент кафедры акушерства и гинекологии интернатуры НАО «Медицинский университет Астана»;
2) Иманкулова Балкенже Жаркемовна - кандидат медициснких наук, врач акушер-гинеколог высшей категории, отделение женских болезней КФ «UMC» «Национальный научный центр материнства и детства»;
3) Васьковская Ольга Владимировна - врач акушер-гинеколог высшей категории, заведующая родильного отделения ГККП на ПХВ ГМБ №2 г. Астана;
4) Юхневич Екатерина Александровна - PhD, и.о. доцента кафедры клинической фармакологии и доказательной медицины НАО «Медицинский университет Караганды», клинический фармаколог.Указание на отсутствие конфликта интересов: нет.
Рецензенты:
Искаков Серик Саятович - PhD, кандидат медицинских наук, заведующий кафедрой акушерства и гинекологии №2 НАО «Медицинский университет Астана».Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1Применение метотрексата при внематочной беременности
NВ! Метотрексат не следует назначать при первом посещении, за исключением случаев, когда диагноз внематочной беременности является абсолютно четким и исключена жизнеспособная маточная беременность.Рекомендации RCOG (2016) по применению метотрексата:
День терапии Обследования Доза метотрексата 1 βХГЧ сыворотки крови, трансвагинальиое сканирование, печеночные пробы,
общий анализ крови, группа крови, мочевина, креатинин, электролиты50 мг/м2 метотрексата в/м 4 βХГЧ сыворотки крови - 7 βХГЧ сыворотки крови - Тактики: Если - βХГЧ снизится менее, чем на 15% за 4-7 дней, повторно - ТВУ и Метотрексат 50 мг/м2, если есть признаки ВБ.
Если - βХГЧ уменьшится более, чем на 15% за 4-7 дней, повторяют исследования - βХГЧ 1раз в неделю до уровня менее 15 МЕ/л.Схема однократного введения является предпочтительной при низких уровнях ХГЧ, в то время как схема многократного введения может применяться при уровнях ХГЧ 5000 мМЕ/ мл и более.
Схема однократного введения заключается во внутримышечном введении препарата в дозе 50 мг/м 2 поверхности тела. Малая доза препарата обладает менее выраженным побочным действием по сравнению с многократным введением метотрексата. Схема однократного введения более удобна для пациента и более выгодна с экономической точки зрения. Однократное введение метотрексата не исключает необходимости повторной инъекции препарата в той же дозе при следующих ситуациях: уровень ХГЧ не снизился, как минимум на 15% в период между 4-м и 7-м днями лечения, или если во время очередного амбулаторного посещения выявлено снижение уровня ХГЧ менее чем на 15% .
Схема многократного введения заключается во внутримышечном введении метотрексата в дозе 1 мг/кг массы тела (в дни 1, 3, 5, 7), чередующиеся с внутримышечным введением фолиевой кислоты в дозе 0,1 мг/кг (в дни 2, 4, 6, 8).
Схема двукратного введения представляет собой модификацию схемы однократного введения — метотрексат вводится внутримышечно в дозе 50 мг/м 2 в 1-й и 4-й дни лечения. При пероральном применении принимают 50 мг препарата в день в течение 5 дней или 60 мг /м 2 однократно в 2 приема [5].
Трансвагинальная ультразвуковая диагностика эктопической беременности
![]()
Один из самых грозных гинекологических диагнозов, до недавнего времени звучавший, как приговор — эктопическая беременность. Причинами возникновения аномальной локализации беременности могут послужить заболевания, вызывающие нарушение транспорта и патологию имплантации плодного яйца. Чаще всего, в 97.7 % случаев внематочная беременность развивается в маточных трубах. Также плодное яйцо может развиваться в брюшной полости, в углу матки (интерстициальная эктопическая беременность), в шейке матки, в яичниках. Если беременность развивается в маточной трубе, то около 80 % случаев составляет локализация в ампуллярном отделе (расширенная часть маточной трубы), 12 % — в перешейке маточной трубы — истмическая форма, 5 % — в области фимбрий (бахрома на краях маточных труб), 2 % в углу матки и 2 % в толще матки в области угла (интерстициальная форма).
![]()
Трансвагинальное ультразвуковое исследование (ТВИ) — важнейший способ определения эктопической беременности. Это исследование проводится с 1986 года, когда впервые появились высокочастотные 7-МГц зонды. С тех пор используется во многих областях акушерства и гинекологии, является обязательной частью обследования женщин, направленных в стационар с кровотечением и/или болями на ранних сроках беременности. В дополнение к ТВИ целесообразно оценивать количественные уровни ХГТ.
Цель исследования. Трансвагинальное ультразвуковое исследование эктопической беременности (ЭБ) в сочетании с цветовым допплеровским картированием (ЦДК).
Материалы и методы. Обследовано 30 женщин с подозрением на ЭБ, поступивших в Ташкентскую медицинскую академию. По возрасту, пациентки распределились следующим образом: 18-20 лет — 3 человека (10 %), 21-25 лет — 12 человек (40 %), 26-31 лет — 10 человек (33 %), 32- 36 лет — 5 человек (17 %).
Все пациентки поступили по скорой помощи с жалобами на тянущие боли внизу живота и нарушением менструального цикла (задержкой на 7-25 дней). Ультразвуковое исследование проводилось в течении 5-10 суток после поступления на аппаратах с использованием трансвагинального датчика 5,0- 9,0 МГц и применением триплексного сканирования зон интереса (В-, ЦДК). Всем женщинам определялось наличие хорионического гонадотропина (ХГЧ) в моче (тест на беременность). У 21 пациентки ультразвуковое исследование было проведено однократно, у 6 — двукратно и у 3 — трехкратно.
Б-я Ш. 25 лет. Эхографические признаки внематочной беременности. Эктопически расположенное плодное яйцо с живым эмбрионом (в 5-10 %) (развивающаяся беременность)
Б-я Н. 24 г. Цветовая допплерография развивающейся внематочной беременности. Цветовые пятна отражают кровообращение эмбриона (1) и в эктопически расположенном трофобласте (2)
У 14 пациенток (46,6 %) в проекции придатков матки визуализировалось полостное образование с неоднородной структурой и гиперэхогенным ободком, оно встречалось у пациенток с подозрением на трубную беременность, из них у 8 (57,2 %) — с наличием умеренного количества свободной жидкости в Дугласовом пространстве (эхографический признак прерывающейся трубной беременности). При цветовом допплеровском картировании в придатковом образовании определяется зона гиперваскуляризации, которая представляет собой трофобластический кровоток.
При прерывающейся трубной беременности интенсивность цветовых сигналов значительно снижалось и определялся венозный тип кровотока у 8 пациенток (26,6 %). У 9-и пациенток (30 %) при трансвагинальном исследовании отмечалось увеличение размеров матки, утолщение срединного М-эха, из них «ложное» плодное яйцо в полости матки визуализировалось только у 2-х пациенток (22,2 %). При повторном трансвагинальном обследовании через 5 дней после первого осмотра у 6-и пациенток (20 %) визуализировалось плодное яйцо в полости матки, что подтвердило маточную беременность раннего срока. У остальных 3-х пациенток (10 %) внематочная беременность подтвердилась на операции.
Эхокартина внематочной беременности. После оперативного лечения — небольшая гематома в дугласовом пространстве (1).
Для более ранней диагностики внематочной беременности оценивается кровоток в эндометрии. Выявление артериального кровотока отрицает наличие внематочной беременности, а присутствие венозного кровотока не исключает эктопическую беременность. Во всех случаях эктопической беременности выявлен венозный кровоток в эндометрии.
Несмотря на улучшение диагностики эктопической беременности при использовании цветовой допплерографии, обнаружение только некоторых особенностей васкуляризации образований в придатках не позволяет вынести окончательного заключения их принадлежности. В частности, выявление лютеинового характера артериального кровотока в яичниках при отсутствии возможности визуализации плодного яйца той или иной локализации или области перитрофобластического кровотока в эндометрии может указывать на маточную беременность очень раннего срока, а также неразвивающуюся маточную или эктопическую беременность.
Таким образом, после тщательного, но безуспешного поиска образования в придатках, свидетельствующего о внематочной беременности у пациентки с описанными выше эхографическими и допплерографическими данными, результаты обследования должны расцениваться как неопределенные и возможность эктопической беременности продолжает быть не исключена.
Реальное возрастание клинического значения, связанного с преимуществами комплексного использования цветовой допплерографии и трансвагинальной эхографии у пациенток с подозрением на эктопическую беременность, варьирует в зависимости от популяционных характеристик и принятых диагностических критериев.
По данным J. S. Pellerito et al. было обнаружено, что комплесное применение трансвагинальной эхографии и ЦДК повышало информативность диагностики по сравнению с использованием осмотра только в В-режиме (чувствительность 87 % по сравнению с 71 % соответственно).
Наибольшие преимущества заключались в способности цветовой допплерографии, несмотря на неопределенные данные при трансвагинальной эхографии, исключить эктопическую беременность у части пациенток путем обнаружения нормальной или неразвивающейся маточной беременности. В противном случае эти пациентки подвергались бы дальнейшему дополнительному обследованию, возможно, с применением хирургических методов диагностики.
Существенное дополнительное значение ЦДК заключалось также в подтверждении, что выявленное при ультразвуковом осмотре объемное образование придатков является действительно эктопическим плодным яйцом благодаря определению характерных признаков его васкуляризации и исключению таких сосудистых изменений эндометрия, которые могли бы свидетельствовать о маточной беременности.
Обеспечиваемое с помощью ЦДК повышение достоверности диагностики эктопической беременности является важным компонентом при осуществлении неинвазивных методов лечения таких пациенток.
При эктопической беременности степень общей васкуляризаци матки варьирует от слабой до умеренной, не выявляется перитрофобластический кровоток, венозный кровоток вокруг эндометрия минимальный, и лютеиновый артериальный кровоток определяется в одном или обоих яичниках. Даже при наличии картины «ложного» плодного яйца в полости матки перитрофобластический кровоток не регистрируется. Не имеется никаких различий в параметрах кровотока желтого тела при маточной беременности по сравнению с эктопической.
На стороне локализации эктопического плодного яйца в 95 % случаев определяется желтое тело, поэтому оно может служить ориентиром при поиске патологического образования в трубе.
Однако, по данным A. Kurjak et al., было показано, что индекс резистентности (ИР) сосудов хориона имеет более низкие значения (менее 0,4), чем ИР сосудов желтого тела (более 0,4). Кроме того, несмотря на общее представление, что наличие сплошного периферического кровотока при цветовом картировании характерно для образования придатков при внематочной беременности, он также постоянно регистрируется вокруг желтого тела. Таким образом, такие признаки, как сосудистое «цветовое кольцо» и перитрофобластический характер кровотока, могут быть полезны для диагностики эктопической беременности только после точного определения с помощью обычной трансвагинальной эхографии, что образование располагается вне яичника и поэтому, с малой вероятностью, может оказаться желтым телом.
Имеется прямая взаимосвязь между уровнями ХГ в крови пациентки и возможностью визуализации эктопического перитрофобластического кровотока и обратная зависимость между концентрацией ХГ и ИР этого кровотока. Особенности васкуляризации эктопического плодного яйца при его различных состояниях позволили предположить, что данные ЦДК и ИД могли бы помогать определять тактику лечения, которая может варьировать от хирургической до медикаментозной консервативной или даже консервативно-выжидательной.
Выводы. Данные трансвагинального эхографического исследования при подозрении на эктопическую беременность с применением допплеровских методик являются высокоинформативными и позволяют дифференцировать раннюю маточную беременность, развивающуюся эктопическую яичниковую и прерывающуюся трубную беременность.
Основные термины (генерируются автоматически): эктопическая беременность, внематочная беременность, плодное яйцо, желтое тело, пациентка, артериальный кровоток, маточная беременность, полость матки, эктопическое плодное яйцо, венозный кровоток.
О признаках внематочной беременности
![О признаках внематочной беременности]()
Внематочной беременности признаки, по отзывам женщин, прошедших через это состояние, сложно оставит незамеченными. На что следует обратить внимание, чтоб избежать весьма грозных осложнений? Какие есть первые признаки Внематочной беременности до задержки менструации? Обсудим в этой статье.
Как начинается беременность?
Женская половая клетка - яйцеклетка после оплодотворения опускается в полость матки по маточной трубе и прикрепляется на ее слизистой оболочке для последующего развития в эмбрион, а потом плод. Этот процесс называется «имплантацией». Иногда в данном механизме случается сбой, и в таком случае плодное яйцо может закрепиться на «неправильном» месте. В качестве такого места может выступить яичник, маточная труба женщины, а иногда даже брюшная полость. Это и называют внематочной беременностью. Данное состояние угрожает здоровью, а иногда жизни женщины. Очень жаль, от внематочной беременности не может быть застрахована ни одна женщина. Каким образом ее распознать на первых стадиях, какие признаки внематочной беременности существуют. На какую симптоматику следует обратить внимание?
Что такое внематочная беременность? Симптомы и признаки это состояния. Что происходит?
Внематочная беременность имеет патологический характер, из-за «неправильности» процесса, а если быть точнее, - «непопадания» оплодотворенного яйца в область матки. В силу определенных причин, после оплодотворения яйцеклетка прикрепляется вне полости матки, где и начинается ее непродолжительное развитие.
- трубную (прикрепилась на фаллопиевой трубе);
- яичниковую (прикрепилась на яичнике);
- брюшную (закрепилась набрюшной полости);
- внематочную беременность, которая развивается в рудиментарном роге матки (случается редко).
Очередность в данном перечне типов соответствует той частоте, с какой происходят случаи патологий. Кроме этого в практике медицины встречается и еще один чрезвычайно редкий (к счастью) вид внематочной беременности, который называют гетероскопической беременностью. В данной ситуации речь идет о нормальной и маточной, и одновременно о внематочной беременностях. В данном случае у женщины овуляция произошла сразу с двумя яйцеклетками за один месячный период, и сразу две оплодотворились. Однако одно из плодных яиц прикрепилось, как и положено, в матке, а второе - в неправильном для него месте, яичнике, трубе или каком-то другом.
Если не определить вовремя внематочную беременность по признакам, последствия ее могут быть чрезвычайно серьезными - от полного бесплодия, до гибели женщины. Хотя эмбрион обычно замирает при внематочной беременности, дальнейшее его развитие все же не исключено. А поскольку для вынашивания плода маточная труба совершенно не предназначена и не способна растягиваться вместе с ростом эмбриона, в определенный момент случается ее разрыв. В такой ситуации обязательно должна быть произведена экстренная госпитализация и срочное хирургическое вмешательство.
При своевременном выявлении патологии плодное яйцо может быть удалено, в том числе не хирургическим путем, при этом сохранив возможность женщины к наступлению беременности и нормальному вынашиванию малыша в последующем.
Ранние признаки внематочной беременности
Зачастую внематочная беременность обладает определенной симптоматикой и признаками: задержка менструации, недомогание, определение тестом, небольшое набухание молочных желез, болевые ощущения. Но, к сожалению, нормально протекающая беременность имеет все данные симптомы и признаки внематочной беременности. Форум, посвященный этому состоянию - тому подтверждение. Патология имплантации достаточно успешно «маскируется» под нормальную обычную беременность. Поэтому часто определить внематочную беременность по признакам и симптомам, которые были описаны выше, очень непросто.
Внематочную, как и нормальную, сопровождает задержкой месячных и набухание груди. Женщина может чувствовать ранний токсикоз (тошноту), и прочие симптомы, которые характерны зачатию. Тест, купленный в аптеке, также покажет две полосы, в подтверждение случившегося зачатия. Единственный достаточно тонкий нюанс отличия, который указывает на тот факт, что процесс происходит не так - это яркость полос на тесте. Как отмечают многие женщины, которые столкнулись с этим, при данной патологии вторая полоса на тесте часто бывает несколько светлее. Это один из ранних признаков внематочной беременности. На форуме можно почитать, что достаточно часто именно такой тест вызвал подозрение на «неправильность» процесса.
Кроме того, полосы на тесте иногда бывают очень яркими изначально, однако становятся все более светлыми и светлыми с каждым следующим проведением. То есть, ранние признаки внематочной беременности после задержки можно выявить, проведя несколько тестирований на беременность с некоторыми интервалами. Однако, важно понимать, что это не самый надежный способ. Не редки случаи, при которых вторая полоска не проявлялась вообще, то есть тест демонстрировал, что женщина не является беременной. Таким образом, когда вы на себе ощущаете все характерные симптомы беременности, а тест говорит обратное, существует повод подозревать внематочную.
Не смотря на тот факт, что месячные при внематочной прекращаются, как и при нормальном течении беременности, в то же время патологическую обычно сопровождают небольшие кровотечения или кровяные мажущие выделения из влагалища. Кроме этого, такому состоянию присущ также болевой синдром: болевые ощущения при внематочной беременности проявляются чаще в нижней части живота или в пояснице. Если быть точнее, боли проявляется в том месте, где случилось закрепление оплодотворенного яйца.
Тревожными признаками, сигнализирующие о вероятной внематочной беременности, являются также головокружения, общее недомогание, в некоторых случаях даже обмороки. Когда женщина выявила первые признаки внематочной беременности до задержки менструации или после нее - необходимо в срочном порядке обратиться в женскую консультацию. Только врач может подтвердить или опровергнуть эти подозрения.
Внематочная беременность: признаки, сроки
Признаки, которые были перечислены выше, являются характерными не только для внематочной беременности, но также и нормальной. Так что точно определить, что оплодотворенное яйцо «поселилось» вне матки, можно лишь при участии врача. Кроме уже указанных выше ранних симптомов, которые вполне могут выступать признаками «обыкновенной», на внематочную беременность также может указать токсикоз. Однако не наличие токсикоза само по себе (рвота и тошнота - являются частыми спутниками нормальной беременности), а усиливающиеся постепенно проявления: при наличии патологического состояния это явление ярко выражено и становится более сильным со временем. Одновременно усиливаются и боли в нижней части живота, спустя несколько суток они уже перемежаются сильными спазмами и резкими болями.
В некоторых ситуациях у женщины может увеличиваться температура тела, резко понизиться артериальное давление. При этом уровень гемоглобина является пониженным, иногда до такой степени, что развивается анемия. При появлении внематочной беременности признаков, ХГЧ анализ крови демонстрирует не соответствующие концентрации этого гормона беременности. Этот показатель является явным свидетельством наличия патологии.
Кроме того, при наличии признаков внематочной беременности УЗИ обязательно проводится. Наличие свободной жидкости за маткой, а также отсутствие в ней плода свидетельствуют о патологии.
Если есть хотя бы один из признаков, указанных выше, а также отмечаются ненормальные кровянистые выделения, в первую очередь, женщине жизненно необходимо срочно посетить врача-гинеколога. Когда патология имплантации не диагностируется вовремя, в будущем может случиться разрыв фаллопиевой трубы. В таком случае происходит внутреннее кровотечение в область брюшины, сильнейшие боли, обморок и болевой шок — таковы последствия прекратившейся внематочной беременности. В таком случае без вариантов женщине необходимо проводить операцию. В этом случае вероятность бесплодия в будущем в разы возрастает. А при отсутствии своевременной медицинской помощи при разрыве яичника или трубы - и вообще велик риск гибели.
Внематочная беременность: как можно распознать симптомы при последующем развитии беременности?
Как же самостоятельно выявить симптомы внематочной беременности, чтоб не потерять драгоценное время, с одной стороны, а с другой - не подозревать наличие несуществующей проблемы? Итак, подведем итоги из всего вышесказанного: признаки внематочной беременности до задержки, как и после нее, обычно соответствуют нормальной. Первый симптом - задержка очередной менструации. Также на фоне задержки вероятно появление кровянистых мажущих выделений, что является характерным для прерывания обычной беременности. Случается, что месячные идут в срок или с небольшой задержкой, однако при этом кровопотеря является более скудной.
К другим признакам относятся появление болевого синдрома: болевые ощущения локализируются в нижней части живота, сильнее в области маточной трубы, где закрепилось яйцо. В начале боли имеют тянущий характер, однако с течением времени они становятся более резкими, «стреляющими», спазмическими, усиливаются и накрывают весь живот. В случае разрыва маточной трубы, который происходит обычно в сроки с шестой по десятую недели от зачатия, в нижней части живота слева или справа появляется резкая кинжальная боль. Подобное состояние характеризуется внутренним кровотечением, которое угрожает для жизни женщины.
Ультразвуковая диагностика внематочной беременности
Ультразвуковая диагностика внематочной беременности — один из самых объективных методов обследования на сегодня. Однако его применяют только в сочетании с другими способами для получения точного результата на малых сроках.
Для ранней диагностики показаны:
- трансвагинальное УЗИ,
- анализ крови на бета-ХГЧ.
Сочетание методов увеличивает точность подтверждения ВБ до 98 процентов. Ее можно выявить уже с третьей недели.
На ультразвуковой диагностике внематочной беременности выделяют эхографические признаки с разной долей вероятности. К предварительным относят состояние матки:
- отсутствие прикрепления эмбриона к стенке — в 0,02 процентах случаев маточная и внематочная беременности сочетаются,
- слабое увеличение матки — от 30 до 60 процентов,
- гравидарное увеличение эндометрия до 1,2 — 2 сантиметров — слизистая утолщается и разрыхляется из-за действия прогестерона — половина случаев,
- ложное плодное яйцо в матке из-за скопления жидкости — около 20%.
Абсолютный признак развивающейся внематочной беременности — неправильно расположенное плодное яйцо с живым эмбрионом. Для уточнения нужно измерить сердечный ритм — у женщины он реже. К сожалению, развитие эмбриона удается установить максимум в 10 процентах случаев.
На УЗИ выделяют также вероятные симптомы с точностью диагностики 80-90 процентов:
- образование с гипоэхогенными или анэхогенными признаками вне матки, выявление эхоположительного контура,
- свободная жидкость с рассеянными эховключениями в позадиматочном пространстве, верхних боковых отделах живота в сочетании с нечетким образованием около матки.
На ультразвуковой картине с точностью 20-40 процентов выявляются возможные признаки внематочной беременности :
- около придатков дополнительное новообразование с любой структурой, нечеткими и неровными очертаниями,
- эхоотрицательное содержимое в позадиматочном пространстве.
Ультразвуковые признаки внематочной беременности разнообразны. На формирование общей картины влияют изменения фаллопиевых труб, кисты желтого тела, геморрагическое содержимое малого таза, миоматозные узлы, примыкающие петли тонкой кишки. На возможности дифференцированной диагностики структур влияют разрешающие способности аппарата и профессионализм специалиста.
Использование допплерографии
В ультразвуковой диагностике внематочной беременности большое значение придается трансвагинальной допплерографии. Специалисты получают противоречивую информацию. Большинство склоняются к тому, что метод увеличивает чувствительность УЗ исследования. Видны множественные цветовые пятна с низким сопротивлением кровотока в артериях.
Иное мнение — допплер недостаточно информативен по сравнению с ультразвуковым B- режимом. Почти всегда при прерывании ВБ кровоток в изучаемой зоне не виден или заметны отдельные пятна. При развитии эмбриона вне матки можно получить четкие допплерограммы. Но В-режима для диагностики достаточно.
Следовательно, основным методом остается трансвагинальное УЗИ по гинекологии , дополненное анализом на бета-ХГЧ. При получении неадекватной оценки рекомендована допплерография. Применение современных трехмерных методов обеспечивает высокую точность.
Медцентр «Евромед С» предлагает пройти обследование. У нас доступны современные технологии и методики. С пациентками работают опытные врачи.
Внематочная беременность
Внематочной называется беременность, характеризующаяся имплантацией и развитием плодного яйца вне матки - в брюшной полости, яичнике, маточной трубе. Внематочная беременность - серьезная и опасная патология, чреватая осложнениями и рецидивами (повторным возникновением), влекущая за собой утрату детородной функции и даже угрозу жизни женщины. Локализуясь помимо маточной полости, которая единственно физиологически приспособлена для полноценного развития плода, оплодотворенная яйцеклетка может привести к разрыву органа, в котором она развивается.
Общие сведения
Развитие нормальной беременности происходит в полости матки. После слияния в маточной трубе яйцеклетки со сперматозоидом, начавшая деление оплодотворенная яйцеклетка продвигается в матку, где физиологически предусмотрены необходимые условия для дальнейшего развития плода. Срок беременности определяется по местонахождению и величине матки. В норме при отсутствии беременности матка фиксируется в малом тазу, между мочевым пузырем и прямой кишкой, и имеет около 5 см в ширину и 8 см в длину. Беременность сроком 6 недель уже можно определить по некоторому увеличению матки. На 8 неделе беременности матка увеличивается до размеров женского кулака. К 16 неделе беременности матка определяется между лоном и пупком. При беременности сроком 24 недели матка определяется на уровне пупка, а к 28 неделе дно матки уже находится выше пупка.
На 36 неделе развития беременности дно матки достигает реберных дуг и мечевидного отростка. К 40 неделе беременности матка фиксируется между мечевидным отростком и пупком. Беременность сроком 32 недели вынашивания устанавливается как по дате последних месячных и дате первого движения плода, так и по величине матки и высоте ее стояния. Если оплодотворенная яйцеклетка по каким-либо причинам не попадает из маточной трубы в полость матки, развивается трубная внематочная беременность (в 95% случаев). В редких случаях отмечено развитие внематочной беременности в яичнике или в брюшной полости.
В последние годы отмечается увеличение в 5 раз числа случаев внематочной беременности (данные Центра по контролю заболеваемости США). У 7-22% женщин отмечено повторное возникновение внематочной беременности, которая в более половине случаев приводит к вторичному бесплодию. По сравнению со здоровыми женщинами пациентки, перенесшие внематочную беременность, имеют больший (в 7-13 раз) риск ее повторного развития. Чаще всего у женщин от 23 до 40 лет отмечается правосторонняя внематочная беременность. В 99% случаев развитие внематочной беременности отмечается в тех или иных отделах маточной трубы.
Внематочная беременность - серьезная и опасная патология, чреватая осложнениями и рецидивами (повторным возникновением), влекущая за собой утрату детородной функции и даже угрозу жизни женщины. Локализуясь помимо маточной полости, которая единственно физиологически приспособлена для полноценного развития плода, оплодотворенная яйцеклетка может привести к разрыву органа, в котором она развивается. В практике встречается внематочная беременность различных локализаций.
Трубная беременность характеризуется расположением плодного яйца в маточной трубе. Отмечается в 97,7% случаев внематочной беременности. В 50% случаев плодное яйцо находится в ампулярном отделе, в 40% - в средней части трубы, в 2-3% случаев - в маточной части и в 5-10% случаев - в области фимбрий трубы. К редко наблюдаемым формам развития внематочной беременности можно отнести яичниковую, шеечную, брюшную, интралигаментарную формы, а также внематочную беременность, локализующуюся в рудиментарном роге матки.
Яичниковая беременность (отмечается в 0,2-1,3% случаев) подразделяется на интрафолликулярную (яйцеклетка оплодотворяется внутри овулированного фолликула) и овариальную (плодное яйцо фиксируется на поверхности яичника). Брюшная беременность (встречается в 0,1 - 1,4% случаев) развивается при выходе плодного яйца в брюшную полость, где оно прикрепляется к брюшине, сальнику, кишечнику, другим органам. Развитие брюшной беременности возможно в результате проведения ЭКО при бесплодии пациентки. Шеечная беременность (0,1-0,4% случаев) возникает при имплантации плодного яйца в область цилиндрического эпителия канала шейки матки. Заканчивается обильным кровотечением в результате разрушения тканей и сосудов, вызванного глубоким проникновением в мышечную оболочку шейки матки ворсин плодного яйца.
Внематочная беременность в добавочном роге матки (0,2-0,9% случаев) развивается при аномалиях строения матки. Несмотря на прикрепление плодного яйца внутриматочно, симптоматика течения беременности аналогична клиническим проявлениям разрыва матки. Интралигаментарная внематочная беременность (0,1% случаев) характеризуется развитием плодного яйца между листками широких связок матки, куда оно имплантируется при разрыве маточной трубы. Гетеротопическая (многоплодная) беременность отмечается крайне редко (1 случай на 100-620 беременностей) и возможна в результате использования ЭКО (метода вспомогательной репродукции). Характеризуется наличием одного плодного яйца в матке, а другого - за ее пределами.
Признаки внематочной беременности
Признаками возникновения и развития внематочной беременности могут служить следующие проявления:
- Нарушение менструального цикла (задержка месячных);
- Кровянистые, «мажущего» характера выделения из половых органов;
- Болевые ощущения внизу живота (тянущие боли в области прикрепления плодного яйца);
- Нагрубание молочных желез, тошнота, рвота, отсутствие аппетита.
Прервавшаяся трубная беременность сопровождается симптомами внутрибрюшного кровотечения, обусловленными излитием крови в брюшную полость. Характерна резкая боль внизу живота, отдающая в задний проход, ноги и поясницу; после возникновения боли отмечается кровотечение или коричневые кровянистые выделения из половых органов. Отмечается понижение артериального давления, слабость,частый пульс слабого наполнения, потеря сознания. На ранних стадиях диагностировать внематочную беременность крайне трудно; т.к. клиническая картина не типична, обращение за врачебной помощью следует лишь при развитии тех или иных осложнений.
Клиническая картина прервавшейся трубной беременности совпадает с симптомами апоплексии яичника. Больные с симптомами «острого живота» экстренно доставляются в лечебное учреждение. Необходимо незамедлительно определить наличие внематочной беременности, произвести хирургическую операцию и устранить кровотечение. Современные методы диагностики позволяют с помощью ультразвуковой аппаратуры и тестов на определение уровня прогестерона («гормона беременности») установить наличие внематочной беременности. Все врачебные усилия направляются на сохранение маточной трубы. Во избежание серьезных последствий внематочной беременности необходимо наблюдение у врача при возникновении первых подозрений на беременность.
Причины внематочной беременности
Причинами возникновения внематочной беременности служат факторы, вызывающие нарушение естественного процесса продвижения оплодотворенной яйцеклетки в полость матки:
- эндометриоз
- ранее перенесенные прерывания беременности
- гормональные виды контрацепции
- наличие внутриматочной спирали
- стимуляция овуляции
- вспомогательные методы репродукции
- ранее перенесенные операции на придатках
- внематочная беременность в прошлом
- опухолевые процессы в матке и придатках
- перенесенные воспаления придатков (особо опасна хламидийная инфекция)
- пороки развития половых органов
На ранних стадиях внематочную беременность трудно диагностировать, поскольку клинические проявления патологии нетипичны. Также как и при маточной беременности наблюдаются задержка менструации, изменения со стороны пищеварительной системы (извращение вкуса, приступы тошноты, рвота и т. д.), размягчение матки и образование в яичнике желтого тела беременности. Прервавшуюся трубную беременность трудно отличить от аппендицита, апоплексии яичника или другой острой хирургической патологии брюшной полости и малого таза.
При возникновении прервавшейся трубной беременности, являющейся угрозой для жизни, требуется быстрое установление диагноза и незамедлительное хирургическое вмешательство. Полностью исключить либо подтвердить диагноз «внематочная беременность» можно с помощью ультразвукового исследования (определяется наличие плодного яйца в матке, присутствие жидкости в полости живота и образования в области придатков).
Информативным способом определения внематочной беременности является β-ХГ тест. С помощью теста определяется уровень хорионического гонадотропина (β-ХГ), вырабатываемого организмом при беременности. Нормы его содержания при маточной и внематочной беременности существенно отличаются, что и делает этот способ диагностики в высокой степени достоверным. Благодаря тому, что сегодня хирургическая гинекология широко применяет лапароскопию, как метод диагностики и лечения, стало возможным со 100% точностью установить диагноз внематочной беременности и устранить патологию.
Лечение внематочной беременности
Для лечения трубной формы внематочной беременности применяются следующие виды лапароскопических операций: тубэктомия (удаление маточной трубы) и туботомия (сохранение маточной трубы при удалении плодного яйца). Выбор метода зависит от ситуации и степени осложнения внематочной беременности. При сохранении маточной трубы принимается во внимание риск повторного возникновения в той же трубе внематочной беременности.
При выборе метода лечения внематочной беременности учитываются следующие факторы:
- Намерение пациентки в дальнейшем планировать беременность.
- Целесообразность сохранения маточной трубы (в зависимости от того, насколько выражены структурные изменения в стенке трубы).
- Повторная внематочная беременность в сохраненной трубе диктует необходимость ее удаления.
- Развитие внематочной беременности в интерстициальном отделе трубы.
- Развитие спаечного процесса в области малого таза и в связи с этим возрастающий риск повторной внематочной беременности.
При большой кровопотере единственным вариантом для спасения жизни пациентки остается полостная операция (лапаротомия) и удаление маточной трубы. При неизмененном состоянии оставшейся маточной трубы детородная функция не нарушается, и женщина может в будущем иметь беременность. Для установления объективной картины состояния оставшейся после лапаротомии маточной трубы рекомендуется проведение лапароскопии. Этот метод также позволяет разделить спайки в малом тазу, что служит снижению риска повторной внематочной беременности в оставшейся маточной трубе.
Читайте также: