Внутричерепные кровоизлияния у детей: клиника, диагностика
Добавил пользователь Cypher Обновлено: 22.01.2026
Внутричерепное кровоизлияние (нетравматические внутричерепные кровоизлияния) - клиническая форма острого нарушения мозгового кровообращения, возникающая вследствие разрыва интрацеребрального сосуда или повышенной проницаемости его стенки и проникновения крови в паренхиму мозга [1,2,18,19].
ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| I 61 | Внутримозговое кровоизлияние |
| I 62 | Другое нетравматическое внутричерепное кровоизлияние |
Дата разработки/пересмотра протокола: 2013 года (пересмотрен 2017 г.)
Сокращения, используемые в протоколе:
| АД | - | артериальное давление. |
| АЛТ | - | аланинаминотрансфераза |
| АСТ | - | аспартатаминтрансфераза |
| БСФ | - | биосоциальные функции |
| ВЧД | - | внутричерепное давление |
| ГИ | - | геморрагический инсульт |
| ДТЧ | - | декомпрессивная трепанация черепа |
| ЗЧЯ | - | задняя черепная ямка |
| ИВЛ | - | искусственная вентиляция легких |
| КТ | - | компьютерная томография |
| МДК | - | мультидисциплинарная команда |
| МР | - | медицинская реабилитация |
| НВК | - | нетравматическое внутричерепное кровоизлияние |
| ОАК | - | общий анализ кровт |
| ОАМ | - | общий анализ мочи |
| ТМО | - | твердая мозговая оболочка |
| ЦПД | - | центральное перфузионное давление |
| ЧМТ | - | черепно-мозговая травма |
| ЧСС | - | частота сердечных сокращений. |
| ШКГ | - | шкала комы Глазго |
Пользователи протокола: неврологи, нейрохирурги, анестезиологи-реаниматологи, врачи общей практики, терапевты, врачи скорой помощи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или; Неконтролируемое исследование или; Мнение экспертов. |
| GPP | Наилучшая клиническая практика |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Классификация [1,2,3,5,16] (УД-В).
По этиологии развития кровоизлияния:
· артериальная гипертензия;
· сосудистые аневризмы и артерио-венозные мальформации;
· амилоиднаяангиопатия, артерииты,васкулиты;
· тромбоцитопения, гемофилия;
· прием антикоагулянтов, антиагрегантов и фибринолитических средств (ацетилсалициловая кислота, гепарин, варфарин);
· кровоизлияния в опухоль головного мозга;
· кавернозные и венозные ангиомы;
· болезнь мойя-мойя;
· расслоение артерии;
· алкоголизм с нарушением функции печени и гипокоагуляциией;
· прием наркотиков (амфетамин, кокаин, метамфетамин);
· генетический дефект строения соединительной ткани (дисплазии).
Формы геморрагического инсульта:
· острейшая- характеризуется стремительным развитием коматозного состояния, угнетением дыхания и сердечной деятельности. Летальный исход в течение нескольких часов. Острейшая форма развивается при массивных кровоизлияниях в полушария мозга, в мост, в мозжечок;
· острая форма - симптомы развиваются постепенно, в течение нескольких часов. При ранней постановке диагноза и оказании помощи возможно улучшение состояния, хотя полное восстановление наступает редко. При несвоевременном оказании помощи - наступает смерть. Развивается при кровоизлияниях в латеральные части полушарий;
· подострая форма - еще более медленное развитие симптомов. Характерно для лиц пожилого возраста.
Внутримозговые гематомы подразделяют по локализации и объему.
В подавляющем большинстве случаев (90%) гематомы локализуются в супратенториальных отделах мозга. Различают лобарные, медиальные, латеральные, смешанные внутримозговые гематомы, редкие формы кровоизлияния (внутрижелудочковые, субдуральные);
· лобарные - кровоизлияния, при которых кровь не выходит за пределы коры и белого вещества соответствующей доли головного мозга;
· кровоизлияние в подкорковые ядра (кнаружи от внутренней капсулы) принято обозначать как латеральный инсульт, а кровоизлияние в таламус - как медиальный инсульт (кнутри от внутренней капсулы);
· смешанные внутримозговые гематомы (встречаются чаще) кровь распространяется в пределах нескольких анатомических зон;
· кровоизлияние в задней черепной ямке (10%) от всех внутримозговых гематом(мозжечок, мост, ствол);
· внутрижелудочковые кровоизлияния;
· субдуральные гематомы.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы:
· острейшее начало с очень сильной головной болью;
· угнетение сознания;
· рвота;
· грубые очаговые неврологические симптомы;
· возможны менингеальные симптомы;
· возможны судорожные припадки.
Анамнез:
· артериальная гипертензия;
· сахарный диабет;
· заболевания крови;
· атеросклероз;
· прием антикоагулянтов.
Физикальноеобследование
Объективный осмотр:
· кожные покровы, как правило, багрово красные, покрытые потом.
· дыхание шумное, стридорозное или типа Чейн-Стокса,
· пульс напряженный, замедленный,
· артериальное давление обычно высокое, быстро возникает гипертермия.
Неврологический осмотр:
· развитие выраженной общемозговой симптоматики, превалирующая над очаговой, приводящая нередко уже через несколько минут к коматозному состоянию больного, тошнота, рвота, психомоторное возбуждение, могут быть эпилептические припадки.
NB! Развитие очаговых симптомов геморрагического инсульта (нетравматического кровоизлияния) обусловлено следующими основными факторами:
· локализацией кровоизлияния;
· нарушение функции участков мозга, сдавленных гематомой;
· повышение внутричерепного давления и отек мозга;
· нарушение ликвороциркуляции;
· смещение структур мозга, в связи с давлением гематомы;
· прорыв крови в желудочки и субарахноидальное пространство;
· развитие острой внутренней гидроцефалии.
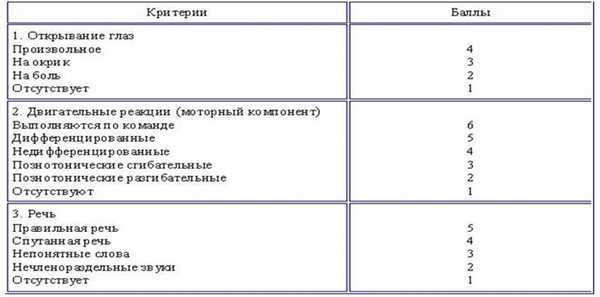
Описание неврологического статуса с оценкой по шкале NIHSS[1,11,12,19]:
· кровоизлияния в области базальных ядер почти всегда развивается у больных с выраженной артериальной гипертензией и преимущественно днем. Часто они возникают при резком физическом напряжении или стрессе. Симптомы развиваются внезапно и достигают максимума в течение нескольких секунд. Больные сразу падают и наступает кома. Сразу же выявляется паралич или выраженный парез на стороне, противоположной зоне поражения, обнаруживаются патологические стопные рефлексы. Характерны отклонение взора в сторону поражения, нарушения дыхания и выраженные общемозговые симптомы - гиперемия, рвота, брадикардия. АД чаще повышено;
· по мере нарастания объема гематомы, проявляется отек вокруг очага поражения, повышается внутричерепное давление, рано появляются симптомы вклинения;
· при прорыве массивных глубинно расположенных гематом в боковой желудочек внезапно наступает еще более резкое ухудшение состояния. Углубляется кома, угасают сухожильные рефлексы, не вызываются стопные рефлексы. Нарушения стволовых функций проявляется резким нарушением дыхания, нарушениями сердечного ритма, гипертермией, гипергликемией;
· кровоизлияния в зрительный бугорчасто сопровождаются прорывом крови в 3-й желудочек. Кровоизлияния малого объема проявляются контралатеральной гемианопсией, контралатеральным гемипарезом, гемианестезией и «таламической рукой» - сгибание в лучезапястном и пястно-фаланговом суставах при одновременном разгибании в межфаланговых суставах. Иногда на стороне поражения возникает гиперкинез;
· массивные кровоизлияния, локализующиеся в непосредственной близости от ликворопроводящей системы, часто осложняются острой окклюзионной гидроцефалией. Резкое нарушение циркуляции ликвора способствует смещению полушарных структур и развитию верхнего вклинения;
· при гематомах в височной и теменной долях преобладает контралатеральный гемипарез (плегия) с низким мышечным тонусом, сухожильные рефлексы чаще угнетены, но могут быть повышены. При поражении доминантного полушария выявляются афатические нарушения.
· Шкала комы Глазго:
· 15 баллов - сознание ясное;
· 14 баллов - легкое оглушение
· 13 баллов - умеренное оглушение;
· 12 баллов - глубокое оглушение;
· 11-9 баллов - сопор;
· 8-7 баллов -умеренная кома;
· 6-5 баллов -глубокая кома;
· 4-3 балла- запредельная кома, смерть мозга.
Лабораторные исследования: отсутствуют специфические изменения со стороны анализов крови и мочи.
Инструментальные исследования:
· КТ головного мозга является обязательным методом обследования пациентов с нетравматическими внутричерепными кровоизлияниями. Острые внутричерепные кровоизлияния имеют однотипные и хорошо выявляющиеся признаки на изображениях, получаемых при рентгеновской КТ. В первые часы ГИ формируется сгусток крови, в виде образования высокой плотности (55-90 ед. Н), вокруг которого имеется гиподенсивная полоска, соответствующая жидкой части крови, также определяется феномен седиментации. Повышение рентгеновской плотности сгустка определяется концентрацией гемоглобина. К концу первых суток развивается гиподенсивныйперифокальныйвазогенный отек. При рассасывании кровоизлияния наблюдается прогрессирующее снижение плотности сгустка, начиная с периферических отделов - феномен «тающего кусочка сахара». В изоденсивной стадии диагностика кровоизлияния методом КТ затруднена так же тем, что обычно регрессирует перифокальный отек и объемное воздействие зоны кровоизлияния на структуры мозга. В дальнейшем, в гиподенсивной стадии, при формировании постгеморрагической кисты надежность КТ-диагностики геморрагического характера поражения существенно понижается(УД-А)[4,9,19].
· КТ ангиография сосудов головного мозга. В случае подозрения на наличие церебральной аневризмы, мальформации/опухоли КТ ангиография является методом дифференциальной диагностики. Кроме того КТ ангиография является важным инструментом в определении дальнейшей тактики лечения(УД-В)[17,19].
· МРТ головного мозга имеет большую диагностическую ценность кровоизлияний, особенно в подостром и хроническом периодах заболевания(УД-В)[8,19].
Таблица 1 - Характер изменений МР-сигнала при внутримозговой гематоме.
| стадия | срок | пространство | форма гемоглобина | интенсивность сигнала по сравнению с таковой от вещества мозга | |
| - | - | - | - | T1-ВИ | T2-ВИ |
| Острейшая | внутриклеточное | Оксигемоглобин | Изоинтенсивное | Слабогипер-интенсивное | |
| Острая | 1-3 дня | внутриклеточное | Деоксигемоглобин | Слабо-гипоинтенсивное | Сильно-гипоинтенсивное |
| Подострая | - | - | - | - | - |
| ранняя | 3-7 дней | внутриклеточное | Метгемоглобин | Сильно-гиперинтенсивное | Сильно-гипоинтенсивное |
| поздняя | 7-14 дней | внеклеточное | Метгемоглобин | Сильно-гиперинтенсивное | Сильно-гиперинтенсивное |
| Хроническая: | >14 дней | - | - | - | - |
| центральная часть | - | внеклеточное | Гемохроматин | Изоинтенсивное | Слабогипер-интенсивное |
| ободок | - | внутриклеточное | Гемосидирин | Слабо-гипоинтенсивное | Сильногипо-интенсивное |
· консультация терапевта - для диагностики и лечения сопутствующих соматических заболеваний;
· консультация анестезиолога-реаниматолога - при нарушении витальных функций и решения вопроса о переводе в отделение интенсивной терапии.
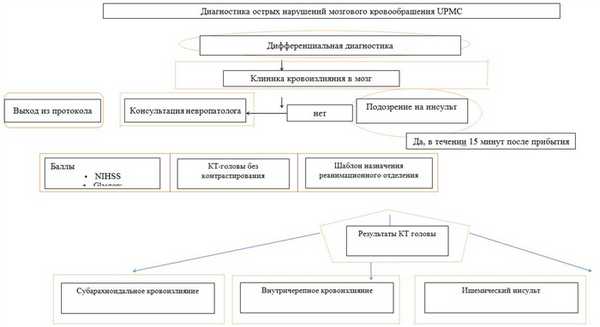
Диагностический алгоритм:
Внутримозговая гематома ( Интрапаренхиматозная гематома головного мозга )
Внутримозговая гематома — ограниченное скопление крови в веществе головного мозга, оказывающее сдавливающее, смещающее и повреждающее воздействие на расположенную вблизи мозговую ткань. Внутримозговая гематома клинически характеризуется общемозговыми и очаговыми симптомами, которые зависят от места расположения гематомы и ее объема. Наиболее достоверно внутримозговая гематома диагностируется сочетанным применением КТ и МРТ головного мозга, а также ангиографического исследования сосудов мозга. Небольшая внутримозговая гематома может быть пролечена консервативно, большая внутримозговая гематома — только хирургически, путем удаления или аспирации.
МКБ-10


Общие сведения
Внутримозговая (интрапаренхиматозная) гематома - разновидность внутричерепной гематомы, характеризующаяся скоплением крови в паренхиме мозга. Чаще имеет посттравматическое происхождение. В структуре всех внутричерепных гематом внутримозговые кровоизлияния составляют порядка 30%. В несколько раз чаще диагностируются у мужчин. Возрастной пик приходится на молодой трудоспособный возраст - от 35 до 50 лет. Представляют серьезную опасность в связи с тяжестью развивающихся церебральных нарушений и высоким процентом летальности.

Причины
В зависимости от генеза внутричерепные гематомы могут быть посттравматическими и нетравматическими. Внутримозговая гематома может образоваться в результате:
- ЧМТ. Чаще всего излитию крови способствует разрыв церебрального сосуда в момент черепно-мозговой травмы или посттравматическое диапедезное кровотечение в контузионном очаге.
- Патологии церебральных сосудов. Непосредственная причина - разрыв аневризмы головного мозга или артерио-венозной мальформации.
- Аррозивного кровотечения. Деструкция сосудистой стенки может развиваться при внутримозговой опухоли, из-за чрезмерного повышения внутрисосудистого давления при артериальной гипертензии и/или нарушения эластичности сосудистой стенки при атеросклерозе, системных васкулитах, диабетической макроангиопатии и др.
- Изменений свойств крови. Внутримозговая гематома может быть связана с изменением реалогических свойств крови при гемофилии, лейкемии, заболеваниях печени (хроническом гепатите, циррозе), лечении антикоагулянтами и т. п.
Патогенез
Внутримозговая гематома может состоять как из жидкой, так и из свернувшейся крови. В некоторых случаях помимо крови внутримозговая гематома содержит мозговой детрит, по своему количеству значительно уступающий объему скопившейся в гематоме крови. Количество крови, которое вмещает внутримозговая гематома, колеблется от 1 до 100 мл. Увеличение размеров внутримозговой гематомы происходит, как правило, в течение 2-3 часов после начала кровотечения, а при нарушении свертывания крови и дольше.
Образовавшаяся внутримозговая гематома сдавливает окружающие ее мозговые ткани, приводя к их повреждению и некрозу. Наряду с этим внутримозговая гематома вызывает повышение внутричерепного давления и может стать причиной отека головного мозга. Внутримозговая гематома значительных размеров может приводить к смещению структур головного мозга и развитию так называемого дислокационного синдрома. Кроме того, кровотечение приводит к рефлекторному спазму сосудов головного мозга и ишемии, в первую очередь в расположенных вблизи гематомы областях.
Ишемия является дополнительным повреждающим фактором, приводящим к распространению патологических изменений далеко за пределы образующейся гематомы. Примерно в 14% наблюдений внутримозговая гематома прорывается в желудочки головного мозга, приводя к кровоизлиянию в желудочки. Согласно некоторым данным в 23% случаев внутримозговая гематома сочетается с образованием в оболочках головного мозга субдуральной, эпидуральной или эпи-субдуральной гематомы.
На сегодняшний день клиническая неврология использует несколько классификаций внутримозговых гематом, дающих представление о их различных характеристиках: расположении, размерах, этиологии. В зависимости от локализации выделяют центральную, субкортикальную и кортико-субкортикальную внутримозговую гематому, а также гематому мозжечка. Различают лобарные, медиальные, латеральные и смешанные внутримозговые гематомы. По размеру внутримозговая гематома может классифицироваться как:
- малая (до 20 мл, диаметр по КТ не более 3 см)
- средняя (20-50 мл, КТ-диаметр 3-4,5 см)
- большая (>50 мл, КТ-диаметр >4,5 см).
По причине возникновения внутримозговая гематома может быть посттравматической, гипертензионной, аневризматической, опухолевой и пр. Для посттравматической гематомы применяется классификация по времени ее возникновения. Первичная внутримозговая гематома образуется сразу же после ЧМТ, отсроченная внутримозговая гематома — через сутки и более.
Симптомы внутримозговой гематомы
Общемозговые симптомы
В большинстве случаев интрапаренхиматозная гематома сопровождается выраженной общемозговой симптоматикой. У пациентов наблюдается головокружение, интенсивная головная боль, тошнота и рвота. Более половины случаев внутримозговой гематомы характеризуется нарушением сознания от сопора до комы. Иногда угнетению сознания предшествует период психомоторного возбуждения. Образование внутримозговой гематомы может протекать с наличием стертого светлого промежутка в состоянии пациента, с более длительным светлым промежутком или без него.
Очаговые симптомы
Очаговая симптоматика внутримозговой гематомы зависит от ее объема и локализации. Так, при небольших гематомах в области внутренней капсулы имеет место более выраженный неврологический дефицит, чем при значительно больших гематомах, локализующихся в менее значимых в функциональном плане участках мозга. Наиболее часто внутримозговая гематома сопровождается гемипарезом, афазией (расстройством речи), нарушениями чувствительности, не симметричностью сухожильных рефлексов правых и левых конечностей, судорожными эпилептическими приступами. Могут наблюдаться анизокория, гемианопсия, лобные симптомы: расстройство критики и памяти, нарушение поведения.
Дислокационный синдром
Обширная внутримозговая гематома быстро приводит к появлению дислокационного синдрома, возникающего в результате смещения мозговых структур. Вызывая увеличение объема содержимого черепной коробки, внутримозговая гематома приводит к смещению мозговых структур в каудальном направлении и вклинению миндалин мозжечка в большое затылочное отверстие. Следствием этого является сдавление продолговатого мозга, клинически проявляющееся стволовой симптоматикой: нистагмом, нарушением глотания (дисфагией), расстройством дыхательного ритма, диплопией, тугоухостью, вестибулярной атаксией, гипо- или аносмией, косоглазием и опущением верхнего века, брадикардией, гипертермией и подъемом артериального давления.
Кровоизлияние в желудочки
Внутримозговая гематома с прорывом крови в желудочки характеризуется гипертермией, быстро развивающимся угнетением сознания вплоть до комы, наличием менингеальных симптомов, горметоническими судорогами — приступообразным повышением тонуса мышц конечностей, в результате которого руки оказываются согнуты и приведены к туловищу, а ноги максимально разогнуты.
Внутримозговая гематома отсроченного характера клинически проявляется отсутствием улучшения в состоянии пациента или резким ухудшением его состояния спустя сутки и более после полученной травмы.
Современные методы нейровизуализации позволяют не только диагностировать внутримозговую гематому, но и выявить причину ее появления. Ведущим диагностическим методом являются:
- КТ головного мозга. Как правило, на томограммах внутримозговая гематома имеет вид очага гомогенной плотности округлой или овальной формы. Если гематома сформировалась в результате ушиба головного мозга, то она обычно имеет неровный контур. С течением времени происходит уменьшение плотности гематомы до изоплотного состояния, при котором ее плотность соответствует плотности мозговой ткани. Для малых гематом этот период составляет 2-3 недели, а для средних — до 5 недель.
- МРТ головного мозга. При уменьшении плотности гематома лучше визуализируется при помощи МРТ, хотя в начальном периоде применение МРТ может привести к ошибочному диагнозу в пользу опухоли с кровоизлиянием. Поэтому, при наличие такой возможности, многие неврологи и нейрохирурги предпочитают использовать в ходе диагностики оба способа нейровизуализации (КТ и МРТ).
- Церебральная ангиография. С целью выявления сосудистых нарушений, обусловленных рефлекторным ангиоспазмом, а также для диагностики аневризм и артерио-венозных мальформаций применяется ангиография головного мозга или магнитно-резонансная ангиография (МРА). Самостоятельно применяться в диагностике внутримозговой гематомы ангиография не может, поскольку не дает возможности точно отдифференцировать участок ушиба головного мозга от гематомы.

Дифференцировать внутримозговую гематому следует с опухолью полушарий мозга, очагом ушиба мозга, ишемическим инсультом, кистой и абсцессом головного мозга.
Лечение внутримозговой гематомы
Консервативная терапия
Внутримозговая гематома может быть пролечена консервативным или оперативным способом. Решение о выборе лечебной тактики обычно принимает нейрохирург. Проведение консервативной терапии под контролем КТ возможно при диаметре внутримозговой гематомы до 3 см, удовлетворительном состоянии сознания пациента, отсутствии клинических данных за дислокационный синдром и сдавление продолговатого мозга. В рамках консервативной терапии осуществляется введение гемостатиков и препаратов, уменьшающих проницаемость сосудов. Необходима профилактика тромбоэмболии, коррекция артериального давления. Для снижения внутричерепного давления под контролем электролитного состава крови применяют диуретики.
Нейрохирургическое лечение
Большой диаметр внутримозговой гематомы, выраженная очаговая симптоматика, нарушение сознания являются показанием к хирургическому лечению. Наличие признаков сдавления ствола мозга и/или дислокационного синдрома служит поводом для неотложного оперативного вмешательства:
- Транскраниальное удаление. Является операцией выбора при гематомах различной локализации и размера.
- Эндоскопическая эвакуация. Менее травматичный способ хирургического лечения внутримозговой гематомы. Применяется при наличии технической возможности.
- Стереотаксическая аспирация. Применима в отношении гематом малого размера, сопровождающихся значительным неврологическим дефицитом.
При множественных гематомах удалению зачастую подлежит лишь наибольшая из них. Если внутримозговая гематома сочетается с гематомой оболочек того же полушария, то ее удаление производится совместно с удалением субдуральной гематомы. Если внутримозговая гематома малого или среднего размера локализуется на другой стороне от гематомы оболочек, то она может не удаляться.
Прогноз и профилактика
К основным факторам, от которых зависит прогноз, относятся: размер и расположение гематомы, возраст пациента, наличие сопутствующей патологии (ожирения, гипертонической болезни, сахарного диабета и др.), степень и длительность нарушения сознания, сочетание внутримозговой гематомы с гематомами оболочек, своевременность и адекватность оказанной медицинской помощи. Наиболее неблагоприятен прогноз в отношении гематом, прорывающихся в желудочки головного мозга. Основные причины летального исхода — это отек и дислокация головного мозга. Около 10-15% пациентов с геморрагическим инсультом погибают от рецидива кровоизлияния, а примерно 70% имеют стойкий инвалидизирующий неврологический дефицит. Профилактика заключается в предотвращении травм головы, профилактике и своевременном лечении цереброваскулярных заболеваний.
Внутричерепная родовая травма
Внутричерепная родовая травма - это травматическое повреждение ЦНС плода и новорожденного, приводящее к кровоизлияниям и деструкции ткани головного мозга. Внутричерепная родовая травма может включать эпидуральное, субдуральное, внутрижелудочковое, паренхиматозное, субарахноидальное кровоизлияние; характеризуется общемозговыми и очаговыми симптомами. При постановке диагноза принимается во внимание течение беременности и родов, данные осмотра новорожденного, результаты инструментальной диагностики (спинномозговой пункции, офтальмоскопии, ЭЭГ, ЭхоЭГ, РЭГ). Лечение внутричерепной родовой травмы включает физический покой, краниоцеребральную гипотермию, оксигенотерапию, гемостатическую, дегидратационную, метаболическую терапию.

Внутричерепная родовая травма - разновидность родовой травмы новорожденных, обусловленная механическим фактором и сочетающаяся с вторичным геморрагическим повреждением мозга. На долю повреждений ЦНС приходится около 70% всех родовых травм ребенка. Несмотря на определенные успехи, достигнутые в области родовспоможения и неонатологии, частота внутричерепной родовой травмы остается высокой, что делает ее ведущей причиной нежизнеспособности и ранней гибели новорожденных (24-54%). Многие выжившие дети в дальнейшем страдают физической и умственной отсталостью, детским церебральным параличом, судорожными припадками, обусловливающими глубокую инвалидизацию. Внутричерепная родовая травма в 2,5 раза чаще встречается у недоношенных детей.

Причины внутричерепной родовой травмы
Специалистам в области педиатрии и детской неврологии известно, что ведущей причиной внутричерепной родовой травмы является хроническая внутриутробная гипоксия плода и асфиксия новорожденных. Существуют научно подтверждено данные, свидетельствующие о том, что наличие гипоксии (даже при отсутствии какого-либо механического воздействия на мозг) может послужить причиной поражения сосудистой системы плода и множественных внутримозговых кровоизлияний.
Вследствие гипоксии в организме плода развиваются глубокие метаболические и функциональные изменения, сопровождающиеся отеком тканей мозга, венозным застоем, нарушением регуляции внутричерепного давления, повышением проницаемости сосудистых стенок и возникновением мелкоочаговых диапедезных кровоизлияний.
В свою очередь, внутриутробная гипоксия плода является следствием отягощенного соматического и акушерско-гинекологического анамнеза женщины, неблагополучного течения беременности. Предрасполагающими к развитию внутричерепной родовой травмы факторами выступают анатомо-физиологические особенности новорожденных: тонкие и податливые кости черепа, широкие черепные швы, слабая резистентность стенок сосудов, несовершенная регуляция сосудистого тонуса, функциональная незрелость свертывающей системы крови (физиологическая гипопротромбинемия, дефицит витамина К).
Дополнительное повреждение ткани мозга обусловлено механическим воздействием на головку плода в процессе родового акта. Механизм происхождения внутричерепной родовой травмы может быть вызван несоответствием между родовыми путями и размерами головки плода (узкий таз, крупный плод), тракцией плода за головку, применением травмирующих плод акушерских пособий, неправильным вставлением головки или чрезмерными поворотами при ее выведении, затяжными родами, чрезмерно сильной родовой деятельностью и др.
Классификация внутричерепной родовой травмы
По тяжести повреждения внутричерепная родовая травма может быть легкой, среднетяжелой и тяжелой. С учетом воздействующего фактора и распространенности повреждения выделяют изолированную внутричерепную родовую травму (при механическом повреждении головы плода), сочетанную (при механическом повреждении головы и других частей тела плода - краниоабдоминальная, краниоспинальная травма) и комбинированную внутричерепную родовую травму (при воздействии механических и других факторов - гипоксических, инфекционных, токсических).
В зависимости от локализации выделяют следующие виды внутричерепных кровоизлияний, обусловленных родовой травмой:
- эпидуральные (внутренние кефалогематомы), расположенные между твердой мозговой оболочкой и внутренней поверхностью черепных костей и вызванные повреждением свода черепа, разрывом ствола и ветвей средней оболочечной артерии;
- субдуральные, расположенные между твердой и паутинной мозговыми оболочками и связанные с разрывом серпа мозга, прямого и поперечного синусов, намета мозжечка либо большой мозговой вены;
- субарахноидальные, расположенные в подпаутиннном пространстве и обусловленные разрывом мелких вен, впадающих в верхний сагиттальный и поперечный синусы;
- интравентрикулярные, распространяющиеся в полость боковых, реже - III и IV желудочков и происходящие из собственных сосудистых сплетений;
- паренхиматозные - кровоизлияние в вещество головного мозга, носящие характер гематомы или пропитывания;
- смешанные - множественные кровоизлияния в оболочки мозга, желудочки, мозговое вещество.
Тяжелые нетипичные внутричерепные кровоизлияния могут отмечаться даже при минимальной родовой травме у новорожденных с артериальными аневризмами, коарктацией аорты, опухолями головного мозга (тератомой, глиомой, медуллобластомой), геморрагическими диатезами (К-витаминодефицитным геморрагическим синдромом, гемофилией А, тромбоцитопенической пурпурой).
В течении внутричерепной родовой травмы выделяют период ранних проявлений (от рождения до 7-10 суток), репарации (с 7-10 суток до 1-1,5 месяцев) и ближайших последствий (после 1,5 месяцев).
Симптомы внутричерепной родовой травмы
Внутричерепная родовая травма характеризуется многообразными клиническими проявлениями, которые зависят от локализации и размеров области поражении.
Симптоматика эпи- и субдуральных кровоизлияний обусловлена увеличением внутричерепного давления, сдавлением жизненно важных центров, расположенных в стволе, подкорковых образованиях и коре мозга, смещением ликворных путей образовавшейся гематомой. При данных видах внутричерепной родовой травмы после кратковременного «светлого промежутка» (3-6 часов) возникает рвота, судороги, аритмичное учащенное дыхание, брадикардия, мышечная гипотония, птоз. Отмечается быстрое увеличение размеров головы, выбухание родничков, иногда - расхождение черепных швов, кровоизлияние в сетчатку глаза. Без своевременного хирургического удаления гематомы ребенок может погибнуть в считанные дни.
Внутричерепная родовая травма, сопровождающаяся субарахноидальным кровоизлиянием, может проявляться нерегулярным поверхностным дыханием, приступами апноэ, аритмичным пульсом, нарушением сна, косоглазием, судорогами, вялым сосанием, мышечной гипотонией. Ребенок, как правило, беспокоен, лежит с открытыми глазами и напряженным выражением лица. Данный вид внутричерепной родовой травмы при своевременном лечении совместим с жизнью.
Внутричерепные родовые травмы, осложненные внутрижелудочковым или паренхиматозным кровоизлиянием, как правило, возникают у недоношенных новорожденных. Большие внутрижелудочковые кровоизлияния могут вызывать цианоз, апноэ, внезапный коллапс, гипертермию, глубокое расстройство сердечной деятельности и кому. Мелкоточечные внутримозговые геморрагии проявляются слабо выраженной симптоматикой: срыгиваниями, вялостью, снижением рефлексов и мышечного тонуса, нистагмом, симптомом Грефе. Крупные внутримозговые гематомы дают отчетливую клинику, характерную для периинтравентрикулярных кровоизлияний.
Кроме повреждения ЦНС, при тяжелой внутричерепной родовой травме может отмечаться полиорганное поражение (сердечно-сосудистая, дыхательная, надпочечниковая недостаточность), нарушение КЩС, водно-солевого обмена, иммунитета и т. д.
Диагностика внутричерепной родовой травмы
Диагноз внутричерепной родовой травмы основывается на тщательном изучении акушерского анамнеза, данных обследования ребенка неонатологом, детским неврологом, детским офтальмологом, при необходимости - нейрохирургом. Внутричерепная родовая травма, осложненную кровоизлиянием, подтверждается результатами нейросонографии, рентгенографии черепа, диафаноскопии черепа, эхоэнцефалографии, ЭЭГ, реоэнцефалографии, КТ или МРТ головного мозга. При сомнительном диагнозе прибегают к спинномозговой пункции и исследованию ликвора для обнаружения эритроцитов. При офтальмоскопии выявляется отек сетчатки и кровоизлияния.
Расширенное обследование ребенка с внутричерепной родовой травмой включает исследование коагулограммы, тромбоцитов, биохимического анализа крови, КОС и газов крови. При подозрении на внутричерепную родовую травму следует исключить внутриутробный энцефалит, менингит, наследственные нарушения обмена веществ (фенилкетонурию, галактоземию), краниостеноз и др.
Лечение внутричерепной родовой травмы
При эпидуральных и субдуральных кровоизлияниях показано экстренное хирургическое вмешательство - субдуральная пункция и аспирация, эндоскопическое или транскраниальное удаление гематомы. Выжидательная консервативная тактика может быть оправдана при отсутствии данных за нарастание неврологической симптоматики по данным динамического мониторинга внутричерепного состояния.
В остальных случаях в остром периоде внутричерепной родовой травмы ребенок нуждается в полном физическом покое, ингаляциях кислорода или гипербарической оксигенации, краниоцеребральной гипотермии. Медикаментозное лечение включает проведение гемостатической, дегидратационной, противосудорожной терапии; коррекцию метаболического ацидоза, дефицита калия, дыхательных расстройств. При развитии реактивного менингита проводится антибактериальная терапия. С целью снижения внутричерепного давления прибегают к люмбальной пункции. При прогрессировании гидроцефалии решается вопрос о проведении шунтирующей операции.
В восстановительном периоде детям с внутричерепной родовой травмой назначается массаж и ЛФК.
Прогноз и профилактика внутричерепной родовой травмы
На исход и прогноз внутричерепных родовых травм влияет тяжесть поражения, адекватность терапии, организация последующей реабилитационной работы. Тяжелые внутричерепные родовые травмы несовместимы с жизнью. В легкой и среднетяжелой степени, учитывая высокие компенсаторные возможности детского организма, в большинстве случаев можно рассчитывать на восстановление утраченных функций в той или иной степени. Последствия внутричерепных родовых травм могут заявить о себе спустя месяцы и даже годы развитием гидроцефалии, детского церебрального паралича, энцефалопатии, эпилепсии, гиперактивности, нарушений речи (алалии, заикания), ЗПР, олигифрении.
Дети, перенесшие внутричерепные родовые травмы, относятся к категории часто болеющих и на первом году жизни должны каждые 2-3 мес. осматриваться педиатром и детским неврологом. При нарушении речевого развития они нуждаются в помощи логопеда с раннего возраста. Дети с внутричерепной родовой травмой в анамнезе имеют индивидуальный календарь вакцинации или освобождение от профилактических прививок. Профилактика внутричерепной родовой травмы заключается в предупреждении патологии беременности, гипоксии плода, рациональном ведении родов с учетом состояния и гестационного возраста плода.
Кровоизлияние в желудочки головного мозга ( вентрикулярная геморрагия , внутрижелудочковое кровоизлияние )
Кровоизлияние в желудочки головного мозга представляет собой одну из разновидностей острого нарушения мозгового кровообращения - наиболее распространенную патологию в неврологии. Развитию кровоизлияния в головной мозг, как правило, способствуют нелеченная стойкая артериальная гипертензия, злоупотребление алкоголем, курение, прием препаратов, нарушающих свертываемость крови. Диагноз ставится на основании сбора анамнеза жизни пациента и проведения ряда обследований (МРТ или КТ, ЭКГ). Лечение направлено на устранение отека мозга, нормализацию дыхательной функции и артериального давления.

Кровоизлияние в желудочки головного мозга - это патология, которая относится к ОНМК по геморрагическому типу. Синонимами данного заболевания являются вентрикулярная геморрагия (внутрижелудочковое кровоизлияние - ВЖК), геморрагический инсульт с прорывом крови в желудочки. Данная патология занимает первое место по смертности в мире.
Согласно данным медицинской статистики, кровоизлияние в головной мозг приводит к летальному исходу в первые 2 суток в 40-60% случаев. Процентное соотношение увеличивается в течение первого года после перенесенного инсульта и достигает порядка 90%. Развитие кровоизлияния больше характерно для людей старше 50 лет, страдающих стойкой артериальной гипертензией, однако может встречаться и при других патологиях, не связанных с показателями кровяного давления.
Классификация кровоизлияний в желудочки мозга была разработана более 20 лет назад и внесена в международный классификатор болезней 10 пересмотра. Согласно МКБ-10, ВЖК подразделяют на несколько стадий: субэпендимальное кровоизлияние (СЭК), СЭК с распространением в боковые желудочки мозга, СЭК с распространением в желудочки и в вещество мозга. В клинической практике специалисты в области неврологии выделяют 3 вида внутрижелудочковых кровоизлияний: кровоизлияние в боковые желудочки, в III желудочек и в IV желудочек.
Кровоизлияние в боковой желудочек происходит из прилегающих к нему мозговых тканей и характеризуется постепенным заполнением объема боковых желудочков с распространением крови в III желудочек и далее. При большом количестве излившейся крови возникает значительное увеличение объема мозга с развитием двусторонней неврологической симптоматики. Если кровоизлияние сопровождается заполнением лишь одного бокового желудочка, оно имеет более благоприятное течение и симптоматику, напоминающую обычное паренхиматозное кровоизлияние.
Прорыв крови в III желудочек происходит из медиальных очагов паренхиматозных кровоизлияний. При этом отмечается острое развитие неврологической симптоматики, зачастую приводящее к смертельному исходу. Кровоизлияние в IV желудочек возникает из дорсального отдела ствола или мозжечка. Этот вид кровоизлияния часто имеет летальное окончание.
Кровоизлияния в желудочки мозга подразделяются на первичные и вторичные. Первичные вентрикулярные геморрагии, связанные с артериальной гипертензией или с амилоидозом церебральных сосудов, встречаются в редких случаях. По некоторым наблюдениям они составляют 1 случай из 300. Вторичные кровоизлияния обусловлены такими факторами, как бесконтрольный прием антиагрегантов и фибринолитиков, внутричерепная аневризма (локальное истончение и выпячивание стенки мозгового кровеносного сосуда с последующим прорывом), онкологические новообразования головного мозга.
Кровоизлияние в желудочки головного мозга обычно характеризуется быстро развивающимся угнетением сознания. Зачастую кома наступает в первые часы после инсульта. Лишь в случае постепенного излития крови и небольшого ее объема сознание пациента длительное время может быть сохранено и утрачивается постепенно. Как правило, кровоизлияние в желудочки сопровождается оболочечными симптомами и рвотой. Характерен вегетативный симптомокомплекс: гипергидроз и ознобоподобный тремор; бледность, а затем гиперемия лица, конечностей и туловища; первоначальное снижение температуры с быстрой сменой на гипертермию, достигающую 41—42°С.
Одним из типичных признаков внутримозгового кровоизлияния в желудочки является расстройство мышечного тонуса в виде горметонического синдрома или децеребрационной ригидности. В первом случае приступообразным образом происходит повышение мышечного тонуса пораженных конечностей. Приступ горметонии может возникнуть в ответ на внешние раздражители. При децеребрационной ригидности мышечный тонус повышен преимущественно в мышцах-разгибателях. Пациент лежит, выгнув дугой спину и запрокинув голову. Его кисти и пальцы согнуты, предплечья повернуты внутрь.
Зачастую кровоизлияние в желудочки г.м. сопровождается парезом противоположных паренхиматозному геморрагическому очагу конечностей, появлением двигательных автоматизмов в непаретичных конечностях, повышением сухожильных рефлексов, наличием патологических и отсутствием брюшных рефлексов, расстройством функционирования тазовых органов. При кровоизлиянии в III желудочек на первый план выходят расстройства дыхания и кровообращения, горметонический синдром носит двусторонний характер. Кровоизлияние в IV желудочек сопровождается икотой и нарушением глотания, спонтанные движения отсутствуют, явления горметонии слабо выражены.
При продолжающемся кровоизлиянии в желудочки из-за увеличения объема изливающейся крови, резкого повышения внутричерепного давления, нарастающего отека головного мозга и сдавления нервных центров, отвечающих за жизнеобеспечение организма, усугубляются симптомы дыхательных и сердечно-сосудистых нарушений. Происходит нарушение ритма и частоты дыхания, кратковременная первоначальная брадикардия сменяется тахикардией до 120-150 уд./мин., возникает аритмия.
В зависимости от скорости кровотечения при кровоизлиянии в желудочки происходит усугубление состояния пациента. Горметонический синдром снижается, постепенно развивается гипотония и исчезают автоматические движения, появляются перекрестные патологические рефлексы. Затем развивается полная атония и арефлексия.
Диагноз «кровоизлияние в желудочки мозга» ставится на основании системной оценки анамнеза пациента: наличие заболеваний крови, ранее перенесенные геморрагические инсульты, прием препаратов, влияющих на свертывающую систему крови и пр., острое возникновение и быстрое развитие тяжелой клинической симптоматики; данных неврологического осмотра и дополнительных исследований.
При подозрении на кровоизлияние в желудочки головного мозга пациента нужно как можно скорее доставить в больницу. Не исключено, что в машине скорой помощи ему придется проводить реанимацию. В условиях стационара для подтверждения диагноза пациенту проводят: МРТ или КТ головного мозга, анализ крови с подсчетом количества тромбоцитов, исследуют коагулограмму, осуществляют мониторинг ЭКГ и АД.
Если провести МРТ или КТ нет возможности, то пациенту делают эхо-энцефалографию, которая позволяет определить наличие смещения серединных мозговых структур. В некоторых случаях требуется проведение люмбальной пункции для дифференциации внутрижелудочковой геморрагии, при которой кровь попадает в спинномозговую жидкость, от ишемического инсульта. Более точно диагностировать кровоизлияние в желудочки головного мозга позволяет диагностическая пункция желудочка.
Лечение и профилактика
Лечение кровоизлияния в желудочки головного мозга, прежде всего, направлено на скорейшую организацию медицинской помощи и немедленное проведение базисной терапии: нормализации сердечно-легочной функции, контроля показателей артериального давления, регуляции постоянства внутренней среды организма. Кроме этого, проводится симптоматическое лечение: введение противосудорожных препаратов при необходимости, введение средств для снятия отека головного мозга и нормализации внутричерепного давления, введение противорвотных препаратов.
Четкая специфическая терапия кровоизлияния в желудочки мозга, направленная на остановку кровотечения, на сегодняшний день находится в стадии разработки. Патогенетическая терапия заключается преимущественно в поддержании оптимальных цифр АД и эвакуации излившейся крови хирургическими методами. К патогенетической можно отнести и нейропротекторную терапию: применение препаратов нейротрофического действия (гидрализатов из сыворотки телячьей крови, пирацетами, глицина), антиоксидантов (метилэтилпиридинола, мельдония, вит. Е), блокаторов кальциевых каналов (нимодипина, никардипина), медикаментов, улучшающих метаболизм (цитохрома С, инозина, L-карнитина, АТФ).
Вопрос о хирургическом лечении кровоизлияния в желудочки мозга решается в каждом конкретном случае отдельно. Эвакуация паренхиматозной гематомы и пункционная аспирация крови из желудочков позволяют снизить внутричерепную компрессию и дислокацию мозговых структур. Показанием к проведению вентрикулярного дренирования или эндоскопической эвакуации гематомы может служить медиальный инсульт с прорывом в желудочки. Хирургическое вмешательство может быть эффективно при наличии данных за аневризму или АВМ церебральных сосудов. По некоторым клиническим наблюдениям, при развитии коматозного состояния проведение оперативного лечения целесообразно лишь в первые 6-12 ч.
Помимо основного лечения особенное внимание уделяется профилактике соматических осложнений - пролежней, респираторного дистресс-синдрома, пневмонии, урогенитальной инфекции, стресс-язв.
Профилактикой развития острого нарушения кровообращения по геморрагическому типу, в т. ч. кровоизлияния в желудочки, являются: своевременное лечение артериальной гипертензии, ведение здорового образа жизни, прием лекарственных препаратов только по назначению врача, своевременное выявление и коррекция заболеваний с нарушением свертывания крови.
Внутрижелудочковое кровоизлияние (ВЖК) у новорожденных: причины, степени, проявления, прогноз
Неврологическая патология у новорожденных и детей первых лет жизни представляет очень серьезную проблему, и, к сожалению, поражения мозга у малышей — отнюдь не редкость. ВЖК — это внутрижелудочковое кровоизлияние, которое очень свойственно именно периоду новорожденности и часто сопровождает патологическое течение родов.
Внутрижелудочковые кровоизлияния встречаются и у взрослых людей, представляя собой одну из форм инсульта с высокой летальностью. Как правило, кровь при этом проникает в желудочковую систему из внутримозговых гематом при их прорыве в полости мозга.
Кровоизлияние в желудочки мозга у детей обычно изолированное, не связано с паренхиматозными гематомами, то есть может рассматриваться как самостоятельное отдельное заболевание.
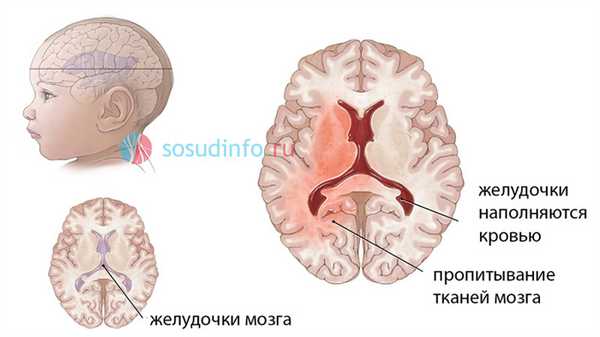
внутрижелудочковое кровоизлияние у новорожденного
Значимость проблемы внутрижелудочкового кровоизлияния у новорожденных обусловлена не только сложностями диагностики и лечения патологии, ведь многие препараты малышам противопоказаны, а незрелая нервная ткань чрезвычайно чувствительна к любым неблагоприятным обстоятельствам, но и прогнозом, который далеко не всегда может успокоить молодых родителей.
Помимо детей, родившихся при аномальном течении родового периода, ВЖК диагностируется у недоношенных, при этом чем меньше срок беременности, на которой произошли преждевременные роды, тем больше вероятность ВЖК и тем тяжелее степень ишемически-гипоксического поражения головного мозга.
У малышей, родившихся раньше срока, половина кровоизлияний в желудочки происходит уже в первые сутки жизни, до 25% ВЖК случается на второй день после рождения. Чем старше ребенок, тем меньше вероятность нарушений кровообращения в мозге даже при условии аномального течения родов.
На сегодняшний день в арсенале врачей-неонатологов есть высокоинформативные методы исследования, позволяющие своевременно диагностировать внутрижелудочковое кровоизлияние, но проблемы с классификацией, определением стадии патологии до сих пор не решены. Единой классификации ВЖК не разработано, а при формулировке стадий учитываются скорее особенности топографии поражения, нежели клиническая выраженность и прогноз.
Причины внутрижелудочковых кровоизлияний у новорожденных
Причины развития ВЖК у маленьких детей кардинально отличаются от тех, которые вызывают кровоизлияния у взрослых лиц. Если у последних на первый план выходят сосудистые факторы - гипертензия, атеросклероз, лежащие в основе инсультов, а само проникновение крови в желудочки вторично по отношению к внутримозговой гематоме, то у новорожденных малышей дело обстоит несколько иначе: кровоизлияние сразу происходит внутрь желудочков либо под их выстилку, а причины так или иначе связаны с беременностью и родами:
- Состояние недоношенности;
- Длительный безводный период;
- Тяжелая гипоксия в родах;
- Травмы при акушерских пособиях (редко);
- Вес при рождении менее 1000 г;
- Врожденные нарушения свертывания крови и строения сосудов.
У недоношенных детей в качестве основной причины внутрижелудочковых кровоизлияний считают наличие так называемого герминального (зародышевого матрикса), который по мере созревания мозга плода и сосудистой системы должен постепенно исчезнуть. Если роды произошли раньше срока, то наличие этой структуры создает предпосылки для ВЖК.
Герминальный матрикс представляет собой участки нервной ткани вокруг боковых желудочков, содержащие незрелые клетки, которые перемещаются в головной мозг и при созревании становятся нейронами или клетками нейроглии. Помимо клеток, этот матрикс несет в себе не созревшие сосуды капиллярного типа, стенки которых однослойные, поэтому очень хрупки и могут разорваться.
Кровоизлияние в герминальный матрикс — это еще не ВЖК, но оно наиболее часто приводит к проникновению крови в желудочки мозга. Гематома в нервной ткани, примыкающей к стенке желудочка, прорывается через его выстилку, и кровь устремляется в просвет. С момента появления даже минимального объема крови в желудочке мозга можно говорить о начале самостоятельной болезни — внутрижелудочкового кровоизлияния.
Определение стадий ВЖК необходимо для оценки степени тяжести заболевания у конкретного пациента, а также определения прогноза в будущем, которые зависят от количества крови, попавшей в желудочки, и направления ее распространения в сторону нервной ткани.
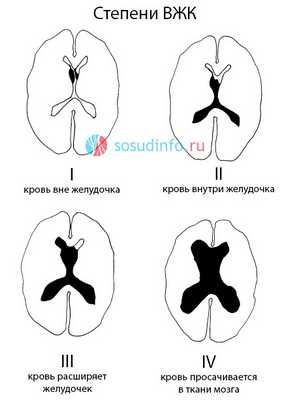
Врачи-рентгенологи основывают определение стадии ВЖК на результатах компьютерной томографии. Они выделяют:
- ВЖК 1 степени — субэпендимальное — кровь накапливается под выстилкой желудочков мозга, не разрушая ее и не попадая в желудочек. По сути, это явление нельзя считать типичным ВЖК, но в любой момент может произойти прорыв крови в желудочки.
- ВЖК 2 степени — типичное внутрижелудочковое кровоизлияние без расширения его полости, когда происходит выход крови из субэпендимального пространства. На УЗИ эта стадия характеризуется как ВЖК с заполнением менее половины объема желудочка кровью.
- ВЖК 3 степени — кровь продолжает прибывать в желудочек, заполняя более половины его объема и расширяя просвет, что можно проследить на КТ и при ультразвуковом исследовании.
- ВЖК 4 степени — самое тяжелое, сопровождается не только заполнением кровью желудочков мозга, но и распространением ее дальше, в нервную ткань. На КТ обнаруживаются признаки ВЖК одной из трех первых степеней наряду с формированием очагов паренхиматозного внутримозгового кровоизлияния.
На основе структурных изменений в мозге и его полостях выделяют три стадии ВЖК:
- На первой стадии желудочки заполнены кровяным содержимым не полностью, не расширены, возможно самопроизвольное прекращение кровотечения и сохранение нормальной ликвородинамики.
- Продолжение наполнения боковых желудочков с возможным их расширением, когда по меньше мере один из желудочков заполнен кровью больше, чем на 50%, а кровь распространяется в 3-й и 4-й желудочки мозга происходит на второй стадии.
- Третья стадия сопровождается прогрессированием заболевания, попаданием крови под сосудистую оболочку мозжечка, продолговатого и спинного мозга. Высока вероятность фатальных осложнений.
Степень тяжести ВЖК и его проявления будут зависеть от того, как быстро проникла кровь в ткань мозга и его полости, а также от ее объема. Кровоизлияние всегда распространяется по ходу тока спинномозговой жидкости. У сильно недоношенных малышей, а также перенесших глубокую гипоксию, происходят нарушения свертывающей системы крови, поэтому сгустки в полостях мозга долго не появляются, а жидкая кровь беспрепятственно “растекается” по отделам мозга.
В основе расстройства циркуляции ликвора и нарастания в дальнейшем гидроцефалии лежит проникновение крови в желудочек, где она смешивается со спинномозговой жидкостью, но не сворачивается сразу. Часть жидкой крови проникает в другие полости мозга, но по мере свертывания ее сгустки начинают перекрывать узкие зоны, по которым циркулирует ликвор. Перекрытие какого-либо из отверстий мозга влечет за собой блокаду ликворного пути, расширение желудочков и гидроцефалию с характерной симптоматикой.
Проявления ВЖК у детей раннего возраста
До 90% всех кровоизлияний в желудочковую систему происходит в первые три дня жизни малыша, причем, чем меньше его вес, тем выше вероятность патологии. После первой недели жизни ребенка риск кровоизлияния существенно снижается, что связано с адаптацией сосудистой системы к новым условиям и дозреванием структур герминогенного матрикса. Если ребенок родился раньше срока, то первые дни он должен находиться под пристальным наблюдением неонатологов — на 2-3 сутки состояние может резко ухудшиться по причине начавшегося ВЖК.

Небольшие субэпендимальные кровоизлияния и ВЖК 1 степени могут протекать бессимптомно. Если заболевание не будет прогрессировать, то состояние новорожденного останется стабильным, а неврологическая симптоматика даже не возникнет. При множественных кровоизлияниях под эпендиму признаки поражения мозга проявятся ближе к году явлениями лейкомаляции.
Типичное внутримозговое кровоизлияние проявляется такими симптомами, как:
- Снижение мышечного тонуса;
- Вялые сухожильные рефлексы;
- Нарушения дыхания вплоть до остановки (апноэ);
- Судороги;
- Очаговые неврологические симптомы;
- Кома.
Тяжесть течения патологии и особенности симптоматики связаны с объемом крови, попавшей в желудочковую систему, и скоростью нарастания давления в полости черепа. Минимальное ВЖК, не вызывающее обструкции ликворных путей и изменения объема желудочков, будет сопровождаться бессимптомным течением, а заподозрить его можно по снижению цифры гематокрита в крови малыша.
Скачкообразное течение наблюдается при умеренных и субмассивных ВЖК, для которых характерны:
- Угнетение сознания;
- Парезы или мышечная слабость;
- Глазодвигательные нарушения (гистагм, косоглазие);
- Дыхательные расстройства.
Симптоматика при скачкообразном течении выражена на протяжении нескольких дней, после чего постепенно уменьшается. Возможно как полное восстановление деятельности мозга, так и незначительные отклонения, но прогноз в целом благоприятен.
Катастрофическое течение ВЖК сопряжено с тяжелыми расстройствами работы мозга и жизненно важных органов. Характерны кома, остановка дыхания, генерализованные судороги, синюшность кожи, брадикардия, снижение артериального давления, нарушения терморегуляции. О внутричерепной гипертензии свидетельствует выбухание большого родничка, хорошо заметное у новорожденных детей.
Помимо клинических признаков нарушения нервной деятельности, будут изменения и в лабораторных показателях. О произошедшем ВЖК у новорожденных может свидетельствовать падение уровня гематокрита, снижение кальция, колебания сахара в крови, нередки расстройства газового состава крови (гипоксемия), электролитные нарушения (ацидоз).
К осложнениям ВЖК относят блокаду ликворных путей сгустками крови с развитием острой окклюзионной гидроцефалии, атрофию коры мозга и нарушение психо-моторного развития. Нарушение циркуляции спинномозговой жидкости ведет к увеличению размеров желудочков, возрастанию внутричерепного давления и сдавлению коры мозга, которая и без того страдает от гипоксии. Результатом становится судорожный синдром, угнетение сознания и кома, остановка сердца и дыхания.
Прогрессирование кровотечения приводит к растространению крови из желудочков в цистерны мозга и нервную ткань. Паренхиматозные внутримозговые гематомы сопровождаются грубой очаговой симптоматикой в виде парезов и параличей, нарушений чувствительности, генерализованных судорожных припадков. При сочетании ВЖК с внутримозговым кровоизлиянием чрезвычайно велик риск неблагоприятного исхода.
Среди отдаленных последствий ВЖК отмечаются ишемически-гипоксические повреждения и резидуальные изменения в головном мозге в виде кист, перивентрикулярной лейкомаляции, глиоза белого вещества, атрофии коры. Примерно к году становится заметным отставание в развитии, страдает моторика, ребенок в положенный срок не может ходить и выполнять правильные движения конечностями, не говорит, отстает в психическом развитии.
Диагностика ВЖК у малышей основана на оценке симптоматики и данных обследований. Наиболее информативным считается проведение КТ, нейросонографии и УЗИ. КТ сопровождается облучением, поэтому недоношенным детям и новорожденным первых дней жизни предпочтительнее проводить ультразвуковое исследование.
ВЖК на диагностическом снимке
Лечение и прогноз
Лечением детей с ВЖК занимаются нейрохирурги и неонатологи. Консервативная терапия направлена на восстановление работы жизненно важных органов и показателей крови. Если ребенок не получал при рождении витамин К, то его необходимо ввести. Дефицит факторов свертывания и тромбоцитов восполняется переливанием компонентов плазмы. При остановке дыхания проводится искусственная вентиляция легких, но лучше ее наладить планово, если есть риск дыхательных расстройств.
Медикаментозная терапия включает:
- Нормализацию артериального давления, чтобы предотвратить резкое снижение или скачки, усугубляющие гипоксию и повреждение нервной ткани;
- Оксигенотерапию;
- Противосудорожные препараты;
- Контроль свертывания крови.
Для снижения внутричерепного давления показано введение сернокислой магнезии внутривенно или внутримышечно, доношенным детям применяют диакарб, фуросемид, верошпирон. Противосудорожная терапия состоит в назначении диазепама, препаратов вальпроевой кислоты. Для снятия симптомов интоксикации проводят инфузионную терапию, ацидоз (закисление крови) устраняется применением раствора гидрокарбоната натрия внутривенно.
Помимо медикаментозного, проводится хирургическое лечение ВЖК: эвакуация крови из желудочков мозга посредством их пункции под контролем ультразвука, введение в просвет желудочков фибринолитических средств (актелизе) для профилактики тромбозов и окклюзионной гидроцефалии. Возможно сочетание пункции с введением фибринолитических препаратов.
В целях удаления продуктов распада тканей и устранения симптомов интоксикации показаны ликворофильтрация, ликворосорбция и внутрижелудочковое промывание препаратами искусственной спинномозговой жидкости.
При закупорке ликворных путей и гидроцефальном синдроме налаживается временное дренирование желудочков с эвакуацией крови и сгустков до момента очищения ликвора и устранения обструкции путей его оттока. В некоторых случаях применяют повторные люмбальные и желудочковые пункции, наружное дренирование желудочков или временное внутреннее дренирование с имплантацией искусственного дренажа под кожу.
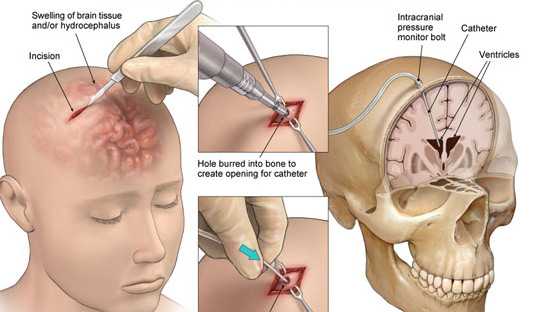
ввод катетера для дренирования желудочков
Если гидроцефалия приобрела стойкий и необратимый характер, а эффект от фибринолитической терапии отсутствует, то нейрохирурги обеспечивают постоянное дренирование оперативным путем:
- Установка постоянных шунтов с оттоком ликвора в брюшную полость (силиконовая трубка проходит под кожей от головы к брюшной полости, шунт может быть удален только в случае стабилизации состояния ребенка и отсутствия прогрессирования гидроцефалии);
- Эндоскопическое наложение анастомозов между желудочками мозга и базальной цистерной.
Самым распространенным способом хирургического лечения окклюзионной гидроцефалии на фоне ВЖК считается вентрикулоперитонеальное дренирование. Оно доступно по стоимости, позволяет вводить в желудочки лекарственные средства, имеет низкую вероятность инфицирования, может проводиться длительно, при этом уход за ребенком не сопровождается трудностями. Снизить смертность и максимально улучшить работу мозга позволяет применение альтеплазы, ускоряющей растворение кровяных свертков в желудочках.
Прогноз при ВЖК определяется стадией заболевания, объемом кровоизлияния и локализацией повреждения мозговой ткани. При первых двух степенях ВЖК кровяные свертки рассасываются сами либо под действием лечения, не вызывая существенных неврологических нарушений, поэтому при небольших кровоизлияниях ребенок может развиваться нормально.
Массивные внутрижелудочковые кровоизлияния, особенно, если они сопровождаются повреждением ткани мозга, в короткие сроки могут привести к гибели младенца, а если пациент выживет, то неврологического дефицита и грубых нарушений психомоторного развития избежать проблематично.
Все дети с внутричерепными кровоизлияниями подлежат тщательному наблюдению в условиях реанимации и своевременному хирургическому лечению. После установки постоянного шунта определяется группа инвалидности, а малыша следует регулярно показывать неврологу.
Чтобы избежать описанных тяжелых изменений важно соблюдать меры профилактики повреждения мозга у новорожденных и глубоко недоношенных детей. Будущим мамам нужно своевременно проходить необходимые профилактические осмотры и обследования, а при угрозе преждевременных родов задача акушеров-гинекологов — максимально пролонгировать беременность медикаментозными средствами до такого срока, когда риск кровоизлияний станет минимальным.
Если ребенок все же родился раньше срока, то его помещают в отделение реанимации для наблюдения и лечения. Современные методы диагностики и терапии ВЖК позволяют не только спасать жизни малышам, но и значительно улучшать их качество, даже если для этого потребуется провести хирургическую операцию.
Читайте также:
- Пример рака желудка у пациента. Критерии множественного рака желудка
- Синдром Гебердена (Heberden)
- Методика назотрахеальной интубации у новорожденных детей
- Вариации в медицинских результатах. Изменчивость результатов лечения
- ЭхоКГ после миэктомии и миотомии по поводу гипертрофической кардиомиопатии (ГКМП)
