Восстановление печеночных вен при травмах. Техника
Добавил пользователь Morpheus Обновлено: 31.01.2026
Маскин С.С., Александров В.В., Матюхин В.В., Ермолаева Н.К.
Федеральное государственное бюджетное образовательное учреждение высшего образования «Волгоградский государственный медицинский университет» Министерства здравоохранения Российской Федерации, г. Волгоград, Россия
ЗАКРЫТЫЕ ПОВРЕЖДЕНИЯ ПЕЧЕНИ: АЛГОРИТМ ДЕЙСТВИЙ ХИРУРГА В УСЛОВИЯХ ТРАВМОЦЕНТРА I УРОВНЯ
При ЗТЖ консервативному лечению подлежат пострадавшие с внутриорганными (I I AAST) и небольшими субкапсулярными (I AAST) ненапряженными стабильными гематомами печени (отсутствие в них турбулентного кровотока при УЗДГ или отсутствие экстравазации контрастного вещества в паренхиму органа на КТ-ангиографии) [7, 21], если нет распространения центральной гематомы под капсулу органа и увеличения размеров органа [7, 8, 12].
Согласно рекомендациям Всемирного общества неотложной хирургии (World Society of Emergency Surgery), гемодинамически стабильные пациенты с закрытой ТП и отсутствием других абдоминальных повреждений, требующих операции, должны пройти попытку неоперативного ведения независимо от степени травмы (A2) [ 4].
При отрицательной динамике по данным УЗИ/КТ показано использование ультразвуковой допплерографии и ангиографии, последняя позволяет осуществить эндоваскулярный гемостаз [5, 9, 10, 22].
Рентгеноэндоваскулярную окклюзию ветвей печеночной артерии проводят трансфеморальным или трансаксиллярным доступом, катетер подводят к источнику кровотечения и осуществляют редукцию кровотока введением в просвет сосуда эмболов, часто дополняют введением в афферентный сосуд окклюзирующей спиралиилипериферической заглушки [3, 5, 10, 12] .
Показания к эндоваскулярной эмболизации (ЭЭ):
1. КТ-признаки продолжающегося кровотечения при отсутствии геморрагического шока (А2) [4, 5, 22].
2. Сохраняющаяся гипотония после тампонады/пакетирования [ 4, 9, 14].
3. Посттравматическая ложная аневризма печеночной артерии и ее ветвей [ 4, 7], артерио-венозная фистула или их сочетание. ЭЭ ветвей печеночной артерии в 80 % случаев позволяет избежать повторных хирургических вмешательств [3, 10].
4. Нестабильные гематомы [5, 7] , внутрипеченочные гематомы, осложненные гемобилией [3]. Ермолов А.С. и др. [7] считают показанием к ангиографии и эндоваскулярному гемостазу наличие кровотока в гематоме. Отсутствие допплеровских признаков кровотока и клиники артериобилиарного свища, небольшие размеры гематомы дают возможность выполнить ее пункцию под ультразвуковым контролем; при гематомах более 5 см показано наружное дренирование [7, 21].
В систематическом обзоре 459 публикаций, проведенном Green C.S. et al. [10] из MEDLINE, SCOPUS и Cochrane Library, показана общая эффективность ангиоэмболизации при ТП 93 %.
При наличии признаков продолжающегося интраабдоминального кровотечения у гемодинамически нестабильных пациентов с закрытой травмой печени и отсутствии других причин для шока показана экстренная операция (А2) [4, 6-8, 22].
Лапароскопические операции с низкой вероятностью конверсии выполняются у пострадавших при гемоперитонеуме до 500 мл и отсутствии признаков продолжающегося интенсивного внутрибрюшного кровотечения и шока [7, 9] , при ТП I-II ст. тяжести [5, 9, 22] .
Показаниями к лапаротомии служат: объем гемоперитонеума более 500 мл при нестабильной гемодинамике [7, 8] ; продолжающееся интраабдоминальное кровотечение, когда эндовидеохирургический или эндоваскулярный гемостаз технически невозможен/неэффективен [7]; отсутствие визуализации источника продолжающегося кровотечения [9, 12, 21, 22].
Для остановки кровотечения широко используются физические средства (табл.).
Таблица. Преимущества и недостатки некоторых физических методов гемостаза
Преимущества
Точное рассечение ткани
Минимальное распространение тепла
Длины световых волн с тканевой селективностью
Дороговизна аппарата и расходных материалов
Необходимость обучения и сертификации
При лапароскопическом использовании уменьшается визуализация из-за дымообразования
Риск повреждения соседних органов и тканей при долгой экспозиции
При использовании необходима защита глаз
При сильном кровотечении уменьшается коагулирующий эффект
Уменьшение распространения тепла
Исключение ожога тканей и прохождения тока через пациента
Не требуется нейтральный электрод
Высокая стоимость аппарата и расходных материалов
Ограничение сосудами 2-3 мм или меньше - низкая прочность на более крупных сосудах [1, 9]
Пользовательские (технические) ограничения
Относительная медленность работы
Удобство применения в тканях
Большой опыт использования
Ограничение сосудами 2 мм или меньше
Искрение, прилипание, нагар
Боковое термическое повреждение
Инструменты создают небольшое давление, не деформируя коллаген сосудистой стенки
При лапароскопическом использовании из-за дымообразования уменьшается визуализация [8]
Меньший риск дополнительных электроповреждений
Значительный опыт использования в хирургии
Не требуется нейтрального электрода
Коагулирует сосуды диаметром до 2 мм - на более крупных сосудах прочность коагулята непредсказуема
Используется при небольших (до 2 см) поверхностных повреждениях [7]
Часто требуются повторные аппликации
Боковое распространение тепла
Коагуляционный некроз глубиной около 5 мм с возможным его отслоением и развитием повторного кровотечения; грубый рубец и выраженный спаечный процесс
Гомогенная термокоагуляция сосудов d до 7 мм
Отсутствие карбонизации тканей
Минимальное воздействие в латеральных направлениях
Быстрая и безопасная коагуляция и диссекция
Нет образования аэрозолей
Хороший обзор зоны операции [8]
Максимальная глубина коагуляции 3 мм
Меньшее закисление тканей (способствует скорейшему заживлению)
Невозможно остановить кровотечение из крупной артерии
Нет технической возможности локального воздействия на сосуд
Потребность в охлаждении плазмотрона проточной водой с высокой степенью очистки, электропитании от сети 380 В, заправке баллонов дефицитным аргоном [7,8]
На базе кафедры госпитальной хирургии ВолгГМУ изучена возможность использования локального криогемостаза при повреждениях печени и селезенки [1] за счет отека тканей, сдавления мелких сосудов, внутрисосудистого стаза форменных элементов крови с тромбообразованием. Криовоздействие при травме печени способствует ижелчестазу. При ТП криогемостаз показан в случае продолжающегося кровотечения из паренхимы, при сохранении магистрального кровотока и отсутствии необходимости резекции органа [1].
Большую известность получили и местные гемостатические материалы. Однако широкому внедрению в хирургию часто препятствует высокая стоимость. Их используют в сочетании с другими хирургическими мерами или тампонированием при венозном или умеренном паренхиматозном кровотечении (В1) [8, 9].
Широко для местного гемостаза стали использовать биополимеры коллагена и желатина. Гемостатическая коллагеновая губка применяется при капиллярных и паренхиматозных кровотечениях и противопоказана при повреждении крупных сосудов, вызывает рубцевание, обладает антигенной активностью, может способствовать инфицированию вирусами гепатита и ВИЧ [19]. Тромбокол-биокомпозиция коллагена с тромбоцитарной массой и антибактериальными средствами эффективна при капиллярно-паренхиматозных кровотечениях, в условиях гипокоагуляции и гиперфибринолиза.
Гемостатическое действие губки из желатина (Spongostan, Gelfoam, Гемасепт) связано с ее ячеистой структурой и абсорбцией на ней многократно превосходящих собственную массу количеств крови, разрушением клеток крови с высвобождением тромбопластина [15].
Кровоостанавливающее действие препаратов на основе целлюлозы ( Surgicel ) обусловлено способностью оксицеллюлозы вступать в химическую связь с гемоглобином. Целлюлоза также способствует формированию фибринового сгустка и активации тромбоцитов.
Часто используются препараты тиссукол и тахокомб. Основные компоненты клея - тиссукол-тромбин, фибриноген, фактор свертывания XIII - выделяются из донорской плазмы. При нанесении на раневую поверхность происходит его полимеризация и образуется эластичная фибриновая пленка белого цвета. В результате останавливаются диффузные кровотечения, склеиваются ткани, ускоряется заживление ран. Его использование требует согревания и смешивания компонентов перед нанесением, а также специального устройства для наложения на поврежденную поверхность [8, 9].
Тахокомб представлен коллагеновой пластиной, покрытой апротинином, фибриногеном, тромбином и рибофлавином. При контакте с раневой поверхностью тромбин превращает фибриноген в фибрин, и образуется фибриновый сгусток. Апротинин препятствует фибринолизу плазмином. Агрегация тромбоцитов стимулируется коллагеном. Обладает высокой адгезивной способностью, «склеивается» с раневой поверхностью за 3-5 минут. При профузном кровотечении он может «смываться» с раневой поверхности. Пластина плохо фиксируется на неровной раневой поверхности из-за ригидности коллагеновых волокон.
Препарат Quik Clot представляет собой пористый минеральный порошок, абсорбирущий воду, увеличивая концентрацию факторов свертывания крови и ускоряя образование тромба. Препарат Celox на основе хитозана обладает повышенной адгезией к форменным элементам крови и тканям, герметизирует кровоточащую рану и не приводит к развитию экзотермической реакции [9, 23].
При обнаружении разрывов в зоне прикрепления круглой связки печени, капсулы достаточен гемостаз электрокоагуляцией. При разрыве паренхимы печени глубиной более 2 см возможно использование гемостатической губки, Тахокомба (при умеренном кровотечении) или ушивание (при сильном кровотечении) с использованием эндохирургической техники или через мини-лапаротомный/лапаротомный доступы [20].
Подкапсульная гематома представлена флюктуирующим плоским образованием темного цвета под капсулой Глиссона. Если она стабильная, занимает менее 10 % поверхности, нет необходимости в ее ревизии. Диагностику дополняют интраоперационным ультразвуковым исследованием для определения кровотока в ней и наблюдением в последующие дни. При нестабильной подкапсульной гематоме любого размера или стабильной, занимающей более 10 % поверхности печени, напряженной гематоме капсула над ней должна быть вскрыта, кровотечение остановлено. Возможно укрытие декапсулированного участка печени сеткой Surgicel [22] .
Гематомы ворот печени необходимо тщательно осматривать для исключения повреждения магистральных сосудов и внепеченочных желчных протоков. Внутрипеченочную гематому трудно диагностировать даже интраоперационно. Если она стабильная, то подлежит консервативному лечению и динамическому наблюдению.
При абдоминальной травме универсальным доступом является верхне-средне-срединная лапаротомия [8, 20, 21, 24] . Если выявлено повреждение ретрогепатического отдела НПВ и печеночных вен, то возможно расширение разреза на правую половину грудной клетки в VII-VIII межреберье с диафрагмотомией [7, 9].
В момент лапаротомии кровотечение усиливается за счет снижения интраабдоминального давления. Анестезиолог старается стабилизировать гемодинамику, хирург выполняет временный гемостаз (В2) [4, 20], а ассистент эвакуирует кровь с использованием аппарата для реинфузии [7]. Если гипотония имеет критический характер (АДсист < 70 мм рт. ст.), а ревизия органов брюшной полости затруднена вследствие большого гемоперитонеума, целесообразно прижать кулаком или сосудистой вилкой аорту к позвоночнику сразу ниже диафрагмы продолжительностью до 20-30 мин [7, 24]. Прием позволяет стабилизировать состояние пациента, приостановить артериальное и паренхиматозное кровотечение и выиграть время для интенсивной терапии (С1) [9, 24].
Альтернативой данному приему может быть установка баллона-обтуратора (С2) через бедренную артерию под рентгенологическим контролем на уровень 1-й зоны брюшного отдела аорты [12, 16]. В клинике военно-полевой хирургии Военно-медицинской академии им. С.М. Кирова за 5 лет выполнены 22 эндоваскулярные баллонные окклюзии аорты [16]. Была получена достоверно большая выживаемость в первые 12 часов [16] при использовании данного метода.
При наличии интенсивного кровотечения из паренхимы печени, глубоких разрывах с повреждением сегментарных сосудов, ассистент выполняет бимануальную компрессию органа [8, 22], а хирург для временной остановки кровотечения и обнаружения поврежденных сосудов осуществляет прием Прингла, пережимая печеночно-двенадцатиперстную связку (ПДС) [9, 20, 22]. С целью уменьшения печеночной недостаточности следует:
1) пережимать ПДС не более 20 минут с 5-минутным восстановлением кровотока через 10 минут окклюзии, а при полной сосудистой изоляции печени - не более 10 минут [7];
2) переливать в момент устранения сдавления ПДС перфторан (20 мл/кг массы). При его отсутствии можно использовать изотонический раствор хлорида натрия (30 мл/кг) с реополиглюкином (15 мл/кг). Эффективно также введение глюкокортикоидов [7];
3) осуществлять медленное восстановление кровотока после данного приема.
Тактика ведения пациентов с закрытой травмой печени во многом обусловлена гемодинамическим статусом пациента. При его стабильности возможна попытка консервативного ведения, при необходимости дополненная эндоваскулярным гемостазом. При хирургическом лечении ТП и профузном кровотечении необходим быстрый временный гемостаз с последующим окончательным, где при показаниях к тактике damage control оптимальной является тампонада печени.
Информация о финансировании и конфликте интересов.
Исследование не имело спонсорской поддержки.
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
Восстановление печеночных вен при травмах. Техника
Травмы паренхиматозных органов диагностируются у 12-50% больных с повреждениями органов брюшной полости, занимая 2-3-е место [1, 5, 11, 17]. Хирургическая тактика при повреждениях печени, селезенки определяется характером травмы и должна быть направлена в первую очередь на обеспечение гемостаза и холестаза 14. Для достижения окончательного гемостаза при ранениях печени и селезенки применяют прошивание, биологические и синтетические пленки, клеевые композиции, методы неконтактного воздействия (лазерная, плазменная, аргоновая и электро-коагуляции) [2-8, 13, 18, 19]. При обширных раневых дефектах печени, селезенки с размозжением ткани выполняют резекции с гемостазом по ходу и с иссечением нежизнеспособных участков паренхимы, по типу первичной хирургической обработки [11, 14]. При отдельных видах травмы печени возможно выполнение оменто- и френогепатопексии. Нередко развиваются некрозы паренхимы печени, селезенки в зоне швов, с развитием нагноений, вторичных кровотечений, желчных свищей, требующих повторных операций [3, 7, 9, 10, 12]. Одной из причин неудач хирургического лечения травм печени и селезенки является отсутствие четких рекомендаций по выбору метода достижения окончательного гемостаза и определения объема вмешательства в зависимости от тяжести повреждения. Совершенствование методов остановки кровотечения при травмах печени и селезенки, а также разработка критериев выбора рациональной тактики при их повреждениях остаются актуальными и по сей день.
Материал и методы
Травма печени и селезенки моделировалась в эксперименте на 138 беспородных собаках обоего пола весом от 7 до 20 кг. Смоделировано 268 травм печени и селезенки. Раны наносили с помощью скальпеля, снабженного ограничителем (68): резаные длиной 3 см и более, глубиной не более 2 /3 толщины органа (30) и колото-резаные (38). У 38 животных после обеспечения гемостаза первичной раны печени наносили рану селезенке. Тупую травму живота нанесли 26 животным с развитием подкапсульных (20) и внутриорганных (6) гематом. Из них у 13 животных нанесена тупая травма и печени и селезенки. Разрывы печени и селезенки моделировали интраоперационно путем раздавливания паренхимы зажимом по методике Е.С. Владимировой и соавт. [5] у 41 животного; разрывы диафрагмальной и висцеральной поверхностей печени у 20 и селезенки у 21. Размозженные раны доли и сегмента с повреждением интрапаренхиматозных структур смоделированы на 119 животных: селезенки (88) и печени (31) (когда выполняли резекцию органа). Травму ворот селезенки с повреждением ее сосудистой ножки и последующей спленэктомией нанесли 14 животным (см. таблицу).
Все операции выполняли под внутриплевральным тиопенталовым наркозом. Брюшную полость вскрывали верхнесрединным разрезом. Выводили в операционную рану селезенку, печень. При развитии профузного кровотечения накладывали специальное устройство на питающие сосуды соответствующего участка органа (патент РФ на полезную модель РФ №70622) или мягкий эластический жом (патент РФ №2014802) на паренхиму органа, проксимальнее раны или разрыва для обеспечения временного гемостаза. При травмах печени также применили маневр Прингла (пережатие печеночно-двенадцатиперстной связки) или накладывали эластический жгут на паренхиму органа, проксимальнее раны. Раны ушивали хромированным кетгутом (№2-3) или викрилом на атравматичных колющих иглах.
Техника шва при ранах глубиной до 2 /3 толщи органа: иглы вкалывали отступя от края раны (а) 1,0 см на расстоянии 1,0-1,5 см между ними, начиная с середины раны (в-в 1 ), с выколом на противоположной стороне под углом 45° (б) к длине раны, направляя иглы кнаружи и в разные стороны. Потом обе иглы переводили поверх раны на первоначальную сторону и строго напротив выкола еще раз на расстоянии 1,0 см от края раны делали вкол под углом 45° к длине раны, направляя иглы к центру раны, выводили их напротив первого вкола. Концы нитей связывали между собой (патент РФ №2346660) (см. рисунок). Рисунок 1. Схема ушивания резаных ран печени и селезенки. а - рана; в-в 1 - нити, последовательность проведения. Рисунок 1. Схема ушивания резаных ран печени и селезенки. б - угол, под которым проводится игла; в-в 1 - нити, последовательность проведения.
Предварительно шов был использован на изолированных макропрепаратах печени и селезенки с последующим контрастированием внутриорганных структур. Выявлено, что ушивание ран глубиной до 1 /3 толщины органа не приводит к выраженному нарушению архитектоники структур (сосудов и желчных протоков), а при ушивании ран глубиной от 1 /3 до 2 /3 толщины органа могут наблюдаться подобные изменения. Шов предотвращает прорезывание нитей при сближении краев раны и завязывании узлов и обеспечивает гемостаз.
Сквозные ранения органов ушивали следующим образом: проводили прядь сальника через рану на противоположную поверхность органа. Ушивали раны с помощью предложенного или П-образного шва с обеих сторон, захватывая и сальник (рацпредложение №95822).
При тупой травме с развитием подкапсульных гематом паренхиматозных органов малых размеров - диаметром до 3 см (печень - 10, селезенка - 10) и при отсутствии признаков продолжающегося кровотечения проводили миниинвазивное лечение (патент на изобретение РФ №2321427), из-за опасности вторичного разрыва гематом с последующим кровотечением. При гематомах больших размеров и внутриорганных производили атипичную резекцию соответствующего органа. При размозженных ранах, расположенных по краю органа и разрывах, занимающих целую долю или сегмент с повреждением крупных сегментарно-долевых интрапаренхиматозных структур, производили атипичную резекцию соответствующего участка.
При развитии массивной кровопотери наряду с инфузионной терапией осуществляли реинфузию крови. В большинстве наблюдений дренировали брюшную полость. Животные находились под наблюдением до 1 года.
В сроки от 1 нед до 12 мес проводили повторные операции. Макроскопически оценивали состояние селезенки, печени, их цвет, консистенцию. Селезенку удаляли, печень резецировали, проводили гистологическое исследование в сроки 7, 15, 30, 60, 120, 180, 360 сут после операций. Полученные препараты окрашивали гематоксилином и эозином.
Результаты и обсуждение
При ранах глубиной до 2 /3 толщи органа окончательный гемостаз достигнут в 13 наблюдениях из 15 ранений селезенки и в 12 из 15 ранений печени. Гемостаз удалось обеспечить в 16 из 23 и в 11 из 15 наблюдений при сквозных ранениях селезенки и печени соответственно. При продолжающемся кровотечении применяли дополнительные меры гемостаза. Поверхностные разрывы ушивали с захватом дна раны, но с проведением лигатур вне предполагаемой проекции сегментарных сосудов.
При обширных ранах и разрывах после иссечения нежизнеспособных участков паренхимы с целью гемостаза перевязывали (прошивали) сегментарнодолевые артерии и дополнительно накладывали швы с использованием пластических материалов в качестве подкладки у 8 животных с травмой печени и у 10 животных с травмой селезенки. При разрыве диафрагмальной поверхности селезенки в 6 наблюдениях (рацпредложение №05-1303) и печени в 5 наблюдениях на место разрыва укладывали рассасывающуюся гемостатическую марлю и фиксировали орган к брюшине, покрывающей диафрагму. Аналогично этому, при разрыве висцеральной поверхности селезенки у 3 собак на травмы укладывали гемостатическую марлю и фиксировали орган к большой кривизне желудка, проводя швы через его серозно-мышечный слой. У двух животных при разрыве нижнего полюса селезенки использовали метод «наружного сдавления прядью сальника», с фиксированием гемостатической марли с ушиванием.
При разрыве в проекции центральных сегментов печени глубиной около 2 /3 толщи органа производили «поэтажное» ушивание с использованием пластических материалов, перевязкой кровоточащих сосудов in situ и у 2 животных применили ушивание с «наружным сдавлением прядью сальника», рассасывающейся гемостатической марлей. При разрыве висцеральной поверхности печени у 3 животных применили ушивание с использованием гемостатической марли, ТахоКомба и у одного животного для достижения окончательного гемостаза пришлось перевязывать долевую артерию печени.
В общей сложности, резекцию селезенки произвели у 88 собак в 3 сериях. В первой серии резецировали верхний полюс и раневую поверхность укрывали сальником (30 собак). Во второй серии - нижний полюс и раневую поверхность укрывали париетальной брюшиной (23 собаки). В третьей серии резецировали 2 /3 органа и рану укрывали рассасывающейся гсмостатической марлей (35 собак). Резекцию печени произвели у 31 собаки также в трех сериях. В первой серии выполнили атипичную резекцию после предварительного прошивания паренхимы гемостатическим швом по границе резекции (8 собак). Во второй серии резекция печени произведена после выполнения маневра Прингла (8 собак). В третьей серии резецировали печень (15 животных), и среди них с использованием жома у 8 собак: предварительно прошивали паренхиму органа через прорези жома гемостатическим швом, отсекали удаляемую часть по краю жома и перитонизировали раневую поверхность органа. Резецированную поверхность укрывали сальником (15 наблюдений), париетальной брюшиной (6 наблюдений), рассасывающейся гемостатической марлей (10 наблюдений). Дополнительные швы вынуждены были наложить при резекциях селезенки у 12 животных и у 7 - перевязывали сосуды в плоскости резекции с помощью разработанного устройства (решение о выдаче патента на полезную модель РФ №2008124330/22(029510)). При резекции печени накладывали дополнительные швы и перевязывали сосудисто-протоковые структуры в плоскости резекции у 9 собак. Резекция печени в среднем занимала 15-18 мин, а селезенки 7-10 мин.
Окончательный гемостаз достигнут у 69 (78,4%) животных при резекциях селезенки (25, 18, 26 наблюдений) и 22 (71%) собак при резекциях печени (6, 5, 11 наблюдений) в первой, второй и третьей сериях соответственно.
При повреждении ворот селезенки и сосудистой ножки (14 животных) производили спленэктомию с аутотрансплантацией ткани селезенки в большой сальник (6), предбрюшинную клетчатку (2), забрюшинное пространство (2), в ложе прямых мышц живота (4). Для этого использовали фрагменты паренхимы органа размером 0,3×1,0×2,0 см.
У животных с ушитыми ранами селезенки и печени послеоперационный период характеризовался благоприятным течением. В послеоперационном периоде погибли 14 (10,4%) собак: вследствие невыхода из наркоза - 6 (резекция верхнего полюса селезенки (2), ушивание разрыва селезенки (1), резекция печени (2), ушивание разрыва печени (1)). Спаечная кишечная непроходимость развилась у 3 животных (резекция нижнего полюса селезенки (2), спленэктомия и аутотрансплантация в большой сальник (1)). Послеоперационный перитонит выявлен у 3 собак (резекция 2 /3 селезенки (1) резекция печени (1), ушивание разрыва висцеральной поверхности печени (1)). Кишечное кровотечение отмечено у одной собаки, она погибла на 50-й день после резекции 2 /3 селезенки. Одно животное погибло после ушивания разрыва диафрагмальной поверхности печени на 25-е сутки от поддиафрагмального абсцесса. Остальные животные перенесли операцию хорошо.
Морфологические данные, полученные в динамике после операции, свидетельствуют о хорошей регенерации в области оперированной раны.
Клинические наблюдения
Предложенный шов применили в клинической практике при ушивании:
- резаных ран печени (3 наблюдения): длиной до 5 см и глубиной до 2 /3 толщины паренхимы 3 и 4 сегментов печени (2 наблюдения), длиной 5,5 см диафрагмальной поверхности правой доли печени без повреждения интрапаренхиматозных структур (один больной);
- резаных ран диафрагмальной поверхности селезенки длиной до 5 см и глубиной до 2 /3 толщины органа (2 больных);
- сквозных ран 4 и 5-6 сегментов печени (2 больных) и селезенки (1 больной со сквозной раной, 1 больной с колото-резаной раной нижнего полюса селезенки);
- разрывов печени (4 больным): разрывы до 5,0 см левой доли диафрагмальной поверхности печени (2 пациента), до 5 см диафрагмальной поверхности 5-6 сегментов доли печени (2 наблюдения), из них с тампонадой сальником (3 больных) и рассасывающейся гемостатической марлей (1 больной);
- разрыва диафрагмальной поверхности селезенки размерами до 4,0 см выполнили ушивание с фиксацией к париетальной брюшине.
Атипичные резекции печени с наложением П-образных швов выполнили 2 больным (разрыв до 5,5 см, связанный с травмой живота и размозженная рана левой доли печени размером 4,5 см с повреждением сегментарных внутриорганных структур). Резекцию селезенки выполнили 4 больным (травмы селезенки (3 больных) и киста нижнего полюса (1 наблюдение)). Подкапсульные гематомы около 3,0 см при отсутствии признаков продолжающегося кровотечения лечили миниинвазивно: у 3 больных диафрагмальной поверхности печени (3 и 6 сегменты) и у 1 больной висцеральной поверхности 5 сегмента. Подкапсульные гематомы диафрагмальной поверхности селезенки размерами до 3 см при отсутствии признаков продолжающегося кровотечения лечили миниинвазивным методом у 4 больных (гематомы средней части селезенки - 2 и нижнего полюса - 2). Во всех наблюдениях удалось обеспечить надежный гемостаз.
Разнообразие повреждений печени и селезенки при травме живота определяет сложность выбора рациональной хирургической тактики. Многое зависит от данных интраоперационной ревизии поврежденного органа. После достижения временного гемостаза и эвакуации крови из брюшной полости решающее значение мы придаем оценке характера повреждений. Поверхностные разрывы печени, селезенки ушиваем с захватом дна раны, с проведением лигатуры вне предполагаемой проекции сегментарных сосудов и с фиксацией к линии шва пластического материала для предупреждения прорезывания.
При глубоких разрывах, более 2 /3 толщины органа, исключали возможное повреждение крупных долевых (сегментарных) сосудов и протоков [5]. Для достижения гемостаза при разрывах печени, селезенки наряду с ушиванием возможна и изолированная перевязка сегментарных артериальных сосудов. При краевых размозженных ранах и разрывах, занимающих долю или сегмент, производили соответствующую резекцию. При глубоких ранах в области ворот или множественных разрывах селезенки выполняли спленэктомию с имплантацией фрагментов селезенки. Обязательным условием является перитонизация резекционной поверхности печени, селезенки и дренирование зоны вмешательства.
Таким образом, проведенные исследования показали эффективность предложенных способов гемостаза, что позволит улучшить результаты органосохраняющих операций на печени, селезенке при повреждениях.
ГБУ "Московский клинический научно-практический центр" Департамента здравоохранения Москвы", Москва, Россия;
ФГБОУ ВО МГУ им. М.В. Ломоносова, Москва, Россия
ФГБУ "Институт хирургии им. А.В. Вишневского" Минздрава России, Москва
кафедра хирургии факультета фундаментальной медицины Московского государственного университета им. М.В. Ломоносова;
клинический госпиталь «Лапино», Одинцово, Московская область
Реконструкция печеночных вен при резекциях печени. Техника и оценка возможности профилактики пострезекционной печеночной недостаточности
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2016;(3): 56‑58
Резекции печени по-прежнему остаются одним из главных радикальных способов лечения опухолей печени. В последние десятилетия в медицинских центрах, специализирующихся в хирургической гепатологии, летальность после резекций печени не превышает 5%, а пятилетняя выживаемость при первичном или метастатическом поражении печени составляет 30—60% [1, 2].
Однако только у 30% пациентов со злокачественными новообразованиями печени удается выполнить радикальное вмешательство, при этом одним из важных факторов, который ограничивает резектабельность опухоли, является вовлечение в опухоль двух или всех трех печеночных вен [3].
Инвазия в печеночные вены встречается, как правило, при опухолевых образованиях больших размеров или при поражении верхних и центральных сегментов печени (сегменты 7, 8 или 4А). В таких ситуациях требуется выполнение либо расширенных вмешательств на печени, либо хирург вынужден остановиться на паллиативном лечении [4]. Возможной альтернативой обширных резекций печени являются сегментарные или атипичные резекции печени с резекцией печеночных вен. Однако резекция печеночных вен может привести к нарушению оттока крови от нижележащих сегментов печени с развитием отека паренхимы печени, что может способствовать развитию печеночной недостаточности в раннем послеоперационном периоде, особенно у пациентов с циррозом, фиброзом или тяжелым стеатозом печени.
В подобных случаях целесообразно дополнять резекцию печени реконструкцией печеночных вен для нормализации оттока из остающихся печеночных сегментов.
В этой связи нами выполнен анализ собственного опыта хирургического лечения пациентов с опухолями печени, которым была произведена резекция печени с резекцией и реконструкцией печеночных вен.
С 2010 г. по 2015 г. авторами на различных базах кафедры хирургии факультета фундаментальной медицины МГУ им. М.В. Ломоносова было выполнено 199 резекций печени у пациентов с опухолями печени и желчных протоков. Среди них у 9 (4,5%) пациентов по причине инвазии опухоли были выполнены резекции печени с резекцией и реконструкцией печеночных вен. Мужчин было 5, женщин 4, средний возраст пациентов составил 55,7 года (от 42 до 67 лет). Характеристика пациентов по нозологиям и выполненным вмешательствам представлена в таблице.

Характеристика пациентов по нозологиям и выполненным оперативным вмешательствам Примечание. ГЦР — гепатоцеллюлярный рак; КРР — колоректальный рак.
Важно отметить, что у всех пациентов с гепатоцеллюлярным раком был отмечен цирроз печени, класс, А по Child-Pugh, в исходе гепатита В или С, а пациенты с метастазами в печень имели умеренный или выраженный стеатоз печени (больше 30—60%), как правило, после многократных курсов полихимиотерапии.
Всем пациентам выполнялась дооперационная КТ-волюметрия, в ходе которой было выявлено, что в случае выполнения больших резекций печени без реконструкции печеночных вен потеря функционирующих сегментов печени может составить 10—30%.
Схемы реконструкций при больших резекциях печени представлены на рис. 1—3.
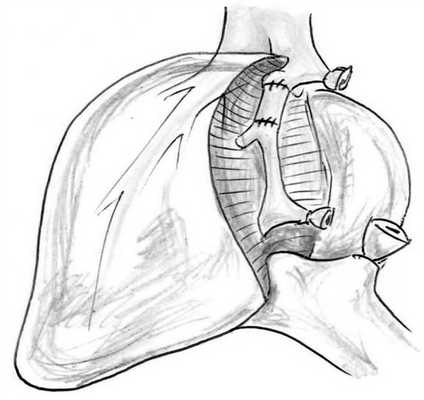
Рис. 1. Схема реконструкции средней печеночной вены при левосторонней гемигепатэктомии.
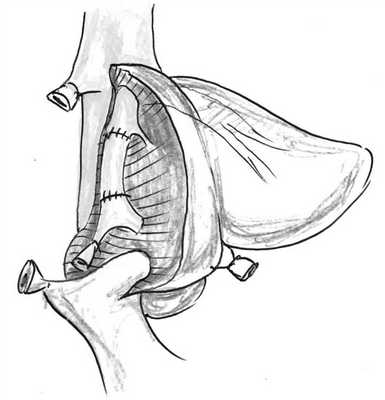
Рис. 2. Схема реконструкции средней печеночной вены при правосторонней гемигепатэктомии.
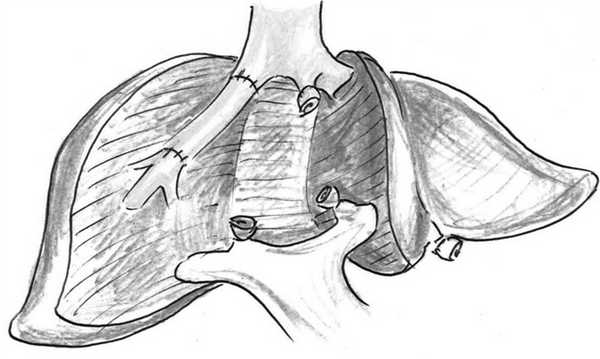
Рис. 3. Схема реконструкции правой печеночной вены при центральной резекции печени.
Интраоперационное изображение реконструкции правой печеночной вены при резекции сегментов 7 и 8 представлено на рис. 4. Для реконструкции правой печеночной вены использован сосудистый протез фирмы Gortex. Для реконструкции средней печеночной вены у двух пациентов использована гонадальная вена и у одного — нижняя брыжеечная вена.
Окончательное решение о реконструкции печеночных вен принималось на основании визуального потемнения нижележащих сегментов печени в результате нарушения оттока крови по ним, а также по данным интраоперационной допплерографии.
С целью профилактики пострезекционной печеночной недостаточности для временного снижения портального кровотока («портального венозного удара») всем пациентам вводился октреотид в больших дозах: до разделения паренхимы печени в дозе 200 мкг внутривенно и в послеоперационном периоде в дозе 600—800 мкг в сутки, с использованием инфузомата, в течение двух-трех дней. У одного пациента с тяжелой печеночной недостаточностью октреотид вводился в течение 7 дней после операции в тех же дозах.
Интраоперационная кровопотеря составила от 150 до 1700 мл. В раннем послеоперационном периоде у одного пациента развилась тяжелая печеночная недостаточность, которая потребовала интенсивной терапии в течение 2 нед. Все резекции печени были выполнены в объеме R0 по данным планового морфологического исследования. Летальных исходов не было. У одного пациента на 9-е сутки произошел тромбоз протезированной печеночной вены с использованием гонадальной вены, однако это клинически не отразилось на течении послеоперационного периода.
По данным ультразвуковой допплерографии и КТ с внутривенным контрастированием в раннем послеоперационном периоде, реконструкция печеночных вен позволила сохранить от 1 до 3 сегментов печени, что составило 10—30% функционирующей паренхимы печени.
Таким образом, при опухолевом поражении, резекция и реконструкция печеночных вен позволяют, с одной стороны, выполнить радикальное вмешательство, с другой — сохранить от 10 до 30% функционирующих печеночных сегментов.
Травмы печени
Травма печени - одно из наиболее тяжелых, трудно диагностируемых и опасных для жизни пациента абдоминальных повреждений. Обычно сопровождается массивным кровотечением из ткани печеночной паренхимы и крупных сосудов печени. Возможно также излитие желчи в брюшную полость с последующим развитием желчного перитонита. Причиной такой травмы может стать автокатастрофа, падение с высоты, удар в область живота, ножевое или огнестрельное ранение и т. д. Наблюдаются симптомы острой кровопотери в сочетании с болью и напряжением мышц в области правого подреберья. Подозрение на повреждение печени является показанием для немедленной доставки больного в стационар. Лечение хирургическое, производится в экстренном порядке. Объем оперативного вмешательства и прогноз зависит от характера и тяжести травмы печени.
МКБ-10
Общие сведения
Травма печени - опасное для жизни пациента повреждение, сопровождающееся внутренним кровотечением. В отсутствие специализированной помощи смерть в большинстве случаев наступает от потери крови. При небольшом кровотечении через некоторое время развивается перитонит, обычно желчный. Малейшее подозрение на травму печени является показанием для срочной транспортировки пациента в специализированное мед. учреждение, детального обследования и, при подтверждении диагноза - экстренного оперативного лечения.
Травмы печени составляют чуть более 20% от общего количества повреждений органов брюшной полости. Из них 18,7% приходится на закрытые повреждения и 81,3 - на открытые. Повреждения печени редко бывают изолированными и, как правило (в 77,6% случаев) наблюдаются при множественных или сочетанных травмах.
Классификация травм печени
Специалистами в области травматологии все травмы печени делятся на открытые и закрытые.
Закрытые повреждения в свою очередь подразделяются на несколько групп:
С учетом механизма травмы: полученные вследствие непосредственного удара в живот, дорожной травмы, падения с высоты и сдавления между двумя предметами. Кроме того, в эту группу относят разрывы, возникающие вследствие напряжения брюшного пресса - такая патология может наблюдаться у новорожденных, а также у пациентов с патологически измененной печенью.
С учетом характера повреждения: чрезкапсулярные разрывы (повреждения с нарушением целостности капсулы), субкапсулярные разрывы (подкапсульные повреждения), гематомы печени или центральные разрывы (нарушение целостности ткани в центре органа при неизмененных периферических отделах), повреждения сосудов печени и внепеченочных желчных путей.
С учетом степени повреждения: разрывы глубиной до двух сантиметров и поверхностные трещины, разрывы глубиной менее половины толщи печени, разрывы глубиной более половины толщи печени, множественные разрывы с расчленением органа на отдельные фрагменты, а также размозжение частей органа.
С учетом наличия или отсутствия повреждения внутрипеченочных структур: с поражением или без поражения желчных протоков, внутри- и внепеченочных сосудов.
Кроме того, закрытую травму печени классифицируют с учетом локализации повреждения (нарушения целостности сегментов или долей).
Открытые травмы печени, как и закрытые, подразделяются на группы с учетом характера, локализации и объема повреждения. Кроме того, в этом случае учитывается вид ранения: колотое, резаное, рубленое, огнестрельное (дробовое, пулевое или осколочное) и т. д. Как правило, такие травмы печени сочетаются с повреждением других органов брюшной полости.
Закрытые травмы печени
Особенности повреждения зависят от механизма травмы. При прямом ударе чаще возникают разрывы нижней поверхности или одновременно нижней и верхней. При сдавлении и противоударе чаще страдает верхняя поверхность органа. При этом для сдавления характерны не только множественные линейные разрывы, но и очаги размозжения.
При переломах ребер справа внизу возможно разрушение части печени внедрившимся в нее отломком. Падение с большой высоты может стать причиной отрыва органа от его связочного аппарата. Центральные и подкапсульные гематомы образуются преимущественно при резком перегибе или крутом повороте туловища.
Состояние больного тяжелое, быстро ухудшающееся. Наблюдаются симптомы травматического шока и внутреннего кровотечения. Дыхание по грудному типу, кожные покровы бледные, отмечается вялость, холодный пот, снижение АД и тахикардия. При этом быстрое нарастание тахикардии является прогностически неблагоприятным признаком.
Пациент жалуется на усиливающиеся боли в правом подреберье. Часто отмечается иррадиация в правую надключичную область. Резко выраженный болевой синдром в первые часы после повреждения для изолированных травм печени нехарактерен - его наличие может свидетельствовать об одновременном нарушении целостности полого органа.
Пальпация правого подреберья болезненна, выявляется умеренное напряжение мышц и тупость при перкуссии. Определяется положительный симптом Щеткина-Блюмберга. В анализах крови - нарастающая анемия при быстром увеличении количества лейкоцитов.
Без экстренной медицинской помощи пациент обычно погибает от кровотечения в первые часы или сутки после травмы печени. При небольших повреждениях больной может выжить, однако на 2-3 день в таких случаях развивается перитонит, вызванный излитием желчи или крови в брюшную полость.
Центральные и субкапсулярные гематомы на начальной стадии протекают более благоприятно. Однако на 1-3 сутки гематома может разорваться, что влечет за собой обильное кровоизлияние в брюшную полость. Такие травмы печени носят название двухфазных разрывов.
Диагностика закрытых травм печени достаточно сложна, особенно - при сочетанных и множественных травмах, когда есть другие, более заметные повреждения, обуславливающие кровотечение и развитие травматического шока. Еще одним фактором, затрудняющим постановку диагноза, являются нарушения сознания, вызванные тяжелым шоком, массивной кровопотерей, черепно-мозговой травмой или алкогольным опьянением.
Диагноз выставляется на основании осмотра пациента, данных анализов крови и дополнительных исследований. Для выявления повреждения может использоваться УЗИ, компьютерная томография и ангиография. Наиболее информативным методом исследования является лапароскопия. Во время этой процедуры в брюшную полость через небольшой разрез вводится эндоскоп, через который можно непосредственно осмотреть различные органы, установить факт кровотечения и выявить его источник, а также примерно оценить объем кровопотери.
Лечение закрытых травм печени оперативное, проводится в экстренном порядке. Выжидательная тактика используется только в тех редких случаях, когда повреждение не удается четко диагностировать, кровопотеря незначительна и не увеличивается.
В ходе операции выполняется ревизия печени. Небольшие разрывы и трещины ушивают. При глубоких разрывах и обильном кровотечении предварительно производят перевязку поврежденных сосудов. При размозжении выполняют резекцию печени. При тяжело останавливаемом кровотечении осуществляют тампонаду с использованием мышцы или сальника больного либо гемостатической губки. Брюшную полость промывают, рану зашивают.
Хирургическое вмешательство проводят на фоне переливания крови и кровезаменителей. Если внутренние органы не повреждены, возможно переливание собранной в брюшной полости и предварительно отфильтрованной крови.
Открытые травмы печени
Открытые травмы печени часто сочетаются с повреждением других органов (легких, желудка и поперечно-ободочной кишки). Для колотых и резаных ран характерно обильное наружное кровотечение, для огнестрельных - массивные повреждения с разрывом и контузией органа на значительном протяжении. Кровотечение при открытых травмах печени, как правило, более интенсивное, чем при закрытых. Прогноз неблагоприятный, особенно - при обширной травме, запоздалой специализированной помощи и одновременном повреждении легких.
Показано экстренное хирургическое вмешательство. Операцию проводят незамедлительно, не дожидаясь купирования симптомов травматического шока. В ходе операции осуществляется переливание крови.
При колотых и резаных ранениях выполняют ушивание раны печени. При огнестрельных ранениях производится удаление инородных тел и иссечение нежизнеспособных участков печеночной паренхимы с последующим ушиванием.
1. Хирургия печени и желчевыводящих путей / Шалимов А.А., Шалимов С.А., Ничитайло М.Е., Доманский Б.В. - 1983
3. Травматические повреждения печени и желчевыводящих путей / Гареев Р. Н., Нгуен Х. К. // Медицинский вестник Башкортостана - Т.8, №1
4. Диагностика и лечение травмы печени в условиях мирного времени / Белобородов В. А., Чихачёв Е. А., Калинина М. Г. // Сибирское медицинское обозрение - 2009
Цирроз печени - симптомы и лечение
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
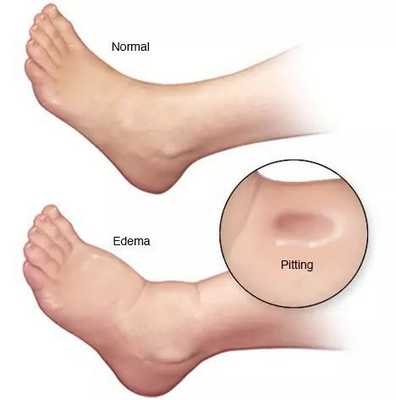
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
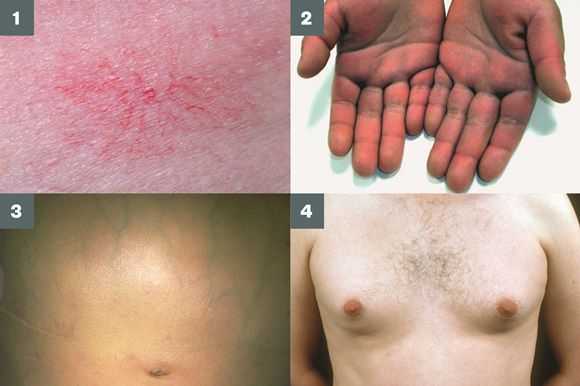
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.
Читайте также:
