Врожденные аномалии губ у ребенка
Добавил пользователь Алексей Ф. Обновлено: 09.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Заячья губа: причины появления, симптомы, диагностика и способы лечения.
Определение
Заячья губа, или хейлосхизис — это порок развития челюстно-лицевой области, заключающийся в незаращении верхней губы. С таким дефектом рождаются около 0,04% детей, причем чаще мальчики.
Причины появления заячьей губы
За формирование заячьей губы несут ответственность генетические нарушения, а точнее - мутация гена TBX22. Среди факторов, провоцирующих мутацию, можно выделить:
- употребление антибактериальных препаратов во время беременности;
- сильные стрессы, эмоциональные переживания;
- токсикоз беременных;
- инфекционное/радиационное воздействие;
- употребление наркотиков;
- курение, злоупотребление спиртным.
Заболевание «заячья губа» может передаваться по наследству, поэтому родителям с данной патологией рекомендовано пройти медико-генетическое консультирование до планирования беременности.
Классификация заболевания
Расщелина обычно расположена на верхней губе слева или справа от ее средней линии. Описаны редкие случаи, когда дефект проявляется сразу с обеих сторон или затрагивает нижнюю губу.
Выделяют две формы болезни «заячья губа»:
- полную, когда глубокая трещина восходит от губы к носу с обеих или только с одной стороны. Патология обусловлена несращением носового отростка с правым/левым верхнечелюстным;
- неполную (частичную), когда присутствует частичное расщепление в виде углубления (обычно одностороннее).
Симптомы заячьей губы
Хейлосхизис - это не только косметический дефект, но и глубокое дыхательное, речевое расстройство. К основным его проявлениям относятся:
- нарушения функции сосания, глотания и жевания;
- нарушения зубного ряда;
- расстройства речевой функции;
- другие аномалии развития челюстно-лицевого аппарата.
Нарушения процессов пережевывания пищи развиваются в двух случаях: при отсутствии своевременной пластики заячьей губы и при неправильно сформированном прикусе и деформации зубов. Способствует развитию трудностей с жеванием слабость мышечного и связочного аппарата глотки и неба, которая наблюдается при двусторонней расщелине верхней губы совместно с расщелиной верхнего нёба.
Нарушения зубного ряда происходят из-за раскола верхней челюсти, в результате чего процесс роста зубов становится патологическим: могут наблюдаться пропуски зубов, неправильный угол роста или сдвоенные зубы.
Расстройства речевой функции проявляется развитием ринолалии (гнусавости). При этом дефекте речь приобретает выраженный носовой оттенок, звуки становятся нечеткими.
Заячья губа может сочетаться с аномалиями развития носа, лица и пороками развития внутренних органов.
Заячья губа также встречается в структуре синдрома Патау - заболевания, для которого характерно наличие дополнительной тринадцатой хромосомы. При этом синдроме отмечаются множественные аномалии развития внутренних органов, например, дефекты межпредсердных перегородок и кровеносных сосудов. У детей с синдромом Патау кроме пороков внутренних органов отмечаются и множественные внешние аномалии: сужение глазной щели, деформация ушных раковин, а также незаращение верхней губы (заячья губа) и нёба (волчья пасть).
Диагностика заячьей губы
Формирование у плода заячьей губы можно заподозрить во время ультразвукового исследования уже на 14-16-й неделе беременности. У новорожденного младенца дефект заметен сразу.
Исследование, необходимое для контроля развития плода и исключения возможных рисков беременности
К каким врачам обращаться
Лечением заячьей губы занимаются челюстно-лицевые хирурги. Иногда может потребоваться помощь логопеда.
Лечение заячьей губы
На сегодняшний день благодаря достижениям челюстно-лицевой хирургии данное заболевание успешно лечится. Серьезный косметический дефект, препятствующий пережевыванию пищи и формированию речи, после операции в большинстве случаев становится едва заметным шрамом над верхней губой.
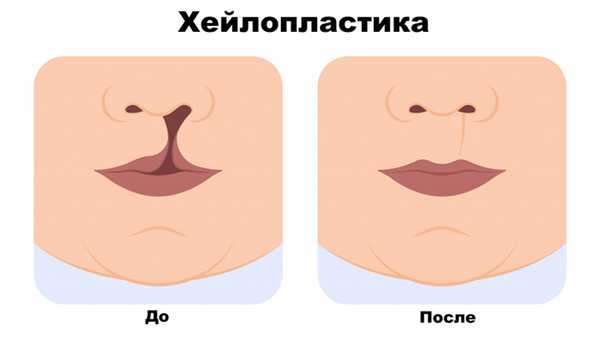
Хейлопластику обычно проводят детям в возрасте от трех до шести месяцев, если нет противопоказаний. При тяжелых формах генетического дефекта допустимо выполнение операции в первые дни жизни ребенка, если он стабильно прибавляет вес, отсутствуют патологии сердечно-сосудистой системы, ЖКТ, нервной и эндокринной систем, анемии. Однако из-за малого анатомического размера губ новорожденных и несовершенства некоторых физиологических функций, высок риск большой кровопотери. Поэтому при отсутствии срочных показаний к операции врачи выжидают до трех-шести месяцев.
Хирургическое вмешательство по поводу устранения расщелины позволяет восстановить анатомическую структуру и целостность губ, избавиться от дефекта носа, нёба и иных лицевых нарушений.
Хейлопластика создает предпосылки для правильного развития челюстно-лицевой системы в будущем.
Важно, чтобы коррекция заячьей губы была завершена к трем годам — периоду, когда у ребенка активно формируется речевая функция.
Благодаря высокому уровню развития современной медицины 90% детей, рожденных с заячьей губой и волчьей пастью, могут вести нормальный образ жизни, не стесняясь своей внешности. При этом в 70% случаев после проведения хирургического лечения все же может потребоваться дополнительное вмешательство в старшем возрасте, направленное на устранение остаточных деформаций носа и губы.
Из-за нарушения функции сосания ребенок с заячьей губой не может нормально питаться. Иногда в сочетании с нарушением сосания развиваются расстройства глотания и жевания, что приводит к задержке роста и развития.
Дети с заячьей губой часто случаются заболевания ЛОР-органов и бронхиты.
Из-за патологического строения ротоглотки нарушается рост лицевых костей, развивается микрогнатия (недоразвитие) верхней челюсти и макрогнатия (увеличение) нижней челюсти, средняя зона лица западает, глаза кажутся как бы навыкате.
Профилактика заячьей губы
Чтобы минимизировать риск рождения ребенка с заячьей губой и волчьей пастью, будущие родители должны:
- отказаться от вредных привычек;
- обследоваться на ИППП и TORCH-инфекции (токсоплазмоз, краснуху, цитомегаловирусную инфекцию, герпетическую инфекцию);
- проконсультироваться с врачом-генетиком, если у кого-то из родственников имеется данная патология;
- избегать необоснованного приема лекарственных препаратов во время беременности.
- Детская хирургия: национальное руководство / под ред. Ю.Ф. Исакова. А.Ф. Дронова. — М.: ГЭОТАР-Медиа. - 2009. — 1168 с.
- Клинические рекомендации при одно- и двусторонних расщелинах губы, твердого и мягкого неба, альвеолярного отростка (Q35-Q37) Возрастная группа: 0-18 лет. - 2019. - 55 с.
- Богородицкая А.В., Сарафанова М.Е., Радциг Е.Ю., Притыко А.Г. Тактика ведения детей с врожденной расщелиной верхней губы и нёба: междисциплинарная // Педиатрия. Журнал им. Г.Н. Сперанского. - 2015. - С. 79-81.
Синдром Гольденхара - симптомы и лечение
Что такое синдром Гольденхара? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гавран Надежды Александровны, генетика со стажем в 11 лет.
Над статьей доктора Гавран Надежды Александровны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Синдром Гольденхара — это редкая врождённая аномалия, при которой изменяются размеры и форма лицевых структур. Обычно изменения локализуются на одной стороне лица, вызывая его асимметрию, но иногда встречается двустороннее поражение.

Данный синдром относится к спектру врождённых аномалий черепа и лицевых структур, имеющих общий термин "краниофациальная микросомия". Под ним понимается уменьшение какой-либо структуры тела в пределах черепно-лицевой области.
Синонимы синдрома: окулоаурикулярная дисплазия, фацио-аурикуло-вертебральная ассоциация, синдром 1-й и 2-й жаберных дуг, отомандибулярный дизостоз, гемифациальная микросомия и др.
Приблизительная частота встречаемости синдрома Гольденхара — 1 случай на 3500-25000 новорождённых [9] . У мальчиков он встречается в 2 раза чаще, чем у девочек.
Точные причины заболевания на сегодняшний день до конца не известны [1] [2] [3] [4] . Большинство случаев возникают случайно в семьях без отягощённой истории болезни. Однако у 1-2 % пациентов с синдромом Гольденхара есть близкие родственники с подобным нарушением. Это свидетельствует о роли генетических факторов в возникновении данной патологии [4] [5] . В частности предполагается участие гена MYT1, расположенного в локусе q13.33 хромосомы 20.
Другим возможным фактором развития синдрома Гольденхара являются хромосомные аномалии — потеря или удвоение участка хромосомы. Как правило, у людей с этими нарушениями могут наблюдаются такие сочетанные пороки развития, как аномалии сердца, лёгких, почек, конечностей и центральной нервной системы [1] [2] [5] [6] .
Некоторые исследователи полагают, что формированию синдрома способствует нарушение кровотока или внешние повреждающие факторы:
- приём некоторых лекарственных препаратов, противопоказанных при беременности;
- вредные привычки;
- химические и физические агенты, воздействующие на плод на 3-8 неделе внутриутробного развития [5][6] .
Также нельзя исключить роль таких акушерско-гинекологических факторов, как предшествующие аборты, сахарный диабет и ожирение [18] .
Первые описания врождённых аномалий лицевых структур обнаружены в древних письменах, датированных 2000 лет до н. э. В Колумбии и Мексике были найдены древние керамические изделия с изображениями различных вариантов гемифациальной микросомии, в том числе наследственной: на одном из изделий был изображён родитель с ребёнком на руках, которые имели схожие аномалии лица [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома Гольденхара
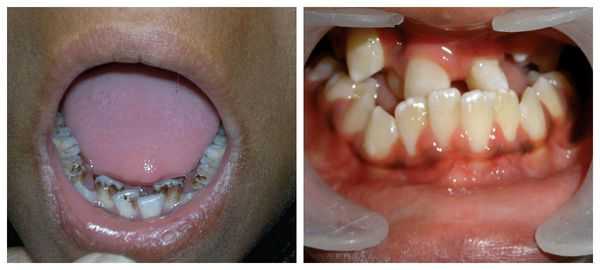
Для синдрома Гольденхара характерна асимметрия лица (одностороннее недоразвитие челюсти) в сочетании с аномалиями ушных раковин, доброкачественными опухолями глаз и поражением спинного мозга (как правило в шейном отделе позвоночника). В большинстве случаев эти нарушения локализуются с правой стороны [19] . Однако до 30 % людей с синдромом Гольденхара имеют двусторонние аномалии лицевых структур.
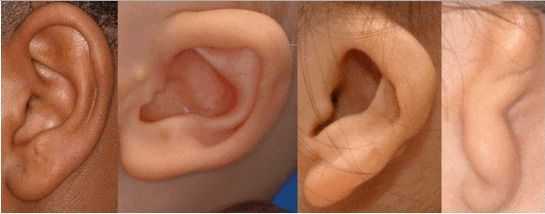
К лицевым аномалиям синдрома относятся:
- расщелины лица и нёба, аномалии лицевых мышц, верхней и нижней челюстей, скуловой и височной костей;
- аномалии ушных раковин: от недоразвития или полного отсутствия ушной раковины до образования околоушных кожных выростов при нормально сформированной ушной раковине;
- аномалии глаз (встречаются реже): одно- или двухстороннее уменьшение глазного яблока (микрофтальмия) вплоть до его отсутствия (анофтальмии), эпибульбарные дермоидные кисты глаз (доброкачественные опухоли) и ретинопатии [7] .
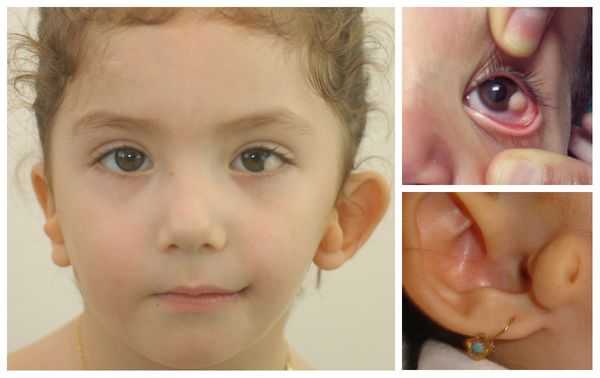
Перечисленные лицевые аномалии могут сопровождаться нарушением слуха, неправильной закладкой и прорезыванием зубов и другими нарушениями, которые могут повлиять на психофизическое развитие ребёнка.
Патогенез синдрома Гольденхара
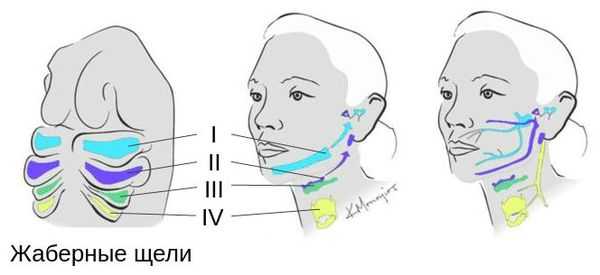
Лицевые структуры начинают формироваться на ранних сроках беременности. Со второй недели развития эмбриона на его головном конце образуется первичная ротовая ямка. К концу третьей недели она постепенно углубляется, достигает передней кишки (эндодермы) и, соединяясь с ней, образует начало пищеварительного тракта. В это же время по бокам головки эмбриона возникают два углубления — 1-я и 2-я жаберные щели, а ещё чуть позже — 3-я и 4-я щели. Между ними формируются жаберные или глоточные дуги, состоящие из нескольких частей: мешка, арки, бороздки и мембраны.
К концу первого месяца развития эмбриона первая жаберная дуга даёт начало пяти отросткам эктодермы: лобному, двум верхне- и нижнечелюстным. Непарный лобный отросток на третьей неделе разделяется на срединный и боковые носовые отростки, из которых к концу 10-11 недели внутриутробного развития формируются лоб, глазницы, нос, средние части верхней челюсти и верхней губы [11] [12] [14] . Нижнечелюстные отростки образуют единую структуру к концу четвёртой недели, а верхнечелюстные — на шестой неделе развития. Также на шестой неделе из парных латеральных закладок нижнечелюстной дуги формируется язык. На седьмой неделе верхнечелюстные отростки объединяются с лобными, в результате чего формируются губы.
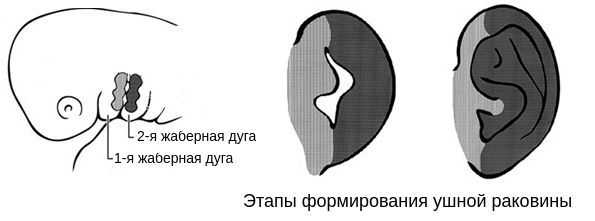
В образовании ушной раковины участвуют первая и вторая жаберные дуги. Из первой дуги образуется передняя треть наружного уха — козелок и ножки завитка. Срастание производных обеих дуг происходит очень рано: к восьмой неделе развития первичная ушная раковина оказывается уже сформированной, однако окончательный рельеф уха оформляется лишь к концу седьмого месяца развития эмбриона [13] .
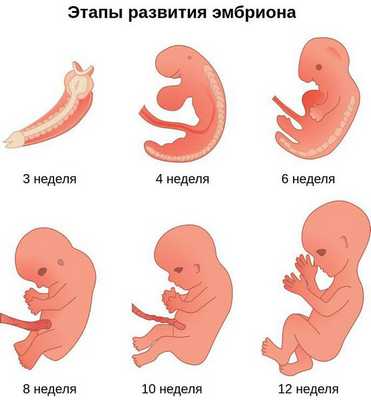
Таким образом, верхняя и нижняя челюсти, жевательная и мимическая мускулатура, наружное ухо и костные структуры среднего уха формируются из первой и второй жаберных дуг с третьей по восьмую неделю развития эмбриона. Этот период является "критическим" в отношении возникновения пороков развития лица и челюстей. Нарушить нормальное развитие черепно-лицевых структур на данном этапе может сочетанное воздействие внешних факторов, хромосомных и генетических аномалий.
Классификация и стадии развития синдрома Гольденхара
Объём дефектов лицевых структур оценивается по классификации OMENS, в которой выделяют пять групп аномалий:
- O — поражение глазницы;
- M — недоразвитие нижней челюсти;
- E — аномалия уха;
- N — вовлечённость нерва;
- S — дефицит мягких тканей.
Степень тяжести данных дефектов определяется по классификации, созданной учёными Pruzansky S. и Kaban L. B.:
- 1 степень — уменьшение нижней челюсти и суставной ямки височной кости с сохранением анатомии других структур;
- 2а степень — деформация ветви нижней челюсти, суставного отростка и суставной ямки, сопровождается дефицитом жевательной мускулатуры, при этом функция височно-нижнечелюстного сустава сохраняется;
- 2б степень — недоразвитие и деформация мыщелка и суставной ямки, при этом височно-нижнечелюстной сустав не функционирует;
- 3 степень — отсутствие ветви нижней челюсти, мыщелка и суставной ямки с выраженным дефицитом мягких тканей на стороне поражения, височно-нижнечелюстной сустав не сформирован [16] .
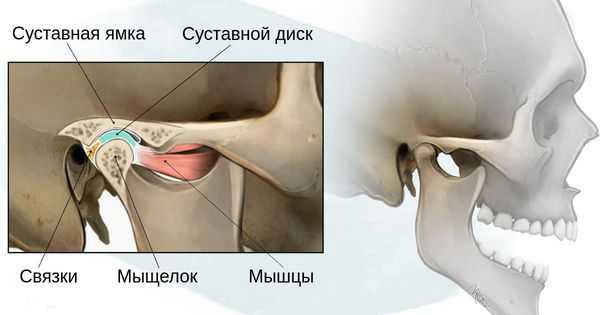
Основываясь на своих многолетних наблюдениях, стоматолог-хирург Г. В. Кручинский выделил три варианта синдрома Гольденхара, каждый из которых подразделил на несколько типов:
- Синдром первой и второй жаберных дуг:
- односторонний ушной тип — лицо симметрично, наблюдаются аномалии ушной раковины;
- односторонний челюстно-лицевой и ушной тип (редко бывает двусторонним) — асимметрия лица из-за недоразвития челюстей и других прилегающих структур лёгкой и средней степени тяжести;
- односторонний черепно-челюстно-лицевой, суставной и ушной тип (редко бывает двусторонним) — выраженная асимметрия лица из-за тяжёлой степени недоразвития челюстей и прилегающий структур, отсутствия суставного отростка, головки и даже суставной ямки, атрофии подкожной клетчатки, слюнных желёз, мимических и жевательных мышц.
- Синдром первой жаберной дуги:
- односторонний нижнечелюстной тип — умеренная асимметрия лица из-за недоразвития нижней челюсти средней степени тяжести с сохранением формы ушной раковины, сужением слухового прохода или свищом;
- односторонний или двусторонний нижнечелюстной и ушной тип — умеренная асимметрия лица из-за недоразвития нижней челюсти средней степени тяжести с сужением слухового прохода и аномалией ушной раковины (её опущением, уменьшением и пр.).
- Простой синдром второй жаберной дуги:
- односторонний или двусторонний ушной тип — лицо симметрично, наблюдаются аномалии ушей в сочетании с дефектом мочек и лопоухостью.
По информации европейской базы данных редких заболеваний Orphanet [4] , все клинические проявления синдрома Гольденхара можно разделить на три группы:
- Очень частые (80-99 %):
- асимметрия лица;
- недоразвитие верхней челюсти;
- нарушение слуха;
- околоушные выросты (добавочные ушные раковины);
- уплощение лицевых скул.
- Частые (30-79 %):
- аномалии внутреннего и среднего уха;
- аномалии позвонков;
- аномалии ушных раковин (чаще односторонние), вплоть до недоразвития;
- атрезия (заращение) наружного слухового прохода; ;
- нарушение грудного вскармливания;
- нарушение речи;
- расщелина нёба и/или верхней губы (заячья губа).
- Редкие (5-29 %):
- агенезия мозолистого тела (отсутствие проводящих путей между правым и левым полушариями);
- отсутствие одной или двух почек;
- аномалии гортани;
- аномалии рёбер;
- недоразвитие или отсутствие глаза, больших пальцев кистей;
- атрофия коры головного мозга; ;
- вентрикуломегалия (увеличение мозговых желудочков);
- недоразвитие лёгких;
- аномалия расположения почек;
- недоразвитие части верхнего века (колобома);
- аномалия гортани и трахеи;
- макростомия (незаращение уголка рта);
- мышечная гипотония (слабость);
- нарушение зрения;
- низкий рост;
- пороки сердца (тетрада Фалло, дефект межжелудочковой перегородки); ;
- трахеопищеводный свищ; .
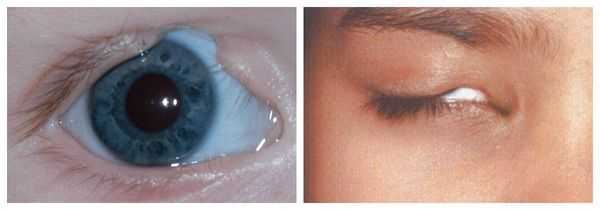
Осложнения синдрома Гольденхара
В раннем возрасте асимметрия нижней челюсти приводит к неправильному развитию и прогрессирующей деформации верхней челюсти и остальных структур лицевого скелета. Со временем ребёнку становится трудно жевать и глотать. При выраженном недоразвитии нижней челюсти у пациента могут возникнуть постоянные проблемы с дыханием, вплоть до апноэ во сне (остановки дыхания).
В целом расщелины лица и/или нёба, недоразвитие верхней и нижней челюсти, лицевых мышц, скуловой и/или височной костей способны вызывать проблемы с зубами, трудности при кормлении, нарушение речи и изменение эстетических параметров лица.
Аномалии ушных раковин в некоторых случаях сопровождаются атрезией (заращением) слухового канала либо полным его отсутствием, что приводит к нарушению слуха. Из-за этого ребёнку сложнее ориентироваться в пространстве, так как он не понимает, откуда исходит тот или иной звук.
Аномалии глаз, такие как дермоидные кисты глаз и колобомы (недоразвитие части верхнего века), способны приводить к нарушению зрительной функции вплоть до частичной или полной потери зрения [1] [4] [7] .
Диагностика синдрома Гольденхара
Как правило, диагностировать синдром Гольденхара не составляет труда. Постановка этого диагноза основана на оценке внешних признаков, клинической симптоматике и результатах дополнительных исследований — КТ, рентгенографии, МСКТ черепа, эхокардиографии и ультразвуковой диагностики. КТ, как правило, проводится для подготовки ребёнка к оперативному лечению.
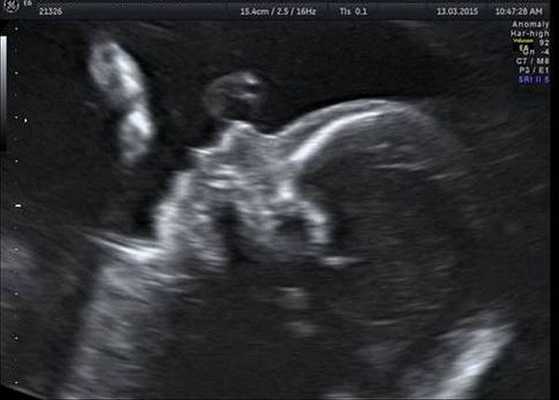
Генетическое тестирование может быть предложено для подтверждения диагноза, т. е. для исключения генетических состояний, включающих аналогичные лицевые аномалии, связанные с хромосомными и моногенными нарушениями. К таким заболеваниям относятся прогрессирующая гемиатрофия лица, синдром Нагера, челюстно-лицевой дизостоз и др. Однако минимальные диагностические критерии не установлены. Имеются описания единичных случаев диагностики данного синдрома с помощью тестирования до родов.
После рождения всем детям до наступления 6 месяцев во избежание задержки психоречевого развития проводится оценка слуха. Для этого выполняется измерение слуховых вызванных потенциалов: регистрация реакции мозга на звуковые раздражители. Зачастую на поражённой стороне у детей с синдромом Гольденхара выявляется тугоухость.
Лечение синдрома Гольденхара
Для лечения пациентов с синдромом Гольденхара применяются многоэтапные хирургические вмешательства, которые проводятся в разные периоды роста и развития черепно-лицевых структур. Лечение длительное, зависит от локализации и выраженности патологии. Оно направлено на восстановление формы и размеров челюстей, ушной раковины и других структур, а также на восстановление функций слуха, жевания и улучшение эстетических параметров лица [3] [6] [8] .
Лечение проявлений синдрома Гольденхара следует начинать как можно раньше. Своевременная коррекция челюстных нарушений у ортодонта способствует успешному хирургическому лечению в последующем и сохраняет баланс лицевого скелета.
Для устранения выраженных дефектов нижней челюсти применяют индивидуально-смоделированные эндопротезы либо костно-хрящевые аутотрансплантаты из рёбер, обладающие тенденцией к росту. Для устранения дефектов ушной раковины также используются силиконовые эндопротезы либо аутотрансплантаты.
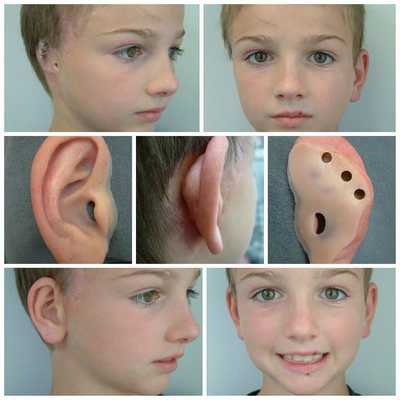
При выявлении нарушений слуха проводится слухопротезирование с помощью слуховых аппаратов либо альтернативными методами. Также необходимы регулярные занятия с сурдопедагогом и логопедом. Всё это позволяет предотвратить отставание ребёнка в речевом и общем развитии.
Решение проблем с кормлением заключается в применении специальных бутылочек и назогастрального зонда — трубки, которую вводят в желудок через нос.
Новообразования, локализующиеся на поверхности глазных яблок, могут быть удалены в случае нарушения зрения или при крупных размерах опухоли. У детей до 7 лет операция по удалению кисты проводится под наркозом. Врождённые пороки сердца, проблемы с почками и/или аномалии позвоночника также корректируются хирургическими методами [17] .
Прогноз. Профилактика
Прогноз жизни пациента с синдромом Гольденхара зависит от тяжести клинический проявлений, времени их диагностики и возможной коррекции. Долгосрочный прогноз предсказать сложно [13] .
Как правило, возникновение синдрома Гольденхара носит случайный, ненаследственный характер. При рождении больного ребёнка у здоровых родителей повторный генетический риск для потомства составляет не более 2-3 % [21] .
При отягощённом семейном анамнезе не исключён наследственный характер заболевания. В таком случае риск для потомства по краниофациальной микросомии повышен. Для оценки риска показано медико-генетическое консультирование. Однако отсутствие конкретного мутирующего гена, характерного для развития синдрома Гольденхара, не позволяет точно предсказать выраженность симптомов у потомства.
Первичная (массовая) профилактика синдрома Гольденхара, как и любой врождённой аномалии, заключается в информировании населения и полноценной дородовой подготовке, направленной на предупреждение возникновения заболевания.
Индивидуальная профилактика синдрома предполагает проведение медико-генетического консультирования семьи и пренатальной ультразвуковой диагностики беременной женщины в установленные сроки [12] .
Расщелина неба и сердце: есть ли связь между пороками развития

Ежегодно рождается более 2,5 тысяч детей с расщелиной неба и более 4 тысяч с расщелиной губы. Нередко эти пороки развития сочетаются между собой. Основная причина формирования — патологическое воздействие на процесс соединения хрящевых и костных структур неба во время внутриутробного развития. Механизм формирования пороков развития у детей ясен, но вот с причинами гораздо сложнее. О последних исследованиях, связи с пороками сердца и генетическом влиянии расскажет MedAboutMe.
Причины пороков развития
Дети с врожденными пороками развития челюстно-лицевой области в группе риска по формированию многочисленных болезней и состояний. Родители сталкиваются с проблемами во время кормления, становлением эмоциональной привязанности. Дети, за счет преимущественного ротового типа дыхания, относятся к числу часто болеющих. Деформации лицевого скелета и патологии прикуса влияют на осанку, а все в совокупности может стать причиной болезней внутренних органов. Нередко, пороки развития челюстно-лицевой области сочетаются с другими, например, пороками сердца.
Ученые отмечают, что дети курящих матерей имеют в два раза большие риски формирования расщелины губы неба, а наличие генетической предрасположенности только увеличивает шансы.
Исследования также определили неполноценное питание матери, дефицит некоторых веществ во время внутриутробного развития как причину и мощный предрасполагающий фактор для формирования пороков развития у детей.
Все же, учитывая сопутствующие факторы и болезни, возникающие при расщелине губы и неба, ученых заинтересовала именно генетическая теория возникновения, считающаяся на данный момент наиболее достоверной и перспективной.
В научном журнале “PLOS Genetics” было опубликовано исследование группы ученых из Великобритании, Канады, Саудовской Аравии и США. Статья была посвящена исследованию генетических мутаций, приводящих к порокам развития челюстно-лицевой области у детей, а также связи с формированием пороков сердца.
Поиск мутаций гена у детей

Мартина Муггенталер — ведущий автор исследования из Университета Эксетера (Великобритания). Доктор со своей командой, обследовала пациентов с расщелиной губы и неба, это были дети 4-16 лет.
Ученые использовали генетическое картографирование для поиска хромосомного местоположения гена, ответственного за формирование расщелины губы и неба. Нуклеотидный полиморфизм — распространенная форма изменения ДНК людей, который часто используется как биологический маркер, помогающий найти гены болезни.
В ходе исследований доктор Муггенталер (Muggenthaler) и ее команда провели анализ последовательности генов у детей с пороками развития, чтобы идентифицировать мутацию, спровоцировавшую расщелину губы и неба.
После корректировки данных, команда обнаружила только один патогенный вариант в гене — HYAL2.
Влияние на сердце
Выявленный ген кодирует гиалуронидазу — фермент, ответственный за разложение гиалуроновой кислоты. Это углеводный полимер, который встречается в соединительной ткани и твердом небе.
В ходе ферментативных анализов удалось установить, что мутации в гене уменьшают уровни белка. Это, в свою очередь, существенно замедляет обменные процессы гиалуроновой кислоты.
То есть она не может в полной мере выполнять свои обязанности и в буквальном смысле мешает полноценному сращению неба и губы во время внутриутробного развития.
Учитывая, что гиалуроновая кислота обнаружена в соединительной ткани, других органах и частях тела, включая сердце, можно сделать предположение, что мутации в гене HYAL2 вызывают не только пороки развития челюстно-лицевой области, но и пороки сердца. Эти данные были экспериментально доказаны на мышах.
В подтверждении своей теории было проведено гистологическое исследование на мышах. Подопытные с мутацией в гене страдали от недоразвития костей, а также отмечалось неправильное сращение костей неба.
Также было доказано формирование некоторых пороков развития сердца в сочетании с расщелиной губы и неба. Речь идет о формировании трехпредсердного сердца. Это порок относится к редким и смертельно опасным. Гибель ребёнка может происходить в первые месяцы жизни, если нет своевременного лечения и проведения операции.
Распространенность таких пороков развития составила — 50% подопытных мышей.
Результаты исследования доктора Муггенталер и ее команды доказали важность гиалуроновой кислоты в развитии неба и профилактики пороков развития челюстно-лицевой области детей, а также пороков сердца.
Доктор отметила: полученные результаты важны, поскольку они позволили подчеркнуть генетическую причину расщелины губы неба, а также обратить внимание на связь с другими пороками развития. Благодаря исследованиям удалось установить одну из причин формирования сложного и опасного для жизни ребёнка порока развития сердца.
Расщелина губы и неба — порок развития, требующий длительного лечения, которое может затянуться на годы и даже десятилетия, начинающегося буквально сразу после рождения, ведь в некоторых случаях, полноценное кормление малыша невозможно.
Последние исследования позволили пролить свет и внести какую-то ясность в причины ее формирования. Следовательно, это позволит разработать эффективные меры профилактики.
Парам, которые желают стать родителями и в чьем анамнезе имеются любые генетические патологии, в том числе затрагивающие сердце, в обязательном порядке необходима консультация генетика перед зачатием. Только врач, после некоторых видов исследования, может определить риски и предложить варианты лечения.
Даже если рождение малыша с пороками развития оказалось неприятной неожиданностью, уровень современной медицины, стоматологии, а также пластической хирургии настолько высок, что гарантирует полное излечение. Причем, не останется никаких следов, кроме, пожалуй, памяти о долгом и сложном лечении.

Знаете ли вы о том, какое у вас артериальное давление? А ведь оно является одним из главных показателей состояния здоровья. Мы предлагаем пройти маленький тест, который позволит вам определиться с этим вопросом и разобраться с тем, что следует предпринять для поддержания АД в норме.
Заячья губа ( Хейлосхизис )
Заячья губа - врожденный дефект, образованный несросшимися во внутриутробном периоде тканями носовой полости и верхней челюсти и характеризующийся расщелиной губы. Заячья губа проявляется внешним уродством, проблемами в питании и становлении речи, однако общее психосоматическое развитие ребенка от этого обычно не страдает. Наряду с заячьей губой у новорожденных с челюстно-лицевыми пороками часто встречается расщепление нёба - волчья пасть. Факт наличия подобных пороков у плода может быть установлен еще внутриутробно с помощью УЗИ. Лечение заячьей губы проводится хирургическим методом - посредством хейлопластики; при сочетанных пороках - ринохейлопластики, ринохейлогнатопластики.
Общие сведения
Причины развития заячьей губы
Формирование заячьей губы, также как и волчьей пасти, обусловлено на генном уровне. Мутации TBX22-гена, вызывающие появление расщепления губы, могут провоцироваться токсикозом, стрессами, злоупотреблением антибиотиками, радиационным или инфекционным воздействием, употреблением наркотиков, алкоголя или курением будущей матери. Особенно опасно действие этих факторов в первые 2 месяца беременности. Еще один фактор риска развития заячьей губы - поздние (после 35-40 лет) роды. Определенную роль в формировании дефекта отводится гинекологической и общесоматической патологии беременной.
По шкале влияния на формирование заячьей губы неблагоприятные факторы располагаются в следующей последовательности: химические (22,8%), психические (9%) механические травмы (6%), биологические (5%), физические (2%) и т. д. Определить рождение ребенка с заячьей губой можно по данным ультразвукового исследования плода на поздних этапах беременности. Родителям, уже имеющим ребенка с расщелиной губы, перед планированием следующей беременности показано медико-генетическое консультирование.
Классификация хейлосхизиса (заячьей губы)
Как правило, расщелина формируется на верхней губе, с одной стороны от ее средней линии. Реже дефект проявляется с обеих сторон или на нижней губе. Одностороннее незаращение губы чаще формируется слева. При двустороннем дефекте часто отмечается наличие выступающего вперед межчелюстного отростка верхней челюсти.
Выделяют неполную и полную форму заячьей губы. Частичное расщепление обычно одностороннее в виде углубления на губе. Оно формируется в результате несращения между собой среднего носового и одного из верхнечелюстных отростков. Полное расщепление губы характеризуется глубокой трещиной (сколом), восходящей от губы к носу с одной или двух сторон. Это вызвано несращением носового отростка с левым и правым верхнечелюстным. Глубина и протяженность дефекта может быть различной. В легких случаях расщепление затрагивает только мягкие ткани губы; в тяжелых - дефект связан с небной костью и костью верхней челюсти.
Заячья губа может встречаться изолированно, но чаще сопровождается другими анатомическими дефектами развития верхней челюсти: расщелинами твердого или мягкого нёба, деформациями носа и т.д. Установление формы дефекта, степени выраженности, сочетания с другой челюстно-лицевой патологией позволяет определиться с тактикой ведения пациентов с заячьей губой и выбором методов коррекции врожденных пороков.
Проявления заячьей губы
Расщепление губы определяется при внешнем осмотре ребенка сразу после рождения. На наличие заячьей губы указывает характерная деформация лица с одно- или двусторонней расщелиной в области верхней или нижней губы. Если заячью губу не подвергнуть коррекции, она может вызвать у ребенка снижение личностной самооценки. У грудных детей с заячьей губой затруднены процессы сосания и глотания. Если расщелины губы глубокие и большие, может потребоваться кормление через носовой зонд. В дальнейшем из-за деформации зубов и прикуса нарушаются процессы пережевывания пищи.
Нарушение развития зубного ряда проявляется пропуском некоторых зубов или наличием дополнительных, неправильным углом роста зубов, склонностью к кариесу. При таких нарушениях может потребоваться ортодонтическое лечение и коррекция прикуса, а иногда - пересадка лишних или имплантация недостающих зубов. У детей с заячьей губой отмечается нарушение процесса формирования звуков, что проявляется расстройством речевой функции (ринолалией). Речь у таких пациентов нечеткая, с выраженным носовым звуком («гнусавостью») и проблемным произношением согласных.
Принципы лечения заячьей губы
Коррекция заячьей губы проводится в ходе одной или нескольких реконструктивных пластических операций с учетом особенностей каждого варианта дефекта. Проведение пластической коррекции врожденных расщелин губы показано детям, рожденным в срок и не имеющим противопоказаний (сочетанных пороков жизненно важных органов, родовых травм, приобретенных заболеваний, физиологической желтухи и др.). Оперативное устранение заячьей губы - хейлопластику лучше проводить в 3-6-месячном возрасте. В случае тяжелого дефекта, возможно ее осуществление в первые дни или месяц жизни ребенка при условии достаточной прибавки в весе, отсутствии анемии, патологии кишечника, сердечно-сосудистой, эндокринной или нервной систем.
Проведение хейлопластики в первые две недели после рождения благоприятно влияет на развитие губы и носа в дальнейшем, а также уменьшает психическую тревожность родителей. Однако, у детей в этом возрасте анатомические размеры губы еще очень малы, некоторые физиологические функции несовершенны, повышена склонность к кровопотере. При хирургическом устранении расщелины губы достигается восстановление ее анатомической структуры и целостности, устранение деформаций нёба, носа, других лицевых дефектов, а также создание предпосылок для правильного развития челюстно-лицевой системы в детском возрасте.
Коррекция заячьей губы должна быть завершена к 3-м годам, когда начинается становление речи. В более позднем возрасте проводится логопедическое лечение, направленное на устранение речевых дефектов, и косметическое лечение по устранению послеоперационного рубца. С учетом имеющихся дефектов губы, носа, нёба и альвеолярного отростка в качестве реконструктивных операций выполняют хейлопластику, ринохейлопластику или ринохейлогнатопластику.
Способы коррекции заячьей губы
Проведение первичной хейлопластики включает восстановление анатомической, эстетической и функциональной полноценности расщепленной губы. Она проводится в первые дни после рождения ребенка с заячьей губой. Предложены различные методики хейлопластики, выполняемые детям раннего возраста; их выбор определяется формой дефекта и решением хирурга, продиктованным стремлением к достижению наиболее благоприятного результата.
Первичную ринохейлопластику проводят при необходимости коррекции заячьей губы, хрящей носа и аномального расположения мышц ротовой области. Она является технически более сложным оперативным вмешательством, и ее проведение показано при тяжелых дефектах губы, деформациях носа и дефектах лицевого скелета. Варианты выполнения ринохейлопластики могут быть различными и определяются индивидуальными особенностями врожденных дефектов.
Для решения задач по восстановлению анатомической полноценности губы, устранению хрящевой деформации носа, формированию полноценного мышечного каркаса в области рта, а также устранению дефектов альвеолярного отростка и недоразвития отделов верхней челюсти на стороне расщепления прибегают к выполнению ринохейлогнатопластики. Проведение ринохейлогнатопластики позволяет создать условия для правильного развития верхней челюсти, носа и губы.
Пластическая реконструктивная челюстно-лицевая хирургия сегодня в состоянии помочь детям, рожденным с заячьей губой, достичь хороших эстетических и функциональных отдаленных результатов операций в 85-90% случаев и адаптировать их к полноценной жизни в социуме. Операции хейлопластики проводятся после всестороннего обследования ребенка, подтверждающего его функциональную готовность к проведению хирургического лечения.
После завершения репозиции и сшивания расщепленных тканей губы и носа в носовой ход устанавливается марлевый тампон для защиты области швов от пищи и слизи, и предупреждения сужения носового отверстия. После извлечения тампона в носовой ход на 3 месяца устанавливается пластмассовая трубочка для профилактики его сужения и деформации крыла носа. На 7-10 день после операции снимают швы. Послеоперационный шов на губе остается заметен, но его проявления в последующем возможно уменьшить с помощью косметологических процедур.
В 70% случаев может потребоваться проведение дополнительных вмешательств по исправлению остаточных деформаций губы и носа в более старшем возрасте. О достижении функциональных и эстетических результатов после проведения хейлопластики судят через год после проведения пластической операции. В ряде случаев возможно развитие рубцовой деформации губы со стороны слизистой оболочки, что может потребовать выполнение пластики преддверья полости рта.
Расщелины лица
Расщелины лица формируются в раннем внутриутробном периоде вследствие спонтанных мутаций, провоцируемых биологическими, химическими или физическими тератогенными факторами. Помимо эстетического дефекта внешности, у ребенка возникают множественные расстройства питания, речи, дыхания. Диагностика выполняется антенатально на УЗИ, постнатально с помощью КТ лицевой части черепа, орофарингоскопии, для уточнения причины патологии назначаются кордоцентез, амниоцентез, генетическое тестирование. Лечение расщелины лица предполагает разные типы пластических операций, помощь ортодонтов, логопедов, реабилитологов.
МКБ-10
Частота встречаемости аномалий формирования лица — 0,6-1,6 случаев на 1000 новорожденных. Патология составляет 13% среди всех врожденных пороков, занимает среди них 2-3 место по распространенности. За последние 40 лет число больных возросло в среднем в 1,5-2 раза, что вызвано нарастанием числа тератогенных влияний, улучшением качества медицинской помощи, в результате чего такие дети имеют значительно большую ожидаемую продолжительность жизни. Расщелины лица — не только медицинская, но и социальная проблема, которая требует комплексных лечебных мероприятий.
Причины
Согласно схеме, предложенной в 1991 году белорусским генетиком Г.И. Лазюком с соавторами, в развитии врожденных аномалий строения лица участвуют экзогенные тератогенные влияния, эндогенные воздействия, которые включают мутации генетического материала и различные заболевания родителей. При комбинации этих факторов нарушается процесс эмбриогенеза, у плода деформируется лицевой скелет.
Точечные изменения генетического кода считаются самым частым этиологическим фактором, встречаются у 92-93% детей, имеющих расщелины. Оставшиеся 7-8% составляют грубые хромосомные аберрации, в том числе при синдромах Патау, Эдвардса, синдроме кошачьего крика. К возможным причинам повреждений генетического материала, сопровождающихся формированием расщелин лица, относят следующие:
- Повреждение половых клеток. Биологическая неполноценность родительского материала при зачатии связана с неправильным образом жизни (курение, алкоголь, наркотические вещества), воздействием профессиональных вредностей, факторов экологии. Чем старше родители, тем выше риск формирования расщелины у ребенка.
- Особенности течения беременности. Значимыми предпосылками порока развития являются: неправильное положение плода, опухоли матки, многоплодная беременность. Эти факторы мешают нормальному формированию скелета ребенка. Травмы живота в первые месяцы гестации также служат фактором риска.
- Экстрагенитальные болезни матери. Риск развития врожденных пороков повышается, если у беременной есть эндокринные нарушения: сахарный диабет, гипотиреоз, гиперкортицизм. Костные аномалии могут провоцироваться анемией у материи и сопутствующей ей хронической внутриутробной гипоксией на ранних сроках гестации.
- Химические факторы. Сильное тератогенное влияние оказывают яды (бензин, формальдегид, соли тяжелых металлов), лекарственные средства - цитостатики, кортикостероидные гормоны, избыточное потребление витамина А. Вероятность образования расщелины лица увеличивается, если беременная женщина страдает хроническим алкоголизмом, токсикоманией, наркоманией.
- Биологические факторы. В группе риска находятся дети, матери которых во время беременности переболели краснухой, корью, ветряной оспой либо являются носителями цитомегаловируса, вируса простого герпеса. Изредка нарушения эмбриогенеза провоцируются инфицированием бактериями, простейшими.
Патогенез
Комбинированные поражения лица, неба и верхней губы возникают у зародыша со 2 по 7 неделю внутриутробного развития. В это время закладываются зачатки будущего лицевого черепа, лобные, верхнечелюстные, нижнечелюстные бугры. Если тератогенный фактор влияет на раннем сроке беременности, возможны массивные расщелины костей, мягких тканей, вплоть до несовместимых с жизнью состояний.
После 7 недели основы челюстно-лицевой зоны сформированы, поэтому влияние экзогенных факторов провоцирует не такие тяжелые поражения. На этом этапе у эмбриона появляются изолированные расщелины неба. Опасный срок продолжается до 10-11 недели внутриутробного развития — к этому времени лицевой череп ребенка уже сформирован, поэтому тератогенные факторы, влияющие в более поздние стадии гестации, не вызывают костных аномалий.
Классификация
С учётом этиологического фактора выделяют наследственные, экзогенные, мультифакториальные аномалии, однако в 25% случаев точные причины установить не удается. По степени тяжести бывают грубые летальные и нелетальные пороки. В практической педиатрии, как правило, используется классификация по анатомической локализации дефектов строения лицевого черепа, согласно которой выделяют:
- Собственно расщелины лица: срединная, косая (колобома), поперечная (макростома).
- Расщелины верхней губы: врожденная скрытая, врожденная неполная (с/без деформации носа), врожденная полная.
- Расщелины неба: скрытые, полные, неполные.
Симптомы
Признаки расщелины лица выявляются сразу после рождения ребенка. Анатомические нарушения строения лицевого скелета различны и зависят от вида патологии. Наиболее типичные проявления аномалий развития лица у новорожденных: явное или скрытое расщепление с укорочением верхней губы, деформация кожно-хрящевого отдела носа, расщепление и укорочение неба.
Изменения лицевого скелета сопровождаются множественными функциональными расстройствами у новорожденного. Повреждения носа обуславливают нарушения дыхания, из-за деформации губ и отсутствия герметичности полости рта ребенок не может сосать материнскую грудь. Дефекты неба способствуют забрасыванию молока в верхние, а затем и нижние дыхательные пути.
Осложнения
При наличии расщелины лица непрогретый воздух вследствие ротового дыхания попадает в дыхательные пути, провоцируя назофарингиты, ларингиты, бронхиты. Воспаление носоглотки в 75% случаев осложняется евстахиитом и отитом, что приводит к стойкому снижению слуха у младенца. Аспирация пищи при сосании вызывает тяжелые пневмонии. Вследствие несостоятельности артикуляционного аппарата у ребенка отмечается слабый тихий крик, замедляется речевое развитие, развивается открытая ринолалия.
Большую опасность представляют нарушения потребления молока/смесей, из-за чего младенец недополучает нутриенты, отстает в физическом развитии, страдает от гиповитаминозов. По мере взросления беспокоят проблемы с прорезыванием зубов, аномалии прикуса, нарушения жевания. Вторичные функциональные осложнения появляются в раннем детстве и у дошкольников. Они включают снижение иммунитета, психоневротические проявления.
Диагностика
Врожденные аномалии лица в основном определяются еще в антенатальном периоде при плановом УЗ-скрининге беременной. При этом врач оценивает размеры и глубину поражения, чтобы заранее спланировать ход реконструктивной операции, скорректировать протокол ведения родов. При подозрении на сочетанные нарушения проводится амниоцентез, кордоцентез с последующей генетической диагностикой. В постнатальном периоде назначается полный комплекс обследований:
- КТ лицевого черепа. Наиболее информативный метод для выявления деформаций костей и мягких тканей, определения степени их выраженности и глубины дефекта. Томография показывает сопутствующие патологии ЛОР-органов, которые зачастую сопровождают расщелины лица.
- Риноскопия. Детальный осмотр носовой полости проводится для диагностики незаращения неба, искривления носовой перегородки, деформации хрящевой части наружного носа. При исследовании врач исключает атрезию хоан, которая может возникать при комбинированном варианте порока.
- Орофарингоскопия. Обследование начинается с тщательного осмотра ротовой полости, в ходе которого педиатр диагностирует расщелины мягкого и твердого неба, деформацию альвеолярных отростков верхней челюсти. Затем врач изучает состояние глотки и миндалин.
- Телерентгенография. Специальный метод диагностики рекомендован перед ортодонтической коррекцией. Он дает стоматологу детальную информацию про аномалии развития зубочелюстного ряда, показывает состояние прикуса, выявляет воспаления пародонта и другие осложнения. В комплексном обследовании метод дополняется ортопантомографией.
Лечение расщелин лица
Коррекция аномалий лицевого скелета представляет сложною задачу, требует участия неонатолога, ортодонта, челюстно-лицевого хирурга. При выявлении показаний к лечению новорожденного привлекают нейрохирурга, отоларинголога, генетика. На первом этапе (0-1 мес. жизни) обеспечивается тщательная диагностика порока и планирование операции, назначается поддерживающая терапия, подбирается оптимальный метод вскармливания. Комплексное лечение включает следующие этапы:
- В грудном возрасте (1-12 месяцев) выполняют начальную ортодонтическую коррекцию съемными или несъемными начелюстными аппаратами. Хирургическая помощь включает первичную хейлопластику, хейлоринопластику, первый этап двухэтапной уранопластики. В этом периоде хирурги также проводят первичную коррекцию колобомы, макростомии.
- В период раннего детства (1-3 года) продолжается ортодонтическое лечение, начинается логопедическое обучение ребенка для правильного формирования речи. Производится второй этап уранопластики, краниопластика, восстановление назоорбитальной области. При необходимости осуществляются костно-пластические реконструкции, дистракционный остеосинтез.
- В дошкольном возрасте (3-7 лет) обеспечиваются повторные реконструктивно-восстановительные вмешательства, чтобы окончательно устранить видимый дефект, достичь максимально возможного эстетического результата. Проводятся речеулучшающие и слухоулучшающие операции. Для исправления прикуса используется различная ортодонтическая аппаратура.
- В школьном возрасте выполняется остеопластика альвеолярного отростка для формирования правильного постоянного прикуса, зубы выравниваются брекет-системой. Повторную открытую ринопластику делают в подростковом периоде для улучшения симметричности и эстетики лица. По показаниям пациенту рекомендуют другие эстетические пластические операции.
Основной массив реабилитационных мероприятий планируется на ранний детский и дошкольный возраст, чтобы к моменту поступления в школу ребенок был максимально адаптирован, не имел грубых деформаций внешности. Родителям необходимо настроиться на продолжительное лечение, поскольку среднее число действий при расщелинах составляет около 4-7 операций, до 65 приемов у ортодонта, до 60 посещений детского психолога.
Прогноз и профилактика
Результаты лечения определяются локализацией расщелины, степенью повреждения артикуляционного аппарата, своевременностью проведения операции. В дальнейшем ребенку могут потребоваться услуги логопеда, психолога, реабилитолога. Профилактика заболевания включает медико-генетическое консультирование, исключение влияния тератогенных факторов при беременности, соблюдение родителями здорового образа жизни при планировании зачатия.
1. К вопросу детализации классификаций врожденной расщелины верхней губы и неба. Ю.С. Рогожина, С.И. Блохина// Проблемы стоматологии. — 2019.
2. Врожденные пороки развития лица, врожденные расщелины верхней губы и неба у детей (методические рекомендации)/ О.Ю. Ершова, Е.В. Меньшикова. — 2016.
3. Ортодонтия: учебное пособие для студентов стоматологического факультета, врачей-ортодонтов, врачей-интернов/ В.И. Куцевляк, А.В. Самсонов. - 2016.
4. Врожденные пороки развития челюстно-лицевой области у детей/ А.К. Корсак, Т.Н. Терехова, А.Н. Кушнер. — 2005.
Читайте также:
