Рефлекторный кардиогенный шок. Неотложная помощь при рефлекторном кардиогенном шоке.
Добавил пользователь Валентин П. Обновлено: 01.02.2026
Что такое кардиогенный шок примерно понятно из названия патологии ― само слово «шок» говорит само за себя и означает неуправляемое состояние в крайней стадии осложнения. Везде, где присутствует основа термина «кардио» речь идет о сердце. В данном случае при кардиогенном шоке причины возникновения провоцируют левожелудочковую сердечную недостаточность. Кардиогенный удар характеризуется внезапным и стремительным падением сократительной функции сердечной мышцы (миокарда).
Чем объясняется кардиогенное шоковое состояние
Кардиогенный шок характеризуется ограничением ударного выброса крови, что влечет за собой острую форму кислородной недостаточности тканей в жизненно важных органах. В норме кровообращение функционирует за счет сократительной мощности сердечной мышцы, сопротивления в сосудах и артериального тонуса. Чем чаще и глубже частота сердечного ритма, тем больший объем крови распределяется по организму, снабжая каждый орган кислородом и питательными веществами.
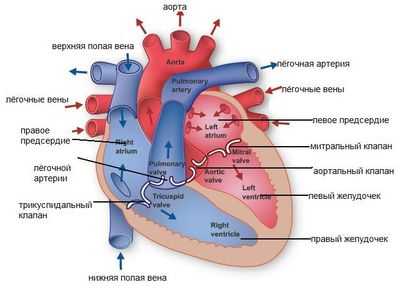
Четыре основных источника возникновения кардиогенного удара:
- Нарушение насосной деятельности миокарда или ритма сердца.
- Заполнение полостей желудочков выпотом.
- Тампонада кровяной массой сердечной сумки.
- Обширная легочная эмболия.
Выражаясь простым языком, состояние кардиогенного шокового состояния объясняется невозможностью сердца выталкивать кровяную субстанцию в сосуды. Отсутствие сосудистого тонуса выражается в неспособности ими удерживать и направлять кровоток, потому что сосуды расслаблены и находятся в постоянном расширенном положении.
В результате такого кардиогенного удара артериальное давление сильно снижается.
Первым страдает головной мозг, так как кровь попросту не доходит до него, и он претерпевает кислородное голодание. Уже по истечении примерно 20 секунд, по причине шока и потери кровоснабжения, мозг начинает утрачивать многие из своих функций безвозвратно. И по прошествии нескольких минут наступает смерть церебрального органа, а значит и всего организма.
Именно поэтому во время кардиогенного шока неотложная помощь необходима в первые секунды развития патологии. При невозможности в течение первой минуты приступить к реанимационным действиям, состояние кардиогенного удара заканчивается летальным исходом. Отсюда и такая неутешительная статистика ― смертность в 90% случаях.
Причины кардиогенной шоковой патологии
Источник кардиогенного удара может быть как внутренним (сердце), так и внешним (окружающие сердце сосуды).
Внутренние причины кардиогенного шока:
- Внезапный инфаркт миокарда левожелудочковой области. Проявляется острым болевым синдромом и резким ослаблением сердечной мышцы, вследствие масштабного некроза сердечных тканей.
- Нарушение сокращения мышцы сердца, обусловленное мерцательной пароксизмальной аритмией.
- Полномасштабная блокада сердца, связанная с невозможностью проведения импульсов от синусового узла сердца к сердечным желудочкам.
Внешние факторы, провоцирующие кардиогенный шок:
- Травматические либо воспалительные процессы, в результате которых повреждается целостность перикардиальной сумки. В полости, где располагается сердце, начинает скапливаться кровяная жидкость или воспалительный экссудат. Биологические жидкости оказывают давление на миокард, что приводит к остановке сердечных сокращений.
- Оказывать давление на сердечную мышцу может и скопление воздуха в плевральной полости (пневмоторакс). Причиной такого патологического процесса выступает разрыв легкого.
- Прогрессирование тромбоэмболии крупного ствола артерии легкого приводит к нарушению малого круга кровообращения. И таким образом блокирует деятельность правого желудочка и приводит к массивной кислородной недостаточности.
Классифицирование кардиогенного удара
Кардиогенного шока классификация подразумевает группирование клинических проявлений в зависимости от степеней тяжести пациента.
Классификация кардиогенного шока:
| Клиническая фаза | I (легкая) степень | II (умеренная) степень | III (тяжелая) степень |
|---|---|---|---|
| Продолжитель- ность состояния кардиогенного удара | до 4 часов | от 5 до 8 часов | дольше 8 часов |
| Тахикардия (сколько ударов в минуту) | 100-110 | около 120 | нитевидный пульс, глухие тоны |
| Артериальное давление | систологическое в диапазоне 90-60, нижнее от 60 до 40 | систологическое в пределах 80-45, нижнее значение от 50 до 25 | не обнаруживается |
| Характерные признаки | могут не прослеживаться | наблюдается левожелудочная недостаточность | отек легкого |
| Реакция на реанимационные мероприятия | нормальная | замедленная и нестабильная | краткосрочная либо полностью отсутствует |
Формы кардиогенного состояния шока
- Истинный кардиогенный шок выражен поражением более половины мышечного объема сердца. При недостаточном поступлении кровяной жидкости в венечные сердечные артерии и сосуды головного мозга возникает сбой доставки кислорода и питательных микроэлементов. Такое положение вещей быстро усугубляет ситуацию, к тому же подобное патологическое состояние шока плохо реагирует на медикаментозную терапию. Все это ведет к неминуемому летальному исходу практически в 99% клинических случаев.
- Рефлекторный шок связан с реагированием организма на резкие болевые ощущения. Сильное преумножение выработки катехоламинов приводят к спазму периферических сосудов. Из-за скопления кровотока в периферийных областях, энергетические ресурсы миокарда быстро иссякают, что приводит к ослаблению общего состояния. Терапия в данном клиническом случае очень эффективна, особенно при достаточном обезболивании.
- Ареактивный шок нередко прослеживается при рецидивах инфаркта миокарда. Данная патология является очень тяжелой формой кардиогенного шока. Опасно данное состояние тем, что пациент практически не реагирует на реанимационные действия. А тем временем происходит нарастание негативных последствий в виде обширного некроза тканей, большого скопления шлаков и кислотных остатков. Восстановить функции организма при ареактивном шоке не представляется возможным и в 100% клинических случаев все заканчивается летально.
- Аритмический шок в сравнении с вышеперечисленными состояниями лучше всего реагирует на лечение. В результате экстренной медикаментозной терапии, электрической стимуляции и дефибрилляции последствия артериальной гипотензии, выраженной в тахиаритмии либо брадиаритмии, удается устранить полностью.
- Шоковое состояние при разрыве миокарда сопровождается резким снижением артериального давления, заполнением перикарда кровяной субстанцией. Процесс тампонады препятствует сердечным сокращениям, что сильно усложняет реанимационные манипуляции.
Симптомы кардиогенного удара
Симптомы кардиогенного шока связаны с нарушением в различных участках циркуляции крови. При обследовании пациента наблюдается резкое падение давления, отсутствие пульса при прощупывании лучевой артерии и едва ощутимое биение на сонной артерии. Состояние шока всегда развивается молниеносно, на диагностирование отводятся секунды. Но опытные врачи бригады скорой помощи всегда могут определить кардиогенный удар по следующим характерным симптомам.
Главные признаки кардиогенного шока:
- Падение минимально допустимого уровня систолического давления в артериях ниже 80 миллиметров ртутного столба.
- Продолжительные боли в области груди, не прекращающиеся после применения нитроглицерина и других содержащих нитраты средств.
- Побледнение или серый оттенок кожных покровов.
- Учащенное сердцебиение и перебои в сердечном ритме.
- Посинение кончиков пальцев и носогубного участка.
- Появление холодного липкого потоотделения, снижение общей температуры тела.
- Холодные при тактильном исследовании верхние и нижние конечности.
- Олигурия ― скудное мочевыделение, а впоследствии прекращение ее выделения.
- Заторможенность или потеря сознания вплоть до комы.
- Затрудненное дыхание (при тромбоэмболии).
- Отек легких, сопровождается удушьем, сильной одышкой, болью и тяжестью в груди.
- Расширение вен в районе шеи.
Кардиогенного шока симптомы могут проявляться частично. Только в тяжелой фазе могут наблюдаться большинство из признаков кардиогенной шоковой патологии. О степени тяжести кардиогенного удара свидетельствует продолжительность состояния и особенно реакция на применение прессорных аминов. При длительности шока более шести часов, слабом реагировании на медикаментозные препараты и нарастании аритмии в совокупности с отеком легкого можно судить об ареактивном шоке.
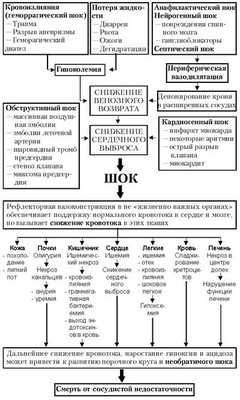
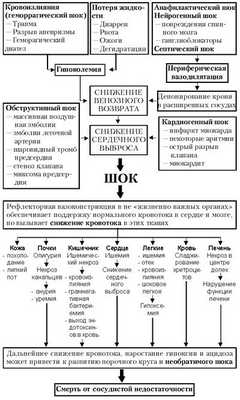
Реанимационные мероприятия при кардиогенном ударе
Кардиогенный шок может настигнуть человека где угодно. Окружающим важно не растеряться, а предпринять правильные действия относительно пострадавшего. В первую очередь требуется вызвать карету скорой помощи, страдающего приступом шока посадить так, чтобы ноги были слегка приподняты и по возможности окружить подушками.
Освободить от стесняющих элементов одежды, расстегнуть ворот.
Если человек при кардиогенном ударе в сознании, нужно постараться помочь ему успокоиться. В случае отсутствия пульса, понадобится провести срочные доврачебные реанимационные действия, включающие в себя кардиомассаж с частотой нажатия сто раз за 60 секунд и искусственное дыхание два вдоха через каждые 14 надавливаний на область сердца.
Неотложная помощь при кардиогенном шоке включает следующую последовательность действий:
- Подъем кровяного давления в артериях.
- Устранение болевых ощущений.
- Ликвидация тахикардии.
- Увеличение сердечных сокращений до нормального уровня.
- Применение церебральных нейромедиаторов.
- Введение противошокового препарата (реополиглюкина), который восстанавливает капиллярный кровоток и прочие мероприятия.
После проведения всех необходимых экстренных мер при кардиогенном ударе, пациента отвозят в стационар для проведения полноценной терапии. Лечение кардиогенного шока осуществляется путем снабжения легких увлажненным кислородом посредством ингаляций. Действия против шока зависит от степени тяжести и классификации патологии. И могут включать проведение электроимпульсной терапии, дефибрилляции, коронарной ангиопластики и иных методов. При недейственности медикаментозных и инструментальных средств, направленных против шока, пациенту устраивают нагнетание артериального кровотока при помощи баллонного аппарата. Но, несмотря на большие возможности в области медицины, выживаемость при кардиогенном ударе незначительная, всего около 10%.
Кардиогенный шок
Кардиогенный шок - это крайняя степень проявления острой сердечной недостаточности, характеризующаяся критическим снижением сократительной способности миокарда и перфузии в тканях. Симптомы шока: падение АД, тахикардия, одышка, признаки централизации кровообращения (бледность, уменьшение кожной температуры, появление застойных пятен), нарушение сознания. Диагноз ставится на основании клинической картины, результатов ЭКГ, тонометрии. Цель лечения - стабилизация гемодинамики, восстановление сердечного ритма. В рамках неотложной терапии используются бета-блокаторы, кардиотоники, наркотические анальгетики, оксигенотерапия.
МКБ-10
Общие сведения
Кардиогенный шок (КШ) - острое патологическое состояние, при котором сердечно-сосудистая система оказывается неспособной обеспечить адекватный кровоток. Необходимый уровень перфузии временно достигается за счет истощаемых резервов организма, после чего наступает фаза декомпенсации. Состояние относится к IV классу сердечной недостаточности (наиболее тяжелая форма нарушения сердечной деятельности), летальность достигает 60-100%. Кардиогенный шок чаще регистрируется в странах с высокими показателями кардиоваскулярной патологии, слабо развитой профилактической медициной, отсутствием высокотехнологичной медпомощи.
Причины
В основе развития синдрома лежит резкое понижение сократительной способности ЛЖ и критическое уменьшение минутного выброса, что сопровождается недостаточностью кровообращения. В ткани не поступает достаточного количества крови, развиваются симптомы кислородного голодания, снижается уровень артериального давления, появляется характерная клиническая картина. КШ может отягощать течение следующих коронарных патологий:
- Инфаркт миокарда. Выступает основной причиной кардиогенных осложнений (80% всех случаев). Шок развивается преимущественно при крупноочаговых трансмуральных инфарктах с выходом из сократительного процесса 40-50% массы сердца. Не возникает при инфарктах миокарда с малым объемом пораженных тканей, поскольку оставшиеся неповрежденными кардиомиоциты компенсируют функцию погибших клеток миокарда.
- Миокардит. Шок, влекущий за собой смерть пациента, встречается в 1% случаев тяжелого инфекционного миокардита, вызванного вирусами Коксаки, герпеса, стафилококком, пневмококком. Патогенетический механизм - поражение кардиомиоцитов инфекционными токсинами, образование противокардиальных антител.
- Отравление кардиотоксическими ядами. К числу подобных веществ относится клонидин, резерпин, сердечные гликозиды, инсектициды, фосфорорганические соединения. При передозировке этих препаратов происходит ослабление сердечной деятельности, урежение ЧСС, падение минутного объема до показателей, при которых сердце неспособно обеспечить необходимый уровень кровотока.
- Массивная ТЭЛА. Закупорка крупных ветвей легочной артерии тромбом - тромбоэмболия ЛА - сопровождается нарушением легочного кровотока и острой правожелудочковой недостаточностью. Расстройство гемодинамики, обусловленное чрезмерным наполнением правого желудочка и застоем в нем, приводит к формированию сосудистой недостаточности.
- Тампонада сердца. Тампонада сердца диагностируется при перикардите, гемоперикарде, расслоении аорты, травмах грудной клетки. Скопление жидкости в перикарде затрудняет работу сердца ‒ это становится причиной нарушения кровотока и шоковых явлений.
Реже патология развивается при дисфункции папиллярных мышц, дефектах межжелудочковой перегородки, разрыве миокарда, сердечных аритмиях и блокадах. Факторами, повышающими вероятность сердечно-сосудистых катастроф, являются атеросклероз, пожилой возраст, наличие сахарного диабета, хроническая аритмия, гипертонические кризы, чрезмерные физические нагрузки у пациентов с кардиогенными заболеваниями.
Патогенез
Патогенез обусловлен критическим падением артериального давления и последующим ослаблением кровотока в тканях. Определяющим фактором выступает не гипотония как таковая, а уменьшение объема крови, проходящей по сосудам за определенное время. Ухудшение перфузии становится причиной развития компенсаторно-приспособительных реакций. Резервы организма направляются на обеспечение кровью жизненно-важных органов: сердца и головного мозга. Остальные структуры (кожа, конечности, скелетная мускулатура) испытывают кислородное голодание. Развивается спазм периферических артерий и капилляров.
На фоне описанных процессов происходит активация нейроэндокринных систем, формирование ацидоза, задержка ионов натрия и воды в организме. Диурез снижается до 0,5 мл/кг/час и менее. У больного выявляют олигурию или анурию, нарушается работа печени, возникает полиорганная недостаточность. На поздних стадиях ацидоз и выброс цитокинов провоцируют чрезмерную вазодилатацию.
Классификация
Заболевание классифицируется по патогенетическим механизмам. На догоспитальных этапах определить разновидность КШ не всегда представляется возможным. В условиях стационара этиология болезни играет решающую роль в выборе методов терапии. Ошибочная диагностика в 70-80% случаев оканчивается смертью пациента. Различают следующие варианты шока:
- Рефлекторный - нарушения вызваны сильным болевым приступом. Диагностируется при небольшом объеме поражения, т. к. выраженность болевого синдрома не всегда соответствует размерам некротического очага.
- Истинный кардиогенный - последствие острого ИМ с формированием объемного некротического очага. Сократительная способность сердца снижается, что уменьшает минутный объем. Развивается характерный комплекс симптомов. Смертность превышает 50%.
- Ареактивный - наиболее опасная разновидность. Сходен с истинным КШ, патогенетические факторы выражены сильнее. Плохо поддается терапии. Летальность - 95%.
- Аритмогенный - прогностически благоприятен. Является результатом нарушения ритма и проводимости. Возникает при пароксизмальной тахикардии, АВ блокадах III и II степени, полных поперечных блокадах. После восстановления ритма симптомы исчезают в течение 1-2 часов.
Патологические изменения развиваются ступенчато. Кардиогенный шок имеет 3 стадии:
- Компенсации. Уменьшение минутного объема, умеренная гипотония, ослабление перфузии на периферии. Кровоснабжение поддерживается за счет централизации кровообращения. Пациент обычно в сознании, клинические проявления умеренные. Присутствуют жалобы на головокружение, головную боль в сердце. На первой стадии патология полностью обратима.
- Декомпенсации. Присутствует развернутый симптомокомплекс, перфузия крови в головном мозге и сердце снижена. Уровень АД критически мал. Необратимые изменения отсутствуют, однако до их развития остаются минуты. Больной находится в сопоре или без сознания. За счет ослабления почечного кровотока уменьшается образование мочи.
- Необратимых изменений. Кардиогенный шок переходит в терминальную стадию. Характеризуется усилением имеющейся симптоматики, выраженной коронарной и церебральной ишемией, формированием некрозов во внутренних органах. Развивается синдром диссеминированного внутрисосудистого свертывания, на коже появляется петехиальная сыпь. Возникают внутренние кровотечения.
Симптомы кардиогенного шока
На начальных стадиях выражен кардиогенный болевой синдром. Локализация и характер ощущений сходны с инфарктом. Пациент жалуется на сжимающую боль за грудиной («как будто сердце сжимают в ладони»), распространяющуюся на левую лопатку, руку, бок, челюсть. Иррадиации по правой стороне тела не отмечается.
Дыхательная недостаточность проявляется полной или частичной утратой способности к самостоятельному дыханию (цианоз, частота дыхания менее 12-15 в минуту, беспокойство, страх смерти, включение в процесс дыхания вспомогательной мускулатуры, втягивание крыльев носа). При развитии альвеолярного отека легких изо рта больного выделяется белая или розоватая пена. Человек занимает вынужденное положение сидя, с наклоном вперед и упором руками в стул.
Отмечается снижение систолического АД ниже 80-90 мм рт. ст., пульсового - до 20-25 мм рт. ст. Пульс нитевидный, слабого наполнения и напряжения, тахикардия до 100-110 ударов/минуту. Иногда ЧСС падает до 40-50 уд/мин. Кожа пациента бледная, холодная и влажная на ощупь. Выражена общая слабость. Диурез снижен или полностью отсутствует. На фоне шока происходит нарушение сознания, развивается сопор или кома.
Осложнения
Кардиогенный шок осложняется полиорганной недостаточностью (ПОН). Нарушается работа почек, печени, отмечаются реакции со стороны пищеварительной системы. Системная органная недостаточность является следствием несвоевременного оказания больному медицинской помощи или тяжелого течения болезни, при котором предпринимаемые меры по спасению оказываются малоэффективными. Симптомы ПОН - сосудистые звездочки на коже, рвота «кофейной гущей», запах сырого мяса изо рта, набухание яремных вен, анемия.
Диагностика
Диагностика осуществляется на основании данных физикального, лабораторного и инструментального обследования. При осмотре больного кардиолог или реаниматолог отмечает внешние признаки заболевания (бледность, потливость, мраморность кожи), оценивает состояние сознания. Объективные диагностические мероприятия включают:
- Физикальное обследование. При тонометрии определяется снижение уровня АД ниже 90/50 мм рт. ст., пульсовый показатель менее 20 мм рт. ст. На начальной стадии болезни гипотония может отсутствовать, что обусловлено включением компенсаторных механизмов. Сердечные тоны глухие, в легких выслушиваются влажные мелкопузырчатые хрипы.
- Электрокардиография. ЭКГ в 12 отведениях выявляет характерные признаки инфаркта миокарда: снижение амплитуды зубца R, смещение сегмента S-T, отрицательный зубец T. Могут отмечаться признаки экстрасистолии, атриовентрикулярной блокады.
- Лабораторные исследования. Оценивают концентрацию тропонина, электролитов, креатинина и мочевины, глюкозы, печеночных ферментов. Уровень тропонинов I и T повышается уже в первые часы ОИМ. Признак развивающейся почечной недостаточности - увеличение концентрации натрия, мочевины и креатинина в плазме. Активность ферментов печени увеличивается при реакции гепатобилиарной системы.
При проведении диагностики следует отличать кардиогенный шок от расслаивающей аневризмы аорты, вазовагальных синкопе. При расслоении аорты боль иррадиирует вдоль позвоночника, сохраняется на протяжении нескольких дней, носит волнообразный характер. При синкопе отсутствуют серьезные изменения на ЭКГ, в анамнезе - болевое воздействие или психологический стресс.
Лечение кардиогенного шока
Пациенты с острой сердечной недостаточностью и признаками шокового состояния экстренно госпитализируются в кардиологический стационар. В составе бригады СМП, выезжающей на подобные вызовы, должен присутствовать реаниматолог. На догоспитальном этапе проводится оксигенотерапия, обеспечивается центральный или периферический венозный доступ, по показаниям выполняется тромболизис. В стационаре продолжают лечение, начатое бригадой СМП, которое включает в себя:
- Медикаментозную коррекцию нарушений. Для купирования отека легких вводят петлевые диуретики. Чтобы уменьшить сердечную преднагрузку, используют нитроглицерин. Инфузионная терапия проводится при отсутствии отека легких и ЦВД ниже 5 мм рт. ст. Объем инфузии считается достаточным, когда этот показатель достигает 15 единиц. Назначаются антиаритмические средства (амиодарон), кардиотоники, наркотические анальгетики, стероидные гормоны. Выраженная гипотония является показанием для применения норадреналина через шприц-перфузор. При стойких нарушениях сердечного ритма применяется кардиоверсия, при тяжелой дыхательной недостаточности - ИВЛ.
- Высокотехнологичную помощь. При лечении пациентов с кардиогенным шоком используют такие высокотехнологичные методы, как внутриаортальная баллонная контрапульсация, искусственный желудочек, баллонная ангиопластика. Приемлемый шанс выжить пациент получает при своевременной госпитализации в специализированное отделение кардиологии, где присутствует необходимая для высокотехнологичного лечения аппаратура.
Прогноз и профилактика
Прогноз неблагоприятный. Летальность составляет более 50%. Снизить этот показатель удается в случаях, когда первая помощь пациенту была оказана в течение получаса от начала болезни. Уровень смертности в таком случае не превышает 30-40%. Выживаемость достоверно выше среди пациентов, которым было проведено хирургическое вмешательство, направленное на восстановление проходимости поврежденных коронарных сосудов.
Профилактика заключается в недопущении развития ИМ, тромбоэмболий, тяжелых аритмий, миокардитов и травм сердца. С этой целью важно проходить профилактические курсы лечения, вести здоровый и активный образ жизни, избегать стрессов, соблюдать принципы здорового питания. При возникновении первых признаков сердечной катастрофы требуется вызов бригады скорой помощи.
2. Стандарты лечения кардиогенного шока: спорные и нерешенные вопросы/ Литовский И.А., Гордиенко А.В.// Вестник Российской военно-медицинской академии. - 2016 - №3 (55).
3. Шок: Учебно-методическое пособие/ Мороз В.В., Бобринская И.Г., Васильев В.Ю., Спиридонова Е.А., Тишков Е.А. Суряхин В.С. - 2011.
4. Кардиогенный шок: современные аспекты лечения (обзор литературы)/ Миронков А.Б., Прямиков А.Д., Цветков Р.С., Абашин М.В.// Анестезиология и кардиореанимация. - 2014. - №1.
Нейрогенный шок
Нейрогенный шок - это острая недостаточность кровообращения, возникающая из-за внезапной потери симпатической регуляции сосудистого тонуса при повреждении нервной системы. Наиболее характерными признаками патологии считаются гипотония, относительная брадикардия, гиперемия и гипертермия кожи конечностей. Тяжелый шок сопровождается нарушениями дыхания и сознания, неврологическими расстройствами. Диагностика осуществляется по данным клинического обследования, анализов крови, гемодинамического мониторинга, КТ и МРТ пораженных зон. Купирование шока проводится средствами интенсивной терапии, важное место отводится ранней хирургической коррекции.
Развитие патологии опосредовано острым повреждением ЦНС - первичным или вторичным. Гемодинамические изменения обычно возникают при поражении краниоспинального тракта выше уровня Th6, включая ствол мозга. Первичный процесс связан с прямой деструкцией нервных путей, вторичный обусловлен сосудистыми и электролитными сдвигами, отеком. Шоковые реакции вызывают две группы причин:
- Органические. Частой причиной нейрогенного процесса выступают тяжелые повреждения позвоночника и спинального тракта (автомобильные, спортивные, огнестрельные). Церебральные нарушения включают черепно-мозговые травмы, инсульты, субарахноидальные кровоизлияния. Среди других факторов отмечены выраженная ликворная гипертензия, поперечный миелит, синдром Гийена-Барре и другие периферические нейропатии.
- Функциональные. В ряде случаев циркуляторные расстройства обусловлены функциональными нарушениями. Шок может возникнуть на фоне глубокого наркоза, эпидуральной анестезии, интенсивного болевого синдрома. Отмечена роль токсического поражения вегетативной системы, влияния некоторых медикаментов, сильной психоэмоциональной травмы. Отдельной причиной признается гипоталамо-гипофизарно-надпочечниковая недостаточность.
Для педиатрического контингента описаны специфические факторы риска. Недостаточность кровообращения становится результатом родовых травм, жестокого обращения с детьми. Связанные с шоком переломы и вывихи верхних шейных сегментов позвоночника более распространены у пациентов с трисомией 21 (синдромом Дауна), скелетными дисплазиями, ювенильным идиопатическим артритом.
Единый механизм развития нейрогенного шока отсутствует. На фоне поражения структур ЦНС происходит утрата симпатической иннервации сердечно-сосудистой системы с повышением вагусного влияния. Это сопровождается системной вазодилатацией, резким увеличением емкости сосудистого русла, снижением венозного возврата и сердечного выброса. Утрачивается суточный ритм колебаний АД, возникает гипотония и рефлекторная брадикардия, присоединяется гиперреактивность периферических адренорецепторов.
Кардиогенные механизмы обусловлены повышенным выбросом катехоламинов, связанным с дисфункцией заднего гипоталамуса на фоне внутричерепной патологии. Увеличенные концентрации гормонов запускают прямое поражение миокарда в виде селективного некроза. Сердечная дисфункция проявляется снижением выброса, повышением пред- и постнагрузки, которые не компенсируются рефлекторной тахикардией. Гемодинамическую нестабильность усугубляет увеличение давления в легочных капиллярах с нарастанием гипоксических явлений.
В развитии шоковых изменений участвуют нейроэндокринные механизмы. Недостаточность гипоталамо-гипофизарно-надпочечниковой системы при травматическом поражении центральных структур сопровождается вторичным гипокортицизмом. В стрессовых ситуациях это может привести к снижению системного сосудистого сопротивления, падению сократимости сердца, гиповолемическому или гипердинамическому шоку. Отмечены изменения в концентрации эндогенного вазопрессина, но его роль в данной ситуации еще требует изучения.
По механизму развития нейрогенный шок является разновидностью дистрибутивного (распределительного), при котором отмечается относительная гиповолемия. С учетом преобладающих процессов он протекает в трех патогенетических вариантах: вазодилататорном, кардиогенном, нейроэндокринном. Общепринятая клиническая классификация шока включает несколько степеней тяжести:
- Iстепень (компенсированный). Перфузия жизненно важных органов сохраняется. Общее состояние средней тяжести, сознание ясное, пациент слегка заторможен. Систолическое артериальное давление превышает 100 mm Hg.
- IIстепень (субкомпенсированный). Наблюдается постепенное истощение компенсаторных возможностей. Состояние больного тяжелое, отмечается заторможенность, кожа бледная. АД снижается до 90-80 mm Hg, дыхание учащается, становится поверхностным.
- IIIстепень (декомпенсированный). Компенсаторные механизмы не могут поддерживать адекватную перфузию. Состояние крайне тяжелое, характерна адинамия, уровень сознания - сопор. Кожные покровы бледные, присутствует акроцианоз. Уровень АД опускается ниже 70 mm Hg, пульс нитевидный, определяется лишь на магистральных артериях. Развивается анурия.
- IVстепень (необратимый). Повреждения имеют необратимый характер, типична полиорганная недостаточность. Пациент находится в терминальном состоянии, кожа сероватой окраски с мраморным рисунком, застойными пятнами. АД ниже 50 mm Hg или не определяется, пульс и дыхание едва заметны. Расширяются зрачки, рефлексы и реакция на болевые раздражители отсутствуют.
Симптомы нейрогенного шока
Клиническая картина и тяжесть патологии во многом определяются локализацией первичного дефекта. Циркуляторная недостаточность может возникать на фоне полного (с нарушением сенсорно-моторной функции) либо частичного неврологического дефицита. Очаг над сегментом Th1 нарушает симпатическую регуляцию многих внутренних органов. Повреждение ниже C5 сопровождается диафрагмальным дыханием, а выше C3 - его остановкой. При снижении уровня поражения тяжесть нарушений уменьшается.
Гемодинамический профиль вазодилататорного варианта нейрогенного шока рассматривается как «теплый и сухой»: периферическая вазодилатация дополняется гипотонией с повышенным пульсовым давлением, относительной брадикардией, покраснением, согреванием кожи конечностей. После спинальных травм удается заметить разницу в тонусе сосудистой сети выше и ниже пораженных сегментов. Часто встречается ортостатическая гипотензия без рефлекторной тахикардии при переходе из положения лежа в вертикальное. У мужчин выявляется приапизм.
Кардиогенная форма шока проявляется гипотонией, учащенным сердцебиением, брадикардия в такой ситуации наблюдается крайне редко. Периферические сосуды сужаются, повышается системное венозное сопротивление, кожа становится холодной и влажной. Дисфункция миокарда сопровождается снижением сердечного выброса, падением ударного объема, головокружением, бледностью. Центральное венозное давление нормальное или повышено.
Артериальная гипотензия при нейроэндокринном варианте шока плохо реагирует на инфузии вазопрессоров. Гемодинамическими признаками сосудистой недостаточности являются сниженные ЦВД и периферическое сопротивление, ударный объем и сердечный выброс. Отличительной чертой можно считать низкие базовые уровни кортизола. Тест на стимулирование кортикотропином часто приводит к повышению его концентрации, но это не исключает наличия шока.
Нейрогенно обусловленные нарушения могут сохраняться в течение 1-6 недель. Вегетативная дисрефлексия, низкое кровяное давление в состоянии покоя и ортостатическая гипотония нередки на протяжении хронической фазы - уже после благополучного разрешения шоковых реакций. Вегетативная нестабильность часто проявляется эпизодической гипертензией, гиперемией кожных покровов, потливостью и тахикардией.
Для нейрогенного нарушения гемодинамики, сочетающегося с другими повреждениями, при отсутствии своевременного распознавания и купирования характерно жизнеугрожающее течение с развитием полиорганной недостаточности, смертельным исходом. Утрата центрального контроля над функцией дыхательных мышц ведет к углублению респираторных расстройств, кардиогенные варианты патологии сопровождаются отеком легких, кардиомиопатией такоцубо.
Резкая и продолжительная гипотония может спровоцировать вторичное ишемическое повреждение головного и спинного мозга, что дополнительно усугубляет неврологический дефицит. Опосредованные гемодинамической нестабильностью микроциркуляторные нарушения потенцируют тромботические осложнения, увеличивающие риск легочной эмболии, острого коронарного синдрома, недостаточности мозгового кровообращения.
Учитывая потенциальную опасность патологии, в отделении реанимации проводят ургентное обследование пациента. Прежде чем установить диагноз нейрогенного шока, рекомендуют исключить другие причины циркуляторной недостаточности, особенно при наличии выраженной прогрессирующей рефрактерной гипотензии. В этом помогают следующие методы лабораторно-инструментального контроля:
- Общий и биохимический анализы крови. Получают развернутую картину периферической крови, данные коагулограммы, электролитного состава плазмы. Определяют концентрацию кортизола, маркеров некроза миокарда (тропонинов, миоглобина, креатинфосфокиназы). Крайне важна оценка газов артериальной и венозной крови, по результатам которой выявляют гипоксемию, гиперкапнию, ацидоз.
- Гемодинамический мониторинг. Исследовать гемодинамические показатели можно неинвазивными либо инвазивными способами. К первым относят измерение АД, пульсоксиметрию, ЭКГ, плетизмографию. Сердечный выброс измеряют с помощью эхокардиографии с допплерографией, методами на основе термодилюции. О тканевой перфузии можно судить по величине диуреза. Инвазивный мониторинг проводят через центральный венозный или артериальный катетер.
- Томографические методы. Необходимы для установления причин гемодинамической нестабильности, обнаружения сопутствующих повреждений, представляющих опасность для пациента. КТ-сканирование позволяет оценить состояние позвоночника, головного мозга, внутренних органов. МРТ-диагностика более информативна для спинальных повреждений. Пациентам с шоковыми реакциями томография должна выполняться под тщательным контролем.
Немаловажное значение имеет диагностическая люмбальная пункция с анализом ликвора, нейрофизиологические исследования (энцефалография, нейромиография). Врач-невролог дифференцирует сосудистую недостаточность с гиповолемическим, геморрагическим, обструктивным шоками. Необходимо исключить наличие застойной сердечной недостаточности, сепсиса, массивной ТЭЛА. Пациенты нуждаются в экстренной консультации травматолога и нейрохирурга.
Лечение нейрогенного шока
Консервативная терапия
Ургентное состояние требует своевременного купирования по принципам реаниматологии и интенсивной терапии. При травмах цервикального отдела позвоночного столба для предотвращения дальнейшего повреждения спинного мозга проводится иммобилизация воротником. Параллельно осуществляются мероприятия, направленные на стабилизацию системной гемодинамики и перфузии тканей:
- Инфузионная поддержка. Для восстановления витальных функций и предупреждения вторичных ишемических процессов основные усилия направляются на купирование гипотонии. Терапия первой линии - инфузия солевых растворов для быстрого восстановления ОЦК. При сопутствующем геморрагическом шоке для удержания жидкости в сосудистом русле кристаллоиды сочетают с коллоидными растворами.
- Инотропы и вазопрессоры. Если жидкостная ресусцитация не привела к устранению симптоматики шока, применяют препараты второй линии - инотропные (добутамин), вазопрессорные агенты (дофамин, адреналин). Чтобы улучшить перфузию спинного мозга, в первую неделю после спинальной травмы рекомендуют поддерживать среднее АД на уровне 85-90 мм рт. ст.
- Холиноблокаторы. Лечение тяжелой гемодинамически значимой брадикардии проводят холинолитиками - атропином, гликопирролатом. Альтернативой могут служить адреномиметики (изадрин), метилксантины (теофиллин, аминофиллин). Последние показаны для случаев резистентной брадикардии.
Наличие неврологического дефицита требует проведения противоотечной терапии кортикостероидами, но длительное использование гормональных средств не рекомендуется ввиду высокого риска осложнений. Исходя из клинической ситуации, дополнительно назначают антибактериальную, гемостатическую и нейропротекторную коррекцию. При респираторных нарушениях пациента переводят на ИВЛ. В отдаленном периоде с целью восстановления функциональных возможностей необходима комплексная реабилитация.
Хирургическое лечение
Операция может потребоваться при травматических повреждениях, осложнившихся ушибом и компрессией нервных структур. Для устранения прямого давления на мозговые ткани, снижения тяжести шока и профилактики вторичных поражений проводят стабилизацию позвоночных сегментов, открытую или закрытую репозицию, декомпрессию. Любое ухудшение неврологических функций требует срочной хирургической коррекции, раннее вмешательство снижает потребность в ИВЛ, сокращает продолжительность пребывания в стационаре.
Экспериментальное лечение
Текущие исследования направлены на предупреждение вторичного нейрогенного повреждения, изучение новых способов восстановления нейронов, регенерации утраченных связей в головном и спинном мозге. С этой целью рассматривается применение антиоксидантов, блокаторов апоптоза, ингибиторов кальпаина. Исследуется влияние налоксона, тиреотропин-рилизинг-гормона. Перспективным направлением считают использование стволовых клеток, генную терапию.
Случаи тяжелого нейрогенного шока, вызванного спинальными травмами или церебральными повреждениями с полным неврологическим дефицитом, создают явную угрозу для жизни. Задержки в оперативной коррекции ухудшают и без того очень серьезный прогноз. Даже после гемодинамической стабилизации пациента длительно сохраняется вегетативная дисрегуляция, существует риск вторичных осложнений и снижения качества жизни. Профилактические меры сводятся к своевременной диагностике неврологической патологии, ранней и полноценной терапии системных расстройств.
Кардиогенный шок - крайняя степень левожелудочковой недостаточности, характеризующаяся резким снижением сократительной способности миокарда (падением ударного и минутного выброса), которое не компенсируется повышением сосудистого сопротивления и приводит к неадекватному кровоснабжению всех органов и тканей, прежде всего - жизненно важных органов. Когда критическое количество миокарда левого желудочка повреждено, насосная недостаточность может быть распознана клинически как легочная недостаточность или как системная гипотензия или оба варианта имеют место одновременно. При выраженной насосной недостаточности может развиться отек легких. Комбинация гипотензии с насосной недостаточностью и отеком легких известна как кардиогенный шок. Летальность колеблется от 70 до 95%.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
В настоящее время рекомендуется не включать в понятие кардиогенный шок - рефлекторный и аритмический шок, которые имеют другой генез.
Факторы и группы риска
5. Снижение насосной функции сердца в результате процесса ремоделирования, начинающегося в первые часы и дни после начала развития острой коронарной окклюзии.
Жалобы больного на выраженную общую слабость, головокружение, “туман перед глазами”, сердцебиение, ощущение перебоев в области сердца, загрудинные боли, удушье.
Перкуторно: расширение левой границы сердца, при аускультации тоны сердца глухие, аритмии, тахикардии, протодиастолический ритм галопа (патогномоничный симптом выраженной левожелудочковой недостаточности). Дыхание поверхностное, учащенное.
Наиболее тяжелое течение кардиогенного шока характеризуется развитием сердечной астмы и отека легких. Появляется удушье, дыхание клокочущее, беспокоит кашель с отделением розовой пенистой мокроты. При перкуссии легких определяется притупление перкуторного звука в нижних отделах. Здесь же выслушиваются крепитация, мелкопузырчатые хрипы. При прогрессировании альвеолярного отека хрипы выслушиваются более чем над 50% поверхности легких.
Диагноз основывается на выявлении снижения систолического артериального давления менее 90 мм Hg, клинических признаках гипоперфузии (олигурия, ментальное притупление, бледность, потоотделение, тахикардия) и легочной недостаточности.
А. Рефлекторный шок (болевой коллапс) развивается в первые часы заболевания, в период сильных болей в области сердца из-за рефлекторного падения общего периферического сосудистого сопротивления.
4. Длительность гипотензии не превышает 1-2 часов, симптомы шока исчезают самостоятельно или после купирования болевого синдрома.
Чаще развивается в первые часы (реже - дни заболевания) при пароксизмальной желудочковой тахикардии, также при суправентрикулярной тахикардии, пароксизмальной мерцательной аритмии и трепетании предсердий. Общее состояние больного тяжелое.
Развивается при полной атриовентрикулярной блокаде с проведением 2:1, 3:1, медленном идиовентрикулярном и узловом ритмах, синдроме Фредерика (сочетание полной атриовентрикулярной блокады с мерцательной аритмией). Брадисистолический кардиогенный шок наблюдается в первые часы развития обширного и трансмурального инфаркта миокарда.
- причины смерти - тяжелая левожелудочковая недостаточность, внезапная асистолия сердца, фибрилляция желудочков.
Выделяют 3 степени тяжести кардиогенного шока в зависимости от выраженности клинических проявлений, показателей гемодинамики, ответной реакции на проводимые мероприятия:
Кардиогенный шок: неотложная помощь, симптомы, лечение, причины
Пожалуй, самым частым и грозным осложнением инфаркта миокарда (ИМ) является кардиогенный шок, который включает несколько разновидностей. Возникающее внезапно тяжелое состояние в 90% случаев заканчивается смертельным исходом. Перспектива пожить еще у больного появляются лишь тогда, когда в момент развития болезни, он находится в руках врача. А лучше - целой реанимационной бригады, имеющей в своем арсенале все необходимые медикаменты, аппаратуру и приспособления для возвращения человека с «того света». Однако даже при наличии всех этих средств, шансы на спасение очень малы. Но надежда умирает последней, поэтому врачи до последнего борются за жизнь больного и в иных случаях достигают желаемого успеха.
Кардиогенный шок и причины его возникновения
Кардиогенный шок, проявляющийся острой артериальной гипотензией, которая иногда достигает крайней степени, является сложным, часто неуправляемым состоянием, развивающимся в результате «синдрома малого сердечного выброса» (так характеризуют острую недостаточность сократительной функции миокарда).
Наиболее непредсказуемым периодом времени в плане возникновения осложнений острого распространенного инфаркта миокарда являются первые часы заболевания, ведь именно тогда в любой момент инфаркт миокарда может обернуться кардиогенным шоком, который обычно протекает в сопровождении следующих клинических симптомов:
- Расстройства микроциркуляции и центральной гемодинамики;
- Кислотно-щелочного дисбаланса;
- Сдвига водно-электролитного состояния организма;
- Изменения нейрогуморальных и нервно-рефлекторных механизмов регуляции;
- Нарушения клеточного метаболизма.
Кроме возникновения кардиогенного шока при инфаркте миокарда, существуют и другие причины развития этого грозного состояния, к которым относятся:
- Первичные нарушения насосной функции левого желудочка (повреждения клапанного аппарата различного происхождения, кардиомиопатия, миокардит);
- Нарушения наполнения полостей сердца, что происходит при тампонаде сердца, миксоме или внутрисердечных тромбах, тромбоэмболии легочной артерии (ТЭЛА);
- Аритмия любой этиологии.
Рисунок: причины кардиогенного шока в процентном соотношении
Формы кардиогенного шока
Классификация кардиогенного шока основана на выделении степеней тяжести (I, II, III - в зависимости от клиники, ЧСС, уровня АД, диуреза, длительности шока) и видов гипотензивного синдрома, которые можно представить следующим образом:
- Рефлекторный шок (синдром гипотензии-брадикардии), который развивается на фоне сильных болевых ощущений, некоторые специалисты собственно шоком не считают, поскольку он легко купируется эффективными методами, а в основе падения артериального давления лежат рефлекторные влияния пораженного участка миокарда;
- Аритмический шок, при котором артериальная гипотензия обусловлена малым сердечным выбросом и связана с бради- или тахиаритмией. Аритмический шок представлен двумя формами: преобладающей тахисистолической и особенно неблагоприятной - брадисистолической, возникающей на фоне антриовентрикулярной блокады (АВ) в раннем периоде ИМ;
- Истинныйкардиогенный шок, дающий летальность около 100%, так как механизмы его развития приводят к необратимым изменениям, несовместимым с жизнью;
- Ареактивныйшок по патогенезу является аналогом истинного кардиогенного шока, но несколько отличается большей выраженностью патогенетических факторов, а, следовательно, и особой тяжестью течения;
- Шок из-за разрыва миокарда, который сопровождается рефлекторным падением АД, тампонадой сердца (кровь изливается в полость перикарда и создает препятствия сердечным сокращениям), перегрузкой левых отделов сердца и падением сократительной функции сердечной мышцы.
патологии-причины развития кардиогенного шока и их локализация
Таким образом, можно выделить общепринятые клинические критерии шока при инфаркте миокарда и представить их в следующем виде:
- Снижение систолического артериального давления ниже допустимого уровня 80 мм рт. ст. (для страдающих артериальной гипертензией - ниже 90 мм рт. ст.);
- Диурез менее 20мл/ч (олигурия);
- Бледность кожных покровов;
- Потеря сознания.
Однако о тяжести состояния пациента, у которого развился кардиогенный шок, можно судить скорее по длительности шока и реакции больного на введение прессорных аминов, чем по уровню артериальной гипотензии. Если длительность шокового состояния превышает 5-6 часов, не купируется лекарственными препаратами, а сам шок сочетается с аритмиями и отеком легких, такой шок называют ареактивным.
Патогенетические механизмы возникновения кардиогенного шока
Ведущая роль в патогенезе кардиогенного шока принадлежит снижению сократительной способности сердечной мышцы и рефлекторным влияниям из зоны поражения. Последовательность изменений в левом отделе можно представить следующим образом:
- Уменьшенный систолический выброс включает каскад приспособительных и компенсаторных механизмов;
- Усиленная продукция катехоламинов приводит к генерализованному сужению сосудов, особенно, артериальных;
- Генерализованный спазм артериол, в свою очередь, вызывает повышение общего периферического сопротивления и способствует централизации кровотока;
- Централизация кровотока создает условия для увеличения объема циркулирующей крови в малом круге кровообращения и дает дополнительную нагрузку на левый желудочек, вызывая его поражение;
- Повышенное конечное диастолическое давление в левом желудочке приводит к развитию левожелудочковой сердечной недостаточности.

Бассейн микроциркуляции при кардиогенном шоке также подвергается значительным изменениям, обусловленным артериоло-венозным шунтированием:
- Капиллярное русло обедняется;
- Развивается метаболический ацидоз;
- Наблюдаются выраженные дистрофические, некробиотические и некротические изменения в тканях и органах (некрозы в печени и почках);
- Повышается проницаемость капилляров, за счет чего происходит массивный выход плазмы из кровяного русла (плазморрагия), объем которой в циркулирующей крови, естественно, падает;
- Плазморрагии приводят к повышению гематокрита (соотношение между плазмой и красной кровью) и уменьшению притока крови к сердечным полостям;
- Кровенаполнение коронарных артерий снижается.
Происходящие в зоне микроциркуляции события неизбежно приводят к формированию новых участков ишемии с развитием в них дистрофических и некротических процессов.
Кардиогенный шок, как правило, отличается стремительным течением и быстро захватывает весь организм. За счет расстройств эритроцитарного и тромбоцитарного гомеостаза начинается микрополисвертывание крови в других органах:
- В почках с развитием анурии и острой почечной недостаточности - в итоге;
- В легких с формированием синдрома дыхательных расстройств (отек легких);
- В головном мозге с отеком его и развитием мозговой комы.
В результате этих обстоятельств начинает расходоваться фибрин, который идет на образование микротромбов, формирующих ДВС-синдром (диссеминированное внутрисосудистое свертывание) и приводящих к возникновению кровотечений (чаще в желудочно-кишечном тракте).
Таким образом, совокупность патогенетических механизмов приводит состояние кардиогенного шока к необратимым последствиям.
Видео: медицинская анимация кардиогенного шока (eng)
Диагностика кардиогенного шока
Учитывая тяжесть состояния больного, времени на детальное обследование у врача особенно нет, поэтому первичная (в большинстве случаев догоспитальная) диагностика опирается целиком на объективные данные:
- Цвет кожных покровов (бледная, мраморная, цианоз);
- Температура тела (понижена, липкий холодный пот);
- Дыхание (частое, поверхностное, затрудненное - диспноэ, на фоне падения АД нарастают застойные явления с развитием отека легких);
- Пульс (частый, малого наполнения, тахикардия, при снижении АД становится нитевидным, а потом перестает прощупываться, может развиваться тахи- или брадиаритмия);
- Артериальное давление (систолическое - резко снижено, часто не превышает 60 мм рт. ст., а иногда и вовсе не определяется, пульсовое, если получается измерить диастолическое, оказывается ниже 20 мм рт. ст.);
- Тоны сердца (глухие, иной раз улавливается III тон или мелодия протодиастолического ритма галопа);
- ЭКГ (чаще картина ИМ);
- Функция почек (диурез снижен или возникает анурия);
- Болезненные ощущения в области сердца (могут быть достаточно интенсивными, больные громко стонут, беспокойны).
Естественно, для каждого вида кардиогенного шока присущи свои признаки, здесь приведены лишь общие и самые распространенные.

Диагностические исследования (коагулограмма, насыщение крови кислородом, электролиты, ЭКГ, УЗИ и др.), которые необходимы для правильной тактики ведения больного, проводятся уже в стационарных условиях, если бригада скорой помощи успевает его туда доставить, поскольку смерть по дороге в больницу не такая уж редкая вещь в подобных случаях.
Кардиогенный шок - состояние неотложное
Прежде чем приступить к оказанию неотложной помощи при кардиогенном шоке, любой человек (не обязательно врач) должен хоть как-то ориентироваться в симптомах кардиогенного шока, не перепутав угрожающее жизни состояние с состоянием алкогольного опьянения, например, ведь инфаркт миокарда и последующий за ним шок может случиться в любом месте. Иной раз приходится видеть на остановках или на газонах лежащих людей, которые, возможно, нуждаются в самой скорой помощи реаниматологов. Некоторые проходят мимо, но многие останавливаются и пытаются оказать первую помощь.
Конечно, при наличии признаков клинической смерти, важно немедленно начать реанимационные мероприятия (непрямой массаж сердца, искусственное дыхание).
Однако, к сожалению, немногие владеют техникой, да и теряются зачастую, поэтому в подобных случаях самой лучшей доврачебной помощью будет телефонный звонок по номеру «103», где очень важно правильно описать диспетчеру состояние больного, опираясь на признаки, которые могут быть характерны для тяжелого сердечного приступа любой этиологии:
- Крайне бледный цвет лица с сероватым оттенком или цианозом;
- Холодный липкий пот покрывает кожу;
- Снижение температуры тела (гипотермия);
- Реакция на окружающие события отсутствует;
- Резкое падение артериального давления (если есть возможность его измерения до приезда бригады скорой помощи).
Догоспитальная помощь при кардиогенном шоке
Алгоритм действий зависит от формы и симптомов кардиогенного шока, реанимационные мероприятия, как правило, начинают немедленно, прямо в реанимобиле:
- Под углом 15° приподнимают ноги больного;
- Дают кислород;
- Если больной находится в бессознательном состоянии, интубируют трахею;
- При отсутствии противопоказаний (набухание шейных вен, отек легких) осуществляют инфузионную терапию раствором реополиглюкина. Кроме того, вводят преднизолон, антикоагулянты и тромболитики;
- Дя поддержания артериального давления хотя бы на самом минимальном уровне (не ниже 60/40 мм рт. ст.) производят введение вазопрессоров;
- При нарушении ритма - купирование приступа в зависимости от ситуации: тахиаритмия - электроимпульсной терапией, брадиаритмия - ускоряющей кардиостимуляцией;
- В случае фибрилляции желудочков - дефибрилляция;
- При асистолии (прекращение сердечной деятельности) - непрямой массаж сердца.
Принципы медикаментозной терапии при истинном кардиогенном шоке:
Лечение кардиогенного шока должно носить не только патогенетический, но и симптоматический характер:
- При отеке легких назначается нитроглицерин, диуретики, адекватное обезболивание, введение спирта для предотвращения образования пенистой жидкости в легких;
- Выраженный болевой синдром купируют промедолом, морфином, фентанилом с дроперидолом.
Срочная госпитализация под постоянным наблюдением в блок интенсивной терапии, минуя приемный покой! Разумеется, если удалось стабилизировать состояние больного (систолическое давление 90-100 мм рт. ст.).
Прогноз и шансы на жизнь
На фоне даже непродолжительного во времени кардиогенного шока могут стремительно развиваться другие осложнения в виде нарушений ритма (тахи- и брадиаритмии), тромбозов крупных артериальных сосудов, инфарктов легких, селезенки, некрозов кожных покровов, геморрагий.
В зависимости от того, как идет снижение артериального давление, насколько выражены признаки периферических нарушений, какая реакция организма больного на лечебные мероприятия принято различать кардиогенный шок средней тяжести и тяжелый, который в классификации обозначен как ареактивный. Легкая степень для такого серьезного заболевания, в общем-то, как-то не предусмотрена.
Однако даже в случае шока средней степени тяжести, особенно обольщаться не приходится. Некоторый позитивный ответ организма на лечебные воздействия и обнадеживающее нарастание артериального давления до 80-90 мм рт. ст. может быстро смениться обратной картиной: на фоне нарастающих периферических проявлений АД начинает падать вновь.
Больные с тяжелой формой кардиогенного шока практически лишены всяких шансов на выживаемость, так как они абсолютно не реагируют на лечебные мероприятия, поэтому подавляющее большинство (около 70%) погибает в первые сутки болезни (обычно в течение 4-6 часов от момента возникновения шока). Отдельные больные могут продержаться 2-3 дня, а потом наступает смерть. Лишь 10 больным из 100 удается преодолеть это состояние и выжить. Но победить по-настоящему эту страшную болезнь суждено лишь единицам, поскольку часть возвратившихся из «мира иного» вскоре погибает от сердечной недостаточности.
График: выживаемость после кардиогенного шока в Европе
Ниже приведена статистика, собранная швейцарскими медиками, по больным, перенесших инфаркт миокарда с острым коронарным синдромом (ОКС) и кардиогенным шоком. Как видно из графика, европейском врачам удалось снизить летальность больных ~до 50%. Как было сказано выше, в России и СНГ эти цифры еще более пессимистичны.
Читайте также:
- КТ, МРТ при пигментном ворсинчато-узелковом синовите височно-нижнечелюстного сустава (ВНЧС)
- Загрудинный зоб
- Влияние полония на эндокринные органы. Воздействие полония на щитовидную железу, надпочечники
- Техника, этапы операции дренирования плевральной полости (введения торакостомической трубки)
- Тромбоэмболия легочной артерии (ТЭЛА): симптомы и признаки, рекомендации, лечение
