Жировая ткань эмбриона. Образование хряща у плода
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
ФГБУ «Ивановский НИИ материнства и детства им. В.Н. Городкова» Минздрава России
Врожденные незрелые тератомы. Описание двух наблюдений
Журнал: Архив патологии. 2021;83(2): 33‑37
Тератомы относятся к группе герминогенно-клеточных опухолей и состоят из тканей, являющихся производными 3 зародышевых листков. Локализация тератом крайне разнообразна. Основной задачей морфологического исследования является диагностика вида тератомы. Согласно классификации ВОЗ, выделяют зрелые и незрелые тератомы (коды ICD-O9080/0 и 9080/3 соответственно). Считается, что прогноз заболевания не зависит от состава зрелых тканевых компонентов. В данной статье приводится описание 2 секционных наблюдений врожденных незрелых тератом у недоношенных живорожденного и мертворожденного, одна из которых эпигнатус — крайне редкая по локализации опухоль. Подчеркнута необходимость тщательного морфологического исследования тератом, определяющего тактику лечения пациентов. Описанные наблюдения демонстрируют важность своевременной пренатальной диагностики и междисциплинарного подхода, а также необходимость четкой маршрутизации пациентов с диагностированными объемными образованиями у плода.
Дата принятия в печать:
Тератомы представляют собой опухоли, относящиеся к группе герминогенно-клеточных (ГКО). Они развиваются из популяции полипотентных клеток, являющихся источником развития тканей эмбриона и всех трех зародышевых листков — экто-, энто- и мезодермы.
Локализация тератом разнообразна и связана с маршрутом миграции первичных зародышевых клеток из желточного мешка в процессе эмбриогенеза [1, 2]. Клетки из энтодермы желточного мешка мигрируют вдоль будущего позвоночника к генитальному гребню в забрюшинном пространстве, где развиваются половые железы [3]. Подавляющее большинство герминогенных новообразований имеет внутригонадную локализацию (в половых железах). Возникновение экстрагонадных (внегонадных) ГКО связывают с нарушением процесса миграции из краниального конца в каудальный, при котором происходит задержка зародышевых клеток на пути следования, по ходу срединной линии. Экстрагонадные опухоли наблюдаются достаточно редко и могут располагаться в средостении, крестцово-копчиковом отделе, забрюшинном пространстве, головном мозге (шишковидном теле, гипофизе). Орофарингеальная тератома, или эпигнатус (epignathus), представляет собой крайне редкую врожденную опухоль, исходящую из ротовой полости, чаще всего из мягкого или твердого неба или из нижней челюсти. В некоторых случаях может наблюдаться интракраниальный рост опухоли с вовлечением мозговых структур. В структуре детской заболеваемости злокачественными новообразованиями на ГКО приходится около 3—4% случаев [3]. Заболеваемость эпигнатусом составляет от 1:35 000 до 1:200 000 живорождений с преобладанием девочек в соотношении 3:1 [4]. Согласно классификации ВОЗ 2014 г. [5], тератомы разделяют на зрелые и незрелые. По Международной классификации онкологических заболеваний (ICD-O) зрелые тератомы имеют код ICD-O 9080/0, незрелые — ICD-O 9080/3. Для определения степени незрелости тератомы используется классификация AFIP (Armed Forces Institute of Pathology), одобренная ВОЗ, согласно которой выделяют: 0 степень — отсутствие незрелого компонента, 1-я — примитивные нейроэпителиальные структуры составляют менее 1 поля зрения (при увеличении ×40) в любом срезе (low-grade), 2-я — незрелый компонент заполняет 1—3 поля зрения ( 40) (high-grade), 3-я — примитивные нейроэпителиальные структуры составляют более 3 полей зрения (×40) в любом срезе (high-grade).
Незрелые тератомы в отличие от других герминогенных опухолей чаще встречаются вне половых органов — в средостении, забрюшинном пространстве, крестцово-копчиковой области. Встречаются и редкие локализации тератом, такие как желудок, печень, мочевой пузырь, предстательная и щитовидная железы. Наиболее характерный компонент незрелых тератом — примитивные нейроэктодермальные структуры с медуллобластными клетками, нейробластами, формирующими псевдорозетки и трубочки, имитирующими развивающуюся нервную трубку, структуры сетчатки (или клетки меланоцитарного нейроэпителия) и сосудистых сплетений. Также компонентами опухоли могут быть незрелая жировая ткань из липобластов, железы кишечного типа, неполноценные печеночные балки, незрелые элементы почек и легких. Для незрелых тератом характерна гиперцеллюлярность и повышенная митотическая активность стромы, напоминающей эмбриональную мезенхиму.
Клинические проявления преимущественно зависят от локализации опухоли. Незрелые тератомы могут метастазировать в регионарные лимфатические узлы, печень, легкие, кости, надпочечники. Прогноз зависит от возраста пациента, гистологического типа и анатомического расположения опухоли. Хотя большинство неонатальных и врожденных экстрагонадных тератом доброкачественные, около 10% имеют злокачественный потенциал [6]. Обычно это незрелые тератомы. При этом наличие незрелого нейроэпителия обычно не является предиктором злокачественного поведения. Последнее в основном ассоциировано с микрофокусами опухоли желточного мешка, которые могут быть либо не замечены патоморфологом при исследовании гистологических препаратов, либо не войти в исследуемый материал. В связи с этим незрелые тератомы относят к потенциально злокачественным опухолям [7]. Прогноз при эпигнатусе чаще всего неблагоприятный и зависит от размеров опухолевого образования и вовлечения витальных структур. Антенатальная гибель плода отмечается почти в половине случаев. Смертность в раннем неонатальном периоде обусловлена нарушением проходимости верхних дыхательных путей.
Приводим 2 наблюдения врожденных незрелых тератом.
Первый случай. Недоношенная девочка, родившаяся у женщины С. 32 лет от вторых преждевременных оперативных родов в срок 28 нед 4 дня. Мать соматически здорова, в анамнезе 1 своевременные роды. Течение настоящей беременности осложнилось маловодием. В 21—22 нед. беременности при проведении скринингового УЗИ у плода обнаружено объемное кистозно-солидное образование в брюшной полости, заподозрена тератома. На пренатальном консилиуме беременность решено пролонгировать с учетом локализации образования, состояния плода и желания пациентки. На 29-й неделе беременности женщина поступила в Ивановский НИИ материнства и детства с жалобами на отсутствие шевелений плода. При выполнении допплерографии выявлены нарушения маточно-плацентарно-плодового кровотока III степени. Также диагностирован патологический тип кардиотокограммы (синусоидальный ритм). Принято решение о досрочном оперативном родоразрешении. Родилась живая недоношенная девочка массой тела 2750 г, длиной 38 см, оценка по шкале Апгар 1—3 балла. Состояние расценено как крайне тяжелое, обусловленное респираторными нарушениями и сердечной недостаточностью. Также у ребенка диагностирована неиммунная водянка плода. Ребенок интубирован, переведен в отделение реанимации. При УЗИ подтверждено наличие объемного образования в брюшной полости, а также отмечено наличие свободной жидкости в брюшной и плевральных полостях. После консультации детского хирурга выполнен лапароцентез, дренировано около 200 мл транссудата. Попытка катетеризации мочевого пузыря оказалась безуспешной. Несмотря на проводимую терапию, ребенок умер спустя 2 суток 18 ч вследствие развития рецидивирующего легочного кровотечения и правостороннего напряженного пневмоторакса.
На вскрытии в брюшной полости обнаружено опухолевидное кистозно-солидное образование, сдавливающее мочеточники и петли толстой и тонкой кишки. Опухоль размерами 85×60×40 мм имела неправильную форму и бугристую поверхность (рис. 1, а). На разрезе множество кист, заполненных слизистым, серозным и геморрагическим содержимым. Солидные участки белесовато-серого и желтоватого цвета, разной степени плотности, с очаговыми кровоизлияниями. Гистологически наиболее значимым компонентом опухоли была незрелая нейроэпителиальная ткань, представленная нервными трубочками и псевдорозетками из темных гиперхромных столбчатых клеток, формирующих многорядные структуры с многочисленными митозами (рис. 1, б), а также формирующиеся сосудистые сплетения (рис. 1, в) и элементы незрелой веретеноклеточной стромы. Энтодермальный компонент представлен многочисленными кистами, выстланными эпителием кишечного типа, встречающимися в 1—2 полях зрения каждого среза (рис. 1, г). Часть опухоли состояла из зрелой мезодермы (хрящевая, гладкомышечная, жировая ткань) и энтодермы (кисты и железистые структуры, выстланные переходным цилиндрическим и призматическим эпителием). Незрелые энтодермальные элементы представлены также тканью печени и почечной бластемой (рис. 1, д, е). Патогистологическое заключение: незрелая тератома забрюшинного пространства (2-я степень незрелости, high-grade).
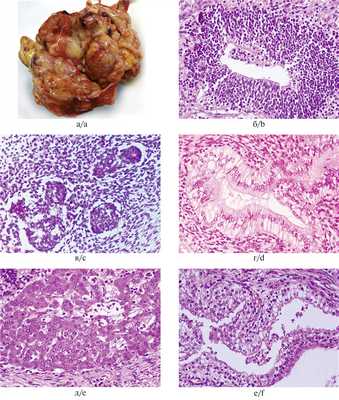
Рис. 1. Тератома забрюшинного пространства.
а — макроскопическая картина опухоли кистозно-солидного строения; б — незрелые элементы нейроэктодермального происхождения; в — формирующиеся сосудистые сплетения; г — кисты, выстланные эпителием кишечного типа; д — неполноценные печеночные балки; е — незрелая ткань почек. Окраска гематоксилином и эозином, ×400.
Второй случай. У женщины К. 28 лет во время второй беременности при скрининговом УЗИ у плода выявлены врожденная аномалия развития челюстно-лицевой области и опухоль ротовой полости кистозно-солидного строения размером 60×42 мм с участками кальцификации (подозрение на эпигнатус). Решение пренатального консилиума: в связи с неблагоприятным прогнозом для плода рекомендовано прервать беременность по медицинским показаниям. В Забайкальском перинатальном центре произведено оперативное родоразрешение при сроке 22 нед с извлечением мертвого плода мужского пола массой 525 г, длиной 21 см. Непосредственной причиной гибели плода послужила внутриутробная гипоксия, возникшая до начала родов. На аутопсии выявлено исходящее из ротовой полости и твердого неба опухолевидное образование размером 70×50×50, массой 53 г, с крупнобугристой поверхностью, кистозно-солидного строения, желтовато-красного цвета, преимущественно студневидной консистенции с участками костно-хрящевой плотности (рис. 2, а). Микроскопически основную часть опухоли составляли поля незрелой нервной ткани (более 3 полей зрения, ×40), представляющие множественные примитивные нейроэктодермальные структуры: нейрональные трубочки, чередующиеся с эпителиальными структурами, примитивными трубочками, фокусами глиальных клеток, нейробластами, ганглиозными клетками, сосудистыми сплетениями (рис. 2, б, в). Кроме того, в структуре опухоли выявлены производные эктодермы в виде элементов кожи с ее придатками. Мезодермальный компонент представлен соединительной, костной, хрящевой, жировой тканью, гладкомышечными волокнами и недифференцированной зародышевой мезенхимой. Энтодермальные компоненты — железистые структуры в виде трубочек и кист, выстланных цилиндрическим или реснитчатым эпителием (рис. 2, г). В паренхиме опухоли определялись крупноочаговые кровоизлияния на фоне выраженного полнокровия сосудов. Патогистологическое заключение: незрелая тератома (3-я степень незрелости, high-grade).

Рис. 2. Эпигнатус.
а — макроскопическая картина мультикистозной опухоли, выступающей изо рта; б — нейрональные структуры в виде трубочек и псевдорозеток; в — фокусы нервной ткани; г — энтодермальные структуры. Окраска гематоксилином и эозином, ×100.
В заключение, опираясь на собственный опыт и данные литературы, следует отметить, что визуализировать тератому практически любой локализации позволяет пренатальная ультразвуковая диагностика состояния плода и при необходимости магнитно-резонансная томография. Вопросы прерывания либо пролонгации беременности и выбора оптимального способа и срока родоразрешения решаются мультидисциплинарно, с учетом локализации, размеров, динамики роста опухоли и гестационного возраста плода. Однако определить степень незрелости опухоли можно лишь при ее тщательном гистологическом исследовании, которое по-прежнему остается золотым стандартом диагностики. Так, в первом наблюдении тератома внегонадной локализации (забрюшинное пространство) при гистологическом исследовании оказалась незрелой опухолью со злокачественным потенциалом, при которой может быть рекомендовано досрочное прерывание беременности. При выявлении эпигнатуса в пренатальном периоде необходимо исключить интракраниальный рост опухоли, который является показанием к прерыванию беременности. При выявлении у плода объемного образования необходима четкая маршрутизация с направлением пациенток в специализированные центры для решения вопроса о дальнейшей тактике и способе родоразрешения. Для лучшего междисциплинарного взаимодействия патоморфологов и клиницистов следует четко понимать терминологию и классификацию.
Жировая ткань эмбриона. Образование хряща у плода
Доступная, качественная и высокотехнологичная медицинская помощь женщине и ребенку, содействие сохранению и восстановлению репродуктивного здоровья в семье и как следствие - снижение материнских и перинатальных потерь, детской инвалидности.
Внимание!
На сегодняшний день Перинатальный центр остается одним из медицинских учреждений, не перепрофилированных для лечения пациентов с коронавирусной инфекцией.
В период сложившейся эпидемиологической обстановки хотим обратить внимание, что у нас одноместные палаты, а это значит:
- вы сможете проводить время со своим малышом только наедине;
- ежедневный осмотр врачами малыша и мамы проводится в индивидуальном порядке в палате;
- отсутствуют контакты с другими пациентами;
- запрещены посещения родственниками;
- питание по графику с разграничением по времени;
- уникальная современная вентиляционная система, в каждой палате установлен фильтр тонкой очистки (Hepa H13),что дает 99% очистку воздуха от вирусов, бактерий и токсичной пыли.
При входе всем пациентам проводят измерение температуры тела, в случае повышения температуры более 37˚С пациент в Перинатальный центр не допускается.
Данные меры исключают риск заражения коронавирусной инфекцией.
ВНИМАНИЕ.
Мы рады пригласить будущих мам в Областной перинатальный центр для подписания диспансерных книжек (на сроке после 28 недель).
Весь комплекс медицинских услуг по родоразрешению Вы сможете получить по полису ОМС.
⚡⚡⚡ Закрытие на плановую дезинфекцию акушерских стационаров ГБУЗ ЯО «Областной перинатальный центр» запланировано на период с 08:00 17 октября по 08:00 31 октября 2022 года.
В период закрытия будет осуществляться прием:
- беременных и рожениц до 33 недель 6 дней включительно,
- пациенток гинекологического профиля для плановых оперативных вмешательств.
Беременные высокой группы риска в сроках 34 недели и более, а также пациентки гинекологического профиля для оказания экстренной помощи, в указанные период, госпитализируются в Клиническую больницу №9.
Основание: приказ Департамента здравоохранения и фармации Ярославской области от 11.10.2022 №1277.
P.S. В декабре 2022 года закрытия на дезинфекцию не будет.
С учетом эпидемиологической ситуации, в настоящее время продолжает действовать ограничение на посещения пациентов стационарных отделений Перинатального центра.
Департамент здравоохранения и фармации Ярославской области информирует, что в рамках реализации типового пилотного проекта «Репродуктивное здоровье», утверждённого Заместителем Председателя Правительства Российской Федерации Голиковой Т.А. от 25 ноября 2021 года № 12752п-П12, продолжается проведение регулярных встреч граждан с экспертами по проблемным вопросам репродуктивного здоровья.
Встречи проводятся каждую субботу на канале «Репродуктивное здоровье», который доступен по ссылкам:
График просветительского проекта «Репродуктивное здоровье» на август - декабрь 2022 год
№ п/п
Дата
Время
Эксперт
Наименование темы
Ожирение как междисциплинарная проблема. Профилактика и коррекция нарушений пищевого поведения. Правильное питание и психологические аспекты нарушений женского здоровья.
Современные возможности лекарственного и хирургического лечения нарушений мужского репродуктивного здоровья. Вспомогательные репродуктивные технологии при мужском бесплодии.
Беременность, роды и аборты у подростков. Особенности профилактического осмотра несовершеннолетних. Современные методы контрацепции для подростков и молодежи.
Миома матки: бессимптомная, симптомная. Семейные формы. Возможные варианты обследования и лечения.
Последствия перенесенного COVID-19 у женщин (постковидный синдром).
Рак предстательной железы и стереотипы мужского репродуктивного здоровья. Возможности современной медицины и правильное отношение к своему здоровью.
ВИЧ, гепатит и беременность. Профилактика ВИЧ и гепатита среди молодежи.
Доброкачественная дисплазия молочных желез. Предраковые заболевания и факторы риска развития злокачественных новообразований молочной железы. Что надо знать: простые ответы на вопросы женщин.
«Письма к сыну»: о каких эндокринных аспектах репродуктивного здоровья нам необходимо рассказывать подросткам
Репродуктивное здоровье онкопациентов: возможности стать родителями реальны.
Профилактика послеродовой депрессии, в том числе в период ограниченного социального общения. Постковидный синдром.
Планирование семьи при сахарном диабете и патологии щитовидной железы: на что обратить внимание.
Онкология и беременность: сохранение репродуктивной функции, подготовка и ведение беременности при онкозаболеваниях.
Подростковая беременность: аборт нельзя родить. Где поставить знак препинания или что делать в непростой ситуации?
Современная эстетическая и пластическая гинекология. Единство красоты, сексуальности и психологического комфорта.
Мы то, что мы едим. Питание и мужская фертильность. Что и как необходимо есть, пить для сохранения фертильности?
Медико-генетическое консультирование при планировании беременности. Вспомогательные репродуктивные технологии, программы помощи семьям. Неэффективность ВРТ и пути преодоления.
Не только гены: роль родителей в формировании детского ожирения. Влияние ожирения на соматическое, психологическое и социальное благополучие детей и подростков.
Новые возможности в медицине и репродукции (генетика, иммунология, клеточные технологии, эндокринология, репродуктивная хирургия, гинекология, урология, онкология).
⚡⚡⚡ Партнерские роды возобновились.
На основании п. 811. Постановления Главного Государственного санитарного врача РФ от 28.01.2021 №4 «Об утверждении санитарных правил и норм СанПиН 3.3686-21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» партнёр, присутствующий при партнерских родах, обязан предоставить результат обследования на туберкулез (флюорографию органов грудной клетки) давностью не более 1 года.
Кроме того, будущему отцу нужно при себе иметь паспорт, сменную обувь (чистые резиновые сланцы), сменную чистую одежду (футболку и штаны), можно пару чистых носовых платков, пачку влажных антибактериальных салфеток и маленькую бутылочку с питьевой водой.
⚡⚡⚡ Информация для сопровождающих лиц
⚡⚡⚡ Информация для пациентов с бесплодием, нуждающихся в проведении ВРТ
В соответствие с приказом Минздрава РФ от 31.07.2020 №803н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению», который вступил в силу 01.01.2021, наличие показаний к проведению программ ВРТ осуществляет лечащий врач. Он же оформляет направление на проведение лечение бесплодия методом ЭКО.
Беременность день за днём, неделя за неделей. Как развивается эмбрион

«Поздравляем, вы беременны!» - раньше эти слова чаще говорили врачи, с появлением экспресс тестов на беременность их можно прочитать в инструкции к тесту. В любом случае беременность и материнство большинство женщин называют самым удивительным временем в жизни.
Недаром говорят, что беременная женщина словно светится изнутри, она по-особенному красива и привлекательна именно в этот период. Конечно, это чудо! Выражение немного избито, но, в самом деле, когда из комка слизи за 40 недель беременности возникает новая жизнь, по-другому это не назовёшь
Беременность - физиологическое состояние организма. Происходящие изменения запрограммированы матерью-природой. Изменения эти настолько значительны, что из-за них вся жизнь женщины переходит на новый ритм: около 80% женщин чувствуют тошноту, особенно по утрам; обостряется восприятие запахов, часть из них вызывает неприятные ощущения, вплоть до сильной тошноты и рвоты; привычный рацион может измениться - любимая еда может вызывать отвращение, а блюда, ранее входившие в список ненавистных, могут оказаться на первом месте; повышена утомляемость; досаждает непонятная сонливость; частые позывы на мочеиспускание; резкие перепады в настроении; плаксивость.
Как начинается и развивается беременность
Оплодотворение
Каждый раз в середине менструального цикла один, реже несколько, фолликул созревает в яичниках. В фолликуле находится яйцеклетка. Момент выхода яйцеклетки из фолликула называется овуляцией. После выхода яйцеклетка подхватывается маточными трубами и медленно перемещается по направлению к полости матки. Если в этот небольшой (3-6 дней) промежуток времени женщина вступает в половой контакт без средств, предохраняющих от беременности, возможно наступление беременности. Яйцеклетка вырабатывает особые вещества, сигнализирующие сперматозоидам о том, где она находится. Если «рандеву» состоится, происходит оплодотворение. Начинается беременность.
Оплодотворение происходит в маточных трубах, ещё до попадания яйцеклетки в полость матки. После слияния яйцеклетки и сперматозоида образуется зигота, с которой начинается рост эмбриона.
Что при этом происходит и как выглядит эмбрион? Как будет меняться размер эмбриона по неделям? Какие изменения будут происходить в процессе роста и развития? Как выглядят фото эмбриона по неделям? Чтобы наблюдать, как развивается эмбрион по неделям и месяцам, применяется УЗИ.
Эмбрион 1 неделя
Зигота всё ещё находится в маточной трубе на пути в матку. Маточные трубы выстланы ворсинками, двигающими яйцеклетку в сторону матки. Если в течение определённого времени зигота не попадёт в матку, она может прикрепиться к стенке маточной трубы. В этом случае говорят о внематочной беременности - опасном для здоровья и жизни состояния.
Во время оплодотворения сперматозоид приносит свои 23 хромосомы, которые соединяются с 23 хромосомами в яйцеклетке. Причем в зависимости от того, будет ли сперматозоид содержать в себе Х или У хромосому, зависит пол будущего ребёнка.
После оплодотворения и образования зиготы проходит около 30 часов. Оплодотворённая яйцеклетка начинает делиться. Этот процесс называется дробление, так как при незначительном увеличении объёма число клеток растёт в геометрической прогрессии и их размер уменьшается. Из 1 образуется 2, из 2 получается 4 и т.д. С увеличением массы клеток гаструла превращается в морулу. Морула выглядит как шаровидное скопление клеток. К 7 дню после оплодотворения морула превращается в бластулу. В центре зародыша появляется полость, заполненная жидкостью, или бластоцель. Бластула попадает в полость матки и погружается в слизистый слой. Этот процесс называется имплантацией и проходит с участием внешней оболочки бластулы, которая называется трофобласт. После имплантации клетки трофобласта начинают продуцировать хорионический гонадотропин - важный гормон, поддерживающий беременность. Хорионический гонадотропин можно определить в моче, где его присутствие определяется с помощью экспресс теста на беременность. К концу первой недели размер эмбриона всего 0.3 мм.
Эмбрион 2 недели
Эмбрион 3 недели
На 3 неделе эмбрион из стадии гаструлы переходит в стадию нейрулы. Эктодерма в области будущего позвоночника образует канавку, которая постепенно уходит вглубь эмбриона. Края канавки при этом смыкаются. Образовалась нервная трубка, которая станет головным и спинным мозгом. Образуется зачаток, который станет сердцем малыша.
На 3 неделе начинает формироваться плацента - система жизнеобеспечения эмбриона. Трофобласт и часть эктодермы образуют амнион и хорион. Амнион в народе называют «рубашкой». В амниотической полости собираются околоплодные воды. Хорион - это ворсинчатое образование, которое также продуцирует хорионический гонадотропин. Спустя какое-то время с участием мезодермы из хориона образуется плацента. К концу 3 недели эмбрион подрастает до размеров 4 мм.
Эмбрион 4 недели
На 4 неделе из нервной трубки начинает формироваться головной и спинной мозг. В это же время сердечко делает первое сокращение. Теперь оно не остановится до самого конца жизни.
Формируются зачатки рук, ног, глаз, внутренних органов. В кровеносных сосудах начинает течь кровь. До этого питательные вещества эмбрион получал из желточного мешка, который, как и у птиц, содержит необходимые для начального этапа развития запасы. Помимо этого, желточный мешок у млекопитающих исполняет роль печени, костного мозга, почек. Именно желточный мешок содержит будущие половые клетки, которые мигрируют из него в зачатки половых желёз. После появления соответствующих органов у малыша он постепенно исчезает к концу первого триместра.
Эмбрион 5 - 6 недель
Эмбрион. 5 недель с момента оплодотворения.
В 5 недель образуется пуповина, которая будет связывать ребёнка с плацентой. В пуповине проходят артерии и вены. Длина пуповины к концу родов может достигать 70 см. Ручки и ножки на 5 неделе похожи на ласты, но уже можно различить отдельные детали. В нервной системе начинают генерироваться первые импульсы - основа нервной деятельности. Формируется головка эмбриона, в ней появляются отверстия для ушей, глаз, рта и носа. Длина эмбриона достигает 1 см.
Эмбрион. 6 недель с момента оплодотворения.
На 6 неделе уже можно различить черты будущего лица. Развиваются конечности, пальчики. Малыш начинает совершать первые движения. На радужной оболочке образуется пигмент, обуславливающий цвет глаз. На 6 неделе сердцебиение эмбриона можно увидеть и услышать с помощью ультразвукового сканнера или УЗИ. Плацента полностью сформирована. Формируются зачатки лёгких, почек, половых желез, желудка и кишечника. Околоплодные воды уже окружают эмбрион. 6 неделя беременности в западных странах считается оптимальным временем для первого визита к врачу-гинекологу. Необходимо сделать УЗИ, сдать ряд анализов, пройти осмотр узких специалистов.
Эмбрион 7 недель
На 7 неделе у эмбриона исчезает хвост. Закрываются и зарастают жаберные щели. Начинают формироваться лёгкие. Конечности удлиняются. Развиваются наружные половые органы, лимфатические сосуды. Головной мозг увеличивается. Сердечко сформировано практически полностью. Уже заметен кончик носа, веки. Размер эмбриона достигает 1,5 см.
Эмбрион 8 недель
Почки начинают вырабатывать мочу. В коже образуются волосяные фолликулы. Практически все жизненно важные органы уже сформированы. Запускаются рефлексы, чувства. Образуются ушки, лицо уже не похоже на пришельца из научно-фантастического фильма. Ясно видно, что растёт человек. Косточки состоят пока из хряща, в дальнейшем они пропитаются кальцием и превратятся в настоящую костную ткань. Полностью этот процесс завершится только к 25 годам, намного позже рождения. Размер эмбриона почти 2 см.
Эмбрион 9 недель
Теперь малыш может погрозить кулачком, если его что-то тревожит - пальчики могут сжиматься в кулак. Процесс образования клеток крови переносится в печень. Кишечник разворачивается и укладывается в животе. Отчётливо можно рассмотреть ушки, веки, нос, рот и глаза. Лицо полностью сформировано. Формируются зачатки зубов. Рост малыша уже 3 см и он быстро растёт.
Эмбрион 10 недель
Веки малыша смыкаются. Откроет он их сам в 28 недель. Дыхательная система практически полностью сформирована. Скелет и его строение полностью соответствует человеку. Руки и ноги удлиняются до нормальных пропорций. Но голова занимает почти половину длины тела. Обусловлено это активным развитием полушариев головного мозга, растёт мозжечок. Наружные половые органы развиваются уже по половому признаку. Скоро вы узнаете, он или она растёт у вас в животе. Кровь малыша приобретает свою группу и резус фактор. Рост может достигать 7-8 см.
Эмбрион 11 недель
У малыша появляется причёска. Тоненькие волосы на голове и теле называются лануго. К моменту родов они обычно выпадают. Кожа почти прозрачна, видны кровеносные сосуды. Образуются первые очаги окостенения в костях. В крови появляются белые кровяные клетки - лейкоциты. Ручки подтягиваются к лицу, малыш может класть палец в рот. Начинаем делать зарядку - ребёнок может активно двигаться в утробе матери, но его размер (10-15 см) и малый вес (30 гр) пока не позволяют хорошенько дать матери почувствовать эти движения.
Эмбрион 12 недель - 13 недель
Эмбрион 12 недель. Фото
В этот период можно посетить доктора, сделать УЗИ исследование в режиме 3D реконструкции. Вот первый портрет вашего малыша. УЗИ с почти 100% точностью может определить пол ребёнка. Во время УЗИ проводится скриннинг на патологии развития. Пальчик теперь можно посасывать - появился сосательный рефлекс. Печень и поджелудочная железа продуцируют секреты. В кишечнике образуется меконий - первородный кал. Завершается формирование половых органов. Рост малыша около 15 см, вес 40-50 гр. Несмотря на то, что ребёнок так мал, это уже человек. Все органы на своих местах, теперь его организм будет более устойчив к негативным воздействиям. Остаётся только расти. Первый триместр закончился.
Эмбрион 14 недель -15 недель
На лице растут брови и реснички. Теперь лицо малыша может выражать эмоции - развитые мимические мышцы позволяют строить рожицы, плакать, гримасничать. Появляются потовые и слюнные железы. Сердцебиение можно услышать с помощью акушерского стетоскопа.
Эмбрион 16 недель -19 недель
На пальчиках появились ноготки. Вкусовые сосочки на языке могут чувствовать вкус, рецепторы в носу могут различать запах. Продукты, употребляемые мамой, могут нравиться или не нравиться. Полностью сформированные ушки дают возможность слышать звуки. В том числе и сердцебиение мамы. Последние исследования привели к оригинальному практическому применению - для новорождённых детей делают мягкие игрушки, которые воспроизводят материнское сердцебиение. Считают, что спокойное размеренное сердцебиение успокаивает малыша. Старайтесь не нервничать. Глаза начинают различать свет.
И конечно, в этот период мамы начинают чувствовать шевеления ребёнка внутри себя. Возникает обратная связь с матерью. Малыш может спать и бодрствовать, это заметно по периодам, когда шевелений не чувствуется. Рост малыша 20 см вес до 250 гр.
Эмбрион 20 недель -30 недель
Почувствовали пинок? Теперь малыш так общается с мамой. Если маме грустно, она чем-то расстроена или вокруг громкая музыка, накурено, душно, малыш бурно выражает своё мнение. Сначала несмело, но к концу беременности этот способ общения уже не будет вызывать умиление. Постоянные пинки изнутри могут быть довольно болезненны. Внезапный шум или испуг матери приводит к аналогичному ответу ребёнка. Возникают охранительные рефлексы.
В легких завершается формирование дыхательных альвеол. На руках образуются отпечатки пальцев. Быстрее всего идёт развитие мозга. Образуются нейронные связи. Малыш может моргать. Образуется иммунная система. Органы дыхания развиты достаточно, чтобы обеспечить дыхание в случае преждевременных родов, но иногда только с медицинской помощью и специальной аппаратурой. Появляется жировая ткань. К 30 неделям рост достигает 40-43 см, вес до 1,5 кг.
30 недель - 38 недель
Близятся роды. Ребёнок переворачивается головой вниз, готовясь к рождению. Пушковые волосы исчезают, за исключением плеч. В лёгких активно вырабатывается вещество, называемое сурфактант. Оно необходимо для дыхания атмосферным воздухом, защищает дыхательные мешочки и препятствует их слипанию. Без сурфактанта легкие могут не раскрыться полностью. У недоношенных детей это основная причина, вызывающая кислородную недостаточность и гибель. К моменту родов рост малыша составит 52 см, вес около 3 кг.
Роды наступают в среднем на 38 неделе от зачатия, но врачи обычно измеряют срок беременности в акушерских неделях, от даты начала последней менструации. В этом случае 38 неделя внутриутробного развития равна 40 акушерским неделям. Эмбриология - наука, изучающая развитие эмбриона, - считает ребёнка эмбрионом от зачатия до рождения. 38 недель эмбрион развивается в матке. Но, с 13 недель эмбрион для удобства медиков считается уже плодом. С 13 недели развития эмбриональный период переходит в плодный, или фетальный. Связанно это и с юридическими аспектами.
Выносить и родить ребёнка - это тяжёлое испытание для любой женщины. Но восторг и радость от материнства во много раз превосходят любые другие чувства. Будут и бессонные ночи, и огромное беспокойство в моменты, когда кроха будет болеть, переживания. Детский сад, школа, взрослая жизнь и проблемы ребёнка всегда будет для вас на первом месте. Ведь связаны вы теперь навсегда.
Патологии передней брюшной стенки плода, видимые на УЗИ при беременности
К патологиям передней брюшной стенки можно отнести гастрошизис, омфалоцеле и асцит. Первые две патологии имеют одинаковое происхождение. Разница заключается в том, что при омфалоцеле печень и желудок размещены не в брюшной полости, а под кожей в оболочке из пуповины. При гастрошизе кишечник плода выходит наружу без какой-либо оболочки.
Гастрошизис, омфалоцеле
Обе патологии формируются на 3-6 неделе беременности, однако обнаружить их на УЗИ можно не ранее чем на 2 скрининге. Гастрошизис проявляется в виде гипоэхогенного образования на передней брюшной стенке круглой или овальной формы. Место локализации расположено в районе пупка, петли кишечника обычно вздуты, на них визуализируются спайки.
К дополнительным признакам гастрошиза относят много- или маловодие, отставание плода от стандартных параметров, увеличение объёма животика. В 16% случаев обнаруживаются тяжёлые пороки сердца. Анализ крови беременной показывает повышение альфа-фетопротеина.
Омфалоцеле диагностируется на сроке 15 недель беременности. На экране монитора видны петли кишечника, расположенные на передней брюшной стенке. В основном причиной патологии являются хромосомные отклонения, сопровождающиеся пороками других органов.
Асцит плода
Это скопление жидкости в тканях всего организма плода. Возникает на фоне резус-конфликта между матерью и ребёнком, а также ввиду иммунологических отклонений. На УЗИ асцит визуализируется на 2 скрининге на сроке от 12 недель.
Его признаками являются:
- отёчная плацента;
- многоводие;
- увеличение размеров живота плода;
- подкожно-жировой слой плода имеет двойной контур из-за отёка;
- размеры сердца увеличены;
- стенки кишечника утолщены;
- печень и селезёнка увеличены в размерах;
- плод почти неподвижен.
Выводы
Большинство беременностей с данной патологией заканчивается самопроизвольным абортом либо гибелью плода на поздних сроках. При обнаружении асцита женщине предлагают прервать беременность.
Фото УЗИ ребенка на разных сроках беременности
Если беременность желанная, будущие родители внимательно относятся к пренатальной диагностике плода. Чтобы убедится, что ребенок развивается нормально, в течение 9 месяцев гинеколог несколько раз направляет женщину на ультразвуковое исследование. Фото УЗИ может многое рассказать врачу и будущим родителям о малыше. Кроме того, снимок станет трогательным напоминанием для семейного архива.
Чтобы сделать фото УЗИ малыша на разных сроках, беременной женщине необходимо записаться на ультразвуковой скрининг в медицинском центре «Диана».
Фото УЗИ разных видов
Информативность ультразвука зависит от вида исследования. Сегодня для диагностики плода используют такие виды УЗИ:
- 2D УЗИ . Это самый распространенный метод УЗИ, который применяется на всех сроках беременности. Исследование проходит по двум параметрам - по ширине и высоте. В результате процедуры получают плоское черно-белое фото. Время проведения исследования обычно составляет от 15 до 20 минут.
- 3D УЗИ . В этом случае картинка более качественная, объемная и цветная. Так как на фото хорошо видны все детали, удается рассмотреть особенности внешности и даже выражение лица малыша. Однако процедура займет почти час.
- 4D УЗИ. К основным параметрам добавляется время, что позволяет получить изображение в формате видео.
3D и 4D УЗИ целесообразно проходить только во втором и третьем триместре.
Что показывает фото ультразвукового исследования по неделям беременности?
В зависимости от срока, на фото определяются разные параметры и особенности развития малыша. Рассмотрим, что же видно на снимках по акушерским неделям вынашивания.
Снимок УЗИ плода на 3 неделе
3 акушерская неделя соответствует 1 эмбриональной. Это значит, что на этом этапе происходит оплодотворение яйцеклетки и имплантация эмбриона в стенку матки. Проводить ультразвуковое исследование на столь раннем сроке не имеет смысла, поскольку даже самые современные датчики с высоким разрешением не показывают плод. Назначают процедуру только, если есть подозрение на внематочную беременность.
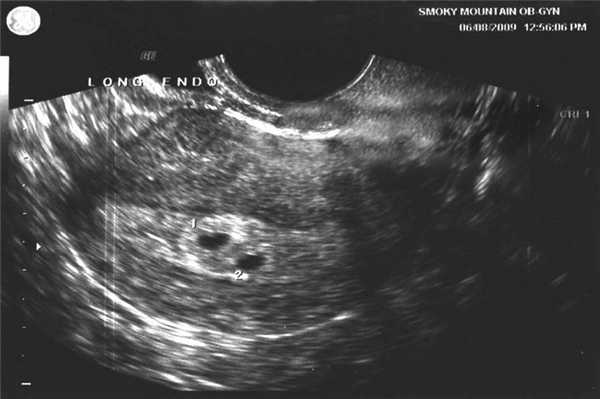
Ультразвуковое исследование на 4 неделе
На этом этапе формируется эмбрион. Его размеры еще сравнимы с размерами макового зернышка, а вес не превышает 0,5 грамм. УЗИ проводится для подтверждения зачатия и определения места прикрепления эмбриона. На снимке врач видит небольшую точку на поверхности эндометрия матки.
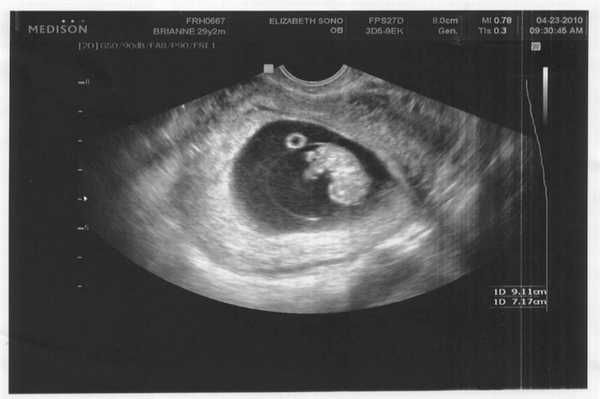
Фото УЗИ ребенка на 5 неделе беременности
В это время плод представляет собой нервную трубку с зачатком головного мозга. Клетки активно делятся, закладывается нервная и дыхательная системы. Размер плода в длину составляет около 1,5 мм, а вес не превышает 1 грамма. УЗИ подтверждает зачатие и имплантацию эмбриона в матке, но не позволяет выявить какие-либо патологии.
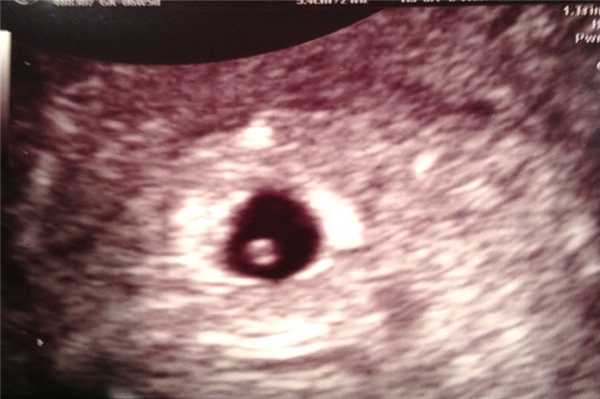
Данные ультразвука на 6 неделе
Плод активно растет. У него исчезает хвостик, формируется костная ткань, образуются нос и глаза. Ультразвуковое исследование обычно проводят при помощи внутривлагалищного датчика. Врач может услышать сердцебиение плода, а на фото отчетливо видно место прикрепления плодного яйца. Если беременность многоплодная, это видно на снимке. Также можно с высокой точностью определить дату зачатия.
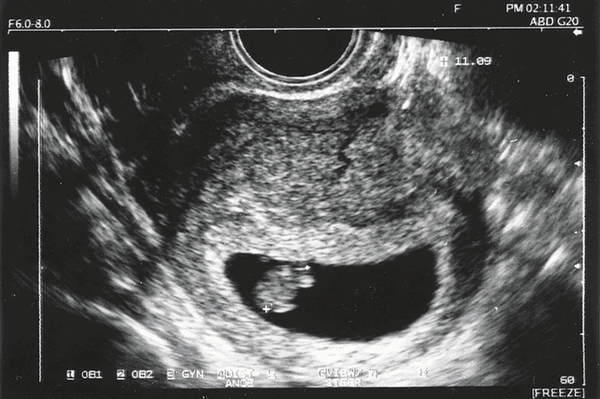
Фото УЗИ ребенка на 7 неделе беременности
Все части тела малыша растут, он распрямляется и вытягивается. Размер эмбриона достигает 10-13 мм. У него формируются очертания лица, появляются первые еле заметные движения конечностями. На снимке врач может отчетливо увидеть контуры малыша, несмотря на его маленькие размеры. Ультразвуковое исследование на таком маленьком сроке может определить замирание развития плода и угрозу выкидыша. Патологии не определяются.
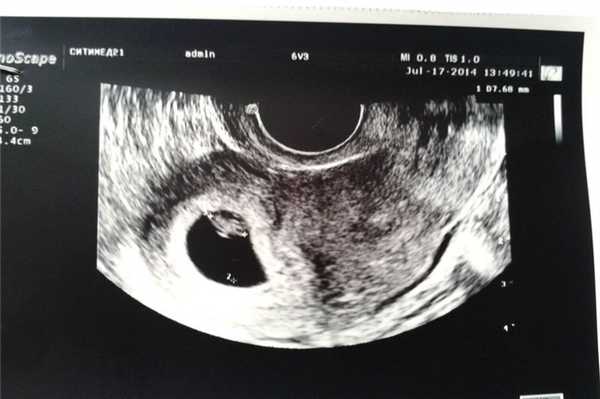
Фото УЗИ ребенка на 8 неделе беременности
У плода формируются изгибы коленей, локтей, пальчики. Длина эмбриона достигает 20 мм, он распрямляется, у него образуется шея. У девочек в это время происходит закладка тканей яичников, а у мальчиков - яичек. Однако определить пол малыша на УЗИ невозможно, поскольку наружные половые органы еще не сформированы.
По снимку ультразвукового аппарата можно определить такие параметры:
- сердцебиение малыша (достигает 150 ударов в минуту);
- эмбрион имеет четкие очертания человека;
- видны пальчики рук, которые малыш может сжимать и распрямлять;
- увеличиваются размеры матки и плодного мешка;
- увеличивается объем околоплодных вод.
Фото УЗИ ребенка на 9 неделе беременности
В этот период происходит активное формирование структур мозга, в частности гипофиза и мозжечка. Нижние и верхние конечности удлиняются, у малыша появляются почки и печень. Также идет закладка черт лица. Пол ребенка еще не определяется, однако в организме плода начинают вырабатываться половые клетки - яйцеклетки у девочек и предшественники сперматозоидов у мальчиков. Размеры плода можно сравнить с размерами крупной вишни.
На УЗИ врач четко видит многоплодную беременность, а также определяет место прикрепления плодов. Сердцебиение хорошо прослушивается. На снимке не видны патологии и пол ребенка.
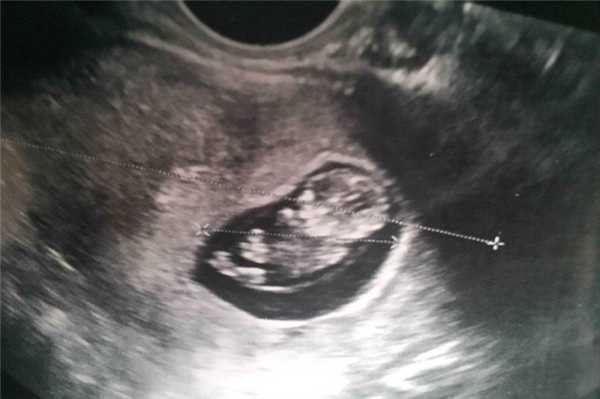
Фото УЗИ ребенка на 10 неделе беременности
На десятой акушерской неделе завершается закладка крупных внутренних органов. Вес малыша составляет уже 5 грамм. Хрящевая ткань при этом начинает уплотняться, превращаясь в костные структуры.
На фото УЗИ уже хорошо видны ручки и ножки малыша. Его голова несоизмеримо больше остального тела, а лобная часть явно выступает вперед. Пугаться этой особенности не стоит - это норма. Также на снимке можно отчетливо различить губы, нос и уши. Проводя ультразвуковое исследование, врач прослушивает сердцебиение, видит первые слабые движения конечностей. Также специалист может осмотреть строение позвоночника.
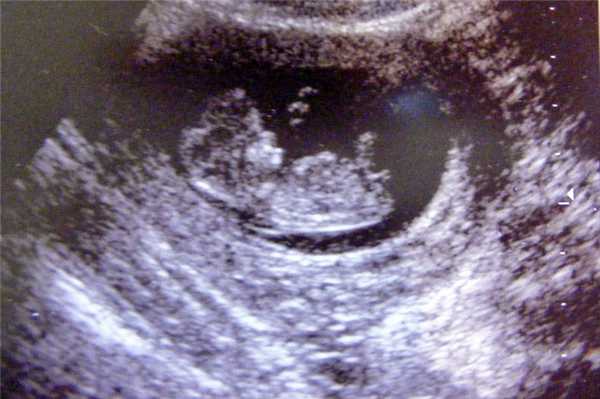
Фото УЗИ ребенка на 11 неделе беременности
На этом сроке малыш увеличивается до 45-60 мм, что позволяет отчетливо видеть его на снимке УЗИ. Его сердцебиение лежит в пределах 120-160 ударов в минуту. Происходит формирование дыхательной системы.
На фото видны такие изменения плода:
- руки малыша, длиннее ног, а размеры головы сопоставимы по размерам со всем остальным телом;
- у плода формируется шея, что позволяет ему совершать движения головой;
- между пальцами пропадают перепонки, ребенок пытается сжимать их в кулачки и разжимать;
- в связи с полным отсутствием жировой ткани, на УЗИ видны сосуды, просвечивающиеся через кожу;
- шевеления плода еще слабые, но они видны на экране прибора;
- начинается формирование гениталий.
Фото УЗИ ребенка на 12 неделе беременности
Это очень важный период, поскольку гинеколог направляет женщину на первый скрининг. Он включает УЗИ и биохимический анализ венозной крови на гормоны. Ультразвуковое исследование в это время очень информативно и позволяет определить ряд врожденных патологий.
Визуально на фото видны такие особенности плода:
- хорошо просматриваются глаза (они обычно закрыты), нос малыша и другие черты лица;
- ребенок может открывать рот и глотать околоплодные воды;
- размеры плода все еще непропорциональны, но все части тела сформированы;
- в области половых органов происходит гипотрофия мошонки у мальчиков или гипертрофия половых губ у девочек (по этим признакам можно определить пол);
- движения плода хаотичные.
Скрининг на 12 неделе позволяет определить ряд патологий внутриутробного развития. Для этого аппарат УЗИ проводит ряд автоматизированных замеров. На основе этих измерений производят оценку формирования плода.
В этот период обязательно определяют такие параметры:
- длина плода;
- длина бедра;
- окружность живота;
- обхват головы;
- копчико-теменной размер (КТР) - длина от темечка до копчика;
- бипариетальный размер (БПР) - размер от одного виска до другого;
- толщина воротникового пространства;
- объем грудной клетки;
- вес плода (рассчитывается исходя из замеров).
Сопоставить эти данные и выявить патологию может только врач. Если специалист подозревает врожденное заболевание, назначают дополнительный хромосомный анализ.
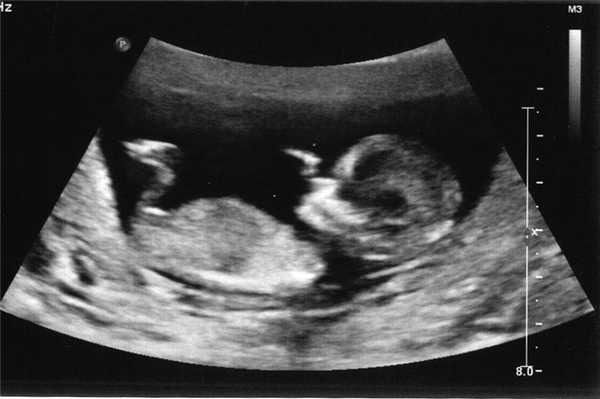
Фото УЗИ ребенка на 13 неделе беременности
Железы внутренней секреции к этому моменту почти полностью развиты и вырабатывают гормоны, в частности инсулин. Сердечно-сосудистая система малыша за сутки перекачивает больше 20 литров крови.
На мониторе прибора видны такие особенности развития:
- размер плода достигает 75 мм;
- части тела становятся более пропорциональными, но голова по-прежнему больше тела, а руки длиннее ног;
- лицо малыша меняется, глаза перемещаются ближе к центральной части;
- формируются мимические лицевые мышцы;
- движения конечностей беспорядочные и постоянные.
Фото УЗИ ребенка на 14 неделе беременности
К этому моменту уже сформированы основные внутренние органы, кости укрепляются, происходит доразвитие легких. Мочевыделительная система сформирована, в результате чего моча выводится непосредственно в околоплодную жидкость.
На фотографии ультразвуковой диагностики видны такие признаки:
- на лице ребенка появляются гримасы, выражение лица быстро меняется;
- формируются брови и ресницы;
- тело становится более пропорциональным;
- плод увеличивается до 80 мм;
- продолжается формирование наружных и внутренних половых органов.
Фото УЗИ ребенка на 15 неделе беременности
В этот период происходит активное развитие головного мозга и опорно-двигательного аппарата. Несмотря на то, что глаза малыша по-прежнему закрыты, он реагирует на свет.
На УЗИ размеры малыша достигают 10 см. Ребенок глотает амниотическую жидкость, может сосать пальчик за счет формирования сосательного рефлекса. Движения плода активные, но хаотичные.
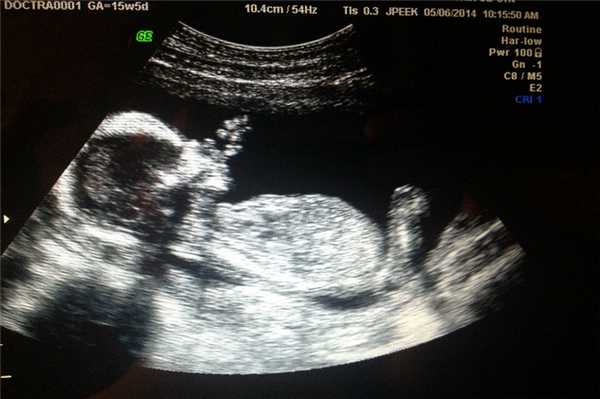
Фото УЗИ ребенка на 16 неделе беременности
За счет укрепления опорно-двигательного аппарата и закладки мышечных тканей движения плода становятся более активными и сильными. Большинство женщин могут ощущать их в животе. Начинает полноценно работать печень, почки, желудок, мочевой пузырь. На снимке УЗИ будущие родители уже видят лицо малыша, могут разглядеть отдельные черты.
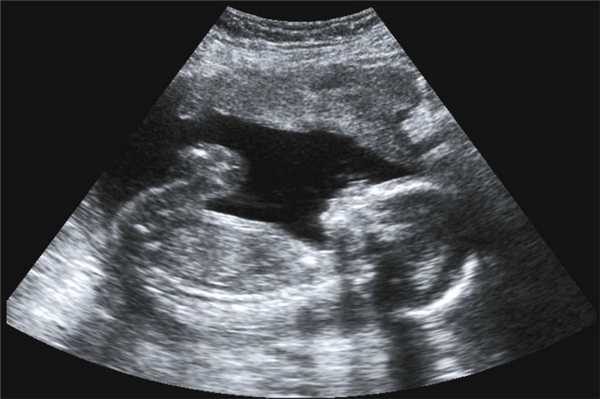
Фото УЗИ ребенка на 17 неделе беременности
Завершается развитие сердечнососудистой системы и начинается закладка иммунной. Происходит активная выработка иммуноглобулина и интерферона, чтобы защитить организм от инфекций. Большой скачок в развитии делает также нервная система.
На экране ультразвукового аппарата малыш хорошо визуализируется, его длина составляет 130 мм. Движения становятся более координированными и четкими за счет развития головного мозга. По снимку врач может предположить патологии внутриутробного развития, оценить размеры малыша, диагностировать замершую беременность.
Этот период связан со стремительным развитием иммунной и эндокринной системы. В головном мозгу еще не сформировались извилины, но уже есть заметные глубокие бороздки. У девочек происходит формирование матки и маточных труб. У мальчиков завершается развитие предстательной железы, но яички еще находятся в брюшной области.
По снимку ультразвуковой диагностики врач уже может с высокой вероятностью определять такие патологии:
- пороки сердца;
- маловодие;
- аномальное предлежание плаценты;
- синдром Дауна;
- остановка развития.
Фото УЗИ ребенка на 20 неделе беременности
Этот срок считается переломным, поскольку к 20 неделе сформированы почти все органы и системы. Оставшуюся часть беременности происходит рост организма и набор веса, во многом за счет появления жировой прослойки. На этом сроке назначают проведение второго ультразвукового исследования.
Снимки УЗИ на 20 неделе делают с такими целями:
- оценка развития и функционирования внутренних органов;
- выявление риска хромосомных аномалий;
- определение пола малыша;
- оценка динамики развития и набора веса.
Фото УЗИ ребенка на 21-22 неделе беременности
Визуально во время ультразвуковой диагностики заметно увеличение размеров плода. Его длина на этом сроке достигает 190 мм. Также можно отметить более координированные движения конечностями, возможность поворачивать голову в разные стороны. Также несколько увеличивается слой жировой клетчатки. В остальном плод не сильно отличается от того, что видел врач на 20 неделе во время скрининга.
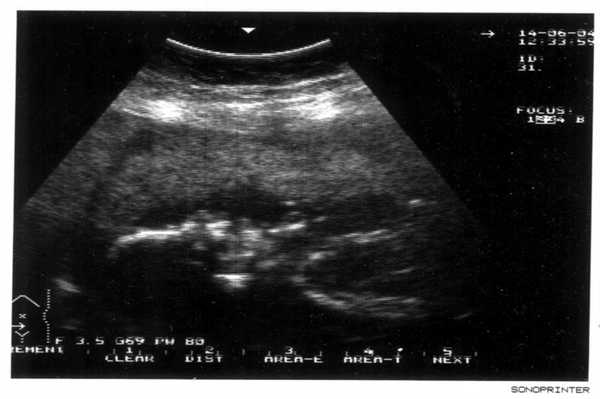
Фото УЗИ ребенка на 23-24 неделе беременности
В этот период малыш очень активный. Его мышцы и костные структуры позволяют совершать координированные интенсивные движения, а относительно небольшие размеры обеспечивают свободное пространство. Конечности и пальцы удлиняются. Ребенок совершает дыхательные движения, глотая околоплодную жидкость. Его кожа и подкожная жировая прослойка утолщаются. УЗИ на этом сроке назначают редко.
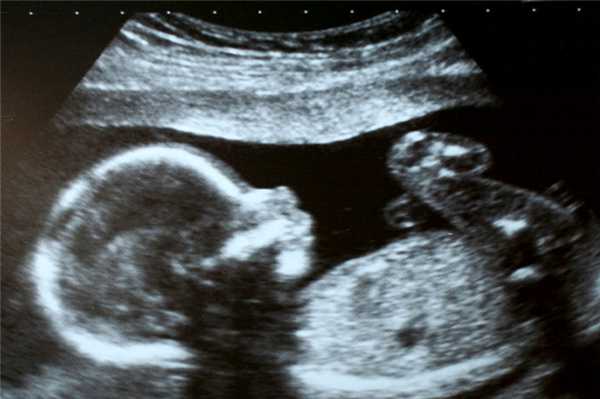
Фото УЗИ ребенка на 25-26 неделе беременности
Основные изменения на этом сроке связаны с активным набором веса и увеличением размеров плода. Скорость сердцебиения составляет 130-160 ударов в минуту. Развиваются функции высшей нервной деятельности, например память.
По снимку УЗИ специалист может оценить динамику развития малыша и заподозрить тяжелые внутриутробные патологии. В этот период ребенок прекрасно виден на фото УЗИ. Такие снимки чаще всего сохраняют для семейного архива.
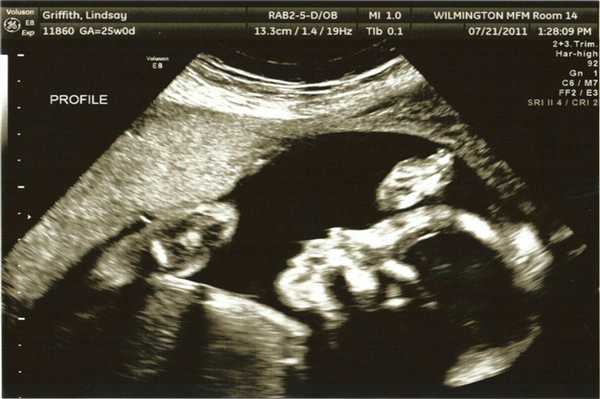
Фото УЗИ ребенка на 27-28 неделе беременности
На финальной стадии находится развитие всех частей организма малыша. В случае преждевременных родов он уже готов к самостоятельному выживанию. Малыш может открывать глаза, ощущает вкус, слышит все звуки, способен различать запахи. Половые органы полностью сформированы, что позволяет по фото УЗИ точно удостовериться, кого ожидает женщина.
Фото УЗИ ребенка на 29-30 неделе беременности
Увеличившийся в размерах плод уже еле умещается на мониторе аппарата ультразвуковой диагностики. Его движения становятся менее активными, в связи с теснотой утробы для малыша такого размера. Обычно в это время УЗИ также не проводят, откладывая исследование до момента проведения третьего обязательного скрининга.
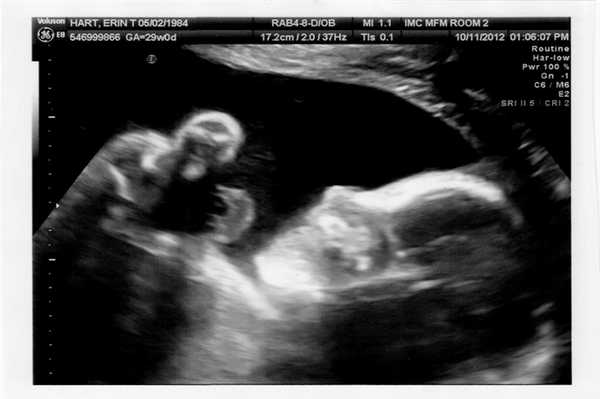
Ультразвуковое исследование на 31-32 неделе
Это время проведения третьего скрининга беременных. Ребенку становится еще теснее в животе матери, в связи с чем на экране УЗИ врач может видеть только часть его тела. В это время малыш должен перевернуться головкой вниз и занять положение, удобное для предстоящих родов. Это происходит за счет относительно большого размера головы малыша в сравнении с остальным телом.
Скрининг проводится для оценки течения беременности и выбора тактики ведения родов. Гинеколог может порекомендовать кесарево сечение, если во время скрининга выявлены такие состояния:
- неправильное положение ребенка;
- преждевременное старение плаценты;
- нарушение плацентарного кровотока;
- многоводие или маловодие;
- обвитие пуповиной;
- слишком большой вес малыша.
При возникновении любых подозрений, пациентку направляют на прохождение генетического анализа.
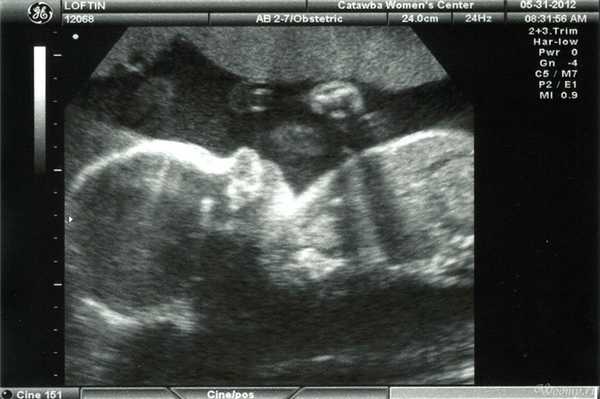
В последние 8 недель беременности УЗИ назначают только для определения положения ребенка, его готовности к родам и оценки веса. От этого зависит тактика ведения родов.
Проведение ультразвуковой диагностики и расшифровку результатов следует доверять только опытным квалифицированным врачам. Именно такие специалисты ведут прием в клинике «Диана».
Читайте также: