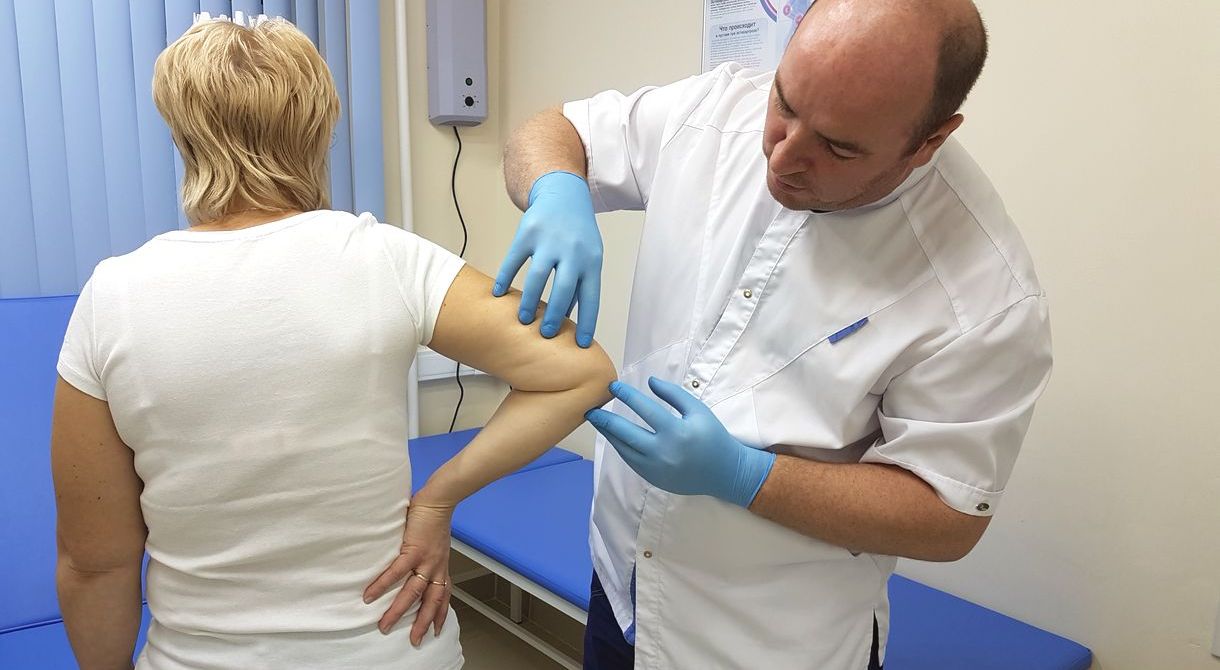
Атрофия мышц бедра после артроскопии
Причины возникновения болезни

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Атрофия мышц является тяжёлой и достаточно редкой патологией. Разрушается скелетная мышца, мускулатура постепенно замещается соединительными волокнами. Лечение атрофии мышц бедра необходимо начать как можно раньше.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Причинами развития болезни являются:
- проблемы эндокринной системы, возникающие из-за гормональных сбоев;
- нарушения в пищеварительной системе, отравление и интоксикация;
- изменение соединительных тканей;
- нервная патология, парез;
- инфекционные заболевания, вызванные паразитами;
- наследственные нарушения, миопатии и дегенеративные расстройства;
- заболевания суставов.
- плохое питание;
- старые травмы;
- постоянная физическая нагрузка;
- бездействие мышц.
Атрофия четырёхглавой мышцы бедра часто возникает после перенесённых оперативных вмешательств.
Причины возникновения болезни
На начало развития патологии, связанной с атрофией мышц ног, воздействуют многочисленные аспекты, включающие:
- Понижение уровня метаболизма, сопровождается естественным старением организма человека;
- Всевозможные заболевания эндокринной системы, возникающий в итоге гормональный дисбаланс в работе организма;
- Трудности с пищеварительной системой;
- Наличие заболеваний соединительных тканей;
- Перенесение полиневритов;
- Последствия отдельных перенесённых инфекционных болезней и заболеваний, связанных с деятельностью паразитов;
- Ферментопатия, прочие наследственные генетические нарушения;
- Плохое, нерациональное питание;
- Перенесённые травмы либо постоянная физическая нагрузка.
Атрофия четырехглавой мышцы бедра чаще возникают после перенесённых операций и травм.
Атрофия четырехглавой мышцы бедра
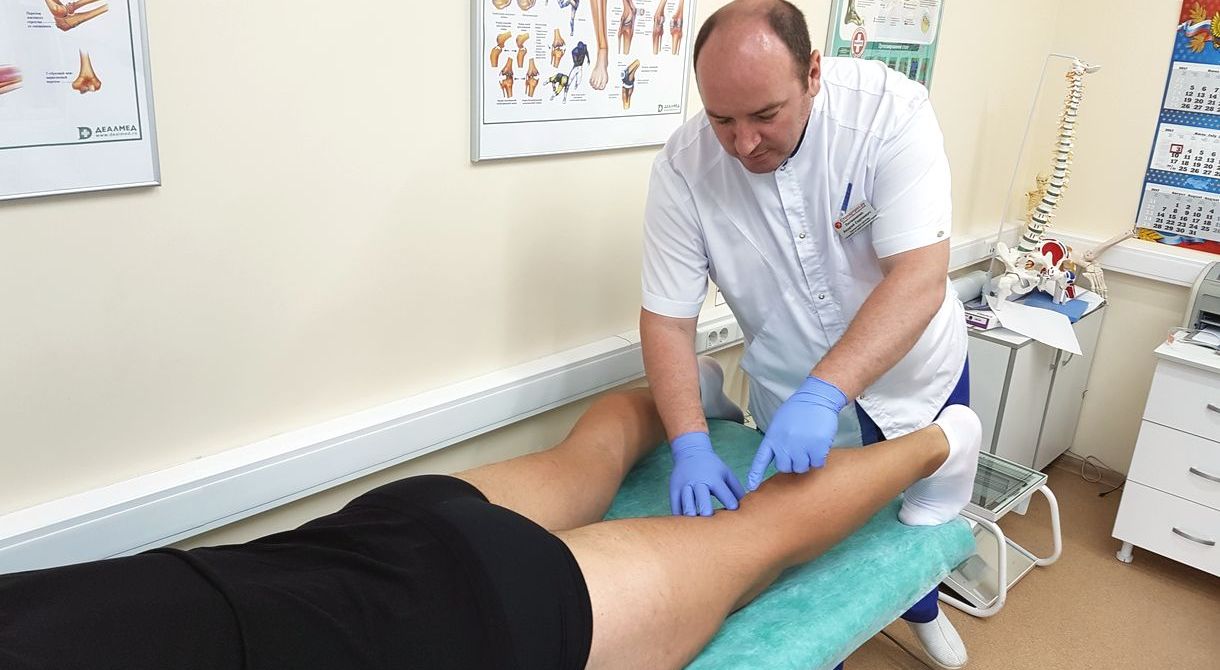
Дополнительно причиной атрофического явления могут стать оперативные вмешательства на нижней конечности, после которой возможны длительные постоперационные периоды, приводящие к обездвиживанию соответствующих мышц бедра. Такое состояние требует применения реабилитационных упражнений с целью предотвращения формирования атрофических процессов в мышечной т группе ноги. Такие лечебные упражнения обязательно включают двигательные акты с меньшей амплитудой, в сравнении с упражнениями при атрофии вследствие старения организма.
Этапы реабилитации
Реабилитация после артроскопии в разы меньше, чем при открытых операциях на колене. Однако, из-за сложного строения сустава, для полного возвращения его функционирования, понадобится не один месяц.
Сколько продлится период восстановления после артроскопии зависит от сложности операции, возраста больного и соблюдения им рекомендаций врача. Реабилитация за 2 – 4 месяца считается быстрой: в среднем она занимает полгода, но может продлиться до года.
Восстановительный период включает в себя 2 основных периода: наблюдение в стационаре и реабилитацию на дому. Первый длится 1 – 3 суток, второй проводится пациентом самостоятельно под амбулаторным контролем.
Дополнительная информация! Желательно в амбулаторный период восстановления коленного сустава после проведения артроскопии находиться в специализированном учреждении. Пациента будут наблюдать квалифицированные специалисты, следить за правильностью лечебной физкультуры, своевременно проводить физиотерапевтические процедуры и медикаментозное лечение. Также они смогут оперативно устранять возможные осложнения, которыми иногда сопровождается оперативное вмешательство.
Этапы восстановления при артроскопии колена делят на 4 периода:
- 1 – 4 неделя: включает предупреждение основных послеоперационных осложнений (длительную отечность, воспаление), атрофии мышц бедра и голеностопа, нагрузка должна быть умеренной, а упражнения щадящими;
- 5 – 10 недели: основная цель – добиться уверенной ходьбы без хромоты, диапазон физических нагрузок увеличивают, добавляют занятия в бассейне;
- 11 – 16 недели: направлен на укрепление мышц ног, возвращение полноценной ходьбы и бега, можно делать силовые упражнения – выпады, приседания, езду на велотренажере;
- 17 – 24 недели: окончательная реабилитация после артроскопии, возвращение полного спектра движений коленом.
Ранний восстановительный период после операции начинается с первых минут окончания артроскопии и длится 48 – 72 часа. В этот период:
- удаляют дренаж из колена, одевают стерильную повязку бандаж, проводят антисептическую обработку ран;
- ногу полностью иммобилизуют –бинтуют эластичным бинтом и фиксируют в неподвижном, приподнятом состоянии, чтобы предотвратить сильную отечность после проведения артроскопии коленного сустава;
- делают инъекцию антибиотиков – необходима для исключения инфицирования, препараты вводят однократно, если операция проводилась на фоне воспаления – двукратно;
- принимают обезболивающие и противовоспалительные нестероидные препараты;
- прикладывают холодные компрессы на пораженную область;
- назначают средства на основе гепарина, чтобы предотвратить тромбоз конечности.
Обратите внимание! Сроки ранней реабилитации при повреждениях капсульно-связочного аппарата или после резекции мениска увеличиваются. В первом случае необходимо обездвижить ногу на 2 недели.
Когда можно ходить, определяют индивидуально. Так, после удаления мениска с помощью артроскопии пациенту разрешается встать и пройтись с опорой на костыли на 2-ые сутки. При более сложных вмешательствах нагружать ногу нельзя до выписки из стационара.
Реабилитация дома после операции проводится вкупе с обязательными визитами в клинику. После выписки из стационара необходимо соблюдать все врачебные предписания, составленные индивидуально для каждого пациента.
Общие правила восстановления в домашних условиях после артроскопии коленного сустава включают:
- расположение прооперированной ноги как можно выше в течение 2 – 3 дней;
- криотерапию на протяжении 3 – 5 суток;
- прием выписанных медикаментов: противовоспалительных, обезболивающих, кроворазжижающих препаратов;
- посещение врача каждые 2-е суток в течение 1 – 2 недель для смены повязки;
- исключение намокания швов и ран;
- ношение эластичной повязки, среднежесткого наколенника или протеза, для предотвращения отека и тромбоза показаны компрессионные чулки.
Упражнения после артроскопии и любые физические нагрузки определяются индивидуально. Первые несколько недель ходить можно лишь с опорой на костыли или специальную трость. К концу 1-го месяца, вне зависимости от сложности операции, от них полностью отказываются.
Начиная с конца первого– начала второго месяца восстановление после проведения артроскопии направлено на возвращение нормальной походки и сгибания колена. В это время пациент может сгибать сустав на 90 и более градусов, увеличивать количество, силу и интенсивность амплитуд.
Важно! В серединный период реабилитации после артроскопии раны полностью заживают, отсутствует отек и выраженный дискомфорт при нагрузках. Если появилась сильная боль во время упражнений или ходьбы, необходимо прекратить занятия и срочно обратиться к врачу – он выявит, что вызывало неприятные ощущения и объяснит, что делать дальше.
Этап с 5 – 10 неделю наиболее критичный. Пациенты чувствуют себя хорошо, поэтому забрасывают реабилитацию. Однако восстанавливаться после операции на связках, менисках или капсульном аппарате, необходимо. Несоблюдение предписанных мер приводит к возвращению изначального состояния или его ухудшению.
Помимо медикаментозного и физиотерапевтического лечения нужно включать комплексы упражнений на формирование нормальной походки, разминку мышц бедра и голеностопа, укрепление мышц ног.
Окончательный срок реабилитации индивидуальный для каждого пациента. При незначительных вмешательствах он начинается с 3-го месяца, если проводилась пластика связочно-капсульного аппарата, продолжительность полного восстановления затягивается вплоть до года.
Увеличивают интенсивность нагрузок. Добавляют:
- бег и ходьбу в воде;
- глубокие приседания;
- занятия на степ-платформе и тренажерах;
- плавание в бассейне.
Важно! Так как функциональность колена еще не восстановилась полностью, исключают бег, прыжки, резкие движения и махи ногами, скручивающие упражнения, перенесение веса тела на поврежденную ногу длительное время.
Чрезмерные нагрузки, отклонения от программы восстановления провоцируют осложнения после артроскопии. Среди них:
- инфицирование;
- скопление синовиальной жидкости в коленном суставе;
- боли – они нормальны после операции, но к 3-му месяцу должны отсутствовать даже при нагрузках;
- синовит (воспаление) коленного сустава;
- хруст в колене – развивается по нормальным причинам (сильное растяжение связок, откладывание солей) или патологическим факторам (артроз, травмы сустава).
Причины и формы болезни
Атрофия мышц нижних конечностей может появиться в результате:
- снижения метаболизма как следствия старения организма;
- сбоев в работе эндокринной системы и нарушения в гормональном фоне человека;
- хронических заболеваний пищеварительной системы и неправильного питания;
- проблем с соединительной тканью;
- генетических изменений;
- поражений периферической нервной системы и других заболеваний, провоцирующих снижение регуляции мышечного тонуса;
- травм и неверного восстановления после операбельного вмешательства.
В большинстве случаев, зафиксированных в мире, причиной развития атрофии мышц ног являются генетические изменения, проявляющиеся еще в раннем возрасте, и различного рода травмы, в том числе полученные при больших физических нагрузках.
На данный момент медицине известны 2 формы рассматриваемой патологии мышц конечностей: первичная и вторичная. Первая характеризуется поражением двигательных нейронов мышечного аппарата в результате полученных травм или генетических изменений и проявляется резким снижением тонуса, повышенной утомляемостью и учащающимися непроизвольными подергиваниями стопы.
Вторая форма заболевания имеет несколько разновидностей:
При отсутствии своевременной помощи специалистов вторая форма мышечной атрофии начинает прогрессировать, поражая постепенно руки (начинается все с нижних отделов и заканчивается плечом), а затем и все тело человека. Сохранить мышцы (избежать их замещения соединительной тканью, не склонной к растяжению), вернуть их сокращающие способности и подарить больному шанс на возвращение к полноценной активной жизни позволит своевременное диагностирование проблемы. Для этого нужно знать симптомы атрофии мышц ног, которые проявляет организм при рассматриваемом заболевании.
Лечебная физкультура (ЛФК) после травмы колена: общие правила тренировки
Чтобы ЛФК при растяжении связок коленного сустава приносила пользу, нужно соблюдать основные ее правила :
- Регулярность: результат от упражнений проявится только при ежедневном их повторении, 2–3 раза в день.
- Постепенное увеличение амплитуды: степень сгибания и разгибания в суставе следует увеличивать очень аккуратно и медленно.
- Постепенное нарастание числа повторений и подходов: выполняя упражнения при разрыве связок колена, начинать следует с 3–4 повторений одного упражнения в первые дни реабилитации, доводить до 10–15 повторений к середине курса.
- Плавность, отсутствие резких движенийи рывков: упражнения при травме колена не должны спровоцировать повторное повреждение связок.
- Разминка и заминка: начинать и заканчивать занятие нужно с самых легких упражнений для разогрева.
- Начинать под присмотром: лучше всего, если упражнения для колена после травмы подберет врач‐реабилитолог, который будет контролировать правильность их выполнения на начальных этапах.
Чувствительным показателем патологии коленного сустава является атрофия четырехглавой мышцы бедра. Она возникает при длительно текущем артрите (ревматоидный, гонорейный, туберкулезный), деформирующем остеоартрозе, а также при контрактуре и анкилозе сустава. Атрофия легко выявляется при осмотре, а уточняется сопоставлением окружности обоих бедер, замеренной на уровне 12-15 см от надколенника. Подобным образом определяется объем самого сустава, измерение его окружности проводится слева и справа на уровне средины надколенника, над верхним и нижним его полюсами, что служит объективным критерием изменения величины сустава.
Ощупывание коленного сустава должно быть последовательным и тщательным, особенно это касается участков болезненности, деформации и любых образований в области сустава. Исследуются кожные покровы, периартикулярные ткани, связки, надколенник и его сухожилие, мыщелки бедра и большеберцовой кости, бугристость большеберцовой кости, суставная щель, суставная сумка, ее завороты, синовиальные сумки, четырехглавая мышца и ее сухожилие.
Пальпация проводится в положении больного лежа на спине, а при исследовании подколенной ямки — на животе. Можно пальпировать сустав в положении больного сидя, но при условии полного расслабления мышц. Ощупывается сустав в покое и при движении, обязательно исследуются оба сустава, их симметричные участки.
Поверхностная пальпация коленного сустава позволяет выявить повышение местной температуры, узелковые кожные и подкожные образования, отечность кожи и подкожной клетчатки. Участок с повышенной температурой сравнивается с симметричным участком другого сустава, а также с участком кожи выше сустава. Врач при этом должен работать одной рукой, лучше тылом кисли, помня, что здоровый сустав имеет более низкую температуру, чем ткани бедра и голени. Кожа над здоровым суставом хорошо смевщется и берется в складку. При параартикулярной инфильтрации смещение кожи затруднено, при отеке кожи и подкожной клетчатки складка захватывается с трудом. Повышение местной температуры, отечность кожи и подкожной клетчатки свидетельствуют о воспатепии.
Суставная щель доступна исследованию лишь по бокам сухожилия надколенника (рис. 183).
При пальпации колено должно быть согнуто до 100°, врач кончиком указательного пальца последовательно прощупывает суставную щель слева и справа от сухожилия надколенника вплоть до сухожилий задней группы мышц бедра.
Распространенная болезненность вдоль всей суставной щели может быть обусловлена синовитом. Боль у края связки надколенника и при непосредственном давлении на связку бывает при болезни Гоффы (рис. 184).
Болезненность в переднемедиальном отделе суставной щели обычно имеет связь с повреждением медиального мениска, боль в латеральном отделе — с повреждением латерального мениска. Наличие мягкотелого припухания слева и справа от сухожилия надколенника может быть обусловлено утолщением синовиальной оболочки, увеличением жировой подушки у ожиревших, выпотом в глубокую инфраиателлярную сумку. Локальное припухание только с латеральной стороны (редко с медиальной) может быть связано с кистой мениска, при сгибании-разгибании ноги эта припухлость исчезает и появляется вновь.
Дополнительно суставная капсула исследуется подобной пальпацией (кончиком указательного или большого пальца) вдоль линии ее прикрепления к мыщелкам бедра и голени. В этих местах здоровая капсула не прощупывается, она безболезненная. Появление валика капсулы, болезненность при исследовании возникают при инфильтрации и уплотнении капсулы вследствие воспаления. Лучше всего капсулу пальпировать в области верхнего заворота (рис. 185).
Для прощупывания капсулы в этом месте пальцы врача устанавливаются выше верхнего полюса чашечки на 5 см, при легкой компрессии они смещаются вместе с кожей в сторону сустава и обратно. Даже при небольшом уплотнении капсулы пальцы ощущают дупликатуру верхнего заворота.
С помощью глубокой пальпации исследуются зоны локализации синовиальных сумок над надколенником, на наружной поверхности надколенника, у нижнего полюса надколенника и места прикрепления связки надколенника к большеберцовой кости. При отсутствии бурсита синовиальные сумки не пальпируются, они безболезненные. При бурсите эти участки припухают, становятся болезненными и горячими на ощупь, в них накапливается жидкость, которую можно определить с помощью симптома зыбления (флюктуации).
Для выявления флюктуации врач устанавливает 2 пальца на область исследования на некотором расстоянии друг от друга, попеременное давление пальцами создает легкоуловимыс колебания. При исследовании глубокой поднадколенниковой сумки пальцы устанавливаются по краям собственной связки надколенника. Чтобы выявить зыбление в паднадколенниковой сумке (завороте), пальцы располагают по краям верхнего полюса надколенника.
У лиц, имевших в прошлом травму колейного сустава, тщательно ощупывается медиальный надмыщелок бедренной кости, где можно определить болезненную, слегка подвижную припухлость костной плотности — это оссифицироеанные параартикулярные ткани в зоне травматического кровоизлияния в сухожилие большой приводящей мышцы и болынеберцовую связку (болезнь Пеллегрини -Штиды).
И.А. Реуцкий, В.Ф. Маринин, А.В. Глотов
- 15 летний опыт лечения заболеваний суставов и позвоночника
- Все в 1 день - осмотр врача, диагностика и лечение
- Прием врача 0 руб! до 30 июня! при лечении у нас
- Причины
- Симптомы
- Диагностика
- Лечение
- Цены
- Отзывы
Содержание
- Причины и факторы риска
- Симптомы заболевания
- Стадии развития болезни
- Методы диагностики
- Методы лечения
- Мнение эксперта
- Кто проводит лечение?
- Почему обращаются к нам?
- Отзывы наших пациентов
- Запись на лечение
Заболевание известно также как гонартроз (от лат. genu - колено), остеоартроз и остеоартрит (отражает механизм развития и современное представление о болезни). Деформирующий остеоартроз коленного сустава имеет хроническое течение и развивается на протяжении нескольких лет. Преобладают пациенты в возрасте старше 50 лет. В 2\3 случаев обращений преобладают женщины.
Механизм развития
Под воздействием внешних и внутренних факторов происходит нарушение кровоснабжения и питания тканей, развивается дегенеративно-дистрофическое поражение суставного хряща, с последующим вовлечением в воспалительный процесс подлежащей кости. Разрушение суставных поверхностей ведет к утрате функции сустава, ограничивает движения и нарушает качество жизни пациента.
Причины и факторы риска
Основные причины развития остеоартрита:
Тяжелый физический труд. Постоянные нагрузки на ноги приводят к микротравмам хряща, развитию воспалительного процесса. В группе риска находятся грузчики, монтажники, шахтеры, работники карьеров. Часто деформирующий остеоартроз поражает профессиональных спортсменов (штангисты, велогонщики, теннисисты, футболисты, баскетболисты, хоккеисты и др.).
Травмы. Повреждение связок, сухожилий, менисков, ушибы и переломы приводят к нарушению биомеханики сустава. При неправильном лечении это ведет к развитию посттравматического артроза.
Операции. Хирургические вмешательства на колене, тяжело переносятся организмом, поэтому следует соблюдать все рекомендации (принимать лекарства, обеспечивать покой, выполнять назначенные процедуры) иначе это приведет к развитию патологии.
Избыточный вес. Ожирение связано с постоянными нагрузками на ноги. До 80% всех остеоартритов вызвано этой причиной.
Пожилой возраст. У людей старше 50-60 лет замедляются регенеративные процессы, уменьшается выработка коллагена, страдает гормональный фон. Что приводит к развитию патологии.
Гормональные изменения у женщин. В период менопаузы уменьшается выработка эстрогенов, что нарушает процесс усвоения кальция, ведет к ослаблению опорно-двигательного аппарата, делает кости хрупкими. Возрастает риск развития остеопороза.
Проблемы с щитовидной железой. Гормоны щитовидной железы участвуют в обменных процессах кальция и фосфора в организме. Их недостаток или избыток может спровоцировать артроз коленки.
Генетическая предрасположенность. Мутация коллагена может вызвать нарушения в элементах соединительной ткани, что приводит к ухудшению амортизационной функции суставного хряща.
Наследственность. Высокая вероятность развития болезни, если в семье пациента имеются родственники с диагнозом гонартроз, преимущественно по женской линии.
Воспалительные заболевания. При прогрессировании инфекционных артритов, бурситов, синовитов вызванных бактериальным или вирусным поражением, всегда есть риски осложнения и перехода в гонартроз.
Заболевания сосудов.Ткани не получают должного питания, кровоснабжение нарушено, что приводит к развитию ишемии и дегенеративно-дистрофическим изменениям суставного хряща.
Неправильное питание и нарушения обмена веществ. Употребление еды с большим содержанием пуринов (белков) способствует отложению солей в колене, например - подагрический артрит.
Специфические болезни гонорея, туберкулез, сифилис, хламидиоз, грипп способны вызывать серьезные поражения сустава.
Интоксикация организма различными химическими веществами, в том числе и некоторыми лекарственными препаратами.
Аутоиммунные нарушения связаны с нарушением иммунной защиты организма, когда антитела вырабатываются против своих же клеток.
Симптомы
Основные симптомы гонартроза:
Боль в суставе, ноющего характера, иногда ночная, в случае обострения сильная колющая;
Хруст и щелчки при движении вызваны нарушением конгруэнтности суставных поверхностей, наличием остеофитов и дефектов хряща;
Отечность и припухлость связаны с развитием воспалительного процесса в суставе и окружающих мягких тканях;
Деформация суставной щели и оси конечности свидетельствует о прогрессировании заболевания;
Атрофия и слабость мышц бедра, в первую очередь в объеме теряет четырехглавая и двуглавая мышцы;
Ограничение подвижности в суставе вызвано болью, развитием спаечного процесса, появлению остеофитов (костных шипов).
Первые признаки остеоартрита, на которые следует обратить внимание - боли при нагрузке или после нее. Боли проходит после отдыха и не требуют приема лекарств. Утренняя скованность в колене, стартовые боли, прежде чем встать и пойти после сна, требуется некоторое время для разработки сустава.
Признаки обострения
С развитием патологии симптомы артроза становятся ярче: колени болят в покое и в ночное время, во время сгибания и разгибания сустава появляются посторонние звуки – треск, хруст, щелчки. Развивается хромота, скованность движений, появляется отек мягких тканей.
О прогрессировании болезни говорят следующие факты:
появление деформации оси конечности в виде О-образных ног,
постоянный характер боли, ночные боли и при смене погоды (метеочувствительность)
дальнейшее ухудшение подвижности сустава, с развитием сгибательной контрактуры
слабость и атрофия мышц бедра.
Виды и формы заболевания
Первичный. Развивается как самостоятельная болезнь. Чаще такой гонартроз колена связывают с возрастными изменениями и наследственностью.
Вторичный. Возникает на фоне некоторых заболеваний или травм, например постравматический остеоартрит.
В зависимости от причин, различают следующие виды артроза:
Ишемический, связан с проблемами кровоснабжения тканей и сосудистыми нарушениями;
Постинфекционный обусловлен инфекциями, вирусами, аутоиммунными процессами;
Идиопатический природа развития патологии остается невыясненной;
Метаболический связан с нарушением обмена веществ - подагра, гемохроматоз, хондрокальциноз;
Инволюционный, как результат возрастных изменений организма;
Посттравматический, перенесенные травмы в анамнезе;
Дисгормональный - следствие гормональных сбоев в организме.
Стадии развития
I. Артроз 1 степени , начальная стадия связана с ухудшением качества и количества синовиальной жидкости (суставная жидкость, обеспечивает питание хрящей, обладает амортизирующими свойствами, способствует скольжению суставных поверхностей). Нарушение питания ведет к износу и деградации хрящевой ткани, появлению первых признаков воспаления. На начальной стадии движения не нарушены. Пациенты испытывают небольшую боль, покалывание, иногда суставы могут хрустеть при движении. Симптомы беспокоят при физической нагрузке и после нее. Внешне колено выглядит вполне здоровым.
II. Остеоартроз 2 степени приводит к истончению хряща до 1,5 -2,0 мм (норма 2,5-3,0 мм), наблюдается сужение суставной щели, появляются небольшие единичные костные наросты (остеофиты). Воспалительный процесс носит волнообразный характер, чередуется фазами ремиссии и обострения. Гонартроз 1-2 степени сопровождается отеком и слабостью мышц бедра. Боль беспокоит в покое, при смене погоды, после ходьбы чувствуется усталость. Движения становятся более жесткими, появляется утренняя скованность, хруст в суставе. Именно на этой стадии пациенты чаще всего обращаются к врачу.
III. Гонартроз 3 степени проявляется внешней деформацией сустава, искривлением оси конечности. Хрящевая ткань сильно повреждена, истончена до 1-1,5 мм, в некоторых местах видна обнаженная кость. Костные наросты легко прощупываются под кожей, амплитуда движения существенно снижена. На 2-3 степени остеоартроза происходит сужение суставной щели, суставы не могут сгибаться и разгибаться, все движения сопровождаются болью и хрустом, утренняя скованность усиливается. Развивается характерная контрактура сустава. Беспокоят резкие боли в колене, даже в состоянии покоя. Пациенты часто страдают бессонницей из-за того, что не могут принять удобную позу, которая бы не вызывала боли, чувствуют погодные изменения.
IV. 4 степень гонартроза характеризуется полным разрушением суставных поверхностей, видна обнаженная кость, хрящ представлен редкими "островками". Суставная щель почти не прослеживается. Заметна выраженная О-образная деформация нижних конечностей, отечность. Подвижность практически полностью утрачена. Лечение безоперационными методами на этой стадии малоэффективно, показана замена сустава эндопротезом.
Диагностика
- УЗИ-диагностика
Поможет определить заболевание на ранней стадии. Позволяет измерить толщину хрящевого слоя, рельеф сустава, наличие суставной жидкости, размер остеофитов и оссификатов.
Рентгенография
Проводят для оценки степени поражения, состояния костной и хрящевой ткани. Покажет наличие остеофитов, сужение суставной щели, деформацию сустава. На начальных стадиях болезни обследование не информативно.
Анализы
Общие анализы крови и мочи, биохимия крови показывают признаки воспаления, наличие инфекции, нарушения в костной и хрящевой тканях. Позволяют оценить общее состояние организма, определить причины вызвавшие заболевание гонартроз, исключить патологию со схожей симптоматикой.
МРТ
Магнитно-резонансная томография Высокоточный метод диагностики, помогает визуализировать самые незначительные изменения. Поможет в постановке диагноза как на ранней стадии, так и в сложных случаях перед хирургическим лечением.
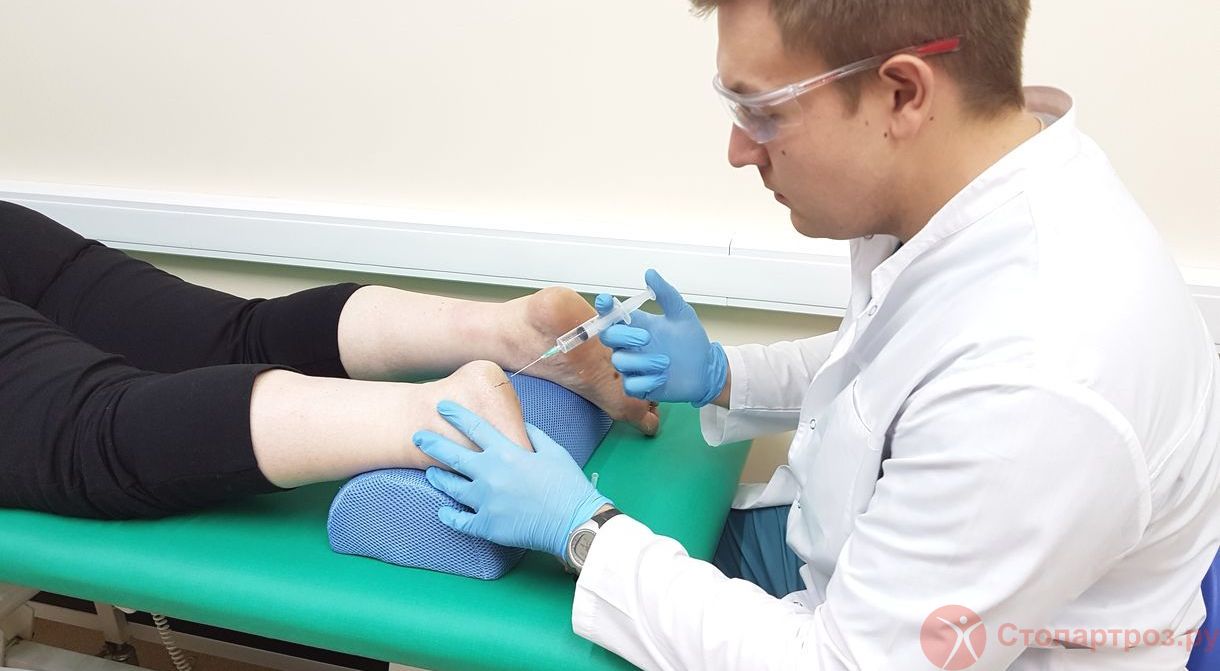
 |
| Врач ортопед делает внутрисуставной укол в коленный сустав при остеоартрите |
Какой врач лечит?
Лечением гонартроза колена занимается следующие специалисты:
Врач ортопед - проводит диагностику заболевания, внутрисуставные уколы, плазмотерапию , оказывает высокотехнологичную помощь, хирургическое лечение.
Физиотерапевт - отвечает за аппаратное физиотерапевтическое лечение.
Ревматолог - поможет если болезнь связана с аутоиммунными нарушениями.
Спортивный врач - потребуется в случае спортивного анамнеза болезни.
Диетолог - нужен при наличии избыточного веса у пациента.
На восстановительном этапе, лечащий врач может привлекать и других специалистов:
Массажист - проводит массаж нижних конечностей, восстанавливает мышечный тонус, тем самым стимулирует кровоснабжение и помогает вернуть подвижность сустава.
Врач лечебной физкультуры - занимается подбором специальных упражнений, контролирует их выполнение.
Реабилитолог - помогает с социальной адаптацией пациента, особенно специалист востребован после тяжелых реконструктивных операция на колене.
Какое лечение артроза коленей назначают?
Чем раньше выявлено заболевание и начато лечение симптомов остеоартроза тем больше шансов на восстановление. В противном случае болезнь может привести к необратимым последствиям и существенно ухудшить качество жизни.
Так лечение артроза коленного сустава 1-2 степени имеет хорошие шансы на полное восстановление функции коленного сустава. К сожалению, не всегда пациенты обращаются за медицинской помощью на начальных стадиях.

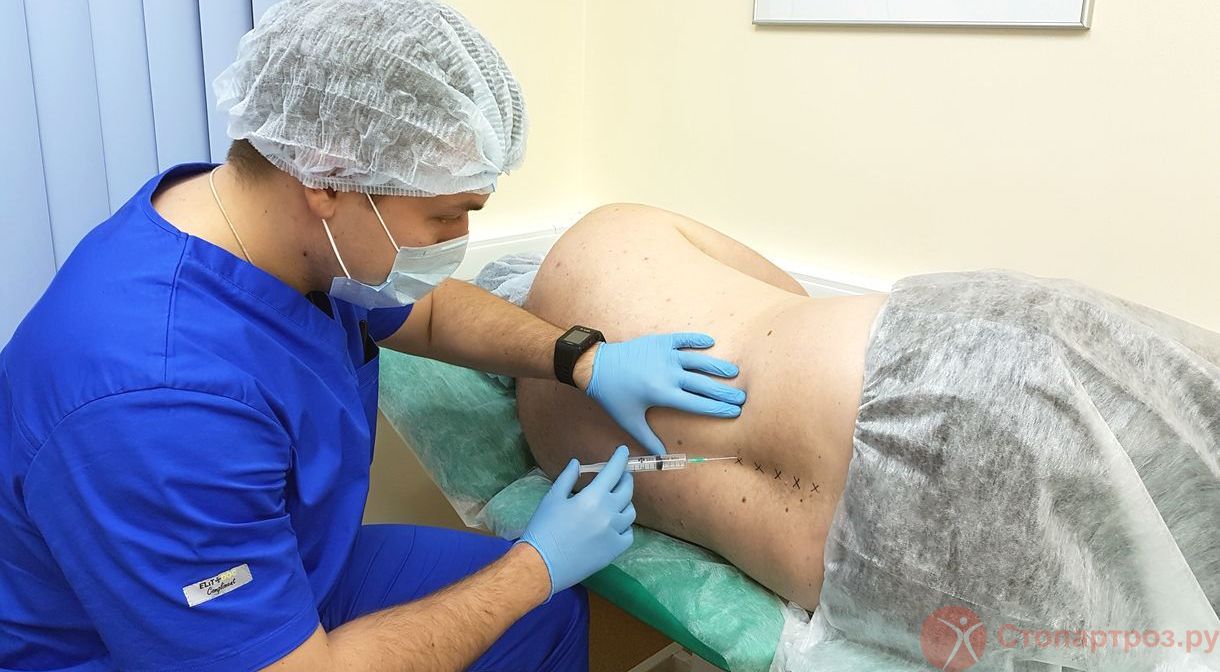
Забор жировой ткани для SVF-терапии остеоартрита коленного сустава
Чем снять боль и чем лечить?
В первую очередь необходимо устранить боль и воспаление. Назначают:
Нестероидные противовоспалительные средства (НПВС) и обезболивающие. Препараты позволяют достаточно оперативно убрать воспаление при артрозе, способствуют уменьшению болей и отека.
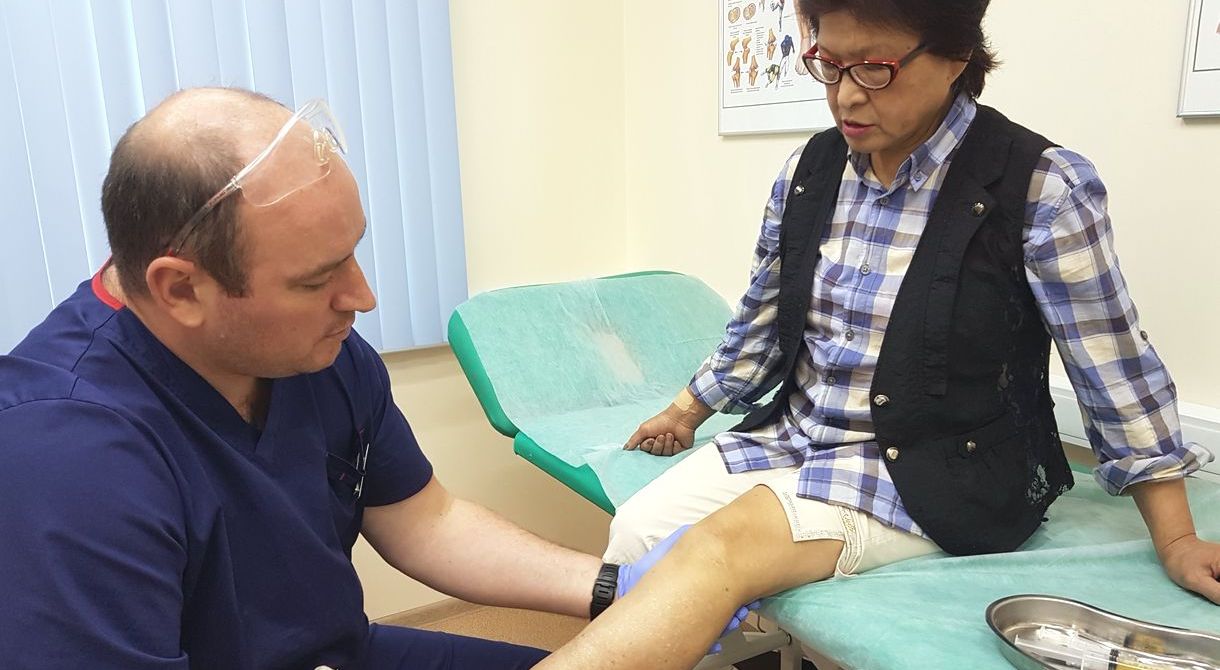
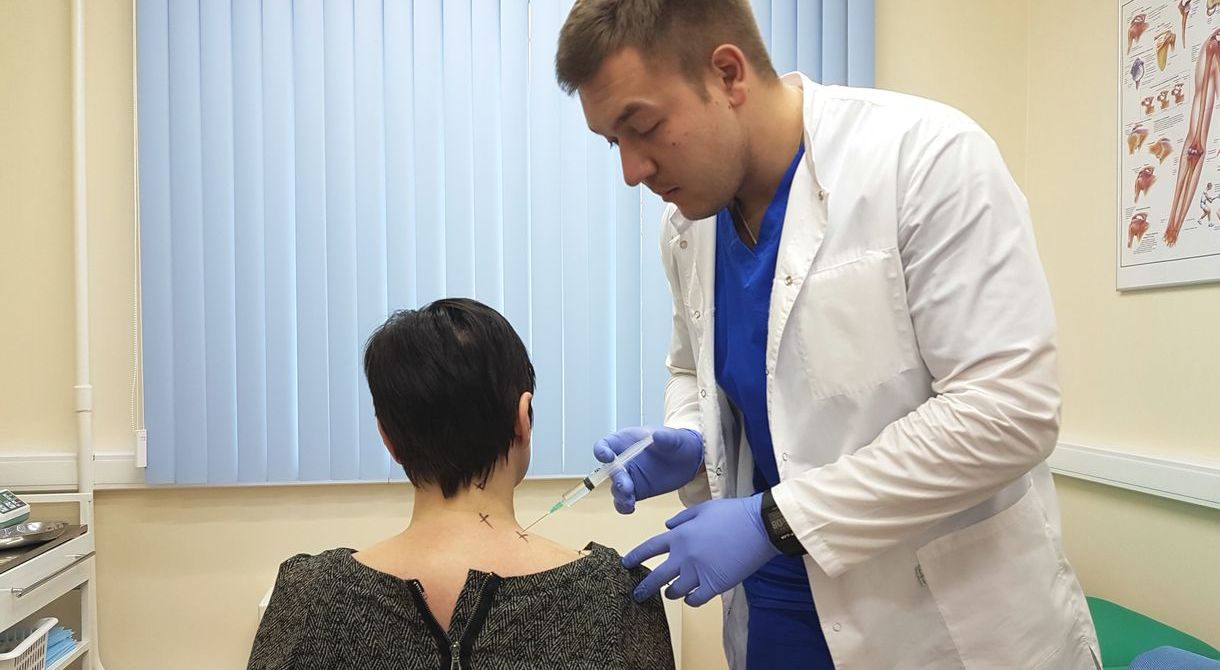
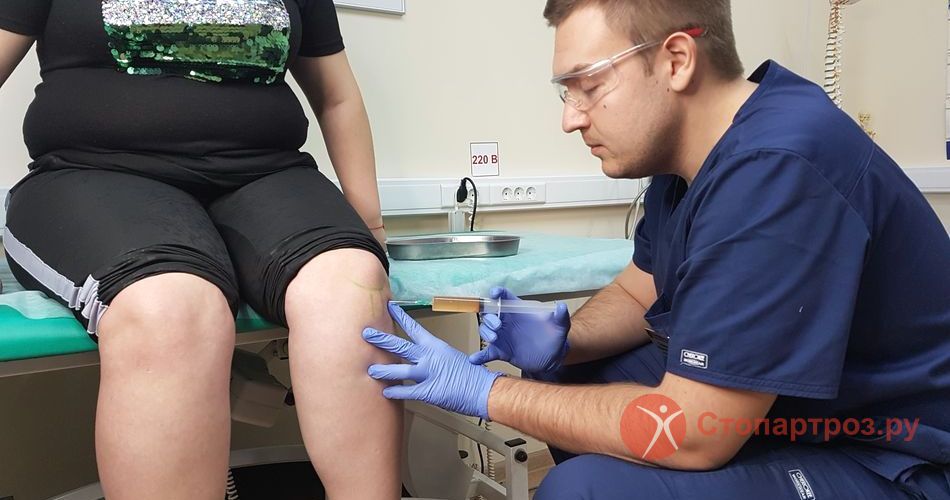
Кортикостероиды используют, когда НПВС и анальгетики не помогают, например при лечении артроза коленного сустава 3-4 степени. Пациенту делают медикаментозную блокаду - препараты вводят непосредственно в полость сустава. это помогает снять боль и добиться облегчения уже через несколько минут после укола.
Специальные мази и обезболивающие пластыри.
Препараты укрепляющие костную и хрящевую ткань:
Хондропротекторы на основе хондроитина и глюкозамина, являются питательной основой хондроцитов.
Производные гиалуроновой кислоты, служат аналогами синовиальной жидкости.
Препараты улучшающие микроциркуляцию и кровоснабжение суставного хряща.
Препараты кальция и витамина Д укрепляют кости образующие коленный сустав.
Внутрисуставные инъекции препаратов гиалуроновой кислоты, представляет искусственный аналог синовиальной жидкости, помогает смазать суставные поверхности.
Лекарственные блокады помогают быстро снять отек, боль и воспаление. Как правило, эффект заметен уже на следующий день.
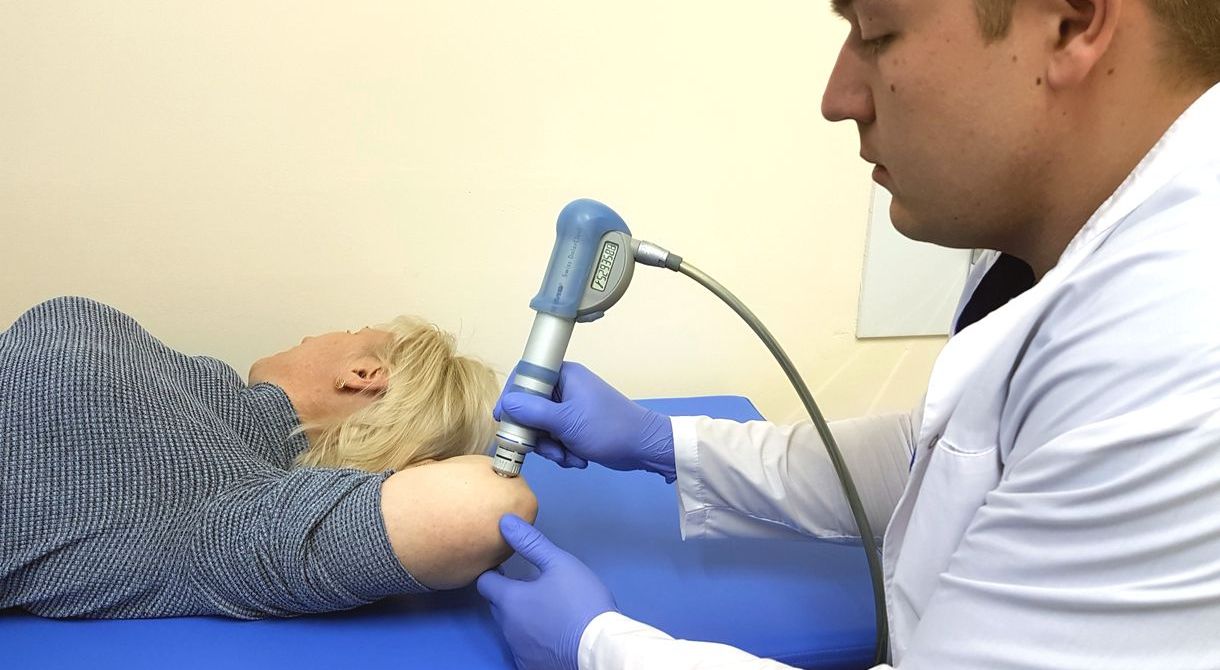
Лечение остеоартроза коленного сустава также включает физиопроцедуры:
Электрофорез. С помощью электрического тока лекарство проникает к пораженному участку. Электрофорез используют для лечения боли в колене при гонартрозе.
Фонофорез. Лекарство поступает в зону воспаления под воздействием звуковых волн. Дополнительное преимущество метода при лечении деформирующего гонартроза, это тепловой эффект.
Ударно-волновая терапия. Процедура позволяет улучшить кровообращение, стимулирует питание тканей, используют для разрушения остеофитов и рубцовой ткани.
Тракционная терапия (вытяжение сустава) - помогает разгрузить суставную щель, растянуть ее на несколько миллиметров, тем самым уменьшить взаимодавление суставных поверхностей.
Электромиостимуляция - стимулирует кровоток и работу мышц с помощью электрического тока, восстанавливает мышечный тонус.
Механотерапия - помогает разрабатывать движения в суставе, бороться с контрактурой на специальных роботизированных тренажерах.
Лазеротерапия, создает глубокий нагрев тканей, уменьшает воспалительную реакцию.
Магнитотерапия. Лечебный эффект основан на свойствах магнитного поля уменьшать болевой синдром, воспалительный процесс, отечность тканей.
Методы ортобиологии направлены на стимулирование регенерации и замещение дефектов хрящевой ткани:
Плазмолифтинг - препарат на основе плазмы, изготавливают из собственной крови пациента, запускает процессы регенерации, содержит факторы роста.
PRP-терапия - в качестве препарата используют плазму получаемую из крови пациента. Обогащенная тромбоцитами плазма стимулирует регенерацию хондроцитов, увешает воспалительный процесс.
SVF-терапия - основана на применении клеток стромально-васкулярной фракции, получаемых из собственной жировой ткани пациента.
SVF-терапия + PRP-терапия - одновременное применение концентрированной плазмы и клеток-предшественников позволяет достичь наилучших результатов.
Лечение стволовыми клетками. Метод основан на применении клеток костного мозга, в настоящее время находится в разработке.
Каждый случай индивидуален и требует разработки отдельной реабилитационной программы лечения заболевания артроза коленного сустава.
Читайте также: