Что такое физиотерапия при дисплазии тазобедренных суставов у детей
Среди врожденных патологических деформаций опорно-двигательной системы наиболее распространен такой порок, как дисплазия тазобедренного сустава у грудничка. Развивается заболевание вследствие нарушений внутриутробного развития плода. Наряду с классическим корректирующим лечением, физиотерапия очень важна для устранения последствий патологии. Назначение физиопроцедур при дисплазии тазобедренного сустава у грудничка с применением электрофореза – неотъемлемая часть успешного восстановления двигательных функций.
Польза физиопроцедур
При такой патологии одна из головок тазобедренной кости находится не в сумке сустава, а располагается выше. Пустота вертлужной впадины постепенно заполняется жировыми соединениями.
Если у грудничка вовремя распознали патологию, провели надлежащую корректировку, зафиксировали головку бедра в суставной впадине, далее следует закрепить положительный результат. Физиотерапия тазобедренного сустава у новорожденного в восстановительный период включает:
- массаж;
- гимнастику;
- физиопроцедуры с применением электрофореза.
Принцип лечения электрофорезом заключается в том, что при помощи разрядов электрического тока, который генерирует аппарат, лекарство проникает через кожу пациента. Электрические импульсы направленного действия способствуют быстрому проникновению через кожный покров ионов кальция. Они оседают на костной ткани бедра и хрящевой основе, укрепляют их, снимают воспалительные процессы. Возможность воздействия лекарством непосредственно на очаг воспаления объясняет быстрые положительные результаты лечения.

Электрофорез – эффективная и безвредная часть консервативного терапевтического лечения, его успешно применяют при следующих патологиях:
- врожденное недоразвитие бедренного сустава;
- подвывих головки бедренной кости;
- асимметрия ягодичных складок;
- разная длина нижних конечностей у новорожденного.
Физиолечение при дисплазии тазобедренного сустава у детей помогает быстро снять воспаление, восстановить двигательную способность сочленения. Действие электрофореза и его преимущества:
- содействует дальнейшему нормальному развитию сустава;
- уменьшает боль в очаге воспаления;
- стимулирует обменные процессы в тканях;
- восстанавливает кровоток околосуставного пространства;
- снижает повышенный тонус ягодичных мышц;
- лекарство поступает в центр очага воспаления в неизменном виде: не проходит через желудок грудного ребенка и не подвергается разрушительному воздействию желудочной кислоты;
- введенное лекарство сохраняется в очаге воспаления до 2 недель.
Лекарственные препараты при помощи электрофореза проникают к больному органу через потовые и сальные железы, корни волос, межклеточные соединения.

Назначая физиопроцедуру при дисплазии, следует учитывать:
- возрастную категорию ребенка – у младенцев лучше проницаемость кожи, следовательно, ионы кальция быстрее всасываются;
- результаты клинических исследований;
- степень проницаемости кожи на разных участках тела;
- количество и концентрацию вводимого лекарства;
- частоту электрических импульсов;
- индивидуальную гиперчувствительность к препарату.
Применение электрофореза с кальцием при дисплазии тазобедренного сустава у грудничка имеет ряд преимуществ:
- кальций совместим с некоторыми другими препаратами, которые необходимо вводить при дисплазии;
- кальций имеет пролонгированное действие, это снижает стресс при лечении детей грудного возраста;
- введение кальция при помощи физиолечения, не вызывает токсического и побочного действия.
Физиопроцедуры новорожденному можно проводить строго по назначению врача, в кабинете физиотерапии, под наблюдением медицинского работника.

Для лучшей проницаемости лекарственных препаратов и снятия воспалительных процессов применяют подогретые грязевые аппликации. Наиболее эффективными считают озокерит и парафин.
Озокерит – природный черный воск, богатый минеральными веществами. В медицине используют в очищенном от вредных примесей виде. У озокерита низкая теплопроводность и высокая теплоемкость. Эти свойства помогают долго воздействовать на больной орган с максимальной теплоотдачей.
На месте наложения озокеритовой аппликации, на глубине 4 см, температура тела увеличивается на 3 градуса, это стимулирует кровообращение и улучшает питание тазобедренного сустава. Поры кожи открываются, впитывают микроэлементы, которыми наполняются кровяной поток и околосуставное пространство. Наблюдается противовоспалительный, обезболивающий эффект, улучшается двигательная способность сустава.
Озокеритовые аппликации легко переносятся новорожденными, благодаря приятному теплу. При согласовании с доктором аппликации можно делать в домашних условиях. Для этого необходимо:
- приобрести в аптеке парафин и медицинский озокерит;
- на паровой бане растопить компоненты равными частями, на это уходит более часа;
- на целлофан или клеенку налить тонким слоем немного остывшую смесь;
- дать остыть компонентам до 36 градусов;
- отрезать нужный кусок аппликации;
- приложить к бедру ребенка, укутать одеялом;
- длительность процедуры – не более 10 мин.
Лечение озокеритовыми аппликациями чередуют с электрофорезом, следуя рекомендациям ортопеда.

Детям грудного возраста назначают пресные ванны, содержащие хлоридно-натриевые соединения. Они оказывают успокаивающее, расслабляющее действие. Микроэлементы, которыми богат состав раствора, оседают на теле, постепенно впитываясь в кровь, насыщают организм полезными веществами, это укрепляет хрящевую основу сустава и способствует его восстановлению. Ванны для младенца могут быть хвойными, с морской солью и другими компонентами.
Излучение стимулирует выработку витамина Д, необходимого для правильного развития костной ткани новорожденного. Лучи глубоко проникают в тело, обладают антибактерицидным действием, разогревают, расширяют сосуды, наполняющие кровью околосуставное пространство бедра. Повышаются восстановительные функции организма и сопротивляемость к болезням.
Противопоказания физиотерапии

Для детей грудного возраста существует ряд противопоказаний к методам физиотерапии:
- повышенная температура тела;
- болезнь в стадии обострения;
- наличие на теле ссадин, прыщей, микротрещин, гнойников;
- злокачественные и доброкачественные опухоли;
- гемофилия;
- гепатит, туберкулез;
- инфекционные заболевания.
Физиотерапию назначает врач после клинического обследования, учитывая состояние ребенка.
ДТС может привести к хромоте, постоянной боли в суставе, в худшем случае – к инвалидности. Диагностика на ранней стадии и принятие необходимых мер по коррекции сустава избавит от патологии в короткие сроки. Главное, не игнорировать эту проблему, вовремя показать младенца ортопеду и следовать его рекомендациям.
Использование физических факторов в восстановительном лечении детей с дисплазией тазобедренных суставов
Николаева Н.Г., Элий Л.Б.
Дисплазия тазобедренных суставов (ДТБС) — наиболее распространенный порок развития, занимает одно из первых мест среди врожденных деформаций опорнодвигательной системы. По данным отечественных ученых, в последние годы частота выявляемости ДТБС увеличилась в 5–10 раз, что связано с широким использованием ультразвукового метода диагностики.
Патоморфологическим субстратом первичной ДТБС является дисплазия/гипоплазия головки бедренной кости (ГБК) и вертлужной впадины, которая сопровождается утолщением суставной капсулы, уменьшением в размерах ГБК и вертлужной впадины, гипертрофией лимбуса, недоразвитием ягодичных мышц. Диспластический процесс сопровождается биомеханическими, микроциркуляторными и метаболическими изменениями и со временем приводит не только к дислокации, но и к дезорганизации и дегенерации ткани сустава, а в запущенных случаях угроза инвалидизации с детства увеличивается. Прогредиентное течение первичной ДТБС требует, по мнению отечественных и зарубежных специалистов, соответствующего комплексного подхода к восстановительному лечению — лечебнореабилитационных комплексов (ЛРК), включающих ортопедический режим, лечебную гимнастику, массаж, методы аппаратной физиотерапии, использование природных физических факторов с учетом всех звеньев патологического процесса. Принципы восстановительного лечения детей с патологией опорнодвигательного аппарата и детей с ДТБС известны — раннее начало, проспективный и индивидуальный подход, этапность, последовательность и преемственность, комплексность и адекватность.
Основным, ведущим принципом лечения детей с ДТБС является раннее начало: именно характер и качество лечения, начатого в первые месяцы жизни ребенка, определяют исходы патологии. Так, по данным Р.Л. Горбуновой, при лечении ДТБС, начатом в период новорожденности, достигается 100% выздоровление. Я.Б. Куценок и др. указывают, что у 99% детей с ДТБС при начале лечения до 3 месяцев анатомия и функция конечности восстанавливаются полностью; у 10% детей, леченных в возрасте 4–6 мес., через 3–10 лет на рентгенограмме выявлены признаки дисплазии; у 87,1% детей с диспластическим вывихом бедра при начале лечения в возрасте до 3 мес. достигаются хорошие анатомофункциональные результаты, но при начале лечения вывиха бедра в возрасте 4–6 мес. полное анатомофункциональное восстановление отмечено только у 36,3% детей.
Ортопедическое лечение предусматривает постуральную терапию с соблюдением принципа containment, что достигается путем использования различных ортопедических приспособлений, отводящих устройств. Характер используемых ортопедических средств и продолжительность лечения зависят от возраста ребенка, степени ДТБС, динамики формирования ТБС и наличия сопутствующей патологии, которая нередко обусловливает торпидное течение ДТБС.
При адекватном использовании стабилизирующее и формообразующее действие функциональных средств (подушка Фрейка, шина Хильгенрайнера, Ситенко, Путти, Шнейдерова, стремена Павлика и др.) является вполне достаточным для излечения рано диагностированной ДТБС, однако при поздней диагностике в условиях дисплазии соединительной ткани (ДСТ), тонусных нарушений при перинатальной патологии центральной нервной системы (ППЦНС), детском церебральном параличе (ДЦП) и иной сопутствующей патологии постуральная терапия в самостоятельном варианте не обеспечивает гармонизацию тропизма ТБС, а пролонгирование ортопедического лечения сопровождается пусть относительной, но гиподинамией/гипокинезией, которая не способствует дозреванию ТБС. В связи с этим и с учетом данных о возросшей в последние годы частоте встречаемости ДСТ (35–65%) и ППЦНС (60–80% у детей 1го года жизни) [9, 12, 20], которые сами по себе инициируют нарушение формирования ТБС в постнатальном периоде (вторичная ДТБС), при постуральной терапии ДТБС возникает необходимость в использовании саногенетических механизмов, средств матурационной направленности, а именно лечебных физических факторов (ЛФФ).
Методы физиотерапии (ФТ) являются неотъемлемой составляющей восстановительного лечения при многих заболеваниях внутренних органов, опорнодвигательного аппарата, нервной системы, кожи, при нарушениях обмена веществ и др. ФТ, благодаря ее многообразному действию, рассматривается как патогенетическая, стимулирующая, функциональная терапия. Главной особенностью ФТ является то, что энергия физического фактора поглощается рецепторами тканеймишеней, трансформируется в метаболические процессы (энергоинформационные и метаболические трансформации) и реализуется в биологические (лечебные) специфические и неспецифические эффекты, которые осуществляются на трех уровнях — местном, сегментарном и общем. В условиях множественной обеспеченности регуляции одной и той же функциональнодинамической системы организма понимание механизмов действия ЛФФ позволяет осуществлять целевой выбор оптимальных зон воздействия и их комбинаций для достижения потенцированного эффекта.
Не подлежит сомнению важность и необходимость использования в ЛРК массажа и кинезотерапии при ДТБС, которые оказывают общее и локальное воздействие, активируют трофические, обменные и пластические процессы, улучшают физиологические механизмы, позволяют влиять на тонус мышц (устранение приводящих контрактур бедра, укрепление отводящих и ротирующих мышц бедра). У детей используют общий, местный и сегментарный массаж, который проводят повторяющимися курсами, количеством от 10 до 20 с интервалом 1–2 месяца. И.В. Рой с соавт. разработали технологию массажа и лечебной гимнастики с учетом возраста ребенка, степени ДТБС и наличия ДСТ. По данным авторов, предложенный курс массажа и гимнастики, проводимый в течение 3 месяцев, ускоряет темпы созревания ТБС (достоверно увеличивается прирост ядра ГБК, средних значений угла a и уменьшается среднее значение угла b).
Не менее важной в лечении детей с ДТБС является бальнеотерапия. Хлориднонатриевые ванны улучшают общее состояние ребенка, вызывают седативный, метаболический, сосудорасширяющий, иммуномодулирующий и антиспастический эффекты, однако они могут быть использованы ограниченно — при ДТБС I и II степени, на этапах долечивания ДТБС III степени. Обязательным компонентом ЛРК при ДТБС, по мнению В.В. Зинченко, Я.Б. Куценка и соавт., Н.Г.Николаевой, является профилактика и лечение рахита, поскольку дефицит витамина D наблюдается более чем у 1/3 детей с нарушением формирования ТБС. С этой целью, помимо препаратов кальция и витамина D3, в восстановительное лечение детей с ДТБС включают ЛФФ — общее ультрафиолетовое облучение (УФО), которое обладает меланинстимулирующим, витаминообразующим, трофостимулирующим, иммуномодулирующим эффектом. УФО проводят по щадящей методике (субэритемные дозы), на курс — 15 процедур, повторный курс — через 1,5–2 месяца.
Помимо вышеизложенного, с целью увеличения темпов созревания ТБС у новорожденных и детей грудного возраста отечественные и ряд зарубежных авторов в ЛРК используют аппаратную ФТ, традиционно применяя на область ТБС такие ЛФФ, как УВЧ и лекарственный электрофорез, эффективность которых подтверждена многолетним опытом. Доказано, что УВЧ вызывает выраженный противовоспалительный, вазоактивный и трофический эффект. УВЧполя способствуют выработке эндогенного тепла в зоне воздействия, в результате чего усиливается лимфоотток, повышается проницаемость микроциркуляторного русла, активируются стромальные элементы соединительной ткани и системы мононуклеарных фагоцитов, происходит стимуляция пролиферации соединительной ткани, что способствует ускорению дозревания ТБС.
Известно, что гальванизация оказывает вазодилататорный, метаболический, миорелаксирующий, репаративный и остеогенезстимулирующий эффект. Лекарственный электрофорез при ДТБС не только обеспечивает депонирование и пролонгирование действия лекарственных веществ, вводимых с помощью гальванического тока, но также потенцирует эффекты гальванизации и специфическое фармакологическое действие, обусловливая возникновение нового фармакофизиотерапевтического эффекта, в результате чего сокращаются сроки формирования диспластических ТБС.
При лечении новорожденных с ДТБС А.П. Джалилов рекомендует использовать на область ТБС не только электрофорез с 2% раствором хлористого кальция и 2% раствором аскорбиновой кислоты, но и электрофорез с 2% раствором сульфата цинка, а также дополнительно применять магнитотерапию или магнитофорез кальция на ТБС (курсы ФТ повторяются с интервалом в 2–2,5 месяца). Как утверждает автор, при начале лечения детей с ДТБС в период новорожденности выздоровление наступает в 100% случаев и длительность терапии составляет при ДТБС 3–4 месяца, при подвывихе бедра — 4–5месяцев, при вывихе — 5–6 месяцев. Я.Б. Куценок с соавт. указывают на существенные изменения содержания микроэлементов в волосах детей, которые отличаются по количеству и качеству при дисплазии, подвывихе и вывихе бедра. По этой причине детям грудного возраста с целью коррекции содержания микроэлементов авторы рекомендуют проводить электро и магнитофорез 5% раствором хлористого кальция в сочетании с 5% раствором аскорбиновой кислоты и 5% раствором цинка в сочетании с 5% раствором аскорбиновой кислоты на область ТБС. По данным авторов, эта терапия приводит к восстановлению показателей микроэлементов, что, в свою очередь, улучшает формирование ТБС.
Доступность, безопасность, простота, широкий и вместе с тем мягкий диапазон действия обусловливают все более частое использование магнитотерапии в педиатрической практике: при поражении периферической нервной системы, перинатальном поражении шейного отдела позвоночника применяют бегущее магнитное поле, у новорожденных с острой пневмонией эффективно используют низкоинтенсивную магнитолазерную терапию. Магнитотерапию нередко сочетают/комбинируют с другими ЛФФ или лекарственными препаратами, что приводит к возникновению потенцированных эффектов. Так, магнитотерапию часто сочетают/комбинируют с низкоинтенсивным ультразвуком, низкоинтенсивным лазерным излучением, электротерапией, воздействием тепла (общая термомагнитотерапия), воздействием светом от синего до инфракрасного диапазона (фотомагнитотерапия), с лекарственными препаратами, однако у детей грудного возраста в использовании данных ЛФФ есть возрастные ограничения. Это касается и лазеротерапии, которая применяется только с 6месячного возраста и является вспомогательным ЛФФ в базовой ФТ детей с ДТБС на этапах долечивания и при торпидном течении патологии.
Исходя из трудностей лечения детей с ДТБС в сочетании с отягощающей патологией, с одной стороны, и опираясь на известные данные об эффекте действия низкочастотной магнитотерапии (противовоспалительный, противоотечный, вазоактивный, нейромиостимулирующий, нейротропный эффекты) — с другой, а также учитывая метамерносегментарный принцип регуляции развития/формирования и функции ТБС, было предложено использовать магнитотерапию на поясничный отдел позвоночника (частота 50–100 Гц, интенсивность 8,75 мТл, длительность процедуры — 5–6 минут, № 10); количество курсов магнитотерапии определяли степенью ДТБС (I степень — 1 курс, II–III степень — 2 курса). Собственные исследования показали, что применение магнитотерапии в комплексе восстановительного лечения (ортопедические мероприятия, кинезотерапия, массаж, УВЧ, лекарственный электрофорез) детей старше 3 месяцев с первичной ДТБС в сочетании с ППЦНС достоверно повышает эффективность лечения на 16,4 ± 1,6%, а сроки созревания ТБС сокращаются на 1,5–2,0 месяца. Что же касается детей с первичной ДТБС в сочетании с ДСТ, то включение магнитотерапии по разработанной программе в ЛРК оказывает матурационный эффект, сокращает сроки использования ортопедических средств на 2,3 ± 0,2 месяца (Р
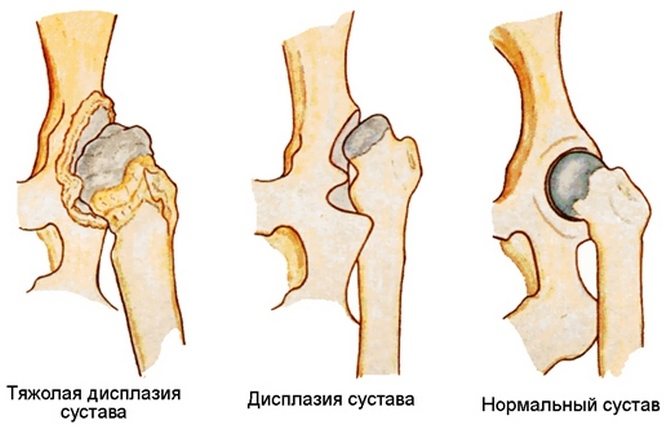
Дисплазия тазобедренного сустава — широко распространенная врожденная патология, которая диагностируется чаще у девочек, чем у мальчиков. Клинически она проявляется укорочением одной ноги относительно другой, нарушением отведения бедра. Лечение обычно консервативное с помощью пеленания, физиотерапевтических и массажных процедур, ношения ортопедических приспособлений. Только при неэффективности этих методов проводится хирургическая терапия дисплазии тазобедренных суставов (ТБС) у детей.
Общее описание дисплазии тазобедренного сустава у детей
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
При дисплазии ТБС отмечается его недоразвитие или повышенная подвижность, которая сочетается с недостаточностью соединительных тканей. Опасность патологии заключается в частых подвывихах и вывихах бедра. Недоразвитие сустава разнится степенью тяжести — это могут быть грубые нарушения или чрезмерная подвижность на фоне слабости связочно-сухожильного аппарата. При отсутствии врачебного вмешательства возникают тяжелейшие осложнения, поэтому в детской ортопедии особое внимание уделяется своевременному выявлению дисплазии ТБС у новорожденных.
Для патологии характерно нарушение развития одного из отделов ТБС. Это приводит к утрате способности вертлужной губы, суставной капсулы, связок удерживать головку бедренной кости в анатомически правильном положении. В результате происходит ее смещение кнаружи и одновременно вверх — возникает подвывих. А при полном отсутствии контакта головки бедра с вертлужной впадиной происходит вывих.
Классификация отклонения
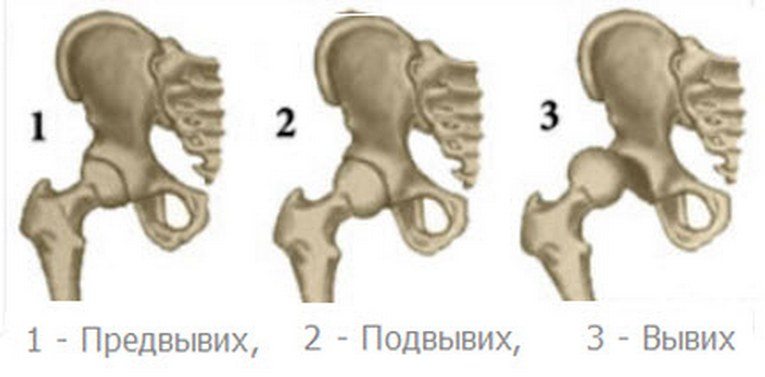
Дисплазии ТБС классифицируются в зависимости от степени тяжести возникших нарушений его развития. Выделяют собственно саму дисплазию, или неполноценность тазобедренного сочленения. Такая форма патологии клинически не проявляется, поэтому диагностировать ее у ребенка только при внешнем осмотре сложно. Ранее она не считалась заболеванием, а ее лечение не проводилось. Теперь без терапии не обходится, так как это может стать предпосылкой для развития осложнений. Различают три степени тяжести течения дисплазии ТБС:
- предвывих — небольшое возвратное смещение головки бедра из-за слабости суставной капсулы;
- подвывих — частичное смещение головки бедренной кости относительно вертлужной впадины с отгибанием хрящевого ободка и напряжением связок;
- вывих — полное смещение головки бедра за пределы суставной впадины.
Именно от степени тяжести недоразвития ТБС зависит тактика лечения. Если при предвывихе достаточно специального пеленания, то при частых вывихах нередко требуется хирургическая коррекция.
| Форма дисплазии ТБС | Характерные особенности |
| Ацетабулярная | Нарушено развитие только суставной впадины. Ее размеры меньше анатомических, она уплощена, а хрящевой ободок недоразвит |
| Бедренной кости | Угол сочленения шейки бедренной кости с ее основанием меньше или больше нормальных значений |
| Ротационная | Нарушена конфигурация суставных структур в горизонтальной плоскости. Не совпадают оси движения анатомических образований при сгибании и разгибании ТБС |
Причины возникновения заболевания
Причиной возникновения дисплазии ТБС у детей становится целый ряд факторов. Ортопеды особенно выделяют наследственную предрасположенность. Если у кого-либо у родителей в свое время было диагностировано врожденное недоразвитие тазобедренного сустава, то вероятность его появления у ребенка выше в 10 раз.
Риск дисплазии значительно увеличивается при тазовом предлежании плода — его продольном расположении в матке с обращенными к входу в малый таз ножками или ягодицами. Спровоцировать недоразвитие могут следующие факторы:
- сильный токсикоз во время вынашивания ребенка;
- прием матерью препаратов определенных клинико-фармакологических групп, например, глюкокортикостероидов, иммуносупрессоров, цитостатиков;
- крупный плод;
- маловодие;
- некоторые гинекологические патологии, невылеченные к периоду зачатия.
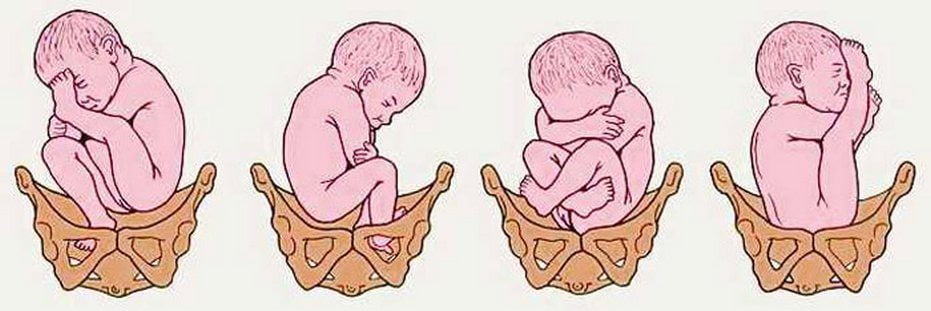
Установлена взаимосвязь между частотой рождения детей с недоразвитием ТБС и проживанием родителей в экологически неблагополучном регионе. Не на последнем месте среди провоцирующих приобретенную патологию факторов находится традиционное тугое пеленание.
Признаки патологии
Врожденное недоразвитие ТБС может быть установлено в роддоме детским ортопедом по его характерным признакам. Он обязательно осматривает ребенка также в возрасте одного, трех, шести и двенадцати месяцев. Особое внимание уделяется детям без каких-либо симптомов дисплазии, но входящих в группу риска. К ним относятся новорожденные с большим весом или те, которые находились перед родами в ягодичном прилежании.
У детей старше одного года на недоразвитие ТБС указывают нарушение походки (хромота), слабость ягодичных мышц (симптом Дюшена-Тренделенбурга), а также более высокая локализация большого вертела.
Такой признак дисплазии выявляется у детей до года в положении лежа на спине. Врач сгибает ноги ребенка, а затем осторожно разводит их в сторону. При правильно сформировавшемся тазобедренном суставе угол отведения бедра равен 80–90°. Этот симптом не всегда информативен. У здоровых детей ограничение отведения может быть спровоцировано физиологичным повышением мышечного тонуса.
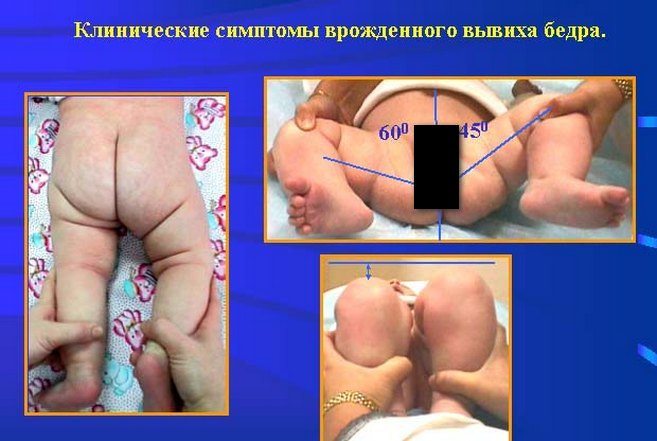
Этот диагностический признак позволяет выявить самую тяжелую форму ТБС — врожденный вывих. Для этого ребенок укладывается на спину, а врач сгибает его ножки, прижимая к животу. Если дисплазией поражено одно тазобедренное сочленение, то коленные суставы не будут расположены симметрично из-за укорочения бедра.
При выраженной дисплазии паховые, подколенные, ягодичные кожные складки у ребенка старше 3 месяцев расположены асимметрично. Они также отличаются друг от друга глубиной и формой. Но такой симптом информативен только при одностороннем поражении. Если недоразвиты сразу два тазобедренных сустава, то складки вполне могут располагаться симметрично. К тому же, такой диагностический признак часто отсутствует у детей с дисплазией и может быть выявлен у здорового ребенка.
Диагностика болезни
Врач может заподозрить недоразвитие тазобедренного сустава у ребенка сразу при его первом в жизни внешнем осмотре. Обследование проводится после кормления, когда новорожденный спокоен и расслаблен. Первичный диагноз выставляется при обнаружении одного или нескольких специфических признаков дисплазии, например, ограничения отведения бедра.
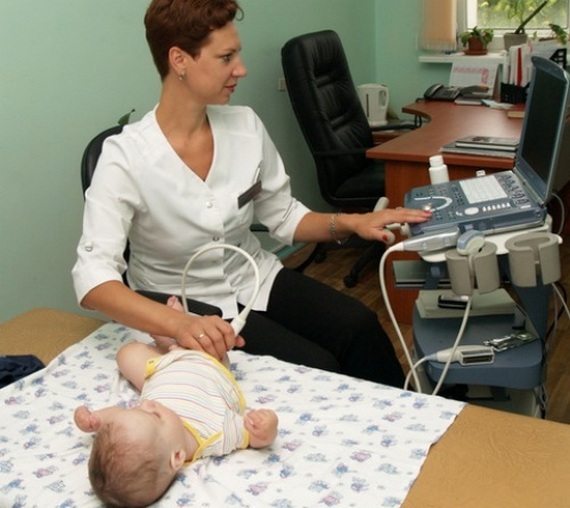
Для его подтверждения назначаются инструментальные исследования, обычно ультрасонография (УЗИ ТБС). Используется в диагностике и рентгенография, но только у детей старшего возраста. Дело в том, что до 3 месяцев в тазобедренном суставе еще много хрящевых тканей, которые не просматриваются на рентгенографических изображениях.
К какому врачу обратиться
В большинстве случаев врожденная дисплазия ТБС выявляется сразу детским ортопедом или педиатром на очередном плановом осмотре. Но иногда родители сами замечают нефизиологичную походку ребенка, когда он делает свои первые шаги. В этом случае следует обратиться к педиатру, который после небольшого обследования выпишет направление к врачу узкой специализации — детскому ортопеду.
Как правильно лечить ребенка
Чем раньше начнется лечение, тем быстрее удастся добиться правильного формирования тазобедренного сустава. Для этого применяются различные методы и средства, помогающие зафиксировать ноги ребенка в положении сгибания и отведения. Это специальное широкое пеленание, стремена, шины и другие приспособления. Чем младше ребенок, тем более мягкими и эластичными должны быть удерживающие ножки ортопедические изделия.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Это, скорее, профилактическое мероприятие, а не лечебное. Широкое пеленание рекомендовано родителям детей, которые входят в группу риска или у них обнаружено недоразвитие ТБС, пока не ставшее причиной предвывихов, подвывихов и вывихов. Для терапии дисплазии оно проводится только при невозможности использования других, более эффективных методов лечения.
Чтобы выполнить широкое пеленание, ребенок укладывается на спину, а между ног располагаются две пеленки. Они неплотно обвертываются вокруг каждой ножки, согнутой в положении отведения. Пеленки фиксируются третьей, закрепляющейся на поясе. Такой способ пеленания помогает удерживать ноги в состоянии разведения на 60-80°.

Еще одно часто применяемое приспособление — стремена Павлика. Так называется ортопедическое изделие, напоминающее грудной бандаж. Для надежного крепления ножек он оснащен ремешками, располагающимися на плечах ребенка и позади коленок, фиксаторами голеностопов, штрипками. Реже используется шина Виленского — две кожаные манжеты с металлической телескопической распоркой между ними.
Общеукрепляющий массаж — важная составляющая терапии. Детский ортопед выписывает направление для проведения сеансов. Массаж выполняется спустя примерно час после последнего кормления, в спокойной расслабляющей обстановке. Он начинается с поглаживаний, легких разминаний и растираний. Затем массажист приступает к более интенсивным, энергичным движениям. Это необходимо для укрепления мышц бедер и ног, улучшения кровообращения. На завершающем этапе вновь выполняются поглаживания.
Ежедневные занятия лечебной физкультурой обязательно показаны при дисплазии. Комплекс упражнений составляет детский ортопед с учетом степени тяжести заболевания, возраста ребенка, общего состояния его здоровья. Он показывает родителям, как правильно выполнять движения, что избежать чрезмерных нагрузок на тазобедренный сустав. Какие упражнения наиболее эффективны:
- ножки отводятся в стороны, а затем ими выполняются круговые движения с небольшой амплитудой;
- в положении лежа на животе ножки плавно отводятся в стороны, а затем сводятся вместе;
- лежа на спине, ножки поднимаются, а ступни ребенка сводятся вместе.
Регулярные занятия (до 4 раз в день) способствуют укреплению мышц, поддерживающих головку бедренной кости, препятствующих ее смещению из вертлужной впадины. Они также становятся отличной профилактикой развития осложнений. Упражнения выполняются только по назначению врача, так как есть противопоказания к занятиям, например, пупочная грыжа.
Практикуется также УФО-облучение суставов по схеме, определяемой индивидуально. Благодаря проникновению ультрафиолетовых лучей в кожу на глубину 1 мм укрепляется местный иммунитет, ускоряются метаболические и восстановительные процессы.
Лечение дисплазии проводится аппликациями с озокеритом или парафином. Эти сыпучие порошки предварительно расплавляются, остужаются и наносятся послойно на ТБС. На поверхности кожи образуется толстая пленка, долго сохраняющее тепло.
Показаниями к хирургическому вмешательству становится тяжелая степень дисплазии ТБС, выявленная в возрасте 24 месяцев, наличие анатомических дефектов, при которых невозможно вправить вывих. Операции проводятся при ущемлении суставной капсулы, недоразвитии костей таза, бедра. Если нельзя вправить головку бедренной кости закрытым способом, то также прибегают к хирургическому вмешательству. Какие операции проводятся при дисплазии:
- открытое вправление вывиха — вправление головки бедренной кости в вертлужную впадину после рассечения суставной капсулы с последующим гипсованием на 3 недели;
- операция на кости бедра — придание проксимальному концу бедренной кости правильной конфигурации с помощью остеотомии;
- операция на тазовых костях — создание упора для головки бедренной кости, препятствующего ее выскальзыванию из суставной впадины.
Если по каким-либо причинам невозможно исправить конфигурацию ТБС, то проводятся паллиативные операции. Их целями становятся улучшение самочувствия ребенка, восстановление некоторых функций тазобедренного сустава.
Какие бывают осложнения
При отсутствии врачебного вмешательства дисплазия тазобедренного сустава становится причиной развития многочисленных осложнений. Функциональная активность одного или двух ТБС снижена, что приводит к нарушению работы всего опорно-двигательного аппарата.
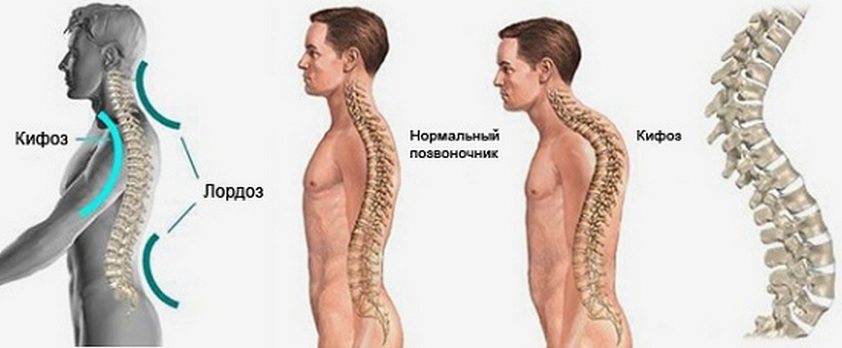
Дисплазия тазобедренных суставов провоцирует нарушение моторики позвоночника, крупных и мелких суставов ног. По мере взросления ребенка нарушается походка из-за развившегося плоскостопия, возникает сколиоз — стойкое искривление позвоночного столба вбок относительно своей оси. Это приводит к неравномерному распределению нагрузок на позвоночные структуры при движении, появлению характерных признаков остеохондроза.
Так называется тяжелая дегенеративно-дистрофическая патология ТБС, возникающая из-за разрушения хрящевых тканей с дальнейшей деформацией костей. У больных дисплазией тазобедренные суставы сформированы неправильно, под воздействием определенных факторов хрящевая прокладка начинает истончаться. После 25 лет диспластический коксартроз может быть спровоцирован низкой физической активностью, чрезмерными нагрузками на ТБС, изменениями гормонального фона и даже приемом препаратов определенных клинико-фармакологических групп, например, глюкокортикостероидов.
Неоартроз — состояние, для которого характерно формирование ложного тазобедренного сустава. При длительно сохраняющемся вывихе головка бедренной кости уплощается, а размеры вертлужной впадины уменьшаются. В месте упора головки в кость бедра начинает постепенно образовываться новый сустав. Некоторые врачи рассматривают это даже, как самоизлечение, так как сформировавшийся ТБС способен выполнять определенные функции.
Эта патология развивается в результате повреждения сосудов, снабжающих головку бедренной кости питательными веществами. Асептический некроз в большинстве случаев возникает после проведения операции на тазобедренном суставе, в том числе для лечения дисплазии. Бедренная головка начинает разрушаться, что делает невозможным самостоятельное передвижение.
Профилактика ДТС
Самый лучший способ профилактики дисплазии ТБС — регулярное обследование ребенка детским ортопедом. Даже если на каком-либо этапе будут выявлены нарушения работы тазобедренного сустава, то вовремя проведенное лечение позволит полностью избавиться от патологии.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Читайте также:


