Что значит гиалиновый хрящ на мыщелках бедренной кости мед 0 9 мм
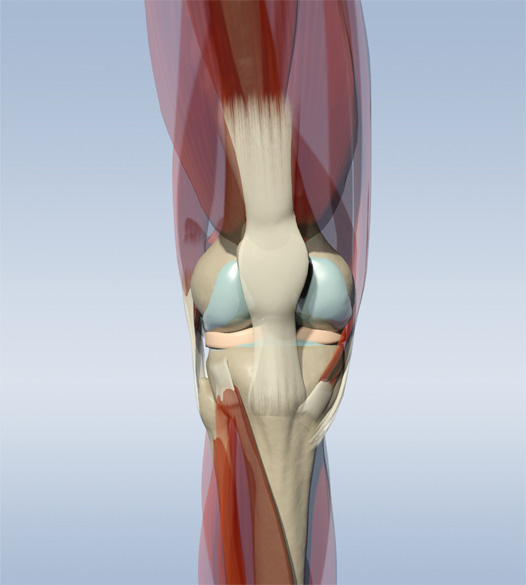
Бедренная кость (лат. femur, osfemoris) — самая крупная трубчатая кость человеческого скелета. Имеет форму цилиндра, слегка изогнута спереди. Для прикрепления мышц по задней ее поверхности проходит lineaaspera, шероховатая линия. В нижней части корпус кости слегка расширен и заканчивается 2 шишковидными утолщениями – мыщелки бедренной кости.
Структура до мыщелков – кортикальная, то есть это трубка с толстыми стенками. Нижний конец бедра 2 своими мыщелками переходит в верхнюю часть коленного сустава – внутренний медиальный мыщелок бедренной кости и наружный латеральный. Нижняя часть сустава колена образует большеберцовая кость, также имеющая 2 мыщелка.
Передняя часть коленного сустава образована надколенником. На мыщелках бедренной кости находятся суставные поверхности необходимые для сочленения с надколенником и берцовой костью. Снаружи они покрыты хрящом, который обеспечивает гладкость скольжения бедра при сгибании и разгибании колена.
По своему строению мыщелки бедренной кости имеют губчатую структуру и полукруглую форму. За счет этого они хрупкие. Еще минус губчатости заключается в том, что при переломах возможно сминание кости и возникновение вдавленного, или импрессионного перелома.
Какие еще местные патологии могут быть в мыщелках бедренной кости? Самые частые - это, конечно, травмы, остеоартрозы, остеохондриты, остеомаляция, болезнь Кенига, остеонекрозы, костная киста, врожденные деформации и прочие патологии общего характера.
Остеонекроз мыщелков бедра
Остеонекроз – это гибель костных клеток (остеоцитов) и тканей костного мозга в результате нарушения кровоснабжения кости. Его другое название - ишемический остеонекроз (ОС). 70% больных – пожилые женщины старше 60 лет.
В этом случае в 96% случаев поражаются мыщелки, и только в 6% случаев – надколенник. Частота - 20% всех случаев дисфункции коленного сустава. Патология занимает третье место среди остеонекрозов костей. Функциональность коленного сустава при этом снижается и возникает боль. При отсутствии лечения сустав полностью обездвиживается, и тогда бывает нужно протезирование. В коленном суставе остеонекроз больше встречается у женщин.
- Симптомы отсутствуют.
- Возникают склеротические изменения и кисты.
- Сустав принимает форму полумесяца.
- Сустав деформируется.
Причины патологии
Причины дегенерации делятся на травматические и нетравматические. При травматической этиологии (переломы) страдает конкретный сустав; при нетравматической - суставы поражаются симметрично в местах максимальной нагрузки. Нетравматические факторы – это чрезмерное поступление в кровоток химических составляющих различных лекарств (гормональные препараты, НПВС, кортикостероиды), а также интоксикация организма, воспалительные процессы, внутрисуставные инъекции.
- алкоголизация;
- курение;
- наркотики;
- химио- и лучевая терапия;
- анемия;
- кессонная болезнь;
- аутоиммунные процессы в соединительных тканях;
- гиперхолестеринемия;
- опухолевые процессы;
- подагра.
Симптоматические проявления
На начальном этапе в течение нескольких месяцев симптомы отсутствуют. Процесс продолжает прогрессировать, и с ухудшением состояния тканей сустава возникает, а затем и нарастает внезапная резкая боль. Сначала она появляется при движениях в суставе, затем остается и в состоянии покоя. С прогрессированием процесса она нарастает. Сустав сначала ограничен в движениях, позже – не работает вовсе.
Лечение
В числе первых мер рекомендуется максимальная разгрузка сустава. Если дефект невелик, этого оказывается достаточно, чтобы кость восстановилась самостоятельно. При остеонекрозе латерального мыщелка бедренной кости, если есть возможность ходить без опоры на больную ногу, пользуются ортопедическими приспособлениями (костыли, ортезы и др.).
Для снятия боли используют анальгетики. Лечение сначала консервативное, и только при его неэффективности возможно оперативное:
- Декомпрессия – для снижения давления в суставе в нем создают отверстия. Выздоровление наступает в 65% случаев.
- Трансплантация, аутотрансплантация и остеотомия – применяются редко.
- Эндопротезирование – замененный коленный сустав выполняет свою двигательную функцию полностью. Срок его службы составляет 15 лет.
Хондромаляция
Хондромаляция суставных поверхностей головок костей – это размягчение хряща в коленном суставе; частая проблема при ожирении. Также в группу риска входят любители экстрима с очень активным образом жизни, с преобладанием травматичных видов спорта для поддержания тонуса.
- наследственные нарушения на уровне генов;
- гипокинезия, плоскостопие и косолапость, при которых отмечается неправильная постановка стоп, ведущая к смещению мыщелков в коленном суставе;
- травмы;
- бурситы и синовиты;
- заболевания сосудов (атеросклероз, облитерирующий эндартериит, варикоз);
- неправильный выбор обуви; ревматизм;
- болезнь Бехтерева;
- костные мозоли в местах переломов и трещин и пр.
В большинстве случаев поражается одна головка составляющих сустав костей. Это происходит из-за неравномерности распределения нагрузок при движении суставов.
Ранние стадии патологии хряща протекают без каких-либо симптомов. Это зачастую становится в дальнейшем причиной необходимости оперативного лечения. В начальной стадии при грамотном лечении целостность хряща может восстановиться полностью.
Причины хондромаляции
Хондромаляция – это изменения в мыщелках бедренной кости в виде дегенеративного процесса, который начинается с нарушения кровоснабжения мышечного волокна, окружающего коленный сустав. Сама хрящевая ткань не имеет своей сети капилляров. Питание она может получать только путем диффузного обмена из расположенных рядом мышечных волокон.
Под суставным хрящом расположена всегда замыкательная пластина – это конец эпифиза кости, богато иннервируемый и кровоснабжаемый. При повышенном весе она также испытывает усиленное давление. Происходит и сдавливание мышечных волокон. Нарушается питание гиалиновых хрящей. На первой стадии хрящ начинает размягчаться и отекать. Синовиальная оболочка по мере прогрессирования процесса постепенно обезвоживается, она уже не может моментально и быстро расправляться при физических нагрузках, а при необходимости - сжиматься.
На начальной стадии хондромаляция мыщелка бедренной кости может проявляться в виде несильной болезненности в области над коленом после непривычной физической нагрузки. Так продолжается несколько лет. Как следствие, уменьшается объем синовиальной жидкости.
В результате этого головки костей теряют свою стабильность положения в суставной капсуле и начинают двигаться хаотично. Это еще больше повышает давление в суставе. Хрящ начинает распадаться и истончаться, делится на части и растрескивается. Это уже вторая стадия хондромаляции. Среди ее проявлений:
- частая боль в колене, трудности подъема и спуска по лестнице;
- хруст при движениях;
- частые периоды воспаления и отечности в колене;
- хромота.
Хондромаляция 3 степени мыщелка бедренной кости характеризуется полным или частичным оголением головок костей, когда хрящ на их поверхности начинает замещаться грубыми костными наростами. Хрящ делится на волокна в нескольких слоях. Походка становится утиной. Завершается все деформирующим остеоартрозом коленного сустава.
На четвертой стадии разрушение хряща достигает кости. Из-за деформации хряща на 1-2 см происходит укорочение ноги на пораженной стороне. Самостоятельное передвижение становится невозможным. Появляется необходимость в эндопротезировании сустава.
Хондромаляция медиального мыщелка бедренной кости может приводить к развитию косолапости, плоскостопия и деформации голени.
Причины переломов
По силе травмы выделяют низко- и высокоэнергетические переломы. Первый тип возникает при падениях с высоты своего роста. Присущ пожилым, потому что кости у них зачастую уже страдают от остеопороза.
Высокоэнергетические связываются, например, с врезанием бампера в область коленного сустава, падением с большой высоты с неправильной постановкой ног, спортивными травмами. Чаще встречаются оскольчатые переломы, и они возникают обычно у молодых. Также они могут быть частичными, неполными (трещина) и полными.
Травмы бывают прямые и непрямые. Прямая травма колена - это результат, например, удара по колену сбоку, спереди, удара о приборную панель автомобиля при аварии, падения на колено; непрямая - падения с высоты.
Чаще всего страдает наружный латеральный мыщелок бедренной кости. На втором месте - перелом обоих мыщелков. И совсем редко страдает медиальный.
Y-образный перелом, возникающий при травме, когда имеется повреждение мыщелков бедренной кости, появляется при падении с большой высоты, когда ноги распрямлены и стопы сталкиваются с поверхностью первыми; при ударе по коленям при ДТП. Костная поверхность дробится на множество фрагментов.
Латеральный мыщелок бедренной кости ломается при сильном боковом ударе, при падении на колено. Любой перелом всегда сопровождается сильнейшей болью в момент удара. Она будет присутствовать в покое и при движении. Кроме нее присутствует скопление крови над коленом в губчатой части мыщелков. Даже прикасание к этой области сразу вызывает боль.
При смещении мыщелков голень будет вывернута в сторону. При повреждении медиального мыщелка бедренной кости она отклоняется внутрь (варусная деформация), латерального – наоборот (наружная, или вальгусная деформация).
При переломе обоих мыщелков нога укорачивается. Коленный сустав становится опухшим и покрасневшим, развивается отек, часто и кровоизлияние в нем. Движения практические невозможны из-за боли. Появляется патологическая подвижность сустава вбок.
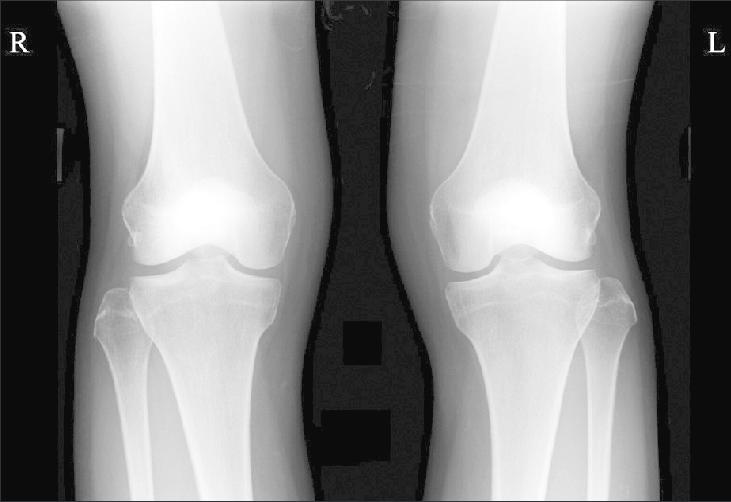
Для диагностики перелома мыщелков бедренной кости используется рентгенографическое исследование в 3 проекциях: переднезадней, боковой, косой.
Для уточнения применяется КТ. Главное правило при любом переломе – иммобилизация ноги и обездвиживание ее. Далее нужно вызвать скорую. Доставлять пострадавшего в больницу самим нельзя, потому что вы не сможете обеспечить правильное положение ноги.
При невыносимой боли можно дать анальгин. Полезно бывает отвлечь пострадавшего от боли каким-нибудь посторонним разговором.
Консервативное лечение
При консервативном лечении первым условием является удаление крови из полости сустава (гемартроз) специальным шприцом с толстой иглой после предварительной анестезии. Затем сустав обезболивают путем введения новокаина.
После этого на сустав накладывают гипс с окном на случай необходимости повторной пункции. В гипсе пациент будет находиться до 1-1,5 месяцев. Затем делают повторно рентген, чтобы проконтролировать срастание костей. Только после этого возможно проведение реабилитационных мероприятий.
Передвижение во всем этом периоде допускается исключительно на костылях. Через 3 месяца или даже позже будет разрешена нагрузка на сустав.
Постоянное вытяжение
При переломе без смещения может поражаться медиальный мыщелок бедренной кости или латеральный – принципиального различия нет. В тканях мыщелка возникает дефект в виде трещины. Поврежденную ногу слегка сгибают в колене и помещают ее на шину Белера. Она применяется для лечения переломов ноги методом скелетного вытяжения, которое осуществляется проведением через пяточную кость спицы, после чего на нее же подвешивается груз весом 4-6 кг. В таком положении пациент находится также 4-6 недель. Гипсовая повязка накладывается тоже на несколько недель. Нагрузка на место поражения разрешена не раньше чем через 4 месяца.
Оперативное лечение
Хирургическое вмешательство применяют при переломе со смещением (чаще ломается наружный мыщелок бедренной кости). Проводится под общим наркозом через 3-7 суток после травмы.
Делается разрез на колене и через него удаляются все ненужные последствия перелома в виде крови, жидкости, осколков, не подлежащих репозиции.
Внутрисуставные переломы со смещением – разряд тяжелых травм, при которых очень важным становится максимально точно восстановить суставную поверхность, устранив смещение отломков. Это необходимо потому, что после таких переломов легко развивается остеоартроз – тяжелейшее осложнение.
Если есть откол, захватывают внутренний мыщелок бедренной кости и крепят к кости длинным винтом, устанавливая на место. Применяют открытую репозицию с внутренней фиксацией. Оскольчатый перелом часто сопровождается внутренними кровотечениями.
Делают рентген, чтобы выявить перемещение осколков. Далее пациент находится на скелетном вытяжении. Гипсовая повязка – 1,5 месяца. Функциональность сустава восстановится не раньше 4 месяцев после перелома.
Удаление металлических элементов происходит через год, после предварительного повторного рентгена.
Если произошел импрессионный перелом мыщелка бедренной кости, при котором его губчатая ткань сминается, проводят операцию чрескостного остеосинтеза. Винты здесь бесполезны. Смещенный и вдавленный мыщелок ручным способом репозируют и фиксируют с вытяжением. Иногда становится возможным использование штифта - внутрикостного стержня с винтами.
Реабилитация и прогноз
Реабилитация начинается только после снятия гипса – это массаж, ЛФК, физиотерапия. Возможные осложнения переломов мыщелков - хондромаляции и рассекающий остеохондрит, остеоартроз.
Хондромаляции – это поражение хрящевой ткани с ее истончением и разрушением. При рассекающем остеохондрите (болезнь Кенига) происходит сначала размягчение хряща на каком-то участке, а затем он и вовсе отслаивается от кости, образуя суставную мышь. Патология достаточно редко встречается.
Посттравматический остеоартроз может развиться не только при внутрисуставном переломе, но и в дистальном отделе самой бедренной кости при условии нарушения ее биомеханической оси. Ось важна потому, что она обеспечивает правильное распределение нагрузки в коленном суставе. Тем не менее внутрисуставные переломы латерального мыщелка бедренной кости или медиального очень часто приводят к посттравматическому остеоартрозу. Он не протекает так уж безобидно и, в свою очередь, сопровождается болью, ограничением движений и нестабильностью сустава.
Кисты кости
Киста — полостное образование, наполненное жидкостью. Считается доброкачественным новообразованием. Типичное место формирования — длинные трубчатые кости.
В 60% она возникает в плечевом поясе, и только в 25% случаев бывает киста мыщелка бедренной кости, ключицы, грудины, таза, челюсти и черепа (по мере убывания). Согласно статистическим данным, кисты кости возникают у детей в возрасте от 10 до 15 лет. У взрослых это бывает редко, в основном у молодых мужчин до 30 лет.
Причины и группы риска
Причины появления кист не установлены и сегодня. Существуют только концепции, предполагающие причинным фактором недостаток питательных веществ и кислорода.
Основными причинными факторами в таких случаях считают:
- остеомиелит, артрит;
- патологию эмбриогенеза;
- дегенеративный процесс:
- остеоартроз;
- перелом, ушиб.
Современные взгляды на развитие костных кист состоят в том, что дефицит питания и гипоксия приводят к активации лизосомальных ферментов, которые ведут себя аутоагрессивно. Это приводит к скоплению жидкости и росту полости.
Виды патологии
В зависимости от своего содержимого, киста кости может быть:
- Солитарная – наполнена жидкостью, возникает у детей. В 3 раза чаще страдают мальчики. Поражаются крупные трубчатые кости.
- Аневризматическая – наполнена кровью, страдают в основном девочки и девушки в возрасте от 10 до 20 лет, чаще других поражается позвоночник.
Симптоматика патологии
Костная киста очень долгое время существует без всяких симптомов – до нескольких лет. Такое происходит потому, что она очень медленно растет.
Первыми признаками становятся сильные приступообразные боли, зависимые от движений и нагрузок. В покое болей нет.
- пальпаторная болезненность мягких тканей над областью кисты и отечность;
- нарушается работа и соседних суставов;
- пораженная кость увеличивается в размерах;
- если кость близко расположена к поверхности кожи, видна пальпаторная деформация кисты.
Для диагностики делается рентген, КТ или МРТ. Для выявления содержимого кисты проводят ее пункцию, от этого зависит и лечение ее. Выбор лечения зависит и от возраста пациента. Ребенку проводится только консервативное лечение.
Операции нежелательны, поскольку идет рост скелета. Дети после костной кисты восстанавливаются очень быстро, и в 90% случаев наступает излечение. Рецидивы у них редки. Профилактики кист не существует, поскольку причины их появления не выявлены.
С годами костная и хрящевая ткань в суставах изнашивается и становится хрупкой. Как бы ни хотелось, избежать этого нельзя. Однако в некоторых случаях подобное явление может наблюдаться и у людей более молодого возраста.
Рано изнашиваться хрящи могут при большой физической нагрузке на суставную ткань либо особом строении организма. Подобные перемены могут произойти и в гиалиновом хряще коленных суставов. Избавиться от данной проблемы можно, хотя это достаточно сложно.
Гиалиновый хрящ – что это
Гиалиновый хрящ – это первый тип хрящевой ткани, он представлен беловато-голубой полупроницаемой тканью. Он содержит меньше всего волокон и клеток. Входящие в состав волокна, в свою очередь, содержат коллаген.
Гиалиновая хрящевая ткань образуется в период эмбрионального развития, затем она стремительно растет. По окончании роста гиалиновые хрящи представляют собой тончайший слой, покрывающий костное окончание на суставе. Как правило, он расположен в зоне, где соединяются ребра и грудина, в горле, на бронхиальных и трахейных стенках, на суставных поверхностях.
Структура гиалинового хряща обусловлена его местоположением. У него отсутствует надхрящница, в его составе три слабо отграниченные одна от другой зоны. Наружный участок содержит хондроциты в виде веретена, расположенные параллельно поверхности.
Столбчатый участок, расположенный в глубине, содержит клетки, благодаря которым осуществляется образование столбиков. Внутренний участок делится на зону обызвествления и необызвествления. Обызвествленная часть примыкает к костям, она содержит матриксные пузырьки и сосуды, переносящие кровь.
Гиалиновый хрящ питается веществами из синовиального жидкого содержимого и сосудов, переносящих кровь, при наличии таковых. При нарушении питательного процесса происходит изменение толщины гиалинового хряща.
Справка. Считают, что в норме толщина гиалиновой хрящевой ткани должна составлять приблизительно 6 мм. Когда она истончается, ее толщина становится тоньше в 2 раза и больше. Однако это число бывает и другим, это обусловлено строением человеческого скелета.
Первый признак того, что начались дегенеративные изменения в гиалиновой хрящевой ткани – это отеки коленных суставов. Хрящ, расположенный между костями, становится неровным, меньшего размера. Выявить данное явление можно на МРТ и с помощью звуковой диагностики.
Гиалиновый хрящ содержит клетки и волокна в малом количестве. Им выстилаются костные окончания на суставах тонким пластом. Он расположен в местах, где соединяются ребра и грудина, в бронхиальных и трахейных стенках, а также содержится в составе сосудов, переносящих кровь.
Если хрящ в норме, им покрыта почти вся поверхность ребер, за исключением обызвествленных участков.
Он способствует выполнению шарнирной функции в суставах, поскольку им обеспечивается необходимое трение между костями. Гиалиновым хрящом в коленной суставной ткани выстилается почти вся поверхность костей, благодаря чему образуется плотный амортизационный пласт. Подобным хрящом выстланы мыщелки большеберцовой кости, надколенника и срединной области бедер.
Заболевания гиалинового хряща в коленях
Заболевания чаще всего проявляются из-за повреждения, это обусловлено частыми травмами коленей. Как следствие, в мыщелках бедренных костей вместо хряща начинается формирование областей окостенения, откладываются кальциевые соли.
Поскольку данный процесс неравномерен, пациент может ощущать наличие мелких частиц под кожными покровами. Если травмы коленного сустава и бедер долго не уступают терапии, может образоваться очаг воспаления, из-за которого начинает развиваться костная ткань вместо хрящевой, обычно эластичная.
Остеофиты могут формироваться при недостаточном питании и влаге, что приводит к уменьшению толщины гиалинового хряща, его дистрофии. Нарушенный трофик нередко наблюдается у пациентов, которые сильно нагружают суставную ткань в процессе работы либо страдают от избыточного веса.
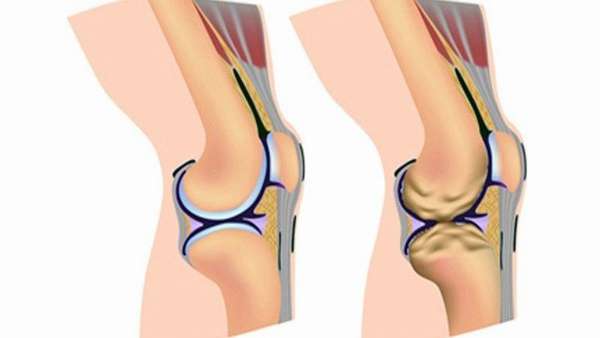
Из-за этих расстройств начинается неравномерное воспаление и дегенеративные перемены в коленном суставе (например, гонартроз). Зависимо от степени болезни, боль бывает незначительная либо приводит к нарушению функций ОДА пациента. Дегенеративные перемены в мыщелках, которыми образуются коленные суставы, приводят к формированию костной ткани вместо хрящей.
Лечение истончения гиалинового хряща коленного сустава
Полезны некоторые физиопроцедуры:
- магнитотерапия,
- ультрафиолетовое облучение,
- электрофорез,
- лазеротерапия,
- парафиновое обертывание.
Немаловажной составляющей лечения являются правильное питание и употребление жидкости в достаточном количестве, так как этим обусловлен размер гиалиновой хрящевой ткани. В течение дня взрослый человек должен выпивать 1,5-2 л воды.
Полезно употреблять следующие продукты: нежирное мясо, холодец, орехи, изюм, творог, фруктовое желе, морскую рыбу. Исключить из рациона необходимо фастфуд, жареное, газировку.
На последней стадии пациент может ощущать очень сильные боли, так как гиалиновый хрящ полностью истощен, кости обнажены. В этом случае проводят операцию – эндопротезирование (коленное сочленение заменяется протезом).
В некоторых странах также проводят современные хирургические операции по внедрению на костные поверхности искусственных хрящевых тканей:
- Трансплантация. Пересаживаются хрящевые ткани пациента, взятые из здоровых суставов. Также могут использовать гиалиновые хрящи, полученные путем культивирования клеток.
- Санация. Эндоскопический метод. Иссекаются поврежденные участки сустава, шлифуются оставшиеся структуры.
Заключение
Уменьшение толщины гиалинового хряща – серьезная проблема. Если вовремя не начать лечение коленного сустава, появляются трещины, эрозия и глубокие повреждения, которые возможно вылечить только при помощи проведения хирургической операции. Не затягивайте с походом к врачу и лечением, ведь ваше здоровье – в ваших руках.
Возрастные изменения, нарушение обмена веществ, травмы, повышенные нагрузки, лишний вес ослабляют гиалиновый хрящ коленного сустава, что приводит к развитию серьезных заболеваний и инвалидности. Патология хрящевой ткани является наиболее частой причиной обращений к врачу у взрослого населения после 25 лет.
Что такое гиалиновый хрящ?
В организме человека он выстилает поверхность суставов, вентральный участок ребра и эпифизарную пластинку. В коленном сочленении хрящ находится на мыщелках большеберцовой кости и внутренней части коленной чашечки. Эта упругая и прочная структура с блестящей и скользкой поверхностью предотвращает трение костей, амортизирует нагрузки на опорно-двигательный аппарат и обеспечивает сгибательные и разгибательные движения.
Хрящи являются разновидностью соединительной ткани, но в отличие от других видов, у гиалинового отсутствуют нервные окончания и кровоснабжение.
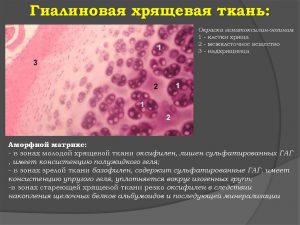
Строение по гистологии:
- Клетки (10%). Входят молодые и зрелые хондроциты, хондробласты, стволовые клетки.
- Межклеточное вещество (90%)., которое содержит:
- коллагеновые волокна, с переплетенными в тройные спирали молекулами, обеспечивающие эластичность и противодействие всем видам деформации;
- вода (норма 65—80%), являющаяся амортизатором, необходима для обмена веществ;
- аморфное вещество, обеспечивающее питание.
В норме толщина гиалинового хряща равна 5—6 мм. Его строение обладает определенными особенностями. Как показывает поперечный срез, суставной хрящ не имеет надхрящницы, пронизанной кровяными капиллярами. Поэтому его питание полностью зависит от синовиальной жидкости. В гиалиновом хряще выделяют 3 слоя:
- поверхностный (бесклеточный);
- средний (промежуточный) с содержанием хрящевых клеток;
- глубокий — зона взаимодействие хряща и костной ткани.
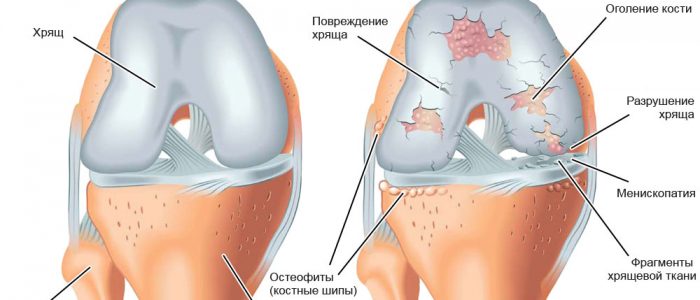
Заболевания и симптомы
В отличие от эластического хряща, более устойчивого к повреждениям и возрастным изменениям, гиалиновая хрящевая ткань подвержена обызвествлению и образованию остеофитов, которые в коленном суставе чаще образуются в месте расположения медиального мыщелка бедренной кости. Дегенеративные процессы начинаются постепенно, бессимптомно и проявляются, когда в ткани произошли значительные разрушения. Если происходит развитие кости на месте хряща, сустав теряет подвижность. Синовиальная жидкость становится вязкой, питание прекращается, состояние сочленения ухудшается. Результатом изнашивания хряща становится серьезное заболевание — деформирующий остеоартроз, течение которого проходит в 4 фазы с симптомами, представленными в таблице:
| Стадии | Проявления |
|---|---|
| 1 | Скованность в мышцах, быстрая утомляемость |
| На УЗИ заметно начальное образование остеофитов | |
| Суставные щели и размеры хряща нормальные | |
| 2 | Появление болей, хруст |
| На снимках видно сужение суставной щели | |
| Выраженная оссификация | |
| 3 | Постоянные боли |
| Ограничение движений | |
| Хрящ неравномерно истончен, до 1 мм в местах наибольшего давления | |
| Грубые остеофиты | |
| Частичное пролабирование медиальных менисков | |
| 4 | Сильные боли |
| Деформация сустава | |
| Разрастание массивных остеофитов | |
| Полное стирание хрящевой структуры | |
| Деформация менисков | |
| Отсутствие визуализации суставной щели |
При травме болевой синдром проявляется не сразу, как, например, при разрыве сухожилий или мениска, потому что хрящ не имеет нервных окончаний. Как и при артрозах, симптомы появляются постепенно, прогрессируют, становятся более серьезными и ощутимыми:
- отеки;
- боль при ходьбе;
- щелчки, хруст;
- падения, из-за того, что сустав не выдерживает вес;
- дефигурация колена.
Что вызывает истончение?
Причиной заболевания суставов является стирание и истончение гиалинового хряща.
Износу хрящевой ткани в коленном сочленении сопутствуют следующие факторы:
- естественное старение;
- нарушение обмена веществ;
- неравномерный синтез синовиальной жидкости;
- слабость связочного аппарата и повреждение менисков;
- травмы;
- повышенные нагрузки;
- лишний вес;
- курение;
- плохое питание;
- малоподвижность.
Стадии повреждения
Уровень нарушения гиалинового хряща характеризуют 4 стадии, представленные в таблице:
| Стадии | Повреждения хряща |
|---|---|
| 1 | Размягчение поверхностного слоя |
| Фибрилляция (разволокнение) поверхностного слоя | |
| 2 | Повреждение промежуточного слоя, не затрагивающее субхондральную кость, с неравномерным истончением хрящевой ткани |
| Лоскутная отслойка | |
| Эрозия | |
| 3 | Повреждение достигло субхондральной кости без ее повреждения |
| Образование больших трещин | |
| 4 | Поражение субхондральной костной пластины |
| Полное стирание хрящевых тканей |
Восстановление
Меры по лечению гиалинового хряща подбирают учитывая причины повреждения, степень, физические особенности пациента. Хрящевая дегенерация в начальной фазе обратима при применении медикаментозной терапии, физиопроцедур, реабилитационных упражнений и изменении образа жизни, в том числе повышении активности, снижении веса, соблюдение правильной диеты. Для более сложных проблем есть дополнительные хирургические методы.
Медикаментозная терапия поможет жить без боли и вернуться к прежнему образу жизни. Для этого назначают следующие лекарства:
Для реабилитации пациентам назначается физиотерапия — ультразвук, электрофорез, лазерные процедуры, лечение озоном. Целью ЛФК является постепенное возвращение естественной амплитуды движений под наблюдением врача. Самостоятельно можно выполнять некоторые базовые упражнения:
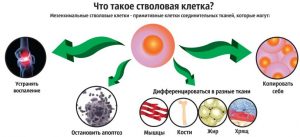
Инновационный метод лечения хрящей с помощью незрелых, способных к самообновлению клеток помогает даже в запущенных случаях. Его суть состоит в том, чтобы восстановлению поврежденных тканей помогали собственные силы организма. Такой способ признается революционным прорывом в ортопедии, так как ранее считалось, что хрящевая ткань при достижении человеком преклонного возраста неспособна к регенерации. Пока такая процедура имеет ряд недоработок, потому что механизм регенерации не до конца изучен. Работу по ее усовершенствованию активно продолжают ученые разных стран.
При 1—2 степени развития артроза эффективны сеансы мануальной терапии. При хирургическом лечении применяются методы на основе артроскопии. Шейвирование — обработка изношенной поверхности коленного сустава, при которой облегчается трение между костями. Микрофрактурирование — процедура, стимулирующая рост молодых хрящевых клеток в поврежденных областях, даже в случаях полного стирания хряща.
Читайте также:


