Консервативное лечение врожденных вывихов тазобедренных суставов



Рис. 6.4. Виды приспособлений для раннего лечения различных форм дисплазии тазобедренного сустава. а — стремена Павлика; б — шина ЦИТО. Затем ребенка временами несколько раз в день освобождают от нее, увеличивают время пребывания ребенка без повязки, и к 3—4 мес указанное приспособление надевается на время сна. Контрольная рентгенограмма решает вопрос об окончании или продолжении лечения. При наличии вывиха для его долечивания рекомендуют использовать наиболее функционально адекватные методы — стремена Павлика, аппарат Гневковского, шину Мирзоевой и прочие приспособления еще несколько месяцев. Если к 5—6 мес репозиция не достигнута, переходят к лечению в стационаре, где вправление вывиха проводят методом постоянного вытяжения. Такую же тактику применяют и при запоздалом выявлении врожденного вывиха бедра (от конца первого полугодия жизни до 2—2,5 лет). Предварительное вытяжение за кожу производят с помощью клеевых повязок (цинк-желатиновая паста) или лейкопластыря. Ребенка укладывают поперек кровати на щит. К кровати крепят продольно дугообразной формы раму, снабженную блоками.
Вытяжение производят в течение 10—20 дней вертикально (так называемый метод overhead) с грузом 2—3 кг. Если спонтанной репозиции в этих случаях не происходит, то ее выполняют ручным способом, не прибегая к наркозу. При отсутствии эффекта от дальнейшего консервативного лечения отказываются. После вправления обычно накладывают гипсовую повязку на 1,5—2 мес без фиксации коленных суставов в положении Лоренца I (положение сгибания в тазобедренных суставах под углом 90° и полного разведения бедер). Затем накладывают повязку типа Волкова или стремена Павлика, аппарат Гневковского, шину Гижицкой—Волкова, Мирзоевой и др., а при отсутствии таковых — повязку-распорку, представляющую собой гипсовые гильзы, наложенные на полусогнутые коленные суставы и скрепленные между собой распоркой при положении ног в отведении и внутренней ротации (положение Ланге), которые через 1,5—2 мес превращают в съемные. В этот период больной получает массаж ягодичных мышц, физиотерапевтическое лечение.
Повязки и шины снимают на время занятий лечебной физкультурой, физиопроцедур и массажа. Через 1,5—2 мес их надевают только на время сна. Ребенку разрешают езду на велосипеде с раздвинутыми педалями, придающими положение отведения бедер при езде. Ходьбу разрешают через 8—12 мес после лечения при отсутствии явлений дистрофии в головке бедра. Нормализация тазобедренного сустава при раннем лечении дисплазии происходит на протяжении 3—6 мес у 95—88% детей. Накопленный в последние годы опыт лечения врожденного вывиха бедра показал возможность полного восстановления формы и функции сустава почти у 90% детей первых месяцев жизни. Применение функциональных методов вправления, особенно путем постоянного накожного вытяжения, показало значительное снижение числа осложнений по сравнению с одномоментным вправлением под наркозом, которое ни в коем случае не должно применяться.
Нецелесообразно применять для лечения высоких вывихов бедер у детей старше года стремена Павлика, различные шины и аппараты, не обеспечивающие вытяжения по оси, так как в этих случаях головка постоянно испытывает давление со стороны подвздошной кости, что нередко приводит к ее деформации, теряется время, благоприятное для вправления. Неудачные исходы вправления, как правило, связаны с возрастом больного, тяжестью патологии (дети старше 2—3 лет, первично высокий вывих бедра, чрезмерная антеверсия и вальгус шейки, спастические и артрогрипозные вывихи и др.), а также с дефектом лечения. Особенно вредны повторные репозиции и насильственное вправление под наркозом. Больных с врожденным вывихом бедра в возрасте после года разделяют на следующие группы: дети, не получавшие никакого лечения, безуспешно лечившиеся различными методами, и дети с остаточными подвывихами и дистрофией или последствиями их после бескровного вправления. Все эти дети требуют особого подхода и индивидуального выбора метода лечения.
Невправимые вывихи должны быть подвергнуты оперативному лечению и не быть объектом для испытания всех известных способов закрытого вправления. Для современных направлений в лечении врожденного вывиха бедра характерен отказ в тяжелых случаях от заведомо обреченных на неудачу попыток закрытого вправления в пользу оперативного, а также отказ от повторных репозиций, сочетаний бескровных и оперативных методов лечения. При лечении детей до 3 лет необходимо проводить щадящее вправление методом вытяжения, кратковременную иммобилизацию (4—8 нед), функциональное лечение и последующее дополнительное оперативное вмешательство для устранения остаточных дефектов сустава.
Врожденный вывих бедра относится к часто встречающимся патологиям опорно-двигательной системы. Раннее обнаружение и его своевременное лечение — важные задачи современной ортопедии. В основе профилактики инвалидности лежит проведение адекватной терапии сразу после диагностирования заболевания. Полное выздоровление без развития каких-либо осложнений возможно при лечении детей с первых дней жизни
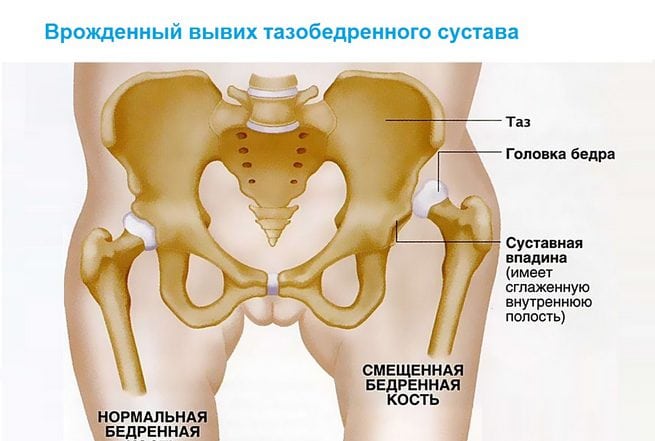
Врожденный вывих обнаруживается у одного новорожденного из 7000 обследуемых. Девочки подвержены развитию внутриутробной аномалии в 5 раз чаще, чем мальчики. Двустороннее поражение тазобедренного сустава выявляется почти в два раза реже одностороннего.
Если врожденный вывих не диагностирован, или медицинская помощь не была оказана, то консервативная терапия не увенчается успехом. Избежать инвалидизации ребенка в этом случае можно только с помощью хирургической операции.
Характерные особенности патологии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Анатомическими элементами тазобедренного сустава являются бедренная кость и вертлужная впадина тазовой кости, форма которой напоминает чашу. Ее поверхность выстлана эластичным, но прочным гиалиновым хрящом, выполняющим амортизирующую функцию. Эта соединительная ткань с упругим межклеточным веществом предназначена для удержания головки бедренной кости внутри сочленения, ограничения движений со слишком высокой амплитудой, способных повредить сочленение. Хрящевые ткани полностью покрывают головку кости бедра, обеспечивая ее плавное скольжение, возможность выдерживать серьезные нагрузки. Анатомические элементы тазобедренного сустава соединяет связка, снабженная множеством кровеносных сосудов, через которые в ткани поступают питательные вещества. В структуру тазобедренного сустава входит также:
- синовиальная сумка;
- мышечные волокна;
- внесуставные связки.
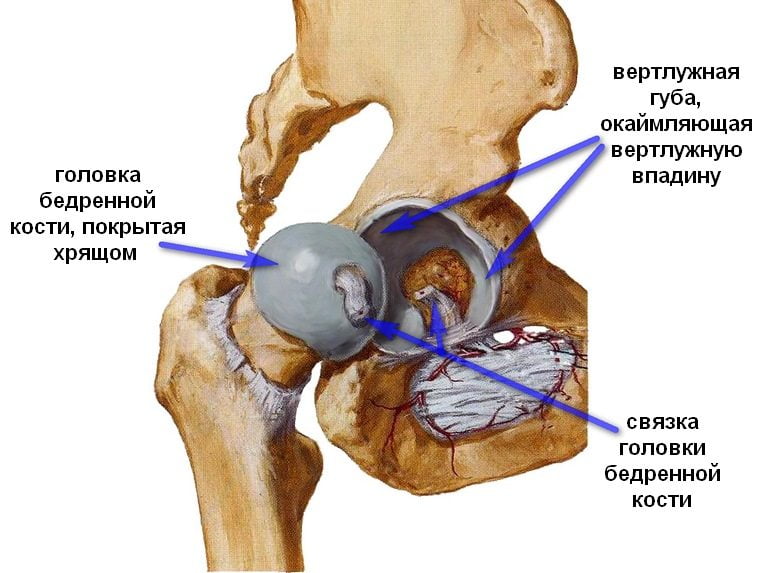
Такое сложное строение способствует надежному креплению головки бедренной кости, полноценному разгибанию и сгибанию сочленения. При дисплазии некоторые структуры развиваются неправильно, что становится причиной смещения головки бедра по отношению к ацетабулярной впадине, ее соскальзывания. Чаще при врожденном вывихе бедра у детей обнаруживаются такие анатомические дефекты:
- уплощение впадины, выравнивание ее поверхности, видоизменение чашеобразной формы;
- неполноценное строение хряща на краях впадины, его неспособность удерживать головку бедренной кости;
- анатомически неправильный угол, образованный головкой и шейкой бедра;
- чрезмерно удлиненные связки, их слабость, спровоцированная аномальным строением.
Любой дефект становится причиной вывихов, подвывихов бедренной головки. При его сочетании с плохо развитыми мышцами ситуация еще более усугубляется.
Причины и провоцирующие факторы
Почему возникает врожденный вывих тазобедренного сустава, ученые спорят до сих пор. Существуют различные версии развития патологии, но у каждой из них пока нет достаточно убедительной доказательной базы. Установлено, что примерно 2-3% аномалий являются тератогенными, то есть формируются на определенном этапе эмбриогенеза. Выдвинуто несколько теорий о том, что может служить анатомической предпосылкой к возникновению ортопедической патологии:
- преждевременные роды, спровоцированные нарушением кровообращения между плацентой и плодом;
- дефицит микроэлементов, жиро- и водорастворимых витаминов в организме женщины во время вынашивания ребенка;
- наследственная предрасположенность, гипермобильность суставов, вызванная особенностями биосинтеза коллагена;
- травмирование женщины во время беременности, воздействие на нее радиационного излучения, тяжелых металлов, кислот, щелочей и других химикатов;
- травмирование новорожденного во время его прохождения по родовым путям;
- нарушения правильного развития и функционирования отдельных органов и систем плода из-за неполноценной трофики тканей;
- резкие колебания гормонального фона, недостаточная или избыточная выработка гормонов, которые влияют на продуцирование клеток костных и хрящевых тканей;
- прием женщиной фармакологических препаратов различных групп, особенно в первом триместре, когда у плода формируются основные органы всех систем жизнедеятельности.
Все эти факторы становятся причиной свободного выпадения бедренной кости из ацетабулярной впадины при определенном движении. Врожденный вывих тазобедренного сустава следует дифференцировать от приобретенной патологии, обычно возникающей в результате травмирования или развития костных и суставных заболеваний.
Классификация
Врожденному вывиху бедра у новорожденных предшествует дисплазия. Таким термином обозначаются последствия нарушения формирования отдельных частей, органов или тканей после рождения или в период эмбрионального развития. Дисплазия — это анатомическая предпосылка к вывиху, который пока не произошел, так как формы соприкасающихся суставных поверхностей соответствуют друг другу. Симптоматика патологии отсутствует, а диагностировать изменения в тканях можно только с помощью инструментальных исследований (УЗИ, рентгенография). Наличие клинической картины характерно для таких стадий заболевания:
- предвывих. Тазобедренное сочленение полностью сформировано, но головка бедренной кости периодически смещается. Она самостоятельно возвращается в анатомически правильное положение, но при отсутствии врачебного вмешательства патологическое состояние прогрессирует;
![]()
- подвывих. Поверхности элементов тазобедренного сустава изменены, а их соотношение нарушено. Головка бедренной кости расположена не в самой ацетабулярной впадине, а у ее наружного края. Любое пассивное или активное движение может спровоцировать вывих;
![]()
- вывих. Изменения затронули суставную впадину, головку и шейку бедра. Суставные поверхности сильно смещены по отношению друг к другу. Головка бедренной кости расположена над впадиной.
![]()
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
При выборе метода терапии обязательно учитывается участок расположения анатомического дефекта. При дисплазии вертлужной впадины он локализован в ацетабулярной врезке. Аномалия обнаруживается и на головке бедра.
Клиническая картина
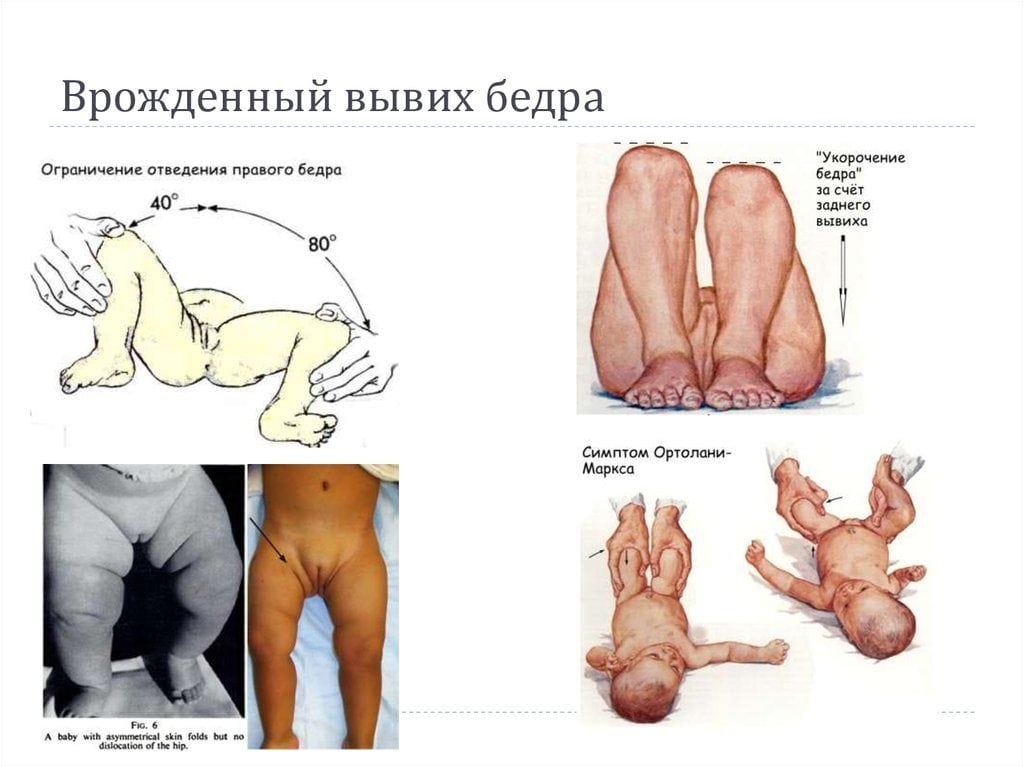
Признаки врожденного вывиха бедра не являются специфическими. Даже опытный ортопед не диагностирует заболевание только после осмотра пациента. На патологию может указывать разная длина ног из-за смещения головки бедренной кости. Для ее обнаружения детский ортопед укладывает новорожденного на горизонтальную поверхность и сгибает ноги в коленях, располагая пятки на одном уровне. Если одно колено выше другого, то ребенку показано дальнейшая инструментальная диагностика. Для патологии характерны такие клинические проявления:
- ассиметричное расположение ягодичных и ножных складок. Для осмотра врач укладывает новорожденного сначала на спину, затем переворачивает на живот. При нарушении ассиметричного расположения складок и их неодинаковой глубине существует высокая вероятность дисплазии. Этот симптом также неспецифичен, а иногда вообще является анатомической особенностью. У крупных младенцев на теле всегда много складок, что несколько затрудняет диагностику. К тому же иногда подкожная жировая клетчатка развивается неравномерно, и впоследствии ее распределение нормализуется (обычно через 2-3 месяца);
- объективный признак заболевания — резкий, немного приглушенный щелчок. Этот симптом проявляется в положении лежа на спине с разведенными ногами. Характерный щелчок слышится при отведении поврежденной конечности в сторону. Причина его возникновения — вправление бедренной кости в вертлужную впадину, принятие тазобедренным суставом анатомически правильного положения. Щелчок сопровождает и обратный процесс, когда ребенок совершает пассивное или активное движение, и головка ведра выскальзывает из вертлужной впадины. По достижении детьми 2-3 месяцев этот симптом утрачивает свою информативность;
- у детей с врожденным вывихом бедренного сустава после 2 недель жизни возникает ограничение при попытке отвести ногу в сторону. У новорожденного связки и сухожилия эластичные, поэтому в норме можно отвести его конечности таким образом, чтобы они легли на поверхность. При повреждении сочленения отведение ограничено. Иногда наблюдается псевдоограничение, особенно при обследовании грудничков до 4 месяцев. Оно происходит за счет возникновения физиологического гипертонуса, также требующего коррекции, но не столь опасного, как вывих.
Диагностирование
Помимо клинического обследования для выставления диагноза проводятся инструментальные исследования. Несмотря на информативность рентгенографии при выявлении патологий опорно-двигательного аппарата, новорожденным показано УЗИ. Во-первых, оно абсолютно безопасно, так как не возникает лучевая нагрузка на организм. Во-вторых, при проведении УЗИ можно с максимальной достоверностью оценить состояние всех соединительнотканных структур. На полученных изображениях хорошо визуализируются костная крыша, расположение хрящевого выступа, локализация костной головки. Результаты интерпретируют с помощью специальных таблиц, а критерием оценки служит угол наклона ацетабулярной впадины.
Рентгенография показана с 6 месяцев, когда начинают окостеневать анатомические структуры. При постанове диагноза также рассчитывается угол наклона впадины. Используя рентгенологические снимки, можно оценить степень смещения головки бедра, обнаружить запаздывание ее окостенения.
Основные методы терапии
Лечение врожденного вывиха бедра проводится консервативными и оперативными методами. При обнаружении патологии в терапии используются шины для полной иммобилизации конечности. Ортопедическое приспособление накладывается при отведении и сгибании тазобедренного, коленного сочленений. Головка бедренной кости сопоставляется с впадиной, а это позволяет суставу правильно формироваться, развиваться. Лечение, проведенное новорожденному сразу после выявления патологии, практически всегда бывает успешным.
Своевременной считается терапия детей до 3 месяцев. По мере окостенения тканей вероятность благоприятного исхода консервативного лечения снижается. Но при сочетании определенных факторов с помощью наложения шины возможно полное выздоровление ребенка старше 12 месяцев.
Хирургическая операция также проводится сразу после диагностирования. Ортопеды настаивают на вмешательстве до пятилетнего возраста ребенка. Детям до 13-14 лет показано внутрисуставное хирургическое вмешательство с углублением ацетабулярной впадины. При оперировании подростков и взрослых внесуставным методом создается хрящевой ободок. Если врожденный вывих диагностирован поздно, осложнен нарушениями функционирования сустава, то проводится эндопротезирование.
Последствиями нелеченного врожденного вывиха бедра у взрослых становятся ранние диспластические коксартрозы. Патология проявляется обычно после 25 лет болевым синдромом, тугоподвижностью тазобедренного сустава, нередко приводит к потере работоспособности. Избежать такого развития событий позволяет только обследование новорожденного детским ортопедом, незамедлительно проведенная терапия.
Методы лечения избирают в зависимости от возраста ребенка и характера морфологических изменений в тазобедренном суставе. Однако общим условием при применении любого метода лечения должно быть соблюдения принципов постепенного вправления вывиха, восстановление взаимоотношений впадины и головки бедренной кости. Большая роль должна быть отведена сохранению функции сустава после вправления вывихнутой головки бедра. Только такая тактика лечения может обеспечить нормальное развитие тазобедренного сустава.
Общее признание и распространение получил метод раннего функционального лечения, основанный на применении у детей до 1 года разных устройств для отведения бедер (шин, подушек, стремен и др.), которые не ограничивают подвижности суставов.
Лечение дисплазии тазобедренного сустава необходимо начинать как можно раньше, чтобы под действием функционально неблагоприятных факторов она не вызвала развитие тяжелых и необратимых изменений в тазобедренном суставе. Раннее лечение дисплазии тазобедренного сустава является профилактикой врожденного вывиха бедра.
В данное время уже накопленный значительный опыт относительно раннего выявления и лечения дисплазии тазобедренного сустава. Результаты лечения находятся в прямой зависимости от времени начала лечения - чем раньше оно начато, тем выше его эффективность. Если дисплазия или врожденный вывих бедра выявлен во время пребывания в родильном доме, то лечение надо начинать немедленно.
За время пребывания в роддоме мать больного ребенка надо научить правильному широкому пеленанию и методике выполнения упражнений, необходимых для функционального восстановления тазобедренных суставов.
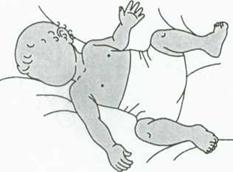
Рис. 12. Широкое пеленание ребенка.
Детям в возрасте до 1 мес. выполняют широкое пеленание и лечебную гимнастику, направленные на устранение контрактуры бедер.
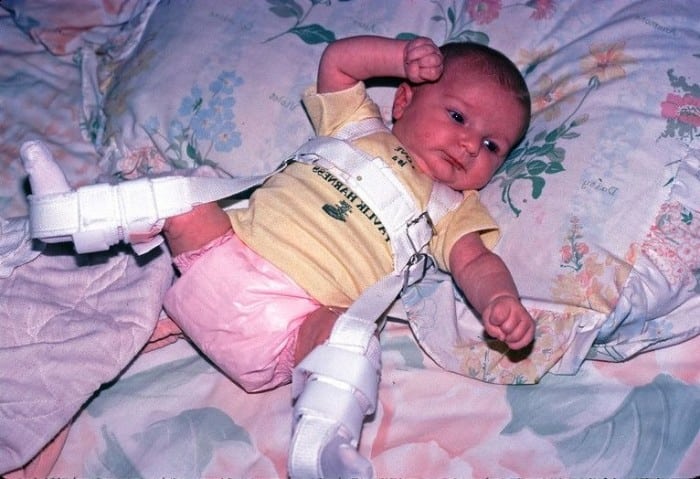
При лечении врожденной дисплазии тазобедренного сустава у детей в возрасте 1-2 мес применяют функциональные устройства, которые отводят бедра: стремена, подушку Фрейка. Начиная с 1 мес ребенку надевают стремена Павлика по показаниям, но при отсутствии растяжения капсул суставов.
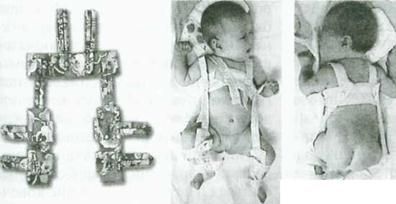

Рис. 13. Ребенок в подушке Фрейка и стременах Павлика.
Сначала отводящие приспособления надевают таким образом, чтобы они удерживали ноги в положении сгибания и отведения настолько широко, насколько их можно отвести без усилия. Необходимого отведения ног достигают за первые 3-6 суток путем дозированного подтягивания лямок. Благодаря эластичности мышечно-связочного аппарата угол отведения бедер постепенно увеличивается. При этом головка бедренной кости приближается к вертлужной впадине и входит у нее. Как правило, период самовправления длится 6-10 суток и больше. Поэтому в этот период не разрешается купать ребенка и снимать приспособление. При сгибании бедер под углом 75-80 0 и отведении их под углом 70-75 0 достигается центрирование головки бедренной кости в вертлужную впадину. Об успешном самовправлении свидетельствуют следующие клинические признаки: исчезновение симптомов вывиха и ограничение отведения бедер, прощупывание головки бедренной кости в области скарповского треугольника, исчезновение пульса на периферических сосудах при прижимании бедренной артерии к головке бедренной кости, наличие хорошо выраженной задней ягодично-бедренной складки. Стремена надо носить до полной нормализации развития тазобедренных суставов.
Стремена Павлика используют, как самостоятельный метод лечения детей в возрасте до 6 месяцев с врожденным вывихом бедра и у детей в возрасте 9-10 месяцев с подвывихом бедра или дисплазией. При рентгенологическом контроле, которые делают детям в возрасте 3 месяца, можно уточнить степень недоразвития тазобедренного сустава и ориентировочно определить необходимые сроки лечения.
Если есть подозрение на наличие дисплазии тазобедренных суставов лечение рекомендуют начинать в роддоме, продолжая в поликлинике по месту проживания. После выписки ребенка из родильного дома назначают ношение профилактических штанишек, а потом детям старше одного месяца одевают стремена Павлика, которые обеспечивают достаточное отведение и сгибание бедер. При лечении дисплазии можно использовать также шины Виленского, ЦИТО и другие приспособления.
Дети с врожденным вывихом бедра после наложения стремян (шин) должны каждую неделю в продолжение месяца осматриваться специалистом. Это позволяет убедиться в надежности вправления бедра и стабильности тазобедренного сустава, при необходимости выполняется УЗИ для определения эфектовности фиксации бедер.
Как указывалось выше, продолжительность лечения зависит от степени дисплазии и возраста ребенка, когда начато лечение функциональным методом. Средняя продолжительность лечения вывихов бедра составляет 5-8 месяцев, подвывихов - 5-6 и передвывихов - 2-4 месяцев.
После окончания лечения особое внимание надо уделять постепенному приведению и разгибанию ног. Во избежание резкого приведения ног во время сна в положении на боку рекомендовано после окончания лечения на протяжении 1 месяца надевать ребенку стремена на ночь. Днем ребенку между ног надо прокладывать пеленку, скрученную в виде валика. После снятия стремян на протяжении 2 недель, а иногда и больше, дети самостоятельно удерживают ноги в положении отведения. Чем дольше это продлевается, тем лучшие условия создаются для развития тазобедренных суставов. После лечения ребенка с помощью стремян процесс развития суставов не достигает полной нормализации, поэтому надо обратить внимание родителей на необходимость соблюдения ортопедического режима. Через 2-3 месяца, после окончания лечения, ребенку разрешается сидеть самостоятельно, но только в положении с отведенными бедрами ("верхом" на стуле, как в седле, или с проложенным между ног валиком). Сохранять положение отведения бедер рекомендуется и тогда, когда ребенка носят на руках. Детям со сниженным мышечным тонусом и рахитом необходимы массаж и лечебная гимнастика.
Детям, которые лечились по поводу недоразвития тазобедренных суставов, до 1 года не разрешают ходить.
У 99% детей с дисплазией тазобедренного сустава, которые начали лечиться в возрасте до 3 месяцев, анатомия и функция конечности восстановились полностью. До 10% детей с патологией тазобедренных суставов, которых начали лечить в возрасте 4-6 мес, через 3-10 лет на рентгенограмме определяются признаки дисплазии.
При амбулаторном лечении детей врожденным вывихом бедра в возрасте старше 6 месяцев, у которых не было отмечено хороших результатов, вызвало необходимость лечить этих больных в стационаре с помощью постоянного вытяжения.
При релаксации сумочно-связочного аппарата, мышечной гипотонии у детей с неврологической патологией, отсутствует такой симптом врожденной дисплазии тазобедренных суставов, как ограничение отведения бедер. Поэтому в подобных случаях, даже при нормальном отведении бедра и отсутствии других признаков нарушения развития тазобедренных суставов, надо проводить сонографию или рентгенологическое исследование.
При лечении детей с врожденным вывихом бедра в возрасте от 1 до 3 лет методом выбора есть клеоловое вытяжение в вертикальной плоскости или в горизонтальной с постепенным увеличением отведения бедер. Угол сгибания бедер составляет 70 о -90°. Его величина тем меньше, чем больше шейка бедренной кости отклонена кпереди. При этом головка бедренной кости располагается позади задне-нижнего края вертлужной впадины.
При вытягивании в вертикальной плоскости, в отличие от вытягивания в горизонтальной плоскости, вправление вывиха происходит через задне-нижний край, поэтому не травмируются ядра окостенения, расположенные в верхнем и переднем отделах вертлужной впадины. В процессе вытяжения активность движения ног сохраняется, что оказывает воздействие самовольному вправлению головки бедренной кости. При сгибании бедра сближаются точки начала и прикрепление подвздошно-поясничной мышцы, которая при вытяжении в горизонтальной плоскости нередко препятствует вправлению вывиха.
В процессе вытяжения широко используют физические методы лечения, направленные на стимуляцию сил организма (общее облучение кварцем), улучшение трофики тазобедренных суставов и уменьшение напряжения мышц (електрофорез новокаина, ронидазы, кокарбоксилази, соллюкс). При этом ребенок занимается активной и пассивной гимнастикой, родителей надо научить приемам массажа и лечебной гимнастики.
По достижению полного отведения бедер, которое подтверждается клинически и рентгенологически, вытяжение снимают, конечности фиксируют гипсовой повязкой по Лоренцу на 4-6 недель, а потом накладывается аппарат Гневковского. Если вправление вывиха функциональным методом происходило медленно и отсутствует нестабильность, фиксировать конечности в положении полного отведения бедер можно аппаратом Гневковского непосредственно после вправления.
Через 5-6 месяцев в зависимости от степени тяжести порока на конечности накладывают шипу Виленского с максимальным разведением ее. Потом постепенно, на протяжении 2-3 месяцев, ширину распорки уменьшают, достигают полного сведения нижних конечностей. После контрольной рентгенограммы решают вопросы о снятии шины и разрешения ходить.
Детям, которые перенесли дисплазию тазобедренных суставов, после 1 года назначают физиотерапевтические процедуры, массаж, гимнастические упражнения. Очень полезны ванны: теплые при температуре 37-38°С - солевые, хвойные, валерьяновые для возбужденных детей 2-3 раза в неделю по 5-12 минут, плавание. Если отстает процесс окостенения головки бедренной кости, дополнительно к тепловым процедурам назначают електрофорез кокарбоксилази, витаминов группы В, кальция и фосфора, общее ультрафиолетовое облучение.
При врожденном вывихе бедра, который не устранился консервативными методами, у детей в возрасте 1-2 лет, при поздних релюксациях или при других осложнениях показано оперативное лечение. Все оперативные вмешательства разделяют на три основных группы: внутрисуставные, и комбинированные. Внесуставные и комбинированные.
Внутрисуставные операции - это разрез капсулы сустава. Выполняют их, как правило, при невправимих вывихах, когда вправлению головки во впадину мешают анатомические препятствия: гипертрофированная круглая связка, хрящевой козырек впадины, который завернулся (лимбус), измененная в виде песочных часов капсула сустава, чрезмерная антеторсия, недоразвитая вертлужная впадина.
Функциональное лечение больных, которые оперировались по поводу врожденного вывиха бедра, делится на четыре периода: предоперационные (один период) и послеоперационные (три периода).
В предоперационный период, учитывая физиологические особенности детского оргагизма, необходимо научить ребенка до операции выполнять необходимые в дальнейшем лечебные физические упражнения, научить расслаблению мышц и пользованию специальными приборами, костылями.
В первый послеоперационный период продолжительность пребывания больных в гипсовой повязке зависит от характера оперативного вмешательства. В это время необходимо начинать функциональное лечение: с целью улучшения жизнедеятельности организма ребенка используют общеукрепляющую гимнастику для повышения общего тонуса организма. Подбирают упражнения, которые укрепляют мышцы верхних конечностей, спины и живота, а также второй нижней конечности. Не рекомендуются упражнения с изометрическим (статическим) напряжением мышц прооперированной конечности.
Второй период послеоперационного лечения начинается после снятия гипсовой повязки. Основной задачей этого периода надо считать восстановление движений в прооперированном суставе, профилактику контрактур, увеличение силы мышц и дальнейшее общее укрепление организма ребенка. Прооперированной конечности в кровати предают положение незначительного отведения и внутреней ротации.
Основное значение для восстановления функции сустава в этот период имеет лечебная физкультура. Гимнастику следует начинать с пассивных упражнений с постепенно возрастающей амплитудой движений и изменением положений в суставе. Через 2-3 недели выполняют активные упражнения облегченного характера. Особое внимание уделяют активным упражнениям на отведение бедра для укрепления седалищных мышц. Весь этот период является подготовкой ребенка к обучению ходьбе.
Задачам последнего, третьего, послеоперационного периода есть увеличение достигнутой амплитуды движений, укрепление мышц прооперированного сустава, обучение правильной ходьбе. Ходьба сначала непродолжительная, 5-10 минут, постепенно ее продолжительность увеличивается до 30 минут и чередуется с периодами отдыха.
Кроме ходьбы, используют активные упражнения в положении стоя. Больной делает приседание, отведение больной ноги и сгибание ее, а также маховые движения ногой, сначала держась руками за спинку кровати. Особую роль в этот период отводят плаванию, физио- и бальнеотерапии и т.п.
Для проведения полного комплекса послеоперационного лечения дети должны находиться в стационаре или в реабилитационном отделении не меньше одного года. Все дети, которые проходили лечение по поводу врожденного вывиха тазобедренного сустава, нуждаются в диспансерном наблюдении и реабилитационной терапии на протяжении всего периода своего роста и развития.
Читайте также: