Корригирующая остеотомия бедренной кости отзывы
Показания к операции
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
В клинической практике остеотомии чаще всего используют для коррекции осевых и торсионных деформаций нижних конечностей. Такие операции делают при дисплазии тазобедренных суставов, несоответствии длины ног, плоскостопии, вальгусной деформации стопы, искривлениях верхних конечностей и позвоночника. Во время хирургических вмешательств хирурги могут распиливать длинные трубчатые кости, позвонки, кости таза или стопы.
Преимущества корригирующей остеотомии
В ходе вмешательства хирурги разделяют кость на части с помощью пилы, сверла или долота. Все манипуляции они выполняют в соответствии с четким предоперационным планом. Во время подготовки к хирургическому вмешательству врачи создают оптимальную схему коррекции имеющихся дефектов. Естественно, подобная тактика позволяет добиться хороших функциональных результатов.
Видео на английском, но очень информативное:
При остеотомии хирурги не трогают здоровые суставы. Это позволяет сохранить их функции и избежать осложнений, связанных со вскрытием синовиальной полости. Если же сустав поврежден, репозиция костей поможет затормозить его разрушение. К примеру, остеотомия способна задержать развитие деформирующего артроза, отстрочить операцию на суставе на 10-15 лет.
При наличии тяжелого остеоартроза или слабости связочного аппарата одной остеотомии бывает недостаточно. Поэтому для достижения нужного эффекта врачи дополняют ее реконструктивными операциями на связках, артродезированием или другими манипуляциями.
Например, при плоскостопии корригирующую остеотомию стопы нередко комбинируют с пластикой длинной плантарной связки и артродезом подтаранного сустава.
Подготовка к операции
Во время предоперационной подготовки врачи обследуют пациента и подбирают для него оптимальный план лечения. После этого специалисты обязательно согласовывают его с самим больным. Перед хирургическим вмешательством каждый человек проходит полноценное обследование.
Перечень необходимых анализов и исследований:
- общий анализ крови и мочи;
- определение группы крови, резус-фактора;
- анализы крови на RW и HbAg;
- коагулограмма;
- биохимический анализ крови;
- ЭКГ;
- рентгенография в 2-х проекциях;
- магнитно-резонансная томография (МРТ) пораженного сегмента;
- консультации невропатолога, кардиолога, эндокринолога, аллерголога и других нужных специалистов.

Во время ожидания операции врачи советуют пациентам выполнять специальные упражнения. Они помогают растянуть и укрепить мышцы, что дает возможность избежать появления контрактур в послеоперационном периоде.
Некоторые врачи отказываются оперировать пациентов с выраженным ожирением. Причина – высокий интраоперационный риск, сложности при реабилитации и высокая вероятность осложнений. Таких больных обычно оперируют после того, как они похудеют.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Пациента госпитализируют в стационар за 1 день до операции. Там он общается с лечащим врачом, подписывает информированное согласие на проведение анестезии и выполнение хирургического вмешательства. После этого больному назначают необходимые препараты, которые тот принимает под контролем медперсонала.
Вечером накануне операции человеку запрещают кушать. Утром его просят снять все украшения. Непосредственно перед хирургическим вмешательством больного переодевают в стерильную одежду и отводят в операционную.
Ход операции
Остеотомию могут выполнять под общей или местной регионарной анестезией. Выбор метода обезболивания зависит от объема хирургического вмешательства, общего состояния здоровья человека и некоторых других факторов.
Операцию начинают с послойного рассечения мягких тканей. Получив доступ к нужной кости, хирург распиливает ее. После этого он фиксирует костные фрагменты с помощью систем наружной (аппарат Илизарова) или внутренней фиксации (накостные пластины, винты). Перед ушиванием раны врачи нередко проводят контрольное рентгенологическое исследование. Оно необходимо для подтверждения корректной фиксации кости.
Операция длится от 60 до 120 минут.
Реабилитация после корригирующей остеотомии
После хирургического вмешательства человек остается в стационаре на протяжении 3-7 дней. В послеоперационном периоде ему регулярно обрабатывают рану, дают обезболивающие средства, проводят антибиотикопрофилактику и профилактику тромбоэмболических осложнений. Также медперсонал следит за тем, чтобы пациент начал как можно раньше вставать с постели.
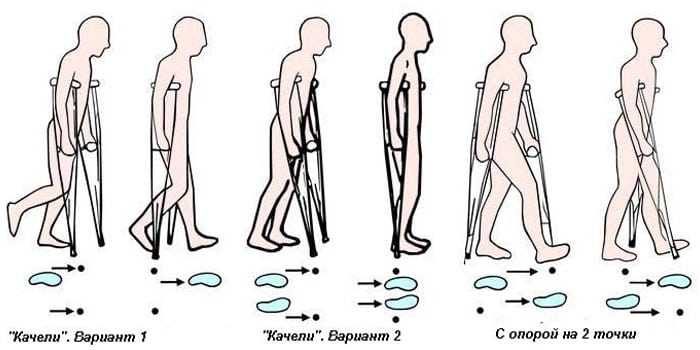
После выписки из стационара больной отправляется домой. Там он продолжает принимать назначенные врачом препараты. Передвигается он с помощью костылей. Швы пациенту снимают на 10-14 день после операции. После остеотомии человек должен пройти полноценную реабилитацию.
Наиболее частые осложнения
Распиливание костей – это серьезное вмешательство, выполнение которого сопряжено с немалым риском. Нежелательные осложнения могут развиваться во время проведения манипуляции или уже в восстановительном периоде. Многие из них тяжело поддаются лечению.
Таблица 1. Возможные осложнения
Возможные альтернативы
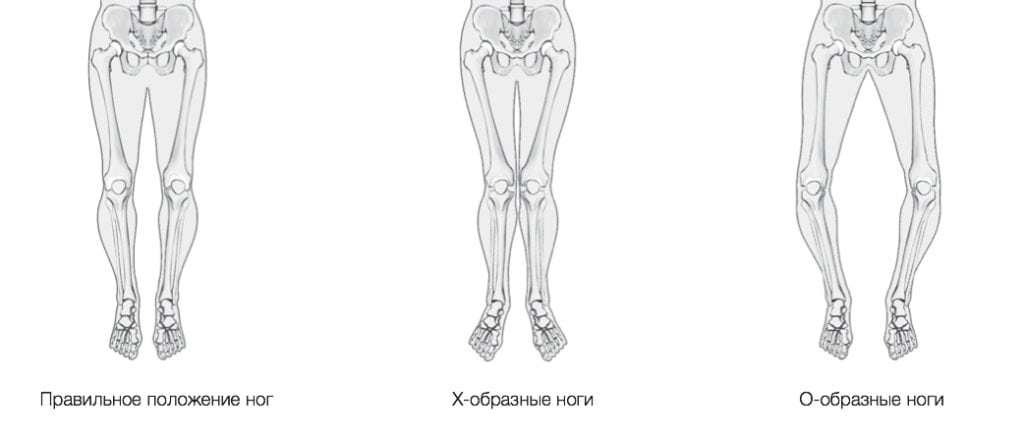
К сожалению, многие заболевания можно вылечить лишь с помощью корригирующей остеотомии. Это касается врожденной дисплазии тазобедренных суставов, O- и X-образной деформации нижних конечностей, тяжелого кифоза, лордоза, сколиоза. А вот при лечении плоскостопия, вальгусной деформации стопы остеотомию можно заменить другими видами вмешательств. Проблема лишь в том, что они, скорее всего, будут менее эффективными.
Остеотомия – это наиболее эффективный метод хирургического лечения многих заболеваний опорно-двигательного аппарата.
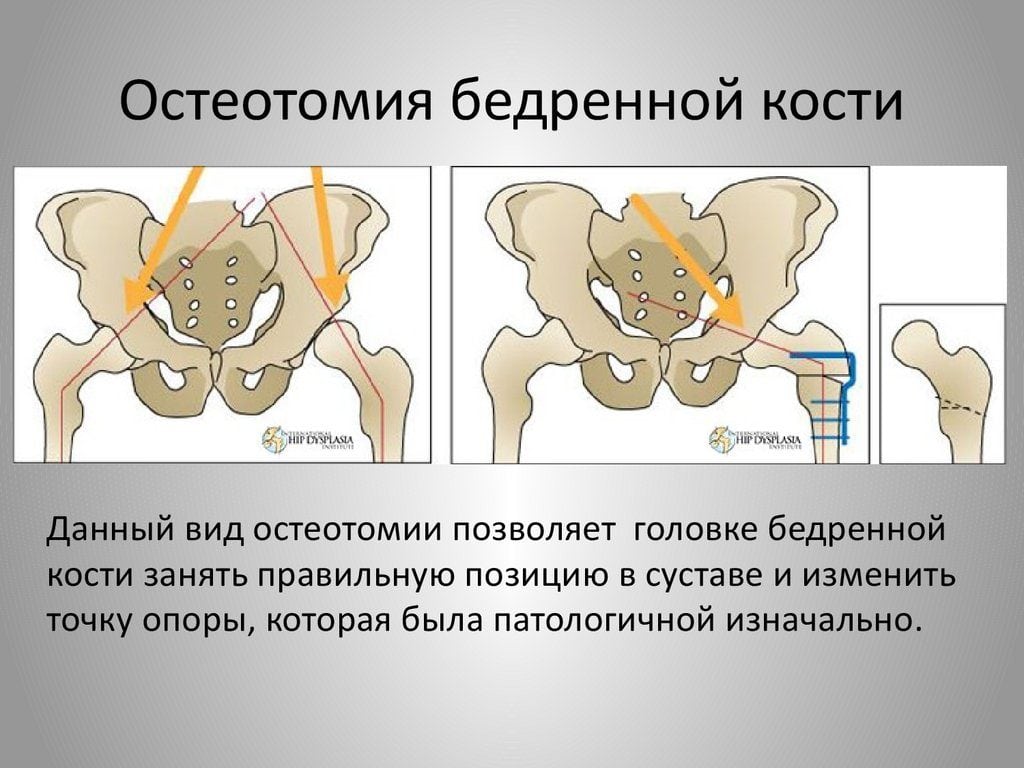
Остеотомия бедренной кости ТБ сустава – операция, в ходе которой в проксимальном отделе трубчатую кость бедра намеренно подвергают искусственному перелому с целью придания ей новой формы. Такая стратегия хирургического лечения дает возможность устранить деформацию, улучшить опорные, двигательные функции тазобедренного сочленения. После пересечения, выполненного по заданному направлению, остеотомированные участки позиционируют в функционально выгодном положении и скрепляют специальными фиксаторами.
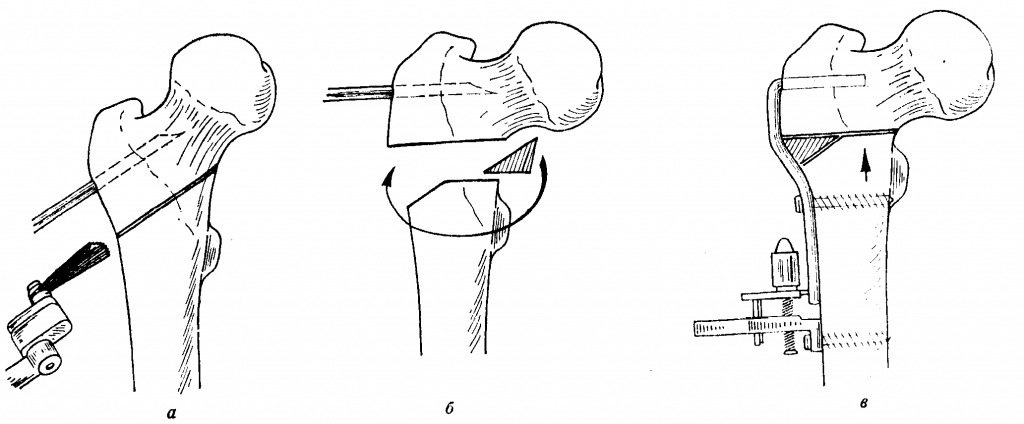
Один из вариантов остеотомии.
Операцию завершают традиционным остеосинтезом: исправленную область фиксируют винтами, пластинами, штифтами, спицами или аппаратами внеочаговой фиксации. В некоторых случаях пространство между пересеченными поверхностями закрывается костным трансплантатом для стимуляции процессов сращения. В результате остеотомии кость срастается в нужном положении, что позволяет ликвидировать деформацию или устранить порочную позицию головки в суставе. А главное, избавить человека от болевого синдрома и в целом улучшить работоспособность проблемной ноги.
Подобная тактика хирургии распространена при врожденных пороках строения и приобретенных дегенеративно-дистрофических заболеваниях ТБС. Эффективность хирургии составляет 87%-92%.
Применение метода не ограничивается сугубо тазобедренной областью. Его часто используют для выравнивания той же бедренной кости. Тогда процедура будет проведена в дистальной ее части (над мыщелками коленного сустава). При патологическом укорочении или удлинении конечности тоже обращаются к методике, распил чаще делается в теле кости. Остеотомия может применяться в любых отделах опорно-двигательного аппарата, однако больше востребована при костно-суставных патологиях именно нижних конечностей.
Оперативное вмешательство в практическом применении почти 2 века, впервые было выполнено в 1826 году пациенту с анкилозом тазобедренного сустава. Хирург Джон Рей Бартон из Филадельфии – первый специалист, выполнивший остеотомию бедра вместо распространенной на то время операции по искусственному перелому кости закрытым способом вручную. Так, остеотомия вытеснила неоправданно травматичную манипуляцию (остеоклазию), которая редко давала должный эффект из-за высокой вероятности возникновения перелома в незапланированном месте.

Показания к остеотомии
Клиническая потребность в операции возникает, когда у взрослых или детей диагностируются выраженные расстройства функций опорно-двигательного аппарата, болевые ощущения при наличии деформирующих признаков. В области ТБС деформации сформированы на фоне врожденных и приобретенных дисплазий, вторичных и возрастных дегенеративных изменений хрящевых, костных тканей. Распространенными показаниями для назначения остеотомии бедренной кости в данном случае являются:
- варусная деформация шейки;
- вальгус шейки бедра;
- псевдоартроз шейки бедренной кости;
- коксартроз 1-2 стадии;
- запущенный артрит, кроме ревматоидной этиологии;
- вывих, подвывих бедра;
- неправильно сросшийся перелом;
- разная длина нижних конечностей;
- фиброзный, костный анкилоз сустава;
- рахитическая деформация локально.
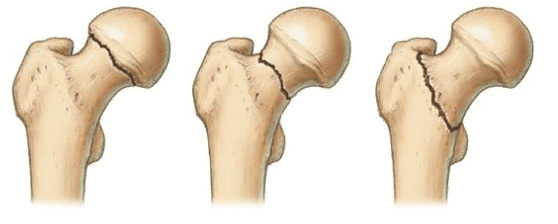
Локализация наиболее распространенных переломов.
По данным научно-медицинских источников в структуре всех нарушений ортопедического характера порядка 1,3% приходится на врожденные анатомические аномалии бедра. Дисплазии тазобедренного сустава диагностируются практически у каждого третьего новорожденного, в 80% они определяются у девочек.
Диспластические патологии в 95% случаев успешно лечатся и консервативно, но при условии раннего начала курсов неинванзивной терапии (в младенчестве). Оставленная без внимания проблема в дальнейшем может привести к стойкому нарушению походки и осанки, укорочению и волочению ноги, хромоте, атрофии мышц больной конечности, разрушению сустава, хроническим болям. Как с момента постановки малыша на ножки, так и во взрослой жизни, риски озвученных последствий высокие. Ключевой фактор, который содействует негативной картине, – это избыточное внутрисуставное давление по причине дезорганизации соотношения суставной головки с вертлужной впадиной.
Остеотомия может быть рекомендована детям не ранее чем после исполнения 1,5 лет при серьезном патогенезе: пороках среднетяжелой и тяжелой степени или безрезультативной консервативной терапии. Операция поможет избежать появления и прогрессии тяжелых двигательных расстройств у ребенка в будущем, добиться нормального становления скелетно-мышечной системы, развития и функционирования сустава.
Детям часто выполняется тройная остеотомия с одномоментной коррекцией тазовой кости, варус-остеотомией и укорочением бедренного компонента в проксимальном эпифизе. Но специалисты акцентируют, что комбинированная методика не является операцией выбора в детском возрасте.
Разновидности вмешательства
Оперативное вмешательство бывает закрытого и открытого вида. Остеотомия закрытого типа предполагает манипуляции остеотомом из минимального доступа (кожный разрез равен 2-3 см) без обнажения кости. Открытая методика базируется на использовании широкого доступа (длина разреза 8-12 см) с обнажением костного сегмента, который посредством остеотома будет пересекаться.
- Закрытая тактика. Задействуется в единичных случаях, при этом преимущественно по способу поперечного сечения. Несмотря на малоинвазивность, процедура сопряжена повышенными рисками повреждения нервных стволов и крупных сосудов вследствие плохой визуализации операционного поля. При закрытом доступе рассечение мышц, скелетирование (отделение надкостницы) и пересечение кости, грубо говоря, происходят вслепую.
- Открытая остеотомия. Эта хирургическая тактика более востребована в ортопедии. Обзор оперируемого участка вполне достаточный для того, чтобы работать с режущими инструментами высокоточно, не контактируя с важными нервно-сосудистыми образованиями. Специалисты отмечают, что при более обширной инвазии по отношению к кожно-мышечным структурам открытая технология в ряде случаев оказывается продуктивнее и гораздо безопаснее.
Хирургия методом остеотомии широко практикуется и в России, и за рубежом. Цена в Москве на нее – от 40 тыс. рублей. В Германии самое простое вмешательство выполняется за 15000 евро. В Израиле расценки примерно такие: процедура 1 ст. сложности стоит порядка 20 тыс. долларов, а, к примеру, по удлинению одной ноги – от 55 тыс. у. е. и выше.
По цели вмешательство классифицируют на 4 основные разновидности:
- корригирующая операция для коррекции деформации;
- вмешательство для удлинения/укорочения кости;
- деротационная процедура – исправление патологической ротации элемента кости;
- для повышения опорных функций.
Конкретно сам процесс остеотомирования в зависимости от цели может быть реализован согласно одному или нескольким техническим приемам. Приемы характеризуются геометрическими особенностями прохождения линии костного излома. Изначально существует 2 варианта выполнения искусственного перелома – линейный и фигурный. В них входят следующие подтипы:
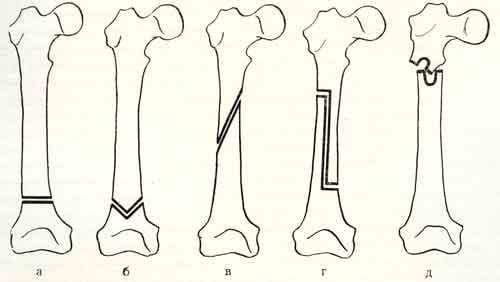
Остеотомия не относится к операции, раз и навсегда решающей проблему с коксартрозом! Она помогает только несколько улучшить качество жизни пациента и способствовать сокращению прогрессирования дегенераций. Разрушение хряща суставных поверхностей на последних стадиях (3-4 ст.) является абсолютным показанием к протезированию.
Корригирующая остеотомия ТБС
Основная задача – откорректировать угол осевой деформации кости на уровне наибольшего искривления после правильного расчета патологического отклонения. Распространенными примерами, когда делают угловую коррекцию, служат анкилозированные суставы, рахитические искривления, неправильно сросшиеся костные переломы, другие посттравматические деформации, артрозы. Предпочтение чаще отдается межвертельному угловидному, косому и клиновидному способам пересечения с внутренней металлофиксацией выровненной зоны.
Удлиняющая остеотомия
Вмешательство выполняется для уравнивания длин нижних конечностей, чтобы вернуть человеку нормальные способности к передвижению, без признаков хромоты. Наиболее простым способом, чтобы удлинить одну из ног, признается остеотомия по принципу косого разрезания кости. Для компенсации имеющегося укорочения иногда рекомендуется процедура, предусматривающая ступенеобразный распил диафиза бедренной кости, но она технически намного сложнее. Удлиняющая операция всегда сочетается с компрессионно-дистракционным остеосинтезом (установкой чрескостных аппаратов вытяжения на конечность).
Деротационный метод
Суть метода состоит в устранении патологического разворота кости относительно сустава, провоцирующего проблемы с ходьбой. Анормальный разворот в медицине называется ротационной дисплазией. Для патологии характерна избыточная антеторсия, сопровождающаяся децентрацией бедренной головки по отношению к вертлужной впадине. Клиническая ситуация отражается в основном на походке: так как нога ротирована кнутри, походка приобретает типичные признаки косолапости. Такое нарушение также может предрасполагать к вывиху ТБС, появлению боли. Бедренная деротационная хирургия предназначена для сокращения угла антеторсии до нормальных показателей. Эффект достигается за счет проведения подвертельной поперечной остеотомии с фиксацией восстановленной области (спицами, винтами, пр.) для ее благополучного сращения в непорочной позиции.
Восстановление опорной функции
Операции, направленные на создание опороспособного безболезненного сустава, преимущественно применяются при coxa vara/valga, неоартрозах шейки бедра, застарелых шеечных переломах, врожденных вывихах, остеоартрозах. Задачу восстановления опорной функции, удобной для ходьбы и стояния, зачастую решают путем изменения оси шейки бедра. Измененный шеечно-диафизарный угол меняет точку опоры головки, которая изначально была патологической, на несколько миллиметров (до 15 мм). Такой подход благоприятствует не только возобновлению опороспособности, но и декомпрессии сустава, сокращению болевой симптоматики. Перерезание бедренной кости проводят самым целесообразным способом, который выбирается на основании индивидуальных рентгенологических данных.
Противопоказания
Абсолютными противопоказаниями к назначению оперативного вмешательства являются:
- ревматоидный артрит;
- остеопороз;
- плохой показатель костной резорбции и костеобразования;
- высокий ИМТ (более 40, ожирение 3 ст.);
- выраженное снижение кровотока в нижних конечностях;
- незадолго предшествующее инфекционное заболевание;
- активные инфекционные и воспалительные процессы в пределах зоны операции;
- гнойные заболевания любой локализации;
- возраст пациента >65 лет (60-65 лет – относительное противопоказание);
- тяжелые нарушения со стороны органов дыхания, сердца, почек;
- сахарный диабет в стадии декомпенсации;
- беременность на любом сроке;
- грудной возраст, дети младше 1,5 лет.
Подготовительный этап
В предоперационном периоде проводится тщательное обследование пациента. Подготовка включает прохождение:
- рентгенографии проблемного сочленения (при необходимости направляют на КТ, МРТ);
- электромиографии;
- ихнометрии, подографии;
- электрокардиограммы;
- общего, биохимического анализа крови;
- клинического анализа мочи;
- коагулограммы;
- теста на ревматоидный фактор;
- исследования кальциево-фосфорного обмена;
- теста на темпы ремоделирования, образование новой костной ткани;
- флюорографии;
- осмотра у анестезиолога и отдельных врачей узкой специализации (кардиолога, эндокринолога или др.).
Накануне перед вмешательством следует прекратить употребление пищи примерно за 8-12 часов. На ночь и непосредственно перед процедурой пациенту ставят клизму для очищения кишечника.
Хирургическое лечение начинается с введения наркоза. Какой конкретно вид анестезии применить, определяет врач-анестезиолог на стадии предоперационной подготовки. Как правило, это – общий наркоз. Отдельной категории пациентов может быть назначен спинальный или эпидуральный наркоз. Процесс хирургии проходит под рентген-контролем.
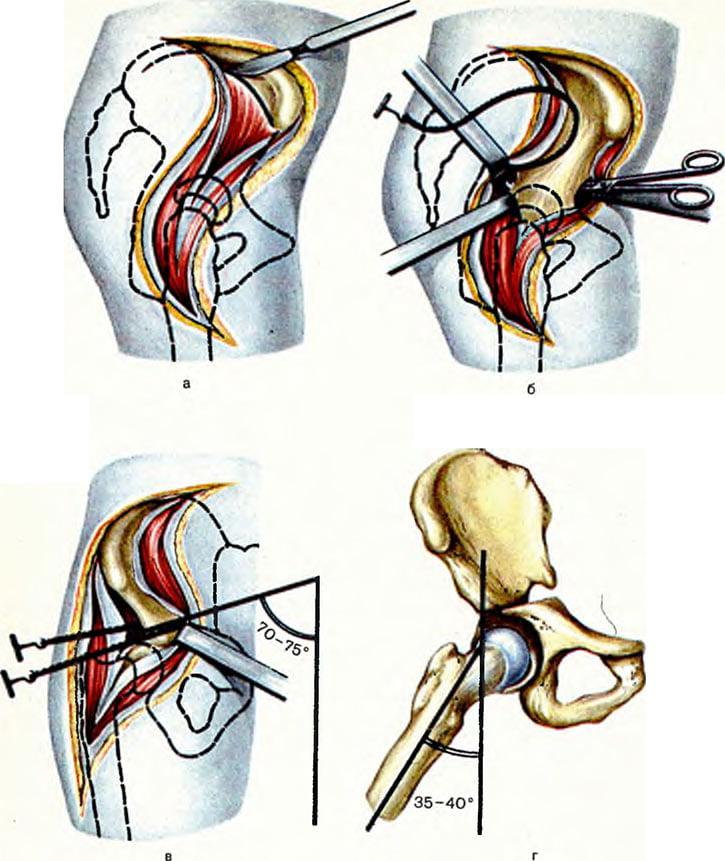
- Во время интраоперационного сеанса хирург делает длинный, глубокий разрез мягких тканей послойно в проекции пораженного сочленения.
- Разрезанные кожные и мышечные структуры разводят в стороны, фиксируют ранорасширителем, который дополнительно будет защищать их и нервно-сосудистые пучки от ятрогенных повреждений в процессе выполняемых манипуляций.
- После широкого обнажения фрагмента кости, нуждающейся в коррекции, специалист приступает к остеотомии. Рассекание костной пластинки выполняется остеотомом или долотом.
- Сначала на линии предполагаемого разреза на кости делаются зарубки (ориентирные метки с предварительным углублением) лезвием рабочего инструмента. Затем переходят к основной остеотомии.
- Для образования режущего эффекта применяют несильное ударное воздействие хирургического молотка по наковаленке рукоятки остеотома или долота. Чтобы механическая сила концентрировалась правильно, под зону рассечения подкладывается специальное основание в виде валика.
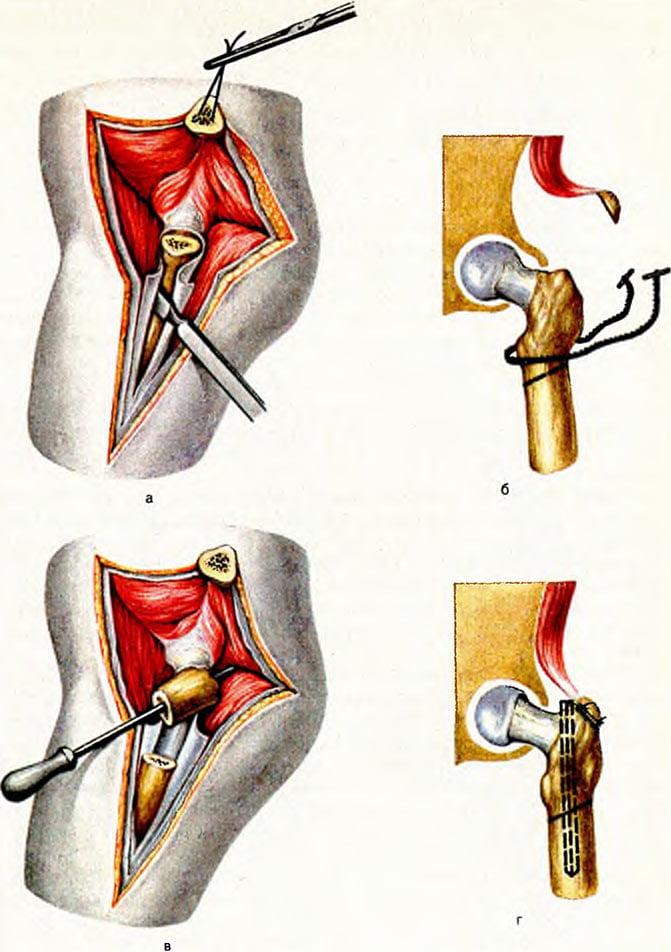
- После проделанной остеотомии костные отломки сопоставляются в правильном положении и последовательно закрепляются устройствами остеосинтеза.
- По окончании операции проводится очищение операционного поля, извлечение из раны расширителя. Далее следуют дезинфекция и послойное ушивание раны с установкой дренажа. При адекватной фиксации гипсовая иммобилизация не требуется.
Восстановительный период
Консолидация остеотомированной области происходит не ранее чем через 4 месяца, поэтому назначенный врачом реабилитационный режим тщательно должен соблюдаться все это время. Полное cращение перелома, так как физиология каждого отдельного организма неповторима, у пациентов отмечается в различные сроки. Но в среднем кость срастается в течение 4-6 месяцев.
На протяжении всего послеоперационного периода следует четко придерживаться ортопедического режима: дозированный постельный режим, ходьба на костылях без опоры на проблемную ногу, запрет на отдельные виды движений и положений тела, занятия ЛФК и т. д. Заострим внимание, что неотъемлемой мерой для успешного восстановления выступает лечебная физкультура. Без нее невозможно полноценно восстановить баланс мышц, отвечающих за работу опорно-двигательного аппарата. Для скорейшего выздоровления также прописываются процедуры физиотерапии и массажа.
Для купирования послеоперационной боли и воспаления пациенту выписываются лекарства из серии НПВС. Обязателен к назначению специально подобранный курс лечения антибиотиком, чтобы не допустить инфекционного заражения. Среди лекарственных средств также рекомендуются препараты кальция и витамина Д, стимуляторы процессов репарации, витамины группы В, антиагреганты.
Только после подтвержденной рентгеном полностью состоявшейся консолидации разрешается ходить, полноценно опираясь на конечность. Досрочная осевая нагрузка ведет к осложнениям, которые нередко устраняются исключительно повторной операцией.
Осложнения после операции
Постоперационные последствия – не редкость для остеотомии, их вероятность возникновения в среднем составляет 10%. Негативные реакции бывают ранними и поздними.
В числе осложнений раннего периода:
- различные нарушения со стороны внутренних органов и систем;
- раневые кровотечения;
- постхирургические гематомы;
- гнойный, инфекционный патогенез.
Последствия на позднем этапе проявляются в виде:
- параартикулярных оссификатов;
- инфицирования раны;
- нестабильности установленных фиксаторов;
- смещения костных отломков;
- замедленной костной репарации;
- несостоявшегося сращения искусственного перелома;
- формирования ложного сустава.
Причинами неудовлетворительных исходов чаще являются неадекватный выбор объема и техники вмешательства, отступление от правил ортопедического режима, ошибки реабилитационного ведения пациента.
Корригирующая остеотомия или тотальное эндопротезирование, что лучше?
(Заранее прошу прощения за неполную публикацию письма, оно очень длинное, и многие незначительные для объяснения болезни фразы я опустил, хотя, что там говорить, они имеют очень высокий эмоциональный фон.)
Уважаемый Сергей Михайлович, добрый день!
Меня зовут Виктория. Мне 24 года.
Очень прошу вас прочитать мое письмо до конца!
12 лет занималась художественной гимнастикой, мастер спорта, закончила тренироваться летом 2003 года. Жила на тот момент в Новосибирске. Поступила в университет, начала заниматься танцами (практически та же гимнастика, только еще и на каблуках). Осенью 2003 года (училась на 1-м курсе) начались боли в правом тазобедренном суставе, сначала практически не чувствовались, просто стало сложно садиться на шпагат, как будто кость мешала. Не придавая этому обстоятельству особого значения, продолжала тренироваться до весны. В апреле 2004 сделала первый обзорный рентген таза. Разрушался тазобедренный сустав. Сказали, дисплазия, скорее всего врожденная, но толком никто не мог диагностировать, потому что 12 лет спорта тоже могли наложить отпечаток. Скорее всего, просто усугубили проблему. В первую очередь пошли с родителями в наше знаменитое НИИТО, где сразу же порекомендовали эндопротезирование (мне еще даже 18 лет тогда не исполнилось). Мы даже согласились. Но пока было время, начали ходить по всем врачам города, в конце концов мне доказали, что это чуть ли не преступление – делать эндопротезирование в таком возрасте. Нашли хирурга, который посоветовал корригирующую остеотомию, чтобы разгрузить стертую часть кости, немного повернув головку. Мы тут же отказались от протеза и согласились на остеотомию. Операцию провели 26 мая 2004 года. Больная нога стала длиннее, но мне сказали, что это нормально. Не посоветовали даже ходить хотя бы со стелькой или чем-то вроде этого, не сказали, что на костылях нужно не прыгать, держа больную ногу на весу, а имитировать шаги, ставя ногу на пол и опираясь на костыли. В результате железный шуруп, упирающийся в саму головку, постоянно давил и причинял боль (но на тот момент я не задумывалась об этом). Проходила на костылях до ноября (почти 6 месяцев), потом с тростью. 12 января 2005 года все железо вытащили. Ходить вроде стало полегче. Нога немного развернулась стопой наружу, и появилась сильная контрактура, не могла даже ровно сидеть на стуле, чтобы нога была в суставе под углом в 90 градусов. Сооответственно начала кривиться спина (сколиоз, конечно, был уже давно, из-за спорта, но не такой сильный. Так как боль в суставе уменьшилась, я не особо переживала из-за всего остального. После этого периодически делала снимки, мне объяснили, что все идет как надо, но никто не говорил о появлении большого количества кист в головке, шейке, самой кости ниже шейки и на тазовой кости. Хотя я напрямую спрашивала насчёт светлых пятен в костях, не кисты ли это, мне говорили, что нет!
В 2006 году ездила на консультацию в Санкт-Петербург в НИИТО им. Вредена. Сделали снимки, оказалось, куча кист. Диагноз: фиброзная дисплозия правого тазобедренного сустава, состояние сустава тоже начало понемногу ухудшаться.
Летом 2008 года после окончания университета я переехала жить в Санкт-Петербург. Осенью начались дожди, нога стала болеть просто дико с самого утра, на работу еле добиралась. Начались боли по ночам, стала просыпаться, когда поворачивалась. Решила, что все это обычная реакция на погоду этого региона. Когда выпал снег, стало немного легче, ушли острые боли, но они, как и раньше, были постоянными, и по ночам тоже.
15 января 2009 года пришла во Вредена. Снова рентген, сказали, что кисты увеличились как в размерах, так и по количеству. Меня перевели к хирургу-онкологу (изначально консультировалась у хирурга, занимающегося только тазобедренными протезами). Онколог подтвердил фиброзную дисплазию проксимального отдела правой бедренной кости, вторичный деформирующий артроз правого тазобедренного сустава и угрозу потенциального перелома бедренной кости (киста, которая была ниже шейки, выросла в длину до 10 см, а в ширину кость совсем истончилась). Мне порекомендовали ходить с тростью (на улице гололед), а также проверить щитовидную железу (кисты могли появляться, оказывается, если с ней непорядок). Сдала анализ на гормон, проверилась, все в норме. Начала периодически делать рентген и наблюдаться. Онколог сказал, что кисты имеют свойство по нескольку лет не двигаться в росте. Будем ждать. Сделала также МРТ поясничного отдела позвоночника. Диагноз: остеохондроз поясничного отдела, снижена высота дисков, артроз дугоотросчатых суставов, сколиоз влево, правосторонняя парамедиальная грыжа диска L5/S1 – 3 мм с компрессией дурального мешка и касанием экстрадурального сегмента корешка. Думали поделать массаж у мануалиста (хирург сказал, что, если разгрузить спину, боль в суставе уменьшится, вдруг часть ее идет от позвоночника), но тогда совсем не было возможности. И боль у меня была четко, как написано у вас в книге, в спине, бедре, колене. На КТ сустава увидели еще и некроз (и коксартроз был тоже, его ставили еще в Новосибирске). 26 марта 2009 года сделали трепанбиопсию. Опухолевой ткани не обнаружили, просто кисты. Хирурги все-таки советовали делать пластику, убрать все кисты (кроме той, которая в тазовой кости, ее можно убрать только при эндопротезировании, потому что нужно вскрывать тазовую кость снизу). Но опять же не говорили, что срочно нужна операция. Говорили, нужно принять решение мне самой. Так я проходила до июня 2009 года, постоянно то готовясь к операции, то снова откладывая. В июне все-таки легла на пластику, но ее отменили из-за того, что я простыла. Потом отпуск у хирургов, опять отсрочна. Но я уже уволилась в работы, боли в самом суставе стали такие, что даже с тростью уже было тяжело ездить на работу. В итоге решились сразу на одну операцию – эндопротезирование и пластика.
25 февраля 2010 года мне поставили эндопротез с удлиненной ножкой, убрали кисты в головке (просто отпилив ее), в шейке и большую кисту ниже. Не стали делать пластику, потому что вроде протез встал плотно, решили лишнее инородное тело не вталкивать. Я сама так до сих пор и не поняла, что с кистой в тазовой кости. На рентгене она чётко видна, как и раньше. Хирург сказал, что шурупы, закрепляющие сустав, вошли туда плотно, и они решили не трогать кисту. До начала июня ходила на костылях, потом с тростью, сейчас уже стараюсь ходить без опоры, но боль присутствует постоянно. Также после операции стали очень болеть спина, колено и голень. Понимаю, что началась перестройка всей системы, сустав ведь поставили в соответствии с анатомическим строением человека. Я снова могу ровно сидеть на стуле, позвонки встают на своем месте, но теперь болит не только поясница, а еще и грудной отдел в некоторых местах, и шея тоже. Пока не делала никаких снимков, может, появились еще грыжи. Колено болит, видимо, из-за нагрузки: все-таки нога накачивается очень медленно, вес пока держут исключительно кости, а не мышцы. Голени болят, иногда обе, что-то с венами. Проверяла, сказали есть небольшие отклонения в кровообращении. И больная нога вся мраморная, пятнами, после солнца еще сильнее. В общем, пока очень тяжело, сидеть больше часа не могу, ходить больно. Я понимаю, что места, пораженные кистами, не могут сразу перестать болеть, но надежда, которая была такой большой сразу после операции, сейчас становится все меньше. Я планировала к осени уже искать новую работу, а сейчас понимаю, что моя нога пока еще не готова, да и спина.
Теперь вот нашла информацию про ваш центр и очень хочу попасть на консультацию к вам лично. Просмотрела некоторые упражнения из ваших книг, но, конечно, из-за протеза и кисты, которую оставили, возникают большие проблемы с рядом упражнений, да и просто страшно делать что-то на свое усмотрение. Хотелось бы услышать ваш совет, можно ли мне как-то помочь? На данный момент я проживаю во Ржеве и в августе могла бы приехать в Москву на консультацию. Прошу Вашей помощи!
Безмерно благодарна за то, что вы уделили мне внимание!
Очень жду ответа.
С уважением, Виктория.
___________________________________
Комментарий Б.С.
Начну с конца этой истории. В настоящее время Виктория успешно проходит реабилитацию в нашем центре. И уже после пятого сеанса кинезитерапевтических процедур (программа на специальных тренажерах МТБ, пантотерапия, криогидротермотерапия, диафрагмальная дыхательная гимнастика) впервые за семь лет болезни выспалась. Настрой отличный. Приходится даже сдерживать. Ну да ладно.
Данный текст является ознакомительным фрагментом.
Читайте также: