Нагноение после эндопротезирования тазобедренного сустава

В последние годы, развитие медицины достигло своего апогея, предоставив пациентам массу новых и действенных вариантов лечения. Одним из них является операция по эндопротезированию или замене поврежденного сустава. Однако хирургическое вмешательство, значительно улучшающее качество жизни, не проходит бесследно и может повлечь за собой ряд осложнений. Так, после эндопротезирования бедренного костного участка нередко возникает парапротезная инфекция тазобедренного сустава.
Инфекция может образоваться в прооперированной области по ряду причин. Обычно в таких случаях назнается повторное эндопротезирование. Ранее, такой метод считался нецелесообразным, однако в современной медицине успешно практикуется устранение инфекции с сопутствующим удалением эндопротеза и установкой нового.
Парапротезная инфекция

Характерным признаком появления парапротезной инфекции тазобедренного сустава является нагноение, локализованное в прооперированной области. Процесс лечения такого осложнения может затянуться на длительное время.
Понять, что инфекция появилась в бедренной области можно спустя некоторое время после хирургического вмешательства. Инфекционный процесс характеризуется наличием болевых ощущений в области тазобедренного сустава, а также, появлением припухлостей, покраснений и даже гематом. Помимо прочего, пациенту становится сложно двигать поврежденной нижней конечностью.
Сепсис, появляющийся после эндопротезирования, способен привести к нестабильному функционированию эндопротеза. Отсутствие своевременного устранения нагноения способствует развитию свища, через который гной выделяется наружу с определенной периодичностью.

Современными специалистами доказана неэффективность консервативного лечения при парапротезной инфекции тазобедренного сустава. В некоторых случаях, процесс может даже усугубить течение недуга, который со временем трансформируется в постоперационный остеомиелит, характеризующийся постоянным нагноением кости в области эндопротеза и последующим расширением площади инфекционного поражения.
Если своевременное устранение инфекции не происходит, впоследствии, протез придется удалить, при чем, заменить его новым будет нельзя из-за наличия гнойного очага хронического типа. Качество жизни без тазобедренного сустава существенно ухудшается: пациент не может двигаться без опоры, а его поврежденная конечность становится в разы короче. Таким больным приписывается тяжелая степень инвалидности.
Одним из действенных способов борьбы с парапротезной инфекцией является повторное эндопротезирование, в ходе которого вместо искусственного сустава устанавливается аналогичный, содержащий антибиотики. Такие эндопротезы называются спайсерами.
Спайсеры играют роль временных эндопротезов. После того, как инфекция в поврежденной области купируется, спайсерный протез удаляется и заменяется новым.
После перенесения парапротезной инфекции, не исключен рецидив недуга даже спустя длительный период времени. Поэтому, при обнаружении первых симптомов наличия инфекции, необходимо срочно обратиться за помощью к лечащему врачу.
Причины возникновения
Выделяют ряд причин, по которым в организм может попасть инфекционный агент, провоцирующий околокостное нагноение.
- Ошибки в процессе эндопротезирования. Операция по замене тазобедренного сустава – сложный и кропотливый процесс, предполагающий наличие четких и слаженных действий медперсонала. Проводиться хирургическое вмешательство должно исключительно квалифицированными врачами. Малейшая неточность в ходе операции способна повлечь за собой последующее образование парапротезной инфекции.
- Непереносимость компонентов эндопротеза. Встречается крайне редко. Отторжение протеза возможно в том случае, если предварительно не была проведена соответствующая диагностика, которая является обязательной составляющей процесса эндопротезирования. В ходе диагностики, специалист выявляет индивидуальную реакцию пациента на те или иные компоненты протеза и, в случае непереносимости, заменяет их аналогичными, изготовленными из другого материала.
- Нарушение рекомендаций лечащего врача. Реабилитационный период после операции по замене тазобедренного сустава предполагает полное соблюдение инструкций врача. Так, в первые несколько дней после перенесения хирургического вмешательства, двигательная функция замененного сустава должна быть сведена до минимума. Последующее восстановление должно включать прием противовоспалительных лекарственных препаратов. При этом первое время врачи не рекомендуют больным ходить без помощи опоры. Несоблюдение указаний, в подавляющем большинстве случаев, влечет за собой локализацию парапротезной инфекции в бедренной области.
Выявив инфекцию на ранней стадии, получится избавиться от нее в кратчайшие сроки.
Одной из наиболее частых локализаций переломов костей у людей пожилого и старческого возраста являются переломы шейки бедренной кости. Лечение этих больных — трудная и ответственная задача.
Работы последнего десятилетия, посвященные вопросам геронтологии в травматологии и частным ее разделам, в том числе переломам шейки бедренной кости [Каплан А. В., Лирцман В. М. и др.], показали, что многим больным со свежими, а также несросшимися переломами и ложными суставами шейки бедренной кости показано оперативное лечение, и операцией выбора является эндопротезирование. Опыт, накопленный ЦИТО им. Н. Н. Приорова по эндопротезированию травматологических больных пожилого и старческого возраста [Каплан А. В., Лирцман В. М.], данные других травматологов-ортопедов нашей страны [Цивьян Я. Л., Чхаидзе А. С] и зарубежный опыт [Judit R. u J., Morgues и др.] свидетельствуют, что большинству больных (в том числе старым и даже долгожителям) эта операция не только спасла жизнь, но и вернула способность свободно передвигаться, обслуживать себя и принимать посильное участие в общественном и домашнем труде.
Эндопротезирование — ответственное оперативное вмешательство. Из осложнений, связанных с эндопротезированием тазобедренного сустава, грозным является присоединение гнойной раневой инфекции.
Данные о частоте нагноений после эндопротезирования тазобедренного сустава весьма противоречивы. По материалам различных авторов, они наблюдаются в 5—20% случаев [Wilson P. D. et al., Bloch В., Halsen J.]. G. Morgues сообщает, что из 419 больных, перенесших эндопротезирование, нагноение зарегистрировано у 30 (7,1%), но глубокое нагноение с распространением процесса на область эндопротеза — только у 8 (1,8%). По данным М. К. D. Benson и S. P. F. Hages, из 274 оперированных нагноение возникло у 17 (5,3%), в том числе у 9 раннее и у 8 позднее. d'Aglietti P. с соавт. на 436 операций эндопротезирования тазобедренного сустава выявили нагноение в 10—11% случаев. Они различают три вида нагноения: острую поверхностную, острую глубокую и глубокую латентную инфекции.
Последняя возникла у 12 (3%) оперированных. По данным У. Г. Гюльмагомедова, в ЦИТО с 1972 по 1977 г. было произведено 536 операций эндопротезирования крупных суставов; в 42 случаях (7,8%) зафиксировано нагноение, в том числе в 19 (3,5%) — глубокое с распространением процесса на область сустава. В возрастной группе больных 70 лет и старше, у которых эндопротезирование производили в связи с переломом шейки бедренной кости, нагноение отмечено у 5,4%. Запоздалая диагностика и лечение могут привести к сепсису или раневому истощению. Наряду с этим в работе D. К. Collis сообщается о 290 операциях эндопротезирования тазобедренного сустава, после которых ни в одном случае не было гнойных осложнений. Такие разноречивые данные, представленные разными авторами, можно объяснить в основном различным составом оперированных больных. Там, где производили очень тщательный их отбор и не оперировались больные, у которых был хотя бы малейший риск нагноения, частота этого осложнения была минимальной. По данным Nolan с соавт., у хирургов же, нередко предпринимавших оперативное вмешательство у больных, ранее перенесших инфекцию в оперированном суставе, процент нагноений, естественно, высок (у 37 из 125 оперированных).
Нагноение при эндопротезировании является столь грозным осложнением, что многие ортопедические учреждения Западной Европы и Америки стали создавать для этой операции отдельные операционные с особым режимом асептики (ламинарный поток воздуха в операцион-ной,изолирующие маски для оперирующей бригады и др.). Однако даже в этих условиях случаи послеоперационных нагноении остаются, в среднем они составляют 1% [Charneley и др.]. В связи с этим появились работы, в которых подчеркивается нецелесообразность использования специальных дорогостоящих операционных.
К настоящему времени довольно подробно изучены факторы, отражающиеся на частоте послеоперационных нагноений. К главнейшим из них относят тщательную предоперационную подготовку больных, направленную на санацию возможных источников криптогенной, инфекции и на усиление иммунологических защитных механизмов больного, а также длительность операции. При этом указывается, что если операция продолжается более 60—90 мин, процент нагноений существенно возрастает.
Несколько противоречивы мнения в отношении профилактического использования антибиотиков. Все же большинство авторов, располагающих значительным числом наблюдений над оперированными, которым проводили рациональную и современную антибиотикопрофилактику, и больными, которым такая профилактика не проводилась, говорят о несомненно положительном ее влиянии — снижении частоты гнойных осложнений [Buchholz, Gast Manu и др.].
Во всех публикуемых работах подчеркивается исключительная важность соблюдения всех, даже мельчайших, элементов асептики в операционных и отделениях.
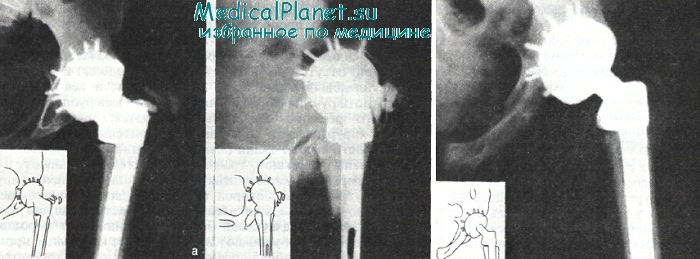
Гнойный артрит у больной Б. после эндопротезирования эндопротезом Мовшовича: а — рентгенофистулограмма: распространение контрастного вещества на область эндопротеза; б — рентгенограмма через 3 года после операции с сохраненным эндопротезом.
Принято различать поверхностные и глубокие нагноения. Поверхностные нагноения, к которым обычно относят нагноения подкожной жировой клетчатки, лечат общепринятыми способами, и обычно они не оставляют никаких существенных последствий. Следует только иметь в виду, что за такими, на первый взгляд, поверхностными нагноениями может скрываться связь нагноительного процесса с глубокими тканями области тазобедренного сустава. Если инфекция неактивна, то рана может зажить, а через несколько месяцев проявить себя воспалением. Первоначальные проявления такой неактивной и, как нередко ее расценивают, Поверхностной инфекции могут быть минимальными в виде выделения гематомы между швами с последующим первичным заживлением раны.
Высокие показатели СОЭ, которые нельзя объяснить другими причинами, выявляемые на рентгенограммах признаки остеита, патологические полости, глубокие эрозии коркового слоя бедренной кости, реакция надкостницы и признаки расшатывания протеза дают основание диагностировать развивающийся глубокий нагноительный процесс.
Если в ближайшем послеоперационном периоде или через несколько месяцев после операции появились выделения, а ранка не имеет никаких признаков воспалительной реакции и еще никак не напоминает свищ, возникают показания к фистулографии. Многие с определенной настороженностью относятся к этому важному исследованию, опасаясь распространения инфекции в глубокие отделы раны, но никаких оснований для такого опасения нет. Любое контрастное вещество содержит йод, обладающий выраженными бактерицидными и адгезивными свойствами. Нередко после фистулографии свищи, не поддерживаемые глубоким нагноительным процессом, перестают функционировать, закрываются. Обострения процесса после этого исследования мы ни разу не наблюдали, но неоднократно выявляли глубокий и достаточно обширный воспалительный процесс, часто определяемый на фистулограмме у больных с весьма безобидным, на первый взгляд, клиническим течением (серозные выделения из небольшой округлой ранки размером с булавочную головку). Подчеркнем только, что фистулография требует определенного навыка и должна производиться квалифицировано с соблюдением всех правил асептики.
Поздние нагноения, которые никогда не проявляют себя ранее года или нескольких лет после операции, возникают у больных, у которых послеоперационный период протекал без малейших осложнений, рана заживала первичным натяжением и никаких признаков воспалительной реакции не было. Поздние нагноения — это особый вид нагноений, который к раневой инфекции не имеет прямого отношения и связан с представлением о металлозе. Металл, из которого изготавливают современные эндопротезы, не является полностью инертным для тканей организма. С одной стороны, ионы таких элементов, как кобальт, хром и титан, могут проникать в окружающие ткани и вызывать их реакцию в виде отечности, набухания, а с другой — при срабатывании трущихся поверхностей сустава образуются мелкие частицы материала, из которого изготовлен эндопротез.
Оно обусловлено наличием массивного металлического инородного тела. Возможно, что входящие в современную ортопедическую практику эндопротезы, изготовляемые не из металла, а из других материалов, в частности алюминиевой кера0мики, окажутся более инертными, и это уменьшит частоту таких поздних нагноений.
В опубликованных в последние годы работах указывается, что основным инфекционным агентом в большинстве наблюдений оказывается грамположительная флора, чаще всего белый гемолитический или золотистый стафилококк. Несравненно более редкой является инфекция, вызванная синегнойной или кишечной палочкой, иногда энтерококком.
Кроме эпидемиологических условий, способствующих возникновению нагноения, а нередко и определяющих тяжесть его течения, о которых уже было сказано, существуют факторы, если можно так выразиться, чисто хирургические, такие, как послеопеоперационная гематома, некроз краев раны и другие осложнения, связанные с нарушением местного кровообращения (давление гипсовой повязки, послеоперационный отек раны и сдавление тканей отечной жидкостью, скапливающейся под плотно ушитой фасцией или апоневрозом, и др.). Особую опасность у лиц пожилого и старческого возраста представляют послеоперационные гематомы и их нагноения.
С одной стороны, склерозированные сосуды плохо поддаются лигированию, что чревато излишним накоплением крови в ране; с другой — повышенная опасность тромбоэмболических осложнений диктует необходимость проведения у какой-то части этих больных терапии антикоагулянтами. У некоторых же пациентов даже небольшие дозы антикоагулянтов могут быть причиной образования гематом. В то же время определить заранее, как тот или иной больной будет реагировать на антикоагулянты, невозможно; диагностических тестов для этого не существует.
Опасность образования гематом видна из данных У. Г. Гюльмагомедова, приведенных в его специальной работе: из 36 зарегистрированных случаев нагноений гематом в 12 (т. е. у каждого третьего больного) процесс распространился на область эндопротеза или погружного металлического фиксатора и развилось глубокое нагноение. Присоединившаяся к обширной гематоме инфекция у старого человека нередко протекает бурно, процесс генерализуется, принимает септическое течение и не поддается самой современной интенсивной терапии; часто он заканчивается летально.
Таким образом, гнойные осложнения после эндопротезирования тазобедренного сустава, так же как и после погружного остеосинтеза, могут быть классифицированы следующим образом:
A. По глубине распространения:
1. Поверхностные нагноения (кожа и подкожная клетчатка).
2. Глубокие нагноения (распространение воспалительного процесса в подфасциальное пространство):
а) без свища;
б) со свищом.
3. Поздние (связаны с явлением металлоза).
B. По факторам, непосредственно предрасполагающим к инфекции:
1. Послеоперационная гематома
2. Нарушение местного кровообращения и краевой некроз:
а) отек послеоперационной раны;
б) сдавление гипсовой повязкой;
в) нарушение микроциркуляции;
г) другие факторы, нарушающие местное кровообращение.
Г. По этиологическому признаку:
1. Стафилококковая инфекция
2. Синегнойная инфекция
3. Коли-бациллярная инфекция
4. Смешанная инфекция
5. Другие виды инфекции
Д. По реакции макроорганизма на инфекцию:
1. Нормергическая реакция
2. Гиперергическая реакция (протекает на аллергическом фоне)
3. Анергическая реакция (иммунологические и другие защитные механизмы существенно снижены).
Гной в послеоперационной ране говорит о развитии инфекционных осложнений. В ортопедии и травматологии они тяжело поддаются лечению и приводят к инвалидизации пациентов. Парапротезные инфекции обусловливают увеличение срока пребывания в стационаре и требуют затрат на борьбу с ними.

Выделения из ТБС.
Инфекции после эндопротезирования бывают поверхностными или глубокими, острыми или хроническими, развиваться в раннем или позднем послеоперационном периоде. Воспалительный процесс может затрагивать только мягкие ткани нижней конечности или распространяться на прооперированный сустав.
Если после эндопротезирования у вас появился гной в шраме, повысилась температура и возникли боли в ноге – немедленно идите к врачу. Тот осмотрит вас, назначит нужные исследования и выяснит, насколько тяжелое у вас состояние. Вам придется лечь в стационар и пройти курс лечения.
Актуальность проблемы
По разным данным, частота развития ранней парапротезной инфекции после первичной замены крупных суставов составляет 0,3-0,5%, после ревизионной – 9%. Воспалительные процессы выявляют в течение первых трех недель после хирургического вмешательства.
Если говорить о частоте развития поздних инфекционных осложнений, то чаще всего они возникают в первые два года после эндопротезирования (1,63% пациентов). Реже (у 0,59% прооперированных) глубокие парапротезные инфекции развиваются в последующие 8 лет после операции.
Частота инфекционных осложнений на протяжении нескольких десятилетий остается неизменной. Однако заметно увеличилось общее количество артропластик, выросло и общее число осложнений. Поэтому становится все более актуальной их профилактика, ранняя диагностика и лечение.
Факт! Как показали научные исследования, риск развития инфекционных осложнений зависит от вида эндопротеза. Выяснилось, что в общей сумме имплантация отечественных моделей приводит к воспалению чаще (3-10% случаев), чем установка импортных (0,3-4,8%).
Что такое инфекция в области хирургического вмешательства
ИОХВ – это острое или хроническое воспаление, развивающееся в месте разреза или в области, которая подвергалась ятрогенному воздействию в ходе хирургического вмешательства. В 67% случаев инфекция затрагивает только зону операционного разреза, в 33% – распространяется на имплантированный сустав.
Факторы развития ИОХВ:
- длительность операции более 3 часов;
- технические трудности во время хирургического вмешательства;
- интраоперационная кровопотеря более 1 литра;
- нестабильность установленного эндопротеза;
- использование дополнительных синтетических и биологических материалов в ходе операции;
- наличие тяжелых хронических заболеваний.

Воспалительные процессы, которые не распространяются на прооперированный сустав, можно победить без ревизионного эндопротезирования. Если же инфекция затрагивает костную ткань, компоненты эндопротеза, остатки суставной капсулы или другие части коленного или тазобедренного сустава – лечить ее будет крайне тяжело. В этом случае больному скорее всего потребуется повторное эндопротезирование.
Существует ряд факторов, которые отягощают состояние пациента, замедляют выздоровление и ухудшают прогноз: снижение иммунитета, перенесенные операции, частое лечение антибиотиками. Стойкость обнаруженной микрофлоры к антибактериальным средствам, плохое кровообращение в области сустава, массивные гнойные очаги тоже осложняют терапию.


Виды парапротезной инфекции
В ортопедии и травматологии используют несколько классификаций ИОХВ. Систематизация и отнесение инфекции к конкретному виду помогает врачам оценить тяжесть состояния пациента. Классификация Coventry-Fitzgerald-Tsukayama самая распространенная.
Таблица 1. Типы глубокой парапротезной инфекции по Coventry-Fitzgerald-Tsukayama.
| Тип | Время развития | Тактика лечения | |
| I | Острая послеоперационная | 1-й месяц | Ревизия послеоперационной раны, удаление некротизированных тканей, при необходимости – замена некоторых частей эндопротеза при сохранении его основных компонентов. |
| II | Поздняя хроническая | От 1 месяца до 1 года | Обязательное ревизионное эндопротезирование. |
| III | Острая гематогенная | После 1 года | Вполне оправданной является попытка сохранить установленный протез. |
| IV | Положительные интраоперационные культуры | Бессимптомная бактериальная колонизация поверхности импланта | Консервативное лечение, заключающееся в парентеральной антибиотикотерапии на протяжении 6 недель. |
В классификации, созданной Новосибирским НИИТО, ИОХВ делят на ранние острые, поздние острые и хронические. Первые развиваются на протяжении трех месяцев после эндопротезирования, вторые – на 3-12 месяце, третьи – после 1 года. Инфекционные осложнения могут протекать в латентной, свищевой, флегмоноподобной или атипичной форме.
По распространенности инфекции бывают эпифасциальными (поверхностными) и субфасциальными (глубокими). Могут сопровождаться тотальной, бедренной или тибиальной нестабильностью.
Поверхностные и глубокие инфекции
Возникают в первый месяц после эндопротезирования. Характеризуются развитием воспаления в мягких тканях нижней конечности. Сам бедренный или коленный сустав остается интактным, то есть не вовлекается в патологический процесс. Причиной осложнения чаще всего является занесение в рану патогенных микроорганизмов во время хирургического вмешательства или в послеоперационном периоде.
- некроз кожных покровов;
- лигатурные свищи;
- расхождение краев раны;
- подкожная гематома.
- некроз парапротезных тканей;
- глубокие свищи;
- инфицированная субфасциальная гематома.
Факт! Незначительная болезненность, локальная припухлость, покраснение и гипертермия кожи в области шрама обычно указывают на поверхностную инфекцию, которая поддается лечению. Появление лихорадки, спонтанное расхождение швов и сильные боли в ноге позволяют заподозрить воспаление глубоких тканей. В этом случае прогноз менее благоприятный.
Инфекции протезированного сустава
При патологии воспаление распространяется на полости и оболочки прооперированного сустава, остатки синовиальной оболочки, кости в месте фиксации эндопротеза и прилегающие мягкие ткани. Причиной осложнения является колонизация поверхностей сустава патогенной микрофлорой. Бактерии могут попадать из внешней среды или заноситься гематогенным путем.
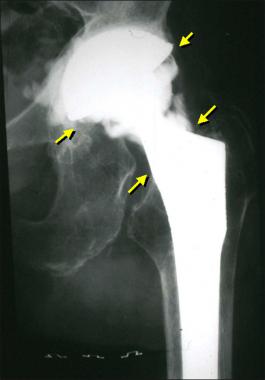
Так выглядит инфекция на рентгене.
Инфекции протезированного сустава самое грозное осложнение среди всех ИОХВ. Они не поддаются консервативной терапии, поэтому лечить их приходится хирургическим путем. Врачи заменяют эндопротез, однако иногда им все же удается сохранить его.
Существует три метода лечения инфекций протезированного сустава: ревизия раны без удаления импланта, ревизионное одноэтапное и двухэтапное эндопротезировение. Выбор методики зависит от состояния пациента, время манифестации инфекции, стабильности компонентов протеза и характера патогенной микрофлоры.
Методы диагностики ИОХВ
На наличие инфекционного процесса в области послеоперационной раны указывают гнойные выделения, боль, припухлость и локальное повышение температуры. Все эти симптомы появляются как при глубоких, так и при поверхностных инфекциях.
Рентгенологические исследования
Большую роль в дифференциальной диагностике свищевых форм инфекции играет рентгенофистулография. С ее помощью можно определить размер, форму и расположение свищей, выявить гнойные затеки и их связь с очагами костной деструкции. Это позволяет отличить поверхностные ИОХВ от глубоких.
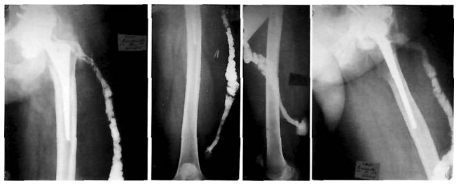
Фото: Рентгенофистулография, свищ в нижней трети бедра.
Для диагностики инфекции протезированного сустава чаще всего используют рентгенографию. Метод на дает 100% верных результатов, однако позволяет заподозрить патологию. На наличие парапротезной инфекции указывает внезапное появление периостальной реакции и остеолиза. Если эти признаки возникают внезапно, вскоре после успешно проведенной операции, – есть повод заподозрить неладное.
Любопытно! МРТ, УЗИ и радиоизотопное сканирование в диагностических целях используют редко из-за их низкой информативности. К примеру, установленный эндопротез создает помехи при магнитно-резонансной томографии, что делает изображение размытым и нечетким.
Лабораторные анализы
Сдача анализов помогает выявить острые и хронические воспалительные процессы в организме. Повышение показателей не является достоверным признаком ИОХВ. Для постановки диагноза нужно учитывать наличие определенных клинических симптомом, данных рентгенографии и других методов исследования.
Клинически значимые лабораторные показатели:
- Количество лейкоцитов. Имеет значение в диагностике острой парапротезной инфекции. Ярким признаком воспаления является повышение общего количества лейкоцитов и нейтрофилов, сдвиг лейкоцитарной формулы влево.
- СОЭ. Является неспецифическим показателем. Нормальная скорость оседания эритроцитов говорит об отсутствии воспалительных процессов, повышенная – об их наличии.
- С-реактивный белок. СРБ является белком острой фазы воспаления и высокочувствительным маркером ИОХВ для людей, которым выполнили эндопротезирование. При диагностике парапротезных инфекций нужно обращать внимание именно на этот показатель.


Микробиологические исследования
Бактериоскопическое и бактериологическое исследования позволяют выявить и идентифицировать возбудителя инфекции, а также определить его чувствительность к антибиотикам. Количественные исследования дают возможность установить число микробных тел в гнойном отделяемом.
Для исследования могут использоваться такие материалы:
- отделяемое из раны;
- образцы ткани;
- жидкость из суставной полости;
- протезный материал.
При имплант-ассоциированной инфекции выявить бактерии в биологических жидкостях и тканях практически невозможно. Патогенные микроорганизмы обнаруживают на самих поверхностях эндопротезов. Они покрывают импланты в виде адгезивной пленки.
Факт! Кроме бактериологического исследования для диагностики могут использовать ПЦР – полимеразную цепную реакцию. Метод имеет высокую чувствительность, но низкую специфичность. Из-за этого он нередко дает ложноположительные результаты.
Лечение
Прежде чем решить, как бороться с инфекцией, врачи тщательно обследуют пациента. Лишь установив диагноз и определив чувствительность патогенной микрофлоры к антибиотикам, они принимают окончательное решение.
Таблица 2. Методы лечения парапротезных инфекций:
| Метод | Показания | Результаты |
| Санация раны с сохранением эндопротеза | Проводится в том случае, когда ИОХВ возникла в первые 3 месяца после операции. Сохранить эндопротез можно лишь при отсутствии гнойных затеков и тяжелых сопутствующих заболеваний. При этом имплант должен быть стабильным, а микрофлора – высокочувствительной к антибиотикам. | Является наименее травматичным методом лечения. По разным данным, эффективность хирургической санации составляет 18-83%. |
| Ревизионное (повторное) эндопротезирование | Одномоментная или двухмоментная замена импланта выполняется в том случае, когда сохранить сустав не представляется возможным. Подобная ситуация наблюдается при нестабильности компонентов эндопротеза, позднем развитии инфекции, низкой чувствительности микрофлоры к антибиотикам, наличии тяжелых соматических заболеваний. | Позволяет полностью справиться с проблемой в 73-94% случаев. К сожалению, в ходе лечения больному приходится полностью менять установленный эндопротез. |
| Артродез с чрезкостным остеосинтезом | Глубокая рецидивирующая парапротезная инфекция, нечувствительная к антибиотикам микрофлора, наличие тяжелой сопутствующей патологии. | В 85% случаев позволяет устранить воспалительный процесс и восстановить опороспособность нижней конечности. |
| Экзартикуляция в тазобедренном суставе | Хроническое рецидивирующее воспаление, угрожающее жизни больного, или полная потеря функции нижней конечности. | Человек безвозвратно теряет ногу. Отсекают ее на уровне тазобедренного сустава. |
Имплант-сохраняющая тактика
Ее главная цель – устранение инфекционного процесса при одновременном сохранении эндопротеза. Больному проводят хирургическую обработку раны, в ходе которой удаляют гной и некротизированные ткани. При вовлечении в патологический процесс самого сустава выполняют артроскопический дебридмент. Больному назначают массивную антибактериальную терапию.
Любопытно! Научные исследования доказали эффективность безоперационного лечения ранних глубоких инфекций. Как выяснилось, комбинация антибиотиков и ферментных препаратов помогает ликвидировать воспаление за 5-7 дней.
Ревизионные операции
Выполняются в тех случаях, когда врачам не удается сохранить сустав. Хирурги полностью удаляют эндопротез, а на его место ставят новый. Риск повторного развития инфекции после ревизионного эндопротезирования выше, чем после первичного.

Читайте также:


