Операции на проксимальном отделе бедренной кости
Остеотомия бедренной кости ТБ сустава – операция, в ходе которой в проксимальном отделе трубчатую кость бедра намеренно подвергают искусственному перелому с целью придания ей новой формы. Такая стратегия хирургического лечения дает возможность устранить деформацию, улучшить опорные, двигательные функции тазобедренного сочленения. После пересечения, выполненного по заданному направлению, остеотомированные участки позиционируют в функционально выгодном положении и скрепляют специальными фиксаторами.
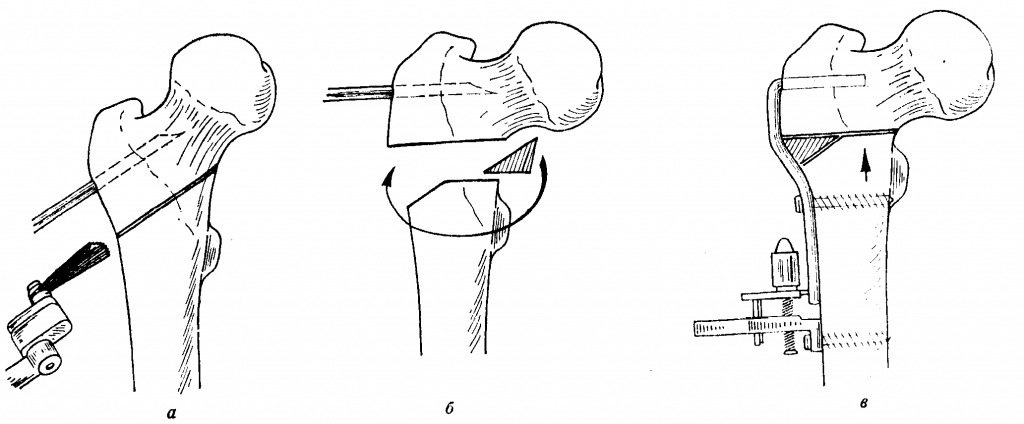
Один из вариантов остеотомии.
Операцию завершают традиционным остеосинтезом: исправленную область фиксируют винтами, пластинами, штифтами, спицами или аппаратами внеочаговой фиксации. В некоторых случаях пространство между пересеченными поверхностями закрывается костным трансплантатом для стимуляции процессов сращения. В результате остеотомии кость срастается в нужном положении, что позволяет ликвидировать деформацию или устранить порочную позицию головки в суставе. А главное, избавить человека от болевого синдрома и в целом улучшить работоспособность проблемной ноги.
Подобная тактика хирургии распространена при врожденных пороках строения и приобретенных дегенеративно-дистрофических заболеваниях ТБС. Эффективность хирургии составляет 87%-92%.
Применение метода не ограничивается сугубо тазобедренной областью. Его часто используют для выравнивания той же бедренной кости. Тогда процедура будет проведена в дистальной ее части (над мыщелками коленного сустава). При патологическом укорочении или удлинении конечности тоже обращаются к методике, распил чаще делается в теле кости. Остеотомия может применяться в любых отделах опорно-двигательного аппарата, однако больше востребована при костно-суставных патологиях именно нижних конечностей.
Оперативное вмешательство в практическом применении почти 2 века, впервые было выполнено в 1826 году пациенту с анкилозом тазобедренного сустава. Хирург Джон Рей Бартон из Филадельфии – первый специалист, выполнивший остеотомию бедра вместо распространенной на то время операции по искусственному перелому кости закрытым способом вручную. Так, остеотомия вытеснила неоправданно травматичную манипуляцию (остеоклазию), которая редко давала должный эффект из-за высокой вероятности возникновения перелома в незапланированном месте.

Показания к остеотомии
Клиническая потребность в операции возникает, когда у взрослых или детей диагностируются выраженные расстройства функций опорно-двигательного аппарата, болевые ощущения при наличии деформирующих признаков. В области ТБС деформации сформированы на фоне врожденных и приобретенных дисплазий, вторичных и возрастных дегенеративных изменений хрящевых, костных тканей. Распространенными показаниями для назначения остеотомии бедренной кости в данном случае являются:
- варусная деформация шейки;
- вальгус шейки бедра;
- псевдоартроз шейки бедренной кости;
- коксартроз 1-2 стадии;
- запущенный артрит, кроме ревматоидной этиологии;
- вывих, подвывих бедра;
- неправильно сросшийся перелом;
- разная длина нижних конечностей;
- фиброзный, костный анкилоз сустава;
- рахитическая деформация локально.
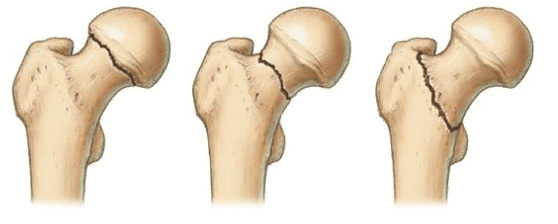
Локализация наиболее распространенных переломов.
По данным научно-медицинских источников в структуре всех нарушений ортопедического характера порядка 1,3% приходится на врожденные анатомические аномалии бедра. Дисплазии тазобедренного сустава диагностируются практически у каждого третьего новорожденного, в 80% они определяются у девочек.
Диспластические патологии в 95% случаев успешно лечатся и консервативно, но при условии раннего начала курсов неинванзивной терапии (в младенчестве). Оставленная без внимания проблема в дальнейшем может привести к стойкому нарушению походки и осанки, укорочению и волочению ноги, хромоте, атрофии мышц больной конечности, разрушению сустава, хроническим болям. Как с момента постановки малыша на ножки, так и во взрослой жизни, риски озвученных последствий высокие. Ключевой фактор, который содействует негативной картине, – это избыточное внутрисуставное давление по причине дезорганизации соотношения суставной головки с вертлужной впадиной.
Остеотомия может быть рекомендована детям не ранее чем после исполнения 1,5 лет при серьезном патогенезе: пороках среднетяжелой и тяжелой степени или безрезультативной консервативной терапии. Операция поможет избежать появления и прогрессии тяжелых двигательных расстройств у ребенка в будущем, добиться нормального становления скелетно-мышечной системы, развития и функционирования сустава.
Детям часто выполняется тройная остеотомия с одномоментной коррекцией тазовой кости, варус-остеотомией и укорочением бедренного компонента в проксимальном эпифизе. Но специалисты акцентируют, что комбинированная методика не является операцией выбора в детском возрасте.
Разновидности вмешательства
Оперативное вмешательство бывает закрытого и открытого вида. Остеотомия закрытого типа предполагает манипуляции остеотомом из минимального доступа (кожный разрез равен 2-3 см) без обнажения кости. Открытая методика базируется на использовании широкого доступа (длина разреза 8-12 см) с обнажением костного сегмента, который посредством остеотома будет пересекаться.
- Закрытая тактика. Задействуется в единичных случаях, при этом преимущественно по способу поперечного сечения. Несмотря на малоинвазивность, процедура сопряжена повышенными рисками повреждения нервных стволов и крупных сосудов вследствие плохой визуализации операционного поля. При закрытом доступе рассечение мышц, скелетирование (отделение надкостницы) и пересечение кости, грубо говоря, происходят вслепую.
- Открытая остеотомия. Эта хирургическая тактика более востребована в ортопедии. Обзор оперируемого участка вполне достаточный для того, чтобы работать с режущими инструментами высокоточно, не контактируя с важными нервно-сосудистыми образованиями. Специалисты отмечают, что при более обширной инвазии по отношению к кожно-мышечным структурам открытая технология в ряде случаев оказывается продуктивнее и гораздо безопаснее.
Хирургия методом остеотомии широко практикуется и в России, и за рубежом. Цена в Москве на нее – от 40 тыс. рублей. В Германии самое простое вмешательство выполняется за 15000 евро. В Израиле расценки примерно такие: процедура 1 ст. сложности стоит порядка 20 тыс. долларов, а, к примеру, по удлинению одной ноги – от 55 тыс. у. е. и выше.
По цели вмешательство классифицируют на 4 основные разновидности:
- корригирующая операция для коррекции деформации;
- вмешательство для удлинения/укорочения кости;
- деротационная процедура – исправление патологической ротации элемента кости;
- для повышения опорных функций.
Конкретно сам процесс остеотомирования в зависимости от цели может быть реализован согласно одному или нескольким техническим приемам. Приемы характеризуются геометрическими особенностями прохождения линии костного излома. Изначально существует 2 варианта выполнения искусственного перелома – линейный и фигурный. В них входят следующие подтипы:
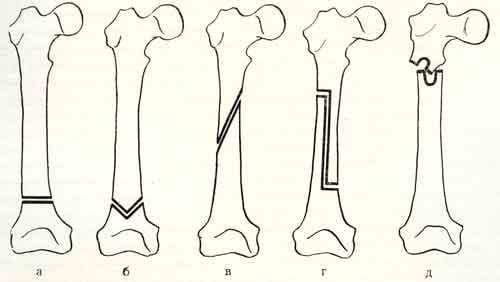
Остеотомия не относится к операции, раз и навсегда решающей проблему с коксартрозом! Она помогает только несколько улучшить качество жизни пациента и способствовать сокращению прогрессирования дегенераций. Разрушение хряща суставных поверхностей на последних стадиях (3-4 ст.) является абсолютным показанием к протезированию.
Корригирующая остеотомия ТБС
Основная задача – откорректировать угол осевой деформации кости на уровне наибольшего искривления после правильного расчета патологического отклонения. Распространенными примерами, когда делают угловую коррекцию, служат анкилозированные суставы, рахитические искривления, неправильно сросшиеся костные переломы, другие посттравматические деформации, артрозы. Предпочтение чаще отдается межвертельному угловидному, косому и клиновидному способам пересечения с внутренней металлофиксацией выровненной зоны.
Удлиняющая остеотомия
Вмешательство выполняется для уравнивания длин нижних конечностей, чтобы вернуть человеку нормальные способности к передвижению, без признаков хромоты. Наиболее простым способом, чтобы удлинить одну из ног, признается остеотомия по принципу косого разрезания кости. Для компенсации имеющегося укорочения иногда рекомендуется процедура, предусматривающая ступенеобразный распил диафиза бедренной кости, но она технически намного сложнее. Удлиняющая операция всегда сочетается с компрессионно-дистракционным остеосинтезом (установкой чрескостных аппаратов вытяжения на конечность).
Деротационный метод
Суть метода состоит в устранении патологического разворота кости относительно сустава, провоцирующего проблемы с ходьбой. Анормальный разворот в медицине называется ротационной дисплазией. Для патологии характерна избыточная антеторсия, сопровождающаяся децентрацией бедренной головки по отношению к вертлужной впадине. Клиническая ситуация отражается в основном на походке: так как нога ротирована кнутри, походка приобретает типичные признаки косолапости. Такое нарушение также может предрасполагать к вывиху ТБС, появлению боли. Бедренная деротационная хирургия предназначена для сокращения угла антеторсии до нормальных показателей. Эффект достигается за счет проведения подвертельной поперечной остеотомии с фиксацией восстановленной области (спицами, винтами, пр.) для ее благополучного сращения в непорочной позиции.
Восстановление опорной функции
Операции, направленные на создание опороспособного безболезненного сустава, преимущественно применяются при coxa vara/valga, неоартрозах шейки бедра, застарелых шеечных переломах, врожденных вывихах, остеоартрозах. Задачу восстановления опорной функции, удобной для ходьбы и стояния, зачастую решают путем изменения оси шейки бедра. Измененный шеечно-диафизарный угол меняет точку опоры головки, которая изначально была патологической, на несколько миллиметров (до 15 мм). Такой подход благоприятствует не только возобновлению опороспособности, но и декомпрессии сустава, сокращению болевой симптоматики. Перерезание бедренной кости проводят самым целесообразным способом, который выбирается на основании индивидуальных рентгенологических данных.
Противопоказания
Абсолютными противопоказаниями к назначению оперативного вмешательства являются:
- ревматоидный артрит;
- остеопороз;
- плохой показатель костной резорбции и костеобразования;
- высокий ИМТ (более 40, ожирение 3 ст.);
- выраженное снижение кровотока в нижних конечностях;
- незадолго предшествующее инфекционное заболевание;
- активные инфекционные и воспалительные процессы в пределах зоны операции;
- гнойные заболевания любой локализации;
- возраст пациента >65 лет (60-65 лет – относительное противопоказание);
- тяжелые нарушения со стороны органов дыхания, сердца, почек;
- сахарный диабет в стадии декомпенсации;
- беременность на любом сроке;
- грудной возраст, дети младше 1,5 лет.
Подготовительный этап
В предоперационном периоде проводится тщательное обследование пациента. Подготовка включает прохождение:
- рентгенографии проблемного сочленения (при необходимости направляют на КТ, МРТ);
- электромиографии;
- ихнометрии, подографии;
- электрокардиограммы;
- общего, биохимического анализа крови;
- клинического анализа мочи;
- коагулограммы;
- теста на ревматоидный фактор;
- исследования кальциево-фосфорного обмена;
- теста на темпы ремоделирования, образование новой костной ткани;
- флюорографии;
- осмотра у анестезиолога и отдельных врачей узкой специализации (кардиолога, эндокринолога или др.).
Накануне перед вмешательством следует прекратить употребление пищи примерно за 8-12 часов. На ночь и непосредственно перед процедурой пациенту ставят клизму для очищения кишечника.
Хирургическое лечение начинается с введения наркоза. Какой конкретно вид анестезии применить, определяет врач-анестезиолог на стадии предоперационной подготовки. Как правило, это – общий наркоз. Отдельной категории пациентов может быть назначен спинальный или эпидуральный наркоз. Процесс хирургии проходит под рентген-контролем.
- Во время интраоперационного сеанса хирург делает длинный, глубокий разрез мягких тканей послойно в проекции пораженного сочленения.
- Разрезанные кожные и мышечные структуры разводят в стороны, фиксируют ранорасширителем, который дополнительно будет защищать их и нервно-сосудистые пучки от ятрогенных повреждений в процессе выполняемых манипуляций.
- После широкого обнажения фрагмента кости, нуждающейся в коррекции, специалист приступает к остеотомии. Рассекание костной пластинки выполняется остеотомом или долотом.
- Сначала на линии предполагаемого разреза на кости делаются зарубки (ориентирные метки с предварительным углублением) лезвием рабочего инструмента. Затем переходят к основной остеотомии.
- Для образования режущего эффекта применяют несильное ударное воздействие хирургического молотка по наковаленке рукоятки остеотома или долота. Чтобы механическая сила концентрировалась правильно, под зону рассечения подкладывается специальное основание в виде валика.
- После проделанной остеотомии костные отломки сопоставляются в правильном положении и последовательно закрепляются устройствами остеосинтеза.
- По окончании операции проводится очищение операционного поля, извлечение из раны расширителя. Далее следуют дезинфекция и послойное ушивание раны с установкой дренажа. При адекватной фиксации гипсовая иммобилизация не требуется.
Восстановительный период
Консолидация остеотомированной области происходит не ранее чем через 4 месяца, поэтому назначенный врачом реабилитационный режим тщательно должен соблюдаться все это время. Полное cращение перелома, так как физиология каждого отдельного организма неповторима, у пациентов отмечается в различные сроки. Но в среднем кость срастается в течение 4-6 месяцев.
На протяжении всего послеоперационного периода следует четко придерживаться ортопедического режима: дозированный постельный режим, ходьба на костылях без опоры на проблемную ногу, запрет на отдельные виды движений и положений тела, занятия ЛФК и т. д. Заострим внимание, что неотъемлемой мерой для успешного восстановления выступает лечебная физкультура. Без нее невозможно полноценно восстановить баланс мышц, отвечающих за работу опорно-двигательного аппарата. Для скорейшего выздоровления также прописываются процедуры физиотерапии и массажа.
Для купирования послеоперационной боли и воспаления пациенту выписываются лекарства из серии НПВС. Обязателен к назначению специально подобранный курс лечения антибиотиком, чтобы не допустить инфекционного заражения. Среди лекарственных средств также рекомендуются препараты кальция и витамина Д, стимуляторы процессов репарации, витамины группы В, антиагреганты.
Только после подтвержденной рентгеном полностью состоявшейся консолидации разрешается ходить, полноценно опираясь на конечность. Досрочная осевая нагрузка ведет к осложнениям, которые нередко устраняются исключительно повторной операцией.
Осложнения после операции
Постоперационные последствия – не редкость для остеотомии, их вероятность возникновения в среднем составляет 10%. Негативные реакции бывают ранними и поздними.
В числе осложнений раннего периода:
- различные нарушения со стороны внутренних органов и систем;
- раневые кровотечения;
- постхирургические гематомы;
- гнойный, инфекционный патогенез.
Последствия на позднем этапе проявляются в виде:
- параартикулярных оссификатов;
- инфицирования раны;
- нестабильности установленных фиксаторов;
- смещения костных отломков;
- замедленной костной репарации;
- несостоявшегося сращения искусственного перелома;
- формирования ложного сустава.
Причинами неудовлетворительных исходов чаще являются неадекватный выбор объема и техники вмешательства, отступление от правил ортопедического режима, ошибки реабилитационного ведения пациента.
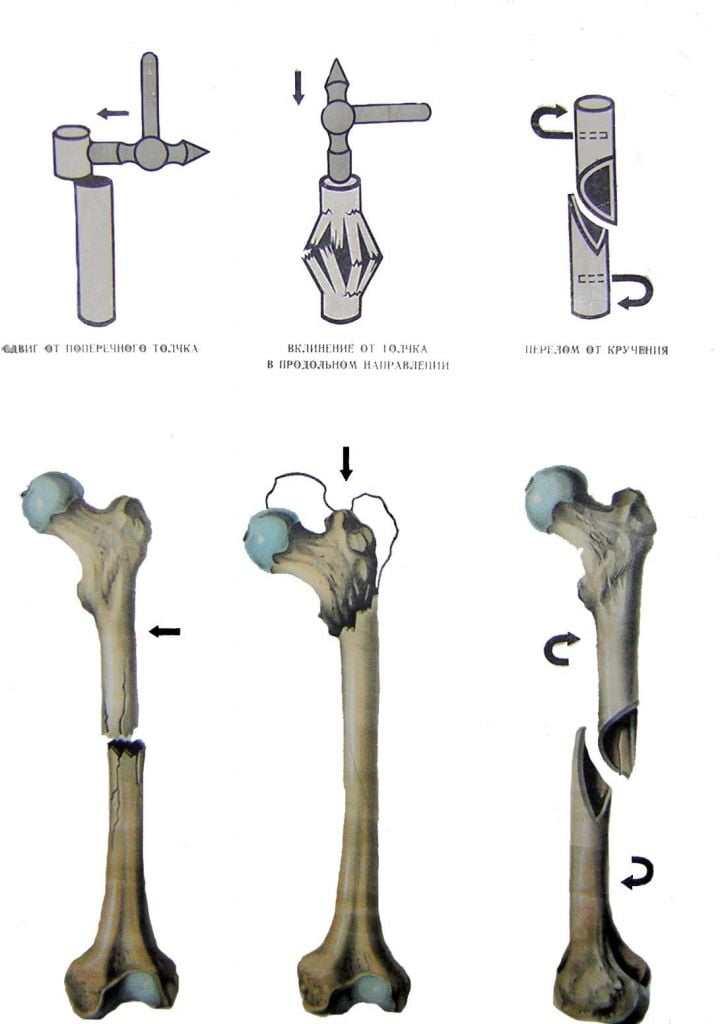
Типичные механизмы переломов проксимального отдела бедренной кости ▪ Прямая травма при воздействии на тазобедренный сустав. ▪ Наиболее часто у пожилых людей, при остеопорозе и мышечной атрофии.
Остеосинтез бедренной кости: основные показания
Показаниями к операции является:
- Медиальные (внутрисуставные, аддукционные) переломы бедра со смещением: — субкапитальные; — трансцервикальные; — базальные.
- Латеральные (внесуставные) переломы бедра со смещением: — чрезвертельные; — межвертельные; — подвертельные.
- Патологические переломы и деструктивные процессы в области проксимальной части бедренной кости.
При переломах шейки бедра всегда существует опасность некроза головки из-за плохого кровоснабжения. Чрезвертельные переломы бедра являются внесуставными и чаще всего протекают без некроза головки бедра.
Противопоказания:
- Нет возможности выполнить операцию и провести анестезию (в этом случае вытяжение за мыщелки бедра).
- Стабильные медиальные абдукционные переломы, если ретроверсия фрагмента головки бедра достигает 20°; у молодых пациентов, по показаниям, также хирургическое лечение (напр., канюлированные винты).
- Закрытые переломы без смещения.
Диагностика
Объяснение ▪ Общий операционный риск см. 1.2 и 1.8.3. ▪ При необходимости переливание эритроцитарной массы. ▪ Очень редко повреждение нервов (бедренного и седалищного) или сосудов. ▪ Риск послеоперационного тромбоза глубоких вен и легочной эмболии. ▪ Риск послеоперационного остеомиелита до 1%. ▪ Нагноение раны и образование серомы до 2%. ▪ Риск некроза головки бедра от 2% (латеральные переломы) до 50% в зависимости от плоскости перелома и степени смещения (медиальные переломы). ▪ Риск формирования периартикулярных оссификатов. ▪ Формирование ложного сустава.
Операция
Предоперационная подготовка:
- Бритье соответствующей конечности, включая ягодицу, паховую и генитальную области.
- Натощак в день операции.
В операционной:
- Интубационный наркоз.
- Трансуретральная катетеризация мочевого пузыря.
- Положение: на спине на ортопедическом столе.
- Обработка кожи и обкладывание операционного поля (чаще всего одноразовыми клеящимися пеленками).
- У операционного стола: оператор со стороны соответствующей конечности, 1 -и ассистент со стороны головного конца, операционная сестра наискосок за оператором, при необходимости 2-й ассистент со стороны ножного конца, ЭОП устанавливается напротив.
- Рекомендуется профилактика инфекции (напр., однократное внутривенное введение 2,0 г Gramaxin®).
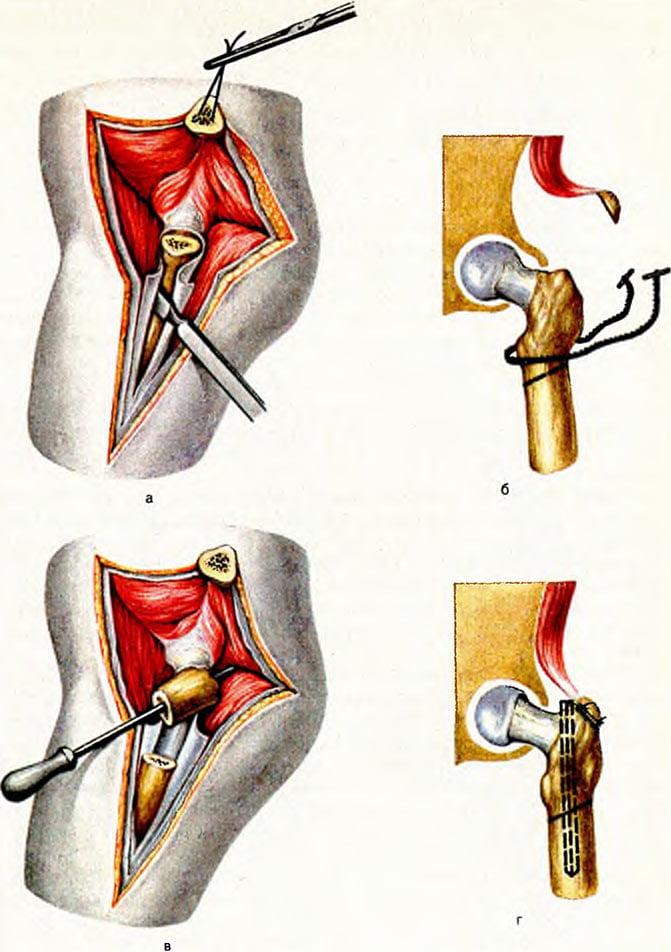
- Полуоткрытая фиксация: остеосинтез трехлопастным гвоздем (рис. 26а) или 2—3 канюлированными спонгиозными винтами под ЭОП-контролем без обнажения линии перелома, капсулотомия редко для опорожнения гематомы.
- Остеосинтез углообразной пластиной: стабилизация перелома фиксирующей пластиной —латерально к диафизу бедра и изогнутой частью в головку бедра.
- Динамическим тазобедренным винтом (ДТВ): спонгиозный винт ввинчивают через линию перелома в головку бедра в соединении с угловой пластиной, которую фиксируют к диафизу бедра(рис. 26 б).
- Гамма-гвоздь: ввинчивание спонгиозного винта через линию перелома в головку бедра через уголстабилизирующее соединение короткого гвоздя, проведенного в костномозговой канал бедренной кости (рис. 26в).
- Эндопротезирование головки бедренной кости.

Рио. 26. Остеосинтез проксмальных переломов бедра.
Выбор метода:
- Полуоткрытая фиксация: — медиальные переломы шейки бедра у молодых пациентов (у детей и юношей в экстренных случаях); — низкая вероятность вторичного смещения при вколоченных переломах шейки бедра.
- Остеосинтез углообразной пластиной: чрез- и подвертельные переломы бедренной кости.
- Динамический тазобедренный винт (ДТВ): латеральные переломы шейки бедра и чрезвертельные переломы, особенно у пожилых людей (быстрое восстановление функции).
- Гамма-гвоздь: вертельные переломы бедра.
- Эндопротезирование тазобедренного сустава: все пациенты с переломами шейки бедра (по показаниям тотальное. Эндопротезирование при сопутствующем коксартрозе).
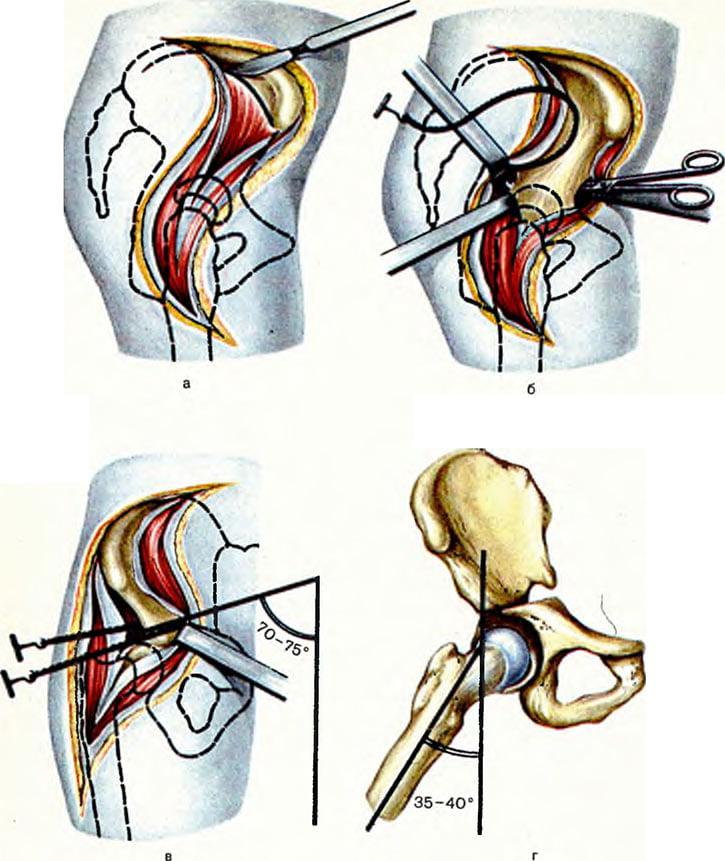
Оперативный доступ ▪ Полуоткрытая фиксация: разрез кожи около 5 см латеральнее и ниже большого вертела, прямой выход к кости. ▪ Остеосинтез угловой пластиной: кожный разрез над проксимальной частью бедра от большого вертела в дистальном направлении, продольное рассечение фасции, выделение проксимальной части бедра, отделение m. vastus lateralis. ▪ Динамический тазобедренный винт: как при остеосинтезе угловой пластиной. ▪ Гамма-гвоздь: боковой продольный разрез кожи над верхушкой большого вертела. ▪ Эндопротезирование тазобедренного сустава: боковой или передне-боковой доступ.
Наиболее часто применяемые методы
Динамический тазобедренный винт (ДТВ):
- Только при дислокации вправление перелома под вытяжением, абдукция и внутренняя ротация ноги, ЭОП-контроль в 2-х проекциях.
- Боковая фиксация прицельного приспособления для определения направления спицы.
- Ввести спицу Киршнера до противоположного кортикального слоя головки бедра, ЭОП-контроль в 2-х проекциях, измерение необходимой длины винта (длина спицы минус выступающий отрезок минус 10 мм).
- Просверлить шейку бедра 3-ступенчатым бором через спицу Киршнера до 10 мм от кортикального слоя головки бедра под ЭОП-контролем, при необходимости, при плотной губчатой ткани, непосредственно после этого нарезать резьбу.
- Завинтить динамический винти компрессионный винт через центровочную гильзу специальным ДТВ-ключом, ЭОП-контроль в 2 проекциях. При завершении завинчивания рукоятка винтового ключа должна находиться точно параллельно к диафизу бедра.
- Удалить спицу Киршнера, надеть пластину на винт при помощи легкого постукивания.
- Пластину фиксировать к диафизу бедра спонгиозными винтами 4,5 мм.
- При необходимости компрессионный винт завинтить после выполнения вытяжения.
- Дренирование, послойное ушивание раны.
- План операции (определить размер костномозгового канала для выбора имплантата).
- Только при дислокации вправление перелома под вытяжением, абдукция и внутренняя ротация конечности, ЭОП-контроль в 2-х проекциях.
- С помощью шила раскрыть кортикальный слой на верхушке большого вертела (fossa piriformis).
- Ввести металлический проводник.
- Костномозговой канал постепенно рассверлить, напр., диафиз на 14 мм, (диаметр костномозговой спицы плюс2 мм), в области большого вертела на 17 мм.
- Гвоздь ввести вручную с помощью приспособления, ЭОП-контроль в 2-х проекциях.
- Из небольшого бокового кожного разреза через направляющее отверстие специального приспособления провести направляющую спицу и определить длину винтов.
- Просверлить шейку бедра 3-ступенчатым бором и провести винт через шейку бедра по направляющей спице под ЭОП-контролем.
- Дистальное запирание гвоздя в костномозговом канале 2 саморежущими винтами через подготовленные отверстия.
- Дренирование, послойное ушивание раны.
Послеоперационное лечение
- Положение в пластмассовой шине.
- Ранняя мобилизация с 1 послеоперационного дня, физиотерапия с изометрическими мышечными упражнениями, дыхательная гимнастика.
- Дренажи удалить через 24—48 часов.
- Частичная нагрузка в зависимости от достигнутой стабильности.
- Профилактика тромбозов малыми дозами гепарина на период стационарного лечения.
- Снять швы на 12—14 день.
- Рентгенологический контроль: вдень операции, перед выпиской, через 3,6 и 12 месяцев.
- Выписка из стационара на 12—14 день.
Реабилитация пациента
- По возможности исключить поднятие разогнутой конечности в первые 6 недель.
- Полная разгрузка конечности после операции по поводу медиальных переломов до 5—6 месяцев.
- Восстановительное лечение, направленное на скорейшее восстановление движений и тонуса мышц области тазобедренного сустава и бедра.
- Динамический винт при латеральных переломах: полная нагрузка, частичная нагрузка или покой в зависимости от характера перелома (решение принимает оператор).
- Гамма-гвоздь: в зависимости от стабильности полная или частичная нагрузка после операции через 6 недель, (решение принимает оператор).
- Удаление металлоконструкции: у молодых пациентов через 1 —1,5 года, у пожилых, как правило, оставление имплантата. При выборе метода у пожилых людей следует принимать во внимание, что в послеоперационном периоде пациента необходимо максимально активизировать. Небольшое укорочение конечности, например, при шинировании динамическим винтом, является гораздо меньшей бедой, чем осложнения, которые могут наступать при длительном обездвиживании. Ранняя мобилизация является важнейшим условием для успешного лечения у пожилых людей!
Осложнения и их лечение
- Некроз головки бедра: имплантация эндопротеза.
- Ложный сустав: удаление металлоконструкции, подвертельная вальгусная коррегирующая остеотомия, у пожилых людей —эндопротезирование.
Особенности ▪ Комбинированный остеосинтез при патологических переломах или сочетании с коксартрозом.

Рис. 27. Консервативное лечение переломов бедра экстензионным методом.
▪ Имплантация эндолротеза с удлиненным стержнем при чрезвертельном переломе бедра и коксартрозе или двух-этапный подход: сначала остеосинтез динамическим винтом или гамма-спицей, затем шинирование перелома, удаление металлоконструкции и имплантация эндопротеза.
Количество операций эндопротезирования крупных суставов конечностей увеличивается по мере совершенствования конструкций и техники имплантации, что одновременно обусловливает расширение показаний к данному вмешательству.
Хотя раньше деформирующий артроз считали уделом пожилых людей, в настоящее время около трети страдающих этим заболеванием едва миновали 40-летний рубеж или еще не достигли его. Полное замещение тазобедренного сустава становится распространенной операцией у пациентов средних возрастных групп.
Реконструктивные вмешательства на тазобедренном суставе и проксимальном отделе бедренной кости имеют ряд отличительных особенностей:
- доступ к суставу связан с необходимостью широкого рассечения кожи и больших мышечных массивов;
- все образования тазобедренного сустава богато иннервированы, ноцицептивные раздражения следуют от нервных образований надкостницы, мышц, сухожильных структур, сосудов, поверхностных тканей;
- в ходе операции возможны прямые раздражающие, и даже повреждающие воздействия на крупные нервные стволы и магистральные кровеносные сосуды;
- костная рана после резекции проксимального отдела бедренной кости и обработки вертлужной впадины в течение длительного времени обильно кровоточит;
- окончательный гемостаз при кровотечении из губчатой кости и костномозгового пространства затруднен.
Эндопротезирование тазобедренного сустава представляет собой сложное оперативное вмешательство, выполняемое обычно в плановом порядке, и до его осуществления должны быть исчерпаны все возможности консервативного лечения и исключена рациональность менее обширной операции. Исследование В.П. Москалева с соавторами показало, что из больных, перенесших эндопротезирование, до установки эндопротеза 14,4% лечились только амбулаторно, 23,1% - в стационаре, 3,6% воспользовались санаторным лечением наряду с амбулаторным и стационарным, и только 1,1% использовали все перечисленные возможности лечения. Ранее подвергались оперативным вмешательствам 57,8% пациентов, которым были выполнены следующие операции: остеосинтез - 13,1%, корригирующая остеотомия - 4,6%, артропластика - 0,5%, артродез - 1,7%, другие вмешательства - 3,9%. Наиболее высок удельный вес оперативных методов лечения у больных с коксартрозом (54,7%), ложными суставами (64,9%), асептическим некрозом (45,9%).
Вероятность повторной установки эндопротеза возрастает вместе с числом пациентов, уже имеющих эндопротезы и проживших достаточно долго для того, чтобы имплантат потребовал замены. Третья часть больных, изученных В.П. Москалевым с соавторами, поступала для оперативного лечения по поводу различных осложнений после предшествующего эндопротезирования.
Факторы травматичности оперативных вмешательств
Реконструктивно-восстановительные операции на крупных суставах, особенно тазобедренном, не случайно относят к числу наиболее травматичных вмешательств в ортопедии.
Понятие травматичности представляется более широким, чем простое отражение локального повреждения тканей в области операции, и включает как минимум влияние операции, анестезии, сопутствующей кровопотери и гемотрансфузии.
Повреждающие воздействия вызывают ответную реакцию организма. А.П. Зильбер характеризует операционный стресс как состояние полифункциональных изменений, возникающих в организме больного под влиянием агрессивных факторов оперативного вмешательства. Главными агрессивными факторами, его вызывающими, автор считает психоэмоциональное возбуждение, боль, патологические рефлексы, постуральные реакции кровообращения и дыхания, кровопотерю, повреждение жизненно важных органов.
При вмешательствах на крупных суставах из перечисленных факторов отсутствует только прямое повреждение жизненно важных органов, которое, однако, может наступить опосредованно вследствие массивного кровотечения, тканевой эмболии и системных осложнений.
Безопасность тотального замещения тазобедренного сустава обуславливается устранением болевой чувствительности при выключенном сознании, надлежащим мониторингом в течение и после операции, поддержанием жидкостно-электролитного баланса и состава крови.
Анестезиологическое пособие, предпринимаемое с целью помощи больному перенести операцию, само по себе является стрессорным фактором, о чем свидетельствует изменение функций организма под влиянием анестезии.
Под травматичностью, по нашему мнению, следует понимать результирующее повреждающее воздействие на организм пациента всех элементов хирургической операции и анестезии, включая трансфузиологическое обеспечение.
К ним, несомненно, относятся:
- положение больного на операционном столе, длительность нахождения его в нефизиологичной позе;
- входящее в план операции рассечение, перемещение или случайное повреждение анатомических структур;
- нарушение нормального функционирования органов и тканей вследствие операции либо под влиянием кровопотери и её замещения, используемых фармакологических препаратов и вызванных перечисленными факторами изменений гомеостаза.
Понятие травматичности операции используется при определении степени риска операции и анестезии. Формула И.О. Ларнера и Е.И. Резника верна и сегодня.
| Операционный риск = | (Травматичность операции + вред анестезии) |
| (Функциональные резервы больного) |
Некоторые из факторов, определяющих травматичность операций на тазобедренном суставе, представлены ниже:
- Локализация вмешательства: проксимальный отдел бедренной кости, оба составляющих компонента тазобедренного сустава.
- Оперативный доступ (передненаружный, передний, задний; с отсечением большого вертела или без его отсечения и т. д.).
- Величина разреза и поверхности раны мягких тканей, которые зависят от телосложения и питания больного, влияют на длительность операции, величину потерь крови и жидкости, и отчасти определяются избранным доступом.
- Размеры костной раны, которые, в свою очередь, обусловливаются уровнем резекции проксимального отдела бедренной кости, отсечением вертела; обработкой только костномозгового канала бедренной кости или дополнительно вертлужной впадины; наличием растрескивания или перелома бедренной кости в ходе операции.
- Тип эндопротеза и техника фиксации компонентов определяют продолжительность их установки, что также влияет на травматичность.
Травматичность конкретного вмешательства в известной степени пропорциональна продолжительности операции и длительности костного ее этапа.
Линейный размер первоначального разреза (минимальный при однополюсном эндопротезировании) может достигать при операциях реэндопротезирования по поводу перелома ножки эндопротеза с ретроградным ее выбиванием 45 - 50 см. В случае чрезсуставного удаления дистального отломка ножки эндопротеза необходим дополнительный разрез для артротомии коленного сустава.
У пациентов с избыточным питанием и чрезмерным развитием жировой клетчатки общая поверхность раны может достигать размеров 4 и более ладоней, что соответствует потере более 40% объема циркулирующей крови.
У больных с выраженными сосудистыми телеэктазиями, при длительно существующей гипертонической болезни гемостаз на начальном этапе операции в области тазобедренного сустава может потребовать значительного времени даже с использованием электрокоагуляции.
Величина кожного разреза, с одной стороны, определяет поверхность раны мягких тканей, потерь при испарении и, тем самым, величину крово- и плазмопотери; с другой - условия работы оператора: широкий, большой разрез улучшает обзор и возможность ориентироваться в ране, сокращая время вмешательства. Этим характеризуется разнонаправленное влияние величины разреза на травматичность операции. Сокращение длительности операции за счет разреза оптимальной величины остается важным моментом в уменьшении ее травматичности.
Резекционная остеотомия в вертельной области с последующим однополюсным протезированием при переломах шейки бедра в ранние сроки после травмы осуществляется в наиболее благоприятных условиях, что позволяет выполнить ее из небольшого разреза (10-14см) в течение 40-50 минут, сократить операционную кровопотерю до 200 мл и исключить необходимость гемотрансфузии даже у пациентов пожилого и старческого возраста.
Если подобное вмешательство выполняется у пациентов с ложным суставом шейки бедренной кости после неудачного металлоостеосинтеза трехлопастным гвоздем, прослеживается отчетливое увеличение объема операционной кровопотери даже в случаях, когда общая продолжительность вмешательства не увеличивается, и используется тот же вид анестезии.
Тотальное эндопротезирование тазобедренного сустава представляется вмешательством, несомненно, более травматичным, так как предполагает установку бедренного и вертлужного компонентов. Стандартная бесцементная установка современного тотального эндопротеза тазобедренного сустава осуществляется в течение 50 - 55 минут с кровопотерей 600 - 800 мл.
Кровопотеря при ортопедических операциях в значительной степени обусловлена венозным кровотечением, например, с обнаженной костной поверхности. Такие источники кровотечения трудно остановить электрокоагуляцией или перевязкой сосудов, поэтому следует уменьшить венозный приток к области операции, используя свойства эпидуральной блокады, постуральные реакции кровообращения. Так, при эндопротезировании тазобедренного сустава положение на боку выгоднее, чем на спине, поскольку уменьшает кровенаполнение области операции. Венозный отток улучшается при незначительном наклоне головного конца стола - положение Тренделенбурга.
Использование несоответствующих размерам тазобедренного сустава элементов эндопротеза требует дополнительной обработки вертлужной впадины и/или канала бедренной кости, что приводит к излишней травматизации и удлиняет вмешательство, увеличивая кровопотерю.
Повторная обработка вертлужной впадины с неоднократным внедрением чашки эндопротеза, также как и повторное рассверливание костномозгового канала бедренной кости с извлечением и забиванием ножки эндопротеза, практически вдвое увеличивает травматичность операции тотального эндопротезирования.
Цементное крепление компонентов при эндопротезировании двояким образом может влиять на его травматичность: в случае первоначальной установки эндопротеза на цемент продолжительность операции увеличивается незначительно, и дополнительная травма определяется только местным и общим воздействием метилметакрилата. Если же к цементному креплению эндопротеза прибегают после повторных неудачных попыток внедрения вертлужного компонента как к последнему средству успешного завершения операции, травматичность операции в целом увеличивается в значительной степени. При наслаивании травмирующих воздействий происходит, по всей вероятности, не простое суммирование их повреждающих свойств, а наблюдается феномен взаимного отягощения, при котором окончательная травматичность возрастает во много раз.
Во время повторных вмешательств и, в частности, при доступе с иссечением старого рубца, возможны эпизоды сосудистого кровотечения, требующие прошивания и лигирования сосудов. Однако и на этом этапе возможен если не окончательный, то достаточно полный гемостаз.
После выделения из сращений проксимального отдела бедренной кости, остеотомии или отсечения большого вертела, а затем обработки вертлужной впадины и костномозгового канала начинается качественно новый период операции и сопутствующей ей кровопотери. Кровотечение из губчатого вещества и сосудов компактного вещества кости носит медленно прогрессирующий характер; к этому нередко присоединяется довольно значительное кровотечение из внутрикостных ветвей a. nutricia.
Даже плотная фиксация компонентов эндопротеза с использованием костного цемента не гарантирует окончательного прекращения кровотечения из костной раны. Вокруг шейки эндопротеза образуется остаточная полость, что требует тщательного ушивания тканей и дренирования. В первые часы и сутки послеоперационного периода наблюдается значительная потеря крови по дренажам.
Таково далеко не полное описание факторов, определяющих травматичность операций на тазобедренном суставе. Для объективизации оценки травматичности различных операций при патологии тазобедренного сустава и разделения их на группы по этому признаку был использован метод экспертных оценок. В работе приняли участие ведущие специалисты РНИИТО им. P.P. Вредена, кафедры травматологии и ортопедии СПбМАПО и других учреждений Санкт-Петербурга.
К группе вмешательств малой травматичности были отнесены остеотомии бедренной кости без фиксации пластиной (до 19,6±2,1 балла). Остеотомии с фиксаций накостной пластиной, операции однополюсного эндопротезирования разнообразными конструкциями и замена вкладыша тотального эндопротеза признаны операциями средней травматичности (от 25,2 до 28,8, или 27,9±1,7 баллов).
Тотальное эндопротезирование, выполняемое первично, вне зависимости от типа используемой конструкции, замена однополюсного протеза на тотальный отнесены к травматичным вмешательствам (35,1-36,0 баллов).
Ревизионное протезирование тазобедренного сустава с заменой обоих компонентов или одного из них, установленного на цемент, высоко травматично (41,9-44,9 баллов). Особо травматичными признаны операции с заменой двух компонентов, установленных ранее при помощи костного цемента, или в условиях выраженного патологического остеолиза (48,8 и более баллов). Повторные замены эндопротезов могут оказаться исключительно травматичными.
Анестезиологическое пособие при указанных операциях, обеспечивая возможность их выполнения, также представляется одним из факторов травматичности. Помимо риска возникновения осложнений, свойственных отдельным видам общей и комбинированной анестезии или связанных с извращенной реакцией на лекарственные препараты, конкретный вид ее или комбинация приемов может в разной степени уменьшить или даже усугубить повреждающее воздействие на организм в целом.
Общая нормотензивная анестезия с применением ингаляционных анестетиков, дополнительной медикаментозной анальгезии, обеспечивая достаточную степень защиты больного от хирургической агрессии, сопряжена с опасностью осложнений, обусловленных использованием релаксантов и искусственной вентиляции легких, значительной операционной кровопотерей.
Гипотензивная общая анестезия, эпидуральная и в меньшей степени субарахноидальная анестезия значительно уменьшают операционную кровопотерю и вероятность осложнений, связанных с переливанием компонентов донорской крови.
Комбинированная анестезия, объединяющая полноценную регионарную блокаду и поверхностный медикаментозный сон при эффективном самостоятельном дыхании, исключая патологические рефлекторные воздействия и нагрузку на паренхиматозные органы, более всего способна уменьшить травматичность вмешательства на тазобедренном суставе у больных пожилого и преклонного возраста с полиорганной патологией.
Комбинированная спинально-зпидуральная анестезия (КСЭА или CSE в англоязычной печати) обеспечивает быструю и глубокую нервную блокаду, свойственную спинальной анестезии, дополнительно дает возможность продления блока и купирования послеоперационной боли.
К достоинствам метода следует отнести: быстрое наступление анестезии, эффективность и минимальную токсичность спинального блока, высокую надежность, выраженную миорелаксацию, возможность расширения зоны анестезии и использования фракционного введения МА в эпидуральный катетер для послеоперационного обезболивания, низкую опасность возникновения постпункционного синдрома, невысокую стоимость процедуры.
Осложнений, связанных с переливанием крови, можно избежать, используя предоперационную заготовку аутокрови и возврат аутоэритроцитарного концентрата крови больного, теряемой из раны в ходе операции и ближайшем послеоперационном периоде, после аппаратной ее обработки (система Cell Saver) или фильтрации.
Таким образом, использование разреза оптимальном величины, выбор доступа, дооперационное определение типоразмера эндопротеза и возможность его подбора в конкретной обстановке, достаточное оснащение инструментарием и аппаратурой (осцилляторная пила, электрокоагулятор, система интраоперационного возврата крови и т. д.) при полноценной комбинированной анестезии позволяет уменьшить травматичность операций на тазобедренном суставе и расширить показания к их выполнению у больных категории высокого риска.
Пожилой возраст большинства пациентов, отягощённость сопутствующими заболеваниями, нередко избыточный вес тела, гиподинамия, обусловленная основной патологией, - все это диктует необходимость соответствующего подхода к определению общих показаний и противопоказаний к их хирургическому лечению.
Р.М. Тихилов, В.М. Шаповалов
РНИИТО им. Р.Р. Вредена, СПб
Читайте также:


