Синдром соскальзывание тазобедренных суставов
Остеохондропатия головки бедренной кости - самое частое заболевание тазобедренного сустава в подростковом возрасте. Причины неизвестны, но предполагается роль эндокринные факторов (половых гормонов, СТГ и др.), поскольку при этом часто нарушается общий рост скелета. Остеохондропатия развивается либо у подростков с ожирением и задержкой развития скелета , либо у высоких и худых детей после недавнего пубертатного ускорения роста. При ожирении может играть роль снижение уровня половых гормонов, у высоких и худых подростков - избыточная секреция СТГ . Остеохондропатия головки бедренной кости бывает и осложнением эндокринных заболеваний - гипотиреоза , гипофизарных расстройств , псевдогипопаратиреоза и др. Если она развивается до полового созревания (до 10-летнего возраста), следует заподозрить эндокринную патологию.
Рентгенография. Диагноз устанавливают с помощью рентгенографии тазобедренных суставов в прямой и боковой (положение лягушки) проекциях ( рис. 78. 5 ). Необходимо сравнивать состояние обоих тазобедренных суставов. Самый ранний признак - расширение эпифиза головки бедра. При ос остеохондропатии головка остается в вертлужной впадине, но шейка бедра оказывается повернутой вперед (иногда и вверх), что обусловливает варусное искривление (ретрофлексия) головки и шейки бедра . По рентгеногрлфической картине различают легкую (0-33*), умеренную (34-50*) и тяжелую (более 50*) степень остеохондропатии.
Диагностическая классификация. В зависимости от целости связи головки с шейкой бедренной кости различают стабильное и нестабильное соскальзывание головки.
Стабильное соскальзывание. Это наиболее частый вид остеохондропатии головки бедренной кости. Вначале наблюдается расширение эпифиза без соскальзывания, что может сопровождаться неприятными ощущениями в отсутствие физикальных признаков. Обычно это характерно для второго сустава у больных с ранее установленным поражением первого. При развитии остеохондропатии симптомы становятся все более выраженными. Однако поскольку шейка бедра остается соединенной с его головкой, способность к ходьбе сохраняется. Походка становится "щадящей" с выворачиванием ног кнаружи ( рис. 78.6 ).
Нестабильное соскальзывании. В этих случаях боль возникает внезапно, обычно вне связи с травмой, и настолько сильная, что ребенок не может стоять даже с помощью костылей. Нарушается связь между головкой и шейкой бедра.
Клинические проявления. Результаты физикального обследования зависят от степени соскальзывания головки бедра. При нестабильном соскальзывании любая попытка сгибания или разгибания бедра причиняет сильную боль. Для стабильных случаев характерны "щадящая" походка и наружная ротация пораженной конечности. Ногу не удается повернуть внутрь, но она легко и чрезмерно выворачивается кнаружи. Чрезмерная наружная ротация бедра обнаруживается и при его сгибании. При выраженной варусной деформации проксимального отдела бедра больному может быть трудно сгибать и отводить ногу. Несмотря на сниженную подвижность тазобедренного сустава, 20% больных жалуются только на боль в колене. Поэтому при жалобах на нетравматическую боль в передней поверхности бедра или колене (иррадиирующая боль), особенно у подростков с ожирением , необходимо исключить остеохондропатию головки бедренной кости.
Лечение. Задача лечения заключается в предотвращении дальнейшего соскальзывания головки бедра и минимизации осложнений. Это достигается путем эпифизеодеза (создание синостоза между эпифизом и метафизом) бедренной кости. Для скрепления чаще всего используют 1-2 винтовых зажима. Операцию можно проводить чрескожно под рентгеноскопическим контролем. После закрытия эпифизарной щели зажимы удаляют.
Осложнения. Два наиболее тяжелых осложнения остеохондропатии головки бедренной кости - остеонекроз и хондролиз (разрушение хряща) . Остеонекроз, или асептический некроз, развивается при повреждении связочных сосудов. Это может быть следствием усиленных движений при остром или нестабильном соскальзывании головки бедра, сдавления сосудов внутрисуставной гематомой или прямого их повреждения в ходе оперативного вмешательства. После внутренней фиксации частей кости и повреждения сосудов эпифиза может развиться и частичный остеонекроз. Причины дегенеративных изменений хряща в тазобедренном суставе (хондролиз) неясны, но это осложнение характерно для более выраженного соскальзывания головки бедра, чаще наблюдается у представителей черной расы и женщин, а также при выпадении зажимов из головки.
Симптом Маркса-Ортролани, или симптом щелчка, — один из характерных, но непостоянных признаков врожденных вывихов бедра и дисплазии тазобедренного сустава у младенцев. Используется при ранней диагностике нарушений развития опорно-двигательного аппарата у детей.
Врожденный вывих бедра у детей
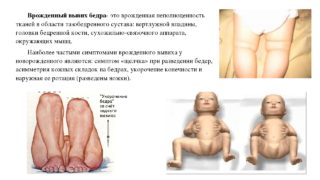
Врожденная дисплазия ТБС и вывих бедра являются самыми частыми пороками развития опорно-двигательной системы у младенцев. Патология поддается успешной коррекции лишь в том случае, если она была выявлена в первые дни жизни ребенка и сразу же были приняты меры по её устранению. Ранняя диагностика имеет огромное значение в лечении этого заболевания.
Существуют несколько степеней нарушений развития тазобедренного сустава:
- Дисплазия – позиция суставных поверхностей относительно друг друга не нарушена, однако присутствуют недоразвитие или неполноценность вертлужной впадины, головки тазобедренного сустава или суставной капсулы.
- Предвывих – верхняя часть кости бедра свободно перемещается внутри растянутой суставной капсулы.
- Подвывих – суставная часть кости бедра частично отклонена относительно вертлужной впадины.
- Вывих – суставная часть бедренной кости полностью разобщена с вертлужной впадиной, находится выше и ближе кнаружи относительно ее. Связки сустава натянуты, капсула находится в состоянии перенапряжения.
Причинами развития внутриутробной патологии могут являться:
- генетическая предрасположенность,
- крупноплодная беременность,
- тазовое предлежание плода,
- ранний токсикоз,
- хронические аутоиммунные и эндокринные заболевания будущей матери.
При наличии хотя бы одного из вышеперечисленных факторов риска необходимо уделить особое внимание ранней диагностике патологии.
Симптом Маркса-Ортолани
Суть симптома заключается в том, что при отведении согнутых ножек ребенка вывих вправляется, при этом исследующий врач ощущает щелчок, который также может быть слышен окружающим. При сведении ножек суставные поверхности вновь разобщаются, и снова ощущается щелчок.
Симптом соскальзывания в тазобедренном суставе в подавляющем большинстве случаев проходит на 5-7 день жизни ребенка, но при мышечной слабости может сохраняться на протяжении 2-3 месяцев.
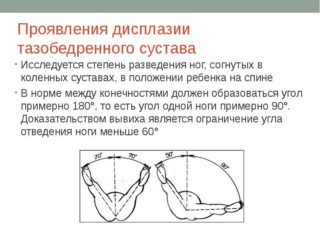
При выполнении теста врач сгибает ножки ребенка в коленях и тазобедренных суставах, располагая руки так, чтобы большие пальцы лежали на внутренних поверхностях бедер, а остальные – на внешней. Легко и плавно, без форсирования он разводит согнутые ножки в стороны равномерно и затем сводит к средней линии. В момент перескакивания головки кости через края вертлужной впадины ощущается и иногда слышится характерный щелчок.
Положительный симптом соскальзывания у детей считается одним из наиболее характерных признаков вывиха ТБС. В то же время необходимо отметить, что отрицательная проба отнюдь не может быть признана непременным признаком отсутствия патологий развития, особенно в том случае, если ребенку уже более 10 дней. По мере роста мышцы и связки новорожденного укрепляются, уменьшается объем отводящих движений, поэтому при разведении ножек щелчок может не ощущаться.
Другие методы диагностики
Несмотря на то что симптом щелчка у новорожденного является одним из главных признаков патологии, нельзя ставить диагноз только исходя из положительной или отрицательной реакции. Существуют еще несколько симптомов, на основании которых можно заподозрить заболевание:
- Ограничение отведения. Угол разведения согнутых в коленях ножек у здорового ребенка составляет в среднем от 80 до 90 градусов. При уменьшении этого угла, а также неравномерном отведении, можно заподозрить патологии развития ТБС.
- Асимметрия кожных складок и изменение длины конечности. Неравная длина ног, а также асимметрия подъягодичных и других складок – ещё один симптом, косвенно указывающий на дисплазию сустава.
- Наружно-ротационное положение конечности. При вывихе и смещении головки бедренной кости относительно вертлужной впадины конечность принимает вынужденное ротационное положение кнаружи, что особенно заметно в положении лежа на спине, например, когда ребенок спит.
Ни один из вышеперечисленных признаков сам по себе не означает наличие вывиха, а лишь позволяет заподозрить его. Для точной постановки диагноза необходимо использовать инструментальные методы диагностики: ультразвуковое исследование тазобедренных суставов новорожденных позволяет с большой точностью подтвердить или опровергнуть врожденную патологию.
Лечебные мероприятия

Принято считать, что наибольшую эффективность консервативные методики лечения патологии будут иметь в том случае, если терапевтические меры будут начаты не позднее достижения ребенком трехмесячного возраста (оптимально – не позднее месяца). Консервативное лечение вывиха предполагает длительное ношение специально разработанных ортопедических приспособлений, позволяющих фиксировать сустав в правильном положении. Наиболее часто используемыми на сегодняшний день являются:
- стремена Павлика – мягкая конструкция, состоящая из грудного и ножных бандажей, соединенных гибкими штрипками;
- абдукционная шина Фрейка – конструкция, сходная по функциям с широким пеленанием;
- шина Виленского – металлическая распорка, к которой с двух сторон крепятся кожаные манжеты, которые плотно фиксируются на голенях ребенка;
- ортез Тюбингера – устройство, представляющее собой симбиоз стремян Павлика и шины Виленского;
- шина Волкова.
В качестве вспомогательных мер назначаются физиопроцедуры, массаж, лечебная физкультура.
Если патология была выявлена позднее, после того, как ребенок начал самостоятельно ходить или же к положенному возрасту, напротив, не встал на ножки и не сделал первые шаги в положенные сроки, консервативные методы лечения уже не принесут должного эффекта. Единственным способом устранить патологию в этом случае будет операция по углублению вертлужной впадины или формированию её крыши.
Врожденная дисплазия и вывих тазобедренного сустава – серьезные патологии, требующие комплексного лечения. Несвоевременно принятые меры чреваты серьезными осложнениями: уже к достижению ребенком школьного возраста он будет страдать не только от нарушений походки, но и от хронических болей в области суставов и развившихся как следствие патологии скелетных деформаций, а впоследствии – от раннего артроза.
Ранняя диагностика – единственный способ вовремя обнаружить и эффективно лечить заболевание, поэтому визит к ортопеду с ребенком первых дней жизни – обязанность всех молодых родителей.
Что такое дисплазия тазобедренных суставов

В Международной классификации болезней она относится к рубрике деформации костно-мышечной системы (пороки развития), считается суставным недугом. Это современное название заболевания, которое ранее называлось по-простому – неполноценность сустава. Согласно медицинской терминологии, дисплазия – понятие собирательное, представляет собой трансформацию тканей, клеток, органов или частей тела в аномальное состояние. В данном случае, как следует из самого названия (сокращенно это ДТБС), речь идет о нарушении развития тазобедренного костного сочленения.
Дисплазия ног встречается довольно часто, из периферических суставов изменениям более всего подвержены коленный и тазобедренный суставы. Термин дисплазия обозначает врожденную патологию, т.е. это дисфункция развития. Тазобедренная дисплазия – состояние, отмеченное аномальным формированием и созреванием элементов суставов таза. Такими элементами могут быть суставная капсула, полость, эпифизы, связки, мениски, хрящевая пластинка, нервы, окружающие мягкие ткани.
Врожденная дисплазия возникает как результат задержки или неправильного формирования структур в предродовой период (в поздние стадии эмбрионального развития) и/или относящийся ко времени непосредственно после появления ребенка на свет. Дисплазия тазобедренных суставов у взрослого – явление достаточно редкое, в большинстве случаев является следствием не до конца вылеченной врожденной детской болезни.
Как проявляется тазобедренная дисплазия

Чтобы понять, что такое ДТС, необходимо изучить описание болезни, перечень симптомов, ее вариации и стадии. По сути, дисплазия не является болезнью, так называют патологические изменения в строении тазобедренного сустава, анатомия которого в норме гарантирует мобильность, обеспечивая движение во всех плоскостях.
Диспластический тип развития тазобедренных суставов – крайняя граница нормы. В ходе него происходит изменение анатомического, гистологического состояния сустава, нарушается функциональность конечности. У новорожденных с подобными отклонениями могут наблюдаться разные стадии развития патологического процесса и соответственно степень выраженности ограничения возможностей организма.
Тяжелой формой принято считать состояние, характеризующееся несоответствием размеров головки бедренного сочленения и вертлужной впадины – составной части массивной тазовой кости. При утрате контакта бедро смещается, когда головка полностью выходит за пределы чашеобразного углубления возникает вывих бедра.
Различают одностороннюю и двухстороннюю дисплазию (патология справа и слева). Замечено, что чаще страдает левый сустав, это объясняется особенностью внутриутробного положения плода, при котором левая ножка ребенка сжата сильнее. Правосторонние процессы и двухсторонняя дисплазия регистрируются реже.
Виды и стадии дисплазии тазобедренных суставов у детей
Так как же разобраться, что это такое – дисплазия суставов у детей. Классическая медицина разработала критерии, позволяющие классифицировать болезнь, оценить тяжесть состояния пациента, последствия нарушений.
Дисплазия нижних конечностей представлена несколькими формами. В зависимости от характера и глубины патологического изменения, выделяют следующие степени патологии:
-
физиологическая незрелость (недоразвитие или отставание) – при осмотре конечности структурные дефекты не обнаруживаются, поверхности сопоставлены правильно. Это наиболее легкая форма, начальная. Такое пограничное состояние собственно и есть дисплазия. Дисплазия 1 степени специального лечения не требует, при выполнении несложных лечебно-профилактических мероприятий созревание сустава ускорится, он нормально разовьется; предвывих – смещения бедренной кости не наблюдается или есть, но незначительное, сохраняется нормальное прилегание концов сустава. Это легкая степень тяжести, к потере двигательной активности или другим сильным нарушениям не приводит. Такая форма также выявляется на здоровой ноге у подростков и взрослых с односторонним вывихом; подвывих – неполный вывих, т.е. суставные поверхности частично соприкасаются, их соотношение нарушено. Это среднетяжелая дисплазия (2 степени) – при ходьбе или других активных движениях головка бедра смещается со своего естественного местоположения, связки бедра растягиваются, утрачивая свойственную им напряженность и эластичность. Чтобы избежать деформации, сильных болей, развития артроза, неизбежной трансформации в вывих головки бедренной кости, потребуется активное безотлагательное лечение; истинный вывих (дисплазия) бедра – крайняя степень. Приводит к возникновению контрактуры, деформации сочленения и мягких тканей, хромоте, приступам боли, развитию диспластического коксартроза, инвалидизации.
По структурно-анатомическому уровню поражения различают:
- Дисплазия вертлужной впадины (ацетабулярная) – обнаруживается недоразвитие основных крупных элементов: уменьшение и уплощение суставной ямки, неполноценность костного края, укорочение хрящевой губы, окружающей впадину. Лимбус тазобедренного сустава деградирует, перестает поддерживать головку и препятствовать ее выдвижению. Гипоплазия вертлужных впадин говорит о полной деформации и перекосе крыши впадины, о неспособности обеспечивать опорную и двигательную функцию.
- Дисплазия бедренной кости (эпифизарная) – наблюдается неправильное развитие костяных эпифизов, их уплотнение. Затрагивается проксимальный бедренный отдел. В результате меняется шеечно-диафизарный угол, угол наклона впадины. Нарушение биомеханики сустава ведет к точечному окостенению хрящевых тканей, ТБС (иначе тугоподвижность тазобедренных суставов).
- Ротационная дисплазия – возникают анатомические дефекты, нарушается геометрия кости. Уменьшения угла антеторсии до физиологических показателей не происходит (в норме в процессе освоения прямохождения он должен уменьшиться), головка бедра отклоняется от срединной плоскости вперед. Внутренняя ротация бедер обуславливает характерную походку носками внутрь.
Причины возникновения дисплазии

От чего она бывает?
По мнению педиатров и ортопедов спровоцировать нарушение может:
-
плохая экология; поздние роды (беременность после 35 лет), избыточный вес, перенесенные инфекции, тяжелый токсикоз, прием медикаментозных препаратов, гормональный сбой; тазовое предлежание, обвитие плода пуповиной, преждевременные роды; вес младенца при родах более 4 кг; традиция тугого пеленания ножек малыша; наследственная предрасположенность; гендерная составляющая – в 80% случаев диагностируется у девочек.
У взрослого человека помимо врожденной детской аномалии причиной ДТБС может послужить травма таза или бедренных костей, приобретенные пороки развития позвоночного столба или спинного мозга.
Признаки и диагностика
Существует несколько способов, как определить дисплазию. В основе заболевания лежат диспластические изменения, поэтому выявить симптоматику самостоятельно родителю вряд ли удастся. Внешний осмотр малыша должен проводить опытный диагност, но есть ряд настораживающих симптомов, позволяющих заподозрить нарушение. Обязательные условия: создание спокойной обстановки, ребенок умиротворен, сыт, ему тепло, мышцы тела максимально расслаблены.
На что следует обращать внимание:
В качестве аппаратных методов применяется рентгенодиагностика (после 3-х мес.), ультрасонография (безопасно для любого возраста) – это диагностический стандарт обследования. Дополнительными служат – КТ, МРТ. Эти процедуры проводятся, когда решается вопрос о целесообразности хирургического лечения.
Как вылечить дисплазию тазобедренных суставов
Врачебное заключение о сущности состояния маленького пациента необходимо, чтобы в дальнейшем наблюдать ребенка, провести тщательное обследование с целью уточнения и установления окончательного диагноза. Такой подход позволяет вовремя назначить профилактические меры, максимально быстро начать ортопедическое лечение. Оно базируется на применении специальных приспособлений, обеспечивающих длительное удерживание конечностей в положении разведения и сгибания.

Также важно совершать активные движения в суставе в пределах физиологических возможностей. Для достижения этих целей подойдут:
-
штаны Беккера – напоминают детские трусики, у которых в районе ластовицы встроена гибкая жесткая прокладка, не позволяющая сводить ноги; обычные пеленки в количестве 3 шт.: две прокладываются между ног, придавая им нужное положение, третья – фиксирующая; стремена Павлика – легкое, сшитое из мягкой ткани ортопедическое приспособление. Включает грудной бандаж, вожжи, фиксирующиеся на плечах ремешки, отводящие ремешки с эластичной петлей, пришитой к краю (располагаются сзади), сгибающие ремешки (спереди), маленькие бандажи для голеностопа; подушка (перинка) Фрейка – мягкое изделие, внешне похоже на валик. Такой фиксатор размещается между ножек и крепится ремнями по типу подтяжек; детские рюкзаки, сумки-кенгуру, переноски, в которых свободу ног ничто не ограничивает.
Чтобы укрепить мышцы, стимулировать двигательные навыки, противодействовать застойным явлениям, повысить уровень здоровья, больному показаны ЛФК, массаж.
Противопоказания при дисплазии:
-
малый вес ребенка; воспалительные процессы; лихорадка; болезни нервной системы; грыжи; дисфункция печени, почек, крови; внутриутробные аномалии развития сердца; гнойные заболевания мягких тканей, болезни кожи; диатез, острый гепатит.
Если консервативные методы не помогают, приходится прибегать к хирургическому лечению. В отношении детей до 5 лет практикуют еще бескровное (закрытое) вправление, позже только открытые способы. Предложено большое разнообразие оперативных вмешательств, но предпочтение при дисплазии отдается внесуставным операциям.
При лечении детей рекомендуется проводить операцию по Солтеру, в зрелом возрасте – остеотомию таза по Хиари. Взрослым для снятия болевого синдрома также назначаются обезболивающие противовоспалительные средства из группы нестероидных препаратов, для предупреждения осложнений – хондропротекторы в виде уколов.
Дополнительно посмотрите видео про данное заболевание:
Существует 3 степени дисплазии тазобедренного сустава (врожденного вывиха бедра):
- Предвывих (неустойчивость бедра) - дисплазия I степени — недоразвитие тазобедренного сустава без смещения головки бедренной кости относительно вертлужной впадины.
- Подвывих (врожденный подвывих бедра в тазобедренном суставе) — дисплазия II степени — недоразвитие тазобедренного сустава с частичным смещением головки бедренной кости относительно вертлужной впадины.
- Вывих (врожденный вывих бедра) — дисплазия III степени — недоразвитие тазобедренного сустава с полным смещением головки бедренной кости относительно суставной впадины.
Причиной дисплазии является задержка развития нормального тазобедренного сустава во время внутриутробной жизни плода. Формирование вывиха бедра происходит в последние месяцы внутриутробной жизни под влиянием неблагоприятных факторов. Это может быть тесное положение плода в матке, что бывает при маловодии, крупном плоде, чаще у первородящих и при ягодичном предлежании плода.
А также наследственная предрасположенность, инфекционные и эндокринные заболевания мамы во время беременности, поздняя беременность, токсикозы (особенно первой половины беременности), несбалансированное питание будущей матери, недостаток витаминов и минеральных веществ, способствующих правильному формированию соединительной ткани и минерализации хрящевой ткани.
Чаще всего данное заболевание встречается у девочек с преобладанием вывиха на левой стороне.
В первые недели данное заболевание внешне для родителей практически никак не проявляется и своевременная постановка диагноза, и успех лечения напрямую зависит от осмотра ребенка детским ортопедом в ранние сроки.
Для ранней диагностики различных проявлений дисплазии тазобедренного сустава проводится плановый осмотр грудных детей ортопедом с обязательным проведением УЗИ тазобедренных суставов, а при дисплазии — УЗИ и рентгенологические исследования тазобедренных суставов.
Симптомы у ребенка до года:
- ограниченное отведение бедер у ребенка. Степень ограничения отведения зависит от формы нарушения в тазобедренном суставе. Так, при дисплазии отведение менее ограничено, при вывихе — более значительно. Для этого следует положить малыша на спину, согнуть его ноги в тазобедренных и коленных суставах под прямым углом и мягко развести бедра в стороны. Если сустав поражен, отведение ограничено со стороны пораженного сустава. Можно определить ограничение движения и в положении ребенка на животе при сгибании ног, как при ползании. Однако надо помнить, что имеющаяся возможность отведения бедра до 90° у ребенка с возрастом уменьшается и к 9 месяцам доходит только до 50°.
- симметрия подъягодичных складок и кожных складок на бедрах. Нужно положить малыша на живот, выпрямить ему ножки и внимательно рассмотреть симметричность складок: асимметрия складок на бедрах и ягодицах — это не обязательно дисплазия тазобедренных суставов, это позволяет лишь заподозрить ее и более детально осмотреть ребенка.
У ребенка старше года поставить диагноз более легко на основании выявления следующих симптомов:
- позднее начало ходьбы;
- хромота на больную ногу;
- увеличение поясничного лордоза;
- симптомы, выявляемые в период новорожденности, проявляются более четко (ограничение отведения, наружная ротация, укорочение).
Все перечисленные симптомы могут наблюдаться вместе либо может иметь место только часть симптомов. При малейшем подозрении на врожденную патологию суставов ребенка направляют на рентгенографию.
Лечение дисплазии тазобедренных суставов
Важно начинать лечение на ранних стадиях. При своевременной диагностике и адекватном лечении до 3-месячного возраста функции сустава практически полностью восстанавливаются.
У новорожденных с менее выраженной степенью заболевания лечение может ограничиваться широким пеленанием, использованием ортопедических штанов, которые разводят бедра малыша (стремена Павлика и подобные ему), основная задача которых — удержание бедер ребенка в положении отведения, что способствует правильному развитию тазобедренного сустава.
Если диагноз поставлен позже, тогда ребенка лечат с помощью гипсовых манипуляций, помещая его в форму с пораженной стороны от ступни и до бедра. Целью здесь является достижение конечного формирования костей, которое происходит обычно между третьим и шестым месяцем, в позиции наиболее здоровой для тазобедренного сустава. Благодаря всей этой помощи и раннему обнаружению, хирургическая операция редко применяется.
Если достигнуть результата с помощью консервативных методик не удается, прибегают к оперативному лечению.
Таким образом, ранняя диагностика имеет решающее значение для успешного лечения.
Синдром щелкающего бедра
Щелкающий тазобедренный сустав — это состояние, при котором вы ощущаете щелчки в области тазобедренного сустава при ходьбе, вставании с кресла или движениях ногой в разные стороны.
Ощущение щелчка возникает в момент движения мышцы или сухожилия над костным выступом в области тазобедренного сустава.
Обычно это не сопровождается никакими болевыми ощущениями и фактически безвредно, однако может в конце концов надоедать пациенту. В некоторых случаях это приводит к развитию бурсита — воспаления заполненного жидкостью мешотчатого образования (бурсы), которое в норме выполняет роль амортизатора.
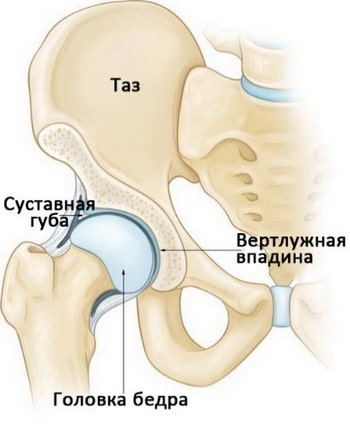
Тазобедренный сустав — это шаровидный сустав, образованный вертлужной впадиной таза и головкой бедренной кости. По периферии вертлужная впадина окружена прочным фиброзно-хрящевым кольцом, называемым суставной губой. Суставная губа увеличивает глубину вертлужной впадины и стабильность сустава.
Снаружи сустав окружен связками, которые удерживают образующие сустав кости друг рядом с другом. Над связками расположены сухожилия, посредством которых мышц ягодицы, бедра и таза прикрепляются к костям. Эти мышцы контролируют движения в тазобедренном сустав.
В области тазобедренного сустава располагаются несколько бурс — заполненных жидкостью полостных образований, выполняющих роль амортизаторов и обеспечивающих более легкое скольжение мышц над костными образованиями.
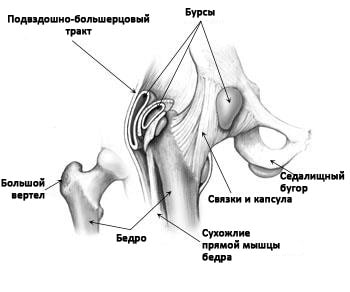
Связки, сухожилия и бурсы в области тазобедренного сустава.
Ощущения щелчков могут возникать в различных частях тазобедренного сустава, где сухожилия и мышцы расположены непосредственно над костными образованиями.
- Наружная поверхность тазобедренного сустава. Наиболее часто щелчки возникают в области наружной поверхности тазобедренного сустава, где подвздошно-большеберцовый тракт располагается над т.н. большим вертелом бедра.
В выпрямленном положении подвздошно-большеберцовый тракт располагается позади вертела. При сгибании тракт перемещается вперед. Подвздошно-большеберцовый тракт всегда находится в состоянии натяжения наподобие резинового жгута. Поскольку вертел несколько выстоит кнаружи, в момент перемещения подвздошно-большеберцового тракта может возникать слышимый ухом щелчок.
Постепенно такое щелкание может приводить к развитию бурсита. Бурсит — это утолщение и воспаление бурсы — заполненного жидкостью мешотчатого образования, обеспечивающего беспрепятственное скольжение мышц относительно костей.
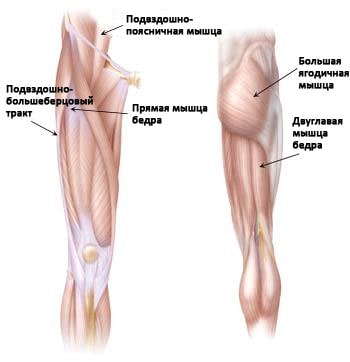
(Слева) Наиболее частыми источниками щелчков по передней поверхности тазобедренного сустава являются подвздошно-большеберцовый тракт, сухожилие прямой мышцы бедра и подвздошно-поясничная мышца. (Справа) Сзади щелчки могут возникать при движениях двуглавой мышцы бедра над седалищным бугром.
- Передняя поверхность тазобедренного сустава. Еще одним сухожилием, которое может быть источником щелчков, является сухожилие прямой мышцы бедра, расположенное на передней поверхности тазобедренного сустава. При сгибании бедра это сухожилие смещается относительно головки бедра, а при выпрямлении — перемещается обратно. Это движение может сопровождаться щелчками.
Кроме этого, источником щелчков может быть сухожилие подвздошно-поясничной мышцы на передней поверхности таза.
- Задняя поверхность бедра. Источником щелчков в этой области может быть сухожилие двуглавой мышцы бедра. Оно прикрепляется к седалищной кости в области, называемой седалищным бугром. При движениях оно может вызывать щелчки в ягодичной области.
- Проблемы с суставным хрящом. Причиной щелчков в области тазобедренного сустава может быть повреждение суставной губы вертлужной впадины. Поврежденный участок хряща может становится свободным внутрисуставным телом и вызывать щелчки или блокирование сустава. Обычно это сопровождается болью в суставе и может значительно ограничивать его функцию.
Щелчки в тазобедренном суставе могут быть вызваны разрывами суставной губы или повреждением суставного хряща.
Щелчки в тазобедренном суставе обычно являются результатом избыточного натяжения мышц и сухожилий в области сустава. Чаще всего подобные ощущения возникают при занятиях спортом или видах деятельности, связанных с повторяющимися сгибаниями ноги в тазобедренном суставе. Чаще всего это бывает у танцоров.
Также несколько чаще подобные состояния наблюдаются у молодых спортсменов, что связывают с избыточным натяжением мышц во время периодов быстрого роста ребенка.
Большинство пациентов не обращаются за помощью по поводу щелчков, если не испытывают при этом болевых ощущений. Если щелчки беспокоят вас, однако не до такой степени, чтобы вы обратились к доктору, можете попробовать следующее:
- Снизить уровень физических нагрузок и использовать лед.
- Использовать нестероидные противовоспалительные препараты, например, аспирин или ибупрофен, для уменьшения выраженности дискомфортных ощущений.
- Видоизменить вашу физическую активность с тем, чтобы ограничить повторяющиеся движения в тазобедренном суставе, например, уменьшить длительность езды на велосипеде или плавать с использованием только рук.
Если вы все еще продолжаете испытывать дискомфортные ощущения, проконсультируйтесь с врачом.
Обсудив с вами жалобы и детали анамнеза, доктор постарается выяснить точную причину вашей проблемы, для чего проведет физикальное обследование. Доктор поинтересуется, сопровождаются ли ваши ощущения болью, при каких типах активности они возникают, могла ли какая-либо травма послужить причиной их появления, и попросит вас продемонстрировать вашу проблему.
Для этого доктор попросит вас встать и сделать несколько движений в тазобедренном суставе в различных направлениях. Доктор даже может почувствовать этот момент, когда возникает щелчок в тазобедренном суставе.
Рентгенография позволяет визуализировать плотные анатомические структуры, которым являются наши кости. У пациентов со щелчками в тазобедренном суставе патологии на рентгенограммах обычно не выявляется, однако доктор может назначить этот и другие методы исследования для исключения других возможных проблем с костями или суставом.
Первоначальные лечебные мероприятия обычно включают период покоя и модификацию физической активности. В зависимости от причины вашей проблемы доктор может порекомендовать и другие консервативные варианты лечения.
Доктор может рекомендовать упражнения, направленные на растяжение и укрепление мышц, окружающих тазобедренный сустав, или направить вас к физиотерапевту.
При наличии бурсита доктор может предложить вам ввести в полость бурсы кортикостероид, который позволит купировать боль и воспаление.
В редких случаях консервативное лечение оказывается неэффективным и доктор может порекомендовать операцию. Вариант хирургического лечения будет зависеть от причины щелчков.
- Артроскопия тазобедренного сустава. При артроскопии хирург вводит в сустав небольшую камеру, называемую артроскопом. Изображение с камеры транслируется на телевизионный экран, на котором хирург следит за всеми своими манипуляциями внутри сустава.
Артроскоп и используемые в ходе артроскопии инструменты очень тонкие, поэтому и разрезы очень небольшие, в отличие от более значительных разрезов, используемых при стандартных открытых вмешательствах.
Артроскопия тазобедренного сустава чаще всего выполняется для восстановления разрыва суставной губы.
- Открытая операция. Для устранения некоторых причин щелчков в тазобедренном суставе может понадобиться открытое вмешательство. Открытый доступ позволяет хирургу лучше увидеть и устранить имеющуюся в таких случаях проблему.
Ваш хирург подробно обсудит с вами, какая именно операция лучше всего подходит в вашем конкретном случае.
Читайте также:


