Врожденную неполноценность тазобедренных суставов
ДТБС - дисплазия тазобедренного сустава.
Врождённый вывих бедра, синоним Дисплазия тазобедренного сустава – это врождённая неполноценность сустава, обусловленная неправильным развитием, которая может привести к подвывиху или вывиху головки бедренной кости.
При дисплазии суставная впадина более плоская и скошенная, связки избыточно эластичны и за счёт этого суставная капсула не способна удерживать головку бедренной кости и происходит смещение вверх и кнаружи. При этом лимбус смещается вверх, деформируется и соответственно теряет способность удерживать смещение головки бедренной кости. При определенных движениях головка бедра может
выйти за пределы вертлужной впадины, что называется подвывихом. Вывих бедра.
Это тяжёлая форма дисплазии, когда головка бедренной кости полностью выходит за пределы вертлужной впадины. Головка бедра располагается выше суставной впадины, лимбус вворачивается внутрь сустава и находится ниже головки бедра, суставная впадина заполняется жировой и соединительной тканью, что делает затруднительным вправление бедра.
Ротационные дисплазии — нарушение развития костей с нарушением их геометрии в горизонтальной плоскости. Избыточная антеторсия сопровождается нарушением центрации головки бедра по отношению вертлужной впадины и проявляется особенностью походки ребёнка походка с внутренней ротацией ноги, разновидность косолапой походки.
Последствия дисплазии тазобедренного сустава. Дисплазия тазобедренного сустава приводит к снижению двигательной активности сустава и ухудшению функционального состояния мышц тазобедренного сустава. На фоне этого развивается диспластический
коксартроз, что происходит чаще всего, после 20-25 лет.
Диспластический коксартроз, это тяжёлое заболевание тазобедренного сустава. Начало заболевания острое, течение — быстро прогрессирующее.
Неоартроз. Врождённый вывих бедра. Неоартрозом называют новый сустав, образованный на том месте, где должен был бы находиться здоровый сустав. То есть, если вывих бедренной кости не устранен, растущие кости таза и бедренная кость изменяются.
Головка бедренной кости при постоянном давлении теряет обычную шаровидную форму и приобретает плоскую форму. Пустая вертлужная впадина уменьшается в размерах, и в области крыла подвздошной кости формируется новая суставная впадина. Что и называется неоартрозом, это не полноценный сустав, но он много лет способен выполнять функции здорового сустава.
При несвоевременном лечении врождённого вывиха бедра бедренная кость смещается вверх за пределы вертлужной впадины и упирается в тазовую кость, образуя постепенно новую впадину, в которой образуется костный выступ, что служит фиксацией головки бедренной кости. Как продиагностировать и вовремя помочь своему малышу?
В идеальном случае, конечно, должен заподозрить и поставить диагноз врач-ортопед при прохождении медосмотра. Но по своему практическому опыту скажу, что такие случаи единичны и родителям приходится, в большинстве случаев, рассчитывать на свои знания. Поскольку у 98% людей такие знания отсутствуют, каждый второй ребёнок имеет такое заболевание, которое при возрастных изменениях и увеличения массы тела и мышечной массы, в 70% случаях имеет развившейся коксаартроз.
Многие в течение жизни не обращают внимания на некоторые болевые симптомы, на то, что ноги очень быстро устают, болят, затем появляется хромота, и т.п. Но в один прекрасный день, пройдя обследование, удивляются, что у них обнаруживается коксартроз. Поэтому будьте внимательны.
Каковы ваши действия, на что обратить внимание? Когда принесли ребёнка, положите его на пеленальный стол, главное, чтобы была жёсткая поверхность.
Комната в которой осматривают ребёнка должна быть тёплой, обстановка спокойная, чтобы не вызвать испуг, при котором возникает естественная спастика.
Начинаем осмотр ребёнка.
Первый признак: кладем ребёнка на живот. Обращаем внимание на асимметрию кожных складок и, прежде всего, на симметричность кожных складок бедра. При этом надо учитывать тот факт, что при двусторонней дисплазии этот признак может быть не виден. Кожные складки при врождённом вывихе бедра располагаются на разных уровнях, отличаются глубиной и формой. Смотрим на ягодичные складки, подколенные складки и паховые складки, там, где есть подвывих или вывих бедра, складочки будут глубже, не равномерны и их больше. Асимметрия складок бедра не имеет диагностического значения.
Второй признак: укорочение бедра. Это самая тяжёлая из форм дисплазии, она говорит о вывихе бедра. Кладем ребёнка на спину, сгибаем ножки в коленях и тазобедренных суставах, смотрим - при дисплазии, колено, где есть повреждения, будет ниже. Переворачиваем малыша на живот, укладываем ровно и измеряем длину
ног, смотрим по пяточкам. В норме длина конечностей должна быть одинакова. Если длина ног одинакова и уровень коленей совпадает, но складки не симметричны, то это говорит о наличии дисплазии лёгкой степени.
Третий признак: симптом Маркса-Ортолани. Симптом соскальзывания и
щелчка и ограничение отведения бедра. Кладем малыша на спину, сгибаем ножки в коленных и тазобедренных суставах, захватываем бедра так, чтобы большие пальцы располагались на внутренней стороне бедра, а остальные пальцы снаружи. Избегая
резких и давящих движений, отводим бёдра равномерно в стороны. Ещё раз предупреждаю, что никаких усиленных и резких движений НЕ
применять.
В норме: оба бедра при положении крайнего отведения, практически касаются наружной поверхности стола. Расстояние между столом и бедром должно быть не более ширины плоской, развёрнутой ладони. В норме отведение бедра 80-90°
Возможность отведения бедра зависит от возраста ребёнка. У семи-восьми месячного малыша, градус отведения бедра 60-700. Если удается отвести каждую ножку только до 40—50°, то, вероятно, имеется врождённый вывих бедра.
Что делать если у Вашего ребёнка дисплазия тазобедренного сустава.
Первое, что нужно сделать, это встать на учёт к врачу – ортопеду, если, конечно, не врач, а вы нашли отклонения у ребёнка. Обязательно сделать рентгеновские снимки суставов. Необходим ортопедический режим, ограничение движений, связанных с инерционными нагрузками на сустав, это – бег, поднятие тяжестей, прыжки (если ребёнок большой). Необходимо: активная физическая тренировка, направленная на укрепление мышц ягодиц, бедра, спины и укрепление брюшного пресса. Регулярный массаж, бассейн, гимнастика,
ЛФК.
Методика массажа такова: выполняется общий массаж по классической методике, также целесообразно применение сегментарного массажа, точечный массаж (избирательно), Су-Джок.
Применима в обязательном порядке рефлексотерапия: в обязательные приёмы входят - массаж каждого пальчика с подтяжкой и проработкой точек, как на руках, так и на ногах.
Рефлекторное воздействие на стопы: восьмёрка и продольное, поперечное разминание, растирание. Любое действие заканчивается поглаживанием.
На заметку: методика массажа, подбирается сугубо индивидуально. Здесь нельзя работать по обычной, стандартной схеме. По стандартной схеме работаем только на профилактических сеансах. Для лечебного массажа стандартная методика не подходит.
ЛФК – основные приёмы: отведение, приведение бедра, махи ногами, круговые вращения бедра, скольжение, топанье, сгибание и разгибание стоп, круговые вращения голеностопного сустава, коррекционное надавливание в зоне плюсневых суставов (для коррекции свода стопы).
Главное правило лечебной гимнастики, это правильное дыхание. Все упражнения делаем на выдохе, т.е. тот же мах ногой выполняем так: делаем вдох и на выдохе поднимаем ногу. Консультация врача - ортопеда обязательна!
Нарушение биомеханики тазобедренного сустава в результате дисплазии может привести к тяжелым нарушениям функции нижних конечностей, к инвалидизации, как непосредственно с первых шагов ребенка, так и во взрослой жизни.
Важно своевременно выявить самые ранние признаки заболевания, важно вовремя начать лечение, важно проявить понимание, терпение и последовательность при выполнении рекомендаций врача.
Дисплазия тазобедренных суставов распространена практически во всех странах (2-3%), однако имеются существенные расово-этнические особенности ее распространения. Например, частота врожденного недоразвития тазобедренных суставов у новорожденных детей в скандинавских странах достигает 4-5%, в Германии – 2-6%, в США она выше среди белого населения, чем у афроамериканцев, и составляет 1-2%, среди американских индейцев вывих бедра встречается у 25-50 на 1000, тогда как врожденный вывих бедра почти не встречается у южноамериканских индейцев, у южных китайцев и негров.
Замечена связь заболеваемости с экологическим неблагополучием. Заболеваемость в РФ составляет примерно 2-3%, а в экологически неблагоприятных регионах до 12%.
Отмечена прямая связь повышенной заболеваемости и традиции тугого пеленания выпрямленных ножек младенца. У народов, живущих в тропиках, где новорожденных не пеленают, не ограничивают свободу их движения, носят их на спине (при этом ноги ребенка находятся в состоянии сгибания и отведения), заболеваемость ниже.
Например, в Японии в рамках национального проекта в 1975 году была изменена национальная традиция тугого пеленания выпрямленных ножек младенцев. Результат: снижение врожденного вывиха бедра с 1.1-3.5 до 0.2%.
Вероятно, имеется связь заболеваемости с социально-экономическим состоянием общества. Так, например, в Украине (2002) врожденная дисплазия, подвывих и вывих бедра встречаются от 50 до 200 случаев на 1000 новорожденных, то есть существенно выше чем на той же территории в советский период.
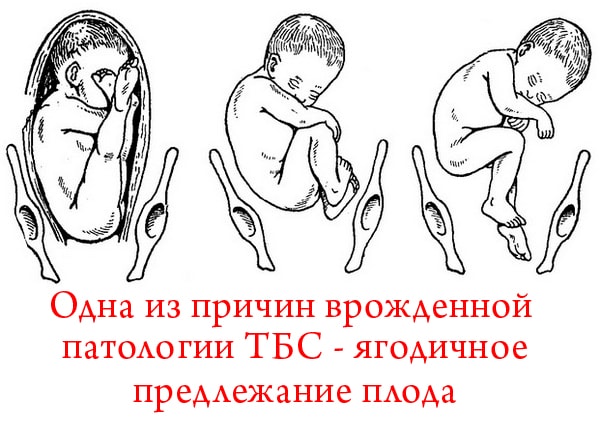
Чаще эта патология встречается у девочек (80% выявленных случаев), семейные случаи заболевания составляют примерно треть. Дисплазия тазобедренного сустава в 10 раз чаще встречается у тех детей, родители которых имели признаки врожденного вывиха бедра. Врожденный вывих бедра выявляется в 10 раз чаще у родившихся при тазовом предлежании плода, чаще при первых родах. Часто дисплазия выявляется при медикаментозной коррекции беременности, при беременности, осложненной токсиккозом. Чаще поражается левый тазобедренный сустав (60%), реже — правый (20%) или оба (20%).
Анатомия и биомеханика
Для правильного развития тазобедренного сустава большое значение имеет полноценное формирование вертлужной впадины и проксимального отдела бедренной кости, своевременное замещение хрящевой структуры костной тканью, а также функциональное состояние мышц тазобедренного сустава.
 |  |
| Рис. 1 | Рис. 2 |
На рис. 1 изображена схема тазобедренного сустава, где цифрой 3 обозначена вертлужная впадина, 2 — головка бедренной кости, 1 — подвздошная кость, 5 — лонная кость, 6 — большой вертел бедренной кости, 7 — диафиз бедренной кости. У новорожденного часть кости представлена хрящом, который в процессе роста ребенка постепенно замещается костной тканью.
На рис. 2 зеленым цветом показана хрящевая часть тазобедренного сустава у новорожденного. Рассмотрим формирование тазобедренного сустава в процессе онтогенеза. На рис. 3 для примера показаны 4 рентгенограммы тазобедренного сустава: новорожденного, ребенка в возрасте 1 года, 5 лет и взрослого человека.
 |  |
| Рис. 3 | Рис. 4 |
В грудном возрасте мы видим, что часть костей, образующих сустав, представлена хрящом, он не виден на рентгеновском снимке. С 4-6 месячного возраста видны ядра оссификации (окостенения). В детском возрасте кость активно растет в длину и толщину за счет хрящевых ростковых зон. У взрослого человека гиалиновый хрящ полностью замещается костной тканью, костный рост останавливается.
Вертлужная впадина — место расположения головки бедренной кости, как показано на рис. 4, образована тремя костями таза (верхняя часть — подвздошной, передняя — лонной и нижнезадняя — седалищной). Между этими костями расположен так называемый Y-образный хрящ — важный рентгенологический признак.
 | |
 | |
| Рис. 5 | Рис. 6 |
 Рис. 7 |
 Рис. 8 |
Развитие тазобедренного сустава происходит в процессе тесного взаимодействия головки бедра и вертлужной впадины. Распределение нагрузки на костные структуры определяет ускорение или замедление костеобразования, определяет в конечном результате форму и головки бедра и вертлужной впадины, а также геометрию сустава в целом.
 Рис. 9 |
 Рис. 10 |
Дисплазия тазобедренного сустава может проявляться не только в виде нарушения вертлужной впадины (ацетабулярная дисплазия), но и неправильным развитием проксимального отдела бедренной кости. Форма проксимального отдела бедренной кости чаще всего описывается шеечно-диафизарным углом (ШДУ), который образован срединной линием диафиза и линией, проведенной через центры головки и шейки бедренной кости (см. рис. 9). Эти измерения проводят на фронтальной рентгенограмме.
В зависимости от величины этого угла, в зависимости от того насколько он соответствует возрастной норме, различают нормальную форму проксимального отдела бедренной кости, дисплазию с увеличением этого угла — coxa valga, дисплазию с уменьшением этого угла — coxa vara.
Очень важно соотношение между вертлужной впадиной и головкой бедренной кости. Для оценки геометрии тазобедренного сустава применят много методов, один из них показан на рис. 10. Важным показателем является центрация головки бедра и вертлужной впадины. Если провести линию через края вертлужной впадины (АВ) и линию через середину головки и шейки бедра (CF), то линия СF должна проходить через середину (точка О) линии АВ. Причем угол, образованный этими линиями, должен приближаться к прямому. В этом заключается большой биомеханический смысл: равномерная нагрузка на головку и вертлужную впадину и нормальное развитие этих структур. Угол центрации тесно связан с формой шеечно-диафизарного отдела.
В нижней части рисунка показаны некоторые формы дисплазии тазобедренного сустава, связанные с нарушением шеечно-диафизарного угла и угла наклона в вертлужной падины. Рисунок А - норма. Линия наклона вертлужной впадины и срединная линия головки и шейки составляют прямой угол, ШДУ и угол наклона вертлужной впадины не изменены. Рисунок Б — варус проксимального отдела бедра с нарушением центрации. Рисунок В показывает форму дисплазии с увеличением ШДУ при нормальном угле наклона вертлужной впадины. Рисунок Г — дисплазия, при которой сочетается и избыточный ШДУ и избыточный угол наклона вертлужной впадины.
 Рис. 11 |
 Рис. 12 |
 Рис. 13 |
 Рис. 14 |
Форма, взаимоотношение и размеры структур тазобедренного сустава существенно изменяются при дисплазии. На рис. 14 показана компьютерная модель тазобедренных суставов (правый сустав нормальный, левый — подвывих бедра на фоне дисплазии). Мы видим более вертикально расположенную, уплощенную вертлужную впадину, более развернутую вперед головку бедра, то есть увеличенный угол антеторсии, больший шеечно-диафизарный угол. Такой сустав отстает в развитии, что хорошо видно на рентгеновском снимке (рис. 15) — задержка оссификации головки бедренной кости.
 Рис. 15 |
 Рис. 16 |
Незрелость сустава — это замедленное развитие его структур, в частности, недоразвитие и запаздывание образования ядер окостенения. На практике это означает, что хрящ в отведенное время не перешел в состояние кости. Завершение окостенения головки бедра происходит в возрасте 3–7 месяцев.

В то время как дисплазия является врожденной патологией и подразумевает неправильное формирование и сочленение сустава с тазом. Дисплазию у новорожденных диагностируют зачастую еще в роддоме, а незрелость тазобедренных суставов, ввиду того что она менее выражена, выявляют спустя несколько недель, или даже месяцев после рождения.
Два этих диагноза тесно связаны и, по сути, описывают степень патологи ТБС. Раньше они оба относились к дисплазии, но теперь эти понятия разграничили. Такое точное диагностическое определение проблемы помогает выбрать более точное и правильное лечение. Физиологическая незрелость патология условная, и для ее лечения, по сравнению с дисплазией, применяются более щадящие методики.
Тем не менее, грань между этими заболеваниями довольно тонкая, и если у новорожденного вовремя не заметить недоразвитость тазобедренных суставов, то она может стать причиной различных форм дисплазии, вывиха головки бедренной кости и последующих проблем с ТБС.
Важность ранней диагностики
Ранняя диагностика имеет решающее значение для профилактики возможных патологий ТБС. При своевременно начатом лечении происходит правильное формирование тазобедренного сустава и сохранение всех его функций. На более же поздних сроках диагностики заболевания (6 месяцев и более), лечение занимает больше времени и усилий, потому что к этому времени хрящи окостеневают, вокруг сустава нарастают связки и фиксируют его в неправильном положении.
Доктор Комаровский считает рано начатое лечение основополагающим фактором, гарантирующим его успешность. Ведь очень важно, чтобы головка сустава правильно встала к тому времени, когда ребенок начнет ходить. Иначе может возникнуть вывих бедра и хромота, артрит и артроз, вплоть до хирургического вмешательства во взрослом состоянии.
Как показала практика, двойное обследование новорожденного (в роддоме и детской поликлинике) позволит рано выявить физиологическую незрелость и дисплазию тазобедренного сустава. Поэтому предусмотрен обязательный плановый осмотр детей у ортопеда (в 1, 3 и 6 месяцев) пропускать который нельзя ни в коем случае.
Незрелость тазобедренного сустава из физиологического отклонения в раздел патологии переходит лишь в том случае, если у ребенка в возрасте 3–5 месяцев диагностируется существенное запаздывание в развитии ядер и присутствует ярко выраженная асимметрия.
Физиологическая незрелость
В частности, патология левого сустава встречается намного чаще, чем правого, в силу особого расположения плода в утробе матери, при котором подвижность левой ножки ограничена. Также нужно учесть тот аспект, что у новорожденных физиологическая незрелость обоих тазобедренных суставов является нормой, и их формирование заканчивается к 3-7 месяцам.
Причины, вызывающие недоразвитие сустава у новорожденного
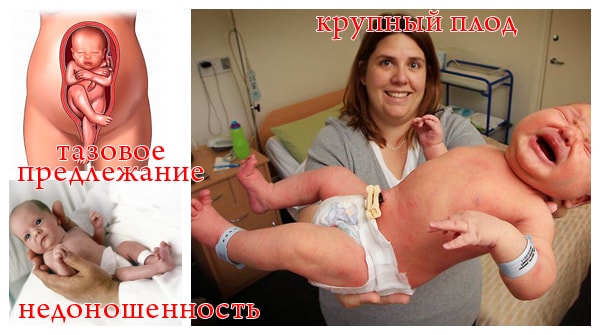
Большинство врачей-ортопедов считают, что причиной различных патологий ТБС служит нарушение закладки тканей еще на уровне эмбрионогенеза. Однако же, существует достаточно много предрасполагающих факторов, которые приводят к незрелости или дисплазии:
- генетическая предрасположенность;
- остро протекающий токсикоз;
- крупный плод;
- ягодичное предлежание плода;
- поздняя беременность;
- неполноценное питание и лечение будущей матери сильнодействующими лекарствами;
- ограниченная подвижность плода, причиной которой может быть маловодие;
- сложные роды.
Доктор Комаровский одним из факторов, предрасполагающих к развитию патологии суставов считает первые самостоятельные роды, во время которых в организме женщины вырабатывается максимальное количество гормона релаксина. Он отвечает за расслабление связок малого таза для облегчения родов и опосредованно вызывает ослабление связочного аппарата ребенка.

Группа риска
Если предрасполагающих факторов для возникновения патологии суставов набирается достаточно много, новорожденного ставят на учет у ортопеда и проводят УЗИ. Одним из них является пол ребенка.
Так, доктор Комаровский отмечает, что у девочек незрелость ТБС встречается в 5-9 раз чаще, чем у мальчиков. Это связано с тем, что физиологически у женщин связки таза обладают высокой эластичностью и больше подвержены растяжению.
К негативным факторам, ухудшающим процесс окостенения, относятся рахит, отсутствие грудного вскармливания, эндокринные заболевания у ребенка.
Признаки незрелости
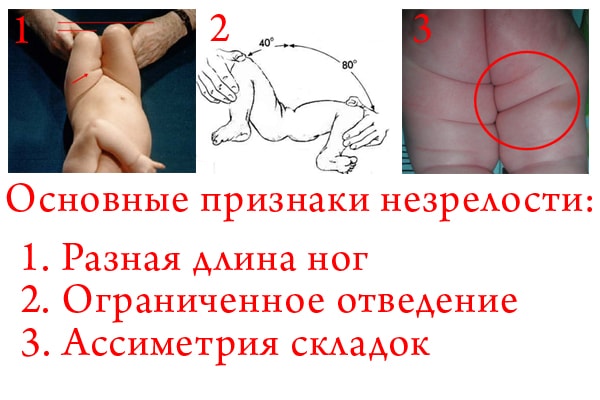
Существует несколько характерных признаков, наличие которых может свидетельствовать о недоразвитии тазобедренного сустава:
- асимметричность паховых или ягодичных складок;
- разная длина ножек или высота коленей при сгибании ног;
- согнутые ножки разводятся в стороны не одинаково;
- щелчки при движении ногой в сторону.
Если вы заметили у ребенка хоть один из перечисленных признаков, сразу же обратитесь к врачу-ортопеду.
Профилактика незрелости
Является доказанным тот факт, что тугое пеленание способствует усугублению ортопедической патологии. Почему грудничков нельзя туго пеленать наглядно покажет доктор Комаровский в программе, посвященной дисплазии тазобедренного сустава у новорожденных.
" alt="">
Прекрасным средством для профилактики и лечения недоразвития является широкое пеленание. Оно помогает зафиксировать суставы в разведенном положении, что способствует их правильному формированию.
Поскольку у девочек патология ТБС встречается чаще, в целях профилактики доктор Комаровский советует использовать самые толстые подгузники, которые родители смогут найти, и желательно, еще на размер больше.

Лечение недоразвития
Используют комплексный подход:
- поливитамины;
- лечебная гимнастика;
- широкое пеленание;
- физиопроцедуры;
- массаж.
В некоторых случаях может быть рекомендовано использование специальных шин и распорок, фиксирующих разведенные ноги ребенка. Выздоровление малыша напрямую зависит от родителей.
При соблюдении всех рекомендаций ортопеда и правильном уходе, практически у всех детей к 6 месяцам удается полностью восстановить функции ТБС.
Вся правда о: врожденный тазобедренного сустава и другая интересующая информация о лечении.
Статистика
Дисплазия тазобедренных суставов распространена во всех странах (2 — 3 %), однако имеются расово-этнические особенности её распространения. Например, частота врождённого недоразвития тазобедренных суставов у новорождённых детей в скандинавских странах достигает 4 %, в Германии — 2 %, в США она выше среди белого населения, чем афроамериканцев, и составляет 1 — 2 %, среди американских индейцев вывих бедра встречается у 25-50 на 1000, тогда как врождённый вывих бедра почти не встречается у южноамериканских индейцев, у южных китайцев и африканцев.
Замечена связь заболеваемости с экологическим неблагополучием. Заболеваемость в РФ составляет примерно 2 — 3 %, а в экологически неблагоприятных регионах до 12 %.
Статистика дисплазий противоречива. Так, на Украине (2004 год) врождённая дисплазия, подвывих и вывих бедра встречаются от 50 до 200 случаев на 1000 (5 — 20 %) новорождённых, то есть существенно (5-10 раз) выше чем на той же территории в советский период.
Отмечена прямая связь повышенной заболеваемости и традиции тугого пеленания выпрямленных ножек младенца. У народов, живущих в тропиках, новорождённых не пеленают, не ограничивают свободу их движения, носят их на спине (при этом ноги ребёнка находятся в состоянии сгибания и отведения) заболеваемость ниже. Например, в Японии в рамках национального проекта в 1975 году была изменена национальная традиция тугого пеленания выпрямленных ножек младенцев. Обучающая программа была нацелена на бабушек, чтобы предотвратить традиционное пеленание младенцев. В результате произошло снижение врождённого вывиха бедра с 1.1—3.5 до 0,2 %.
Чаще эта патология встречается у девочек (80 % выявленных случаев), семейные случаи заболевания составляют примерно треть. Дисплазия тазобедренного сустава в 10 раз чаще встречается у тех детей, родители которых имели признаки врождённого вывиха бедра. Врождённый вывих бедра выявляется в 10 раз чаще у родившихся при тазовом предлежании плода, чаще при первых родах. Часто дисплазия выявляется при медикаментозной коррекции беременности, при беременности, осложнённой токсикозом. Чаще поражается левый тазобедренный сустав (60 %), реже правый (20 %) или оба (20 %)
Анатомические особенности тазобедренного сустава при дисплазии
Дисплазия тазобедренного сустава может проявляться в самых разных формах. Различают три основные формы дисплазий:
- дисплазию вертлужной впадины — ацетабулярную дисплазию
- дисплазию проксимального отдела бедренной кости
- ротационные дисплазии
При дисплазии существенно изменяется форма, взаимоотношение и размеры структур тазобедренного сустава. Развитие тазобедренного сустава происходит в процессе тесного взаимодействия головки бедра и вертлужной впадины. Распределение нагрузки на костные структуры определяет ускорение или замедление костного роста, определяет в конечном результате форму и головки бедра и вертлужной впадины, а также геометрию сустава в целом.
Дисплазия тазобедренного сустава может проявляться не только в виде нарушения вертлужной впадины (ацетабулярная дисплазия), но и в виде неправильного развития проксимального отдела бедренной кости. Форма проксимального отдела бедренной кости чаще всего описывается шеечно-диафизарным углом (ШДУ), который образован срединной линией диафиза и линией, проведённой через центры головки и шейки бедренной кости. Эти измерения проводят на фронтальной рентгенограмме. В зависимости от величины этого угла, в зависимости от того насколько он соответствует возрастной норме, различают нормальную форму проксимального отдела бедренной кости, дисплазию с увеличением этого угла — coxa valga, дисплазию с уменьшением этого угла — coxa vara. Очень важно соотношение между вертлужной впадиной и головкой бедренной кости. Для оценки геометрии тазобедренного сустава применяют много методов, один из них показан на рисунке. Важным показателем является центрация головки бедра и вертлужной впадины. Если провести линию через края вертлужной впадины (АВ) и линию через середину головки и шейки бедра (CF), то линия СF должна проходить через середину (точка О) линии АВ.
Причём угол, образованный этими линиями, должен приближаться к прямому. В этом заключается большой биомеханический смысл: равномерная нагрузка на головку и вертлужную впадину и нормальное развитие этих структур. Угол центрации тесно связан с формой шеечно-диафизарного отдела. В нижней части рисунка показаны некоторые формы дисплазии тазобедренного сустава, связанные с нарушением шеечно-диафизарного угла и угла наклона вертлужной впадины. Рисунок А — норма. Линия наклона вертлужной впадины и срединная линия головки и шейки составляют прямой угол, ШДУ и угол наклона вертлужной впадины не изменены. Рисунок Б — варусная деформация проксимального отдела бедра с нарушением центрации. Рисунок В показывает форму дисплазии с увеличением ШДУ при нормальном угле наклона вертлужной впадины. Рисунок Г — дисплазия, при которой сочетается избыточный ШДУ и избыточный угол наклона вертлужной впадины.
Ротационные дисплазии — нарушение развития костей с нарушением их геометрии в горизонтальной плоскости.
Диагноз и диагностика
Таким образом, классификация степеней патологии тазобедренного сустава в этих случаях должна основываться на клинико-рентгенологических показателях:
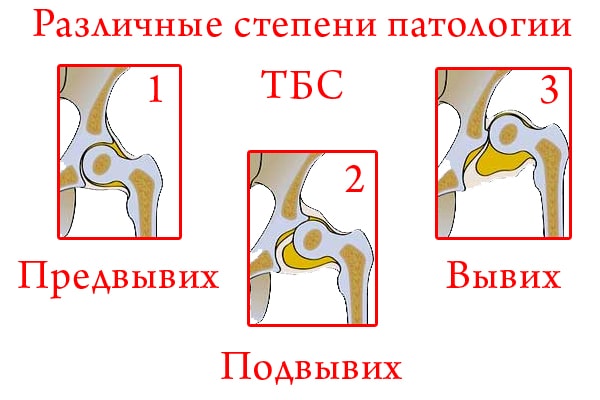
Классификация дисплазии тазобедренного сустава. A: Норма. B: Предвывих. C: Подвывих. D: Врождённый вывих
Предвывих тазобедренного сустава — клинически и рентгенологически определяемое нарушение развития сустава без смещения бедра (В). Такое состояние чаще всего наблюдается у новорождённых. Выявляется, кроме того, на так называемой здоровой стороне у подростков и взрослых при односторонних вывихах.
Подвывих головки бедра — смещение её вследствие антеверсии и вальгуса в пределах суставной впадины: а) первичный, б) остаточный (после вправления головки бедра) (C).
Врождённый вывих бедра (D): а) боковой или переднебоковой, б) надацетабулярный, в) подвздошный высокий.
Своевременно заподозрить или поставить диагноз должен врач ортопед при осмотре новорождённых в родильном доме. Далее больные дети и дети группы риска наблюдаются ортопедом по месту жительства. Всем больным детям и новорождённым из группы риска назначается ортопедическое лечение, которое продолжается до уточнения окончательного диагноза.
Все эти дети должны наблюдаться ортопедом и должны быть обследованы с применением ультразвукового, а с 3-х месячного возраста с применением рентгеновского метода. Диагноз окончательно формулирует врач ортопед по месту жительства на основании осмотра, результатов инструментальных методов и на основании динамического наблюдения ребёнка.
Исследование ребёнка имеет особенности в зависимости от его возраста и от степени нарушения функционального состояния тазобедренного сустава. Осмотр проводят в тихой и спокойной обстановке, в теплом помещении, после кормления, в состоянии максимального расслабления мышц. Можно выделить 4 группы клинических тестов, которые могут указывать на дисплазию тазобедренного сустава у детей первого года жизни:
- асимметрия кожных складок
- укорочение бедра
- симптом соскальзывания Маркса-Ортолани
- ограничение отведения бедра
Часто наблюдаемая асимметрия кожных складок на бедре, особенно у новорождённых, диагностического значения не имеет, она встречается у совершенно здоровых младенцев.
надёжным диагностическим критерием является феномен укорочения бедра за счёт заднего смещения головки бедренной кости относительно вертлужной впадины. Он указывает на самую тяжёлую форму дисплазии тазобедренного сустава — на врождённый вывих бедра. Тест считается положительным, если у лежащего на спине ребёнка с согнутыми в коленных и тазобедренных суставах ногами, колено на больной стороне располагается ниже.
С тех пор этот простой и информативный тест мало изменился и с успехом применяется для диагностики нестабильности и врождённого вывиха тазобедренных суставов у детей первого года жизни. Конечно же требуется определённый практический навык выполнения этого теста, а главное правильное трактование его результатов, сопоставлением его с другими симптомами и результатами исследований.
При дисплазии ядра окостенения появляются позже, размеры их меньше, они развиваются медленнее. В норме ядро окостенения головки бедренной кости большей своей частью располагается медиальнее линии Перкина и ниже линии Хильгенрейнера. При подвывихе и вывихе она смещается вверх и латерально. Ядра окостенения головки бедра появляются у девочек в 4 месячном, у мальчиков в 6 месячном возрасте.
Фронтальный рентгенснимок месячного ребёнка в стандартном положении. Дисплазия левой вертлужной впадины. Подвывих левой бедренной кости
Величина ацетабулярного угла в норме составляет менее 30° у новорождённых и около 20° у детей от 3 месяцев и старше.
«У нормального новорождённого угол наклона крыши (ацетабулярный угол) равен в среднем 25—29°. Угол наклона у грудного
Слева показан рентгеновский снимок, справа — сонографическое изображение. Видна головка бедра, верхне-наружная часть вертлужной впадины, крыло подвздошной кости, отводящие мышцы и лимбус.
Ультрасонография тазобедренных суставов детей первого года жизни является диагностическим стандартом. Основным показанием к применению этого метода является факторы риска и клинические признаки дисплазии суставов у детей до 3-х месяцев. Это достойная альтернатива рентгеновскому исследованию у детей до 6-ти месячного возраста. Ультразвуковой метод достаточно точен и практически безопасен для ребёнка.
(нормально сформированный сустав)
(сустав с физиологической задержкой оссификации)
Читайте также:


