Анализ плевральной жидкости при туберкулезном плеврите
Туберкулезный плеврит – это воспаление плевры, вызванное туберкулезными микобактериями.
Плеврит чаще всего развивается как осложнение других форм туберкулеза – первичного, диссеминированного, инфильтративного. Плеврит может протекать и как самостоятельное заболевание без поражения других органов, в этих случаях он является первым клиническим проявлением туберкулезной инфекции в организме. Серозный экссудативный плеврит у лиц молодого возраста на фоне отсутствия рентгенологических признаков патологии в легочной ткани в 95 % случаев имеет туберкулезную этиологию. Экссудативный туберкулезный плеврит часто развивается у ВИЧ-инфицированных больных.
Заболевают преимущественно молодые лица в возрасте до 35 лет. В зависимости от патогенеза выделяют следующие разновидности туберкулезных плевритов:
1. Перифокальный: возникает контактным путем в результате распространения воспаления из субплеврально расположенного туберкулезного очага на висцеральную плевру ;
2. Аллергический: развивается в сенсибилизированном организме, при этом очаг туберкулезной инфекции может быть в любом месте (чаще - в лимфатических узлах корня легкого). В основе формирования аллергического туберкулезного плеврита лежит повышенное образование иммунных комплексов, которые поражают сосуды и вызывают повышение их проницаемости. В результате происходит пропотевание и скопление жидкости в плевральной полости.
3. Туберкулез плевры: специфическое поражение плевры туберкулезными микобактериями, которые попадают в нее гематогенным или лимфогенным путем. В плевральных листках возникают очаги казеозного некроза и типичные туберкулезные гранулемы.
Выделяют сухой (фибринозный) и экссудативный плеврит. Экссудат может быть фибринозным, серозным, серозно-фибринозным, геморрагическим, серозно-геморрагическим, гнойным. Наиболее частым вариантом туберкулезного плеврита является экссудативный плеврит с наличием серозного выпота. При прорыве каверны в плевральную полость с ее инфицированием развивается гнойное воспаление или эмпиема плевры.
Диагностика туберкулезных плевритов основывается на клинической картине заболевания, данных рентгенологического исследования, результатов изучения плеврального экссудата. Высокую диагностическую ценность имеет видеоторакоскопия, позволяющая осмотреть плевральную полость и провести биопсию пораженной плевры с последующим гистологическим исследованием.
В отличие от остальных клинических форм туберкулеза, туберкулезный плеврит часто начинается остро. Заболевание по клинической картине напоминает пневмонию: резко поднимается температура, возникает сухой кашель, боль в боку, одышка. Нередко таким пациентам в течение длительного времени назначают антибиотики широкого спектра действия, что затягивает своевременное выявление туберкулезной этиологии заболевания.
При постепенном начале плеврита клинические симптомы выражены нерезко, нарастают в течение 2-3 недель. Вначале появляется синдром интоксикации, после чего на стороне поражения возникает боль, ощущение тяжести в боку, нарастает одышка. По мере накопления жидкости в плевральной полости среди клинических проявлений плеврита одышка приобретает доминирующий характер.
Рентгенологически в нижних отделах грудной клетки определяется интенсивное однородное затемнение с косым, достаточно четким краем. Почти у 65 % больных туберкулезным плевритом на стороне поражения выявляется туберкулезный процесс в легких (очаговый, инфильтративный, диссеминированный), нередко с бактериовыделением, что облегчает верификацию специфической природы выпота.
Большое значение для установления диагноза имеет исследование плевральной жидкости. При туберкулезе экссудат прозрачный, опалесцирующий, светло-желтого цвета, содержит нити фибрина. Проба Ривальта положительная, относительная плотность составляет 1015-1025, содержание белка колеблется в пределах 20 - 60 г/л. Количество клеточных элементов в осадке экссудата невелико: у 80 % больных в мазке определяется от 1 до 25 клеток в поле зрения микроскопа. Характерными чертами туберкулезного плеврита является снижение уровня глюкозы до 50 % от ее содержания в крови и ниже, превалирование среди клеток экссудата лимфоцитов (60 – 100 %).
При туберкулезном плеврите КУБ в осадке экссудата обнаруживаются редко – всего у 10-15 % пациентов. Изменения в периферической крови неспецифичны, может определяться нормальное количество лейкоцитов, лейкоцитоз или лейкопения. У 85 % пациентов повышаются цифры СОЕ.
Проба Манту не имеет существенного дифференциально-диагностического значения для взрослых лиц, однако при туберкулезных плевритах она, как правило, положительная, с большими размерами папулы, норм- и гиперергического характера.
Ценным методом верификации диагноза является видеоторакоскопия. Для туберкулезного плеврита характерно наличие на плевре бугорковых высыпаний, многочисленных нитей фибрина. Из-за большого количества фибрина в плевральном экссудате происходит развитие спаечного процесса и осумкование жидкости. Окончательно верифицировать диагноз помогает гистологическое исследование биоптатов плевры.
Под влиянием неспецифической антибактериальной и противовоспалительной терапии общее состояние больных туберкулезным плевритом может улучшиться, иногда уменьшается количество жидкости. Однако полного рассасывания инфильтрации в легких и выпота в плевральной полости не происходит, в легочной ткани могут возникать свежие участки туберкулезного воспаления. На фоне противотуберкулезного лечения рассасывание экссудата происходит медленно, в течение 1-2 месяцев, что требует проведения регулярных плевральных пункций.
Наиболее часто туберкулезный экссудативный плеврит необходимо дифференцировать с парапневмоническим плевритом, который может развиться у больных пневмонией. При парапневмоническом плеврите на рентгенограмме всегда определяется участок воспаления легких в виде очаговых или инфильтративных теней. В плевральной жидкости также может наблюдаться повышение концентрации белка и положительная проба Ривальта, однако в отличие от туберкулеза, определяется более высокое содержание глюкозы (более половины ее содержания в крови), более значительное количество клеточных элементов (от ¼ до всего поля зрения микроскопа), превалирование среди этих клеток нейтрофильных гранулоцитов. При многократном поиске КУБ в мокроте и плевральной жидкости не находят. На фоне лечения антибиотиками широкого спектра действия происходит быстрое рассасывание изменений в легочной ткани и экссудата в плевральной полости.
Вопросы для самоконтроля
1. Какое заболевание является наиболее частой причиной экссудативного плеврита у молодых лиц?
2. Какое содержание белка в плевральном экссудате является характерным для туберкулеза?
3. Какие изменения биохимического состава плевральной жидкости являются характерными для туберкулезного плеврита?
4. Какие изменения клеточного состава плевральной жидкости являются характерными для туберкулезного плеврита?
5. Как часто при туберкулезном плеврите в осадке экссудата выявляются КУБ?
6. Что такое эмпиема плевры?
7. Какие клетки превалируют в составе осадка экссудата при парапневмоническом плеврите?
Если у человека в плевральной полости находится жидкость в большом количестве, это свидетельствует о развитии в организме патологического процесса. Чтобы выявить нарушение, необходимо провести анализ выпота по нескольким направлениям. Ниже представлена информация о том, какие нарушения позволяет выявить исследование, как подготовиться к забору биоматериала и как расшифровать заключение, выданное в лаборатории.
Показания
Плевральная полость - это пространство небольшого размера, внешне напоминающее щель. Она расположена между грудной клеткой и легкими. Плевральная полость - это зона, играющая важнейшую роль в процессе дыхания. В ней происходит выработка небольшого количества жидкости, которая необходима для уменьшения показателя трения легких о грудную клетку с внутренней стороны.
В норме выделяется до 25 мл данной смазки. На фоне течения какого-либо патологического процесса усиливается выработка жидкости. За счет этого легкое не может полностью расправиться при вдохе.
Основное показание к назначению анализа - необъяснимое увеличение количества плевральной жидкости в сочетании с повышенной температурой тела, одышкой, болезненными ощущениями в области груди, кашлем и ознобом. На основании результатов исследования врач может судить о причине патологического состояния.
Что позволяет выявить
Скопление плевральной жидкости является следствием течения многих недугов. Основные причины образования выпота:
- Сердечная недостаточность застойного характера.
- Цирроз печени.
- Ателектаз.
- Нефротический синдром.
- Микседема.
- Слипчивая форма перикардита.
- Проникновение спинномозговой жидкости в плевру после травмы или хирургического вмешательства.
- Смещение венозного катетера (центрального).
- Дуроплевральная фистула.
- Пневмония.
- Туберкулез.
- Новообразования злокачественного характера.
- Закупорка тромбом легочной артерии.
- Системная красная волчанка.
- Ревматоидный плеврит.
- Панкреатит.
- Перфорация пищевода.
- Инфекция грибкового характера.
- Прорыв абсцесса легкого.
- Синдром Мейгса.
- Гиперстимуляция яичников при проведении ЭКО.
- Асбестоз.
- Тяжелая почечная недостаточность хронического характера.
- Саркоидоз.
- Патологии аутоиммунного характера.
- Абсцесс печени.
В процессе анализа плеврального выпота специалист может выявить вышеперечисленные заболевания даже на ранней стадии их развития.
Подготовка
Решение относительно целесообразности проведения пункции принимает лечащий врач на основании результатов диагностики. Если анализ плеврального выпота является необходимостью, специалисту необходимо подготовить пациента к предстоящей процедуре.
В первую очередь, врач направляет пациента на обследование, включающее:
- ЭКГ.
- Рентгенографию.
- УЗИ.
При наличии у пациента выраженного кашля врач назначает ему прием медикаментозных средств.
Непосредственно перед процедурой медсестра измеряет у исследуемого пульс, давление. Кроме того, проводится клинический анализ крови. Если пациент находится без сознания, процедура осуществляется в палате стадионаре. В остальных случаях она осуществляется в манипуляционном кабинете.
Алгоритм забора биоматериала
Пункция плевральной жидкости - это серьезная процедура, которая требует от врача наличия определенных навыков.
Алгоритм ее проведения:
- Пациент принимает положение сидя и упирается руками на спинку стула. Реже больной укладывается на кушетку и поворачивается на здоровый бок. При этом руку он должен завести за голову.
- Медсестра измеряет давление и пульс. За показателями она должна следить в течение всей процедуры. При выявлении отклонений ей необходимо известить об этом врача.
- Специалист изучает рентген-снимок, чтобы определить место прокола. При скоплении патологического выпота игла вводится в зоне 7-9 межреберья по подмышечной линии сзади. Если пациент находится в положении лежа, место прокола несколько смещается.
- Кожный покров вокруг необходимой зоны обкладывается одноразовыми стерильными пеленками. Затем место прокола обрабатывается спиртом или раствором йода.
- Врач проводит анестезию. Как правило, с целью обезболивания используется раствор новокаина. Игла вводится по верхней части нижележащего ребра. Это сводит риск повреждения кровеносных сосудов и нервных волокон до минимума. Раствор впрыскивается постепенно.
- Одноразовой стерильной иглой врач прокалывает плевру. Пациент в это время испытывает резкие болезненные ощущения. Плевральная жидкость поступает в шприц посредством потягивания поршня. При большом количестве выпота используется электроотсос. В подобных случаях игла заменяется на более толстую.
- После откачивания выпота врач вводит в плевральную полость противомикробный препарат.
Завершающим этапом является резкое извлечение иглы. Место прокола затем обрабатывается раствором йода или медицинским спиртом. После этого на него накладывается повязка или клеится пластырь.
Возможные осложнения
Важно знать, что пункция сопряжена с определенным риском. При правильном проведении процедуры он минимален.
В редких случаях развиваются осложнения, требующие немедленного врачебного вмешательства (в том числе хирургического). К ним относятся:
- Повреждение легочной ткани, следствием чего является пневмоторакс.
- Прокалывание желудка, диафрагмы, печени или селезенки. Данные состояния мгновенно нарушают работу сердца и могут привести к его остановке.
- Нарушение целостности кровеносных сосудов.
- Инфицирование плевры или грудной клетки.
- Воздушная эмболия кровеносных сосудов головного мозга.
- Резкое уменьшение показателя артериального давления.
Если у пациента появляется кашель с кровью, он резко бледнеет, теряет сознание или у него появляются судороги, человека помещают в реанимационную палату.
Макроскопическое исследование
Данный анализ плевральной жидкости подразумевает ее оценку по характеру, плотности, прозрачности и цвету.
Врачи разделяют выпот на 2 большие группы:
- Транссудаты. Это жидкости невоспалительного характера.
- Экссудаты. Это выпоты воспалительного характера. Они, в свою очередь, могут быть серозными, серозно-фибринозными, геморрагическими, хилезными, хилусподобными, псевдохилезными, холестериновыми, гнилостными.
Показатели цвета и прозрачности плевральной жидкости в легких напрямую зависят от ее характера. Серозные экссудаты и транссудаты, как правило, имеют светло-желтый оттенок. При этом они прозрачные. Другие виды экссудатов мутные и могут иметь различные цвета.
Плотность жидкости определяется урометром. У транссудатов показатель колеблется в пределах 1005-1015, у экссудатов - выше 1015.

Химическое исследование
В процессе анализа определяется содержание белка с помощью рефрактометра. Показатель измеряется в граммах на литр. Транссудаты содержат до 25 г/л, экссудаты - более 30 г/л.
С целью дифференцирования жидкостей проводится проба Ривальты. Суть метода заключается в подкислении дистиллированной воды с последующим добавлением в нее нескольких капель выпота. Экссудаты в процессе химической реакции образуют помутнение, напоминающее внешне белое облако. Его появление обусловлено наличием в жидкости серомуцина - вещества, которое свертывается при контакте с уксусной кислотой. Транссудаты подобным свойством не обладают, то есть они не образуют помутнения.
Микроскопический анализ
Это исследование плевральной жидкости, в процессе проведения которого оценивается клеточный состав выпота:
- Жировые капли. Свойственны гнойным и хилезным экссудатам.
- Кристаллы холестерина. Присутствуют в старых выпотах.
- Злокачественные клетки.
- Эритроциты и лейкоциты. В норме они присутствуют во всех жидкостях. Увеличенное количество эритроцитов и лейкоцитов может свидетельствовать о наличии гнойного и серозного экссудата.
- Клетки мезотелия. Если они претерпели изменения и обнаруживаются в виде скоплений, это говорит о старом транссудате.
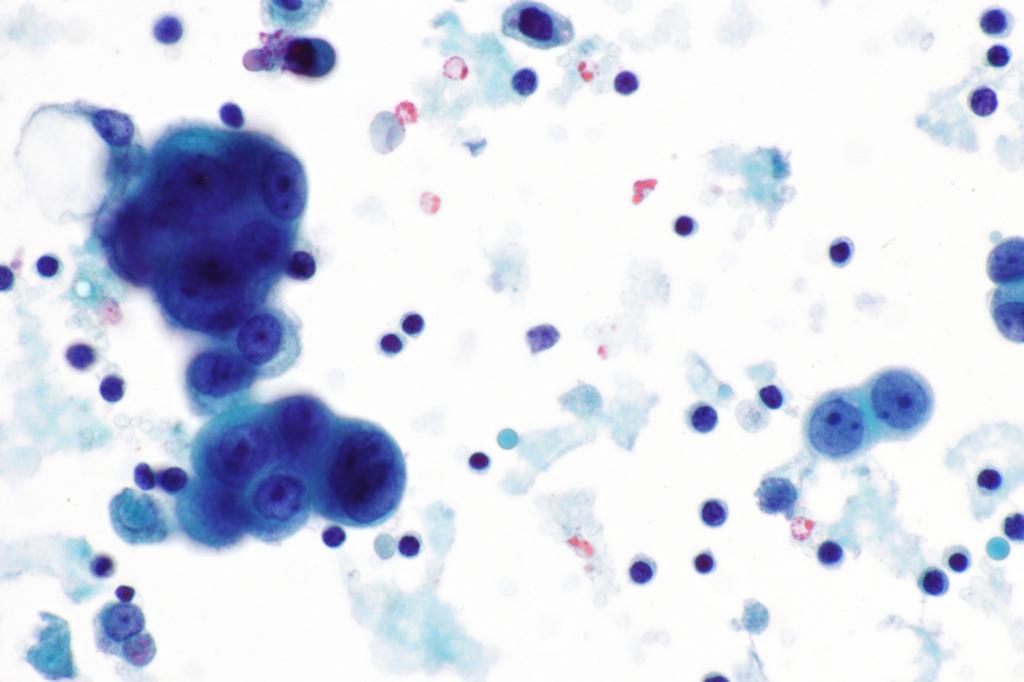
Длительность проведения
Анализ плевральной жидкости требует времени. В большинстве случаев пациент получает заключение спустя 3 рабочих дня после забора биоматериала. При этом сама процедура отнимает не более 30 минут.
Интерпретация результатов
В норме плевральный выпот прозрачный и не имеет цвета. Показатель рН жидкости составляет не менее 7,6 и не более 7,64. Содержание белка в выпоте не должно превышать 2 г/л. Количество лейкоцитов в норме не более 1000 мм 3 . Показатель глюкозы такой же, как и в крови. Уровень же ЛДГ в 2 раза меньше, чем в жидкой соединительной ткани.
Любые отклонения от нормы свидетельствуют о нарушениях:
- Красный цвет выпота - инфаркт легкого, асбестоз, травма, злокачественное новообразование, плевральный эндометриоз.
- Молочный или белый оттенок - метастазирование опухоли, лимфома.
- Черный цвет - организм инфицирован грибком аспергилус.
- Зеленоватый оттенок - наличие свища между желчным пузырем и плевральной полостью.
- Темно-красный или коричневый цвет - амебиаз, разрыв кисты печени.
- Вязкий выпот - эмпиема, мезотелиома.
- Показатель рН менее 6 говорит о повреждении пищевода.
- Уровень рН 7-7,2 - плеврит.
- Показатель рН 7,3 - эмпиема, опухоль, системная красная волчанка, туберкулез, нарушение целостности стенок пищевода. Кроме того, такой показатель нередко свидетельствует о плеврите ревматоидного характера.
- Высокий уровень ЛДГ (1000 единиц и более) - опухоль злокачественного характера, эмпиема, пневмония (как правило, на фоне СПИДа), парагонимоз.
- Показатель глюкозы менее 1,6 ммоль/л - ревматоидный плеврит. Реже - эмпиема.
- Уровень глюкозы от 1,6 до 2,7 ммоль/л - опухоль, разрыв пищевода, плеврит на фоне системной красной волчанки, туберкулез.
- Наличие молочной кислоты свидетельствует об активной жизнедеятельности бактерий.
- Присутствие амилазы в выпоте - панкреатит, нарушение целостности стенок пищевода, псевдокиста поджелудочной железы, некроз тонкого кишечника, язва пептического вида.
- Повышенный уровень нейтрофилов - эмпиема, заболевания инфекционного характера.
- Увеличение показателя эритроцитов - опухоли, травмы грудной клетки, легочный инфаркт.
- Лимфоциты более 85 % - туберкулез, саркоидоз, лимфома, ревматоидный плеврит хронического характера, хилоторакс, синдром желтых ногтей.
- Наличие аномальных клеток - метастазирование опухоли, мезотелиома, рак крови.
- Лимфоциты не менее 50 и не более 70 % - наличие злокачественного новообразования.
- Эозинофилы более 10 % - асбестоз, эмболия легочной артерии, болезни паразитарного или грибкового характера, опухоль.
Таким образом, с помощью анализа плевральной жидкости возможно выявить имеющуюся патологию на любой стадии ее развития.
Где сдать
Исследование выпота проводится как в государственных, так и коммерческих медицинских учреждениях. Но анализ осуществляется не во всех клиниках. Учреждение должно иметь оснащенную лабораторию, реактивы, а также высококвалифицированных работников. Относительно наличия данной услуги необходимо узнавать непосредственно в регистратуре.
Стоимость
Цена анализа плевральной жидкости зависит от региона и политики медицинского учреждения. Например, средняя стоимость исследования в Москве составляет 750 рублей. Необходимым оборудованием и реактивами в столице оснащены 23 лаборатории. Наименьшая цена в Москве - 550 рублей, самая высокая - 950 рублей.
Кроме того, важно учитывать стоимость забора биоматериала. Цена составляет, в среднем, 250 рублей. В частных учреждениях дополнительно оплачивается консультация врача. Стоимость первичного приема варьируется от 1000 до 2500 рублей.
В поликлинике по месту жительства анализ плевральной жидкости (при наличии данной услуги) проводится на бесплатной основе, необходимо только предъявить медицинский страховой полис.
В заключение
Исследование выпота показано при резком увеличении его объема. С помощью анализа плевральной жидкости врач получает возможность выявить наличие патологического процесса даже на ранней стадии его развития. Исследование не подразумевает соблюдения строгих правил подготовки, все необходимые мероприятия врач и медсестра проводят непосредственно перед процедурой.
Пункция выпота сопряжена с возникновением у пациента болезненных ощущений. Для того, чтобы их минимизировать, врач вводит человеку раствор новокаина. После этого осуществляется забор биоматериала. Длительность процедуры составляет около получаса.
Исследование плевральной жидкости
Анализ мокроты
Цель занятия:изучить основные лабораторные методы диагностики заболеваний органов дыхания (исследование плевральной жидкости, исследование мокроты); научиться интерпретировать результаты этих исследований.
Практические навыки: уметь производить макроскопическое и микроскопическое исследования плевральной жидкости и мокроты; уметь интерпретировать результаты обследования.
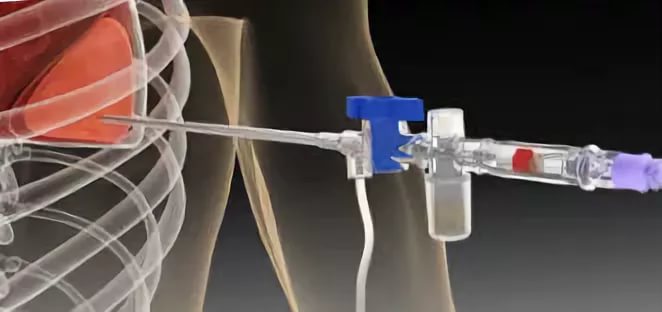
Плевральная пункция
Плевральную пункцию производят для удаления жидкости из плевральной полости, определения характера выпотной жидкости с целью уточнения диагноза и введения в плевральную полость лекарственных веществ.
Проводят плевральную пункцию в VII-VIII межреберьях по верхнему краю ребра между задней подмышечной и лопаточной линиями (в месте наибольшей тупости). Перед пункцией проводят обработку манипуляционного поля йодом и спиртом, а затем местную анестезию. Прокол производят специальной иглой с надетой на нее резиновой трубкой с зажимом (для предупреждения попадания воздуха в плевральную полость). Шприцом, присоединенным к резиновой трубке, после снятия зажима производят извлечение плевральной жидкости.
При удалении значительного количества жидкости используют аппарат Потена. Первоначально удаляют не более 800-1200 мл жидкости, т. к. извлечение большого количества приводит к быстрому смещению органов средостения в большую сторону и может сопровождаться коллапсом.
По характеру выпотную жидкость разделяют на транссудат(невоспалительная жидкость) и экссудат (жидкость воспалительного характера).
Транссудат образуется:
• при заболеваниях сердца (недостаточность кровообращения по большому кругу, адгезивный перикардит);
• печени (циррозы, тромбоз воротной вены); почек (нефротический синдром различной этиологии);
• нарушении обмена электролитов, некоторых гормонов (альдостерона) и при других состояниях.
Экссудатсерозного и серозно-фибринозного характера наблюдается:
• при экссудативных плевритах туберкулезной или ревматической этиологии,
• серозно-гнойного или гнойного характера при бактериальном плеврите; гнилостный — из-за присоединения гнилостной флоры;
• геморрагический экссудат — при злокачественных новообразованиях и травматическом поражении плевры, инфаркте легкого, туберкулезе;
• хилезный — при затруднении лимфооттока через грудной проток вследствие сдавления опухолью, увеличенными лимфоузлами; 5.
• хилезоподобный — вследствие серозного воспаления и обильного клеточного распада с жировым перерождением.
Лабораторное исследование плевральной жидкости
Макроскопическое исследование плевральной жидкости (характер, цвет, прозрачность, запах, относительную плотность).
Характер плевральной жидкости определяется на основании консистенции, цвета, прозрачности, исследования относительной плотности, а также химического исследования содержания белка и клеточного состава.
Цвет: транссудат обычно бледно-желтого цвета; серозный экссудат — бледно- или золотисто-желтый; гнойный — серовато-желтый или желто-зеленый; геморрагический — розовый, темно-красный или бурый; гнилостный — бурый; хилезный и хилезоподобный экссудаты напоминают разбавленное молоко.
Прозрачность: транссудат и серозный экссудат всегда прозрачны или немного опалесцируют. Остальные экссудаты мутны, помутнение обусловлено обилием лейкоцитов (гнойный и серозно-гнойный экссудаты), эритроцитов (геморрагический экссудат), капелек жира (хилезный экссудат), клеточного детрита (хилезоподобный экссудат).
Запах обычно отсутствует. Неприятный, зловонный запах имеет только гнилостный экссудат, он обусловлен распадом белка под действием ферментов анаэробной флоры.
Относительная плотность определяется с помощью урометра, ареометра, отградуированного в пределах от 1.000 до 1,050. В узкий цилиндр наливают 50 мл жидкости. Урометр медленно погружают в жидкость, стараясь не замочить часть, оставшуюся над жидкостью. Показания снимают по верхнему мениску, если жидкость мутная, и по нижнему мениску, — если жидкость прозрачная.
У транссудатов относительная плотность колеблется от 1,005 до 1,015; у экссудатов относительная плотность выше 1,015.
Химическое исследование плевральной жидкости сводится к определению белка. В транссудате содержится 5-30 г/л белка, в экссудатах — более 30 г/л. Для отличия транссудатов от экссудатов предложена проба Ривальты: 100-200 мл дистиллированной воды в цилиндре подкисляют 2-3 каплями ледяной уксусной кислоты и добавляют по каплям исследуемую жидкость. Падающая капля образует помутнение в виде белого облачка, опускающегося до дна сосуда, если исследуемая жидкость — экссудат (вследствие свертывания серозомуцина под влиянием уксусной кислоты). Помутнение не образуется или оно бывает незначительным и быстро растворяется, если исследуемая жидкость — транссудат. Большое количество фибриногена (0,5-1,0 г/л) в экссудате обусловливает его способность к самопроизвольному свертыванию.
Микроскопическое исследование плевральной жидкости
Микроскопическое исследование производят после предварительного центрифугирования, при этом исследуют препараты в нативном виде (неокрашенные) под покровным стеклом и препараты, окрашенные по Романовскому — Гимзе. Среди клеточных элементов различают элементы крови (эритроциты, лейкоциты различных видов) и тканевые клетки (макрофаги, мезотелиальные клетки и др.).
Эритроциты имеются в плевральной жидкости в небольшом количестве (до 15 в поле зрения). Они попадают в жидкость вследствие прокола. В геморрагическом экссудате эритроцитов очень много, они обычно покрывают все поле зрения.
Лейкоциты в небольшом количестве (до 15-20 в поле зрения) содержатся всегда в транссудатах. В экссудатах, особенно гнойных, они встречаются в большом количестве, при этом определяются все виды лейкоцитов, содержащихся в крови.
Нейтрофилы обнаруживают в любых экссудатах, при благоприятном течении воспалительного процесса число их постепенно уменьшается, при неблагоприятном (развитие гнойного воспаления) — резко возрастает. В гнойных экссудатах они являются преобладающими клетками, причем встречаются различные их формы (неизмененные и дегенеративные). При благоприятном течении количество дегенеративных форм уменьшается, увеличивается число активных нейтрофилов.
Лимфоциты имеются в транссудатах в небольшом количестве (до 10-15 в поле зрения) и в каждом экссудате. В серозных экссудатах в разгар заболевания они превалируют в цитологической картине, составляя до 80-90% всех лейкоцитов. Большое количество лимфоцитов содержится также в хилезных экссудатах.
Эозинофилы могут встречаться в серозных, геморрагических экссудатах различной этиологии (ревматические, туберкулезные, посттравматические в стадии рассасывания и др.). При эозинофильных плевритах количество эозинофилов составляет до 30-80% всех клеточных элементов.
Макрофаги обнаруживаются при гнойных, геморрагических экссудатах.
Мезотелий (покровный эпителий) обнаруживается в транссудатах большой давности при заболеваниях почек и сердца и может превалировать над другими элементами, кроме того клетки мезотелия в небольшом количестве можно обнаружить в начальной стадии и в период резорбции экссудатов, а в значительном количестве они иногда встречаются при опухолях, особенно канцероматозе серозных оболочек.
Плазматические клетки могут определяться в значительном количестве при затяжных воспалительных процессах в серозном или гнойном экссудате, а также в период рассасывания раневого геморрагического экссудата.
Полибласты — тканевые клетки различной величины встречаются в гнойных экссудатах.
Клетки злокачественных опухолей обнаруживаются при канцероматозе плевры вследствие первичного (при мезотелиоме) или вторичного (прорастание из соседних и метастазирование из удаленных органов, лимфогрануломатоз) поражения. Цитологическая диагностика рака основывается на обнаружении конгломератов атипичных (злокачественных) клеток.
Жироперерожденные клетки появляются в хилезоподобных экссудатах.
Жировые капли встречаются в большом количестве в хилезных экссудатах, наблюдаются также при хроническом воспалении серозных оболочек, сопровождающемся обильным клеточным распадом с жировым перерождением (хилезоподобный экссудат).
Кристаллы жирных кислот, гематоидина встречаются при гнойных и гнилостных экссудатах.
Кристаллы холестерина появляются при холестериновых экссудатах, которые наблюдаются довольно редко при застарелых осумеованных выпотах плевральной полости, чаще туберкулезной этиологии. Иногда в небольшом количестве встречаются в гнойных экссудатах.

Исследование плеврального экссудата при туберкулезе
По внешнему виду различают следующие типы экссудата, наиболее часто встречающиеся у туберкулезных больных при экссудативном плеврите: серозный, серозно-геморрагический, серозно-гнойный, гнойный, хилезный.
Наиболее ценным исследованием в экссудате является подсчет клеточной формулы жидкости, которая дает представление об их содержании в том или ином экссудате. Подсчет клеточной формулы особенно ценно иметь при повторных анализах, иначе может ускользнуть направление изменений, например, возрастание нейтрофилов в лимфоцитарном, серозном экссудате или увеличение лимфоцитов в жидкости эозинофильного характера.
Для характеристики клеток Н. А. Шмелев и Э. Л. Вольфсон предлагают пользоваться тремя видами окраски: витальной, оксидазной и азур-эозиновой. Наиболее простой из них является окраска по способу Романовского азур-эозиновой смесью. Приготовленная краска наливается на фиксированный мазок на 6-8 минут, но не более. Затем препарат смывается водой и высушивается на воздухе. Процентное соотношение отдельных видов клеточных элементов вычисляется из подсчета 200 клеток.
Мазки из экссудата приготовляют по следующей методике: доставленная прозрачная жидкость центрифугируется (из мутных и тем более гнойных жидкостей препарат готовится без центрифугирования); после центрифугирования жидкость из пробирки быстро сливается и из осадка приготовляются мазки. Затем мазки высушивают на воздухе, фиксируют в метиловом спирту в течение 3-5 минут и окрашивают по Романовскому.
Н. А. Шмелев предлагает для исследования экссудатов пользоваться витальным способом окраски. Этот метод позволяет наиболее быстро и полноценно исследовать клетки в полостных жидкостях. Его преимущество перед техникой фиксированного мазка заключается, во-первых, в быстроте приготовления препарата, так как не нужно фиксировать и красить мазок; во-вторых, в большей сохранности клеток; в-третьих, витально окрашенный препарат позволяет лучше дифференцировать группу клеток с круглыми ядрами и базофильной протоплазмой.
По цитологической картине различают несколько типов плевральных жидкостей:
- эозинофильный и эозинофильно-лимфоцитарный,
- лимфоцитарно-эритроцитарный скудноклеточный; лимфоцитарный; лимфоцитарно-нейтрофильный,
- нейтрофильно-серозный и гнойный,
- мононуклеарно-моноцитарный, макрофаговый, мезотелиальный.
Эозинофильный экссудат наблюдается при туберкулёзных плевритах, особенно при пневмоплевритах. Эозинофилы могут являться преобладающим родом клеток в экссудатах. Однако в некоторых случаях эозинофилы бывают представлены в несколько меньшем проценте (10-20%). Остальные клетки составляют лимфоциты. Экссудат в этих случаях становится эозинофильно-лимфоцитарным. Наряду с эозинофилами и лимфоцитами, в них бывают представлены и гистиоциты, иногда базофильные нейтрофилы.
Эозинофильный экссудат образуется вскоре после наложения лечебного пневмоторакса, особенно после пережигания спаек. По клинической картине такой экссудат характеризуется благоприятным течением, склонен к быстрому исчезновению и не является препятствием к продолжению как искусственного пневмоторакса, так и таких вмешательств, как торакокаустика.
Лимфоцитарный тип экссудата представляет собой наиболее известную картину туберкулезной жидкости. В нем можно выделить несколько подтипов. В одних случаях острый период образования жидкости в плевре нередко сопровождается почти полным отсутствием клеток. При исследовании осадка после длительного центрифугирования можно обнаружить единичные эритроциты и лимфоциты.
В других случаях экссудат с самого начала богат клетками и состоит не только из лимфоцитов, но и других клеточных элементов — эозинофилов, моноцитов, гистиоцитов и нейтрофилов, т.е. наблюдается полиморфная картина. Этот тип экссудата Н. А. Шмелев описывает под названием лимфоцитарно-эозинофильного.
Лимфоцитарный экссудат, как скудноклеточный, так и обильно содержащий клетки, встречается и в остром периоде туберкулезных плевритов и пневмоплевритов, и в холодном. Третий подтип лимфоцитарного экссудата (лимфоцитарно-нейтрофильный) характеризуется значительной примесью нейтрофилов. Он является неблагоприятным по своему клиническому значению и представляет переход к следующей группе.
Нейтрофильный тип экссудата может быть как серозным, так и гнойным. Серозный выпот, содержащий нейтрофилы, представляет собой начальную фазу нагноения, это — микрогнойный экссудат. Рассасывание нейтрофильных экссудатов при пневмоплевритах, по наблюдениям Н. А. Шмелева, является большой редкостью, при поддержании же пневмоторакса нейтрофильный серозный экссудат переходит в макроскопически гнойный.
Гнойный экссудат по своему характеру бывает исключительно нейтрофилиным. Он отличается от серозно-гнойного выпота тем, что все нейтрофилы в гнойном экссудате находятся в состоянии дегенерации и значительной деструкции.
Мононуклеарный тип экссудатов состоит из моноцитов, гистиоцитов и клеток мезотелия. Моноцитов в экссудате может быть только выражением бистро преходящей фазы в течении экссудативного процесса. Он наблюдается при высыпании бугорков в плевре. При исследовании экссудата моноциты обнаруживаются в значительном количестве и располагаются обычно группами.
Макрофаговая реакция наблюдается главным образом при таких осложнениях, как кровоизлияние в плевральную полость, а также в незначительной степени при гнойных экссудатах туберкулезного характера. Мезотелиальные клетки обнаруживаются обычно наряду с макрофагами. Большое количество их наблюдается, однако, не при туберкулезе, а при таких заболеваниях, как новообразование.
Помимо цитологического исследования, экссудат подвергается также и бактериоскопическому исследованию на туберкулезные микобактерии. Для обнаружения туберкулезных микобактерий серозный экссудат длительно центрифугируется, затем верхний слой сливается, из осадка делают мазки и подвергают микроскопированию.
При отрицательных бактериоскопических результатах следует прибегать к исследованию экссудата методом флотации. Последний флотируется также, как и мокрота, при количествах от нескольких капель до 15-20 мл.
Читайте также:


