Что такое очаговый туберкулез сомнительной активности
Выделяют два варианта в течении очагового туберкулеза. К очаговым формам относятся:
1) как недавно возникшие, свежие так называемые мягкоочаговые процессы размером очагов до 10 мм;
2) так и более давние, старые фиброзноочаговые образования, но с признаками активности процесса.
1. Свежий очаговый туберкулез характеризуется наличием мелких зон инфильтрации до 10 мм в виде слабоконтурирующихся мягких очаговых теней со слегка размытыми краями.
2. Фиброзноочаговый туберкулез проявляется наличием более плотных и интенсивных очагов, иногда с включением извести, фиброзными изменениями вокруг в виде тяжей и участков гиперпневматоза. При фиброзноочаговом туберкулеза в период обострения, наряду со старыми могут также появляться и свежие, мягкие очаги, т.е. обнаруживаться очаги различной плотности и интенсивности, что свидетельствует об их потенциальной активности.
Надо отметить, что независимо от варианта течения, морфологические изменения при очаговом туберкулезе легких характеризуются, как правило, преимущественно продуктивной воспалительной реакцией небольшой протяженности с казеозом в центре.
Оформление диагноза согласно клинической классификации:
Очаговый туберкулез (мягкоочаговый) в S1 правого легкого в фазе инфильтрации (и распада), БК- (минус).
Распространенность и удельный вес. До последнего времени очаговый туберкулез легких считался самым частым проявлением легочного туберкулеза у взрослых. И до настоящего времени на некоторых территориях бывшего СССР он составляет в структуре заболеваний до 30-40% среди всех впервые выявленных больных. Однако там, где флюорография как метод массовой общедоступной диагностики применяется регулярно уже несколько лет подряд, удельный вес очагового туберкулеза снижается до 20-25% и возрастает удельный вес другой клинической формы – инфильтративного туберкулеза, что имеет место в настоящее время и в Республике Беларусь.
Источники инфекции и патогенез развития. Известный патологоанатом А.И. Абрикосов, характеризуя очаги в верхушках легких, (которые в последующем получили его имя), отмечал, что туберкулезный очаг начинается, прежде всего с эндобронхита, как следствие экзогенной суперинфекции. После чего появляется небольшой очаг пневмонии в легком с быстрым переходом экссудативной воспалительной реакции в продуктивную.
1. Подобную теорию поддерживали крупные русские фтизиатры того времени А.Н. Рубель и Г.Р. Рубинштейн. Они считали, что очаговый туберкулез всегда возникает в связи с суперинфекцией.
2. Представители украинской школы Б.М. Хмельницкий и М.Г. Иванова придерживались другого представления о патогенезе очагового туберкулеза и утверждали, что очаговый туберкулез развивается, как правило, в результате эндогенной реактивации старых очагов.
В настоящее время не только в странах СНГ, но за рубежом принято считать, что экзогенный механизм очагового туберкулеза, хотя и возможен, но в современных условиях встречается значительно реже.
Чаще всего очаговый туберкулез возникает не в результате суперинфекции, а вследствие реактивации старых остаточных изменений туберкулезной инфекции в организме человека как первичного, так и вторичного периодов.
В последние годы работами отечественных фтизиатров Н.А. Шмелева, З.С. Земсковой, И.Р. Дорожковой показано, что в старых очагах могут сохраняться не патогенные, а так называемые персистирующие формы микобактерий туберкулеза, несмотря на отсутствие признаков активности туберкулеза (происходит L–трансформация БК).
При соответствующих условиях и при благоприятной ситуации происходит их реверсия, т.е. превращение персистирующих микобактерий в обычные, жизнеспособные, размножающиеся микобактерии, которые могут вызвать вспышку туберкулеза в виде ограниченного очагового процесса.
Вторым источником очагового туберкулеза легких может явиться хронически текущий первичный туберкулез легких. Сейчас таких больных, правда, мало, но все-таки они встречаются. Если длительное время сохраняется активный туберкулезный процесс в лимфатических узлах средостения, у таких больных на том или ином этапе может возникнуть очаговый процесс вторичного периода лимфогенного генеза.
В виде исключения, третьим источником очаговых измененийв легких может явиться гематогенная диссеминация из экстрапульмональных (внелегочных) активных туберкулезных очагов различной локализации.
И, наконец, при четвертом источнике очаговый туберкулез легких может быть исходом, обратным развитием других клинических форм легочного туберкулеза. Такой генез в связи с успехами химиотерапии в настоящее время встречается не так уж редко.
У таких лиц формирующиеся очаговые изменения надо рассматривать не как начало туберкулезного процесса, а как результат инволюции, обратного развития, результат заживления инфильтративного, кавернозного, диссеминированного туберкулеза легких. При этом формируется всегда фиброзно-очаговый туберкулез. В подобных случаях диагноз очагового туберкулеза ставится на каком-то этапе процесса заживления.
Чаще очаговый туберкулез легких характеризуется малосимптомным клиническим течением, хотя нередко наблюдается инаперцептное течение, т.е. с минимальными клиническими признаками туберкулезной интоксикации, которым больной в начале заболевания не придает существенного значения. Острого начала, как правило, не бывает или отмечается в виде исключения.
Все клинические проявления очагового туберкулеза можно разделить на две группы:
1) синдром общей маловыраженной интоксикации;
1. Синдром общей интоксикации:
1) субфебрильная (реже кратковременная фебрильная) температура тела – чаще во второй половине дня;
2) повышенная потливость (чаще в ночное время);
3) понижение работоспособности;
4) вялость, усталость;
5) появление синдрома невыраженной, длительной, иногда волнообразной вегето-сосудистой дистонии;
6) нарушение сна и аппетита.
2. Грудные симптомы:
1) небольшой или невыраженный кашель (покашливание) с незначительным количеством мокроты или без мокроты;
2) иногда невыраженные мелкопузырчатые влажные хрипы на высоте вдоха или при покашливании хрипы определяемые на ограниченном участке одной из верхушек легких;
3) бронхиальный оттенок дыхания;
4) иногда укорочение перкуторного звука;
5) очень редко кровохарканье как яркий симптом, привлекающий внимание врача и больного.
В целом клиника очагового туберкулеза легких характеризуется скудностью и невыраженностью симптоматики, вплоть до ее отсутствия. Общий вид больных, как правило, не страдает.
Очаговый туберкулез легких при позднем выявлении и отсутствии лечения характеризуется обычно длительным хроническим волнообразным течением со сменой фаз невыраженного обострения и затихания, но даже в период вспышки характерно отсутствие ярких клинических проявлений.
Следует отметить, что симптомы интоксикации чаще отмечаются при мягкоочаговом варианте очагового туберкулеза легких, чем при фиброзноочаговом в виду того что при последнем происходит адаптация организма к существующему длительно туберкулезному процессу.
Особое внимание следует обратить, что наиболее информативным методом в диагностике очагового туберкулеза является плановые, регулярные рентгенофлюорографические исследования или выполняемые по показаниям, по инициативе врача. Без рентгенологического исследования нельзя определить ни локализацию очагов, ни их число, ни их плотность и характер контуров, которые могут указывать на давность процесса и вариант течения очагового туберкулеза. Поэтому очаговый туберкулез легких в основном выявляется при профилактической флюорографии и значительно реже при диагностическом рентгенологическом исследовании.
Кроме рентгенологического метода, высоко достоверным признаком в диагностике очагового туберкулеза имеет обнаружение БК в мокроте или промывных водах бронхов (бактериоскопическое исследование выполняется не менее 3-х раз с 2-3 кратным посевами материала на питательной среде).
Однако в силу ограниченности туберкулезного процесса при очаговой форме и редким распадом легочной ткани бактериовыделение обнаруживается сравнительно не часто. Так, без распада в фазе инфильтрации МБТ обнаруживаются даже при тщательной бактериоскопии только у 1-3% больных, а при применении метода посева не более чем у 10-20% больных.
Обычно у больных очаговым туберкулезом бактериовыделение скудное, не представляет серьезной эпидемиологической опасности, но имеющее большое диагностическое значение для подтверждения диагноза туберкулеза.
Другие же лабораторные исследования при очаговом туберкулезе малоинформативны. Так, например, туберкулиновая чувствительность по пробе Манту в стандартном разведении с 2ТЕ ППД-Л характеризуется нормэргическим или гипоэргическим характером. Гиперергические пробы выпадают сравнительно редко, что в таком случае свидетельствует о туберкулезной природе выявляемых рентгенологически очагов и об их активности.
Гематологические показатели крови при общем и биохимических исследованиях или нормальные, или имеет небольшие отклонения в сторону повышения некоторых из них (СОЭ, количество лейкоцитов, изменение альбумино-глобулинового коэффициента, белковых фракций, СРБ, сиаловых кислоты, гаптоглобина и серомукоида).
Особое внимание надо обратить на диагностику активности фиброзноочаговых изменений в легких, которые выявляются, как правило, на разных этапах и фазах развития очагового процесса. Поэтому проблема диагностики очагового туберкулеза легких и особенно определение его активности является и остается одной из важных и трудных проблем современной фтизиатрии.
Среди признаков активности следует выделить достоверные и косвенные.
1. Достоверные:
1) обнаружение бактериовыделения;
2) положительная или отрицательная динамика туберкулезных изменений в легких, доказанная повторными рентгенологическими исследованиями в процессе наблюдения.
Однако в начале наблюдения эти признаки в большинстве случаев отсутствуют и могут быть выявлены только через несколько месяцев.
В связи с этим особое значение для своевременного определения активности очагового туберкулеза легких в сомнительных случаях приобретают косвенные признаки.
2. Косвенными признаками являются:
1) выявление невыраженных симптомов туберкулезной интоксикации;
2) локальные признаки активности воспалительного процесса в легких, определяемые физикально и рентгенологически;
3) признаки активности туберкулеза, полученные при диагностической бронхоскопии;
4) появление не только местной, но и общей реакции организма на подкожное введение туберкулина в дозе 50 или 100 ТЕ (по типу пробы Коха).
При отсутствии явных достоверных и косвенных признаков активности в некоторых случаях вопрос решается при динамическом наблюдении за состоянием больного, т.е. используется, так называемый, диагностический тест-времени. При обнаружении даже незначительных признаков предполагаемой туберкулезной интоксикации или многочисленных очаговых теней особенно в обоих легких, применяется тест-пробной химиотерапии тремя противотуберкулезными препаратами до 2-х месяцев в дневном стационаре или санатории. При отсутствии динамики через 2 месяца лечения процесс в легких рассматривается как неактивный.
Прогноз и исходы. При правильном лечении больного очаговым туберкулезом легких и переносимости препаратов прогноз для жизни, здоровья и трудоспособности, как правило, благоприятный. Смертельных исходов от очаговой формы туберкулеза не бывает, если очаговый процесс при стечении ряда неблагоприятных факторов и прогрессировании не переходит в другие более распространенные формы, которые и определяют последующий прогноз у больного. Подобное положение отмечается не более чем у 2-7% больных.
Полное рассасывание туберкулезных очагов в легких также наблюдается редко (у 3-5% больных).
У большинства же, или у 90-95%, больных при наступлении клинического излечения, как правило, формируются в легких остаточные неактивные фиброзноочаговые изменения. Часть очагов может подвергнуться кальцинации. Такие очаги называются кальцинатами или петрификатами.
Не нашли то, что искали? Воспользуйтесь поиском:
Данным понятием обозначают туберкулезные изменения в легких и других органах, активность которых представляется неясной. Для уточнения активности туберкулезного процесса выделена 0-А подгруппа диспансерного наблюдения, назначение которой состоит в проведении комплекса диагностических мероприятий.
Основной комплекс диагностических мероприятий проводят в течение 2-3 недель. При необходимости тест-терапии срок диагностики не должен превышать 3 месяцев.
Из нулевой группы пациенты могут быть переведены в первую или направлены в лечебно-профилактические учреждения общей сети.
Активный туберкулез
Специфический воспалительный процесс, вызванный микобактериями туберкулеза (МБТ) и определяемый комплексом клинических, лабораторных и лучевых (рентгенологических) признаков.
Больные активной формой туберкулеза нуждаются в проведении лечебных, диагностических, противоэпидемических, реабилитационных и социальных мероприятий.
Всех больных активным туберкулезом, выявленных впервые или с рецидивом туберкулеза, зачисляют только в I группу диспансерного наблюдения. Взятие их на учет во II группу не допускается.
Если при хирургическом вмешательстве у пациента, состоящего в третьей группе, были обнаружены признаки активного туберкулезного процесса, то его оставляют в третьей группе и проводят противотуберкулезную терапию длительностью до 6 месяцев.
Вопрос о взятии на учет впервые выявленных больных туберкулезом и снятии с этого учета решает ЦВКК (КЭК) по представлению фтизиатра или другого специалиста противотуберкулезного учреждения (туберкулезного отделения). О взятии под диспансерное наблюдение и о прекращении наблюдения противотуберкулезное учреждение извещает пациента в письменной форме (приложения № 1 и 2). Даты извещения регистрируют в специальном журнале.
Хроническое течение активных форм туберкулеза
Длительное (более 2 лет), в т.ч. волнообразное (с чередованием затиханий и обострений) течение заболевания, при котором сохраняются клинико-рентгенологические и бактериологические признаки активности туберкулезного процесса.
Хроническое течение активных форм туберкулеза возникает вследствие позднего выявления заболевания, неадекватного и несистематического лечения, особенностей иммунного состояния организма или наличия сопутствующих заболеваний, осложняющих течение туберкулеза.
Из II-А подгруппы пациент может быть переведен в III группу или II-Б подгруппу.
Клиническое излечение
Исчезновение всех признаков активного туберкулезного процесса в результате проведенного основного курса комплексного лечения.
Констатация клинического излечения туберкулеза и момент завершения эффективного курса комплексного лечения определяются отсутствием положительной динамики признаков туберкулезного процесса в течение 2-3-х месяцев. Срок наблюдения в I группе не должен превышать 24 месяца, включая 6 месяцев после эффективного хирургического вмешательства. Из I группы больной может быть переведен в III или II группу.
Бактериовыделители
Больные активной формой туберкулеза, у которых в выделяемых во внешнюю среду биологических жидкостях организма и/или патологическом материале обнаружены МБТ. Из больных внелегочными формами туберкулеза к бактериовыделителям причисляют лиц, у которых МБТ обнаруживают в отделяемом свищей, в моче, менструальной крови или выделениях других органов. Больные, у которых МБТ выделены при посеве пункционного, биопсийного или операционного материала, как бактериовыделители не учитываются.
Множественная лекарственная устойчивость МБТ – это их устойчивость к действию изониазида и рифампицина одновременно, с наличием или без наличия устойчивости к любым другим противотуберкулезным препаратам.
Полирезистентность – это устойчивость МБТ к любым двум и более противотуберкулезным препаратам без одновременной устойчивости к изониазиду и рифампицину.
При наличии клинико-рентгенологических данных об активности туберкулезного процесса больного берут на учет как бактериовыделителя даже при однократном обнаружении МБТ. При отсутствии клинико-рентгенологических признаков активного туберкулезного процесса для взятия больного на учет как бактериовыделителя необходимо двукратное обнаружение МБТ любым методом микробиологического исследования. В этом случае источником бактериовыделения может быть эндобронхит, прорыв казеозного лимфатического узла в просвет бронха или распад небольшого очага, трудно определяемого рентгенологическим методом и др.
Однократное обнаружение МБТ у контингентов III группы при отсутствии клинико-рентгенологических симптомов, подтверждающих реактивацию туберкулеза, требует применения углубленных клинических, лучевых, лабораторных и инструментальных методов обследования с целью установления источника бактериовыделения и наличия или отсутствия активного туберкулеза.
В целях установления бактериовыделения у каждого больного туберкулезом до начала лечения должна быть тщательно исследована мокрота (промывные воды бронхов) и другое патологическое отделяемое не менее трех раз методом бактериоскопии и посевом. Обследование повторяют в процессе лечения ежемесячно до исчезновения МБТ, которое в последующем должно быть подтверждено не менее, чем двумя последовательными исследованиями (бактериоскопическими + культуральными) с промежутками в 2-3 месяца.
Последнее изменение этой страницы: 2017-01-19; Нарушение авторского права страницы

Очаговый туберкулез легких — это вид вторичного заболевания, которое протекает с образованием в органах дыхания воспалительных очагов. В большинстве случаев болезнь практически не имеет выраженных симптомов, поэтому нередко ее выявляют при флюорографическом обследовании.
Причины возникновения
Такая форма заболевания появляется из-за повторного заражения организма на фоне не до конца устраненного первичного инфекционного процесса или активизации микобактерий в старых патологических очагах. В первом случае патология развивается при продолжительном общении с больным, у которого диагностирована открытая форма туберкулеза.
Активация палочки Коха в организме происходит при проживании в неблагоприятных социально-бытовых условиях, в регионах, где зафиксирована неблагополучная эпидемиологическая ситуация, или если отсутствует специфическая иммунизация населения.
Очаговый туберкулез в обоих случаях появляется на фоне ослабленных иммунных сил, чему способствуют:
- стрессовые ситуации;
- переутомление;
- некачественное питание;
- вредные привычки;
- такие патологии, как язва желудка, диабет, пневмокониозы;
- прием иммунодепрессантов.
Возбудителем патологии является палочка Коха, поражающая легкие. От больного человека она может передаваться следующим образом:
- воздушно-капельным путем;
- при использовании одежды, посуды и других личных предметов больного.
Поэтому такая патология считается заразной, передающейся от туберкулезных больных с открытой формой.
Классификация
Туберкулез имеет несколько видов. Классифицируется патология по количеству очагов, их локализации, размеру, степени воспалительного процесса.
По количеству патологических участков болезнь бывает:
- С единичным очагом.
- С многочисленными очагами. Наблюдается более 2 патологических участков, которые между собой никак не связаны.
По месту расположения очагов:
- верхнедолевая;
- нижнедолевая;
- среднедолевая (для легкого, расположенного справа).
Чаще всего диагностируется очаговый туберкулез верхней доли правого легкого.
По степени давности развития болезнь бывает:
- Мягко-очаговой. Характерна для начальной стадии развития заболевания. Очаг состоит исключительно из патологических клеток и распадающихся тканей. Возникает у больного, который был ранее инфицирован микобактериями.
- Фиброзно-очаговой. Характерна для поздней стадии заболевания. В патологическом очаге формируется соединительная ткань, которая замещает очаги деструкции и ограничивает аффект от нормальной легочной ткани.
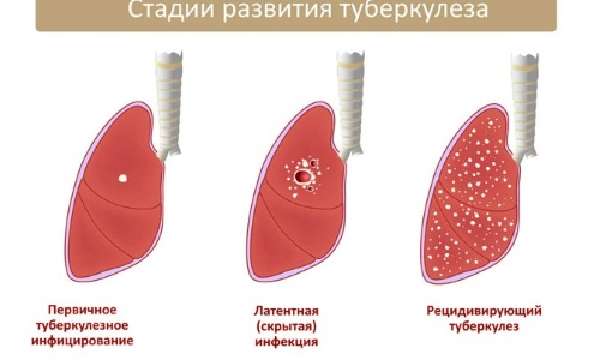
Заболевание протекает в 3 фазах:
При очаговом туберкулезе в фазе инфильтрации в легких возникают небольшие патологические области. Появляются они как в одном, так и в обоих органах. При этом отсутствуют симптомы, т. к. воспалительный процесс не развивается.
Но бактерии оказывают на организм негативное воздействие, провоцируя развитие тахикардии, вегетососудистой дистонии, снижение работоспособности.
Туберкулез в фазе распада появляется в результате прогрессирования болезни. В этом случае происходит расплавление кавернозных очагов и в легких появляется полость. Очаг распадается, и сопровождается это хрипами в бронхах и кровохарканьем. При фазе уплотнения наблюдается затихание воспалительного процесса. Происходит уплотнение казеоз, вокруг них формируется соединительная ткань.
По размеру очаги бывают средними (3-6 мм) и большими (6-10 мм). Существуют мелкие очаги – не более 3 мм, но они называются инфильтратом и характерны для инфильтративного вида заболевания.
Диагностика
Чтобы диагностировать очаговый туберкулез, врач собирает анамнез и изучает жалобы больного. После этого проводит пальпацию и стетоакустическое обследование. При обострении хрипы можно услышать после покашливания.
Такое заболевание характеризуется мало выраженными симптомами или их отсутствием, поэтому обнаруживается патология при проведении флюорографического исследования. У большинства больных выявляют плохо выраженные признаки интоксикации, такие как:
- субфебрильная температура по вечерам;
- потливость;
- небольшой озноб;
- чувство жара;
- слабость.
Также наблюдается бессонница и отсутствие аппетита. При таком заболевании могут развиться симптомы гипертиреоза: снижение веса, пучеглазие, тахикардия. Нередко появляется болевой синдром между лопатками. Кашлевый рефлекс бывает сухим или сопровождается незначительным выделением мокроты.
Пациенту проводят рентген легких в 2 проекциях. При свежем заболевании на снимке очаги представлены в виде теневых образований небольшого и крупного размера, имеющих округлую форму. Нередко они локализуются в верхних отделах легких. Для хронической формы патологии характерны плотные фокусы с очагами фиброзных тяжей. При фиброзе ткани легкого мелкие очаги соединяются и перемещаются к верхушке легкого, а к плевре тянутся тени в виде полос.
К дополнительным методам исследования относят:
Но такие разновидности обследования малоинформативны и назначают исключительно для того, чтобы уточнить диагноз. Например, возбудителя болезни в биологическом материале обнаруживают, если имеется полость распада. Проба Манту показывает положительную реакцию, но только в случае первичного инфицирования.
Выявить очаговый туберкулез помогает взятие мокроты и промывных вод бронхов. Кроме того, в анализе крови наблюдается увеличение СОЭ, повышение концентрации палочкоядерных нейтрофилов. При эндоскопическом исследовании выявляют изменения бронхиального дерева, характерные для хронической формы заболевания.
Схемы лечения
Лечение двухстороннего или одностороннего туберкулеза проходит результативно, если оно было начато своевременно. При таком заболевании применяют стандартную схему терапии с использованием 2-3 медикаментов против туберкулеза.
Врач может назначить:
- при экссудативном воспалительном процессе – Стрептомицин, Рифампицин и Изониазид;
- при обострении заболевания – Рифампицин и Изониазид.
Курс лечения длится 6-9 месяцев. В первые 4 месяца препараты нужно принимать каждый день, потом – 2-3 раза в неделю. При этом терапия обязательно сопровождается регулярным проведением рентгена. Положительная динамика, которая наблюдается в течение первых 3 месяцев, указывает на благоприятный прогноз. При сомнительном результате Изониазид рекомендуется сочетать с Пиразинамидом или Эмбутанолом. Лечение очагового туберкулеза считается результативным, если произошло полное рассасывание казеозных очагов.
Определение активности туберкулеза — весьма важная задача клиники, диагностики, эпидемиологии туберкулеза и организации борьбы с ним. От ее правильного решения зависят реализация ряда лечебно-профилактических мероприятй индивидуального и государственного значения, а также достоверность статистических данных об общей численности больных и ее динамике в стране. Однако на этом пути лежат значительные трудности, обусловленные особенностями патогенеза и клиники туберкулеза, протекающего весьма многообразно и часто скрыто или малосимптомно. Под влинянем туберкулиностатической терапии у больных сравнительно быстро устраняются функциональные расстройства, исчезают катаральные явления в легких, прекращается бацилловыделение, подвергаются инволюции рентгенологически определяемые изменения в легких.
Важно также и то, что до последнего времени нет единого и общепринятого критерия активности туберкулеза. По рекомендации экспертов ВОЗ ее показателем служит только обнаружение микобактерий в мокроте и других выделениях больного. В остальных случаях при соответствующих клинических данных можно лишь подозревать наличие активного процесса. Такого именно принципа, например, придерживаются в Дании. Однако как ни велико значение этого признака, его нельзя считать безупречным. Еще Г. Р. Рубинштейн и М. Д. Розанова (1950) указывали, что микобактерии туберкулеза удается найти в желудочном содержимом даже здорового человека. Их обнаруживают иногда при абсцессе, гангрене или раке легкого, если патологический процесс локализуется в зоне заглохших туберкулезных очагов.
Вместе с тем у части впервые выявленных больных с явно активным и даже деструктивным туберкулезом не всегда находят микобактерии, несмотря на использование современных методов лабораторной диагностики. Так, Kuntz (1964) при исследовании мокроты и промывных вод бронхов у 341 больного активным туберкулезом легких у 32% из них не обнаружил микобактерии, несмотря на применение всех способов, в том числе и биологического. Н. М. Рудой (1975) установил, что удельный вес бацилловыделителей при активном туберкулезе легких без распада составляет 44,7%. Вместе с тем у значительного числа больных туберкулезом легких сравнительно часто отмечается скудное бацилловыделение (Ф. А. Рашитова, 1974).

Существует последовательный переход от активного к затихающему, затем к возможно еще активному, а в дальнейшем к возможно неактивному и в конце концов к неактивному процессу, — утверждает Jarosczewicz. Но как разграничить такие фазы инволюции болезни — на этот вопрос автор не дает конкретного ответа. Вот почему в отдельных странах его решают различно. В ГДР, например, считают неактивным туберкулез, если он не проявляется какими-либо клиническими, рентгенологическими и лабораторными признаками активности в течение 1 года при ограниченных формах процесса и на протяжении 2 лет при большей его распространенности. Если состояние благополучия сохраняется 5—10 лет, то можно предполагать наступившее излечение от туберкулеза (Steinbruck, 1966).
В Дании, как указывалось выше, основным критерием неактивности процесса является отсутствие бацилловыделения в течение 3 лет. В Чехословакии туберкулез считают неактивным, если при систематическом наблюдении в течение не менее 2 лет отсутствуют клинические симптомы ранее бывшего заболевания. К таким лицам относят носителей фиброзных специфических изменений в легких, выявленных при флюорографии, которые ранее не болели активным туберкулезом. Все эти контингепты ввиду возможности рецидива процесса пожизненно наблюдаются в противотуберкулезных учреждениях.
В России, согласно принятому в 1973 г. положению, различают лиц: 1) с активным туберкулезом органов дыхания (I группа контингента взрослых, подлежащих учету в диспансере); 2) с затихающим процессом (II группа); 3) с неактивным туберкулезом (III группа). К последней группе относятся клинически излеченные от туберкулеза, что подтверждается дифференцированными сроками наблюдения (от 1 года до 5 лет), зависящими от исходной формы процесса, полноценности проведенного лечения, распространенности и характера остаточных специфических изменений в легких (больших или малых), а также от условий труда, быта и сопутствующих заболеваний. Кроме того, различают лиц с туберкулезными изменениями в легких, нуждающихся в уточнении активности процесса (группа 0).
Наконец, выделена группа лиц (VII) с повышенным риском заболевания туберкулезом или его рецидива. В нее включают лиц, ранее состоявших в III группе диспансерного наблюдения или впервые выявленных, но также с неактивными малыми или выраженными остаточными фиброзно-очаговыми, цирротическими изменениями, множественными кальцинатами, особенно при наличии отягощающих факторов. Эта категория может быть пополнена за счет тех, у которых при обследовании вначале выявлен туберкулез органов дыхания сомнительной активности (группа 0), но затем в результате динамического наблюдения, а нередко только после пробной химиотерапии специфические изменения в легких признаны неактивными.
Очаговый туберкулез легких развивается на фоне первичных источников болезни, ранее излеченных. Заболевание может протекать без симптомов и диагностироваться во время флюорографического обследования.
Характеристика очаговой формы
Патология протекает в 2-х формах:
- мягкоочаговый;
- хронический фиброзно-очаговый туберкулез.
При заживлении разных форм патологии образуются очаговые тени. Возбудителями заболевания являются микобактерии рода Mycobacterium. Главным признаком МБТ считается патогенность, проявляемая в вирулентности. Значение последнего показателя изменяется с учетом факторов внешней среды. МБТ — это прокариоты, в плазме которых отсутствуют лизосомы, капсулы и микроспоры. Бактериальная клетка состоит из микрокапсулы, клеточной стенки и мембраны.
Прежде чем лечить заболевание, необходимо выяснить, что такое очаговый туберкулез легких и как он передается. Для данной патологии характерно развитие воспалительного процесса, способствующего образованию различных бугорков.
Патогенез болезни многообразен и сложен. Данная форма проявляется в виде первичного либо вторичного периода туберкулеза. Вторичные очаговые тени наблюдаются у взрослых людей. В их состав входит казеоз и МВТ.
При обострении процесса МВТ из очагов распространяются по бронхам и лимфатическим узлам. Чаще новые очаги диагностируются в верхней части легких. Предварительно развивается эндобронхит, затем поражаются мелкие ветвления бронхов. Воспаление переходит на легочную ткань, способствуя образованию небольшого фокуса (лобулярная, или ацинозная, пневмония).
При гематогенном распространении воспаления наблюдается симметричное расположение очагов. Причины развития патологии связаны с питанием и образом жизни. Заразен или нет очаговый туберкулез легких, должны знать родители. Чтобы выяснить, присутствует ли палочка Коха в организме ребенка, делают пробу Манту. Люди, которые являются носителями этого паразита, его не распространяют. Опасными для окружающих считаются пациенты с открытой формой очагового туберкулеза. Заболевание передается воздушно-капельным путем, так как палочка Коха присутствует в мокроте больного.
Возможность инфицирования зависит от времени контакта с больным. Риск развития активной формы болезни возрастает в случае постоянного и плотного контакта с носителем туберкулеза. Человек, входящий в группу риска, должен принимать специальные противотуберкулезные препараты (минимальная дозировка). Прогноз заболевания зависит от стадии и соблюдения (во время лечения) рекомендаций врача.
Симптоматика туберкулезной инфекции
Вторичный очаговый туберкулез легких делится на 2 формы:
- Фиброзно-очаговая форма способствует образованию плотных источников и рубцовых тканей. Воспалительный процесс отсутствует. Для этой формы болезни характерны такие симптомы, как откладывание солей кальция и отвердевание тканей.
- Мягкоочаговый легко распадается на полости. Своевременное лечение очагового туберкулеза направлено на рассасывание полостей и устранение воспалительного процесса. Если заболевание диагностировано в фазе уплотнения, то могут остаться загущенные области. Кусочки тканей эффективно выводятся легкими и бронхиолами. Вместо уплотнительных областей остается полость распада.
К последствиям патологии врачи относят:
- благоприятный исход, если назначено правильное и своевременное лечение;
- относительно благоприятный прогноз — остаются кальцинаты и фиброзы, при этом патология излечивается;
- возможен летальный исход, если заболевание протекает в тяжелой форме.
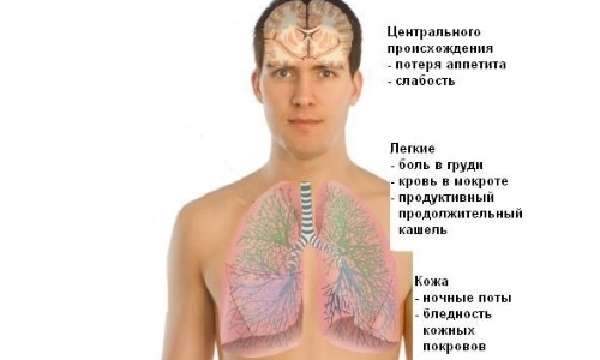
У пациентов с выявленным при помощи флюорографии очаговым туберкулезом легких клинические симптомы не проявляются. При развитии малораспространенного очагового туберкулеза у больного наблюдается легкая слабость, потливость, плохой аппетит, низкая трудоспособность. Пациент жалуется на появление следующих симптомов:
- жар в ладонях и щеках;
- озноб кратковременного характера;
- незначительная субфебрильная температура;
- редко появляется кашель, сухой либо с мокротой;
- боль в боку.
Чтобы поставить точный диагноз, врач осматривает пациента. Если заболевание перешло в фазу инфильтрации, то у больного выявляют:
- небольшую болезненность плечевых мышц;
- неизменность лимфатических узлов;
- жесткое дыхание;
- хрипы;
- умеренные туберкулиновые пробы.
Изменения в крови наблюдаются с учетом фазы заболевания. Если патология диагностирована на первых стадиях, то показатели крови находятся в норме. В фазе инфильтрации увеличивается СОЭ. Для хронического течения процесса характерна продуктивная форма. На КТ врач определяет мелкие и средние очаги (размер 3-6 мм). Они могут иметь округлую либо неправильную форму со средней и резкой интенсивностью.
С помощью рентгенограммы можно определить очаги диаметром в 1 см. Их контур может быть четким либо размытым, интенсивно слабым либо средним. Множественные и единичные очаги располагаются в 1-м легком. Если заболевание прогрессирует, количество очагов увеличивается. Могут появиться полости распада.
Тактика лечения и основные препараты
Своевременное лечение болезни на первых стадиях направлено на рассасывание очагов в течение 12 месяцев. По завершении терапии проводится рентгенограмма. Если схема лечения подобрана правильно, на снимках врач увидит полное восстановление легких. Редко после курса терапии вместо свежих очагов развивается грубый фиброз.
Очаговый туберкулез в фазе инфильтрации лечат в стационаре. Пациенту назначают туберкулостатические препараты 1-го ряда. Лечение прекращают после полной регрессии инфильтративных изменений в легких. В среднем курс длится 9 месяцев. Противорецидивная терапия проводится в диспансере. Если отсутствует длительный эффект, возможен искусственный пневмоторакс либо хирургическое вмешательство.
Медикаментозное лечение очагового туберкулеза заключается в применении следующих препаратов:
- Тубазид — обладает антибактериальным и бактерицидным действием. Дозировку подбирает врач в каждом случае индивидуально. Препарат выпускается в форме таблеток, порошка (для приготовления лекарства) и ампул (готовый 10% раствор).
- Изониазид — если препарат переносится плохо, то назначают Фтивазид.
- Рифампицин — это полусинтетический антибиотик широкого действия. Он принимается внутрь натощак. Препарат рекомендуется использовать в комплексе с противотуберкулезным ЛС (Этамбутолом).
- Стрептомицин — назначают на начальном этапе терапии. Курс лечения длится 2-3 месяца. Препарат принимают каждый день либо 2 раза в неделю (аэрозоль или внутримышечно). Если препарат переносится плохо, то его вводят в 2 приема. Длительность терапии — 3 месяца.
- Этамбутол — это противотуберкулезное бактериостатическое средство (антибиотик). Принимается внутрь. Дозировка препарата зависит от массы тела больного. Назначают на 2-м этапе терапии внутрь (каждый день) либо 2 раза в неделю.
- Этионамид — синтетическое противотуберкулезное средство. Его принимают внутрь после еды (1 раз в день). Если препарат переносится хорошо, а масса тела больного превышает 60 кг, то лекарство принимают 4 раза в день.

Очаговый туберкулез легких — это ссоциальное заболевание, возникающее из-за плохих условий жизни. Болезнь чаще диагностируется у мужчин, чем у женщин. При этом поражаются лица в возрасте 20-39 лет.
Рекомендации врачей
Профилактика болезни заключается в проведении противоэпидемических мероприятий:
Обязательно рекомендуется проводить периодический осмотр людей, проживающих в неблагоприятных условиях. В группу риска входят дети (т.к. у них несформированная либо слабая иммунная система). Если член семьи болен туберкулезом, необходимо ограничить общение малыша с ним. При этом ребенка ставят на учет к фтизиатру.
Если заражение не выявлено либо носит первичный характер, ребенок не представляет угрозы для окружающих. Он может посещать детский сад и школу. При необходимости малышу показана профилактика патологии.
Если палочка Коха попала в организм беременной, показаны такие же исследования, что и обычному пациенту (кроме рентгена грудной клетки). Из-за контакта с инфицированным человеком вынашивание плода не прерывается. Но женщина в положении должна соблюдать следующие меры предосторожности:
- использование медицинской маски;
- применение платка для волос;
- ношение одежды из материалов, которые устойчивы к обработке дезинфицирующим средством.
Новорожденным детям в течение 30 дней проводят первичную вакцинацию.
Читайте также:


