Эпидситуация по туберкулезу что это
Туберкулез на современном этапе представляет серьезную медико-социальную проблему общества. Эпидемиологическая ситуация по туберкулезу в мировом сообществе вызывает тревогу за сохранность здоровья населения планеты. В мире в настоящее время зарегистрировано 9,4 миллиона больных туберкулезом, инфицировано возбудителем туберкулеза 1/3 населения. Ежегодно в мире от туберкулеза умирает 1,9 миллиона человек. Приводят и такие сведения: каждые 4 с один человек заболевает туберкулезом и каждые 10 с 1 человек умирает от туберкулеза. Среди инфекционных заболеваний туберкулез как причина смерти по-прежнему занимает одно из первых мест. В связи с этим ВОЗ в 1993 г. объявила туберкулез проблемой номер один в мире.
В России обстановка по туберкулезу, как и в странах мира, является достаточно сложной. Туберкулез обусловливает около 0,1% случаев заболевания, 3,2% новых случаев инвалидности и около 1,5% ежегодных случаев смерти больных, занимая девятое место в структуре причин инвалидизации и смертности современного российского населения.
Эпидемический процесс при туберкулезе возникает и поддерживается при определенных условиях: наличии резервуара и источника туберкулезной инфекции, существовании механизма ее передачи и восприимчивых людей. Наиболее опасны в эпидемиологическом отношении больные туберкулезом легких люди с массивным бактериовыделением. Один такой больной в течение суток может выделить с мокротой более миллиарда МБТ. При скудном бактериовыделении, когда МБТ обнаруживают не обычной микроскопией мокроты, а лишь специальными методами, опасность заражения окружающих значительно меньше. Она также относительно невелика при выделении МБТ не с мокротой, а с мочой или гноем. Однако следует иметь в виду, что точность диагностики бактриовыделения не всегда бывает достаточно высокой и во многом зависит от получения материала и уровня лабораторной службы. Заражение туберкулезом может произойти и от больных, которые формально не являются бактериовыделителями.
У детей бактериовыделение наблюдается редко, поэтому они не являются опасным источником распространения туберкулеза. Значительно меньшим по эпидемиологической значимости источником заражения людей туберкулезом являются больные туберкулезом животные. Известно более 50 видов млекопитающих, которые подвержены заболеванию туберкулезом. Для человека в основном опасны больные туберкулезом коровы и козы. Инфекция в виде Mycobacterium bovis чаще передается человеку через молоко и молочные продукты, реже при употреблении зараженного мяса или прямом контакте с больными животными. Туберкулез у собак, кошек, овец, свиней существенной эпидемиологической опасности для человека не представляет.
Роль социально-экономических факторов в распространении туберкулеза подтверждается числом бактериовыделителей на 100 000 жителей в разных по уровню развития и состоянию экономики регионах мира (данные 1995 г.): США и Канада — 7, Европа —24, Латинская Америка — 80, Азия —110, Африка- 165. В последнее время рост международной миграции вызывает повышение заболеваемости туберкулезом и в развитых странах. Группы и факторы риска. Определенные группы населения имеют повышенный риск заболевания туберкулезом. Это так называемые группы риска. Существуют также и факторы риска, которые можно условно разделить на социальные и медико-биологические.
К социальным факторам риска относятся низкий материальный уровень жизни, длительное пребывание в очагах туберкулезной инфекции, военные конфликты и стрессовые ситуации, плохая экологическая обстановка. Этим факторам наиболее подвержены мигранты, беженцы, бездомные, безработные и другие бедные и социально неустроенные люди. Особую группу составляют заключенные, находящиеся в тяжелых условиях. Среди медико-биологических факторов повышенного риска заболевания туберкулезом серьезное значение имеют ВИЧ-инфекция, алкоголизм и наркомания, сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки, пневмокониозы, психические заболевания, беременность, роды и послеродовой период, продолжительная гормональная и цитостатическая терапия, гемодиализ, перенесенная гастрэктомия, остаточные изменения в легких и лимфатических узлах после клинически излеченного туберкулеза. К этим факторам относят также впервые отмеченные положительную и гиперергическую реакции на туберкулин. Из впервые заболевших туберкулезом до 90 % составляют лица из указанных групп повышенного риска.

Особенности эпидемиологической ситуации по туберкулезу в современных условиях
По расчетной оценке ВОЗ, в 2010 г. в мире умерло от туберкулеза (среди лиц без ВИЧ-инфекции) 1,1 млн человек, показатель смертности составил 15,0 на 100 тыс. населения; 350 тыс. умерли от туберкулеза, сочетанного с ВИЧ-инфекцией. Именно поэтому в Декларации тысячелетия ООН (Резолюция 55/2 Генеральной Ассамблеи ООН от 8 сентября 2000 г.) борьба с социально значимыми инфекционными заболеваниями, в том числе с туберкулезом, ВИЧ-инфекцией, определена как одна из приоритетных задач человечества.
Туберкулез отличается крайне неравномерным распределением заболеваемости. Наиболее высокая заболеваемость регистрируется в странах Африки, особенно в сочетании с высокой заболеваемостью населения ВИЧ-инфекцией. Большое бремя туберкулеза несут и страны Азии, где основным фактором, влияющим на заболеваемость, является низкий уровень жизни значительной доли населения и, соответственно, низкий уровень медицинской помощи.
Примечательно, что в прошлом веке, вплоть до 50-х годов прошлого столетия, в большинстве Центрально-Европейских стран регистрировалась смертность от туберкулеза, близкая к 200 на 100 тыс. населения. Резкое снижение заболеваемости произошло в 60-70-х гг. прошлого столетия, когда уровень благосостояния населения существенно вырос и одновременно были приняты и реализованы национальные противотуберкулезные программы, включающие медико-социальные, санитарно-ветеринарные мероприятия, сдерживающие распространение туберкулеза.
В 2010 г. 4,7 млн случаев (82,0% от всех случаев туберкулеза в мире) было зарегистрировано в 22 странах. Российская Федерация занимает 13-е ранговое положение в этом списке стран, уступая Индии, Китаю, Нигерии, Южной Африке, Индонезии, Пакистану и ряду других стран, характеризующихся низким уровнем жизни основной части населения и неустойчивой экономикой. В 2010 г. в Российской Федерации было зарегистрировано 109,9 тыс. впервые выявленных случаев туберкулеза и рецидивов туберкулеза, что составило 1,9% от всех случаев, зарегистрированных в мире и 41,4% от всех случаев, зарегистрированных в Европейском регионе ВОЗ (269 тыс. случаев).
Показатель распространенности туберкулеза в Российской Федерации в течение ряда последних лет имеет тенденцию к снижению с 265,9 на 100 тыс. населения в 2003 г. до 178,7 на 100 тыс. населения в 2010 г., но по-прежнему высок. Число больных активным туберкулезом, состоящих на учете, по данным за 2010 г., составляло 253,6 тыс. человек. Частота бактериовыделения среди лиц, состоящих на учете, составляет 73,4 на 100 тыс. населения, в то время как частота бактериовыделения среди впервые выявленных лиц составляет 32,3 на 100 тыс.
Показатель регистрируемой заболеваемости туберкулезом в Российской Федерации после периода относительной стабилизации в 2003-2008 гг. на уровне 82-85 (на 100 тыс. населения) имеет тенденцию к снижению в 2010 г. до 77,4 (на 100 тыс. населения). Показатель смертности от туберкулеза является наиболее чувствительным индикатором напряженности эпидемической ситуации, так как в меньшей степени, чем показатели заболеваемости или распространенности, зависит от системы учета. Несмотря на то что в течение пяти лет (2006-2010 гг.) отмечается неуклонное снижение показателя смертности с 22,6 до 15,4 (на 100 тыс. населения), туберкулез в Российской Федерации продолжает оставаться ведущей причиной смерти от инфекционных заболеваний.
В структуре всех причин смертности населения России на долю туберкулеза приходится 1,2% (2009 г.), однако среди наиболее социально перспективной возрастной группы (30-34 года) смертность от туберкулеза составляет 6%. Среди развитых стран Россия имеет один из самых неблагополучных показателей смертности от туберкулеза. Для примера: смертность в государствах Центральной Европы и США составляет единицы на 100 тыс. населения.
В современных условиях эпидемическая значимость туберкулеза во многом определяется широким распространением лекарственно устойчивых штаммов МБТ. В течение ряда последних лет (1999— 2010 гг.) в Российской Федерации отмечается неуклонный рост доли МЛУ ТОД как среди впервые выявленных больных (с 6,7 до 14,4%), так и среди всего контингента больных ТОД, состоящих на учете (с 10,5 до 30,3%). Данное обстоятельство безусловно является неблагоприятным прогностическим фактором, способным многократно усилить проблему туберкулеза в обществе.
Среди причин роста МЛУ ТБ, отмечаемых многими исследователями, является эпидемическое распространение на большинстве территорий Российской Федерации штаммов М. tuberculosis генетического семейства W-Beijing, отличающихся высокой приспособляемостью к выживанию в макрофагах ex vivo и высокой ассоциацией с лекарственной устойчивостью.
В свою очередь рост лекарственной устойчивости, являясь одной из причин неэффективного лечения, приводит к накоплению среди населения источников инфекции, тем самым способствуя активизации эпидемического процесса.
Характерно, что доля МЛУ ТБ среди больных ТОД, ранее получавших лечение, в том числе пациентов с рецидивами, значительно выше, чем среди впервые выявленных больных.
Данное обстоятельство, с одной стороны, может являться следствием вторичной (приобретенной) лекарственной устойчивости, с другой стороны, быть косвенным свидетельством нозокомиальной экзогенной суперинфекции ЛУ штаммами МБТ, заражение которыми произошло в процессе предыдущей госпитализации. Поэтому в условиях широкой циркуляции МЛУ штаммов МБТ меры инфекционного контроля приобретают еще большее значение и должны способствовать оздоровлению эпидемической ситуации в целом.
Серьезным фактором, оказывающим влияние на современную эпидемическую ситуацию по туберкулезу, является дальнейшее развитие в Российской Федерации эпидемии ВИЧ-инфекции. Начиная с 2004 г. отмечается неуклонный рост частоты выявления новых случаев ВИЧ- инфекции с 19,9 до 44,1 на 100 тыс. населения. Ситуация характеризуется все более широким вовлечением в эпидемический процесс социально благополучных слоев населения за счет активизации естественных путей передачи инфекции. С другой стороны, в структуре больных ВИЧ-инфекцией накапливается контингент лиц, находящихся на поздних стадиях заболевания (4Б, 4В, 5).
Больные ВИЧ-инфекцией в гораздо большей степени подвержены как эндогенной реактивации туберкулезной инфекции, так и экзогенному инфицированию. Туберкулез у таких больных способен вызвать остро прогрессирующие процессы и развитие генерализованных форм, стремительно приводящих к летальным исходам. На фоне активизации эпидемического процесса ВИЧ-инфекции отмечается ежегодное увеличение числа случаев сочетанного (ВИЧ + туберкулез) заболевания.
Число таких случаев, зарегистрированных среди гражданского населения в период с 2007-го по 2010 г., увеличилось с 11,4 до 19,7 тыс. Соответственно, доля больных сочетанной инфекцией в структуре больных туберкулезом среди гражданского населения увеличилась за этот период вдвое: с 3,1 до 6,0%. Учитывая данные обстоятельства, следует прогнозировать дальнейший рост заболеваемости сочетанными формами инфекции и, как следствие, рост тяжелых генерализованных форм туберкулеза.
По данным Роспотребнадзора, число профессиональных заболеваний туберкулезом органов дыхания среди медицинского персонала в Российской Федерации в течение 2006-2010 гг. продолжает оставаться на стабильно высоком уровне и составляет от 155 до 202 случаев в год. В структуре профессиональных заболеваний работников медицинских организаций на долю туберкулеза органов дыхания приходится от 50,4 до 67,9%, что позволяет отнести туберкулез на первую ранговую позицию среди всех регистрируемых профессиональных заболеваний.
При этом большинство исследователей отмечают, что официальная статистика не отражает истинного уровня профессиональной заболеваемости медицинских работников. Повышенный риск заражения туберкулезом медицинского персонала отмечается не только в Российской Федерации, но практически повсеместно. В странах Балтии и Восточной Европы показатель заболеваемости медицинского персонала туберкулезом в 3-50 раз превышает показатель заболеваемости населения.
Повышенная заболеваемость туберкулезом отмечается не только среди персонала специализированных противотуберкулезных учреждений, но и среди работников лечебно-профилактических учреждений общего профиля, амбулаторно-поликлинических учреждений, станций скорой медицинской помощи, бюро судебно-медицинской экспертизы. Ввиду несвоевременной диагностики значительное число больных с туберкулезом легких госпитализируется в многопрофильные стационары общей лечебной сети (ОЛС). Более того, по данным М.В. Шиловой (2007 г.), до 15% больных туберкулезом умирает в стационарах ОЛС.
Очевидно, что риск инфицирования медицинского персонала напрямую зависит от интенсивности эпидемического процесса туберкулезной инфекции на территории. Вместе с тем, по данным отечественных авторов, отмечается крайне неравномерное распределение частоты заболеваний туберкулезом среди различных категорий медицинских работников. Так, частота заболевания туберкулезом персонала противотуберкулезных учреждений в 4-18 раз выше, а работников бюро судебно-медицинской экспертизы в 50-60 раз выше показателей заболеваемости населения.
Наиболее угрожаемыми контингентами среднего медицинского персонала являются фельдшера скорой медицинской помощи. Показатель заболеваемости среднего медицинского персонала, в частности фельдшеров скорой медицинской помощи города Москвы, в 2006-2008 гг. составлял 339,4 на 100 тыс. работников, превысив средний показатель заболеваемости среди врачей в 10 раз, среди прочего среднего медицинского персонала – в 9 раз. Таким образом, несмотря на некоторые положительные тенденции, наметившиеся в течение ряда последних лет, эпидемическая ситуация с туберкулезом продолжает оставаться напряженной.
Аннотация научной статьи по наукам о здоровье, автор научной работы — Степанян И.Э., Пунга В.В., Якимова М.А., Ерохин В.В.
Статья посвящена актуальным проблемам фтизиатрии в России. Представлен анализ причин медленного регресса туберкулеза в России и во всем мире, важнейшими из которых являются множественная лекарственная устойчивость микобактерий туберкулеза , растущее распространение ВИЧ-инфекции и ряд неблагоприятных социальных факторов. Показано важное практическое значение применения современных ускоренных методов определения лекарственной чувствительности возбудителя туберкулеза для его успешного лечения.
Похожие темы научных работ по наукам о здоровье , автор научной работы — Степанян И.Э., Пунга В.В., Якимова М.А., Ерохин В.В.
Tuberculosis Epidemiological Situation in Russia
The article is devoted to actual problems of phthisiology in Russia. It is presented the analysis of reasons for the slow regression of tuberculosis in Russia, as throughout the world, the most important of which are multi-drug resistant Mycobacterium tuberculosis , the increasing spread of HIV infection and the number of adverse social factors. Practical importance of application of modern methods of accelerated drug resistance testing of Mycobacterium tuberculosis to its successful treatment is shown.
К МБИЛЕМ АКАДЕМИКА Б.Т.ВЕЛИЧКОВСКОГО
Эпидемическая ситуация по туберкулезу в России
И.Э.Степанян, В.В.Пунга, М.А.Якимова, В.В.Ерохин
Центральный НИИ туберкулеза РАМН, Москва (директор — чл.-кор. РАМН, проф. В.В.Ерохин)
\ Статья посвящена актуальным проблемам фтизиатрии в России. Представлен анализ причин медленного регресса туберкулеза в России и во всем мире, важнейшими из которых являются множественная лекарственная устойчивость микобактерий туберкулеза, растущее распространение ВИЧ-инфекции и ряд неблагоприятных социальных факторов. Показано важное практическое значение применения современных ускоренных методов определения лекарственной чувствительности возбудителя туберкулеза для его успешного лечения.
Ключевые слова: туберкулез, эпидемиология туберкулеза, множественная лекарственная устойчивость микобактерий _| туберкулеза, туберкулез и ВИЧ-инфекция
Tuberculosis Epidemiological Situation in Russia
I.E.Stepanyan, V.V.Punga, M.A.Yakimova, V.V.Erokhin
Central Tuberculosis Research Institute of RAMS, Moscow (Director— Corr. Member ofRAMS, Prof. V.V.Erokhin)
\ The article is devoted to actual problems of phthisiology in Russia. It is presented the analysis of reasons for the slow regression of tuberculosis in Russia, as throughout the world, the most important of which are multi-drug resistant Mycobacterium tuberculosis, the increasing spread of HIV infection and the number of adverse social factors. Practical importance of application of modern methods of accelerated drug resistance testing of Mycobacterium tuberculosis to its successful treatment is shown.
Key words: tuberculosis, epidemiology of tuberculosis, multidrug-resistant Mycobacterium tuberculosis, tuberculosis _l and HIV infection
Проблема туберкулеза имеет свои биологические, медицинские и социальные аспекты.
О возможности спонтанного излечения от туберкулеза хорошо известно. Выявление остаточных изменений первичного туберкулеза в виде кальцинированных очагов в легких и внутригрудных лимфатических узлах (рис. 1) или более значительных следов латентно перенесенного заболевания (рис. 2) свидетельствует о наличии в макроорганизме возможностей преодолеть инфекцию.
Степанян Игорь Эмильевич, доктор медицинских наук, профессор, ведущий
научный сотрудник отдела дифференциальной диагностики туберкулеза
легких Центрального НИИ туберкулеза РАМН
Адрес: 107564, Москва, Яузская аллея, 2
Статья поступила 11.11.2013, принята к печати 25.12.2013
В то же время заболеваемость туберкулезом в мире остается высокой, по данным Всемирной организации здравоохранения (ВОЗ) в 2012 г. туберкулез явился причиной смерти 1,4 млн человек за год [1].
В 2011 г. в РФ было зарегистрировано 111 000 впервые выявленных случаев и рецидивов туберкулеза, что составило всего 2,2% от зарегистрированных во всех странах мира, 5,2% от зарегистрированных в 22 странах с наибольшим бременем туберкулеза (4 679 000 случаев), но 41,4% от зарегистрированных в Европейском регионе ВОЗ. Таким образом, заболеваемость туберкулезом в РФ выглядит скромно по сравнению с мировой и одновременно высока по сравнению с европейской.
Эпидемиологические данные за последнее десятилетие демонстрируют последовательное снижение показателей заболеваемости, распространенности туберкулеза и смертности от него в нашей стране, тем не менее, они пока не достигли уровня конца 80-х гг. XX в., за которыми последовала эпидемия туберкулеза 90-х, вызванная социальными коллизиями (рис. 3, 4). Заболеваемость туберкулезом и смертность от него среди заключенных в десятки раз превосходят эти показатели среди всего населения РФ, что также указывает на значимость социального фактора в распространении туберкулеза (рис. 5).
Важнейшими проблемами современной фтизиатрии, создающими серьезные препятствия для успешной борь-
И.Э.Степанян и др. / Вестник РГМУ, 2013, № 5-6, с. 101-105
Рис. 1. Компьютерная томограмма грудной клетки. Аксиальный срез. Кальцинированные включения в лимфатических узлах корня левого легкого — след перенесенного первичного туберкулеза у взрослого человека, не знавшего о перенесенном заболевании.
Рис. 2. Компьютерная томограмма грудной клетки. Аксиальный срез. Туберкулема верхней доли правого легкого с признаками реактивации, образовавшаяся у взрослой женщины, не знавшей о своем заболевании.
Рис. 3. Динамика заболеваемости и смертности от туберкулеза в России в 1991-2012 гг. (на 100 000 населения).
Рис. 4. Динамика распространенности туберкулеза в России в 2005-2011 гг. (на 100 000 населения).
бы с туберкулезом во всем мире и требующими больших затрат от общества, являются множественная лекарственная устойчивость микобактерий туберкулеза (МЛУ МБТ) и ассоциация ВИЧ-инфекции с туберкулезом.
МЛУ МБТ является результатом несоответствующего лечения туберкулеза, который может далее распространяться в обществе, и неудовлетворительного инфекционного контроля, осуществляемого в отношении инфекций, передающихся воздушным путем, в медицинских учреждениях и местах большого скопления людей.
МЛУ МБТ имеет тенденцию к распространению (рис. 6) и является одной из основных причин, поддерживающих эпидемию туберкулеза и снижающих эффективность химиотерапии.
Эпидемическая ситуация по туберкулезу в России
Причинами развития МЛУ МБТ являются:
— недостатки в организации химиотерапии впервые выявленных больных туберкулезом;
— перерывы в лечении;
— дефицит и нерегулярная поставка противотуберкулезных препаратов II ряда;
— неадекватный инфекционный контроль;
— поздняя диагностика лекарственно устойчивого туберкулеза вследствие недостаточного применения ускоренных методов лабораторной диагностики туберкулеза (биочипы, системы GeneXpert, ВАСТЕС-960 и др.);
— внутрибольничная передача МЛУ штаммов МБТ.
Рис. 5. Распространенность туберкулеза в пенитенциарной системе России (на 100 000 подследственных и осужденных; по данным ФСИН РФ).
Рис. 6. Динамика распространенности туберкулеза легких с множественной лекарственной устойчивостью возбудителя (по данным ЦНИИ ОИЗ М3 РФ, 2013 г.)
И.Э.Степанян и др. / Вестник РГМУ, 2013, № 5-6, с. 101-105
Анализ причин распространения МЛУ МБТ на основе современных научных исследований предполагает принципиальные изменения в организации диагностики и лечения больных туберкулезом, пребывания их в противотуберкулезных учреждениях в процессе лечения, чтобы предотвратить внутрибольничную передачу МЛУ МБТ пациентам с сохраненной чувствительностью МБТ к противотуберкулезным препаратам [2, 3].
Подавление иммунитета у лиц, инфицированных ВИЧ, создает предпосылки для заражения их возбудителем туберкулеза или реактивации заболевания у пациентов с латентной туберкулезной инфекцией. Распространение ВИЧ-инфекции во всем мире происходит параллельно с возникновением случаев ассоциации ВИЧ-инфекции и туберкулеза, которые трудно поддаются лечению и требуют больших материальных затрат. В России за истекшее пятилетие число новых случаев сочетания ВИЧ-инфекции и туберкулеза увеличилось более чем в полтора раза (таблица).
Успешная борьба с туберкулезом требует комплекса научных исследований и научно обоснованных организационных мер по ограничению распространения инфекции в обществе.
-■-1-ягруппа -0- 2-ягруппа
Рис. 7. Динамика прекращения бактериовыделения у впервые выявленных больных с МЛУ-туберкулезом по результатам культуральных исследований.
В результате реализации мер по борьбе с туберкулезом 6550 пациентов в 27 регионах России были обеспечены противотуберкулезными препаратами II ряда через Комитет зеленого света; были оснащены современным оборудованием бактериологические лаборатории противотуберкулезных диспансеров и клинико-диагностические лаборатории общей лечебной сети; были организованы курсы обучения для врачей-лаборантов, фтизиатров и врачей общей лечебной сети; усилены меры по инфекционному контролю в противотуберкулезных учреждениях. Продолжались научные исследования, в том числе разработка новых противотуберкулезных препаратов; сотрудничество с ВОЗ и другими международными организациями в области борьбы с распространением туберкулеза.
Методами микроскопии, посева, ВАСТЕС-960 и молекулярно-генетическими были исследованы 418 культур МБТ от 128 больных МЛУ-туберкулезом. Кластерный анализ результатов генотипирования показал, что из 418 выделенных культур МБТ 300 принадлежали к группе Beijing, характеризующейся МЛУ.
Таблица. Число зарегистрированных случаев туберкулеза у ВИЧ-инфицированных лиц (по данным Росстата, форма № 61)
Активный туберкулез + ВИЧ-инфекция 2007 г. 2008 г. 2009 г. 2010 г. 2011 г. 2012 г.
Среди постоянного населения 11 431 3213 6 405 19 738 23 154 18319
Вновь выявленные случаи 5 985 7 387 9 253 10 617 11 839 10 438
Эпидемическая ситуация по туберкулезу в России
дуальному) режиму противотуберкулезными препаратами II ряда с учетом данных лекарственной чувствительности МБТ. Во 2-ю группу вошли 88 пациентов, которым начинали курс химиотерапии по стандартному режиму, а его коррекцию проводили через 2,5-3 мес по результатам традиционного бактериологического исследования лекарственной чувствительности МБТ.
Динамика прекращения бактериовыделения у впервые выявленных больных туберкулезом с МЛУ МБТ представлена на рис. 7. Преимущество назначения противотуберкулезной терапии с учетом результатов ускоренного определения лекарственной чувствительности МБТ очевидно.
Таким образом, для повышения эффективности лечения МЛУ-туберкулеза необходимы:
— внедрение ускоренных методов определения лекарственной чувствительности МБТ;
— новые противотуберкулезные препараты;
Больным туберкулезом нужна социальная помощь.
Приоритетными являются фундаментальные научные исследования МЛУ-туберкулеза легких, туберкулеза ассоциированного с ВИЧ-инфекцией, механизмов взаимодействия макроорганизма и МЛУ МБТ на тканевом, клеточном и молекулярно-генетическом уровнях.
Необходимо продолжать международное сотрудничество в области фтизиатрии.
Биологические, медицинские и социальные аспекты проблемы борьбы с туберкулезом требуют комплексного решения.
2. Niemann S., Rusch-Gerdes S., Richter E. IS6110 fingerprinting of drug-resistant Mycobacterium tuberculosis strains isolated in Germany during 1995 II J Clin Microbiol. 1997. V.35. P.3015-3020.
Информация об авторах:
Ерохин Владислав Всеволодович, член-корреспондент РАМН, доктор
медицинских наук, профессор, директор Центрального
№ 741 - 742
25 сентября - 8 октября 2017
Понравилась статья? Поделитесь с друзьями:
Эпидемическая ситуация по туберкулезу среди лиц с ВИЧ-инфекцией в Российской Федерации
Последние годы отмечается существенный рост распространения сочетания туберкулеза и ВИЧ-инфекции[2]. Прогрессирование ВИЧ-инфекции нередко приводит к развитию туберкулеза среди лиц, ранее инфицированных микобактериями туберкулеза (МВТ).
Цель исследования: определить влияние ВИЧ-инфекции на развитие эпидемического процесса при туберкулезе в России.
Материалы и методы
Результаты исследования
Растет показатель заболеваемости туберкулезом при сочетании с ВИЧ-инфекцией среди постоянного населения России: 2009 г. - 4,4; 2014 г. - 7,4; 2015 г. - 8,2 на 100 тыс. населения. Среди постоянных жителей, вставших на учет в 2015 г., 17,3% пациентов с туберкулезом были ВИЧ-позитивными (2009 г. - 6,5%; 2014 г. - 15,1%).
Заболеваемость туберкулезом среди пациентов с ВИЧ-инфекцией (постоянное население, 2015 г.) составила 2043,1 на 100 тыс. (рис. 1), что в 43,5 раза больше, чем в среднем среди населения России (47,0 на 100 тыс.).
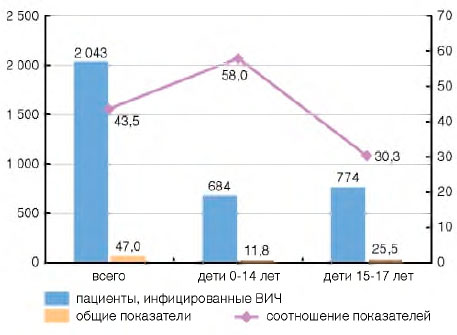
Рисунок 1. Заболеваемость туберкулезом постоянного населения Российской Федерации в 2015 г. (на 100 тыс. населения): всего и пациентов, инфицированных ВИЧ
В 2014 г. наступил перекрест показателей заболеваемости туберкулезом и ВИЧ-инфекцией среди всего населения страны (рис. 2). Впервые больных ВИЧ-инфекцией стало выявляться больше, чем пациентов с впервые зарегистрированным туберкулезом.
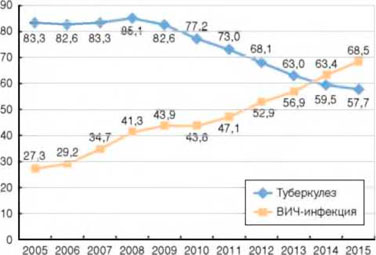
Рисунок 2. Заболеваемость туберкулезом и ВИЧ-инфекцией (на 100 тыс. населения)
Показатель смертности от туберкулеза в 2015 г. по сравнению с 2005 г., когда отмечался пик показателя, снизился в 2,5 раза (с 22,6 до 9,2 на 100 тыс.). При этом в 2015 г. отмечался рост показателя смертности от туберкулеза в Дальневосточном ФО на 2,4% (с 16,7, до 17,1 на 100 тыс.), где ВИЧ-инфекция влияет на эпидемический процесс при туберкулезе в наименьшей степени, и еще в 12 субъектах России.
Впервые в 2015 г. смертность от ВИЧ-инфекции превысила показатель смертности от туберкулеза (рис. 3).
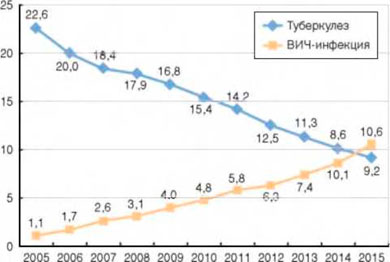
Рисунок 3. Смертность от туберкулеза и ВИЧ-инфекции (на 100 тыс. населения)
Доля туберкулеза как причины смерти в структуре смертности населения РФ от инфекционных и паразитарных болезней сокращается: 2005 г. - 82,8%; 2014 г. - 45,0%; 2015 г. - 39,2% (рис. 4). Доля туберкулеза как причины смерти в структуре смертности населения России от всех причин также сокращается: 2005 г. - 1,40%; 2014 г. - 0,77%; 2015 г. -0,71%.
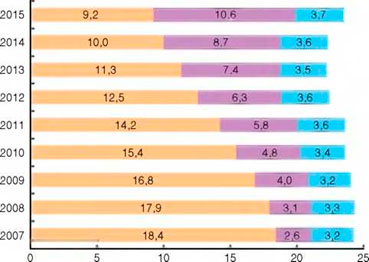
Рисунок 4. Смертность от некоторых инфекционных и паразитарных болезней в России (на 100 тыс. населения): с Крымским ФО с 2015 г.
Одновременно в структуре смертности населения России от инфекционных и паразитарных болезней растет доля умерших от ВИЧ-инфекции как причины смерти: 2005 г. - 3,9%; 2014 г. - 39,1%; 2015 г. - 45,2%. В структуре смертности населения России от всех причин доля ВИЧ-инфекции также увеличивается: 2005 г. - 0,07%; 2014 г. - 0,66%; 2015 г. - 0,81%.
ВИЧ-инфекция в молодом трудоспособном возрасте (18-44 года) выходит на одно из первых мест в структуре смертности населения России (рис. 5). От ВИЧ-инфекции (2015 г.) в возрасте 18-44 года умирает больше (6,9%), чем от заболеваний органов дыхания (4,0%) и нервной системы (1,9%), ишемической болезни сердца (5,4%), цереброваскулярных болезней (2,9%), туберкулеза (3,1%). Женщины от ВИЧ-инфекции в данном возрасте умирают чаще (8,4%), чем от заболеваний органов дыхания (4,3%), ишемической болезни сердца (3,7%), цереброваскулярных болезней (3,6%), болезней нервной системы (2,4%), туберкулеза (2,8%). Мужчины от ВИЧ-инфекции умирают чаще (6,4%), чем от злокачественных новообразований (4,5%), ишемической болезни сердца (6,0%), цереброваскулярных болезней (2,7%), болезней органов дыхания (3,9%) и нервной системы (1,7%), туберкулеза (3,2%).
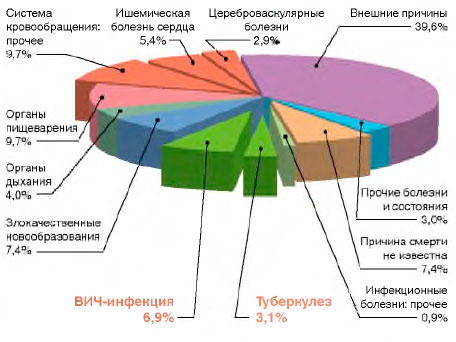
Рисунок 5. Структура смертности в России (2015 г.) населения молодого трудоспособного возраста (18-44 года)
Наблюдается рост общей летальности состоявших на учете пациентов с туберкулезом: 2012 г. - 11,6%; 2013 г. - 12,0%; 2014 г. - 12,5%; 2015 г. - 12,9%. При этом в структуре летальности сокращается доля пациентов, причиной смерти которых был туберкулез: 2012 г. - 49,2%; 2013 г. - 46,4%; 2014 г. - 42,7%; 2015 г. -39,1%.
В 2015 г. в смертность от ВИЧ-инфекции включали также пациентов с удовлетворительными показателями иммунитета на фоне ВИЧ-инфекции, когда число клеток CD4 было больше 350 и даже больше 500 в 1 мл крови, если у пациента был активный туберкулезный процесс. Отсюда такие быстрые темпы роста смертности от ВИЧ-инфекции. Умерло лиц с сочетанием ВИЧ-инфекции и туберкулеза в 2015 г. 9167 человек, в том числе при поздних стадиях ВИЧ-инфекции - 7394 человека, то есть на 1773 меньше.
В 8 субъектах России в 2015 г. пациенты с туберкулезом умерли от ВИЧ-инфекции на поздних стадиях в большем числе случаев, чем регистрировалась смерть от туберкулеза по Росстату.
В 2015 г. по сравнению с 2014 г. смертность от туберкулеза и от туберкулеза, зарегистрированного как смерть от ВИЧ-инфекции на поздних стадиях, снизилась на 2,7% (с 14,7 до 14,3 на 100 тыс. населения). При этом отмечается рост показателя в Сибирском ФО (+6,0%) и в 24 субъектах Российской Федерации.
Распространенность сочетания туберкулеза и ВИЧ-инфекции ежегодно растет: 2009 г. - 10,2; 2013 г. - 17,5; 2015 г. - 19,7 на 100 тыс. населения. Среди пациентов с туберкулезом, состоявших на учете в противотуберкулезных диспансерах на окончание 2015 г., 15,2% имели ВИЧ-инфекцию (2009 г. - 5,5%; 2014 г. - 12,7%).
Вследствие низкой летальности состоявших на учете пациентов с ВИЧ-инфекцией (2015 г. - 3,8%), которая существенно меньше летальности пациентов с туберкулезом (12,9%), показатель распространенности ВИЧ-инфекции растет быстрыми темпами и начиная с 2008 г. превышает показатель распространенности туберкулеза (рис. 6).
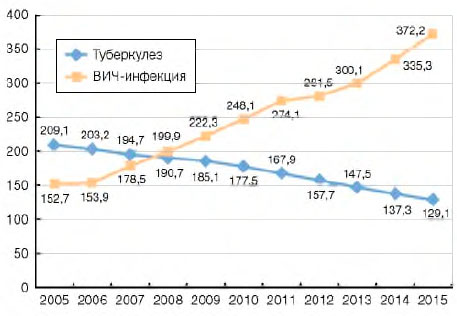
Рисунок 6. Распространенность туберкулеза и ВИЧ-инфекции на окончание года (на 100 тыс. населения)
На конец 2015 г. показатель распространенности туберкулеза среди пациентов с ВИЧ-инфекцией больше, чем в среднем по России в 41 раз (соответственно 5283,7 на 100 тыс. пациентов с ВИЧ-инфекцией и 129,1 на 100 тыс. населения в среднем по России).
Учитывая, что число больных ВИЧ-инфекцией ежегодно увеличивается, а при поздних ее стадиях заболеваемость туберкулезом высока, можно ожидать, что ВИЧ-инфекция не позволит в перспективе существенно снизить показатели заболеваемости и распространенности туберкулеза.
К 2020 г. ВИЧ-инфекция будет у 25% и более впервые выявленных пациентов с туберкулезом. Смертность от туберкулеза, по данным Росстата, будет уменьшаться, а от ВИЧ-инфекции - расти. К 2020 г. в структуре смертности больных ВИЧ-инфекцией причиной смерти до 60% будет туберкулез. А среди умерших пациентов с туберкулезом причиной смерти будет регистрироваться смерть от ВИЧ-инфекции в 1,5 раза чаще, чем смерть от туберкулеза.
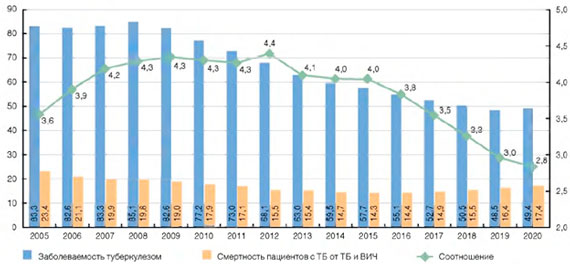
Рисунок 7. Прогноз показателей по туберкулезу в Российской Федерации (на 100 тыс. населения)
Среди состоящих на учете в противотуберкулезных диспансерах на окончание 2015 г. пациентов с туберкулезом больше всего пациентов с сочетанием туберкулеза и ВИЧ-инфекции в следующих субъектах Российской Федерации: Волгоградская, Иркутская, Кемеровская, Ленинградская, Московская, Новосибирская, Оренбургская, Самарская, Свердловская, Тюменская и Челябинская области, Республика Башкортостан, Ханты-Мансийский автономный округ, Алтайский, Красноярский и Пермский края, Москва и Санкт-Петербург. В этих 18 субъектах России состоят на учете 21142 пациента с сочетанной патологией - 73,4% от всех пациентов с коинфекцией, зарегистрированных в России (28821 человек).
За последние годы изменились пути передачи ВИЧ-инфекции, на первый план выходит половой гетеросексуальный путь. Парентеральное введение наркотиков как причина заражения ВИЧ сокращается после преобладания этого пути передачи во второй половине девяностых годов прошлого века и начале двухтысячных годов.
Одной из черт патогенеза ВИЧ-инфекции является гибель CD4 + Т-хелперов, концентрация которых медленно, но неуклонно снижается. У инфицированных ВИЧ CD4 + лейкоциты снижаются тогда, когда вирус прогрессирует. Низкий уровень клеток CD4 + значит, что у пациента снижен иммунитет. Синдром приобретенного иммунодефицита (СПИД) является терминальной стадией ВИЧ-инфекции и развивается у большинства пациентов при снижении числа CD4 + Т-лимфоцитов крови ниже 200 клеток/мл. СПИД - это комплекс вторичных заболеваний (B20-B24), развивающихся у инфицированных ВИЧ в процессе существенного снижения иммунитета, проявляющихся конкретными болезнями, в том числе туберкулезом.
Учитывая вышесказанное и неблагоприятную ситуацию по ВИЧ-инфекции, необходимо менять все разделы работы, прежде всего улучшить профилактику туберкулеза среди контингентов центров СПИДа. Наибольшее внимание необходимо уделить совместной работе противотуберкулезных медицинских организаций и центров СПИДа в субъектах Уральского, Сибирского, Приволжского и Крымского ФО.
Практически все впервые выявленные пациенты с туберкулезом (2014 г. - 95,2%; 2015 г. - 95,4%) и большая часть пациентов (2014 г. - 84,1%; 2015 г. - 84,3%), которые наблюдались в противотуберкулезной службе с активным туберкулезом на окончание года, были обследованы на антитела к ВИЧ (рис. 8).
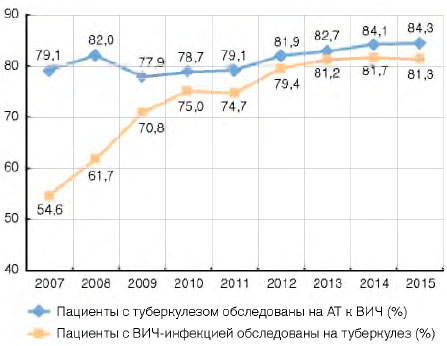
Рисунок 8. Обследование пациентов с ВИЧ-инфекцией на туберкулез и пациентов с туберкулезом на ВИЧ в России (проценты)
При этом надо отметить - пациенты, имеющие туберкулез, не подлежат обязательному медицинскому освидетельствованию на наличие ВИЧ-инфекции. Медицинское освидетельствование пациентов при подозрении на туберкулез и с установленным диагнозом туберкулеза в медицинских организациях должно проводиться добровольно при наличии информированного добровольного согласия на медицинское вмешательство освидетельствуемого лица или его законного представителя.
Несмотря на то что охват обследованиями на туберкулез среди пациентов с ВИЧ-инфекцией, состоящих на учете в центрах СПИДа, растет (2007 г. - 54,6%; 2014 г. - 81,7%; 2015 г. - 81,3%), можно констатировать: не выполняются федеральные нормативные документы[3], в соответствии с которыми пациенты с ВИЧ-инфекцией должны осматриваться на туберкулез 2 раза в год.
С помощью лучевого метода в 2015 г. осмотрено 80,9% ВИЧ-позитивных лиц (2014 г. - 80,6%), метода микроскопии мокроты - 11,9% (2014 г. - 12,3%), метода посева мокроты - 6,3% (2014 г. - 5,5%), метода ПЦР - 2,9% (2014 г. - 2,0%), морфологического метода - 0,8% (2014 г. - 1,0%).
В 2015 г. существенно выросла доля пациентов с ВИЧ-инфекцией, которым проводилась химиопрофилактика туберкулеза (ХП): среди впервые вставших на учет - в 31,1% случаев (2014 г. - 7,7%); в контингентах пациентов, состоящих на учете, - в 14,3% случаев (2014 г. - 5,3%) (рис. 9).
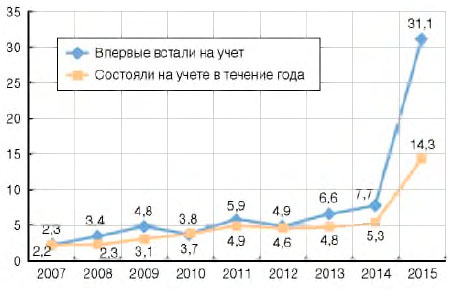
Рисунок 9. Химиопрофилактика туберкулеза инфицированных ВИЧ в России (проценты) среди лиц с ВИЧ-инфекцией
Значение имеет качество проведения ХП. Стадия заболевания или ее классификация определяет стратегию проведения ХП лицам с ВИЧ-инфекцией[4]. ХП назначается пациентам со сниженным иммунитетом при регистрации клеток CD4 менее 350 в 1 мкл. Лучшие результаты по снижению риска развития туберкулеза у больных ВИЧ-инфекцией отмечаются при одновременном приеме противотуберкулезных и антиретровирусных препаратов.
Эффективность противотуберкулезной ХП у пациентов с ВИЧ-инфекцией доказана в рандомизированных контролируемых исследованиях, в том числе в России. В Свердловской области[5] рассчитана экономическая эффективность ХП: 1 рубль, вложенный в полноценно проведенный курс ХП, экономит 220 руб., положенных для лечения туберкулеза у пациентов этой категории. Ни один пациент с ВИЧ-инфекцией, получивший полноценный курс ХП, туберкулезом в 2004-2010 гг. не заболел. Удалось к 2010 г. снизить у указанных контингентов вероятность заболевания туберкулезом в 5,8 раза и смертности от туберкулеза - в 10,6 раза.
Основным критерием эффективности ХП является отсутствие случаев развития активного туберкулеза у лиц, получивших ее, в течение двух последующих лет. О качестве проведения ХП в 2015 г. будем судить в 2016-2017 гг. по показателям заболеваемости туберкулезом контингентов центров СПИДа.
Другая важнейшая проблема профилактики туберкулеза - предотвращение заболеваемости туберкулезом среди детей с ВИЧ-инфекцией. Заболеваемость туберкулезом ВИЧ-позитивных детей в возрасте 0-14 лет (рис. 1) больше среднего показателя по России (постоянное население) в 58 раз (соответственно 683,9 на 100 тыс. пациентов с ВИЧ-инфекцией и 11,8 на 100 тыс. детей в среднем по России); детей в возрасте 15-17 лет - больше в 30 раз (соответственно 773,5 на 100 тыс. пациентов с ВИЧ-инфекцией и 25,5 на 100 тыс. детей в среднем по России).
Из 9532 детей с ВИЧ-инфекцией в возрасте 0-17 лет (на окончание 2015 г.) родились от матерей с ВИЧ-инфекцией 8794 (92,3%) ребенка.
Приказом по Свердловской области (2004 г.) было обеспечено проведение иммунизации детей, рожденных от матерей с ВИЧ-инфекцией или сомнительным результатом иммуноблота на ВИЧ, против туберкулеза вакциной БЦЖ-М в роддоме после принятия комиссионного решения о вакцинации. Через три года после начала действия приказа был проведен эпидемиологический анализ сплошным методом результатов[6]. Получены данные об уменьшении инфицированности МВТ и заболеваемости туберкулезом у детей, рожденных от матерей с ВИЧ-инфекцией.
Положительный опыт, полученный в Свердловской области, позволил убрать ВИЧ-инфекцию у матери из противопоказаний к проведению прививок БЦЖ-М новорожденному в роддоме[7].
На окончание 2015 г. в России от матерей с ВИЧ-инфекцией родилось 145287 детей. От матерей с ВИЧ-инфекцией в 2013-2015 гг. родилось 0,8% детей от числа всех родившихся живыми в роддомах России. Наиболее часто ВИЧ-инфекцию имели родившие в 2015 г. женщины в Иркутской (2,4%), Новосибирской (2,3%), Самарской (2,1%) и Свердловской (2,5%) областях. Родили детей 43% женщин, инфицированных ВИЧ. ВИЧ-инфекция в последующем подтверждена у рожденных матерями с ВИЧ-инфекцией детей: 2009 г. - в 6,7%; 2014 г. - в 6,2%; 2015 г. - в 6,1% случаев.
Тем не менее часть детей, родившихся от матерей с ВИЧ-инфекцией, вакциной БЦЖ в роддоме до сих пор не прививается. Национальный календарь профилактических прививок в полном объеме не выполняется, сокращается доля детей, привитых вакциной БЦЖ в роддомах России: 2005 г. - 89,1%; 2014 г. - 85,5%; 2015 г. - 84,6%.
Заключение
Эпидемическая ситуация по туберкулезу и ВИЧ-инфекции требует направить усилия на решение следующих проблем:
- совместно со специалистами центров СПИДа разобраться с кодированием случаев смерти при наличии туберкулеза у пациентов с ВИЧ-инфекцией;
- усилить меры профилактики ВИЧ-инфекции среди детей и профилактики туберкулеза среди пациентов с ВИЧ-инфекцией, состоящих на учете в центрах СПИДа;
- усовершенствовать нормативные правовые акты в сфере противодействия распространению ВИЧ-инфекции и туберкулеза среди ВИЧ-позитивных лиц в Российской Федерации;
- организовать мониторинг состояния заболеваемости туберкулезом больных ВИЧ-инфекцией в Российской Федерации, а также мероприятий, направленных на предотвращение распространения туберкулеза среди ВИЧ-позитивных лиц, на основании новых форм федерального статистического наблюдения и создания реестра/регистра пациентов с туберкулезом и ВИЧ-инфекцией;
- обеспечить рациональное использование противотуберкулезных препаратов для проведения химиопрофилактики туберкулеза у лиц, живущих с ВИЧ;
- обеспечить квалифицированную диагностику и контролируемое лечение туберкулеза у больных ВИЧ-инфекцией на всех этапах диспансерного наблюдения.
Читайте также:


