Инфаркт пневмония или туберкулез
Каждый год в мире врачи регистрируют воспаление легких у 450 миллионов человек. До открытия в 1928 г. пенициллина от этого заболевания умирало 85% заразившихся. Использование антибиотиков позволило сократить смертность в России до 1,2%.
Однако может ли пневмония перейти в опасный туберкулез многие пациенты не знают. Далеким от медицины людям различить их сложно. Главное отличие пневмонии от туберкулеза в бактериях, которые и вызывают заболевания.
Достоверно поставить диагноз, может только врач, проведя полное обследование пациента.
Для этого нужно сдать:
- анализ крови;
- мокроту для выявления типа бактерий;
- рентген легких.
На основании полученных результатов врач делает вывод и назначает лечение.
Что такое пневмония
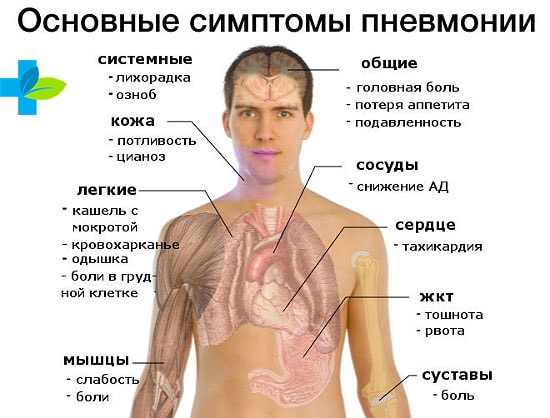
Пневмония— острое заболевание с локализацией в тканях легких. Появляется вследствие перенесенных ранее вирусных инфекций. Это грипп или ОРВИ.
Бронхит может стать причиной развития верхнедолевого правостороннего воспаления легких. Переохлаждение и ослабления иммунитета другими болезнями также могут привести к пневмонии.
Симптомы:
- Человек ослаблен, часто жалуется на сонливость.
- Температура тела поднимается быстро до 39-40 градусов и также стремительно падает. Появляется потливость.
- Жалуется на боль в области легких при вдыхании воздуха.
- Одышка.
- Кашель с отделяемой мокротой, в редких случаях в ней присутствует кровь.
Причины
Основной причиной болезни являются различные бактерии, вирусы или грибки. Главным возбудителем считается Streptococcus pneumoniae. В большинстве случаев заражение происходит воздушно-капельным путем. Иногда через кровь. При этом передается не болезнь, а микроорганизмы.
Внебольничную пневмонию обычно вызывают пневмококки. Лечение ее протекает быстрее больничной и эффективнее.
При своевременном обращение в медицинское учреждение, выздоровление может наступит в течение 2 недель.
Что такое туберкулез
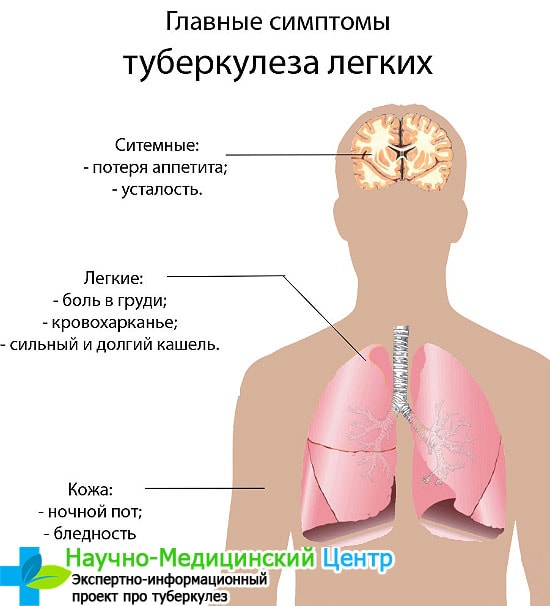
Туберкулез — это болезнь, передающаяся воздушно-капельным путем при разговоре, чихании или кашле.
Симптомы проявляются только у 1 из 10 пациентов. Существует две формы: открытая и закрытая. В 1 случае больной является разносчиком инфекции. Нахождение рядом с ним опасно. Человек, болеющий закрытой формой, не несет вреда окружающим, однако, его организм испытывает интоксикацию из-за микобактерий.
Симптомы:
- Больной отмечает продолжительный кашель с отделением мокроты. В запущенной форме иногда в ней обнаруживают кровь.
- Температура тела незначительно повышена на протяжении длительного срока.
- Возможна лихорадка, снижение аппетита и веса.
Причины
Причиной развития болезни служат M. tuberculosis или как их еще называют палочки Коха. Своим названием обязаны Роберту Коху. За открытие в 1882 году Mycobacterium tuberculosis complex он в 1905 был награжден Нобелевской премией.
Кроме, воздушно-капельного способа велика вероятность заразиться палочкой при бытовом контакте. Новорождённый ребенок может болеть в результате внутриутробного инфицирования.
Различия между пневмонией и туберкулезом
Пневмония часто возникает при переохлаждении организме, или после вирусных заболеваний. Развивается в течение недели. Проявляется резким увеличением температуры до 39-40. Человек испытывает слабость, головную боль. На 3-5 день появляется кашель, переходящий во влажный с отделением мокроты.
Пациенты жалуются на боль с правой или левой стороны в области грудной клетки при дыхании, кашле. У больных слышны хрипы. Появляется одышка.
Туберкулез за редким исключением протекает скрытно. Инкубационный период длится от 3 недель до 3 месяцев. Проявляется легким покашливанием. Через время после заражения кашель меняется. Появляется вязкая мокрота, иногда с примесью гноя, который не проходит более 3 недель.
Наблюдается незначительное повышение температуры до 37,5 которая держится долгое время. Человек быстро утомляется, часто потеет. Окружающие отмечают блеск в глазах и бледность кожных покровов. Симптомы протекают циклично. Иногда температура поднимается до 40.
Отличить в таком случае туберкулез от пневмонии удается проведением медицинских исследований.
В запущенной форме проявляется кровохарканье. К этому моменту проходит больше года. Туберкулез отличается затяжным течением заболевания, распознать которое на раннем этапе сложно.
По каким причинам пневмония может перейти в туберкулез
Пневмония может перерасти и превратиться в туберкулез, только если в организм заболевшего попадет палочка Коха. Ослабленный иммунитет не справится с новой атакой микобактерий. Тогда к существующей болезни прибавится еще одна. Если больной ранее проходил лечение от туберкулеза, риск повторного заражения увеличивается.
У людей, страдающих иммунодефицитом возможно присоединение вторичной инфекции. Казеозная пневмония развивается быстро. Может привести к смерти в результате дыхательной недостаточности. Туберкулезная проявляется появлением творожистого некроза, который стремительно распространяется. Несколько дней хватит для поражения основной части легкого.
Выздоровление больного зависит от профессионализма врачей и быстроты их действия. Для лечения требуется операция по удалению пораженной части органа. Терапия медикаментами малоэффективна.
Диагностика заболеваний
Благоприятный исход зависит от того, насколько правильно поставлен диагноз и назначено лечение. При обнаружении симптомов необходимо обратиться в медучреждение и пройти обследование. Разница между заболеваниями при первичном осмотре не велика и отличить их сложно, но современные методики дают результаты.
Рентгеноскопию чаще назначают при подозрении на пневмонию. Проведение флюорографии позволяет выявить туберкулез у больного. На снимке видна степень поражения легких и место локализации очагов заболевания.
Исследования данным методом показаны не только взрослым, но и детям.
При пневмонии на рентгенограмме отразятся затемнения внизу легкого. Двустороннее воспаление встречается редко.
При воспалении легких изменения не имеют четко выраженных контуров. Затемнения размыты, к краю переходят в светлые тона. При заболевании они очерчены четким контуром, носят очаговый характер. Инфильтративно-пневмонический туберкулез на снимках имеет сходство с воспалением легких. Затемнения однородны, распространяются на 1 и более сегментов.
При затемнении правой доли определить, что развивается правосторонняя верхнедолевая пневмония или не менее опасный туберкулез возможно в комплексе с остальными исследованиями.
Использование рентгена позволяет делать выводы о стадии заболевания.
Немаловажную роль в диагностике играет анализ крови. В случае с пневмонией выявляется значительное увеличение лейкоцитов. Другие показатели могут быль в норме. При туберкулезе отмечается повышение СОЭ. Наблюдается низкий гемоглобин и моноцитоз.
Для получения достоверных результатов проводят анализ мокроты. Обнаружение палочек Коха подтверждает заболевание туберкулезом. В собранном материале при воспалении легких находят следы жизнедеятельности грамположительные и грамотрицательные бактерии. Если анализ мокроты не дал никаких результатов, то его проводят повторно.
По результатам реакции Манту врач видит, был ли контакт с возбудителем туберкулеза.
При обращении за медицинской помощью в первую очередь проводиться диагностика. Доктор осматривает пациента, выясняет на что есть жалобы, измеряет температуру и частоту дыхания. Наиболее важную роль играет прослушивание. Если в результате исследования при пневмонии отчетливо слышны хрипы. В случае туберкулеза их нет.
Лечение заболеваний проводится в стационаре с обязательным применением антибиотиков.
Перед этим сдаются анализы для выявления возбудителей болезни. Лечение пневмонии ограничивается 1 препаратом, тогда как для туберкулеза необходимо одновременное использование 3-4. Продолжительность нахождения в стационаре не меньше 2 месяцев.
Кроме антибактериальных препаратов применяют:
- лекарства для расширения бронхов;
- разжижающие и выводящие мокроту средства;
- ингаляции.
Для лечения туберкулеза зачастую требуется хирургическое вмешательство.
По окончании курса повторно проводится комплекс исследований, по результату которого врач принимает решение о выписке из стационара.
Как предотвратить переход пневмонии в туберкулез
В России 90% заражены туберкулезной палочкой.
При определенных ситуациях она начнет развиваться, что приведет к серьезным последствиям. Преградой на пути микобактерий стоит иммунитет. Поэтому для сохранения здоровья его нужно поддерживать и укреплять.
Профилактические мероприятия включают:
- прогулки на свежем воздухе;
- сбалансированное питание;
- обследование флюорографии;
- прием поливитаминов.
По отзывам врачей у людей с повышенным иммунитетом риск заражения не высокий. Поэтому очень важна профилактика и наблюдение за изменениями в состоянии здоровья.
Развитие фтизиатрии позволило уменьшить смертность от таких заболеваний, которые раньше считались неизлечимыми и сократить до минимума последствия их перенесения. Соблюдение простых правил сохранит здоровье в будущем.
Клиническая картина
Смертность от туберкулеза в России насчитывает 25 000 человек в год. Нередки случаи, когда, подозревая у себя воспаление легких, больные занимаются самолечением. Улучшения клинической картины не наступает, и на поздней стадии болезни при обращении к врачу вырисовывается совершенно другой диагноз: туберкулез легких.
Тяжелые последствия заболевания вплоть до летального исхода обусловлены несвоевременным его обнаружением.
В то время как при правильной постановке диагноза в начале развития болезни прогноз значительно более благоприятный, и лечение осложняется меньшим количеством побочным эффектов.
Туберкулез и пневмония имеют принципиально разные подходы к лечению. Именно поэтому эти заболевания необходимо четко различать.
В большинстве случаев, верно предположить туберкулез или пневмонию можно по симптоматике. Пневмония начинается острым периодом и развивается бурно. Чаще всего она становится осложнением не пролеченного вовремя насморка, бронхита, вызванного гриппом или иной вирусной, а, возможно, и бактериальной инфекцией дыхательных путей. Причиной может стать ослабление иммунитета после химио- или лучевой терапии.
Болезнь сопровождается высокой температурой, сильным кашлем с отхождением мокроты гнойно-слизистого или слизистого характера. Подъемы температуры чередуются со спадами, в результате пациент чувствует,
- упадок сил,
- слабость,
- вялость,
- боль в груди,,
- усиливающаяся при вдохе одышка.
Течение туберкулеза на ранней стадии обычно протекает незаметно для больного, и поражение легких можно выявить только на рентгене. Позже недуг дает о себе знать кашлем, не проходящим по 3-4 месяца со слизистой, гнойно-слизистой мокротой и кровью. Температура держится в диапазоне 37,1-38 градусов, сопровождается потерей аппетита, снижением веса. Щеки приобретают румянец, а глаза – нездоровый блек. Симптомы проявляются волнообразно, носят циклический характер.
Иногда туберкулез развивается быстро, подобно пневмонии. В таких случаях постановку диагноза определят анализы и рентгенография.
- разнообразные хрипы, в том числе влажные мелкопузырчатые,
- бронхиальное дыхание,
- множественные щелчки, возникающие в конце вдоха (крепитация).
При туберкулезе дыхание может соответствовать здоровому состоянию (везикулярное дыхание), влажные хрипы присутствуют в небольшом количестве или отсутствуют вовсе.
Специфика диагностики и лечения
Если клиническая картина заболеваний при физикальном обследовании не всегда дает возможность сразу различить заболевания, то современные лабораторные и инструментальные методы позволяют это сделать безошибочно. Лабораторная диагностика
Чтобы отличить заболевания, существуют следующие анализы:
Общий анализа крови. В обоих случаях наблюдается увеличение скорости оседания эритроцитов. Но для пневмонии характерно значительное повышение лейкоцитов, в то время как при туберкулезе, лейкоцитоз выражен умеренно, повышены моноциты и низок уровень лимфоцитов.

При длительном течении болезни показатель гемоглобина опускается ниже отметки в 100 грамм-процентов.
Рентгеновские снимки на сегодняшний день являются самым надежным методом в постановке диагноза заболеваний легких. Их поражение присутствует в обоих случаях, однако картина существенно различается.
Рассмотрим основные отличия этих заболеваний на снимках:
- Локализация поражений легочной ткани. При пневмонии инфильтративные тени, характеризующие очаги поражения, просматриваются, как правило, в 3, 4, 5, 7, 8, 9 долях легкого, преимущественно поражая нижние участки. Туберкулез, в свою очередь, имеет одностороннюю локализацию, в большинстве случаев поражая правую долю легких в 1, 2, 6 сегментах.
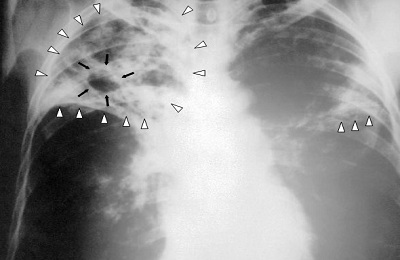
Очертания теней. При пневмонии инфильтраты (рентгеновские тени) имеют размытые, нечеткие очертания. В острый период заболевания затемнение напоминает дымку, а по мере развития воспаления интенсивность теней возрастает, но нечеткий характер краев сохраняется. Туберкулез же имеет тени с выраженным четким рисунком.
Форма теней. Очаги поражения при пневмонии, как правило, округлой, неправильной, кольцевидной или веретенообразной формы. Площадь поражения зависит от формы заболевания:
- очаговые тени имеют белый цвет и в диаметре не превышают полутора сантиметров, бывают в начале заболевания или при выздоровлении,
- долевая форма характеризуется полным поражением доли легкого,
- сегментарные тени – инфильтрация определенного сегмента,
- крупозная форма – самый тяжелый вариант, при котором воспаляются оба легких, сопровождается различными множественными очагами теней с обеих сторон органов.
Инфильтраты при туберкулезе зависят от формы данного заболевания:
- Диссеминированный туберкулез сопровождается множественными мелкими очагами до 2 мм в диаметре,
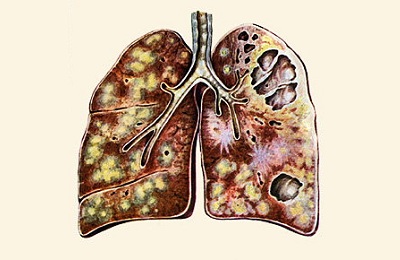
Очаговый , имеет один или несколько теней округлой, эллиптической, реже вытянутой формы с низкой интенсивностью, при которой очаги поражений темнее костной ткани,- Казеозная форма является самой тяжелой и сопровождается затемнением нескольких долей или даже целого легкого, тень изменяется по мере распада от менее интенсивной до более выраженной,
- Кавернозный , характеризуется очаговым затемнением с просветом посередине (каверна).
Рентгеновские снимки может верно интерпретировать только специалист, имеющий опыт работы в данной области.
Основа лечения всех видов пневмонии – антибиотики. Выбор лекарства определяется родом бактерий, вызвавших заболевание. При правильном выборе средства на 3-й день болезни должно наступить улучшение состояния и нормализация температуры.

В терапии применяются также разжижающие мокроту и расширяющие бронхи препараты, как внутрь, так и ингаляционно. Частью лечения является физиотерапия в виде лечебной физкультуры и вибромассажа.
Лечение туберкулеза – процедура значительно более длительная, включающая пребывание в стационаре 3-4 месяца и несколько месяцев амбулаторного наблюдения. Антибиотики часто бессильны против микобактерий, поэтому используются 4 и 5-е схемы лечения химиотерапией. В редких случаях запущенное заболевания требует хирургического вмешательства.
Своевременное обращение к врачу и правильная постановка диагноза, будь то туберкулез или форма пневмонии, ускорит выздоровление и позволит избежать тяжелых последствий.
Ряд признаков позволяет отличить инфильтративный туберкулез легких от вирусной или вирусно-бактериальной пневмонии. Для последней формы болезни характерно острое начало с быстрым повышением температуры до 39—40°С, обычно резким ознобом, головными болями, одышкой, разбитостью, адинамией вплоть до коллапса, ломотой в пояснице и суставах, болями в груди, потерей аппетита, тошнотой, жаждой, гиперестезией кожи. Обычно при этом отмечаются насморк или заложенность носа, конъюнктивит, ларингит, трахеит, бронхит.
Больные жалуются на кашель с выделением необильной слизистой мокроты, иногда с примесью крови. В легких у них прослушивается много рассеянных сухих и влажных хрипов, изменчивых по своему характеру и распространенности. Гематологическая картина неоднотипна: наблюдается лейкопения или лейкоцитоз с резким сдвигом ядерных элементов влево, анэозинофилия, моноцитоз, появляются плазматические клетки, РОЭ значительно ускорена. Микобакгерии туберкулеза в мокроте отсутствуют.
Рентгенологически на фоне интерстициальных воспалительных изменений определяются фокусы бронхо-лобулярной, а иногда и лобарпой пневмонии и значительное расширение корней легких. Процесс чаще локализуется в нижних долях легких, но он может развиться в верхних отделах. Вместе с тем следует иметь в виду, что инфильтративный туберкулез может обнаружиться и у больных, переносящих грипп. В подобных случаях природу болезни удается установить только при динамическом наблюдении. Значительная подвижность клинических симптомов, а также физических и рентгенологических изменений в легких указывает на неспецифический характер процесса; их стабильность и прогрессирование, а тем более обнаружение микобактерий в мокроте указывают на туберкулез, который в таких случаях протекает под видом затянувшегося гриппа.
На инфильтративный туберкулез может походить стафилококковая пневмония. Она начинается и протекает различно, но чаще остро, с лихорадкой ремиттирующего типа, ознобом, потливостью, болями в груди, одышкой и цианозом, кашлем с выделением гнойной и иногда кровянистой мокроты. Однако в последнее время приходится наблюдать больных, у которых этот симптомокомплекс слабо выражен. Кроме того, у них незначительно выражены физические признаки. Чаще отмечаются нейтрофильный лейкоцитоз и резко ускоренная РОЭ. Рентгенологически при стафилококковой пневмонии обнаруживаются одипочные или множественные, часто округлой или треугольной формы фокусные тени.

Иногда процесс имеет характер сегментарного или долевого поражения с участками просветления за счет распада легочной ткани. При этом обычно отмечаются реактивные изменения со стороны плевры. Такая рентгенологическая картина, в отличие от инфильтративного туберкулеза, весьма изменчива, особенно при применении антибиотиков широкого спектра действия. Остро и обычно без продромальных признаков, с потрясающим ознобом, резкой одышкой, болями в груди, катаром верхних дыхательных путей, herpes labialis начинается крупозная пневмония. У больных отмечаются лихорадочный румянец на лице, сухой и обложенный язык, выраженный цианоз, тахикардия, плохой сон, инотда спутанное сознание. Кашель сопровождается выделением гнойного ржавого цвета мокроты, ь которой отсутствуют микобактерии туберкулеза и находят смешанную, чаще пневмодиплококковую микробную флору.
В гемограмме определяются лейкоцитоз, сдвиг нейтрофилов влево до метамиелоцитов, лимфопения, тельца Деле. Физические симптомы в виде массивного притупления, бронхиального дыхания и крепитации значительно выражены и в отличие от туберкулеза весьма изменчивы. Часто крупозная пневмония осложняется сухим или выпотным плевритом.
Аналогичные изменения происходят в плевре, печени, костном мозге и других органах. На этом основании некоторые авторы определяют такой процесс как общее эозинофильное заболевание организма.
Клинически оно начинается и протекает остро, подостро или скрыто. В последпем случае эозинофильные инфильтраты в легких обнаруживают при случайном рентгенологическом исследовании преимущественно весной или летом. Но большинство больных жалуются на общее недомогание, пониженный аппетит, одышку, боли в груди, субфебрильную или фебрильную температуру. Одновременно отмечается кашель — сухой или с выделением в небольшом количестве слизистой и тягучей мокроты желтовато-коричневого цвета, что зависит от наличия кристаллов Шарко—Лейдена, образующихся в результате распада эозипофилов. Иногда наблюдаются небольшие кровохарканья. Физические изменения в легких, скудны в виде незначительного укорочения перкуторного звука на ограниченных участках грудной клетки, небольшого количества сухих или мелких влажных хрипов, шума трения плевры.
Рентгенологически в различных и нередко в прикорневых отделах легких обнаруживают разной формы, величины и неодинаковой интенсивности затемнения с нечеткими расплывчатыми очертаниями, интерстициальные изменения, расширение корней легких. Иногда при этом выявляется небольшой междолевой или косто-диафрагмальный плеврит. При этом заболевании значительно увеличено количество эозипофилов в периферической крови, иногда до 30—50—90%. Отмеченные клинические признаки отличаются большой подвижностью. Обычно в течение нескольких дней даже без применения лечебных мероприятий снижается температура, исчезают симптомы интоксикации, рассасываются инфильтраты в легких. Более длительно сохраняются интерстициальные изменения и эозинофилия. Возможно, что она поддерживается процессом той же природы в других органах.
Все эти особенности течения болезни позволяют исключить туберкулез. Однако следует иметь в виду, что эозинофильиая пневмония в результате сенсибилизации организма может развиться у больных туберкулезом или у лиц, контактирующих с бацилловыделителями. Иногда эозинофильпые инфильтраты у больных туберкулезом возникают в процессе химиотерапии, очевидно, вследствие аллергизирующего действия некоторых туберкулостатических средств. Однако во всех этих случаях сохраняется характерная особенность эозинофильных инфильтратов: их быстрое и бесследное исчезновение после устранения тех или иных факторов, провоцирующих их возникновение.
Чаще всего проводится с плевропневмонией (крупозной) пневмонией, вирусной пневмонией с атипичным течением, легочным эозинофильным инфильтратом, инфарктом легкого, раком легких (центральным и периферическим), актиномикозом, кандидамикоз.
Диагностические критерии плевропневмонии:
· острое начало после переохлаждения или перенесенного бронхита, трахеита, фарингита;
плевропневмония (крупозная пневмония, лобарная пневмония, фибринозная воздушная пневмония) — это пневмония, при которой поражается сегмент, доля или несколько долей легких плевра. Развивается преимущественно остро после переохлаждения, на фоне хронического бронхита, синусита. На рентгенограмме видно гомогенную тень, чаще в 3-м сегмент или нижней части. Необходимо исследование мокроты на МБТ и с меток выделения возбудителя пневмонии и определение его чувствительности к антибиотикам.
· выраженные интоксикационные симптомы (температура тела 40-41 ° С, устойчиво удерживается с последующим критическим снижением, головная боль, выраженная слабость, вялость) и бронхо-легочно-плевральный синдром (боль в грудной клетке, сильный кашель с мокротой часто ржавого цвета, одышка);
· стадийность заболевания, которая теряется при своевременном лечении;
· четкие перкуторные и аускультативные изменения в легких (выслушивается много рассеянных сухих и влажных хрипов);
· значительный лейкоцитоз (20х 109 / л), количество палочкоядерных нейтрофилов более 10-15%, значительно увеличена СОЭ;
· рентгенологически имеется интенсивная гомогенная инфильтрация сегмента, доли (долей), которая преимущественно расположена в средней и нижней частях, реже в верхней; определяется выпячивание пределы пораженной доли, вовлечение в процесс плевры;
· быстрый клинический эффект и рассасывание пневмонии под влиянием антибиотикотерапии. При лечении хороший эффект получают от пенициллинов с ингибиторами бета-лактамаз, макролидов, фторхинолонов, цефалоспоринов 2-3 поколения.
Вирусная пневмония с атипичным течением — клиника таких пневмоний характеризуется незначительной симптоматикой, иногда имеет постепенное начало. В анализе крови отмечается нормальное количество лейкоцитов, умеренный сдвиг нейтрофилов влево, моноцитоз, незначительное повышение СОЭ — до 20 мм / ч. Заболевание иногда имеет длительное течение — до 2 мес.
Диагностические критерии вирусной пневмонии с атипичным течением:
· у больных вирусной пневмонией с атипичным течением преобладают жалобы на сильную боль в груди, озноб, одышку, головную боль. При инфильтративном туберкулезе эти симптомы либо отсутствуют, либо выражены незначительно;
· рентгенологическая картина отличается резко выраженным сетчатым рисунком результате перибронхиальных и периваскулярных тяжей, отходящих от расширенного и воспалительно измененного корня легкого.
Легочный эозинофильный инфильтрат (легочная эозинофилия, эозинофильная пневмония, синдром Леффлера) — заболевание, причиной которого является сенсибилизация организма аллергенами различного происхождения:
· паразитарные (аскаридоз, описторхоз, трихинеллез и т.д.),
· лекарственные средства (антибиотики, аспирин, фурадонин),
· аллергены растительного происхождения и пищевых продуктов.
Клиническую картину впервые описано Леффлером. Начало заболевания чаще малосимптомное, иногда острое. При физикальном обследовании часто изменений нет или над легкими выслушиваются непостоянные сухие или влажные хрипы. На рентгенограмме в любом участке легких виден один или несколько инфильтратов небольшой интенсивности округлой или неправильной формы с расплывчатыми контурами, напоминающие след "ватного тампона". Под влиянием десенсибилизирующей терапии или самостоятельно инфильтраты быстро исчезают, в других участках легких появляются новые, также кратковременно.
Диагностические критерии эозинофильного инфильтрата:
· в анамнезе — аллергические заболевания, контакт с аллергенами, глистная инвазия;
· клинические проявления характеризуются незначительными симптомами интоксикации;
· имеющийся кашель с мокротой "канареечного" (желтого) цвета, что обусловлено значительным содержанием кристаллов Шарко - Лейдена, которые образуются при распаде эозинофилов
· большое количество эозинофилов в крови (10-70%) и мокроте;
· рентгенологически: в разных отделах легких видно одну или несколько гомогенных теней различной формы и величины, небольшой интенсивности, с расплывчатыми контурами, как быстро появляются и исчезают.
· под действием десенсибилизации, а иногда без лечения — быстрая нормализация состояния больного и рентгенологической картины.
· положительные кожные реакции на соответствующий аллерген.
Инфаркт легкого— это некроз участка легкого вследствие нарушения кровообращения в системе легочной артерии. Причиной инфаркта легких является тромбоэмболия ветвей легочной артерии.
Кашель, боль в груди, кровохарканье являются общими симптомами для инфильтративного туберкулеза легких и для инфаркта. Однако для инфаркта характерно внезапное начало заболевания (боль, кровохарканье, одышка), повышение температуры присоединяется позже. Перкуторный звук над участком обширного инфаркта, притупленное дыхание иногда бронхиальное. Иногда течение его малосимптомно.
В гемограмме часто нет никаких отклонений от нормы. На фоне осложнения пневмонией появляется лейкоцитоз со сдвигом формулы влево, увеличенная СОЭ. Обнаруживают состояние гиперкоагуляции, угнетения фибринолиза, которые в дальнейшем могут измениться гипокоагуляцией.
На рентгенограмме классическая картина инфаркта легких представлена треугольной тенью повернутой верхушкой к корню, гомогенной структуры с четкими контурами. Часто на стороне поражения наблюдают высокое стояние диафрагмы. Излюбленная локализация инфаркта — в нижних отделах справа, хотя возможно его формирования в любой которые ей участке легких. Этим инфаркт отличается от туберкулезного инфильтрата, для которого характерна негомогенная структура, бронхогенные очаги, другая локализация. Иногда инфаркт легкого осложняется плевритом, в частности геморрагическим. При обратном развитии инфаркта возможно его полное рассасывание или образуется линейный рубец.
Диагностические критерии инфаркта легкого:
· наличие в анамнезе тромбофлебита вен нижних конечностей и малого таза, септического эндокардита, ревмокардита, пороков сердца (особенно митральных с мерцательной аритмией), инфаркта миокарда, перелома костей, родов, оперативных вмешательств;
· внезапное начало обычно соответствует моменту закупорки тромбом или эмболой одной из ветвей легочной артерии;
· типичная клиническая триада: кашель, острая боль в грудной клетке (обусловлен реактивным плевритом у основания инфаркта), кровохарканье. Имеются также одышка, тахикардия, температура тела, которая повышается до 37,2-39,0 ° С;
· над зоной инфаркта — притупление, бронхиальное дыхание, крепитация, шум трения плевры; акцент и раздвоение II тона над легочной артерией;
· рентгенологически — гомогенная или неоднородная тень в форме треугольника с вершиной, обращенной к корню легкого. Тень иногда может кругловатую, овальную или неправильную форму, которая чаще локализуется в средней или нижней долях легкого. Тень имеет хорошо или плохо очерченные края (по типу пневмонии, инфильтрата, ателектаза);
· на ЭКГ — перегрузка правых отделов сердца;
· в крови отмечаются признаки гиперкоагуляции.
Рак легких — злокачественная опухоль, развивающаяся из покровного эпителия слизистой оболочки бронхов или из эпителия слизистых желез стенки бронхов (бронхогенный рак, бронхиальная карцинома), реже — из эпителия альвеол и терминальных бронхов (альвеолярно рак, аденоматоз легких). В зависимости от локализации бронхогенного рака различают центральную и периферическую формы.
Центральный рак встречается в 65% случаев рака легких. Поражает главные, долевые и начало сегментарных бронхов и вызывает нарушение их проходимости. Рост центральной формы опухоли может быть эндобронхиальный и перибронхиальный. При периферической форме поражается дистальная часть сегментарных бронхов. Малый периферический рак легкого развивается в мелких и мельчайших бронхах. Cреди периферического рака выделяют шарообразную, пневмониеподобную формы, рак верхушки легких. Периферический рак легких может длительное время не иметь клинических проявлений, поэтому нередко его обнаруживают при рентгенологическом обследовании.
Симптомы рака легких и инфильтративного туберкулеза имеют сходство: рак легких, особенно в начальной фазе, может протекать бессимптомно или с незначительными функциональными расстройствами. Но при различных вариантах течения инфильтративного туберкулеза преобладает интоксикационный синдром, а при раке — бронхо-легочно-плевральный (боль в грудной клетке, не связанная с актом дыхания, одышка при сравнимо небольших изменениях на рентгенограмме). Выраженные клинические симптомы быстрее развиваются при центральной форме рака, чем при периферической.
Результаты объективного обследования часто недостаточно информативны. При обоих заболеваниях аускультативные изменения незначительны, сухие хрипы над ограниченным участком легких чаще обнаруживают у больных раком легких. Притупление перкуторного звука с ослабленным дыханием и усиленным голосовым дрожью является признаком осложнения рака ателектазом.
Опухоль может локализоваться в верхней доле легкого, иметь незначительные размеры, нечеткие контуры. Гемограмма при инфильтративном туберкулезе и раке легких очень похожа, хотя при раке чаще наблюдают значительное увеличение СОЭ, анемию. Умеренный лейкоцитоз бывает при обоих заболеваниях. Важное многократное цитологическое исследование мокроты, поиски МБТ.
Диагностические критерии рака легких:
· чаще болеют мужчины старше 40 лет;
· в анамнезе — повторные или затяжные пневмонии, хронический бронхит, длительное курение;
· в клинике преобладают бронхо-легочно-плевральные симптомы — кашель (часто сухой или с небольшим количеством мокроты, приступообразный), который может становиться надсадным; кровохарканье (при этом мокрота имеет вид "малинового желе") боль в грудной клетке, (не связан с актом дыхания), одышка (при небольших изменениях на рентгенограмме). Постепенно эти симптомы усиливаются;
· увеличение периферических лимфатических узлов, особенно в надключичной области характерно для метастазирования опухоли;
· физикальные изменения при раке легких без осложнений мало выражены, но наличие сухих хрипов и притупление даже над небольшой зоной поражения характерно дт злокачественной опухоли;
· в анализе крови отмечается значительно увеличенная СОЭ, которая со временем нарастает, умеренный лейкоцитоз, анемия.
Диагностические критерии центрального рака легких:
· для злокачественной опухоли характерно сжатия окружающих органов;
· первой жалобой больного при поражении главного бронха может быть надсадный болезенный кашель, боль в груди, невыносимая одышка;
а) эндогенный рост центрального рака вызывает гиповентиляцию или ателектаз сегмента, доли или всего легкого. Если опухоль не полностью закрывает просвет бронха, то на бронхограмме виден дефект наполнения бронха, а при полной обтурации — "культю" бронха ("ампутация" бронха). Выраженные клинические симптомы наблюдают только при ателектазах, охватывающих часть или всю легкое. Рентгенологически тень ателектаза, в отличие от туберкулезного инфильтрата, гомогенная, с четкими, часто вогнутыми контурами, по форме она соответствует сегменту или доле. Нужно томографическое исследование (иногда компьютерная томография), с помощью которого удается выявить основной раковый узел;
б) при перибронхиальном росте появляются грубые тяжи, веерообразно расходятся от головки корня наружу. На этом фоне видны просветы бронхов с утолщенными стенками ("симптом метелки"). На томограммах определяется удлинение бронха, при котором просвет верхушечной или заднесегментарной ветки виден в течение 2-3 см вместо 0,5-1 см.
· Диагностические критерии пневмониеподобной формы периферического рака
проявляется рентгенологическим синдромом легочного инфильтрата:
· боль в грудной клетке, который может иметь различный характер и интенсивность (тупой или острый, локальный или распространенный, периодический или постоянный, не связанный с актом дыхания или усиливается на вдохе);
· одышка при этой форме отмечается редко. Появление и нарастание ее обусловленные появлением метастазов в лимфатических узлах средостения или милиарный диссеминации в легких;
· кашель, мокрота, кровохарканье — появляются при поражении опухолью крупного бронха;
- Преимущественная локализация в 3-м (переднем) сегменте и нижней доле правого легкого;
- Контур тени периферического рака холмистый вследствие неравномерного роста отдельных участков опухоли;
- Контур тени опухоли также нечеткий, представлен короткими тяжами - "усиками", "лучиками", которые направлены в окружающую ткань и образуют картину "лучистого венчика" ("злокачественной короны"). Образование "лучистого венчика" возникает вследствие распространения опухоли вдоль стенок бронхов, лимфатических и кровеносных сосудов. Он нежный, радиальный рисунок.
- Наличие вырезки Риглера;
- Структура тени опухоли неоднородна — она словно состоит из отдельных крутых небольших теней, которые плотно прилегают друг к другу (симптом "многоузловатости");
· в анализе крови отмечается значительно увеличенная СОЭ, умеренный лейкоцитоз, анемия;
· бронхоскопически — прямые и косвенные признаки:
- Преимущественная локализация в переднем сегменте верхней доли правого легкого;
- Круглая, форма опухоли характерна для узлов диаметром 3-4 см, а узлы 1-1,5 СГУ имеют полигональную форму, с неодинаковыми по протяженности боками;
· на бронхограмме — сужение бронха при вхождении в опухоль, сохранения его просвета в других участках;
Для рака верхушки легкого (опухоль Пенкоста) характерны симптомы, обусловленные сжатием или поражением симпатического ствола:
• атрофия мышц предплечья;
• плексит — боль в плечевом суставе, плечи, пальцах;
• триада Бернар - Горнера — птоз, миоз, энофтальм;
• рак верхушки легкого имеет относительно гомогенную структуру, выпуклый вниз нижний контур. Возможно его осложнения деструкцией I-II ребер, поперечных отростков грудных позвонков.
Актиномикоз— хроническое гранулематозное поражение легких, относится к псевдомикозы. Возбудителем актиномикоза является актиномицеты, которые занимают промежуточное место мим бактериями и грибками и находятся в организме человека как сапрофиты. При снижении сопротивляемости (тяжелые хронические заболевания, применение цитостатиков, глюкокортикоидов) наступает активация эндогенной инфекции и распространение ее из других органов в легкие, хотя случается и экзогенное заражение аэрогенным путем.
В случае центральной локализации очага в легких (бронхопульмональная форма) развитие болезни постепенное, клинические признаки мало выражены и могут напоминать туберкулез. Больные жалуются на кашель, тупая боль в груди, неправильного характера повышенную температуру тела, потливость. В дальнейшем мокрота становится слизисто-гнойной, с прожилками крови. В мокроте находят плотные зерна— друзы актиномицетов.
В случае субплевральной локализации процесса и перехода на плевру (плевропульмональная форма) появляется сильная боль в грудной клетке, усиливающаяся при кашле, глубоком вдохе, резких движениях больного. Кашель сухой, надрывный. Процесс постепенно переходит на мягкие ткани, прилегающие кости. На грудной клетке образуются деревянистые плотные инфильтраты, возможно формирование свищей. Все это напоминает туберкулез, которому также свойственно поражения легких, плевры, костей.
При обоих вариантах течения по мере прогрессирования в легких формируются абсцессы. Актиномикоз подвержен скорой фибротизации. В легких выслушиваются сухие и влажные хрипы. В крови обнаруживают высокий лейкоцитоз, повышенную СОЭ. На рентгенограмме видно интенсивный инфильтрат, занимающий сегмент или целую долю. Поражение чаще в нижних отделах легких, хотя возможна локализация в верхней части. Плевра утолщена, в отличие от туберкулеза, нет очагов бронхогенной диссеминации.
Для установления диагноза имеет значение нахождение друз актиномицетов в мокроте или выделениях из свищей, гистологическое исследование биопсийного материала. Для исключения туберкулеза требуются многократные поиски МБТ. В отличие от туберкулеза, хороший терапевтический эффект получают при применении антибиотиков пенициллиновой группы, аминогликозидов, сульфаниламидов.
Диагностические критерии актиномикоза:
· постепенное развитие заболевания, кашель, температура субфебрильная или высокая, кровохарканье, боль в грудной клетке от умеренной до очень сильной, "огненной", течение волнообразное;
· деревянистое уплотнение и болезненность мягких тканей грудной клетки, образование свищей, притупление перкуторного звука, сухие и влажные хрипы, шум трения плевры;
· рентгенологически — интенсивное, гомогенное, с четкими контурами затемнение доли или сегмента, утолщение плевры, локализация в нижних отделах; иногда наблюдается остеолиз ребер, позвонков, периостит;
· кроме легких, наблюдаются поражения плевры, лимфатических узлов, деструкции костных структур грудной клетки;
· диагноз подтверждается обнаружением друз актиномицетов в мокроте, выделениях из свищей.
Кандидамикоз (кандидоз) легких — острое или хроническое заболевание, обусловленное дрожжеподобными грибками рода Candida. Чаще всего это заболевание вызывают Candida albicans, которые являются условно-патогенными для человека, их обнаруживают в 30-80% случаев у практически здоровых людей. Активизация и размножения возбудителя наблюдается в условиях снижения сопротивляемости организма на фоне тяжелых хронических заболеdfний, применение больших доз антибиотиков.
Диагностические критерии кандидомикоза:
· развитие острое или хроническое на фоне тяжелых заболеваний при применении антибиотиков;
· часто сочетается с кандидозным фарингитом, глосситом, ларингитом;
· кашель с небольшим количеством слизистого мокроты, температура тела 37-39,0 ° С,
· сухие и влажные хрипы над средними и нижними отделами легких, иногда вообще отсутствуют;
· рентгенологически — инфильтрат с нечеткими контурами в средних и нижних отделах
легких;
· выявление возбудителя в материале, взятом при бронхоскопии;
· в крови — положительная реакция агглютинации с антигеном возбудителя при разведении сыворотки 1: 200 и выше;
· быстрая положительная динамика при применении противогрибковых препаратов.
Читайте также:


