Какие сегменты легкого чаще поражаются при туберкулезе
У части больных при трахеобронхоскопии на слизистой оболочке бронхов выявляют инфильтраты, железисто-бронхиальные свищи, что позволяет с большей уверенностью связать развитие очагового туберкулеза легких с поражением внутригрудных лимфатических узлов и распространением процесса лимфоброихогенным путем.
В благоприятных случаях, особенно под влиянием своевременно начатого и эффективного специфического лечения, у больных исчезают признаки интоксикаций, нормализуется гемограмма, гиперергические туберкулиновые реакции постепенно становятся нормергическими, сравнительно быстро рассасываются очаги и воспалительные изменения в межуточной ткани легких и уплотняются их корни. У других больных очаги превращаются в рубцы или кальцинируются, но в отличие от первичного аффекта они крайне редко или совсем не окостеневают.
Такую форму процесса мы наблюдали у больного Г., 23 лет. В 1969 г. при субфебрильной температуре и общем недомогании у него увеличились размеры шейных, надключичных, подмышечных и паховых лимфатических узлов, а также печени и селезенки. При пункции и цитологическом исследовании одного из периферических лимфатических узлов были выявлены элементы туберкулезной гранулемы и казеозного некроза. Рентгенологически обнаружены увеличенные паратрахеальные лимфатические узлы и бронхо-лобулярные очаги в 1-м и 2-м сегментах легкого. В результате длительного комплексного лечения в клинических условиях наступило затихание болезни, уменьшились размеры наружных и внутригрудных лимфатических узлов и уплотнились очаги в легких. При динамическом наблюдении отмечалась дальнейшая инволюция процесса.
Туберкулез периода первичной инфекции может протекать по типу инфильтративного процесса. Клинически эта форма заболевания характеризуется тем же симптомокомплексом, что и вторичный инфильтративный туберкулез легких. От последнего ее отличают указанные выше признаки, характерные для первичного туберкулеза. В то же время такого рода инфильтративный процесс нельзя рассматривать как первичный комплекс, так как в подобных случаях отсутствуют рентгенологические признаки регионарного бронхоаденита, а специфические изменения в легких локализуются главным образом в 1-м и 2-м сегментах, где обычно редко находят первичный аффект.
При эффективном лечении инфильтративный фокус в легком рассасывается или уплотняется и отграничивается, принимая характер тубер-куломы. При прогрессировании развивается деструктивный, а в части случаев и фиброзно-кавернозный процесс.
Таким образом, очаговые и инфильтративные формы туберкулеза легких периода первичной инфекции играют определенную роль во фти-зиогенезе у взрослых, главным образом в возрасте 18—25 лет. Их описали М. М. Чаусовская (1960), Н. Р. Турупанова (1972), И. Е. Кочнова (1973) и др.
У меньшей части больных, по нашим наблюдениям, развивается ограниченный диссеминированный туберкулез легких. Заболевание начинается и протекает большей частью подостро, с умеренно выраженными симптомами интоксикации, сухим кашлем, скудно выраженными физическими изменениями в легких. Иногда отмечаются олигобациллярность и наклонность к моноцитозу. Рентгенологически в верхних, преимущественно кортикальных, отделах обоих легких обнаруживают симметрично расположенные множественные мелкие или средней величины очаги без перифокального воспаления. Корни легких несколько расширены. При прогрессировании процесса могут образоваться единичные или множественные, обычно тонкостенные полости распада. Под влиянием комплексной терапии с применением антибактериальных препаратов сравнительно быстро не только восстанавливается компенсация организма, по и рассасываются, реже инкапсулируются или обызвествляются туберкулезные очаги в легких, закрываются каверны. Примером может служить следующее наблюдение.
У Ч., 18 лет, за 3 года до заболевания были отрицательными туберкулиновые пробы, а за 1 год до его возникновения — контакт с бациллярной больной. Процесс начался остро, с высокой температурой, сильным надсадным кашлем, катаральными явлениями в легких; В мокроте обнаружены микобактерии, в гемограмме — моноцитоз (11%). РОЭ ускорена (45 мм/ч), повышен уровень а2-глобулинов (14%) и у-глобулинов (26%). Впервые в клинике отмечена положительная туберкулиновая реакция Манту. При трахеобронхоскопии выявлен инфильтративный туберкулез левого главного бронха. Рентгенологически определялись увеличенные бронхопульмональные лимфатические узлы в корне левого легкого и рассеянные в верхних и средних отделах легких, множественные мелкие сливающиеся очаги и тонкостенные полости распада. В результате длительной комплексной терапии наступило значительное улучшение общего состояния, прекратилось бацилловыделение, наступило излечение туберкулеза бронхов, а в легких на фоне диффузного склероза сформировались множественные кальцинированные очаги Такие же кальцинаты образовались во внутригрудных лимфатических узлах.
Туберкулезный комплекс первичный(рис. 1) — ранние первичные специфические изменения в легких. Выявляются в основном у детей и подростков. Комплекс характеризуется поражением легочной ткани, лимфатических путей этого отдела и регионарных лимфатических узлов.
Рисунок 1- Первичный туберкулезный комплекс:
А - прикорневая инфильтративная тень;
Б - биполярность изменений — легочный и корневой компоненты;
В - уплотнение и обызвествление бронхопульмонального узла и очага в легком (формирование очага Гона)
Туберкулез легких диссеминированныйхарактеризуется двусторонней локализацией, однотипностью и симметричностью патологических изменений в легких.
При острой форме изменения определяются на 7–10-й день заболевания в виде густого мелкоочагового обсеменения с величиной очагов до 3 мм. Прозрачность легочных полей снижена. Если форма подострая, то густота очаговых теней меньшая, а размеры различные: в верхних отделах легких диссеминация мелкоочаговая, в нижних — крупные очаги с эксудативной реакцией. Последние нередко подвергаются распаду с образованием штампованных (тонкостенных) каверн. При хронической форме выявляются четко очерченные очаги различной величины и плотности и свежие, плохо контурируемые фокусы затемнения. Локализуются поражения преимущественно в I–II сегментах легких на фоне мелкопетлистой фиброзной сетки. Тени корней подтянуты кверху, имеются уплотнения плевры. Если процесс длительный, волнообразный, развиваются фиброзно-рубцовые изменения, более выраженные в верхних отделах легких, а также полости распада и каверны.
Для хронических диссеминированных процессов бронхогенного генеза характерны многоэтапность формирования, наличие исходного очага в фазе распада (в легком или лимфоузлах), асимметрия их расположения и утолщение стенок бронхов. Чаще преобладает односторонняя диссеминация, необильная и неравномерная; очаги разной величины, более крупные и не столь округлые, с размытыми контурами, располагаются группами.
При диссеминациях лимфогенного генеза рентгенологически определяются мелкоочаговые интерстициальные образования в верхних кортикальных отделах легких и в прикорневой зоне.
Рентгеновская продольная томография при диссеминированном туберкулезе легких позволяет уточнить распространенность процесса, преимущественную локализацию очагов, характер последних и их слияние, дифференцировать гематогенную и бронхогенную диссеминацию, выявить тонкостенные полости распада на фоне густой очаговой диссеминации, увеличение внутригрудных лимфоузлов, изменения бронхов, включая нарушение их проходимости, плевры, контролировать обратное развитие или прогрессирование процесса.
Рентгеновская компьютерная томография более точно определяет локализацию патологического процесса, степень вовлечения различных слоев легочной паренхимы, что имеет значение для дифференциальной диагностики.
Туберкулез легких инфильтративный характеризуется возникновением в легких очага эксудативного воспаления, обычно с творожистым некрозом в центре и выраженной перифокальной реакцией, склонного к быстрому распаду и обсеменению.
Различают ограниченные и обширные инфильтративные процессы. Ограниченные инфильтраты — это поражения группы долек легкого, субсегмента, сегмента легкого. Такие инфильтраты составляют группы близко расположенных бронхолобулярных очагов, в ряде случаев объединенных диффузной тенью перифокального воспаления, вследствие чего очертания их нечеткие. Форма затемнения неправильно вытянутая по направлению к корню, размер от 1 до 3 см в диаметре, окружающая легочная ткань изменена мало.
Обширные инфильтративные процессы имеют протяженность в двух и более сегментах. В основе их лежат множественные бронхолобулярные пневмонические очаги, объединенные перифокальным воспалением, которое характеризуется менее интенсивной тенью.
Если процесс распространяется на всю или большую часть доли легкого, то распознают лобит, который чаще всего наблюдается в верхней доле справа и дает интенсивное затемнение ее. Если перифокальная инфильтрация приобретает казеозный характер, то развивается казеозная пневмония, которая проявляется сначала в виде неравномерного, а затем диффузного интенсивного затемнения всей доли легкого без существенного изменения ее объема. В случае лобулярной казеозной пневмонии отмечаются ограниченные или рассеянные крупноочаговые затемнения во всех легочных полях. Форма их чаще неправильная, контуры нечеткие, интенсивность высокая. При выраженном казеозе возникают полости распада. Если в процесс вовлечены крупные бронхи, развиваются гиповентиляционно-ателектатические процессы, быстро появляются неправильной формы единичные или множественные полости. В отдаленных участках легких возникают очаги диссеминации.
Рентгеновская продольная томография при инфильтративном туберкулезе легких позволяет уточнить локализацию и протяженность процесса, определить структуру инфильтративного затемнения, выявить полость распада, очаги бронхогенной диссеминации, изучить структуру отводящей дорожки, определить состояние дренирующих бронхов и регионарных лимфатических узлов, провести дифференциальную диагностику, контролировать заживление полостей распада.
Рентгеновская компьютерная томография более точно устанавливает топографические структурные особенности инфильтратов, обнаруживает мелкие, иногда не выявляемые при рентгеновской продольной томографии полости распада. Рентгеновская компьютерная томография позволяет обнаружить паренхиматозные, корневые и плевральные признаки заболевания.
Туберкулез легких кавернозный(рис. 2)— характеризуется образованием тонкостенной каверны при малоизмененной остальной ткани легкого. Поражение в большинстве случаев одностороннее, ограниченной протяженности (1–2 сегмента).
Рисунок 2 - Туберкулезная каверна в подключичной зоне правого легкого. Наружная граница стенки полости нечеткая, тени очагов отсева, сливающиеся с тенью стенки полости
С помощью рентгеновской компьютерной томографии удается детально изучить состояние стенок каверны, соотношение их с прилежащими структурами и получить четкое представление о дренирующем бронхе.
Туберкулез легких милиарныйразвивается при гематогенной диссеминации возбудителя. Характеризуется тяжелым острым течением с образованием в легких мелких туберкулезных бугорков (см. Туберкулез легких диссеминированный).
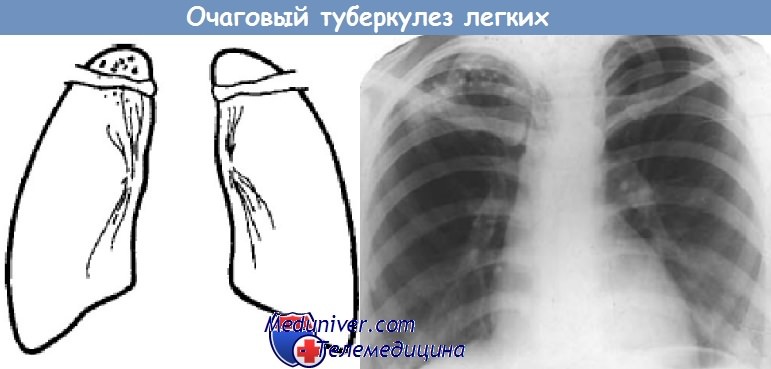
Туберкулез легких очаговыйхарактеризуется развитием органических очагов воспаления. Отличается большим полиморфизмом, наличием одиночных или множественных очагов различного генеза и давности, локализующихся в ограниченном участке одного или обоих легких при поражении 1–2 сегментов.
Свежие очаги бывают различной величины, но чаще до 1 см в диаметре, малой интенсивности с нерезкими очертаниями, переходящими в нормальный легочной рисунок. При некоторой давности процесса очаговые тени характеризуются меньшей величиной (до 3–6 мм), очертания их более четкие. Тень очагов однородная, по интенсивности несколько превышает тень продольной проекции сосудов. В случае обызвествления тень очагов становится очень интенсивной, очертания их резкие, форма неправильно округлая, иногда овальная или вытянутая (очажки Симона).
Если обострились старые очаги, то вокруг них видна зона перифокального воспаления. Рентгенологические изменения детализируются томографией легких. При этом выявляется до 80% малых полостей распада, невидимых на обзорной и даже прицельной рентгенограмме.
Туберкулез легких фиброзно-кавернозныйхарактеризуется образованием каверн, фиброзными изменениями и утолщением плевры.
На рентгенограмме могут обнаружиться каверны с деформированными стенками ввиду неравномерно выраженного фиброза окружающей легочной ткани, тяжистость от рубцовых изменений, очаги бронхогенной диссеминации в средних и нижних отделах обоих легких, утолщение плевральных листков, плевральные сращения, уменьшение объема легкого вследствие сморщивания (замещение легочной ткани фиброзной), смещение органов средостения в наиболее пораженную сторону. Течение этой формы туберкулеза, как правило, сопровождается развитием бронхогенных метастатических очагов. Постоянно наблюдаются изменения корней легких: в результате склероза они деформируются и уплотняются, смещаются кверху, кзади, кнаружи. Диафрагма уплощена, располагается низко, деформирована.
Рентгеновская продольная томография при фиброзно-кавернозном туберкулезе легких позволяет выявить каверны, их локализацию, количество, форму, признаки прогрессирования или инволюции каверн, определить состояние дренирующих бронхов и окружающей легочной ткани, уточнить распространенность процесса в целом, проводить дифференциальную диагностику с неспецифическими заболеваниями легких, кистами и буллами, уточнить показания к оперативному вмешательству, его объем, тактику.
В тех случаях, когда развитие фиброза сочетается с выраженными процессами очищения и рубцевания каверн, с частичным исчезновением в их стенках специфических изменений, фиброзно-кавернозный туберкулез переходит в цирротический.
Туберкулез легких цирротический. Исход заболевания — обширное поражение ткани легких, а именно: развиваются фиброз, бронхоэктазы, эмфизема легких, выражены признаки легочной и сердечно-сосудистой недостаточности.
При цирротическом туберкулезе легких рентгеновская продольная томография позволяет определить деформацию, неравномерное расширение и сужение бронхов различного калибра, утолщение их стенок, бронхоэктазы, туберкулезные очаги, туберкулемы, каверны, признаки активности туберкулезного процесса и бронхогенной диссеминации, изменения эмфизематозного и индуративного характера, симптомы легочной гипертензии, провести дифференциальную диагностику.
Рентгеновская компьютерная томография помогает оценить имеющиеся изменения, несмотря на наличие плевральных наложений и смещение срединной тени, маскирующих процесс. Разрешающая способность ее выше, чем рентгеновская продольная томография.
Бронхография в пораженной доле выявляет деформацию или стеноз бронхов, их цилиндрические или мешотчатые расширения.
Ангиопульмонография обнаруживает резкое объединение и деформацию сосудов.
Туберкулез трахеи и бронховпредставляет собой осложнение у больных с деструктивными формами туберкулеза легких и массивным бактериовыделением. В ряде случаев поражение бронхов возникает в результате перехода воспалительного процесса с внутригрудных лимфатических узлов на стенку бронха. Различают инфильтративную язвенную и свищевую формы туберкулеза бронхов.
При рентгеновском исследовании обнаруживают изменения ширины просвета и толщины стенок бронха, выбухание или прерывистость внутреннего контура бронха на отдельных участках. Вместе с тем находят нарушение вентиляции отдельных сегментов и долей легких (гиповентиляция, клапанное вздутие легкого, ателектаз), бронхогенное обсеменение без явлений деструкции в легких. Чтобы уточнить и окончательно установить диагноз, показана бронхоскопия.
Выявить изменения в мелких бронхах, изучить состояние их стенок, а также специфические изменения в окружающей легочной ткани и лимфатических узлах могут рентгеновская продольная томография и рентгеновская компьютерная томография. Последняя обладает большими диагностическими возможностями, она эффективнее при оценке распространенности процесса, изменений бронхов после оперативных вмешательств.
Туберкулема— клиническая форма туберкулеза легких, характеризующаяся появлением одной или нескольких (часто образующих конгломерат) крупных туберкулем, окруженных мало измененной легочной тканью. Представляет собой опухолевидный инкапсулированный очаг творожистого некроза при вторичном туберкулезе.
При рентгеновском исследовании выявляется неправильное округлое образование диаметром более 1,5 см. Чаще всего обнаруживаются солитарные туберкулемы, реже — множественные. Излюбленная локализация их — кортикальные отделы верхней доли легкого, причем в I и II сегментах, реже в нижней (VI сегмент) и крайне редко — в средней доле. Размеры туберкулемы различны — от 2 до 8 см, чаще 2–3 см. В зоне расположения туберкулем, как правило, отмечаются плевропульмональные рубцы, уплотнение реберной и междолевой плевры, очаговые тени.
Различают конгломератные и слоистые туберкулемы. Первые развиваются из казеозно-пневмонических очагов лобулярного характера. Контуры их четкие, но обычно фестончатые. Недавно возникшие и небольшой величины они чаще дают гомогенное затемнение округлой формы. При большей давности и значительных размерах их форма неправильно округлая или овальная, структура неоднородная — по периферии имеются более плотные и кальцинированные включения.
Если туберкулема прогрессирует, фокусное образование увеличивается, контуры его становятся нечеткими вследствие перифокальной инфильтрации. Происходит концентрический рост туберкулемы, создающий ее слоистость. Расплавление казеозного содержимого сопровождается появлением в фокусе участков просветления, а снаружи — нарастанием воспалительной инфильтрации по ходу сосудисто-бронхиальных пучков (дорожка оттока) и появлением очагов отсева вокруг.
Распад конгломератных туберкулом может быть множественным и мелкофокусным. Сливаясь, полости распада могут давать одну крупную полость, иногда распад дает небольшие краевые просветления щелевидной или серповидной формы. В полостях нередко содержатся секвестроподобные включения.
Стенки, образующейся при распаде туберкуломы полости, вначале толстые, затем, по мере рассасывания пристеночных казеозных масс, становятся все тоньше, и опорожненная туберкулома подобна каверне.
Туберкулезный бронхаденит— специфическое поражение внутригрудных лимфатических узлов при туберкулезной инфекции. Различают два основных варианта бронхаденита: с неосложненным и осложненным течением. Рентгеновские симптомы неосложненного бронхаденита обусловлены изменениями в области корней легких и зависят от величины и локализации увеличенных внутригрудных лимфатических узлов. Различают следующие формы неосложненного бронхаденита: малую (незначительная гиперплазия), большую (туморозную) и с частичной или полной кальцинацией лимфатических узлов. При осложненном течении бронхаденита воспалительный процесс с капсулы узла распространяется на легочную паренхиму, медиастинальную плевру, на стенку бронха. Поэтому рентгеновская картина обусловлена изменениями в легких, в корневой зоне и средостении.
Инфильтративный бронхаденит характеризуется гиперплазией лимфатических узлов и выраженным перифокальным воспалением. Корень или отдельные корни его участки увеличиваются, тень корня уплотняется. Линия наружного контура корня делается неясной и размытой от воспалительного уплотнения перибронхиальной, периваскулярной и межуточной тканей легкого.
Туморозный бронхаденит проявляется резкой гиперплазией лимфатических узлов сре-достения. Перифокальные явления в прилегающей легочной ткани обычно отсутствуют. Тень корня увеличена, менее структурна, отдельные сосудистые стволы корня плохо различимы. Проекции бронхов менее отчетливы, тень корня почти сливается с тенью средостения. Наружная линия корня волнообразная или бугристая, как правило, отчетливая, хотя и не всегда резкая. На стороне поражения легочной рисунок несколько усилен, прилежащие листки междолевой плевры уплотнены.
Не нашли то, что искали? Воспользуйтесь поиском:
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Специфическими агентами, обусловливающими инфекционную природу заболевания, служат микобактерии туберкулеза (МБТ). В 1882г. Роберт Кох впервые описал основные свойства возбудителя и доказал его специфичность, поэтому бактерия получила имя своего первооткрывателя – палочка Коха. Микроскопически микобактерии туберкулеза имеют вид прямой или слегка изогнутой неподвижной палочки, шириной 0,2-0,5 нм и длиной 0,8-3 нм.
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- силикоз
- сахарный диабет
- ХПН
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Читайте также:


