Какой некроз характерен для туберкулеза
Казеозный некроз является разновидностью коагуляционного некроза. Ткань, пораженная данным видом некроза, преобразуется в мягкую, белую белковую похожую на творог (казеин) массу. Причинами возникновения творожистого некроза может быть туберкулез, сифилис и особый тип грибков.
Часто такая патология наблюдается при глубоком, системном микозе, инфекционном заболевании, вызываемом дрожжевыми грибами, и при поражении опасными диморфными грибами. При казеозном некрозе гистологическая структура полностью разрушается, под микроскопом можно увидеть розовые зоны, лишенные клеток окруженные гранулематозным воспалительным процессом.
Казеозный некроз легкого характеризуется желтовато-коричневым оттенком поверхности. В случае сильных разрушений появляются кистозные пространства. Творожистый некроз развивается в гранулеме в случае изменения реактивности организма, об этом свидетельствуют фиброзные превращения. В некоторых случаях возможно сильное увеличение туберкулезного очага, а впоследствии его склонность к творожистому некрозу и разрушению.
Творожистый некроз легкого развивается после казеозной пневмонии. Подбираясь к какой-либо поверхности и затрагивая орган или ткань, очаг вскрывается, позволяя творожистой массе опорожняться. При этом образуются каверны (обширные дефекты). Быстрое разжижение творожистых масс способствует формированию огромной полости. Клинические симптомы выражаются нарушением функций бронхолегочной системы, дыхательной недостаточностью, серьезными изменениями функциональных систем гомеостаза.
Болезнь прогрессирует очень быстро, возможен летальный исход. Заболевание протекает проявлениями синдрома интоксикации, повышается и держится постоянно температура тела до 39-40 °C. Отмечаются отсутствие аппетита, отказ от пищи, резкое и значительное снижение веса, поносы, слабость.
У больных болевые ощущения локализуются в области груди, появляется одышка, мокрый кашель с обильным выделением мокроты, часто ржавого цвета. При обширном поражении легкого некроз обнаруживается и в висцеральной, и в париетальной плевре. Если болезнь обнаружена слишком рано, есть все шансы на быстрое выздоровление. В более поздние сроки назначается операция.
Любой лимфоузел имеет приводящие и отводящие лимфатические сосуды, по которым течет лимфа. Инородные полезные, в том числе и вредные вещества скапливаются обычно в узлах. Это – фильтр организма. Лимфатическая жидкость проходит через лимфоузел, затем попадает в кровь, а оттуда в печень и почки.
Увеличение лимфоузлов – важный симптом, указывающий на какой-либо патологический процесс в организме. При поражении туберкулезом, в стадии, когда он замещается туберкулезной гранулемой, опасным моментом является образование казеозного некроза. В этом случае требуется помощь хирурга, потому, что творожные массы не рассасываются, а наоборот все более уплотняются, за счет отложения в них солей кальция. Также ещё одним неблагоприятным фактом является не уплотнение, а гнойное расплавление казеозно-преобразованного лимфоузла с гноем.
Если он прорывается, то образуется туберкулезный свищ, и закрытый туберкулезный процесс превращается в открытый. Если рассматривать казеозный некроз лимфатического узла под микроскопом, то в корковом слое наблюдается скопление лимфоцитов, плотно прилегающих друг к другу. Их ядра темно-синего цвета, окруженные ободками цитоплазмы.
На некоторых участках узла образуется розовая масса с большим количеством синих глыбок разных форм и размеров. Лимфоузел обычно увеличивается в объеме.
Границы между корковыми и мозговыми слоями стираются, появляются небольшие очажки, состоящие из сухой крошащейся массы серо-белого цвета похожей на сухой творог, вокруг которых формируется соединительная ткань.
Меняющаяся структура казеозного некроза лимфатического узла приводит к хроническому течению. Болезнь становится практически неизлечимой при помощи лекарств, потому как кровеносные сосуды сохраняются только в капсуле узла и поэтому проникновение жидкости исключается.
Новые возможности диагностики в области иммунологии и биохимии позволяют точно определять характер патологических изменений в лимфатическом узле, это и указывает на выбор тактики лечения.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
В основе туберкулезного воспаления лежат три классических вида тканевых реакций:
• экссудация (приток клеток и жидкостей из сосудов);
• пролиферация (размножение клеток в очаге воспаления).
В зависимости от иммунологического состояния организма и степени патогенности микобактерий преобладает та или другая реакция. На этом основано все многообразие форм туберкулеза легких и их течения.
Различные сочетания патоморфологических проявлений создают предпосылки для чрезвычайно большого разнообразия туберкулезных изменений, особенно при хроническом течении заболевания со сменой периодов обострения и затихания процесса. К этому необходимо добавить и различные осложнения, связанные с особенностями специфического процесса, такими как распространение МВТ с током лимфы или крови, разрушение пораженного органа с образованием каверны, поражение сосудов с развитием кровохарканий и легочных кровотечений, нарушение обменных процессов с развитием амилоидоза внутренних органов и др.
Разнообразие морфологических реакций в органах и тканях при туберкулезе зависит от патогенеза, формы, стадии, локализации и распространенности патологического процесса и в первую очередь связано с состоянием и функциональной активностью иммунной системы организма человека в момент развития специфического воспаления.
Различия в морфологических реакциях специфического воспаления при первичном и вторичном туберкулезе в эксперименте показал еще Р. Кох. После первичной подкожной прививки здоровой морской свинке МБТ в этом месте через 10—14 дней возникает незаживающая язва, обязательно поражаются регионарные лимфатические узлы. Повторное введение МБТ также приводит к образованию язвы, но при этом не поражаются регионарные лимфатические узлы (феномен Коха).
К специфическим изменениям относят туберкулезное воспаление, которое выражается в трех основных формах воспалительных реакций:
• продуктивное (с развитием гранулем);
• экссудативное (с развитием экссудата);
• некротическое, или творожистое (с развитием первичных некрозов ткани).
Продуктивное воспаление в легких развивается при незначительном снижении неспецифической и иммунологической реактивности организма.
С течением времени казеозные изменения подвергаются медленному рассасыванию с последующим склерозом, фиброзом и инкапсуляцией по периферии самого некроза, а при специфическом лечении гранулема может подвергаться фиброзному превращению с отложением солей извести.
Эти процессы наблюдаются при очаговом, ограниченном диссеминированном и инфильтративном туберкулезе легких, туберкулеме,а также приограниченных внелегочных туберкулезных поражениях в лимфатических узлах, головном мозге, костях, суставах и других органах. Иммунологические исследования у данной категории больных не выявляют нарушений как в количественном соотношении, так и в снижении функциональной активности иммунокомпетентных клеток.
Такие формы туберкулеза, как правило, выявляют у больных при регулярных профилактических обследованиях, они протекают бессимптомно или малосимптомно.
При прогрессировании процесса наблюдается увеличение казеозного некроза, усиливается инфильтрация грануляционной ткани макрофагами и лимфоидными клетками, а также нейтрофилами. Специфический процесс распространяется контактным и лимфогенным путями.
Экссудативное воспаление в легких имеет характер неспецифической пневмонии и характеризуется острым альвеолитом и очаговым или диффузным выпотом фибрина, лейкоцитов, иногда эритроцитов. В данном случае имеет место так называемая фаза неспецифического воспаления.
У больных с преобладанием экссудативного компонента воспаления иммунодефицит характеризуется умеренно сниженными количественными и функциональными нарушениями в системе клеточного иммунитета.
Постепенно по периферии появляются специфические гранулемы, характерные для туберкулезного воспаления. Возникают участки лобулярной специфической пневмонии с поражением бронхов (бронхолобулярные инфильтраты), с тенденцией к слиянию и распространению процесса в пределах 1—2 сегментов, реже — доли легкого. Туберкулезные инфильтраты в легких подвергаются казеозному превращению. При этом казеозные массы плохо рассасываются и имеют тенденцию к расплавлению и формированию каверн. Образующаяся каверна служит источником поступления МБТ в другие отделы легких и образования новых очагов, инфильтратов и каверн.
При заживлении массы казеозного некроза уплотняются, в последующем отмечается отложение мелких зерен солей кальция. В грануляционной ткани увеличивается количество фибробластов и фибрилл коллагена, объединяющихся в коллагеновые волокна, которые образуют соединительнотканую капсулу вокруг туберкулезного очага. В последующем специфическая грануляционная ткань все больше замещается фиброзной.
Эти процессы относят к распространенному инфильтративному деструктивному туберкулезу легких и внелегочным кавернозным поражениям.
В клинической картине у таких больных на первый план выходит синдром интоксикации, при распаде легочной ткани и формировании каверн в легких — бронхолегочные проявления, а при кавернах в других органах — органные проявления в центральной нервной системе (ЦНС), костях, почках и т.д. Чем больше объем поражения с экссудативно-казеозными изменениями, тем острее клинические проявления заболевания. При внелегочных локализациях отмечается нарушение функций пораженного органа.
При творожистом некрозе отмечаются значительные функциональные нарушения, сочетающиеся с выраженным количественным дефицитом Т-клеток и макрофагов; особенно это характерно для пациентов с сочетанием туберкулеза и ВИЧ-инфекции.
Творожистый некроз ткани легкого характеризуется образованием обширных долевых и лобарных поражений легочной ткани, состоящих из сливающихся друг с другом очагов первичного некроза легочной ткани с очень скудной специфической клеточной реакцией эпителиоидных клеток, лимфоцитов и преобладанием нейтрофилов. Творожистый некроз наблюдается в неизмененной ткани легкого, иногда с последующим развитием специфических гранулем вокруг участков некроза. Это отличает данный вид специфического поражения от экссудативного воспаления, где экссудат (а не некроз) — доминирующий компонент специфического воспаления.
Данный вид специфического поражения легочной ткани выделен в отдельную клиническую форму — казеозную пневмонию, одну из острых и злокачественных разновидностей течения болезни. При внелегочных поражениях развитие творожистого некроза приводит к полному разрушению пораженного органа.
При творожистом воспалении наряду с развитием некроза имеются системное поражение микроциркуляторного русла продуктивного характера, а также тромбогеморрагические изменения, ведущие к ишемии и быстрому некрозу пораженных участков легкого или других органов. Сосудистые поражения носят универсальный характер и касаются как вен, так и артерий: в одних случаях они проявляются периваскулярной клеточной инфильтрацией мононуклеарного характера, в других воспалительная инфильтрация может захватывать все слои стенки сосуда, когда развивается деструктивный васкулит и наблюдаются фибриноидные некрозы сосудов.
При этом виде специфического воспаления быстро наступает творожистое перерождение жидких и клеточных элементов воспалительного экссудата с образованием вначале сухих, а затем разжиженных некротических масс. Патогистологические исследования обнаруживают в легких картину пневмонии смешанного типа. В одних альвеолах находится масса фибрина и лейкоцитов, а в других преобладает скопление жидкого экссудата или мононуклеарных клеток. Очень быстро может наступать организация фибрина, что дает картину карнификации (патологическое изменение легочной ткани, при котором она приобретает консистенцию и вид сырого мяса). В процесс обязательно вовлекается висцеральная и париетальная плевра с формированием плевральных казеозных наслоений. Нарастание творожистого некроза, который быстро, иногда в течение 2—3 нед, распространяется на все большие участки легочной ткани, нередко сопровождается секвестрацией некротизированных участков легкого. При этом образуются секвестрирующие полости неправильной формы с неровными и нечетко контурированными краями или гнойным размягчением казеозных масс с формированием каверн разной величины — от мелких до гигантских.
При творожистом некрозе патологические изменения начинаются в респираторной части ацинуса, а затем очень быстро поражают весь ацинус, вызывая образование вначале казеозных эндобронхиолитов, а затем казеозных эндобронхитов в более крупных бронхах.
Остроразвиваюшиеся и морфологически необратимые поражения легких при творожистом некрозе сопровождаются выраженным синдромом интоксикации и инфекционно-токсическим шоком, бронхо-легочными проявлениями с развитием дыхательной недостаточности, а также глубокими метаболическими и гемодинамическими изменениями всех внутренних органов (ЦНС, сердечнососудистой системы, печени, почек, надпочечников и др.).
Процессы заживления при творожистом некрозе идут замедленными темпами ввиду обширности морфологических повреждений легкого и большой микобактериальной популяции. Один из редких исходов творожистого некроза при эффективной химиотерапии — развитие цирроза. Однако клиническое излечение возможно только при оперативном лечении и удалении основного очага специфического поражения легких и других органов.
В сердечно-сосудистой и нервной системе, кроветворных органах, серозных оболочках и других могут появляться так называемые токсико-аллергические, или параспецифические, реакции как результат антигенемии и связывания антигенов МВТ с белками крови с образованием крупных специфических иммунных комплексов. Морфологически эти изменения проявляются очаговой или диффузной макрофагальной и лимфоцитарной инфильтрацией в результате поражения этими комплексами соответствующих органов и систем.
Течение и исходы туберкулеза следует рассматривать только в условиях проводимого лечения противотуберкулезными препаратами (специфическая химиотерапия), которые должны назначаться всем больным активным туберкулезом легких. В процессе химиотерапии отмечается ее разрушающее влияние на возбудитель, вследствие чего резко снижается количество МВТ и создаются благоприятные условия для развития репаративных процессов.
Вместе с тем при применении химиотерапии отмечается разное течение туберкулезного процесса:
• регрессия с последующим заживлением и клиническим излечением;
• стабилизация без клинического излечения с сохранением каверны или других изменений;
• временное затихание воспалительного процесса с последующим возникновением обострения;
• развитие хронического процесса или прогрессирование заболевания.
Эпидемиология туберкулеза.Изучением возникновения и распространения любого инфекционного заболевания в популяции людей, в том числе и туберкулеза, занимается эпидемиология. Конкретный механизм, определяющий возникновение эпидемий среди населения, получил название эпидемического процесса.
Основоположник современного учения об эпидемическом процессе профессор Л.В. Громашевский выделил в его структуре три основных звена:
• пути и механизмы передачи инфекции;
Источники инфекции.Источники инфекции при туберкулезе:
• человек, больной открытой формой туберкулеза легких;
• животные (чаще крупный рогатый скот), больные туберкулезом.
Основной источник инфекции — человек, больной открытой, или заразной, формой туберкулеза, выделяющий с мокротой во внешнюю среду МВТ. Это, как правило, больные с воспалительными изменениями и кавернами в легких. МВТ в мокроте у таких больных могут быть выявлены двумя методами:
• микроскопией мокроты (с окраской по методу Циля-Нильсена и методом люминесцентной микроскопии);
• посевом мокроты на питательные среды.
Именно эта категория больных в настоящее время составляет основной резервуар туберкулезной инфекции в человеческой популяции. Поданным ВОЗ, один такой больной может за сутки выделять до 7 млрд МВТ.
Второй по значимости источник заражения — животные, больные туберкулезом, чаще крупный рогатый скот, выделяющие МБТ с физиологическими выделениями, в том числе с молоком. При этом наибольшая опасность создается для животноводов и других работников, контактирующих с больными животными, а также для лиц, употребляющих сырое молоко.
Остальные животные имеют меньшее эпидемическое значение. Такими источниками могут быть свиньи, овцы, собаки, кошки и мыши.
| | | следующая лекция ==> | |
| Патогенез и патоморфология туберкулеза | | | Пути и механизмы передачи инфекции |
Дата добавления: 2019-10-17 ; просмотров: 1446 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
Первичный туберкулез
У детей со слабым противотуберкулезным иммунитетом менее активированные макрофаги не способны справиться с микобактериями в зоне первичного аффекта, процесс прогрессирует и приводит к формированию наиболее характерного проявления первичного туберкулеза — первичного туберкулезного комплекса. Первичный комплекс при туберкулезе является вариантом первичного инфекционного комплекса и состоит из первичного аффекта (очага Гона), туберкулезного лимфангита и лимфаденита (очага казеозного некроза в одном из регионарных лимфатических узлов). При микроскопическом исследовании первичного туберкулезного легочного аффекта в центре виден очаг казеозного некроза, представленный аморфными массами розового цвета. Очаг некроза окружен валом лимфоидных клеток. Альвеолы заполнены серозным экссудатом. В окружающей ткани легкого альвеолы расширены, повышенно воздушны. На плевре видны массивные фибринозные наложения. При микроскопическом исследовании лимфатического узла в зоне поражения виден очаг казеозного некроза — аморфные массы розового цвета. Зона некроза окружена инфильтратом, состоящим из лимфоидных клеток с примесью небольшого количества эпителиоидных клеток.
При микроскопическом исследовании зажившего первичного легочного аффекта в центре очага видны отложения солей кальция, окрашенные в фиолетовый цвет, а также структуры, напоминающие костную ткань. Рядом с обызвествленными казеозными массами встречаются гигантские многоядерные клетки.
При прогрессировании первичного туберкулеза возбудитель может распространяться по организму четырьмя путями — контактным, гематогенным, лимфогенным и по анатомическим каналам. Каналикулярное и гематогенное распространение выражается в виде быстро развивающихся крупноочаговых легочных поражений (с казеозным некрозом), милиарного туберкулеза (с генерализацией процесса и появлением просовидных очажков в легких и других органах) и базилярного лептоменингита (поражение мягких мозговых оболочек). Очень редко наблюдается острый туберкулезный сепсис в сочетании с менингитом. Лимфогенное распространение приводит к вовлечению в процесс бифуркационных, паратрахеальных, шейных и других групп лимфатических узлов. При туберкулезе лимфатических узлов они спаяны в виде пакетов, на разрезе видны очаги казеозного некроза.
Гематогенный туберкулез развивается из очагов дремлющей инфекции, находящейся либо в не вполне зажившем комплексе Гона, либо в очагах гематогенного отсева при прогрессировании первичного туберкулеза. Для этой формы характерны преобладание продуктивной тканевой реакции, склонность к гематогенной генерализации, поражение различных органов и тканей (генерализованный туберкулез, гематогенный туберкулез с преимущественным поражением легких, гематогенный туберкулез с преимущественно внелегочными поражениями). Самой частой разновидностью в этой группе является внелегочный туберкулез, при котором встречаются и деструктивные, и продуктивные изменения. Различают несколько форм внелегочного туберкулеза: костносуставная, с поражением головного мозга, мочеполовой системы.
Костно суставная форма туберкулеза представлена туберкулезным спондилитом, кокситом и гонитом. Деструктивные поражения тел позвонков нередко приводят к сколиозу, т. е. искривлению позвоночника в виде кифосколиоза (горба, обращенного кзади) или лордосколиоза (горба, обращенного кпереди). В головном мозге могут развиться туберкулезный менингит или туберкулема. Туберкулезный менингит развивается чаще всего вследствие гематогенного инфицирования мозговых оболочек из туберкулезного очага в легких, лимфатических узлах и других органах. Обычно воспаление локализуется преимущественно на основании мозга. Мозговые оболочки утолщены, мутные, приобретают своеобразный желатинозный полупрозрачный вид, имеют сероватый или желтовато-серый цвет. Туберкулема представляет собой инкапсулированный очаг казеозного некроза. У взрослых она, как правило, обнаруживается в больших полушариях, а у детей — чаще в мозжечке.
Туберкулез мочевы водящей системы проявляется чаще всего интерстициальным туберкулезным нефритом. Туберкулез половой системы у мужчин, как правило, начинается с придатка яичка, после чего он может распространиться на яичко. В большинстве случаев одновременно развиваются туберкулезный простатит и везикулит (воспаление семенных пузырьков). У женщин возникают туберкулезный эндометрит или аднексит (воспаление придатков матки). Морфология гранулем вполне типична. Туберкулез половой системы у мужчин и женщин приводит к бесплодию. При туберкулезе маточной трубы ее стенка утолщена, просвет сужен. В толще стенки виден очаг казеозного некроза, окруженный инфильтратом, состоящим из лимфоидных и эпителиоидных клеток, а также гигантских многоядерных клеток Пирогова—Лангханса.
При гематогенном туберкулезе иногда развивается и гематогенное поражение легких. При этом встречаются как очаговые (милиарные, крупноочаговые), так и кавернозные изменения. При гематогенном поражении в отличие от вторичного туберкулеза легких имеются внелегочный очаг, симметричный характер поражения обоих легких, склонность легочных очагов и каверн к прогрессирующему перифокальному фиброзу ("штампованные каверны"), отсутствие "этажности" поражений в легком.

Некроз - это гибель клеток участка ткани или даже целого органа, но в живом макроорганизме. Сущность некроза – это полное и необратимое прекращение жизнедеятельности ткани.
В тканях существует два вида гибели клеток:
1. физиологическая запрограммированная гибель – апоптоз.
2. патологическая гибель – некроз.
Сущность апоптоза заключается в том, что клетка готовится к смерти и элиминирует из себя потенциально опасные органеллы (в первую очередь – лизосомы). Поэтому, гибель клетки при апоптозе не несет никаких последствий для ткани.
Сущность некроза заключается в патологической гибели клетки под действием патогенного фактора – клетка не готовится к своей гибели, поэтому развитие некроза вызывает изменение в ткани, в частности, перифокальное воспаление или др. формы воспалительных реакций.

Рис. 47. Последовательность ультраструктурных изменений при апоптозе (справа) и некрозе (слева)
1 – нормальная клетка; 2 – начало апоптоза; 3 – фрагментация апоптотической клетки; 4 – фагоцитоз апоптотических телец окружающими клетками; 5 – гибель внутриклеточных структур при некрозе; 6 – разрушение клеточной мембраны.
Некроз претерпевает ряд стадий в процессе своего развития, что позволяет говорить о морфогенезе некроза.
Морфогенез некроза включает в себя 4 стадии:
1. Паранекроз – это тяжелые, но обратимые дистрофические изменения в тканях.
2. Некробиоз – необратимые дистрофические изменения в тканях.
3. Собственно некроз – гибель клетки или ткани.
4. Аутолиз – разложение мертвого субстрата.
Это механические, физические, химические, биологические факторы, поражения ЦНС, нарушения кровообращения и иные патогенные воздействия, превышающие по силе воздействия адаптивные и компенсаторные возможности ткани. В связи с этим, в этиологическом отношении различают 2 группы некроза:
1. Прямой некроз.
2. Непрямой некроз.
Прямой некроз – это омертвение тканей непосредственно в месте приложения патогенного фактора или агента. Например, некроз в результате действия химических факторов (кислота).
Непрямой некроз – это омертвение тканей, когда фокус некроза образуется несколько отдаленно от места приложения патогенного агента. Например, нейротрофические язвы, инфаркты и т. д.

Рис. 48. Некроз мочевого пузыря лошади на фоне его нейрогенного паралича
Морфологическая классификация и характеристика некроза
Внешний вид фокуса некроза неодинаковы зависит от:
3. от реактивности
Чаще всего фокус некроза имеет серо-белый или серо-желтый цвет.
При застойных явлениях фокус некроза будет темно-красным или даже черным из-за изменения гемоглобиногенных пигментов. В кишечнике фокус некроза может пропитываться желчью, которая придает некрозу зеленоватый оттенок. Некроз кожи из-за образования сернистого железа будет черным.
Консистенция мертвого субстрата может быть:
1. Плотной либо похожей на подсушенный творог
2. Мягкой, мажущей, кашицеподобной
В связи с этим выделяют три вида некроза:
1. Коагуляционный – сухой (разновидностью является казеозный некроз)
Это сухой некроз, развивающийся в тканях, которые богаты белками, в результате свертывания белков ткани и быстрой отдачи тканями влаги. Приток крови при этом в ткани затруднен.
Макроскопически: фокус некроза серо-желто-белого цвета, некротические массы плотные, суховатые, с поверхности и на разрезе рисунок органа замыт, не проявляется. Разновидностью сухого некроза является казеозный некроз – при сапе и туберкулезе. Некротические массы при этом напоминают подсушенный творог.
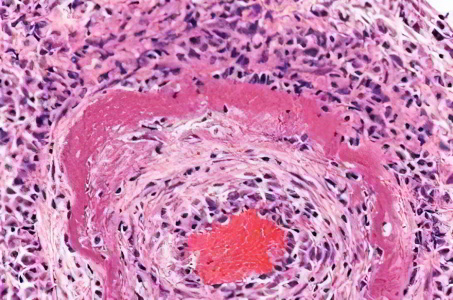
Рис. 49. Казеозный некроз лимфоузла при туберкулезе, окраска Г-Э. (х100)
Рис. 50. Казеозный некроз лимфоузла при туберкулезе, окраска Г-Э. (х240)
Рис. 51. Творожистый (казеозный) некроз в легких при туберкулезе. Окраска Г-Э. (х240). Зоны казеозного распада (в центре) и пограничного воспаления с гигантской клеткой Пирогова-Лангханса, клеточной инфильтрацией и разростом соединительной ткани
Влажный некроз, развивающийся в тканях, богатых влагой. Это может быть ГМ, СМ, кишечник, легкие. Наблюдается размягчение некротизированных масс, вплоть до кашицы или даже эмульсии. Жидкость при этом поступает в фокус некроза с кровью и за счет аутолиза. Пример: размягчение мозговой ткани, влажный некроз кишечника вплоть до прободения кишечной стенки.
Рис. 52. Влажный некроз гепатоцитов. Окраска Г-Э. (х240) Разрост волокнистой капсулы вокруг очага некроза
Рис. 53. Влажный некроз гепатоцитов. Окраска Г-Э. (х480) Разрост волокнистой капсулы вокруг очага некроза, гепатоциты в состоянии дистрофии, мощная сосудистая воспалительная реакция
Рис. 54. Влажный некроз гепатоцитов. Окраска Г-Э. (х240) Очаг колликвационного некроза (внизу), разрост волокнистой капсулы вокруг очага некроза, гепатоциты в состоянии дистрофии, мощная сосудистая воспалительная реакция
Это некроз ткани, которая соприкасается с внешней средой.
Особенность: это наиболее тяжелая форма некроза, так как ткань, кроме всего прочего, подвергается воздействию воздуха, температуры, инфекции и т. д. Под воздействием данных факторов цвет фокусов гангрены грязно-бурый, серо-зеленый или вовсе черный. Различают гангрену сухую, влажную и газовую (шумящую).
Сухая гангрена чаще всего локализуется в коже. Фокусы гангрены черного цвета из-за образования сернистого железа. Сухая гангрена сопровождает хроническую рожу, лептоспирозу, а также пролежни.
Влажная гангрена (септическая, гнилостная) развивается под влиянием гнилостных микроорганизмов. Фокус гангрены темный, вплоть до черного, консистенция мягкая, распадающаяся, зловонная. Типичный пример – гангрена легких (при аспирации корма, жидкости или под воздействием гнилостных микроорганизмов).

Рис. 55. Влажная гангрена вымени коровы

Рис. 56. Влажная гангрена матки у коровы
Газовая (шумящая) гангрена развивается под действием анаэробной микрофлоры, которая, развиваясь в тканях, приводит к некрозу, но ткань при этом пропитывается пузырьками газа. Типичный пример – эмфизематозный карбункул, злокачественный отек и другие клостридиозы. Ткань при этом пропитывается пузырьками газа.

Рис. 57. Острый некроз жировой клетчатки у овцы при эмкаре. Окраска Г-Э. (х480)
Микроскопически некроз проявляется изменением ядра и цитоплазмы клетки. Ядро при некрозе погибает первым. При этом наблюдается три вида изменений:
1. кариопикноз – конденсация, уплотнение и сморщивание ядра.
2. кариорексис – распад ядра на отдельные хроматиновые фрагменты.
3. кариолизис – распад ядра.
Цитоплазма при некрозе подвергается цитопикнозу, циторексису (распаду на фрагменты), цитолизу (распаду). После цитолиза и кариорексиса в фокусе некроза формируется обломки клеток – клеточный детрит.
В целом же некротические массы оксифильны и фокус некроза представляет собой гомогенные или зернистые светло-розовые массы, с отдельными вкраплениями обломков ядер.
Высвобождающиеся при некрозе клеток лизосомальные и иные ферменты инициируют развитие пограничного перифокального воспаления. Пограничное воспаление представляет собой клеточный вал с гиперемированными сосудами, основная функция которого - защита относительно здоровой ткани от воздействия некротизированных масс. Клеточный состав перифокального воспаления представлен эпителиоидными, лимфоидными клетками, нейтрофилами, макрофагами. По мере созревания клеточные структуры уступают место молодым элементам соединительной ткани – фибробластам и в итоге образуется волокнистая соединительная ткань. То есть вокруг фокуса некроза формируется капсула.
Атрофия – это прижизненное уменьшение клеток, тканей, органов с ослаблением их функций. В органе пропорционально уменьшается как паренхима, так и строма.
Патогенез определяется постепенным снижением интенсивности обменных процессов, что приводит к снижение количества клеток в ткани, как в паренхиме, так и в строме.
Наиболее чувствительны к воздействию внешних факторов, а следовательно, и наиболее подвержены атрофии паренхиматозные органы, построенные из высокодифференцированных клеток и тканей.
Атрофический процесс всегда развивается медленно, что свидетельствует о хроническом течении заболевания, либо о хроническом воздействии факторов, вызывающих атрофию.
Атрофия носит как местный характер (затрагивает орган или ткань), так и общий характер (кахексия). По значению для организма атрофия может быть физиологической и патологической.
Физиологическая атрофия представляет собой закономерность течения физиологических процессов, возникающих при естественном развитии организма. Сюда относится периодическая атрофия (линька, инволюция молочной железы после лактации, инволюция матки после родов, старческая атрофия, атрофия тимуса при половозрелости).
Патологическая атрофия возникает под действием различных патогенных факторов, классифицируется она по этиологическому принципу:
1. Патологическая атрофия от воздействия физических факторов – от действия давления (компрессионная атрофия, атрофия от воздействия рентгеновских лучей, электрических лучей и т. д.)
2. Патологическая атрофия от воздействия химических факторов (недостаток или избыток микроэлементов, действие ядов и токсинов, несбалансированное питание)
3. Гормональная патологическая атрофия – наблюдается при поражении желез внутренней секреции, например, гиперфункция щитовидной железы, гипофиза ведет к кахексии.
4. Нейротическая (нейрогенная) патологическая атрофия развивается в результате нарушения нервной трофики, например при повреждении или ушибе нерва и т. д.

Рис. 58. Нейротическая атрофия мышечной ткани у собаки (микрокартина), окраска Г-Э
5. Функциональная патологическая атрофия – атрофия от бездействия (при парезах, параличах и т. д.)
6. Патологическая атрофия от голодания

Рис. 59. Серозная атрофия эпикардиального жира (показатель крайней степени истощения - кахексии)
Существует пять признаков атрофии:
1. Изменение объема и массы органа – они, как правило, уменьшаются. В печени, селезенке истончаются края, они становятся кожистыми, рисунок органа с поверхности просматривается более четко. Иногда объем и масса органа могут быть увеличены в связи с разрастанием СТ или жировой клетчатки, либо накоплении других веществ (воздуха, жидкости и т д.). Например, атрофия при коллоидном зобе, эмфиземе легких, гидронефрозе.
2. Изменение окраски органа – цвет органа бледнее обычного в связи с малокровием. В последствии из-за разроста СТ или жировой клетчатки орган может приобретать серо-бело-желтый цвет. В мышцах, миокарде, печени окраска может приобретать бурый оттенок в связи с накоплением пигмента липофусцина.
3. Изменение консистенции органа – она становится плотной, разрезаются с трудом в следствие разроста СТ.
4. Изменение поверхности органа – поверхность может оставаться гладкой, но чаще всего она бывает мелкобугристой (шагреневой) из-за разроста СТ, либо крупнобугристой с узлами регенерации (при циррозе печени). На поверхности и на разрезе отчетливо выявляются рубцы – рубцовая СТ.
5. В полостных органах может наблюдаться:
А. Пропорциональное уменьшение полости и истончение стенки органа. Это концентрическая атрофия. Например, в сердце.
Б. Истончение стенки и увеличение полости – эксцентрическая атрофия – например, в кишечнике.
Исходы альтерации (некроза, атрофии, дистрофии)
Исходы зависят от:
1. Вида альтеративного процесса
2. Резистентности организма
3. Времени и силы действия патогенных факторов
Нижеуказанные исходы более всего характерны для некроза и тяжелых дистрофий.
1. При пониженной резистентности фокус альтерации, например некроза, дистрофии, постепенно переходит в неизмененную ткань без видимых границ.
2. При повышенной резистентности на границе между мертвой или резко дистрофически измененной тканью развивается зона пограничного воспаления (демаркационного, реактивного). Здесь наблюдается интенсивная клеточная инфильтрация, состоящая из микро - и макрофагов, эпителиоидных и лимфоидных клеток, клеток соединительной ткани (фибробластов, фиброцитов, гистиоцитов). Здесь же отмечается мощная инъецированность сосудов, так как они находятся в состоянии воспалительной гиперемии. Затем клеточные элементы уступают место разросту СТ.
3. В результате размножения клеточных СТ элементов наблюдается замещение мертвого субстрата на СТ, то есть организация.
4. Склероз – разрост СТ.
5. Инкапсуляция – формирование вокруг участка некроза СТ капсулы, в которой запирается мертвый субстрат. Частные случаи инкапсуляции:
А. Секвестрация – это гнойное расплавление мертвого субстрата по периферии на границе с капсулой. Пример: туберкулезная каверна.
Б. Карнификация – это прорастание мертвого субстрата СТ.
В. Дистрофическое обызвествление – петрификация – это выпадение солей кальция в СТ, а также в мертвый субстрат.
Г. Канализация – это образование канала через участок мертвой ткани с выстилкой его эндотелием и возобновлением кровотока.
Читайте также:


