Ктг и туберкулез это
- Как выявить туберкулез самостоятельно
- Основные методы исследования
- Рентген и томография
- Разновидности накожных проб
- Микробиологическая диагностика туберкулеза
- Выявление туберкулеза у детей разного возраста
Заболевание провоцирует группа бактерий, вызывающих у человека туберкулез, диагностика которого часто бывает затруднительной. Массовая диагностика должна проводиться у всех людей регулярно. Терапевты и педиатры следят за тем, чтобы все больные проходили обследование на наличие этого заболевания. Индивидуальную диагностику проводят у людей, у которых наблюдаются симптомы заболевания.

Mycobacterium tuberculosis — так называется комплекс возбудителей, поражающих организм человека. Наиболее распространенным возбудителем является Mycobacterium, известный под названием палочка Коха. Все они представляет собой грамположительные кислотоустойчивые палочки семейства актиномицетов, рода микобактерий. Они способны поражать ослабленные организмы с плохо работающей иммунной системой. Так как главная защита от этого заболевания — иммунитет, заболеть туберкулезом может любой человек независимо от его социального статуса. Туберкулез развивается незаметно, потому что возбудителя заболевания еще недостаточно для того, чтобы произошла бурная реакция организма. Поэтому проводится массовая диагностика.
При выявлении заболевания на ранней стадии оно излечивается полностью.
Как выявить туберкулез самостоятельно
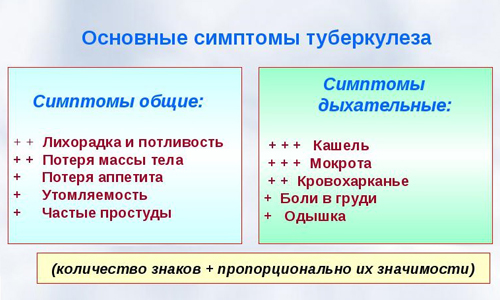
При поражении организма микобактериями, вызывающими туберкулез, у человека начинается влажный кашель. Он носит продолжительный характер и сопровождается кровохарканьем, небольшим повышением температуры. При этом происходит снижение аппетита и веса, повышается утомляемость.

Наблюдаются перепады настроения. Человек начинается раздражаться, у него развивается общая слабость и происходит снижение работоспособности. По ночам появляется повышенная потливость. Ночные поты указывают на то, что организм болен. При общем недомогании, проходящем в течение месяца, следует обратиться к врачу для выяснения причин.
В редких случаях симптомы туберкулеза могут проявляться в высокой температуре, которая доходит до 39°С. У пациента появляется боль в груди и спине в области легких. Появляется жесткий сухой кашель. Он сильно потеет во время сна. Вечерами у него начинается лихорадка с сильным потоотделением. Постоянный кашель должен насторожить больного. Его расценивают как симптом туберкулеза.
Правила, как распознать туберкулез в домашних условиях, не всегда работают, потому что ОРВИ и грипп имеют подобные признаки. Чаще всего развитие туберкулеза у взрослых определяется только в кабинете врача при обследовании. Он назначает дополнительное обследование.
Различные методы диагностики туберкулеза, производимые в специальных медицинских учреждениях, в туберкулезных диспансерах и лабораториях, помогают произвести качественное обследование организма и выявление туберкулеза. Только своевременная диагностика и правильное лечение под наблюдением фтизиатра способны помочь излечить больного человека полностью. Самолечение в этом случае — бесполезная трата времени.
Основные методы исследования

При проведении диагностики заболевания, поразившего органы дыхания, используют разнообразные методы выявления туберкулеза для уточнения диагноза. Проводя различные исследования больных, подбирают наиболее эффективные.
Наличие схожих симптомов в разных болезнях, поражающих систему дыхания, приводит к ошибкам при распознавании этого заболевания. Диагностировать туберкулез сложно, потому что жалобы больных однотипны, для подтверждения диагноза требуется тщательное обследование.
Как диагностировать туберкулез, знают фтизиатры, к которым направляют больных при первых же подозрениях на развитие в организме палочки Коха.
Традиционные методы выявления туберкулеза — это проведение туберкулиновых проб и массовая флюорография. Преимуществом этих методов является высокая пропускная способность и мобильность. Если врач увидел изменения легких, он направляет больного на рентгенографию и томографию органов грудной клетки.

Рентгенография — важный метод, помогающий выявить туберкулез своевременно. Он позволяет наглядно увидеть поражения легких, этого может быть достаточно, чтобы подтвердить диагноз. Для этого нужно сделать прямую обзорную и боковую рентгенограмму со стороны поражения.
Рентгеновская томография требуется для уточнения характера изменений в легких. С помощью этого вида обследования получают послойное отображение легочной ткани. Это позволяет уточнить структуру патологических изменений.
Компьютерная томография занимает основное место в комплексной диагностике туберкулеза. Этот метод дает возможность без увеличения лучевой нагрузки установить локализацию, протяженность, осложнения туберкулезного процесса. С помощью такого вида обследования можно получить трехмерное изображение пораженного органа и подтвердить туберкулез. Диагностика в начальной стадии проводится с проведением туберкулиновых проб.
Туберкулиновые пробы выполняются медработниками по разным методикам для выявления сенсибилизации организма к микобактериям туберкулеза.
Различают массовую и индивидуальную туберкулиновую диагностику. Массовая диагностика предполагает ежегодную постановку проб детям и подросткам. Это дает возможность выявить заболевание на ранней стадии развития. Индивидуальная постановка проб проводится во время лечения или с целью дифференциальной диагностики.
Более распространена проба Манту, которая выполняется в виде подкожного введения туберкулина. Результат оценивают через 2-3 дня. Он считается положительным, если папула имеет диаметр 5 мм и более. Если папула у детей имеет размер 17 мм, а у взрослых — 21 мм, то это расценивается как гиперергическая реакция. Таких пациентов направляют на дополнительное обследование.
Проба Пирке — накожная проба на внутренней поверхности предплечья. Ее делают обработанным туберкулином Коха скарификатором, нанося царапину на кожу. Через трое суток проводят оценку реакции. В современной диагностике этот вид пробы не применяют из-за низкого качества данных. Этот вид пробы модифицировали в градуированную пробу Пирке, которую используют в педиатрии.
В индивидуальном порядке могут провести другие специальные пробы с использованием туберкулина.
Микробиологическая диагностика туберкулеза
Микробиологическая диагностика очень важна для выявления заболевания. Применение бактериоскопического и культурального исследования является эффективным средством по выявлению больных людей. Современные лаборатории для культивирования микобактерий туберкулеза пользуются традиционными методами и автоматизированными системами. Для исследования берут мокроту, которую собирают в специальные стерильные бутылочки. В лаборатории определяют:
- характер роста исследуемой культуры;
- результаты ниациновой пробы;
- чувствительность микобактерий туберкулеза к антибиотикам и химиотерапевтическим препаратам.
Традиционный бакпосев производят в разнообразные питательные среды. Это могут быть плотные питательные среды на яичной или агаровой основе. Анализ занимает длительный период. Рост культуры может быть зарегистрирован на 21-90 сутки.
Для быстрого определения роста на 4-5 день от момента посева используют индикаторные пробирки и радиометрический метод, который стал доступен с появлением автоматизированных комплексов.
Выявление туберкулеза у детей разного возраста
Проведением диагностики туберкулеза у детей занимаются педиатры. Своевременное выявление туберкулеза у ребенка — задача, стоящая перед каждым детским врачом. В поликлиниках есть люди, отвечающие за профилактические меры, направленные на борьбу с туберкулезом.
Ежегодное проведение туберкулиновой диагностики у малышей и флюорографии у детей с 15-летнего возраста помогает вовремя распознать начальную стадию заболевания.
Если врач рекомендует посетить фтизиатра, потому что реакция Манту была положительной, то родители обязаны провести всю рекомендуемую диагностику для ребенка. Она не отличается от обследования для взрослых, но выполняется с учетом особенностей детского организма.

КТГ при беременности проводят в третьем триместре
Когда и для чего делают КТГ при беременности
Кардиотокография во время вынашивания ребенка назначается абсолютно всем. Она позволяет оценить работу сердечно-сосудистой системы, зафиксировать частоту сердцебиений плода, его двигательную активность и отслеживать взаимосвязь между сокращениями матки и реакциями на них малыша. С помощью КТГ плода врач оценивает общее его состояние, наличие или отсутствие патологий и опасных состояний, требующих немедленного вмешательства.
Кардиотокографическое исследование плода показывает следующее:
- внутриутробное инфицирование;
- гипоксию;
- многоводие или маловодие;
- преждевременное старение плаценты;
- фетоплацентарную недостаточность;
- угрозу прерывания беременности;
- отклонения в работе сердечно-сосудистой системы ребенка.
Если какой-то из этих диагнозов находит свое подтверждение по результатам кардиотокографии, врач принимает решение о назначении тех или иных препаратов или процедур.
КТГ плода назначается как можно раньше в следующих ситуациях:
- подозрение на патологию сердечно-сосудистой системы плода;
- неблагополучная беременность в анамнезе;
- чрезмерная активность плода;
- отягощенный анамнез матери;
- тонус матки;
- проведенная внутриутробная терапия;
- гестоз, вызывающий кислородное голодание;
- срок беременности более 40 недель;
- курение будущей матери.
При многоплодной беременности исследование проводится отдельно для каждого малыша.
На каком сроке делают КТГ
Наибольшую достоверность КТГ-исследование плода имеет в третьем триместре, начиная с 28–32 недели беременности. Именно на этом сроке у малыша устанавливается цикл сна и бодрствования, явно выражены сокращения сердечной мышцы и прослеживается четкая их взаимосвязь с двигательной активностью.
Виды процедуры
Доступны два варианта получения данных о сердечной деятельности малыша. Первый способ – наружный (непрямой), является самым распространенным. Применяют без ограничений для всех беременных. Не имеет противопоказаний и побочных действий. Во время процедуры датчики помещаются на живот беременной и не доставляют дискомфорта ни ей, ни малышу.
Второй способ – внутренний (прямой). Используется крайне редко, в основном в момент родов. Для исследования в полость матки вводится катетер или тензодатчик, который фиксирует показатели внутриматочного давления, и ЭКГ-электрод, который крепится к голове плода и регистрирует частоту сердечных сокращений.
Как делают наружный КТГ
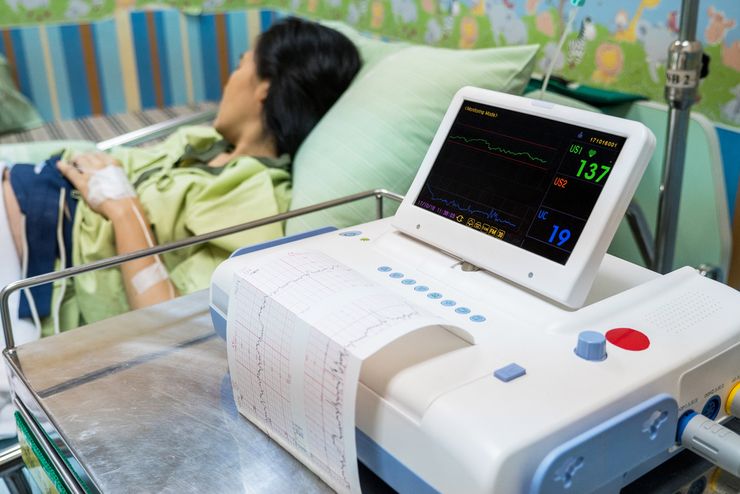
Расшифровка результата КТГ дает информацию о сердечной деятельности плода
КТГ при беременности проводят с использованием специального прибора. Он состоит из двух датчиков и устройства записи данных. Оба датчика крепятся на животе беременной специальным ремнем.
Один датчик ультразвуковой. Он позволяет фиксировать частоту сердечных сокращений плода. Второй датчик – тензометрический. Регистрирует сокращения матки. В руку беременной помещается пульт с кнопкой для фиксации шевелений плода.
Оптимальным временем для проведения процедуры исследования являются дневные часы с 9 до 14 и вечерние с 19 до 24.
Одно из главных условий для проведения исследования – удобство будущей матери. Ей следует занять комфортное положение сидя на стуле, лежа на спине или боку. На протяжении всей процедуры она не должна испытывать дискомфорта.
Как подготовиться к процедуре
Результаты КТГ напрямую зависят от состояния матери, поэтому прием пищи перед исследованием должен быть умеренным, в противном случае возросший показатель сахара в крови может привести к чрезмерной активности плода и плохим показателям кардиотокографии. Оптимальным будет результат через два часа после еды.
Искажение результатов исследования может быть следствием:
- потребления большого количества пищи перед обследованием;
- совпадение времени проведения процедуры с периодом сна малыша;
- избыточная масса тела будущей матери;
- чрезмерная активность плода;
- наличие в матке более одного плода;
- неправильное крепление датчиков.
Беременную следует предупредить, что процедура занимает продолжительный период времени и перед ее началом рекомендуется посетить туалет.
Продолжительность обследования
В зависимости от того, как ведет себя малыш, спит или бодрствует, может меняться длительность процедуры. В среднем она составляет не более 40–60 минут.
Должно быть зафиксировано не менее двух фаз активного движения плода не короче чем по 20 секунд.
Расшифровка результатов
Результат более 9 баллов по 10-балльной шкале – норма
По итогам исследования врач получает ленту, на которой отображены кривые с разной амплитудой. По ним специалист производит расшифровку результата.
Основные показатели для оценки результата:
- Чистота сердечных сокращений (ЧСС), или базальный ритм. В норме в состоянии покоя ЧСС плода находится в границах 110–160 ударов в минуту. Шевеления могут увеличить количество ударов до 130–190.
- Высота отклонений от средней частоты сокращений сердечной мышцы. В норме вариабельность не выходит за границы 5–25 ударов в минуту.
- Замедления ЧСС. На ленте кривая уходит вниз, образуя впадину. В норме должны отсутствовать либо фиксироваться редко, на коротких промежутках, при этом впадина кривой неглубокая.
- Ускорение ЧСС. На ленте кривая образует зубчатый рисунок. В норме за каждые 10 минут исследования фиксируются две и более акцелерации.
- Сократительная активность матки. Норма составляет не более 15% от ЧСС, длительность от ½ минуты.
Оценка результата производится по 10-балльной шкале, где:
- Менее 5 баллов – плохое КТГ. Говорит о наличии острого кислородного голодания – гипоксии. Состояние требует неотложной помощи в виде стимуляции родовой деятельности.
- Показатель 6–8 баллов свидетельствует о начальной стадии кислородного голодания плода. В этом случае процедура назначается повторно в ближайшее время.
- От 9 баллов – норма.
При плохом КТГ важно исключить погрешность измерения, которая может возникнуть в результате неудобной позы беременной во время процедуры.
Одних результатов КТГ недостаточно для постановки диагноза и тем более принятия решения об оперативном родоразрешении. Кроме КТГ существует ряд других исследований, которые могут подтвердить или опровергнуть полученные результаты, например допплер или УЗИ.
Значимость процедуры
Исследование с помощью кардиотокографа представляет высокую значимость в вопросе оценки состояния плода. Наряду с такими процедурами, как УЗИ, допплерометрия, углубленная электрокардиография, оно позволяет вовремя заподозрить отклонения в сердечно-сосудистой деятельности малыша и принять меры по их коррекции.
При многоплодной беременности, когда оценить работу сердца каждого малыша с помощью стетоскопа не представляется возможным, КТГ – единственный верный способ оценки их состояния.
Если женщина вынашивает однояйцевых близнецов, использование стетоскопа для оценки работы сердца недопустимо, так как полученные результаты будут ложными.
Родовой процесс редко обходится без обследования кардиотокографом. С его помощью врач определяет наиболее подходящий для стимуляции родовой деятельности период. На основании полученного графика специалист оценивает взаимосвязь сердечных сокращений плода и матки, рассчитывает необходимую дозу препаратов для стимуляции и предотвращения гипоксии плода.
Правильный расчет доз препаратов – важная составляющая успешной беременности. Любая погрешность может привести к негативным последствиям, вплоть до задержки и ущемления последа на заключительном этапе родов.
Можно ли отказаться от КТГ-исследования при беременности
Некоторые будущие мамы с недоверием относятся к такого рода процедурам. Особенно чувствительным беременным не нравится лежать в одном положении длительное время, других смущают провода.
Нельзя запретить женщине отказаться от процедуры, но только с помощью КТГ можно реально оценить состояние ребенка, записать и учесть его двигательную активность, зафиксировать возможный тонус матки или кислородное голодание.
Для активных будущих мам, которым сложно проводить много времени без движения, современные клиники предлагают беспроводные датчики КТГ и даже датчики, позволяющие производить запись в воде.
Ранняя диагностика возможных патологий позволяет еще на этапе беременности подкорректировать здоровье малыша и благополучно завершить беременность.
Вредит ли кардиотокографическое исследование плоду
В случаях, когда необходим ежедневный мониторинг результатов КТГ, будущие мамы могут волноваться по поводу негативного влияния прибора на ребенка. Специалисты уверяют, что аппарат полностью безвреден. Даже ежедневное проведение процедуры не наносит вреда малышу и не доставляет ему дискомфорта.
Польза внутриутробного обследования плода многократно превышает все возможные риски и опасения будущих матерей по поводу процедуры КТГ. Незначительный дискомфорт у женщины во время процедуры может вызвать лишь длительное отсутствие движения.
Кардиотокография позволяет выявить опасные состояния на самых ранних стадиях, предупредить возможные негативные последствия для плода и беременности в целом и снизить риск их повторного появления. Но следует помнить, что одного исследования мало для постановки точного диагноза. Дополнительно всегда назначаются анализы, УЗИ и допплерометрия.
Клиника туберкулеза у беременных. Клинические проявления туберкулеза у беременных женщин точно такие же, как и у всех остальных больных, однако диагностика почти всегда осуществляется с некоторым опозданием, особенно, если учесть, что слабость и одышка у беременных – совер шенно типичные явления. Как и у всех остальных больных, подавляющее число случаев туберкулеза у беременных – это туберкулез легких, на втором месте – туберкулез плевры, затем идут все остальные формы туберкулеза. Симптоматика туберкулеза у наших больных распределилась следующим образом: 74% пациентов имели кашель, у 41% не было прибав ки в весе, или больные теряли вес, у 30% отметили ли хорадку, у 19% – кровохарканье (у одной пациентки было легочное кровотечение во время обеих беременностей), и у 20% специфической симптоматики не было (у одной женщины туберкулез выявили при осмотре по контакту с мужем, больным бациллярной формой туберкулеза, и одна имела клиническое из лечение генерализованного туберкулеза). Диагности ка туберкулеза у беременных может откладываться еще и потому, что и врачи, и сами женщины опасаются рентгенологического исследования во время беременности. Действительно, нормы радиационной безопасности запрещают проведение скрининговых исследований на любых сроках беременности. Однако диагностические исследования по жизненным показаниям могут проводиться на любых сроках беременности, а обследование женщины на туберкулез при наличии клиники или контакта с заразным боль ным можно отнести к неотложным рентгенологическим исследованиям. Однократная рентгеногра фия органов грудной клетки не несет никакого риска ни для беременной, ни для плода, если выполняется с учетом всех норм радиационной безопасности и защиты плода – обязательное экранирование живота просвинцованной резиной. Флюорографические исследования у беременных не проводятся, т. к. даже современные низкодозовые цифровые флюорогра фы дают лучевую нагрузку в 3 раза выше, чем обыч ная рентгенография. Изолированный внелегочный туберкулез у беременных выявить очень трудно, ис ключение – туберкулез почек, если в моче получен рост микобактерий туберкулеза, и туберкулез пери ферических лимфатических узлов – диагноз можно выставить на основании картины при ультразвуковом исследовании и биопсии. Методом выбора при подозрении на туберкулезный плеврит у беременных является ультразвуковое исследование, т. к. оно не несет никакой лучевой нагрузки, позволяет выпол нить полипозиционное исследование, отдифференцировать жидкость и плевральные наложения. Под контролем ультразвука также желательно выполнять пункции плевральной полости, т. к. при беременности диафрагма поднимается и выше риск таких осложнений, как ранение печени.
Туберкулинодиагностика при беременности. В работах зарубежных авторов очень часто встречается упоминание кожных туберкулиновых проб (реакции Манту) в качестве метода диагностики тубер кулеза. К сожалению, в условиях России, где практически все население инфицировано микобактерией туберкулеза, реакция Манту может оказаться информативной только в случае, если она будет гиперэргической (т. е. более 21 мм, или же при любом размере папулы появлятся везикулы, лимфангоит или регионарный лимфаденит). Следует упомянуть и о том, что у беременных, как правило, имеется естественная иммунодепрессия, в том числе и реакций гиперчувствительности замедленного типа, к которым от носится и проба Манту. Доказано, что in vitro реакция лимфоцитов беременных на туберкулин выражена меньше, чем реакция лимфоцитов небеременных женщин. Недавно в литературе появились данные о том, что проба Манту, правда, в очень редких случаях (примерно 2 случая на миллион проб), может спро воцировать развитие тромботической тромбоцитопе нической пурпуры, которая появляется через 2–20 дней после постановки пробы, и об этом побочном эффек те пробы нельзя забывать. Противопоказания для проведения пробы Манту: аллергические состояния и заболевания (особенно бронхиальная астма), все острые и хронические заболевания в течение 1 месяца после стихания явлений заболевания и эпилепсия.
Лечение туберкулеза у беременных и особенности ведения беременности. В соответствии с перечнем медицинских пока заний для прерывания беременности все активные формы туберкулеза – причина для прерывания беременности. Если у больной туберкулезом беременность вы явлена на раннем сроке (до 12 нед), то ей всегда предлагают прерывание беременности по медицин ским показаниям, т. к. обычно больные принимают туберкулостатические препараты, у них имеется выраженная интоксикация, что, безусловно, небезразлично для плода. Однако, как показывает опыт, пациентки противотуберкулезных диспансеров очень редко соглашаются на прерывание беременности, мотивы при этом бывают самые различные. И каковы бы ни были эти мотивы, совместной задачей акушера-гинеколога и фтизиатра становится ведение беремен ности на фоне химиотерапии туберкулеза. Беременность не является показанием к назначе нию туберкулостатической терапии, некоторые ограничения существуют только в I триместре и в отношении аминогликозидов. Ниже приведен краткий обзор ту беркулостатических препаратов и особенности их применения у беременных.
Изониазид. Этот препарат очень легко проникает через плаценту, и его концентрация в крови плода равна таковой в крови матери. Исследования на жи вотных показали, что препарат вызывает задержку внутриутробного развития, но не увеличивает частоту врожденных пороков. Беременным вместе с изониазидом обязательно назначают витамин В 6 (пиридоксин).
Рифампицин. Этот препарат достаточно плохо проникает через плаценту (в крови плода концентрация составляет 12% от материнской), в эксперименте на животных показано его тератогенное действие, однако большое исследование, проведенное у 442 бере менных, в течение всей беременности принимавших рифампицин, не выявило увеличения частоты поро ков развития. При приеме изониазида и рифампицина у беременных необходимо раз в 2 нед контролировать АЛТ, АСТ и билирубин, т. к. препараты гепатотоксичны. Обязательно назначаются желчегонные – рифампицин провоцирует застой желчи, желательно растительные – ЛИВ-52 и карсил.
Этамбутол. Этамбутол легко проникает через плаценту (в крови плода концентрация его – 75% от материнской) и не обладает тератогенным действием. Однако этамбутол оказывает токсическое действие на зрительный нерв, поэтому беременным раз в месяц обязательно контролируют остроту зрения и цветоощущение.
Пиразинамид. Препарат легко проникает через плаценту, тератогенным действием не обладает, но способен вызывать медикаментозные гастриты, поэтому его можно либо назначать через день, либо через 2–3 ч. после приема назначать обволакивающие средства.
Стрептомицин, канамицин, амикацин – анти биотики группы аминогликозидов. У беременных они не применяются, т. к. обладают ото- и нефротоксичностью. После назначения 60 доз стрептомицина (1 грамм в одной дозе) стрептомицина вероятность рождения глухого ребенка составляет около 33%.
Препараты второго ряда. В связи с ростом лекарственной устойчивости возбудителя туберкулеза все чаще приходится сталкиваться с беременными женщинами из контингентов туберкулезных больных, которые страдают именно таким процессом. Препараты второго ряда в целом намного токсичнее, чем первого, и назначаются они только межведомствен ной комиссией в противотуберкулезном учреждении. Обычно лечение туберкулеза с множественной лекар ственной устойчивостью проводится в стационаре.
Капреомицин, который вызывает такие же по бочные действия, как аминогликозиды, и тяжелые депрессии, назначается только по жизненным показаниям после получения ответов микробиологического исследования штамма микобактерий туберкулеза на чувствительность. Этионамид и протионамин также являются тератогенными препаратами, особенно в I триместре, т. к. способны вызывать дефекты нервной трубки, поэтому до 12 нед беременности они абсолютно противопоказаны. Циклосерин при необходимости можно назначать и до 12 нед, т. к. он практически не проникает через плаценту.
Течение беременности при туберкулезе. При туберкулезе беременность чаще осложняется самопроизвольными выкидышами, преэклампсией, течение родов также обычно более сложное из-за ограниченных дыхательных резервов у матери и недо статочного питания. Безусловно, что все это зави сит не столько от факта заболевания туберкулезом, но и от распространенности и локализации процесса: легочный он или внелегочный, сколько сегментов легкого поражены и есть ли осложнения туберкулеза (легочно-сердечная недостаточность, кровохарканье, кахексия, анемия). Перинатальная смертность при распространенном легочном туберкулезе в 6 раз выше, чем в общей популяции, выше процент рождения недоношенных и маловесных для срока беремен ности детей – примерно в два раза. Если у беременной малая форма туберкулеза, то риск осложнений для плода не превышает таковой для всех остальных женщин. Очень сложно вести беременность и роды у больных с туберкулезом позвоночника (если туберкулез позвоночника выявлен во время беременности впервые, то это – абсолютное показание для прерывания беременности, т. к. необходимо оперативное лечение из-за угрозы спинальных расстройств), одна ко наша пациентка с излеченным туберкулезом позвоночника (выполнен передний корпородез L1-L2, к моменту родов после операции прошел год и 2 меся ца) без осложнений родила здорового ребенка практически безо всякого медицинского вмешательства.
Сроки госпитализации в противотуберкулезный стационар при неосложненном течении беременности: до 30 нед можно проводить лечение в условиях дневного стационара, при осложненном – по показаниям беременная госпитализируется в стационар РПТД, и ведение больной осуществляется коллегиально с акушерами-гинекологами. Обязательно госпитализировать женщину на 30-й нед беременности для подготовки к родам, в стационаре она остается до родов и после родов – не менее двух месяцев. При малых формах через неделю после родов больную можно переводить на дневной стационар.
Особенности ведения родов. Роды у беременных, больных туберкулезом, ведут ся через естественные родовые пути, кесарево сече ние – только при акушерских показаниях. Обезболивание родов наркотическими анальгетиками желательно не проводить, т. к. они угнетают дыхательный центр. Метод выбора обезболивания родов – эпидуральная анестезия низкими дозами местных анестетиков с добавлением фентанила.При необходимости операции кесарева сечения у больных с легочным процессом следует избегать общей анестезии не только с точки зрения большей вероятности осложнений, но и с точки зрения инфекционного контроля. Весь персонал, ведущий роды, должен обязательно носить маски, а анестезиологу, который проводит интубацию, обязательно надеть респиратор с угольным фильтром. Именно в связи с высоким риском распространения инфекции методом выбора обезболивания операции кесарева сечения у таких больных является спинальная анестезия, которая и была использована у единственной нашей пациентки, у которой кесарево сечение проводилось в связи с наличием корпорального рубца на матке. Операция и послеоперационный период протекали без осложнений, однако сейчас эта больная имеет запущенный фиброзно-кавернозный туберкулез, т. к. сразу после родов она ушла из стационара и не обращалась к фтизиатру в течение 2 лет.
Исход беременности для матери. Естественно, что исход беременности во многом зависит от локализации и распространенности тубер кулезного процесса и от того, когда выявлен туберкулез у данной женщины, заболела ли она впервые или является хронической туберкулезной больной. Никакого влияния на исход беременности не оказы вают туберкулез лимфатических узлов, плеврит, малые формы легочного туберкулеза. Однако при распространенном легочном процессе, особенно осложненном массивной деструкцией и кровохарканьем, риск материнской смертности в 4–9 раз выше, чем в общей популяции. Следует отметить, что при наклонности к кровохарканью и легочном кровотечении после 26 нед беременности по жизненным показаниям можно выполнять эндоваскулярную эмболизацию бронхиальных артерий, несмотря на очень высокую лучевую нагрузку (живот обязательно экранируют несколькими просвинцованными ковриками или фартуками), т. к. риск материнской смертности при профузном кровотечении порядка 50%. Мы наблюдали одну такую больную с запущенным фиброзно-кавернозным туберкулезом, у которой во время обеих беременностей многократно было кровохарканье, за неделю до вторых родов – кровотечение, с которым удалось справиться консервативно, однако заведую щий ангиографическим отделением Республикан ской больницы был информирован о наличии такой пациентки, и при необходимости ей была бы вы полнена эмболизация даже на фоне беременности. На 37-е сутки после родов больная была доставлена скорой помощью в стационар РПТД с профузным легочным кровотечением, и ей по жизненным показаниям была выполнена эмболизация бронхиальных артерий. Эта пациентка страдает лекарственно- устойчивым туберкулезом, практически не лечится, и, конечно, прогноз для жизни у таких больных сомнительный.У больных с распространенным легочным тубер кулезом выше риск гнойно-септических осложне ний, поэтому рекомендуется после родов однократно ввести антибиотик цефалоспоринового ряда (остальной спектр будет перекрыт рифампицином), а при необходимости провести полноценную антибак териальную терапию. К сожалению, с ростом ВИЧ- инфекции будет расти число случаев и ВИЧ-ассоциированного туберкулеза, что уже произошло в неко торых странах, поэтому соблюдение всех мер инфекционного контроля в стационаре – лучший способ обезопасить персонал.
Послеродовый период
Первые три месяца после родов – это самый сложный период в плане развития обострений и рецидивов туберкулеза. Поэтому, как минимум, два месяца после родов женщина должна находиться под пристальным наблюдением фтизиатра, при осложненном течении процесса – только в условиях стационара. На 7-е сутки после родов женщине выполняется рентгенологическое обследование. Ребенок сразу же после родов госпитализируется в инфекционную больницу, изоляция ребенка на 2 месяца обязательна, далее вопрос о вакцинации БЦЖ и дальнейшем ведении ребенка решается педиатрами и фтизиатрами коллегиально. Грудное вскармливание при туберкулезе нежелательно, в первую очередь, из-за того, что абсолютно все противотуберкулезные препараты в большом количестве выделяются с молоком матери, и абсолютно противопоказано бациллярным больным.
2. Интерпретируйте результат КТГ плода во время родов:
Последнее изменение этой страницы: 2016-06-22; Нарушение авторского права страницы
Читайте также:


