Методы хирургического лечения туберкулезного увеита
В последние годы хирургическое лечение проводится значительно шире, чем раньше, поскольку стало возможным уменьшить число послеоперационных осложнений с помощью антибактериальных, иммунокорригирующих и стероидных средств. Наилучшие функциональные исходы удается получить тогда, когда операция проводится в неактивной или малоактивной стадии заболевания. Однако при наличии показаний оперативное вмешательство возможно и при процессах, не потерявших активности на фоне комплексного медикаментозного лечения в предоперационном и послеоперационном периодах.
Неотложные хирургические вмешательства при туберкулезных увеитах выполняют при повышении внутриглазного давления, когда медикаментозная терапия (адреналин, мезатон, клофелин, оптимол, тимоптик и др.) не приводит к нормализации офтальмотонуса. При туберкулезных увеитах преобладает ретенционная форма вторичной увеальной глаукомы, поэтому показаны комбинированные микрохирургические вмешательства: ири-доциклоретракция, синусодиклостомия, синехиотомии, иридэктомии, реконструкция передней камеры глаза, комбинации антиглаукоматозных вмешательств с экстракцией катаракты, пластикой радужки, глубокая склерэктомия и др.
В связи с выраженными процессами рубцевания при увеитах в послеоперационном периоде показано применение ферментов. В ходе иммунологического конфликта при увейте нередко поражается хрусталик (25—76%). Он является не только индуктором (факогенный увеит), но и мишенью аутоиммунных процессов (осложненная катаракта), поэтому своевременная экстракция катаракты не только улучшает функциональные исходы увеитов, но и влияет на течение процесса, уменьшая число рецидивов.
При сочетанных поражениях — фиброзе стекловидного тела и осложненной катаракте — целесообразно сочетать витрэктомию с удалением хрусталика (ленсэктомия).
Эндотелиальная микроскопия при увеитах позволяет объективно оценить количественные и качественные изменения эндотелия роговицы до появления клинических признаков поражения роговицы. Потеря эндотелиальных клеток вследствие увеита составляет 18,9% (Косточкина М. В., 1984]. Эти данные следует учитывать при выборе способа экстракции катаракты. Хронические увеиты любой этиологии сопровождаются поражением сетчатки, зрительного нерва у 7—82% больных и стекловидного тела (экссудация, деструкция, фиброз). Тяжелая патология стекловидного тела является частой причиной значительного снижения зрительных функций, а в 9% случаев приводит к развитию тракционной отслойки сетчатки и субатрофии глаза.
С. Н. Федоров и соавт. (1983), М. В. Косточкина (1984) и др. рекомендуют закрытую витрэктомию как перспективный метод лечения увеитов. Удаление измененного стекловидного тела способствует ликвидации тракционного воздействия его на сетчатку и ресничное тело, устраняет депо токсических веществ и аутоаллергенов, позволяет восстановить прозрачность оптических сред, улучшить зрительные функции. По данным М. В. Косточкиной, стабилизация вялотекущего воспалительного процесса сосудистого тракта после витр-эктомии наблюдается в 77% случаев, а число рецидивов сокращается в 5 раз, в том числе при заболевании туберкулезной этиологии.
При увеитах аутоиммунный компонент играет важную роль в течении и исходе заболевания. Удаление аутоаллергенов весьма эффективно.
Воспаление сосудистого тракта влияет на химический состав стекловидного тела. Происходит изменение всех видов обмена — белкового, углеводного, липидного. Увеличивается содержание гистамина, активируются свободнорадикальные процессы, происходит накопление гидроперекисей и гидрорадикалов.
Анализ результатов хирургического лечения изменений стекловидного тела показал, что оно должно проводиться до возникновения необратимых изменений в сетчатке и зрительном нерве, а также выраженных изменений ресничного тела, приводящих к гипотонии.
Хирургическое лечение осложнений при патологии сетчатки проводится в случае тракционной отслойки ее (склеропластические операции, циркулярное вдавление склеры). При использовании аутотканей (гомохрящ, склера, широкая фасция бедра, твердая мозговая оболочка) по сравнению с применением силиконовых лент и пломб исходы были лучше.
При экссудативной отслойке сетчатки оперативное вмешательство малоперспективно. При ретиношизисе хороший результат дают крио- и лазерокоагуляция.
Сквозная кератопластика с оптической целью показана при последствиях кератитов — рубцовом помутнении роговицы. Кератопластика может сочетаться с одномоментной экстракцией катаракты. При развитии стафилом операцией выбора является пластика склеры.
Туберкулезные поражения увеального тракта отличаются большим полиморфизмом, который зависит от различной вирулентности возбудителя, резистентности к нему пациента, а также той или иной степени выраженности аллергического компонента.
В связи с тем, что достоверный диагноз туберкулезного увеита в обычной поликлинической и клинической практике устанавливается относительно редко, пациенты, перед тем как они поступают в специализированные лечебные учреждения, получают широкий спектр препаратов (антибиотики, сульфаниламиды, массивные дозы кортикостероидов и др.) и клиническая картина изменений хориоидеи теряет свою специфичность. Считавшиеся ранее в определенной мере патогномоничными для опытного клинициста черты туберкулезного увеита, сейчас в значительной степени утрачены и диагноз, основывающийся только на биомикроскопических или офтальмоскопических данных, должен вызывать обоснованные сомнения. Однако, обнаружение во внутриглазных жидкостях и тканях глаза микобактерий туберкулеза позволяет со стопроцентной уверенностью поставить этиологический диагноз.
Жалобы. Обусловлены стадией процесса, его выраженностью и анатомической локализацией. Так при остром переднем увеите пациенты предъявляют жалобы на покраснение глаза, затуманивание, боли в области цилиарного тела, при повышении внутриглазного давления - в лобно-височной области, при вовлечении макулярной зоны отмечают снижение остроты зрения. При заднем увеите с локализацией воспалительных фокусов в заднем полюсе пациенты отмечают появление тумана и быстрое снижение зрения. При периферических воспалительных очагах пациенты могут предъявлять длительно жалобы на плавающие точки перед глазом. Резкое снижение зрения нередко обусловлено появлением интравитреальных геморрагий, окклюзией ретинальных вен и развитием неврита зрительного нерва. Таким образом, можно констатировать, что при туберкулезных увеальных процессах специфические жалобы отсутствуют.
Анамнез. При сборе анамнеза необходимо обращать внимание на наличие у пациента туберкулеза в прошлом, длительный контакт с пациентами туберкулезом, особенно с открытой формой, имеющиеся сопутствующие заболевания (ВИЧ, сахарный диабет, язвенная болезнь желудка и 12-перстной кишки, воспалительные поражения печени и почек, а также неблагоприятные социально-экономические факторы, курение, наркомания, алкоголизм). Необходимо уточнить, получал ли ранее пациент длительную кортикостероидную или иную иммуносупрессивную терапию. Также следует отметить не входит ли пациент в группу риска заболевания туберкулезом (бывший заключенный, шахтер, медицинский работник и др.), не находился ли в регионах эндемичных по туберкулезу.
При описании разновидностей проявления туберкулеза увеального тракта следует учитывать, что их типичность, укладывающаяся в определенную клиническую картину, может утрачиваться как в связи с изменением резистентности и степени аллергии, так и в зависимости от изменения структуры первичных поражений, происходящих под влиянием проводившегося лечения. Первичные поражения увеального тракта редко локализуются в радужной оболочке, значительно чаще - в хориоидее, особенно в ее задней половине, в области распределения задних цилиарных артерий.
Передний увеит. Включает в себя ирит, передний циклит (при страдании передней порции цилиарного тела) и иридоциклит. Для острого туберкулезного иридоциклита характерна перикорнеальная инъекция, мощные роговичные преципитаты, сочетающиеся с множественными маленькими серовато-желтыми узелками на радужке, особенно вблизи ее корня. Иногда воспалительный процесс начинается с диффузного ирита, который трудно дифференцировать с неспецифическим, лишь позже могут появиться характерные узелки. Хронический туберкулез радужной оболочки имеет длительное и относительно доброкачественное течение. Строма радужки покрыта множественными нодулярными гранулемами, которые часто собираются в области малого артериального круга, вблизи зрачкового края или угла передней камеры глаза. Их появлению обычно предшествует диффузный экссудативный ирит, иногда с геморрагическими экстравазатами. Может наблюдаться диффузная экссудация, которая иногда переходит в гипопион. В легких случаях воспалительный процесс определяется с трудом. Так, на фоне почти бессимптомного начала появляются небольшие серые образования в строме радужной оболочки, которые постепенно увеличиваются в диаметре до 1 - 2 мм. При этом цвет их изменяется до желтого и развивается поверхностная неоваскуляризация. Процесс может оканчиваться разрешением (узелки подвергаются полному рассасыванию) или потерей глаза как функционального органа через несколько месяцев. При значительной деструкции ткани выявляются атрофические участки стромы и мелкие гиалинизированные или фиброзные рубцы (пятна Михеля). Иногда заболевание начинается с выраженного пластического ирита, но чаще симптомы выражены слабо и процесс не диагностируется до тех пор, пока не станет клинически очевидным, однако это соответствует уже далеко зашедшей стадии. При исследовании определяются легкая цилиарная инъекция, немного больших жирных роговичных преципитатов и обычно 1 - 2 полупрозрачных узелка Кеппе по зрачковому краю. Заболевание имеет вялое течение, вызывая небольшое снижение зрения, осложняется вторичной глаукомой.
Конглобированный туберкул клинически выявляется в виде желтой массы, растущей из стромы радужной оболочки. Представлен пролиферирующими и сливающимися между собой туберкулезными узелками, образующими значительных размеров гранулему, которая может быть ошибочно принята за злокачественную опухоль. Конглобированный туберкул интенсивно васкуляризируется поверхностными сосудами и медленно прогрессирует, постепенно заполняя переднюю камеру. Появляется серозно-фибринозный экссудат, геморрагии и казеозный гипопион. При вовлечении в процесс угла передней камеры развивается резистентная к лечению вторичная глаукома. Процесс может остановиться даже в выраженной стадии. Гранулема частично рассасывается, оставляя после себя атрофичную радужную оболочку. Однако чаще заболевание продолжает развиваться. Направление его движения почти всегда вперед, так как цилиарная мышца играет роль барьера для его задней экспансии и таким образом защищает хориоидею и супрахориоидальное пространство. При таком распространении инфекции происходит инфильтрация каналов дренирования внутриглазной жидкости.
Аллергический передний туберкулезный увеит. Эта форма вызывает сомнения при диагностике. Обычно поражаются оба глаза. По характеру клинического течения различают острый пластический увеит, встречающийся главным образом в возрасте до 30 лет и хронический рецидивирующий увеит, типичный для лиц более старшей возрастной группы. Для острого переднего пластического увеита характерен симптомокомплекс иридоциклита, но с наличием пластического экссудата и быстрым развитием задних синехий. Гранулематозные узелки отсутствуют. Хронический рецидивирующий передний увеит типичен для людей пожилого возраста, особенно женщин старше 50 лет. Иридоциклит протекает со значительной экссудацией, крупными хлопкообразными преципитатами на задней поверхности роговицы, массивными синехиями. Отмечается тенденция к развитию окклюзии зрачка. Если в процесс вовлекается хориоидея, то в ней, как правило, обнаруживаются диссеминированные фокусы и заболевание становится генерализованным.
Увеакератит развивается при заносе микобактерий туберкулеза из очагов, находящихся в цилиарном теле и радужке в роговую оболочку.
Увеасклерит формируется при распространении специфического процесса на склеру.
Срединный увеит (задний циклит, парспланит). Цилиарное тело является анатомической зоной локализации относительно доброкачественных хронических форм туберкулеза. Обычно заболевание начинается во внутреннем слое сосудов, находящихся на внутренней поверхности цилиарной мышцы в районе плоской части или короны цилиарного тела. Туберкулезные узелки при их росте разрушают эпителий и проникают в заднюю камеру глаза. Их распространение может проходить по двум направлениям. Движение инфекции вперед во влагу передней камеры глаза с образованием роговичных преципитатов и появлением картины прогрессирующего иридоциклита, при переходе процесса на радужную оболочку. При распространении инфекции в заднем направлении через стекловидное тело и периваскулярные пространства ретинальных вен формируется периваскулит с повторяющимися геморрагиями. Процесс может переходить и на зрительный нерв, тогда развивается папиллит. Поскольку в ранних стадиях заболевания туберкулезные узелки не видны, диагностика может быть осуществлена только при распространении инфекции на другие участки глаза.
Задний увеит (хориоидит, хориоретинит, ретинит, ретиноваскулит, ретинохориоидит, эндофтальмит). При туберкулезе хориоидеи видны туберкулезные узелки в виде единичных или множественных серо-белых пятен со стушеванными краями под отечной сетчаткой. Сосуды, проходя по их поверхности, проминируют. Узелки варьируют от точечных до 0,5 - 2 мм в диаметре. Иногда мелкие фокусы сливаются, формируя большие образования. Поражение может захватывать любую часть хориоидеи, при распространении инфекционного процесса на сетчатку формируется хориоретинит. Наиболее типично наличие узелков в перипапиллярной области. При успешном лечении зона перифокального отека уменьшается, края узелков становятся четкими, принимают желтый оттенок, на них скапливается пигмент. Известны случаи туберкулеза хориоидеи с поражением сетчатки и развитием панофтальмита. В таких случаях в тканях были обнаружены микобактерии туберкулеза. При заднем туберкулезном увеите возможно появление больших солитарных туберкулов хориоидеи, которые встречаются довольно редко. Солитарный туберкул может локализоваться в различных отделах глазного дна, иногда в макулярной области или около диска зрительного нерва, но чаще - на крайней периферии. В начальной фазе развития он виден как очаг серовато-белого цвета со стушеванными границами. Затем туберкул постепенно растет и принимает вид проминирующей опухоли белого или желтого цвета. Туберкул хориоидеи иногда похож на меланобластому. Однако, круглая форма этой белой, как бы пористой массы, указывает на воспалительное происхождение. На поверхности туберкула могут быть небольшие геморрагии, сетчатка натягивается, образуя складки, что приводит к ее отслойке. Прогрессирование медленное, сопровождается воспалительными изменениями стекловидного тела и слабо выраженным хроническим передним увеитом с небольшим количеством роговичных преципитатов. Гранулема может прогрессировать в течение нескольких месяцев, а затем подвергаться обратному развитию, образуя белый хориоретинальный рубец, окруженный зоной пигмента; при рецидивах по краям рубца появляются свежие узелки.
При диссеминированном туберкулезном хориоидите в хориоидее определяются множественные серо-желтые круглые фокусы, сетчатка над ними некротизируется. Заболевание часто ассоциируется с витреальными помутнениями и воспалительной реакцией цилиарного тела. При разрешении процесса на глазном дне остаются атрофические пигментные участки. Такое поражение обычно встречается во втором и третьем десятилетии жизни, редко позже. Как правило, в процесс вовлекаются оба глаза. Если диссеминированный хориоидит начинается в юности, то может протекать относительно стационарно при достижении среднего возраста (иногда позднее), происходит внезапная активизация, с появлением свежих очаговых изменений, что свидетельствует о снижении общей резистентности организма.
Аллергический туберкулезный увеит может поражать не только передние, но и задние отделы увеального тракта. В этом случае в хориоидее выявляются экссудативные фокусы, чаще одиночные, возникают преимущественно на периферии, их величина до 1 PD, в некоторых случаях больше. В начале заболевания помутнения стекловидного тела незначительны, затем становятся интенсивнее и плотнее. Появление роговичных преципитатов и задних синехий указывает на вовлечение в процесс переднего сегмента увеального тракта. После стихания воспаления остаются атрофические и пигментированные хориоретинальные очаги. При рецидивах заболевания возникают активные фокусы по краю зарубцевавшегося первичного очага или вблизи него.
Туберкулезный ретинит развивается при эндогенной диссеминации из внеглазного очага. Воспалительные изменения формируются в сосудистых сплетениях сетчатки и могут иметь две формы развития. При первой форме образуются небольшие ретинальные туберкулы, которые в дальнейшем подвергаются обратному развитию. При второй форме отмечается прогрессирование заболевания с образованием обширных серовато-белых фокусов и распространением процесса на хориоидею (ретинохориоидит). В этом случае нередко отмечаются тяжелые изменения стекловидного тела, вплоть до эндофтальмита. Перифлебит сетчатки может быть проявлением туберкулезной инфекции, которая нередко приводит к развитию тромбоза центральной вены сетчатки. Следует отметить, что воспалительные изменения ретинальных сосудов могут быть следствием гиперчувствительности к туберкулину.
Юкстапапиллярный хориоретинит Иенсена развивается, когда туберкулезная гранулема в сосудистой оболочке располагается вблизи зрительного нерва. Клиническая картина характеризуется перифокальным отеком сетчатки, прикрывающим гранулему и распространяющимся на зрительный нерв. Заболевание сопровождается появлением секторальной скотомы, соответствующей поражению сетчатки и зрительного нерва. Вовлечение зрительного нерва может сопровождать увеит или туберкулезный менингит, либо являться следствием его прямой инфильтрации.
Генерализованный увеит. При хроническом туберкулезном увеите в воспалительный процесс вовлекается весь увеальный тракт. Заболевание протекает с систематическими обострениями и ремиссиями в течение ряда лет, пока зрение не начинает серьезно страдать из-за экссудации в область зрачка, медленного развития компликатной катаракты или поражения макулярной зоны. В ряде таких случаев отмечается депигментация радужной оболочки, напоминающая гетерохромный циклит. В клинической картине фигурируют узелки по краю зрачка, точечные роговичные преципитаты и негрубые помутнения стекловидного тела.
При диффузном генерализованном увеите в радужной оболочке появляется тотальная инфильтрация со значительным утолщением ее ткани, образованием на дне передней камеры глаза экссудата, напоминающего гной. Обнаружение узелков в радужной оболочке облегчает диагностику. В хориоидее также протекает диффузный воспалительный процесс, обычно поражающий обширную зону заднего полюса глазного дна. При неблагоприятном течении может развиться подострый панофтальмит.
Целесообразнее всего определять показания к хирургическому вмешательству у больных туберкулезом легких, учитывая клиническую форму заболевания, сроки лечения, эффективность и конечные результаты консервативной терапии.
Первичный туберкулез легких
При любой форме первичного туберкулеза в активной и неактивной фазе (туберкулез внутригрудных лимфатических узлов, первичный туберкулезный комплекс) хирургическое вмешательство производится очень редко. В активной фазе процесса операция возможна в исключительно редких случаях в связи с возникновением легочного кровотечения.
При туморозном бронхоадените операция показана в неактивной фазе, в тех случаях, когда величина казеозных лимфоузлов более 2 см. Хирургическое вмешательство производится после длительного курса антибактериальной терапии. Операция необходима при больших казеомах внутригрудных лимфоузлов для предотвращения реактивации туберкулеза, вероятность которой высокая.
В редких случаях участие хирурга необходимо для устранения поствакцинальных местных осложнений после иммунизации вакциной БЦЖ.
Диссеминированный туберкулез легких
В активной фазе заболевания необходимость операции возникает только при легочном кровотечении. При этом с учетом остроты течения туберкулеза, объема поражения легких, локализации каверн и других факторов производится резекция легкого или коллапсохирургическая операция.
Через 3-4 месяца после начала антибактериального лечения, в период спада активности диссеминированного туберкулеза, при наличии деструкции в легких больной должен быть проконсультирован фтизиохирургом. В этот период возможно выполнение операции коллапсохирургического типа с целью создания условий для более быстрого рубцевания каверн.
При устранении активности туберкулеза после длительного лечения и при наличии каверн с фиброзными стенками возможны операции резекционного типа или органощадящие вмешательства с иссечением каверн.
Операции и в активной и неактивной фазе производятся исключительно редко и только по поводу легочного кровотечения.
Инфильтративный туберкулез легких
При активном процессе необходимость в хирургическом лечении может возникнуть только в связи с легочным кровотечением.
При инфильтративном туберкулезе в фазе распада, в период спада активности, через 3-4 месяца после начала антибактериальной терапии, на основании анализа течения туберкулезного процесса, определения чувствительности микобактерий туберкулеза к химиопрепаратам и предварительных результатов химиотерапии необходимо дать прогностическую оценку конечных результатов консервативного лечения. Фтизиатр должен задать себе вопрос: какой результат будет получен через 6-8 месяцев химиотерапии?. Если за планируемый срок не предполагается рассасывание инфильтративных изменений и рубцевание каверн, то уже через 3-4 месяца после начала лечения больному целесообразно предложить торакопластику с целью создания условий для рубцевания каверн и предотвращения отсевов в другие участки легких. Каверна в эти сроки еще не имеет плотных, фиброзных стенок и поддается спадению после торакопластики. Каверна 8-10-месячной давности имеет плотные стенки и не спадается после коллапсохирургических операций, а резекция легкого в большинстве случаев неприемлема в связи с сохраняющейся активностью туберкулезного процесса.
Туберкуломы (казеомы) легких бывают различной величины. При размерах до 2-3 см в диаметре они обычно характеризуются стационарным (без обострений) течением. Поэтому при таких туберкуломах можно не спешить с хирургическим лечением, возможно, оно не понадобится. При больших туберкупомах (3-6 см) вероятность обострения довольно высокая, поэтомь: хирургическое вмешательство целесообразно. При туберкуломах часто отмечается особое состояние специфической реактивности организма, характеризующееся высоким уровнем устойчивости (иммунитет) и высокой возбудимостью (аллергии). Именно такое состояние специфической реактивности сопровождается склонностью к образованию казеом. Колебание иммунитета и аллергии, находящихся на высоком уровне, вызывает нестабильность течения туберкулезного процесса, но не ведет к тяжелому обострению. Оно возникает, когда резко падает иммунитет. При таком нестабильном течении туберкулезного процесса нельзя без серьезного обоснования снижать защищенность организма хирургическими методами. Но если операция сделана, больной должен длительно лечиться. При туберкуломах легких производятся вмешательства только резекционного типа. Перед операцией назначают 2-4-месячный курс антибактериальной терапии и после операции - 4-6 месячный курс. Следовательно, при туберкуломах общая длительность лечения должна быть такой же, как и при инфильтративном туберкулезе.
Кавернозный туберкулез представляет собой деструктивный процесс с объемом поражения не более одного сегмента. Эта клиническая форма является промежуточной, ее удельный вес составляет не более 1%.
При сохранении чувствительности микобактерий туберкулеза к антибактериальным препаратам целесообразно провести 5-6-месячный курс лечения; если каверна не закрывается, следует произвести операцию резекционного типа.
При наличии устойчивости к химиопрепаратам необходим курс химиотерапии длительностью 3-4 месяца и показана коллапсохирургическая операция (экстраплевральная торакопластика).
Следовательно, первую совместную с хирургом консультацию больного кавернозным туберкулезом необходимо провести не позже чем через три месяца после начала антибактериальной терапии.
Фиброзно-кавернозный туберкулез легких
В прогрессирующем течении фиброзно-кавернозного туберкулеза можно выделить 4 хирургические стадии.
I стадия. Деструктивные изменения в пределах одной доли. Отсевов в другие доли нет. Достигнута стабилизация туберкулеза. Устойчивость микобактерий туберкулеза выявлена не более чем к 1-2-м химиопрепаратам. В этом случае производится удаление доли. Показания к операции прямые.
II стадия. Деструктивные изменения в пределах одной доли. Имеются бронхо- или гематогенные отсевы в соседние доли. Устойчивость микобактерий туберкулеза выявлена не более чем к 2-3-м препаратам. Активность туберкулеза удается подавить. После стабилизации туберкулезного процесса показано удаление доли легкого, иногда в сочетании с торакопластикой по расширенным показаниям. Если активность туберкулезного процесса подавить не удается, то целесообразно выполнить экстраплевральную торакопластику без резекции. После операции каверна не зарубцуется, но может быть достигнута стабилизация туберкулезного процесса.
III стадия. Деструктивные изменения локализуются в верхней и нижней долях одного легкого. Имеются бронхо- или гематогенные отсевы. Отмечается полихимиорезистентность микобактерий туберкулеза. Активность туберкулезного процесса сохраняется, интоксикационный синдром слабо выражен. Отмечается тенденция к медленному прогрессированию туберкулеза. В таких случаях выполняется пульмонэктомия, показания расширенные.
IV стадия. Деструктивные изменения в верхней и нижней долях одного легкого. Активность туберкулезного процесса резко выражена. На фоне фиброзно-кавернозного туберкулеза формируется казеозная пневмония. Имеются отсевы во второе легкое, в котором не исключаются формирующиеся деструктивные изменения. Отмечается полихимиорезистентность микобактерий туберкулеза. Остановить прогрессирование консервативными методами не удается. В таких случаях выполняется пульмонэктомия по срочным (вынужденным) показаниям. Цель операции - удаление казеозно перерожденного легкого вместе с основным массивом инфекции и создание благоприятных условий для ликвидации активности туберкулеза на фоне антибактериального лечения в послеоперационном периоде. Риск операции высокий, но опасность, связанная с быстро прогрессирующим туберкулезом, еще выше.
=================
Вы читаете тему:
Показания к хирургическому лечению больных туберкулезом и хроническими неспецифическими заболеваниями легких
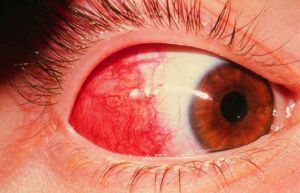
Туберкулез — наиболее значимое в медико-социальном аспекте хроническое инфекционное заболевание.
По меньшей мере, треть мировой популяции инфицирована возбудителем туберкулеза. К факторам риска относят силикоз, ХПН, СД, дефицит массы тела, иммунодефицитные состояния. Вызывается облигатным аэробом Mycobacterium tuberculosis, что определяет аффинность возбудителя к верхушкам легких и хориоидее с их наивысшим уровнем кровотока и оксигенации тканей.
Легочная форма туберкулеза развивается у 80% пациентов, вне-легочная — у 20%, милиарная (диссеминированная) — в 1,3%. Типичные симптомы заболевания (субфебрилитет, ночная потливость) возникают лишь у 10% инфицированных как при легочной, так и при внелегочной локализации процесса. Важно помнить, что увеит может возникнуть и при бессимптомном течении туберкулезной инфекции, и при внелегочных формах туберкулеза.
Симптомы туберкулезного увеита
Глазные проявления туберкулеза могут быть следствием как активной инфекции, так и иммунных реакций организма (фликтенулезный или интерстициальный кератит, ретиноваскулит).
Первичный туберкулез глаз (когда орган зрения выступает в роли входных ворот инфекции) проявляется в виде конъюнктивита, кератита или склерита и встречается крайне редко.
Вторичный туберкулез глаз, наиболее частым проявлением которого является увеит, развивается в результате лимфогематогенной диссеминации возбудителя или его распространения per contuitatem и является доминирующим. Основные клинические формы — склерит, фликтенулезный или интерстициальный кератит, инфильтраты роговицы или радужки, а также передний гранулематозный увеит, крайне редко встречающийся как изолированная форма без вовлечения собственно сосудистой оболочки.
Конъюнктивит в основном встречается у детей, иногда протекает остро — со слизисто-гнойным отделяемым, отеком век, конъюнктивальной инъекцией глазного яблока и выраженной регионарной лимфоаденопатией, что заставляет проводить дифференциальную диагностику с глазожелезистым синдромом Парино. Чаще воспаление конъюнктивы носит хронический характер и приводит к Рубцовым изменениям конъюнктивы.
Воспаление склеры в основном протекает в варианте фокального некротизирующего склерита с перфорацией, реже — заднего склерита.
Поражение роговицы — фликтенулез (маленькие, слегка возвышающиеся розовато-белые или желтоватые узелки, окруженные расширенными сосудами, локализующиеся в конъюнктиве лимба или периферии роговицы), секторальный интерстициальный кератит (обычно односторонний периферический васкуляризированный инфильтрат стромы), склерозирующий кератит, туберкулезный паннус.
Задний увеит протекает в варианте туберкула или туберкулемы хориоидеи, серпигинозноподобного хориоидита, ретиноваскулита и болезни Ильза.
Туберкул хориоидеи — основное проявление туберкулезного поражения глаз, являющееся следствием гематогенной диссеминации микобактерий. Многочисленные (5-50) серовато-белые или желтоватые очажки с нечеткими контурами величиной 0,5-3 мм обычно локализуются в заднем полюсе одного или обоих глаз (центральный и юкстапапиллярный очаговый хориоретинит, периферический хориоретинит, диссеминированный хориоретинит). Регресс воспаления сопровождается трансформацией туберкулов в четко очерченные атрофические очаги с гиперпигментацией по их краю. Иногда туберкулы увеличиваются в размерах, трансформируясь в туберкулему хориоидеи (конглобированный туберкул хориоидеи) — солитарное округлое белесоватое субретинальное образование величиной 4-14 мм, сопровождающееся экссудативной отслойкой сетчатки и требующее дифференциальной диагностики с опухолью сосудистой оболочки.
Серпигинозноподобный хориоидит характеризуется многочисленными или сливными плакоидными очагами, торпидными к проводимому лечению.
Ретиноваскулит сочетается с витреитом, ретинальными геморрагиями, периваскулярным хориоидитом, нейроретинитом и неоваскуляризацией сетчатки. Подобная картина напоминает болезнь Ильза, но для нее не характерно столь выраженное внутриглазное воспаление.
Болезнь Ильза — встречающийся у молодых людей ретиноваскулит с преимущественным поражением периферических вен нижних отделов сетчатки, рецидивирующими кровоизлияниями и фиброваскулярной пролиферацией при минимальной выраженности внутриглазного воспаления.
Эндофтальмит/панофтальмит встречается у детей и взрослых наркоманов с генерализацией инфекционного процесса на фоне плохого питания.
Оптическая нейропатия, или нейроретинит, проявляется в варианте туберкула ЗН, папиллита, ретробульбарного неврита, отека ДЗН, нейроретинита или оптохиазмального арахноидита.
Из офтальмологических методов применяют ФАГ (диагностика туберкулов и туберкулем, серпигинозноподобного хориоидита, ретиноваскулита), ангиография с индоцианин зеленым (диагностика субклинических случаев), ОКТ, В-сканирование, ультразвуковая биомикроскопия, КТ орбит.
Диагностика туберкулезного увеита
Дифференциальная диагностика проводится с целым рядом инфекционных (токсоплазмоз, сифилис, бореллиоз, бартонеллез, токсокароз, бруцеллез, лептоспироз, лепра) и неинфекционных (саркоидоз, болезнь Бехчета, аутоиммунный васкулит, первичные и метастатические опухоли) заболеваний.
Лечение туберкулезного увеита
- изониазид, рифампицин, пиразинамид, этамбутол в течение 2-4 мес;
- затем изониазид и рифампицин на протяжении следующих 4-7 мес;
- изолированный туберкулез глаз, по мнению некоторых авторов, позволяет исключить из схемы лечения этамбутол.
На фоне протиботуберкулезной химиотерапии показан 4-6-не-дельный системный прием глюкокортикоидов для минимизации последствий реакции гиперчувствительности замедленного типа.
- стрептомицин;
- рифабутин и рифапентин в качестве альтернативы рифампицину;
- при резистентности возбудителя могут применяться циклосерин, левофлоксацин, моксифлоксацин, гатифлоксацин, амикацин, канамицин, этионамид, капреомицин.
Читайте также:


