Патологическая анатомия туберкулезного менингита
При локализации туберкулезного процесса в позвоночнике, костях черепа, внутреннем узле перенос инфекции на мозговые оболочки происходит ликворогенным и контактным путем. Мозговые оболочки могут инфицироваться также из ранее существовавших туберкулезных очагов (туберкулем) в мозге вследствие активации в них туберкулеза.
В патогенезе туберкулезного менингита имеют значение климатические, метеорологические факторы, время года, пересененные инфекции, физическая и психическая травмы, инсоляция, тесный и длительный контакт с больным туберкулезом. Эти факторы вызывают сенсибилизацию организма и снижение иммунитета.
Базальный туберкулезный менингит — наиболее часто встречающаяся форма туберкулезного менингита (составляет около 60%). Воспалительный процесс локализуется преимущественно на оболочках основания мозга. Клиническая картина характеризуется выраженными мозговыми менингеальными симптомами, нарушениями черепно-мозговой иннервации и сухожильных рефлексов, умеренно выраженными явлениями гидроцефалии и изменениями состава цереброспинальной жидкости: уровень белка повышен до 0,5—0,6%о, плеоцитоз 100—150 клеток в 1 мл, содержание сахара, хлоридов незначительно уменьшено или нормальное. Микобактерии обнаруживают у 5—10% больных.
Для патологической анатомии туберкулезного менингита характерны различия в характере и распространенности воспалительной реакции и своеобразие, выражающееся в возникновении разлитого серозно-фиброзного воспаления мягкой мозговой оболочки, преимущественно основания мозга: орбитальной поверхности лобных долей, области перекреста зрительных нервов, переднего и заднего подбугорья (гипоталамус), дна III желудочка и его боковых стенок с вегетативными центрами, латеральной (сильвиевой) борозды, оболочек моста головного мозга (варолиев мост), продолговатого мозга с прилежащими отделами мозжечка. В госпитальный процесс вовлекаются также вещество головного и спинного мозга, его оболочки, эпендима желудочков мозга. Характерные признаки заболевания — высыпание туберкулезных бугорков на оболочках, эпендиме и альтеративное поражение сосудов, главным образом артерий мягких мозговых оболочек и сосудистых сплетений, типа периартериита и эндартериита. Туберкулезному менингиту свойственна выраженная гидроцефалия, возникающая вследствие поражения сосудистых сплетений и эпендимы, нарушения всасывания цереброспинальной жидкости и окклюзии путей ее циркуляции. Переход процесса на сильвиеву борозду и находящуюся в ней мозговую артерию приводит к образованию очагов размягчения коры мозга, подкорковых узлов и внутренней капсулы.
Полиморфизм патологических изменений и распространенность процесса обусловливают многообразие клинических проявлений туберкулезного менингита; помимо менингеальных симптомов, наблюдаются расстройства жизненно важных функций и вегетативные расстройства, нарушения черепно-мозговой иннервации и двигательных функций с изменением тонуса в виде децеребрационной ригидности и расстройства сознания.
В случаях поздней диагностики туберкулезного менингита и неэффективности лечения вследствие прогрессирования процесса и перехода его на сосуды и вещество мозга возникают патологические изменения в полушариях мозга, бульбарных центрах, спинном мозге, его корешках, оболочках ствола и спинного мозга (диффузные лептопахименингиты). В том случае, если лечение оказывается эффективным, ограничивается распространенность воспалительного процесса, уменьшается экссудативный и альтеративный компоненты воспаления, преобладают продуктивная реакция и репаративные процессы, выражающиеся в почти полном исчезновении патологических изменений, особенно при рано начатом лечении.
Симптомы туберкулёзного менингита
Заболевание начинается с продромального периода, продолжительность которого составляет 1—3 нед. В этот период у больных отмечаются общее недомогание, непостоянная, несильная головная боль, периодически возникающее повышение температуры тела (до субфебрильной), ухудшение настроения у детей, уменьшение интереса к окружающему. В дальнейшем (в течение первых 7—10 дней болезни) появляется вялость, температура повышена, аппетит снижен, головная боль более постоянна. В последующем (с 10-го по 15-й день болезни) головная боль становится более интенсивной, появляется рвота, усиливается вялость, отмечаются повышенная возбудимость, беспокойство, анорексия, задержка стула. Больные быстро худеют. Температура тела повышается до 38—39 °С, появляются менингеальные симптомы, сухожильные рефлексы повышены, обнаруживаются патологические рефлексы и расстройства черепно-мозговой иннервации, парезы лицевого, глазодвигательного и отводящего нервов (сглаженность носогубной складки, сужение глазной щели, птоз, косоглазие, анизокория) и вегетативно-сосудистые расстройства: красный дермографизм, брадикардия, аритмия, а также гиперестезия, светобоязнь. При исследовании глазного дна обнаруживают застойные соски дисков или неврит зрительных нервов, туберкулезные бугорки на сосудистой оболочке.
В том случае, если на 3-й неделе (15—21-й день) лечение не начато, болезнь прогрессирует. Температура тела повышается до 39—40 °С, становятся резко выраженными головная боль и менингеальные симптомы; появляются вынужденная поза и децеребрационная ригидность, сознание затемнено, а в конце 3-й недели отсутствует. Расстройства черепно-мозговой иннервации усиливаются, появляются очаговые симптомы — парезы, параличи конечностей, гиперкинезы, автоматические движения, судороги, усиливаются трофические и вегетативные расстройства, отмечаются резкая потливость или сухость кожи, пятна Труссо, тахикардия, развивается кахексия. Перед смертью, которая наступает через 3—5 нед от начала заболевания, температура тела достигает 41—42 °С или снижается до 35 °С, пульс учащается до 160—200 в 1 мин, дыхание становится аритмичным, типа дыхания Чейна—Стокса. Больные умирают в результате паралича дыхательного и сосудодвигательного центров.
Острое начало болезни чаще отмечается у детей раннего возраста, у которых наиболее постоянные и ранние симптомы — головная боль, рвота и повышение температуры тела до 38—39 °С, появляющиеся в первые дни заболевания. В последующем температура тела становится более высокой, головная боль усиливается, появляются вялость, сонливость, анорексия, менингеальные симптомы и расстройства черепно-мозговой иннервации. В конце 2-й недели у части больных отмечаются расстройства сознания, двигательные нарушения и расстройства жизненно важных функций — дыхания и кровообращения.
Лечение туберкулезного менингита
Клиническая картина туберкулезного менингита при лечении его противотуберкулезными препаратами в наибольшей степени зависит от периода времени, прошедшего от начала болезни до лечения. В зависимости от преимущественной локализации патологического процесса и его распространенности различают три наиболее типичные клинические формы туберкулеза оболочек мозга: базальный (базилярный) туберкулезный менингит, туберкулезный менингоэнцефалит и туберкулезный цереброспинальный лептопахименингит (туберкулезный менингоэнцефаломиелит). При прогрессировании процесса возможен переход одной формы в другую — базальной в менингоэнцефалитическую или цереброспинальную. Некоторые авторы выделяют конвекситальную форму, при которой процесс локализуется преимущественно на оболочках выпуклой части мозга и наиболее выражен в области центральных извилин. Описаны более редкие атипичные формы туберкулезного менингита.
Течение болезни (при лечении) преимущественно гладкое, без обострений, изредка затяжное, исход благоприятный — полное выздоровление без осложнений. Улучшение общего состояния и исчезновение мозговых симптомов, снижение температуры тела отмечается в течение 3—4 нед. Менингеальные симптомы исчезают через 2—3 мес, а санация цереброспинальной жидкости происходит через 4—5 мес. Необходимо длительное лечение (10—12 мес), поскольку клиническое выздоровление значительно опережает анатомическое, а также вследствие того, что менингит обычно сочетается с активным туберкулезом внутренних органов.
Большая медицинская энциклопедия
Авторы: Л. О. Бадалян, Е. С. Бондаренко, Л. М. Гордеева, В. В. Ковалев.
Патологоанатомические изменения при лептоменингите наблюдаются не только в мягких мозговых оболочках головного и спинного мозга, но также в эпендиме и сосудистых сплетениях желудочков.
Форма воспаления мягких оболочек, как правило, обусловлена свойствами возбудителя. Так:
- серозный менингит чаще вызывается вирусами,
- гнойный менингит – бактериальной, в основном кокковой, флорой,
- а хроническое продуктивное воспаление – грибами и простейшими (токсоплазмоз).
Однако эта закономерность имеет относительное значение, потому что при гнойном менингите в первые двое суток экссудат серозный, а при вялом течении гнойного или серозно-фибринозного процесса воспаление приобретает свойства хронического продуктивного.
Воспалительный выпот в мягких оболочках всегда заметнее на основании головного мозга, где он скапливается в зоне перекрёста зрительных нервов, на нижне-боковой поверхности моста (варолиева моста), мозжечка и продолговатого мозга, то есть в области расположения наиболее крупных субарахноидальных ликвороносных вместилищ – цистерн. Полости или более обширные скопления экссудата можно наблюдать также на территории лобно-теменно-височных долей полушарий по ходу латеральной (сильвиевой) и других глубоких борозд, где он окутывает проходящие здесь в субарахноидальном пространстве сосуды, расслаивая листки мягкой мозговой оболочки. Экссудат можно наблюдать и в спинальных оболочках, где воспалительные изменения обычно появляются на 1-2 дня позже. Чаще поражаются покровы задней поверхности спинного мозга в области шейного и поясничного утолщений.
При остром серозном лептоменингите серовато-желтоватый желатинозный экссудат скапливается в подпаутинном пространстве головного и спинного мозга, обволакивая проходящие здесь крупные сосуды и нервные стволы, заполняет желудочки мозга. Мягкие оболочки, эпендима и сосудистые сплетения при этом гиперемированы, отёчны, тускловаты, с единичными или множественными кровоизлияниями.
При гистологическом исследовании выявляется картина острого серозного или серозно-фибринозного лептоменингита, эпендиматита и хориоидита . В инфильтрате преобладают лимфоциты, макрофаги и плазмоциты. Воспаление носит очаговый или диффузный характер с выраженным перифокальным отёком. В связи с гиперпродукцией цереброспинальной жидкости может возникнуть острая гидроцефалия , отёк и набухание головного мозга с вклинением его вещества в большое затылочное отверстие.
Как правило, воспалительный выпот подвергается резорбции с полной ликвидацией патологического процесса. Однако иногда экссудат организуется, что сопровождается образованием между листками лептоменингоспаек, рассекающих подпаутинное пространство на отдельные замкнутые, переполненные цереброспинальной жидкостью полости – кисты.
Микроскопически при этом обнаруживается пролиферация менинготелия и эпендимарных клеток и очаговая инфильтрация оболочек и сплетений лимфоцитами, макрофагами и плазмоцитами, а также новообразование соединительной ткани. Такая форма заболевания носит название хронического серозного или кистозного лептоменингита.
При своевременно начатом лечении гнойный экссудат подвергается ферментативному распаду и резорбции, но в некоторых случаях он организуется, вызывая спаечный процесс в оболочках и желудочках мозга. Развивается хронический гнойный или хронический продуктивный (адгезивный) лептоменингит, характеризующийся частичной облитерацией подпаутинного пространства с образованием между листками мягкой оболочки замкнутых гнойных или серозных полостей. Спайки могут рассекать также и желудочки мозга, формируя отдельные заполненные гноем или цереброспинальной жидкостью камеры.
Макроскопическую картину хронического продуктивного менингита дополняет склероз оболочек, сплетений и эпендимы с полной или частичной облитерацией находящихся здесь сосудов. Резко нарушаются циркуляция цереброспинальной жидкости и мозговая гемодинамика, что ведёт к развитию гидроцефалии. При гистологическом исследовании в оболочках, эпендиме и сплетениях обнаруживается картина хронического гнойного воспаления с выраженными склеротическими изменениями. В соседних участках мозговой ткани можно наблюдать поля клеточного опустошения с дистрофией и гибелью нейронов и накоплением в них липофусцина, демиелинизацию нервных волокон и очаговый глиоз.
Описанные изменения могут выявляться и без предшествующей клиники острого менингита, через несколько лет после травмы, инфекционного заболевания или оперативного вмешательства.
Если в оболочечном выпоте содержатся эритроциты и, следовательно, мягкие мозговые оболочки окрашиваются в различные оттенки красного цвета, то такое воспаление этих оболочек носит название геморрагического. Геморрагический лептоменингит может осложнить инфекционные заболевание, сопровождающееся общим тромбогеморрагическим синдромом или местной гиперергической реакцией немедленного типа. Сходную макроскопическую картину из-за примеси крови имеет реактивное воспаление в зоне субарахноидального кровоизлияния.
Дифференциальной диагностике в этих случаях может помочь гистологическое исследование материала - при инфекционном геморрагическом менингите обнаруживают фибриноидные некрозы сосудов , их тромбоз и преимущественно гранулоцитарную инфильтрацию очага воспаления.
Туберкулёзный лептоменингит - результат гематогенной генерализации или лимфогенного распространения инфекции из лёгочного, лимфожелезистого (или другого внелёгочного) очага. Современные методы лечения изменили морфологическую картину заболевания. На смену острому серозно-фибринозному воспалению оболочек мозга, дававшему раньше почти 100% летальность, пришли хронические ограниченные формы поражения со значительно лучшим прогнозом. При остром туберкулёзном менингите желатинозный серовато-желтоватый выпот обнаруживается в подпаутинном пространстве головного и спинного мозга в типичных местах, а также в полостях мозга. В мягкой оболочке и в эпендиме заметны милиарные или более крупные сероватые бугорки. Пропитанная серозно-фибринозным выпотом ткань может подвергаться казеозному некрозу. Микроскопически в инфильтрате с первых же дней заболевания преобладают лимфоциты.
Самой характерной гистологический чертой подострых и хронических форм туберкулёзного воспаления является образование преимущественно эпителиоидно-клеточных гранулем, нередко с казеозным некрозом их центра. Подобные гранулемы обнаруживаются и в стенке сосудов, в которых можно видеть также и другие изменения - от серозного пропитывания до фибриноидного и казеозного некроза с тромбозом и развитием инфарктов головного мозга. При туберкулёзном менингите в воспалительный процесс часто вовлекаются смежные отделы мозговой ткани, в которой развивается картина казеозного или гранулематозного энцефалита. В исходе туберкулёзного воспаления в субарахноидальном (и даже субдуральном) пространстве головного и спинного мозга могут возникать спайки. Просвет проходящих здесь сосудов облитерируется, что приводит к тяжёлым нарушениям циркуляции цереброспинальной жидкости и к расстройству гемодинамики.
При амёбном менингите (менингоэнцефалите), вызываемом неглериями, патологоанатомическим исследованием выявляется гнойный лептоменингит, геморрагический некротизирующий менингоэнцефалит, отёк мозга, периваскулярные скопления амёб. Морфологическая картина при менингоэнцефалите акантамебного происхождения проявляется гранулематозным энцефалитом с очаговыми некрозами.
Большая медицинская энциклопедия 1979 г.
 |
Последнее обновление страницы: 17.11.2014 Обратная связь Карта сайта

Классификация. Современные методы коррекции морщин, применяемые в косметологии.
Разработка и широкое применение в России методов профилактики, ранней диагностики и комплексного лечения туберкулеза значительно снизили распространенность этого заболевания. Резко уменьшилось и число больных туберкулезным менингитом. В настоящее время встречаются только отдельные спорадические случаи туберкулезного менингита. Изменилось также и его течение.
Туберкулезный менингит всегда является вторичным. Он возникает в результате гематогенной диссеминации из первичного очага (легких, бронхиальных желез, костей и др.), который в ряде случаев может не выявляться. Наиболее часто заболевание наблюдается ранней весной — в марте, апреле. Дети до 6 мес болеют редко. Пик заболеваемости приходится на возраст 18 мес — 4 года.
При остром туберкулезном менингите преобладают воспалительные экссудативные проявления с диффузной инфильтрацией мозговых оболочек лимфоцитами. Эти изменения наиболее выражены вокруг сосудов. В мягких оболочках, сосудистых сплетениях, эпендиме желудочков, веществе мозга могут быть туберкулезные бугорки с типичным строением. Стенки сосудов поражаются редко. При поздно начатом лечении или недостаточных дозах препаратов преобладают продуктивные изменения с поражением стенок сосудов, хориоидитами, эпендиматитами, образованием спаек. Возможны очаги размягчения в веществе мозга вследствие выраженных сосудистых нарушений. Наиболее характерная локализация патологического процесса при туберкулезном менингите — оболочки основания мозга и межуточно-гипофизарная область. Однако процесс может быть генерализованным, с вовлечением мягких и твердых мозговых оболочек, вещества мозга, сосудов, эпендимы, с развитием в них в нелеченных случаях необратимых или малообратимых изменений. Казеозный распад мозга в настоящее время наблюдается крайне редко.
Заболевание начинается подостро с неспецифических симптомов. Длительность продромальной стадии — 1—3 нед или больше. На фоне субфебрильной температуры появляются раздражительность, плаксивость, неустойчивость настроения, снижение внимания, утрачивается интерес к играм, отсутствует аппетит, иногда наблюдаются рвота и другие желудочно-кишечные расстройства. Ребенок теряет в массе. В редких случаях продромальный период очень неотчетлив. Переход ко II, менингеальной, стадии бывает трудно уловить. Усиливаются признаки продромального периода. Температура повышается до 38—39° С. В течение дня могут наблюдаться ее колебания. Более частой становится рвота, выбухает большой родничок. Дети очень беспокойны, держатся руками за голову. Характерен гидроцефальный крик. Вялость сменяется помрачением сознания. Симптомы раздражения оболочек непостоянны. Более характерна общая гиперестезия, в том числе па световые и слуховые раздражители. Более часто, чем в старшем возрасте, наблюдаются судороги. Они могут быть как генерализованными, так и локальными, джексоновскими. Поза с запрокинутой назад головой, согнутыми ногами и втянутым животом, характерная для детей старшего возраста, у маленьких детей наблюдается непостоянно. На фоне описанных симптомов появляются признаки поражения черепномозговых нервов, свидетельствующие о распространении воспалительного процесса на их корешки. Наиболее постоянно вовлекаются глазодвигательные нервы, реже лицевой и слуховой. При этом наблюдаются косоглазие, птоз, аттзокория, снижение или отсутствие реакции зрачков на свет, иногда полная офтальмоплегия. Если лечение начато поздно, то наступает III стадия заболевания — менингоэнцефалитическая, характеризующаяся затемнением или утратой сознания, частыми судорогами, признаками поражения ядер черепномозговых нервов, парезами конечностей.
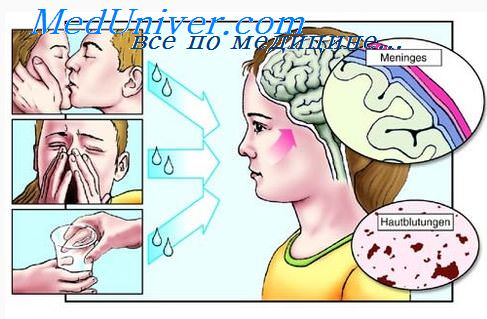
При туберкулезном менингите почти всегда имеются вегетативные нарушения: потливость, стойкий красный дермографизм, пятна Труссо, запоры, изменение ритма сердечной деятельности.
Диагноз туберкулезного менингита подтверждается результатами исследования спинномозговой жидкости. Она прозрачная, бесцветная или слегка опалесцирует. Если жидкость стоит более 12 ч, на поверхности образуется пленка. Давление повышено иногда до 500—600 мм водн. ст., цитоз — 100—300 клеток в 1 мкл, смешанного характера (70% лимфоцитов, 30%—нейтро-филов) в первые дни, а в дальнейшем лимфоцитарный. Содержание белка увеличено до 1 — 10 г/л. Сахар снижен до 0,3— 0,4 г/л. Количество хлоридов также снижено.
Этиологический диагноз ставится на основании выделения микобактерий туберкулеза из спинномозговой жидкости и выявления активного туберкулезного процесса в других органах ребенка.
Течение классической формы туберкулезного менингита подострое, медленно прогрессирующее. Однако в последние годы у детей раннего возраста описывают острые формы заболевания с быстрым развитием синдрома менингоэнцефалита. Возникновение таких форм обычно провоцируется такими факторами, как предшествующая инфекция, интоксикация. Хроническое течение, раньше наблюдавшееся редко, в настоящее время бывает у детей, длительно принимающих противотуберкулезные препараты.
В нелеченных случаях дети умирают через 1—2 нед после начала III стадии болезни. При ранней диагностике и правильной современной терапии очаговые симптомы не развиваются и состояние больных постепенно улучшается, не оставляя выраженных резидуальных симптомов. При поздно начатом лечении возможны последствия в виде прогрессирующей гидроцефалии, нарушения зрения и слуха, парезов конечностей, эпилептиформного синдрома.
Лечение туберкулезного менингита рекомендуется начинать с комбинации противотуберкулезных препаратов первого ряда: стрептомицина, ПАСК, фтивазида.
Стрептомицин вводят внутримышечно из расчета 0,02—0,03 г/кг в сутки. Суточную дозу стрептомицина вводят одномоментно.
Фтивазид назначают внутрь во время еды из расчета 0,03— 0,04 г/кг в сутки. Суточную дозу делят на 3 приема. Фтивазид рекомендуется сочетать с витамином Вб по 0,05 г в сутки. Фтивазид можно заменить тубазидом 0,006—0,01 г/кг.
ПАСК назначают из расчета 0,2 г/кг на 3—4 приема внутрь. Препарат следует запивать молоком или слабым раствором соды.
Если туберкулезный менингит плохо поддается лечению комбинацией вышеперечисленных препаратов, применяют препараты второго ряда. Этионамид назначают по 0,01—0,02 г/кг циклосе-рин — 0,01—0,02 г/кг в сутки. Последний препарат токсично влияет на нервную систему, поэтому его следует назначать в комбинации с глутаминовой кислотой, пиридоксином, АТФ. Канамицин назначают в дозе 0,015—0,02 г/кг в сутки. При лечении туберкулезного менингита препаратами второго ряда необходимо включить обязательно один из препаратов первого ряда (фтивазид, тубазид, ПАСК).
Помимо антибактериальной терапии применяют средства, снижающие внутричерепное давление, противосудорожную терапию, десенсибилизирующие препараты, стероидные гормоны, полноценное питание.
Лечение проводят в течение 12—13 мес в стационаре, затем в санатории. Диспансерное наблюдение за детьми, перенесшими туберкулезный менингит, следует проводить в течение 6 лет.
Туберкулёзный менингит — воспаление мозговых оболочек вследствие их поражения микобактериями туберкулёза. Обычно болезнь развивается на фоне иммунодефицита и у не вакцинированных людей. Исход терапии зависит от стадии заболевания. При несвоевременно начатом лечении больной может умереть.

Туберкулезный менингит — что это
Туберкулёзный менингит — это внелегочная форма туберкулёза, при которой мозговые оболочки поражаются микобактериями туберкулёза. Иными словами, это менингитный туберкулез. При осложнении менингита диагностируется туберкулезный менингоэнцефалит, который часто сопровождается ВИЧ-инфекцией.
Примечание! Подобный диагноз впервые был поставлен в 1893 году.
Ранее болезнь чаще выявлялась у детей до 5 лет и подростков. В настоящее время патология обнаруживается в равной степени как у взрослых, так и у детей. Риск развития заболевания особенно высок у следующих групп людей:
- дети с ослабленным иммунным статусом, у которых фиксируется задержка психофизического развития;
- люди с зависимостью от алкоголя, наркотиков;
- пожилые люди;
- взрослые с ослабленной иммунной защитой организма.
Самой распространённой причиной патологии является ослабление иммунной системы. На развитие нарушения влияет туберкулёз в любой форме, травмы головы, инфекции, интоксикация организма.
Возбудителем патологии являются штаммы туберкулёзной палочки, которые обладают высокой устойчивостью к воздействию окружающей среды – палочка Коха, которая обладает устойчивостью к кислой среде.

Заболевание сопровождается менингеальным синдромом – ригидностью затылочных мышц, провоцирующих невыносимые головные боли. Мышечная ригидность проявляется на начальном этапе заболевания, при этом пациент постоянно запрокидывает голову назад, только тогда утихает боль. Больной также не имеет возможности наклонить голову вперёд, не может разогнуть ногу, согнутую в коленном суставе.
Туберкулёзный менингит передаётся воздушно-капельным способом при поцелуе, чихании, кашле. Существует и гематогенный путь распространения: от очага инфицирования через кровь.
Микобактерии попадают в клетки нервной системы и мозговые ткани посредством крови. Вначале бактерии поражают капилляры мягкой оболочки, затем спинальную жидкость, где формируются очаги воспаления. В последнюю очередь поражается вещество головного мозга.
Проникая в организм, штаммы провоцируют воспаление фиброзных и серозных тканевых структур, при котором формируются наросты, атрофируются капилляры головного мозга. Фиксируется рубцевание серого вещества, у детей происходит застой жидкости. Если клетки крови, фагоциты, не могут поглотить возбудителя, то начинается стремительное прогрессирование менингита. Поражаются сосуды и тканевые структуры головного мозга.
У детей заболевание обычно образуется первично либо на фоне проникновения инфекции. У малышей до года патология протекает в тяжёлой форме и может привести к летальному исходу. Это объясняется не полной сформированностью иммунного ответа и ненадёжным барьером между тканями и клетками крови. Именно поэтому педиатры рекомендуют проводить вакцинацию, которая формирует устойчивость к штаммам туберкулёза (БЦЖ), на первом месяце жизни новорождённого.
У взрослых патология развивается вторично, на фоне туберкулёза, протекает плавно. Обычно туберкулёзные штаммы первично локализуются в лёгких. При неустановленном расположении болезни диагностируется изолированный менингит. Чаще всего туберкулёзная форма развивается вследствие поражения микобактериями туберкулёза лёгких, костей, гениталий, почек, молочных желез.

В зависимости от локализации процесса и степени его развития менингит делится на базальный, серозный и цереброспинальный. При базальной форме заболевания поражаются нервы черепа. Проявляется менингеальный синдром, протекающий в тяжёлой форме. Прогноз лечения благоприятный.
Серозный менингит вызывает скопление жидкости в основании головного мозга. Симптомы патологии слабо выражены. Эта форма поддаётся лечению, не вызывая осложнений.
Цереброспинальный вид, или менингоэнцефалит, приводит к размягчению тканевой структуры мозга, кровоизлияниям. Эта форма болезни характеризуется тяжёлым течением, вызывает рецидивы. Лечение помогает лишь в 50% случаев. У тех людей, которые побороли заболевание, неизлечимыми остаются двигательные нарушения, процессы гидроцефалии, психические расстройства.
Туберкулезный менингит — симптомы
Признаки менингита проявляются по-разному, исходя из степени прогрессирования болезни:
- Продромальный этап. Длится в течение недели или двух. Человек становится раздражительным, вялым, появляется головная боль, общее недомогание. У больного незначительно повышается температура тела, развивается рвота. Поскольку симптомы общие, невозможно заподозрить туберкулёзный менингит.
- Раздражение. Продолжительность периода составляет 2 недели. Фиксируется стремительное развитие признаков болезни. Появляется высокая чувствительность к внешним раздражителям. Из-за дисфункции вегетативной системы проявляются высыпания на коже. Нарушается сознание, возникает болезненность в затылке. Состояние человека резко ухудшается.
- Терминальный период. Из-за нарушения функционирования нервных процессов появляется судорожный синдром, паралич. Нарушается сенсорная, сердечная и дыхательная деятельность. Температура тела может резко повыситься либо стать ниже нормы. При отсутствии терапии больной умирает вследствие паралича мозгового ствола.
Описанные симптомы проявляются постепенно из-за медленного повышения внутричерепного давления. Поскольку воспалительные явления возникают не сразу, менингеальный синдром развивается по прошествии недели после инфицирования.
Синдром также проявляется чрезмерным потоотделением, слюнотечением, трудностями с дыханием, скачками артериального давления. Если врач выявит менингеальный синдром, значительно облегчится постановка диагноза.

Диагностические методы
При менингите нужно обращаться к фтизиатру, неврологу, пульмонологу. Совместную диагностику проводят неврологи и фтизиатры. Врачам необходимо дифференцировать туберкулёзный менингит от обычного. Сложность в выявлении патологии заключается в отсутствии специфичных характерных симптомов.
Своевременная диагностика повышает шансы на полное излечение – выявление менингита в первые 15 дней после инфицирования.
Для постановки диагноза необходимо обследовать весь организм. Чтобы составить полную клиническую картину, врачам могут понадобиться данные флюорографии, пробы на туберкулёз, МРТ. Также оценивается состояние лимфатических узлов, проводится ультразвуковое сканирование селезёнки, печени. Люмбальная пункция является доминирующим диагностическим методом. Для исследования производится забор спинальной жидкости, которая показывает точный результат даже на начальном этапе болезни.
Читайте также:


