Раннее своевременное и позднее выявление туберкулеза

Раннее и своевременное выявление больных туберкулезом

Перельман М. И., Корякин В. А.
Раннее и своевременное выявление больных туберкулезом является необходимым условием для быстрого и полноценного их излечения.
Выявление туберкулеза в ранних, начальных стадиях развития служит фактором предупреждения его распространения, имеющим решающее значение для профилактики туберкулезной инфекции.
Лечение больных с поздно выявленным, запущенным туберкулезом легких представляет большие трудности; кроме того, эти больные представляют эпидемическую опасность.
Ранними своевременно выявленными формами туберкулеза считают:
- ранний период первичной туберкулезной инфекции (первичное инфицирование МБТ — период виража туберкулиновой реакции, туберкулезная интоксикация),
- неосложненный первичный туберкулез органов дыхания,
- диссеминированный,
- очаговый,
- инфильтративный туберкулез в фазах инфильтрации и обсеменения без бактериовыделения и с бактериовыделением,
- экссудативный и сухой плеврит.
К поздно выявленному запущенному туберкулезу относят:
- кавернозный,
- фиброзно-кавернозный туберкулез,
- диссеминированный,
- очаговый,
- инфильтративный туберкулез в фазе распада и с бактериовыделением,
- острый милиарный туберкулез,
- туберкулему в фазе распада,
- казеозную пневмонию,
- цирротический туберкулез,
- осложненный первичный туберкулез,
- силикотуберкулез.
Использование того или иного метода определяется его информативностью, возможностью диагностировать у большинства обследованных туберкулез в наиболее ранней стадии болезни.
В широкой практике используются 3 основных метода массового обследования населения на туберкулез с целью раннего его выявления:
- туберкулиновые пробы (проба Манту с 2 ТЕ);
- флюорография органов грудной полости;
- исследование мокроты на наличие МБТ.
Основным методом обследования детей на туберкулез является туберкулиновая проба. Дети заболевают в результате первичного инфицирования МБТ, которое устанавливается по появлению реакции на туберкулин.
Методами обследования подростков являются туберкулиновая проба и флюорография органов грудной полости, поскольку подростки заболевают как первичным, так и вторичным туберкулезом легких.
У взрослых, которые заболевают локальными формами туберкулеза органов дыхания, методом обследования на туберкулез является флюорография или (при невозможности выполнить флюорографию) микробиологическое исследование мокроты на МБТ.
Туберкулинодиагностика является основным методом выявления туберкулеза у детей в возрасте до 12 лет. Детям старше 12 лет и подросткам для этой цели наряду с туберкулиновой пробой проводят флюорографию.
На территориях, где у детей туберкулезная инфекция выявляется в раннем периоде (период виража туберкулиновой реакции) и у них не диагностируют локальные формы туберкулеза, разрешается до 15-летнего возраста проводить только туберкулиновые пробы.
При плохой эпидемической обстановке обследуют на туберкулез с помощью туберкулиновой пробы детей до 7 лет, а в дальнейшем используют оба метода (туберкулиновая проба и флюорография).
С целью раннего выявления туберкулеза у детей, вакцинированных БЦЖ при рождении, проба Манту с 2 ТЕ проводится с 12-месячного возраста систематически 1 раз в год независимо от результата предыдущей пробы.
Детям, не привитым в период новорожденности по медицинским противопоказаниям, проба Манту ставится 2 раза в год с 6-месячного возраста до вакцинации БЦЖ, а затем 1 раз в год.
Подросткам проба Манту с целью раннего и своевременного выявления туберкулеза ставится ежегодно 1 раз.
У взрослых, инфицированных МБТ, туберкулиновая проба ставится с целью выявления лиц с гиперергической реакцией, нуждающихся в углубленном обследовании на туберкулез.
Оптимальной организационной формой проведения туберкули- нодиагностики при плановых профилактических осмотрах детей, подростков и взрослых является обследование специальной бригадой, состоящей из врача и специально обученных сестер, располагающих необходимым инструментарием, в том числе и безыгольными инъекторами, позволяющими качественно и в больших коллективах выполнять туберкулиновые пробы.
По реакциям на пробу Манту с 2 ТЕ выделяют следующие группы лиц:
- с отрицательной (отсутствием) реакцией. Не инфицированные МБТ лица: решается вопрос о качестве вакцинации (ревакцинации) БЦЖ, о показании и сроке ревакцинации (повторная вакцинация при некачественной первой прививке);
- с сомнительной реакцией. Вакцинированные БЦЖ лица;
- с впервые выявленной положительной реакцией при наблюдении в динамике. Впервые инфицированные МБТ (первичный период туберкулезной инфекции) или вакцинированные БЦЖ (через 1 год после вакцинации); решается вопрос об инфекционной или поствакцинальной аллергии;
- с гиперергической реакцией. Инфицированные МБТ;
- с увеличением диаметра инфильтрата на 6 мм (сомнительная до положительной, а слабоположительная до 12 мм и более). Впервые инфицированные МБТ.
Лица последних 3 групп, т. е. впервые инфицированные МБТ и с гиперергической реакцией на туберкулиновую пробу, как имеющие повышенный риск заболевания туберкулезом направляются в противотуберкулезный диспансер для целенаправленного обследования на туберкулез.
Появление клинических признаков, похожих на симптомы туберкулеза, в период первичного инфицирования МБТ или при повышенной чувствительности к туберкулину у большинства больных свидетельствует о заражении и заболевании туберкулезом, особенно у проживающих в очаге туберкулезной инфекции.
Первичное инфицирование наступает чаще у детей, не имеющих или имеющих небольшие (2—4 мм) рубцы после вакцинации БЦЖ, у которых слабо выражен противотуберкулезный иммунитет.
В связи с этим первичное инфицирование (вираж) возникает в основном (в 85—90 %) у детей и подростков, имевших в предшествующем году отрицательную реакцию на пробу Манту с 2 ТЕ.
У остальных 10—15 % детей первичное инфицирование МБТ наступает у вакцинированных БЦЖ с поствакцинальной аллергией на туберкулин. При отсутствии снижения чувствительности к туберкулину через 6 мес наблюдения у них диагностируют первичное инфицирование.
Массовые профилактические флюорографические обследования населения имеют большое значение для раннего выявления туберкулеза.
Значение флюорографии заметно возрастает в связи с необходимостью ранней диагностики других заболеваний органов дыхания, прежде всего рака легких и хронических неспецифических заболеваний.
Флюорографическая служба в нашей стране представлена самостоятельными рентгенофлюорографическими отделениями, осуществляющими массовые профилактические обследования населения и являющимися центрами диагностики заболеваний органов дыхания, и флюорографическими кабинетами в поликлиниках, где проводятся обследования на туберкулез и другие заболевания легких у поликлинических больных и здоровых лиц, находящихся под диспансерным наблюдением.
В течение года на одной флюорографической установке выполняется 45 ООО исследований в городе и 30 ООО—35 ООО исследований на селе.
Чтение флюорограмм врачами-рентгенологами проводится дважды, с тем чтобы избежать ошибок при их просмотре. Лица, у которых на флюорографической пленке установлены какие-либо подозрительные изменения, направляются на дообследование с целью выполнения стандартных рентгенограмм, при необходимости — томограмм и других рентгенологических исследований легких, лабораторных анализов, изучается анамнез, проводится осмотр.
При выявлении патологического процесса в органах дыхания больной направляется к клиницисту для окончательного установления диагноза заболевания. Одним из основных условий эффективности флюорографических обследований населения является высокий охват лиц, нуждающихся в таком обследовании.
Флюорографические исследования как метод выявления больных туберкулезом органов дыхания среди населения проводятся в следующих случаях:
Выявление больных туберкулезом при обращении за медицинской помощью в общие и специализированные лечебные учреждения проводится с помощью диагностической флюорографии.
Среди этого контингента больных, составляющего 50—60 % впервые диагностированных, выявляются, как правило, распространенные запущенные формы туберкулеза.
Все впервые обратившиеся в поликлинику (независимо от причины обращения) должны пройти флюорографическое обследование, сведения о его прохождении вносятся в амбулаторную историю болезни.
При повторном обращении к врачу с жалобами, не связанными непосредственно с органами дыхания, диагностическое флюорографическое исследование легких проводят, если после предыдущего осмотра прошло более полугода.
При обращении с жалобами, характерными для заболевания бронхолегочной системы, флюорографию проводят больному независимо от сроков предшествующего исследования.
Среди больных, находящихся под диспансерным наблюдением в поликлинике, выделяются группы лиц с повышенным риском заболевания туберкулезом. Обследование их проводится не реже I раза в год.
В группы риска входят:
- лица, имеющие остаточные изменения в легких и плевре после излеченного туберкулеза,
- больные с хроническими многократно повторяющимися бронхолегочными заболеваниями, многократно повторяющимися заболеваниями верхних дыхательных путей, повторными, атипично протекающими пневмониями,
- перенесшие экссудативный плеврит,
- больные с пылевыми профессиональными заболеваниями легких,
- язвенной болезнью желудка и двенадцатиперстной кишки и оперированные по поводу этих заболеваний,
- больные сахарным диабетом,
- психическими заболеваниями,
- алкоголизмом и наркоманией,
- больные, получающие длительную гормональную или лучевую терапию,
- больные СПИДом и ВИЧ-инфицированные.
Группы лиц с повышенным риском заболевания туберкулезом в зависимости от эпидемиологической ситуации по туберкулезу могут быть дополнены.
Выявление больных туберкулезом в общей лечебной сети может быть успешным, если врачи будут достаточно подготовлены по вопросам фтизиатрии и будут иметь необходимую диагностическую аппаратуру.
Для выявления туберкулеза у больных в поликлиниках и стационарах предложен обязательный диагностический минимум. Он включает расспрос больного о перенесенных и настоящих заболеваниях, осложняющихся туберкулезом, чувствительности к туберкулину и результатах флюорографических обследований органов дыхания, наследственности, бактериологическое исследование мокроты на наличие МБТ, пробу Манту с 2 ТЕ, рентгенологическое исследование органов дыхания, анализы крови, мочи.
Флюорографические осмотры планируют в соответствии с наличием и составом контингентов населения, подлежащих диспансеризации, и ее периодичности.
Выявление больных туберкулезом методом исследования мокроты на МБТ. Использование бактериологических исследований в общем комплексе массовых диагностических мероприятий позволяет дополнительно выявить 10—15 % больных туберкулезом легких и провести профилактические меры по санации очага туберкулезной инфекции.
Бактериологические исследования на туберкулез проводят лицам пожилого и старческого возраста, которых нельзя привлечь к флюорографическим осмотрам, нетранспортабельным больным, длительно находящимся на патронажном наблюдении, жителям отдаленных поселков в период между плановыми флюорографическими обследованиями.
Кроме того, исследование мокроты на МБТ показано лицам с посттуберкулезными изменениями после спонтанного или антибактериального излечения, больным с хроническими неспецифическими заболеваниями органов дыхания, перенесшим острые воспалительные заболевания легких с выраженными остаточными изменениями.
С целью бактериологической диагностики туберкулеза созданы центральные бактериологические лаборатории и лабораторные пункты на местах.
При большом распространении туберкулеза значение микробиологического метода обследования возрастает, поскольку с его помощью выявляются эпидемиологически наиболее опасные больные.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Основное количество случаев туберкулёза обнаруживается при первичном обращении больного к докторам общей практики. Пациент, чувствуя недомогание, не сразу обращается за помощью к врачу. Появляется субфебрильная температура до 37,5 С, поддерживающаяся постоянно. Спустя некоторое время, присоединяется сухой кашель, иногда с выделением мокроты ( заядлые курильщики чаще всего не обращают на него внимания, ссылаясь на свою вредную привычку ). Вот тогда и стоит забеспокоиться, настало время обратиться к врачу. Каждый врач знает о широкой распространённости туберкулёза, поэтому при обращении пациента с характерными симптомами, должен задать больному контрольные вопросы, такие как:
- Болел ли ранее пациент туберкулёзом
- Болели ли его родственники туберкулёзом
- Находился ли он в контакте с больными туберкулёзом
- Не стоит ли пациент на учете в противотуберкулёзном учреждении по поводу наличия повышенной чувствительности на туберкулин
- Проходил ли ( и когда ) пациент флюорографию лёгких
- Находился ли пациент в заключении или в контакте с людьми, находившимися ранее в тюрьме
- Является ли он мигрантом, бездомным, проживает в неблагоприятных условиях и так далее
Общение с пациентом играет очень важную роль в диагностике туберкулёза. Из рассказа пациента можно узнать некоторые ключевые моменты заболевания, например перенесённые им ранее повторные респираторные инфекции или некоторые признаки скрытой туберкулёзной интоксикации, на которые указывает пациент.
После сбора анамнеза и тщательного обследования пациента приступают к проведению лабораторных и инструментальных исследований.
Туберкулинодиагностика
Тест Манту
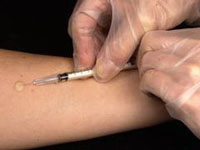
Небольшой участок кожи на внутренней поверхности предплечья, а именно средней его трети, обрабатывается этиловым спиртом. Иглу вводят внутрикожно, параллельно поверхности кожи, срезом иглы вверх. Вводится 0,1 мл туберкулина, что составляет одну его дозу. На месте введения туберкулина в коже образуется небольшой ( диаметр 7-8 мм ) белесоватого цвета пузырёк в виде лимонной корочки. Очень важно, чтоб пробу Манту производила специально обученная медицинская сестра, так как при неправильной технике выполнения результаты становятся недостоверными. Результаты пробы оцениваются через 72 часа после проведения пробы. Оценка производится доктором либо специально подготовленной медицинской сестрой. Вначале осматривают предплечье в месте введения туберкулина. Так можно обнаружить отсутствие внешних признаков реакции, наличие покраснения кожи или же скопление инфильтрата.
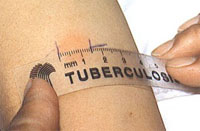
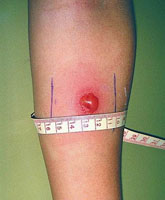
Нельзя путать покраснение кожи с инфильтратом. Для этого необходимо сравнить толщину кожной складки предплечья над здоровым участком, а затем на месте введения иглы. Отличие заключается в том, что при покраснении складки остаются одинаковой толщины, а при инфильтрате, складка над местом введения туберкулина утолщается. После внешнего обследования производят измерение диаметра реакции при помощи прозрачной линейки.
Выделяют три вида ответной реакции на туберкулин:
1. Отрицательная реакция – характеризуется полным отсутствием покраснения кожи и инфильтрата ( 0 – 1 мм ).
2. Сомнительная реакция – покраснение кожи различного размера или наличие инфильтрата диаметром 2 – 4 мм/
3. Положительная реакция – обязательное наличие инфильтрата диаметром 5 мм и более.
В свою очередь положительные реакции так же можно разделить на несколько видов, в зависимости от диаметра инфильтрата:
- Слабоположительная – 5 – 9 мм.
- Средней интенсивности – 10 – 14 мм.
- Выраженная – 15 – 16 мм.
- Гиперергическая – у детей и подростков 17 мм и более, а у взрослых от 21 мм. Так же к этой категории относятся везикулонекротические реакции на коже.
- Усиливающаяся – реакция, сопровождаемая увеличением инфильтрата на 6 мм и более по сравнению с предыдущей пробой.
Лабораторные методы выявления микобактерии туберкулёза
1. Сбор и обработка мокроты: процедуру производят в специально подготовленном помещении, подальше от посторонних лиц. Наиболее распространённым методом является забор материала из гортани с помощью тампона. Слизь собирают во время кашля либо отхаркивания мокроты. Тампон помещается в специальный герметический контейнер и немедленно направляется на микробиологическое исследование. Так же сбор материалов производят при исследовании промывных вод бронхов и/или желудка, исследовании спинно-мозговой жидкости, плевральной жидкости, бронхоскопии, биопсии плевры, биопсии лёгкого.
2. Микроскопия мокроты:

Является самым быстрым и дешёвым методом выявления микобактерии туберкулёза. Метод основан на способности микобактерий сохранять свою окраску даже после обработки различными кислотными растворами. Так, они выявляются при помощи микроскопа в окрашенных мазках мокроты. На ряду с простой микроскопией используется и флюоресцентная микроскопия, в основу которой заложено использование, для выявления микобактерий, ультрафиолетовых лучей.
Молекулярно-генетические методы диагностики микобактерии туберкулёза
1. Полимеразная цепная реакция: заключается в расшифровке генетического материала микобактерии туберкулёза. Предназначен для обнаружения возбудителя в мокроте и распознавания разновидности бактерий. Метод обладает особой чувствительностью и специфичностью.
2. Определение лекарственной резистентности возбудителя
Чувствительными к какому либо определённому препарату считаются те штаммы микобактерий туберкулёза, на которые данный препарат в минимальной концентрации оказывает бактериостатическое или бактерицидное действие.
Устойчивыми или резистентными к данному препарату называются те штаммы микобактерий, которые способны размножаться при воздействии на них препарата в минимальной или повышенной концентрации.
3. Серологические методы диагностики туберкулёза
Серологические методы исследования компонентов плазмы крови основаны на обнаружении многочисленных антигенов, относящихся к туберкулёзу, а также разнообразных иммунных ответов, вызванных различными формами туберкулёза.
4. Анализ крови
Гемоглобин и эритроциты в большинстве случаев остаются неизменёнными, за исключением случаев, сопровождаемых острой потерей крови. Показателем, свидетельствующим о наличии активного туберкулёзного процесса, является скорость оседания эритроцитов. Ускоренная СОЭ характерна не только для свежего активного туберкулёза, но и для обострения хронического процесса.
Остальные показатели анализа крови сильно варьируют в зависимости от характера повреждения лёгких.
5. Анализ мочи
В анализе мочи у больного туберкулёзом лёгких не отмечается заметных отклонений от нормы. Изменения появляются только при туберкулёзном поражении почек и мочевыводящих путей.
6. Рентгенологические методы диагностики 
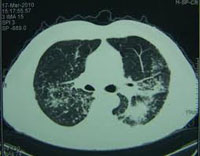
Наиболее часто при диагностике туберкулёза лёгких используются следующие методы:
- Рентгенография
- Рентгеноскопия
Флюорография- Томография
7. Эндоскопические методы диагностики туберкулёза
- Трахеобронхоскопия
- Бронхоскопический лаваж
- Торакоскопия ( плевроскопия )
- Трансбронхиальная биопсия
- Трансторакальная игловая биопсия
- Плевральная пункция и пункционная биопсия плевры
Все данные методы исследования доступны только в специализированно оснащённых медицинских учреждениях.
10. Количество вакцины при хранении в учреждениях поликлиники (медицинского кабинета детской организации) не должно превышать месячный запас.
Модуль 4
Современная концепция выявления больных туберкулезом
Выявление туберкулеза может быть ранним, своевременным, несвоевременным и поздним.
Одна из главных задач общегосударственной системы борьбы с туберкулезом — раннее и своевременное его выявление. Своевременное, до появления бактериовыделения, выявление больных туберкулезом легких — определяющий фактор оздоровления эпидемиологической обстановки по туберкулезу: во-первых, предупреждает формирование новых очагов туберкулезной инфекции, во-вторых, как правило, предопределяет стойкое клиническое излечение посредством химиотерапии в относительно короткие сроки.
В условиях напряженной эпидемиологической ситуации, обусловленной значительной распространенностью туберкулеза в России, первичное инфицирование обычно происходит в детском и подростковом возрасте.
Под ранним выявлением туберкулеза у детей и подростков подразумевается выявление периода первичного инфицирования микобактериями туберкулеза, т.е. виража туберкулиновой реакции. В условиях внутрикожной вакцинации и ревакцинации БЦЖ под виражом туберкулиновой реакции подразумевается не только переход отрицательной реакции в положительную, но также нарастание чувствительности к туберкулину после слабовыраженной послевакцинальной аллергии вследствие заражения микобактерией туберкулеза.
У взрослых туберкулез обнаруживается при формировании локального поражения, связанного с прогрессированием первичного инфицирования либо реактивацией очагов эндогенного первичного туберкулеза, или с повторным попаданием микобактерий туберкулеза в организм.
Критериями своевременного выявления туберкулеза служат давность заболевания, выраженность клинической картины и течение болезни, распространенность и характер туберкулезного поражения, наличие или отсутствие бактериовыделения, обратимость патологических изменений.
К своевременно выявленным относятся:
- 1) неосложненные формы первичного туберкулеза;
- 2) ограниченный диссеминированный туберкулез;
- 3) очаговый туберкулез;
- 4) ограниченный инфильтративный туберкулез.
Давность заболевания, как правило, небольшая, клинические симптомы слабо выражены, деструктивные изменения на рентгенограммах отсутствуют, бактериовыделения нет. Такие больные не представляют эпидемиологической опасности для окружающих. При адекватной терапии вероятность излечения высокая.
Несвоевременно выявленными считаются осложненные и распространенные формы первичного, диссеминированного, очагового и инфильтративного туберкулеза. Давность заболевания и распространенность туберкулезного воспаления значительные: поражаются три и более сегментов при легочных процессах, рентгенологически определяются очаги деструкции, массивное бактериовыделение. Эпидемиологическая опасность больного высокая, а обратное развитие процесса замедлено. Клиническое излечение часто сопровождается большими остаточными изменениями, возможны рецидивы. У детей случайное обнаружение кальцинатов на рентгенограмме считается несвоевременно выявленной формой туберкулеза.
К поздно выявленным формам относятся фиброзно-кавернозный, хронический диссеминированный туберкулез, эмпиема плевры, острый прогрессирующий деструктивный процесс и распространенный туберкулез. Поздней считается диагностика туберкулеза как основного заболевания при аутопсии. Характерными признаками поздней диагностики туберкулеза являются стойкое бактериовыделение и выраженные деструктивные изменения в пораженном органе. Эпидемиологическая опасность таких больных велика. Сформировавшиеся морфологические изменения имеют необратимый характер. Именно этот контингент больных определяет напряженность общей эпидемиологической ситуации в стране.
Причины позднего выявления туберкулеза:
- 1) несвоевременное проведение туберкулинодиагностики у детей и подростков, нерегулярное профилактическое флюорографическое обследование взрослых;
- 2) невыполнение клинического минимума обследования при подозрении на туберкулез;
- 3) особенности клинического проявления туберкулеза (инаперцептность и малосимптомность);
- 4) отсутствие фтизиатрической настороженности у врачей общей лечебной сети;
- 5) атипичность течения туберкулеза (первые признаки заболевания заставляют думать о другом, нетуберкулезном заболевании);
- 6) небрежное отношение больных к своему здоровью.
Условное разделение выявления на своевременное, несвоевременное, позднее имеет эпидемиологическое, клиническое и прогностическое значение и помогает лучше осознать важность и необходимость активного выявления больных туберкулезом.
В соответствии с этими нормативными документами выявление больных туберкулезом должно осуществляться в учреждениях общей лечебной сети при плановых обследованиях определенных групп населения и при обследовании пациентов, обратившихся за медицинской помощью.
Плановые обследования населения на туберкулез направлены на активное выявление туберкулеза у лиц со скрытым, инаперцептным течением заболевания. Они позволяют диагностировать раннюю стадию развития болезни и своевременно начать лечение.
Различают три основных метода выявления туберкулеза:
1) профилактический, активный;
Профилактический метод осуществляется общей лечебной сетью под контролем фтизиатров. С этой целью у детей проводится туберкулинодиагностика, а у подростков и взрослых — флюорографическое исследование. Основой метода является формирование групп риска по туберкулезу врачами первичного звена (педиатрами и терапевтами) и целенаправленное их обследование. Профилактический метод в России считается основным способом раннего и своевременного выявления туберкулеза как у детей, так и у взрослых.
Клинический метод выявления туберкулеза используется в общих и специализированных лечебных учреждениях при обращении пациентов за медицинской помощью, с жалобами. Такое выявление не всегда бывает своевременным. Возникшие жалобы (интоксикация, лихорадка, боли, кашель) могут свидетельствовать о прогрессировании и осложнениях туберкулеза.
Эпидемиологический метод выявления осуществляется противотуберкулезными учреждениями для своевременного обследования и наблюдения за лицами, находящимися в контакте с активными формами туберкулеза.
Приоритетным методом раннего и своевременного выявления туберкулеза в детском возрасте служит ежегодная туберкулинодиагностика. С целью раннего выявления первичного инфицирования всем вакцинированным БЦЖ детям с 12 месяцев до 17 лет один раз в год проводят пробу Манту с 2 ТЕ. Детям, не вакцинированным БЦЖ в связи с медицинскими противопоказаниями, пробу выполняют два раза в год с 6 месяцев до вакцинации БЦЖ. У детей из групп риска по туберкулезу реакцию Манту также проводят два раза в год.
1) детям, не вакцинированным БЦЖ;
2) больным сахарным диабетом, язвенной болезнью, болезнями крови, системными заболеваниями, ВИЧ-инфицированным и детям, получающим длительную гормональную терапию (более 1 месяца);
3) детям с хроническими неспецифическими заболеваниями (пневмонией, бронхитом, тонзиллитом), субфебрилитетом неясной этиологии;
4) детям и подросткам из закрытых специализированных учреждений, в том числе находящимся в учреждениях социальной защиты (пробу Манту проводят при поступлении ребенка в специализированное учреждение и далее два раза в год в течение 2 лет при непрерывном медицинском наблюдении);
5) детям и подросткам из социальных групп риска (включая мигрантов и беженцев), имеющим медицинскую документацию, при оформлении в организованные коллективы (детские сады, школы) пробу ставят, если после предыдущей пробы прошло 6 и более месяцев, с последующей постановкой один раз в год при регулярном медицинском наблюдении.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Выявление – составная часть борьбы с туберкулезом. Для выявления и диагностики туберкулеза применяются различные методы (туберкулинодиагностика, рентгено-флюорографические, бактериологические), но наиболее информативным, быстрым и экономичным является бактериоскопия мокроты по Цилю – Нельсену у лиц с симптомами, подозрительными на туберкулез (кашель с выделением мокроты более 3 нед, кровохарканье, боли в грудной клетке, потеря массы тела) и рентгенография грудной клетки.
To detect tuberculosis is part of its control programme. For identification and diagnosis of the disease, different (tuberculin diagnostic, X-ray, fluorographic, and bacteriological) methods are used, but the most informative, rapid, and cost-effective ones are Ziehl-Neelsen’s sputum bacterioscopy in individuals with signs of suspected tuberculosis (over 3-week productive cough, hemoptysis, chest pain, weight loss) and chest X-ray.
В.В. Пунга — доктор мед. наук, руководитель отдела Центрального НИИ туберкулеза РАМН, Москва
V.V. Punga — MD, Head of Department, Central Research Institute of Tuberculosis, Russian Academy of Medical Sciences, Moscow
В ыявление – составная часть борьбы с туберкулезом, направленная на идентификацию случаев туберкулеза в обществе. Выявление больных туберкулезом осуществляется медицинским персоналом учреждений общей лечебной сети при обследовании пациентов, обратившихся за медицинской помощью, а также при плановых профилактических обследованиях определенных групп населения.
Основными методами выявления туберкулеза остаются:
– туберкулинодиагностика;
– рентгенофлюорографические обследования;
– бактериологическая диагностика.
Все эти методы, каждый в отдельности или в комбинации, применяются у разных групп населения: туберкулинодиагностика – у детей и подростков; профилактические флюорографические обследования – у лиц старше 15 лет; бактериологические, рентгенологические обследования, туберкулинодиагностика – у лиц с повышенным риском заболевания туберкулезом, находящихся на диспансерном учете, обращающихся в поликлиники и поступающих в стационар на лечение с симптомами заболевания, подозрительными на туберкулез. Туберкулез поражает различные органы и системы, поэтому для диагностики внелегочного туберкулеза применяются специальные методы обследования в зависимости от локализации заболевания.
Одним из приоритетных направлений в системе противотуберкулезных мероприятий в сложившихся социально-экономических условиях является выявление туберкулеза в учреждениях общей лечебно-профилактической сети среди лиц, обратившихся за медицинской помощью. У всех лиц с симптомами, подозрительными на туберкулез органов дыхания (кашель с мокротой более 2 – 3 нед, боли в грудной клетке, потеря массы тела, субфебрильная температура, потливость, кровохарканье), необходимо исследовать мокроту на микобактерии туберкулеза (МБТ) методом микроскопии мазка по Цилю – Нельсену и провести рентгенографию (флюорографию) грудной клетки. Как показали исследования, проводимые в ряде территорий Российской Федерации (Ивановская, Томская области, республика Марий Эл), этот подход позволяет выявить более половины впервые заболевших туберкулезом органов дыхания с бактериовыделением, наиболее опасных в эпидемиологическом отношении, сократить сроки диагностики туберкулеза и время от первого обращения больного в медицинское учреждение до начала противотуберкулезного лечения. Исследования мокроты методом микроскопии мазка по Цилю – Нельсену необходимо осуществлять во всех клинико-диагностических лабораториях общей лечебной сети. Больных, у которых выявлены МБТ, следует направлять в противотуберкулезные диспансеры для дообследования, подтверждения диагноза туберкулеза, лечения и постановки на учет.
Бактериоскопический метод прост, экономичен и позволяет при положительном результате исследования мазка мокроты установить диагноз туберкулеза органов дыхания. Бактериоскопическому обследованию подлежат обратившиеся в медицинское учреждение лица:
– с явными симптомами заболевания;
– с наличием продолжительного (более 3 нед) кашля с выделением мокроты, кровохарканьем и болями в грудной клетке;
– контактировавшие с бациллярными больными туберкулезом;
– имеющие рентгенологические изменения в легких, подозрительные на туберкулез.
Выявление больных туберкулезом легких бактериоскопическим методом должно осуществляться во всех клинико-диагностических лабораториях лечебно-профилактических учреждений общей сети: взрослых и детских поликлиниках, республиканских, краевых, областных, городских и центральных районных больницах, клиниках научно-исследовательских институтов, участковых больницах и сельских врачебных амбулаториях, психиатрических больницах, медико-санитарных частях пенитенциарных учреждений и др. Как минимум 3 мазка мокроты необходимо исследовать в лаборатории методом микроскопии по Цилю – Нельсену на кислотоустойчивые бактерии. Первую и вторую пробы мокроты берут в присутствии медицинского работника в день обращения пациента (с промежутком 1,5 – 2 ч), затем ему выделяют посуду для сбора утренней мокроты перед вторым посещением врача. Для получения положительного результата важно правильно организовать сбор мокроты, который следует проводить в отсутствии посторонних людей в отдельной, хорошо проветриваемой комнате. Пациенту необходимо объяснить, как следует откашливать мокроту из более глубоких отделов легких. В поликлинике или больнице все медицинские сестры должны быть обучены методике сбора мокроты. Больной должен откашливать мокроту в присутствии медицинской сестры. Следует попросить больного сделать несколько глубоких вдохов и покашлять в емкость, после чего проверить наличие в емкости мокроты. Если больной не может откашлять мокроту или она отсутствует, материал для исследования можно получить с помощью раздражающих ингаляций, промывания бронхов и желудка.
В первый же день необходимо сделать рентгенографию грудной клетки. В отдельных случаях (например, когда больной живет далеко от лечебного учреждения или ему трудно добираться до него, или его состояние неудовлетворительное) пациента можно госпитализировать на 2 – 3 дня для обследования. В некоторых отдаленных населенных пунктах более целесообразно обучить фельдшеров или других медицинских работников правильному сбору мокроты, консервации и быстрой доставке ее в ближайшую клинико-диагностическую лабораторию; можно также обучить персонал приготовлению мазков мокроты, высушиванию, фиксации с последующей доставкой в ближайшую лабораторию для окрашивания и исследования. Необходимо исследовать не менее 100 микроскопических полей зрения. Если кислотоустойчивые бактерии не обнаружены в 100 полях зрения, необходимо исследовать дополнительно еще 100 полей.
У взрослых диагноз туберкулеза легких подтверждается обнаружением МБТ в мокроте. У детей до 10 лет в связи с трудностью получения мокроты исследуют промывные воды желудка или мазок из гортани. Процедуру проводят рано утром натощак, полученное содержимое собирают в стерильную посуду и направляют в лабораторию для бактериоскопического и культурального исследования.
Чтобы предупредить заражение туберкулезом при сборе мокроты, медицинский работник обязан быть в шапочке, маске, клеенчатом фартуке и резиновых перчатках. Меры предосторожности также должны применяться при хранении и доставке мокроты в лабораторию на исследование. Для хранения и перевозки используют специальные контейнеры или металлические биксы. Если первые мазки оказались положительными, а больной не пришел к врачу повторно, его следует срочно разыскать и вызвать для дообследования, установления диагноза и направления на лечение.
Кроме микроскопии мазка мокроты, окрашенного по Цилю – Нельсену, в лабораториях, оснащенных люминесцентными микроскопами, возможно исследование материала методом люминесцентной микроскопии. Необходимо обязательно проводить посев мокроты на питательные среды у всех больных, так как у части больных МБТ выявляются только культуральным методом. Посев мокроты или другого материала на выделение возбудителя туберкулеза осуществляют в специализированных лабораториях противотуберкулезных учреждений.
Посев мокроты или другого материала (крови, промывных вод желудка, бронхоальвеолярных смывов, плевральной жидкости) повышает число положительных результатов, которые становятся известными через 4 – 8 нед. В настоящее время существуют методы, которые позволяют сократить длительность выявления МБТ: применение сред для бифазного посева, системы БАКТЕК-460, сокращающие в среднем наполовину сроки роста МБТ. Использование системы БАКТЕК-460 технически просто и позволяет идентифицировать МБТ, определить их лекарственную чувствительность в течение недели.
Кроме прямых методов диагностики туберкулеза (бактериоскопия, культуральный метод), используют и непрямые, основанные на серодиагностике и определении в исследуемом материале нуклеиновых кислот МБТ (полимеразно-цепная реакция – ПЦР). Данные, касающиеся чувствительности и специфичности ПЦР, не позволяют еще в настоящее время использовать этот метод в широкой практике. Микроскопическое исследование патологического материала остается пока наиболее быстрым, чувствительным и дешевым методом, позволяющим установить диагноз туберкулеза.
Активный метод выявления туберкулеза, основанный на массовом рентгенофлюорографическом обследовании населения, для большинства территорий в настоящее время крайне затруднен вследствие его высокой стоимости, изношенности аппаратуры и недостаточной результативности. Проведенный в Ивановской области анализ соотношения стоимости – эффективности выявления случая туберкулеза показал, что на выявление больного по обращаемости затрачивается $ 1590, а при профилактическом осмотре – $ 4000. Сплошные профилактические флюорографические обследования всего населения в возрасте 15 лет и старше, проводимые в прежние годы, в настоящее время также могут быть осуществлены по эпидемиологическим показаниям и при достаточных ресурсах. Профилактические флюорографические обследования для активного выявления туберкулеза в настоящее время следует использовать среди отдельных групп населения, где наиболее часто выявляется туберкулез. Рентгенофлюорографический метод в основном позволяет выявить все случаи “абациллярного” туберкулеза легких (в настоящее время регистрируется 45 – 50% случаев).
Туберкулинодиагностика является основным методом раннего выявления инфицирования туберкулезом детей и подростков. Туберкулинодиагностика как специфический диагностический тест применяется при массовых обследованиях населения на туберкулез, а также в клинической практике для диагностики туберкулеза. Для этих целей используется единая внутрикожная туберкулиновая проба Манту с 2 туберкулиновыми единицами (ТЕ) очищенного туберкулина PPD-L. Ежегодная постановка пробы Манту с 2 ТЕ позволяет своевременно выявить лиц с гиперергическими и усиливающимися реакциями на туберкулин, у которых высок риск заболевания, возможны начальные и локальные формы туберкулеза. Проба Манту считается положительной при размере папулы более 5 мм.
Массовую туберкулинодиагностику среди детей и подростков, посещающих детские ясли, сады, школы, колледжи, проводят специальными бригадами (2 медсестры и врач), сформированными при детских поликлиниках. Детям раннего и дошкольного возраста, не посещающим детские учреждения, пробу Манту ставят в детской поликлинике, а в сельской местности ее производят медицинские работники районных сельских больниц и фельдшерско-акушерских пунктов. При правильной организации мероприятий по раннему выявлению туберкулеза ежегодно туберкулинодиагностикой должно охватываться 90 – 95% детского и подросткового населения административной территории.
Проба Манту с 2 ТЕ безвредна как для здоровых детей и подростков, так и для лиц с различными соматическими заболеваниями. Противопоказаниями для постановки туберкулиновой пробы являются кожные заболевания, аллергические состояния, эпилепсия, острые инфекционные заболевания и хронические заболевания в период обострения. В условиях массовой внутрикожной вакцинации (ревакцинации БЦЖ) проба Манту 2 ТЕ выявляет как послевакцинную, так и инфекционную аллергию. Систематическое проведение детям и подросткам внутрикожных туберкулиновых проб позволяет установить первичное инфицирование и осуществлять поиск очага туберкулезной инфекции среди взрослых.
Таким образом, в настоящее время для выявления больных туберкулезом применяются различные методы. Наиболее информативными, простыми, достоверными и экономичными являются бактериоскопическое исследование мокроты у лиц с симптомами, подозрительными на туберкулез (кашель с выделением мокроты более 3 нед, боли в грудной клетке, кровохарканье, потеря массы тела), рентгенография грудной клетки и туберкулинодиагностика у детей и подростков.
1. Джон Крофтон, Норман Хорн, Фред Миллер. // Клиника туберкулеза. – М., 1996.
2. Диагностика туберкулеза легких бактериоскопическим методом. Метод указания МСБТЛЗ. – Париж, Франция, 1995.
Читайте также:


