Сапрофиты это туберкулезная палочка

В 1882 году профессор Роберт Кох объявил о том, что выявил инфекцию, которая вызывает туберкулезное поражение легких, костей, лимфоузлов и других органов. До этого времени туберкулез был неистребимым заболеванием, уносящим жизни многих пациентов из различных слоев общества. Но после исследования Кох помог понять основные свойства палочковидных микобактерий и узнать, что МБТ существенно отличаются от других инфекционных микроорганизмов.
Возбудителем туберкулеза является палочковидная инфекция с устойчивой оболочкой, защищающей ее от воздействия щелочи, кислоты и спирта. Таким образом, Коху пришлось перепробовать 271 препарат, пока он не нашел нужного состава, окрашивающего микобактерии. Еще одна сложность – палочки прорастают в условиях, которые похожи на живой организм. Поэтому Роберт Кох использовал бычью сыворотку, чтобы дождаться их роста.
Микобактерии не всегда относятся к туберкулезным возбудителям. Есть человеческие и бычьи виды туберкулезной палочки, также существуют инфекции микобактериоза. Остальные микобактерии сапрофиты являются безвредными для людей.
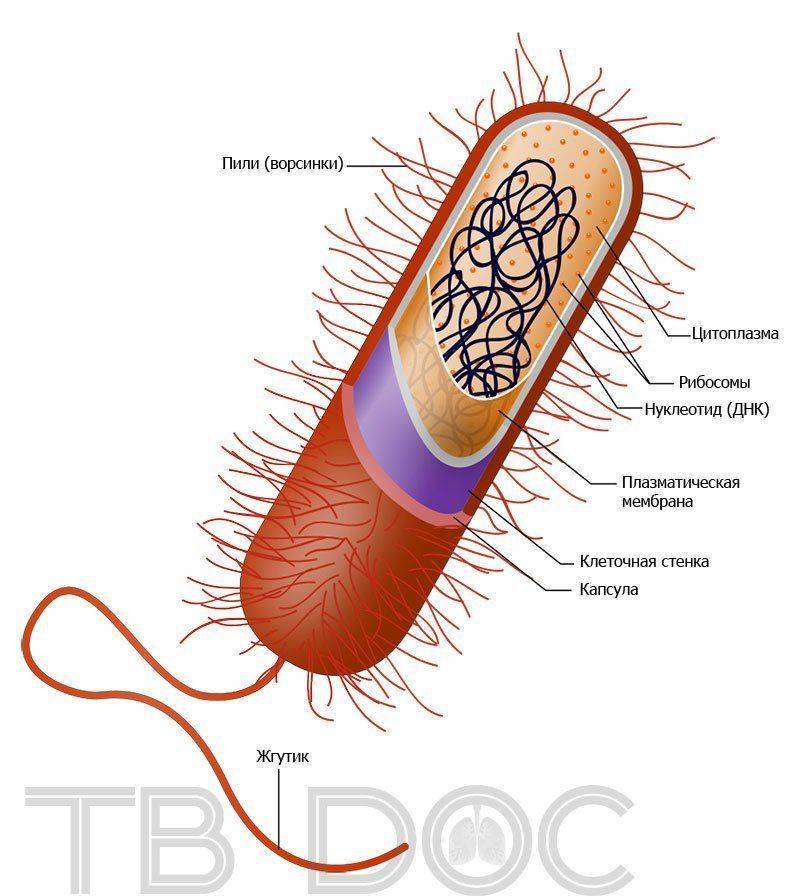
Бактерия — возбудитель туберкулеза: строение

Под микроскопом туберкулезная инфекция выглядит как тонкая, немного изогнутая полочка, концы которой закруглены. Структура микобактерии может быть однородной, с мелкозернистыми точками. Бактерия возбудитель туберкулеза по классификации присоединяется к лучистым грибкам. Представители данной инфекции живут в грунте, растениях, в организмах. Обычно их можно найти на поверхностях с гниющими очагами.
Возбудитель туберкулеза является инфекцией с непростыми химическими соединениями. В нем присутствует вода (85%), белковая масса, жирные вещества, углеводы и соли. Этим объясняется устойчивость микобактерий к агрессивной среде, длительному периоду выживания вне органической поверхности.
Различают 3 вида туберкулезной палочки:
Есть и другие виды микобактерий, но они встречаются намного реже вышеперечисленных. В основном в организме больного туберкулезом размножаются человеческие палочки. В 5% заражения обнаруживается бычья инфекция и лишь в 3% — промежуточная.
Палочка Коха может выживать в следующих условиях:
- При температуре 20-25 0 С – до семи лет (без воздействия света и во влажной среде);
- Высохшие возбудители сохраняют жизнеспособность до года вне организма выделителя бактерий;
- На улице под солнечными лучами живут до двух месяцев;
- В воде погибают через 5 месяцев;
- Если инфекция находится в почве, то максимальный период ее жизнеспособности составляет полгода;
- В продуктах (сыры, масло) микобактерии активны до 12 месяцев, а в молоке без кипячения живут всего 2 недели.
Палочка Коха, находящаяся в отхарканной мокроте зараженного пациента, обеззараживается кипячением. Но и при этом видна ее стойкость к агрессивной среде, ведь при температуре выше 100 0 С инфекция уничтожается только спустя 5 минут! Также микобактерии чувствительны к хлору, поэтому стерилизация предметов от туберкулезных пациентов производится с помощью их замачивания в хлорсодержащих жидкостях. Еще одно вещество, поражающее возбудителя туберкулеза – перекись водорода.
Микобактерии — как проникают в организм?

Туберкулезные палочки попадают в дыхательные пути человека воздушно-капельным путем. Обычно это происходит при разговоре с выделителем инфекции, когда он кашляет или чихает. Заразиться палочкой Коха можно, если пользоваться одной посудой с больным, купаться в бассейне, вытирать руки в общее полотенце, использовать унитаз, раковину, ванну и т.п.
После проникновения, микобактерии возбудители туберкулеза вызывают воспалительный процесс, при котором образуется гранулема. После первичного поражения организма инфекция распространяется на лимфоузлы, где провоцирует повышение чувствительности клеток к микроорганизмам. В этот период формируется первичный туберкулезный комплекс.
Если иммунитет человека сильный, то доброкачественный очаг инфекционного поражения со временем кальцинируется и зарубцовывается. Иммунная система вырабатывает устойчивость к микобактериям, и они могут находиться в организме до конца жизни. В некоторых пациентов развитие первичного туберкулеза протекает несколько недель, в других – инфекция может бездействовать годами и только после ослабления иммунитета начать действие.
При вторичном инфицировании происходят серьезные патологические изменения, приводящие к распаду тканей. Если вовремя не остановить воспалительный процесс, человек может умереть от заболевания.
Палочка — возбудитель туберкулеза выявляется с помощью туберкулиновой пробы, когда детям и взрослым делают Манту. Если в организме человека есть инфекция, то реакция инъекции будет выраженной. При незначительном покраснении после укола можно говорить об отрицательном ответе иммунной системы.
Как диагностируется палочка возбудитель туберкулеза?
Есть несколько лабораторных методов, которые позволяют выявить точный вид туберкулезной микобактерии, ее наличие в организме пациента.

Во время осмотра гнойных частичек мокроты больного туберкулезом под микроскопом, микобактерии будут просматриваться после окрашивания материала по Цилю-Нильсену. На стеклах палочки приобретают ярко-красный оттенок, а фон будет голубым.
Исследуемую мокроту добавляются в едкий натр, бензол и дистиллированную воду, после чего долго встряхивают, чтобы на поверхности жидкости образовалась пена. В этой пене будут находиться микобактерии туберкулеза. После этого ее снимают и размазывают тонким слоем на теплое стекло, повторяя процедуру несколько раз после высыхания каждого нанесенного пенного вещества. Таким образом, удается обнаружить инфекцию под микроскопом.
Такая диагностика позволяет отделить сапрофиты от туберкулезных палочек, но она проводится несколько месяцев, пока не станет заметным рост инфекции. Есть ускоренный метод посева микобактерий по методу Прайса и Школьниковой. Данный вариант дает возможность уже через 5-7 дней увидеть, развиваются ли в материале микроколонии штаммов. Если они есть в мокроте, то микроскопические колонии будут выглядеть как косы или жгуты.
Патологический материал вводят морским свинкам. Если инфекция есть, то заражение животного происходит через 6-10 дней.
Самый простой аллергический метод диагностики туберкулеза – проба Манту. У зараженного человека на месте инъекции образуется красное пятно разной величины.
Туберкулезная палочка Коха вызывает одно из самых часто встречающихся заболеваний как у человека, так и у животных – туберкулез различных органов. В большинстве случаев микобактерии туберкулеза появляются и развиваются в дыхательной системе. Гораздо реже туберкулезные палочки обнаруживаются в других органах человека. Бактерии этого типа могут передаваться от зараженного человека во время контакта с ним. Реже болезнь может быть получена от животных, которые являются носителями палочки Коха.
Микобактерии туберкулеза или, говоря иначе, mycobacterium tuberculosis, проникают в человеческий организм часто еще в раннем возрасте, в последующем данный факт оказывает серьезное негативное влияние на организм.
В Российской Федерации эта палочка присутствует у 70 процентов людей, возраст которых более 18 лет, однако в случае проникновения возбудителя вируса в организм заболевание возникает не во всех случаях.
Формы микобактерий туберкулеза могут находиться в системе макрофагов и в дальнейшем, в случае ухудшения иммунитета или возникновения провоцирующих окружающих факторов, могут оказать сильное влияние на прогрессирование болезни. К тому же значительную роль играет такой фактор, как количество микобактерий и их действие на организм. Сильное влияние оказывает и наследственная предрасположенность к этому заболеванию.
- Причины активизации палочки
- Анализы при туберкулезе
- Способы проведения бактериологического исследования
Природа туберкулезной палочки
Что такое палочка Коха? Впервые данный термин был использован в конце 18 века на заседании по поводу этиологии туберкулеза. Автором доклада был Роберт Кох. В честь него и была названа палочка, вызывающая туберкулез. Этот возбудитель погубил огромное количество человек, в настоящее время около трети населения планеты инфицированы палочкой Коха. Среди них около 8 миллионов человек больны и 3 миллиона погибают от этого заболевания.
Возбудитель туберкулеза и его свойства были также досконально изучены Кохом, за это ученый в начале 19 столетия получил Нобелевскую премию.
Самым распространенным способом заражения является инфицирование воздушно-капельным путем. Около 95% всех случаев заражения возникли именно при контакте с больным. Все прочие варианты инфицирования встречаются крайне редко, хотя вызвать такое заболевание может и зараженная пища, и личные вещи больного, и пыль.

Из продуктов, представляющих опасность заражения, стоит особо отметить также молочную и мясную продукцию. В большинстве случаев именно они могут вызывать заболевание.
Туберкулез, вызванный палочкой Коха, полученной от животных, развивается лишь в пяти процентах всех случаев. Чаще всего источники инфекции – это домашний скот. Гораздо реже заболевание может поразить домашних питомцев, например кошек или собак. С трудом поддается лечению туберкулез, развившийся из бычьих микобактерий.
Как было указано выше, наиболее часто вызываемая палочкой Коха болезнь поражает легкие. Второй по распространенности очаг возникновения заболевания – мочеполовая система.
Бацилла, провоцирующая развитие туберкулеза легких и других органов, размножаясь, делится. Этот цикл занимает всего сутки. На процесс возникновения новых бактерий влияние оказывают множество различных факторов внешней среды (сырость, загрязненный воздух и т.д.).
За длинную историю своего существования бактерии туберкулеза легких смогли развить различные защитные механизмы, которые помогают им жить как можно дольше. Бактерия, вызывающая туберкулез, имеет достаточно крепкую оболочку, состоящую из трех слоев. Она оказывает противодействие защитным силам организма, которые пытаются помешать проникновению инфекции в организм. Палочка Коха умеет быстро приспосабливаться, именно это и дает бактериям туберкулеза такой высокий уровень устойчивости в организме человека.
Многих людей интересует вопрос, сколько живет этот вид бактерий, и чего боится палочка Коха. Это зависит от условий среды:
- При кипячении возбудители туберкулеза, микобактерии которых имеют довольной высокий уровень устойчивости, погибают спустя 15 минут.
- Микробы этого типа не боятся минусовых температур. Инфекция устойчива к морозу.
Микобактерия туберкулеза устойчива и может около 3 лет жить в полностью высушенном виде.- В навозе микробы способны существовать около 15 лет.
- В составе молока инфицированного организма микроб может существовать около 18 суток и около года в замороженном мясе.
- В тех ситуациях, когда возникают неблагоприятные для палочки Коха условия, она превращается в L-форму. В таком виде она способно существовать десятилетиями.
- Туберкулезная палочка крайне быстро вырабатывает устойчивость к медицинским средствам, которые были созданы для лечения туберкулеза.
Почему развивается туберкулез и как его выявить?
Как было сказано выше, причиной возникновения заболевания являются возбудители туберкулеза, которые называются палочкой Коха. Однако понять, почему произошло инфицирование довольно трудно.
У взрослых чаще всего причиной возникновения болезни является эндогенная реинфекция, которая возникла из прежних очагов первичного туберкулеза легких. Лишь в 10% всех случаев причиной развития туберкулеза будет получение большого количества возбудителей.
К факторам, противодействующим палочке Коха, относится резистентность организма. Говоря иначе, устойчивость к проникновению любых инфекций в систему. Это свойство организма выражено в целом ряде реакций подавления размножения инфекций, вирусов или паразитов.
На иммунитет можно оказывать влияние при помощи вакцин. В Российской федерации вакцина против туберкулеза вводится детям при рождении, а также в возрасте 7 лет.
В том случае, когда ребенка не вакцинировали, или вакцина была введена некачественно, риск развития заболевания возрастает в несколько раз. Существует большое количество факторов, которые негативно влияют на иммунитет. Среди них стоит выделить:
- недоедание, объясняется это малым поступлением белков в организм,
чрезмерное употребления алкоголя и курение, что тоже заметно ослабляет иммунитет,- возрастной фактор (возраст до года и преклонный возраст),
- различные травмы,
- психосоматические причины,
- продолжительное лечение различными медицинскими препаратами,
- проживание в неблагоприятных условиях.
Основным способом первичной диагностики недуга является туберкулиновая проба. В случае положительной пробы и возникновения подозрений на туберкулез возбудитель определяется в мокроте. Для полноценного анализа мокрота берется для исследования трижды.
Также материалом для проведения исследования на туберкулез легких могут являться жидкости, взятые методом промывания из ЖКТ. В частности, это используется для проведения анализа у детей, так как малыши мокроту глотают, а не откашливают.
В случае подозрений на возникновение заболевания в любом другом органе для анализа могут быть взяты самые разные биологические жидкости организма. Среди них можно выделить следующие:

жидкость из желудка,- кровь,
- различные выделения из свищей или ран,
- ткань органа, который был поражен,
- соскобы и пунктаты,
- моча.
Для исследования при заболевании мочеполовой системы исследованию подвергается моча. Не стоит забывать, что посуда должна быть полностью стерильной, а перед сдачей мочи необходимо тщательно подмыться.
В случае подозрений на туберкулез женских органов берется для анализа кровь во время месячных, которая была собрана с использованием колпачка Кафки.
Самый распространенный вид исследования – бактериоскопический. Объясняется это его простотой и скоростью обнаружения туберкулезного возбудителя в материале, который был выбран для исследования.
При проведении бактериоскопического исследования палочка Коха может быть выявлена в течение 60 минут.
Однако у данного метода имеется существенный недостаток – обнаружить заболевание таким способом можно лишь в случае содержания бактерий не менее 10 тысяч на 1 миллион клеток материала. Поэтому полностью исключить диагноз не получится. Также большую роль при проведении этого исследования играет и материал, который был взят для диагностики.

Существует также культуральный способ проведения исследования. Состоит он в посеве биологического материала. В этом случае поставить диагноз можно в том случае, когда в организме количество микробов данного заболевания достаточно большое. Однако ответ будет получен в периоде от 3 недель до 3 месяцев. До этого момента химиотерапия назначается практически наугад.
Несмотря на агрессивность и наличие большого количества осложнений, не следует бояться этого заболевания. Нужно помнить, что выявить болезнь на ранней стадии ее развития – значит иметь большие шансы на успешное избавление от туберкулезной палочки. Ранняя диагностика крайне важна не только для каждого конкретного больного, но и для всего общества, так как это поможет значительно уменьшить общее количество инфицированных палочкой Коха и предупредить эпидемию.
Возбудителем туберкулеза является микроорганизм, обладающий высокой устойчивостью к факторам внешней среды и антибактериальным препаратам. Называется он mycobacterium tuberculosis, и помимо латинского названия имеет еще несколько: туберкулезная палочка, палочка Коха или микобактерия туберкулеза (МБТ). Модификаций МБТ известно более 70 видов. Носителями микобактерий является почти треть населения земли, у большинства из которых латентная форма заболевания, когда возбудитель не проявляет активности.
Возбудитель туберкулеза и его свойства
Одним из основных свойств палочки Коха является ее устойчивость. Наиболее благоприятными условиями для ее жизни является живой организм, однако, при отсутствии прямых солнечных лучей, достаточной влажности и средней комнатной температуре она проживет до семи лет. При низкой температуре живет палочка Коха около года, в воде и почве — шесть месяцев, в домашней пыли — три месяца, в уличной — две недели. При кипячении она гибнет через полчаса, при температуре более шестидесяти градусов — через сорок-пятьдесят минут.
История происхождения
Микобактерия туберкулеза называется еще палочкой Коха по имени врача, первым описавшего этот микроорганизм. Это был настоящий прорыв в микробиологии, так как на протяжении тысячелетий туберкулез уносил жизни сотен тысяч людей ежегодно. Кох жил и работал в Германии, где в те времена болезнь была очень распространенной причиной смерти молодых людей.
Когда было установлено, что в природе есть невидимые глазом организмы, и они способны воздействовать на человека, возникла такая область науки, как микробиология. Но обнаружить виновника заболевания туберкулезом ученые не могли. Изобретение микроскопа никак не помогло выявить возбудителя. Наконец, в марте 1882 года немецкий микробиолог, в будущем лауреат Нобелевской премии, которую получил в 1905 году за исследования туберкулеза, доктор Кох объявил всему научному миру о том, что ему удалось выделить бактерию туберкулеза. Обнаружение МБТ произошло в результате продолжительных экспериментов по выращиванию и окраске культур.
Характеристика возбудителя
Жизненный цикл и гибель палочки Коха
Палочка Коха размножается посредством деления, это происходит сравнительно медленно и только при определенных условиях. Именно поэтому инкубационный период может продолжаться очень долго. Рост, развитие и размножение микобактерий возможно только тогда, когда они находятся в живом организме. Есть работы о том, что микобактерии могут образовывать споры, но доказательная база этой теории недостаточна.
Во внешней среде возбудитель туберкулеза впадает в анабиоз и способен жить в этом состоянии достаточно долго, сохраняя при этом жизнеспособность. Продолжительность жизни палочка Коха зависит от условий среды.
Бактерии туберкулеза обладают высокой устойчивостью к факторам внешней среды: высоким и низким температурам, повышенной и нулевой влажности. Доктор Кох говорил о том, чего боится палочка Коха, — на бактерию губительно влияет солнечный свет. Это действительно так, но прямые ультрафиолетовые лучи должны воздействовать на туберкулезную палочку не менее двух часов. Убить МБТ можно, если ее поместить в кипяток на тридцать-сорок минут. Погибает палочка Коха и в дезинфицирующих растворах, под воздействием которых микроорганизм должен находиться не менее пяти часов.
Механизм заражения
Одна из главных опасностей туберкулеза заключается в пути передачи возбудителя заболевания. Происходит это кратчайшим из всех возможных способов — воздушно-капельным. Микобактерии выделяются в больших количествах зараженным человеком, у которого заболевание протекает в открытой форме. При дыхании он активно выпускает МБТ в окружающее пространство. Особенно большой объем палочек выделяется во время кашля. Единичный контакт, однократное пребывание в помещении с зараженным человеком не всегда приводит к заболеванию, так как сильный иммунитет способен отразить бактериальную атаку. Однако регулярные контакты существенно увеличивают риск заражения, так как от объема микобактерий, проникнувших в организм, зависит то, насколько интенсивно будет прогрессировать туберкулез.
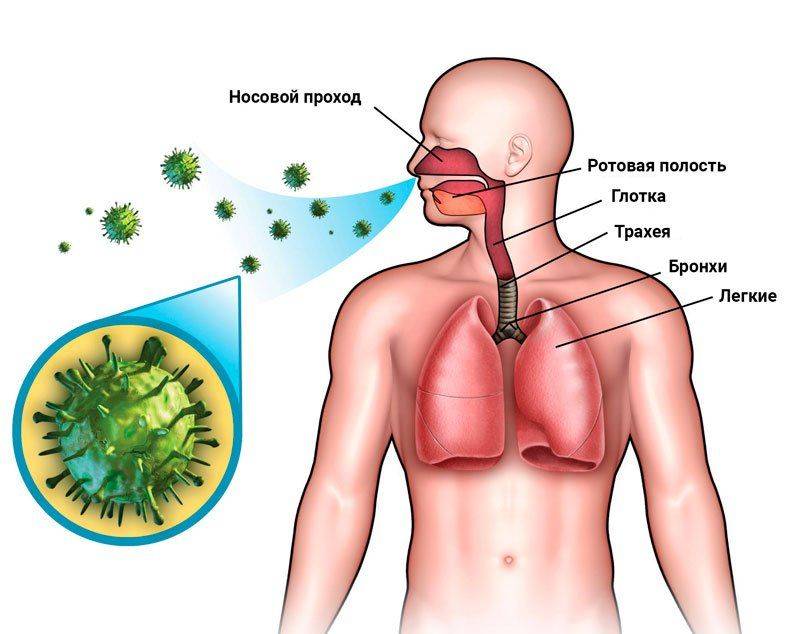
В некоторых случаях заражение палочкой Коха может произойти алиментарным путем, через предметы быта или через кровь от инфицированной микобактериями матери будущему ребенку.
Развитие заболевания
К основным особенностям палочки Коха относится и ее неподвижность, поэтому попадая в организм, она не передвигается самостоятельно, а разносится, сначала с током воздуха, а затем с жидкостями.
Имплантируется микобактерия чаще всего в легочных тканях, так как ее заносит вдыхаемый воздух. Первое время палочку никто не беспокоит: плотная оболочка защищает ее, во-первых, от распознавания клетками иммунитета, а во-вторых, от активности этих клеток. Строение бактерии таково, что позволяет клеточной мембране токсично воздействовать на макрофаги. В этот спокойный период бактерия размножается и крепнет. Как только иммунитет обнаруживает патоген, он отправляет на борьбу с микобактериями клетки-фагоциты. Будучи поглощенной фагоцитом, палочка Коха не умирает, а запускает процесс альтерации, что и является началом туберкулезного процесса в организме.
Образуется очаг инфекции, просматриваемый на рентгенограмме как инфильтрат. При благоприятных условиях этот очаг локализуется, на него нарастает фиброзная ткань, микобактерии сохраняют активность, но проникнуть в другие ткани и органы не могут. С таким поражением люди могут жить долго и не подозревать о том, что инфицированы. Палочка Коха долго время никак себя не проявляет. У ослабленных людей с низким иммунитетом под влиянием микобактерий, очаг не капсулируется, а палочки Коха начинают диссеминироваться по близлежащим тканям, разрушая их.
Защита от микобактерий
Состояние иммунной системы организма на момент проникновения микобактерий играет решающую роль в развитии заболевания. Сильный иммунитет способен в течение длительного времени обеспечивать неактивность палочки Коха. Однако специального иммунитета против МБТ у человеческого организма нет, поэтому состояние иммуносупрессии, спровоцированное любыми факторами, может привести к активизации микобактерий.
Дополнительный иммунитет обеспечивает вакцинация БЦЖ, но и она не является гарантией того, что привитый человек никогда не заболеет туберкулезом. Прививка может предотвратить развитие тяжелых форм заболевания, смягчить течение болезни и ограничить возникновение осложнений.
Диагностика
Диагностика туберкулеза основана на разных методиках, многие из которых используются для выявления туберкулезного процесса и его разрушительных результатов. Для выявления же самого возбудителя этой инфекции проводят микробиологические исследования мокроты или промывочных вод с бронхов пациента. Для некоторых сложных случаев проводят биопсию легочных или плевральных тканей. В лабораторных условиях можно провести окраску МБТ по методу Циля-Нельсена или некоторыми другими специфическими красящими веществами. Для выращивания культуры используется плотная среда. Расшифровка и оценка роста, деятельности, а также количество патогенной микрофлоры позволяет корректно подобрать препараты и схему лечения каждого пациента.
Родовое название Mycobacterium (грибовидные бактерии) предложено Леманом и Нойманом в 1896 г., обративших внимание на плесневидную пленку, которая образуется при росте туберкулезной палочки на поверхности жидких сред (аэробы!). Вскоре коллекция микобактерий была дополнена видами, изолированными из внешней среды. Оказалось, что именно свободно живущие сапрофиты составляют большинство этой своеобразной группы прокариот, а истинно паразитические микобактерии представлены всего несколькими видами, патогенными для человека и животных. Впрочем, известную опасность представляют и некоторые микобактерии-сапрофиты (рис. 1). Они вызывают оппортунистические инфекции (микобактериозы) у иммунокомпрометированных лиц, а при заражении в раннем детстве могут извращать реактивность организма к возбудителям туберкулеза.
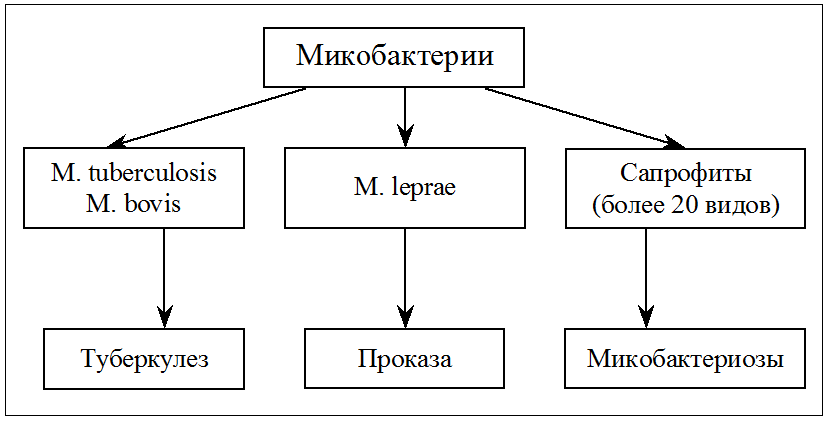
Рис. 1. Микобактерии, патогенные для человека
Известно более 60 видов микобактерий. Они объединены в род Mycobacterium семейства Mycobacteriaceae, которое относится к порядку Actinomycetales. В этом есть логика. Подобно актиномицетам, микобактерии образуют ветвящиеся клетки (особенно in vitro). Но сходство имеет и более глубокие корни, по крайней мере с соседями по порядку — нокардиями и коринебактериями. И те и другие содержат липиды, которые напоминают миколовые кислоты, хотя и уступают микобактериям по сложности строения этих уникальных компонентов клеточной стенки.
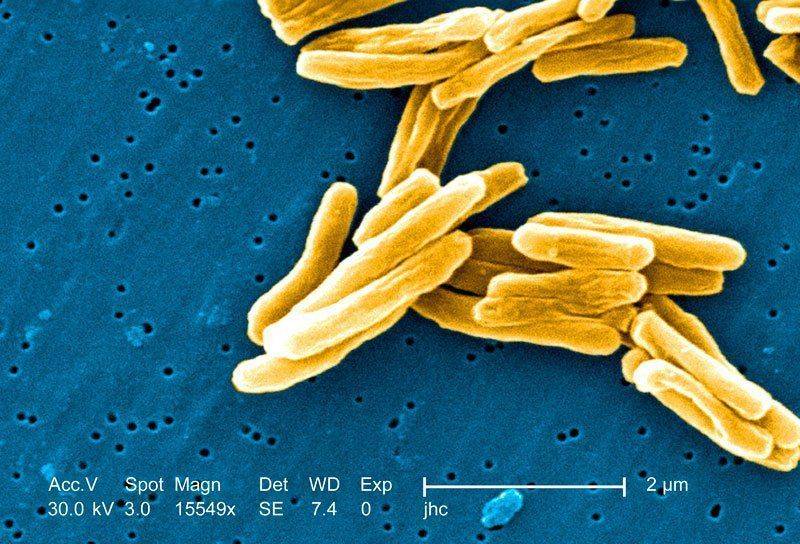
Микобактерии туберкулеза представляют собой тонкие, прямые или слегка изогнутые палочки, длиной 1—4 мкм и около 0,3 мкм в ширину (рис. 2). Они неподвижны, не образуют спор и капсулы, если не считать микозидной оболочки, которую иногда сравнивают с микрокапсулой. Они плохо окрашиваются по Граму, но, восприняв окраску, не обесцвечиваются этанолом, поэтому их считают грамположительными, хотя правильнее не относить ни к тем, ни к другим. С трудностями окраски туберкулезной палочки впервые столкнулся Кох, сумевший разглядеть их в мазках из мокроты лишь после 24—30-часовой (!) инкубации в щелочном растворе метиленовой синьки.
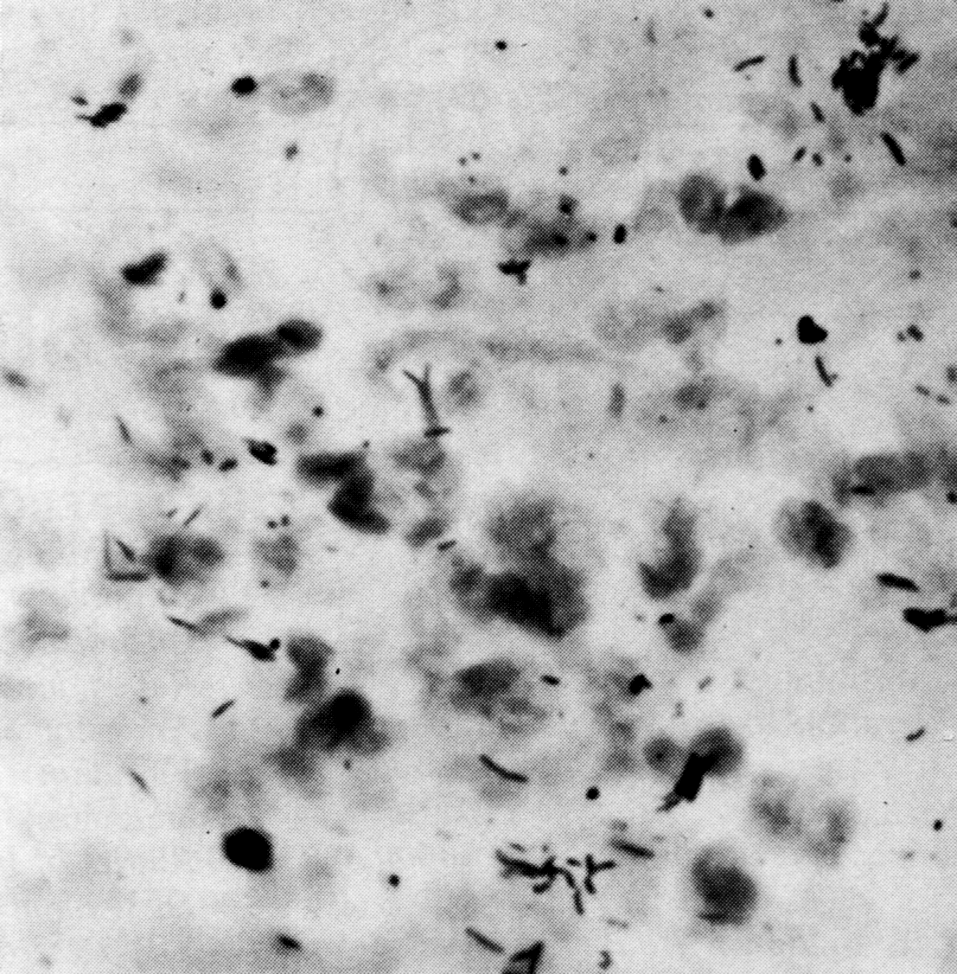
Рис. 2. M. tuberсulosis. Мазок из мокроты больного туберкулезом легких. Окраска по Цилю—Нильсену, х1050
Избирательная окраска основана на так называемой кислотоустойчивости микобактерий и включает два основных этапа. Сначала повышают проницаемость клеточной стенки для насыщенного раствора красителя (расплавление восковидного слоя путем прогревания или протравливания детергенами), а затем окрашенный препарат промывают разведенными кислотами. Обесцвечивая большинство бактерий, это сохраняет окраску микобактериальных клеток. По классической методике Циля—Нильсена на фиксированный мазок наливают карболовый фуксин, нагревают до отхождения паров, промывают закисленным этанолом (3% НСl в 85% растворе этанола) и докрашивают метиленовой синькой. Микобактерии удерживают фуксин и выглядят как красные палочки на голубом фоне; остальные бактерии теряют фуксин и окрашиваются в синий цвет. Этанол здесь не обязателен, но делает фон более чистым. Устойчивость к обесцвечиванию (она связана с образованием прочных комплексов между красителем и миколовыми кислотами клеточной стенки) проявляется не только в отношении кислот, но также щелочей и спиртов. Поэтому с равной справедливостью микобактерии можно называть также щелоче- и спиртоустойчивыми.
Морфологические и тинкториальные признаки микобактерий имеют много исключений, породивших немало споров о природе возбудителя. Туберкулезная палочка может терять кислотоустойчивость и хорошо окрашиваться по Граму, превращаться в филаментозные и даже мицелиоподобные формы, распадающиеся на палочки и кокки (гранулы/зерна Муха). Некоторые из них настолько малы, что проходят через бактериальные фильтры (фильтрующиеся формы). Теперь ясно: речь идет о фенотипической изменчивости, которая отражает экологическую пластичность возбудителя и его способность выживать в неблагоприятных условиях. Отсюда не удивительно, что плеоморфизм туберкулезной палочки сильнее проявляется в инвитровых культурах, т.е. в неестественной среде обитания.
Туберкулезные микобактерии — строгие аэробы и мезофилы, т.е. растут в диапазоне 30—42° С, лучше всего при 37°С. Размножение происходит очень медленно: период генерации составляет 14—16 ч (типичные бактерии делятся каждые 15 мин). Поэтому для получения обильного роста требуется не менее 4—6 нед, хотя миниатюрные колонии могут появиться через 7—10 дней. Туберкулезная палочка принадлежит к числу наиболее вяло реплицирующихся микобактерий. Большинство сапрофитических видов размножаются быстрее, их рост заметно отстает от других прокариот и хорошо заметен не ранее чем через 5—7 дней. Одной из причин отсроченного размножения микобактерий является высокая гидрофобность, связанная с обилием липидов в клеточной стенке. Это затрудняет поступление в бактерии питательных веществ, снижая их метаболическую активность.
Выделение первичных культур (т.е. непосредственно от больного) проводят на специальных средах, самые сложные из которых содержат яйца, картофельную муку и глицерин. Для подавления сопутствующей микрофлоры добавляют малахитовый зеленый или генцианвиолет. При субкультивировании туберкулезная палочка становится менее прихотливой и растет на обычных средах с добавкой глицерина.
В жидких средах рост происходит на поверхности (аэроб!). Нежная сухая пленка со временем утолщается, становится бугристо-морщинистой и обретает желтоватый оттенок, часто сравниваемый с цветом слоновой кости. Бульон остается прозрачным и добиться диффузного роста удается только в присутствии детергентов, например твина-80. В микроколониях (они образуются на ранних сроках и заметны только под микроскопом) формируются структуры, напоминающие жгуты — признак, который связывают с так называемым корд-фактором М. tuberculosis (рис. 3).

Рис. 3. Образование жгутов в микрокультуре М. tuberculosis
Морфотинкториальная изменчивость, о которой говорилось выше, весьма характерна для туберкулезной палочки, но это — фенотипические варианты, которые не переходят в генетически закрепленные биовары. Попытки выявить устойчивые серотипы М. tuberculosis и М. bovis не увенчались успехом, прежде всего из-за спонтанной агглютинации клеток, которая является следствием их высокой гидрофобности (см. ниже). Более удачным оказался опыт фаготипирования, но и он не закрепился в лабораторной практике.
В современных исследованиях много внимания уделяется дифференцировке (клонированию) микобактериальных штаммов по генетическим маркерам, прежде всего по особенностям хромосомного профиля ДНК. Генотипирование обычно проводится на основе вставочных генов — инсерционных последовательностей (англ. insertion sequences — IS). Они отличаются структурным полиморфизмом, позволяя классифицировать штаммы по степени генетического родства. Чаще используется анализ последовательности IS6110. Применяются и другие, дополнительные методы, основанные на особенностях генетического аппарата М. tuberculosis. К их числу относится сполиготипирование (от англ. spacer oligotyping), сравнение по числу прямых повторов и полиморфной G-С-обогащенной повторяющейся последовательности.
Полная идентичность возможна лишь внутри одного клона бактерий. Отсюда сравнение с отпечатками пальцев — англ. DNA fingerprinting. Каждое очередное поколение (т.е. каждый новый клон) несет хотя бы небольшие генетические различия. Накапливаясь со временем, они ведут к формированию клоногрупп, объединяемых в семейства. Тенденцию к распространению имеют клональные кластеры, еще не достигшие статуса группы. Наиболее изученным и распространенным (в том числе в России) является W-Beijing-семейство штаммов микобактерий туберкулеза. Оно включает более десятка клоногрупп — генетических ответвлений, эволюционировавших по IS6110 в различных географических зонах. Факторы, содействующие селекции штаммов W-Beijing, не известны. Возможно, это связано с повышенной контагиозностью, устойчивостью во внешней среде, резистентностью к антибиотикам. Именно первый W-штамм (акроним выбран произвольно), изолированный в 1990 г. в США, открыл тревожную эру лекарственной полирезистентности микобактерий туберкулеза. Есть мнение, что W-Beijing-штаммы более удачливы в преодолении барьера, создаваемого BCG-вакцинацией. Впрочем, каждая из перечисленных позиций встречает возражения.
Большую озабоченность вызывает эволюция лекарственной устойчивости на основе генетически закрепленных мутаций М. tuberculosis. Распространение резистентных биоваров может обезоружить в борьбе с туберкулезом или, по крайней мере, заметно снизить ее эффективность. Не случайно в системе лабораторий США, работающих с возбудителями особо опасных инфекций, организован центр, единственная задача которого — изучение штаммов туберкулезной палочки с множественной устойчивостью к антибиотикам.
Разгадка своеобразия микобактерий связана с необычностью их поверхностных структур. В клеточной стенке, устроенной сложнее, чем у других бактерий, преобладают липиды (более 60% сухой массы), в том числе специфичные для микобактерий. Именно они определяют нестандартность тинкториальных, физиологических и экологических свойств туберкулезной палочки (см. таблицу). Разнообразие микобактериальных липидов, в которых с трудом ориентируются даже искушенные биохимики, заставляет пользоваться такими собирательными понятиями, как миколовые кислоты, микозиды, сульфолипиды, корд-факторы и пр.
| Признак | Причина |
| Тинкториальные свойства: | |
| неокрашиваемость обычными способами | Слабая проницаемость клеточной стенки |
| кислото-, щелоче-, спиртоустойчивость | Связывание красителей миколовыми кислотами |
| Медленное размножение | Низкая скорость внутриклеточной диффузии питательных веществ |
| Культуральные свойства (сухие, морщинистые колонии), спонтанная агглютинация бактериальных клеток | Гидрофобность клеток |
| Устойчивость во внешней среде | Защита от высыхания |
| Устойчивость к дезинфектантам | Медленное проникновение антисептиков в клетку |
| Взаимоотношения с макрофагами: | |
| поглощение | Гидрофобность клеток |
| внутриклеточное выживание | Блокада образования фаголизосом, нейтрализация антимикробных факторов, ускользание в цитоплазму (повреждение фагосомальных мембран) |
| Цитотоксичность | Повреждение митохондриальной мембраны |
| Особенности иммунитета, иммунопатогенез | Иммуноадъювантная активность, CD1-зависимое представление антигенов (гликолипидов) |
Читайте также: