Темные пятна на спине при туберкулезе
Черные пятна на теле человека могут возникать по причине воздействия на его организм различных факторов. В некоторых случаях они появляются из-за неравномерного распределения красящего пигмента, в остальных потемнение отдельных участков тела говорит о наличии серьезного заболевания. Чтобы точно понять, что именно повлияло на появление темных пятен на поверхности кожи, важно оценить все имеющиеся у человека симптомы.
Что следует учитывать
При появлении на теле человека черных пятен важно в обязательном порядке учитывать следующие факторы:
- причины появления темных пятен;
- место их расположения;
- наличие сопутствующих симптомов и заболеваний;
- расположение черных пятен по отношению к поверхности кожи (вступающаяся либо сливающаяся форма образований);
- сопутствующие симптомы (болевой синдром, жжение, зуд).
В зависимости от обстоятельств появления черные пятна относят к косметическому дефекту или же к серьезной патологии, при которой следует незамедлительно обратиться за помощью к врачу.
Важно помнить, что даже небольшие черные пигментные пятна на теле можно устранить медицинскими способами, если они отрицательно сказываются на внешнем виде человека и приносят дискомфорт. Для этого используют различные косметические методики. В любом случае за сформировавшимися на теле темными пятнами важно внимательно следить, так как их характер в любое время может измениться из доброкачественного к злокачественному.
Основные причины появления
Почему появляются черные пятна на теле? Чистая кожа – показатель здоровья. Любые темные образования на теле либо лице могут не только приносить эстетический дискомфорт, но также говорить о наличии каких-либо проблем в организме. Высыпания, которые появились по причине развития заболевания, чаще всего приносят зуд и жжение, не дают человеку покоя.

Пятна на теле черного цвета могут появляться в результате усиленного процесса пигментации. Также их принято называть пигментными. Они чаще всего появляются у людей пожилого возраста, но в некоторых случаях могут диагностироваться и у детей.
Факторы, которые приводят к появлению больших черных пятен на теле:
- проблемы с работой эндокринной системы - к такому состоянию могут привести проблемы с физиологией человека (вынашивание ребенка, период климакса), а также заболевания эндокринной системы (поликистоз яичников и гипертиреоз);
- недостаток либо избыток витаминов в организме;
- ультрафиолетовое облучение;
- плохие косметические продукты, наносимые на тело;
- болезни желчевыводящих путей и печени.
Расцветка пятен может колебаться от светло-коричневого до темного.
В результате меланоза
Самой распространенной причиной появления черных пятен на поверхности кожи является меланоз либо меланопатия. В клетках эпителия и слизистых оболочках вырабатывается большое количество меланина. Именно он и отвечает за оттенок кожи. Главная функция меланина – защитная. Он помогает защитить кожу от воздействия ультрафиолетового облучения.
Выработка меланина может сильно нарушаться под действием патологических факторов. В результате выработки большого количества меланина его избыток будет скапливаться в определенных частях тела, приводя к возникновению темных пятен разного оттенка.
Основные виды меланоза
Самые распространенные виды меланоза:
- Физиологический – совершенно нормальный процесс, который распространен у определенных рас.
- Нейродермальный – врожденная форма выработки большого количества меланина. При таком состоянии пятна темного цвета появляются не только на участках тела, но также на мягкой оболочке мозга. Чаще всего на фоне их появления в организме происходит мышечная атрофия, расщепление позвоночника и другие серьезные процессы.
- Окулодермальный – пятна сине-коричневого оттенка, формирующиеся в области глазных склер и на лице по ходу тройничного нерва. Поражение в большинстве случаев появляется у женщин с темной кожей. Следует отметить, что окулодермальные и нейродермальные виды меланоза врожденные. Остальные виды могут быть приобретены человеком в течение жизни.
- Меланоз Дюбрейля – предраковая форма поражения. В этом случае на кожных покровах возникает единичное крупное пятно темного цвета с нечеткими границами. В начале его размер варьируется от 2-3 сантиметров, а после начинает стремительно увеличиваться. Отдельные части пятна могут быть окрашены в разный цвет (от светло-коричневого до темного). В большинстве случаев образование появляется на открытых участках тела (руки, шея и лицо). Такая разновидность меланоза подлежит обязательному удалению, так как он, как правило, перерождается в злокачественную форму.
- Уремический меланоз. Появляется при хронических заболеваниях почек.
- Кахектический – скопление большого количества меланоцитов в результате туберкулеза.
- Эндокринный – при заболеваниях щитовидной железы, гипофиза и надпочечников.
- Печеночный – возникает после перенесенных хронических заболеваний печени (цирроз).
- Мышьяковый - возникает в результате длительного приема препаратов с мышьяком в составе.
- Токсический ретикулярный меланоз. В группе риска находятся люди, которые длительное время работают на каменноугольных либо нефтеперерабатывающих предприятиях. В первое время у человека появляются на теле красно-черные пятна, которые вызывают жжение и зуд. После формируются очаги с гиперпигментацией (от серого до темно-синего). Они локализуются в нижней части тела (спина, ноги и плечи). На больных местах кожа становится тоньше, на ней возникает шелушение, а также сосудистые звездочки. Лечение такого поражение включает в себя исключение контакта с патологическими компонентами и укрепление иммунной системы организма.
Если причиной появления образований на теле является поражение внутренних органов, то важно как можно скорее начать его комплексное и эффективное лечение, и лишь потом обращать внимание на купирование темных пятен.
Мастоцитоз кожи
При таком поражении у человека появляются на теле пятна с черными точками. Болезнь возникает по причине патологического размножения тучных клеток (они несут ответственность за состояние здоровья человека) и скапливания их в большом количестве в эпителии. Врачи разделяют заболевание на кожную форму, при которой на теле человека появляются темные пятна, узелки и сосудистые звездочки, а также системную (пятна распространяются на внутренние органы).
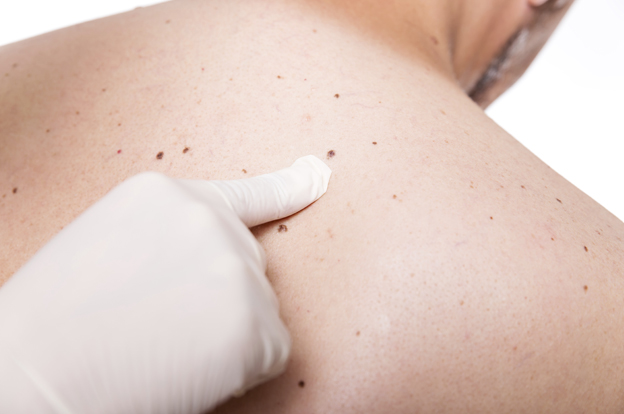
Мастоцитоз у ребенка возникает в первые годы его жизни. Чаще всего форма мастоцитоза кожная. Заболевание проходит самостоятельно при взрослении.
У пожилых и взрослых людей болезнь распространяется не только на кожные покровы, но и на внутренние органы (сердце, почки, печень, селезенку).
Существуют следующие виды заболевания:
- Макулопапулезный – на коже появляются множественные темные высыпания, которые при расчесывании преобразуются до волдырей и крапивницы. Такую разновидность мастоцитоза по-другому называют пигментной крапивницей.
- Узловая форма. При таком состоянии у человека диагностируются мелкие пузыри размером от 7 до 10 миллиметров. Они могут быть розового либо светло-коричневого оттенка, часто сливаются и образуют крупные бляшки.
- Солитарная форма. В этом случае на теле возникает одно большое темное пятно с размером от 5 до 6 сантиметров. Оно локализуется, как правило, на плечах, животе, спине и шее. Если случайно задеть поражение, то оно превратиться в пузырек и спровоцирует сильный зуд.
- Эритродермия – желто-коричневые плотные пятна. Они не обладают границами, легко деформируются и провоцируют формирование трещин и язв. Чаще всего пятна распространяются на ягодичные складки и впадины.
- Телеангиэктазия – большое количество темных сосудистых звездочек в области шеи и грудной клетки. В большинстве случаев такие образования формируются у женщин.
Лечение любой разновидности мастоцитоза должно быть комплексным и включать в себя прием гормональных средств, цитостатиков, антиоксидантов и противоаллергических медикаментов. Если черные пятна на теле появились в единственном количестве, то его можно устранить оперативным путем.
Черный акантоз
К появлению темного пигментирования на теле человека также приводит черный акантоз. Это редкая разновидность дерматоза кожи, которая проявляет себя в утолщении рогового слоя кожи, пигментных пятнах и папилломах.
В большинстве случаев пигментация распространяется на складках кожи: на подмышках, под коленками, возле шеи, под грудью, в паховой области и бедрах.
Почему появляются черные пятна на теле? Главные факторы, приводящие к появлению болезни, точно неизвестны. Врачи считают, что акантоз может указывать на заболевания эндокринной системы либо на наличие в организме злокачественных и доброкачественных образований.
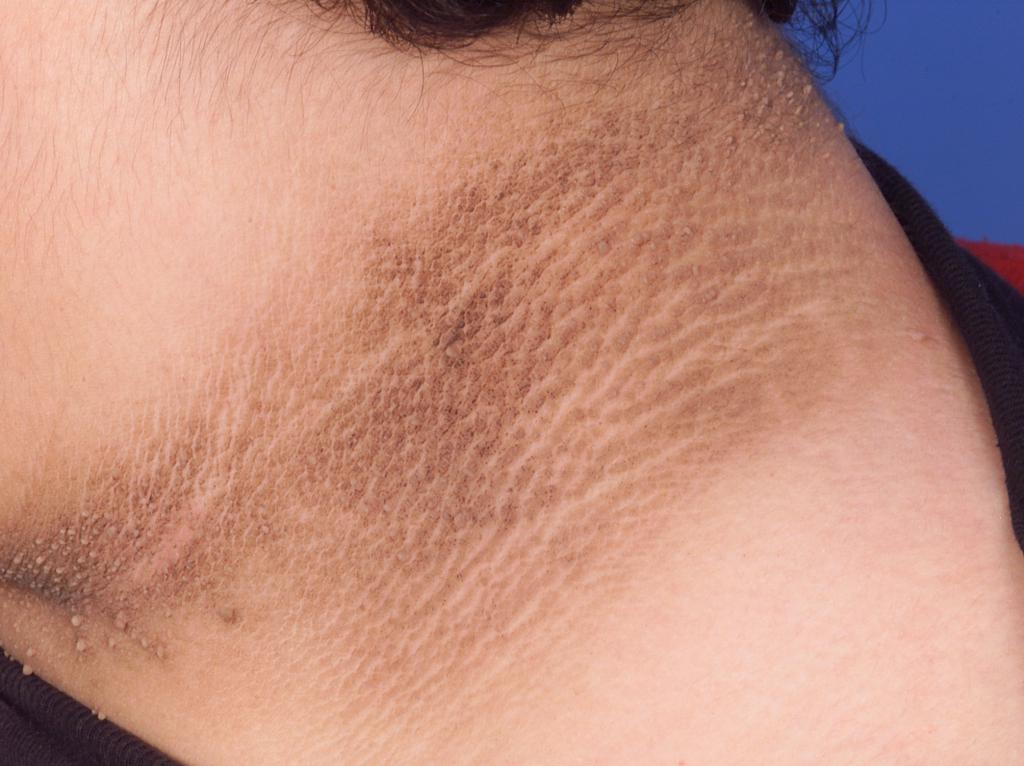
Пигментирования при черном акантозе могут быть светло-коричневого либо темного цвета, не обладают четкой границей, а также распространяются на крупные участки тела. Кожные покровы в пораженных участках становятся толще, часто покрываются большим количеством мелких папиллом. Такая форма высыпаний никак не влияет на состояние пациента, а только приносит косметический дискомфорт.
Чтобы избавиться от черного акантоза, для начала важно устранить первопричину поражения. Для этого врач назначает применение иммуностимуляторов, витаминных комплексов и косметических гелей. Можно подробно рассмотреть черные пятна на теле на фото.
Веснушки на коже
Почти у каждого человека на теле есть определенное количество веснушек. Иногда они распространяются на кистях, спине, груди. Веснушчатая сыпь появляется у человека в результате наследственности. Она формируется по причине того, что меланин в коже распределяется неравномерно.
Пик распространения веснушек на теле человека приходится на весенне-летний период. Веснушки представляют собой многочисленные небольшие высыпания (размер от 2 до 3 миллиметров). Их цвет колеблется от светло-желтого до темно-коричневого.

Веснушчатая сыпь может становиться темнее при воздействии солнечных лучей. Специалисты считают, что кожные покровы людей, которые подвержены формированию конопушек, отличаются особой чувствительностью.
Веснушки не нуждаются в лечении. Многим даже нравятся такие высыпания на теле. Если человек хочет устранить их, то он можно воспользоваться специализированным отбеливающим кремом. Чтобы предотвратить появление высыпаний, важно составить правильный рацион питания, начать прием комплекса витаминов, а также защищать кожу от лучей солнца.
Профилактические мероприятия
Чтобы предотвратить развитие на теле пятен, следует выполнять следующие рекомендации:
- в солнечную погоду в обязательном порядке надевать головной убор;
- принимать пищу с большим количеством витамина С, а также ограничить прием витамина А;
- перед выходом на улицу следует воспользоваться солнцезащитным кремом;
- умываться кисломолочными продуктами (кефир, простокваша).
Жжение и зуд при пигментации указывает на заболевание печени. При длительном расчесывании больного участка тела коже приобретает желтый цвет. Устранение первой причины появления темных пятен поможет избавиться от проблемы и предотвратить метастаз.
Пятна на теле ребенка
Кожа – это барьер между внешним миром и внутренними органами и системами человека. Она принимает на себя отрицательное влияние извне. Черные пятна на теле у ребенка - пороки развития кожи. Они могут быть разного характера, цвета и формы. Если они возникают после появления на свет ребенка, то их относят к врожденным, если после взросления ребенка, то к приобретенным.
Меланин напрямую влияет на цвет кожи человека. При воздействии определенных факторов извне на отдельные части тела начинается усиленная выработка меланина, что приводит к пигментированию кожи.

У ребенка темные пятна могут возникнуть по следующим причинам:
- В результате наследственности. Наличие большого количества родинок и остальных пигментных образований у родственников часто приводит к их появлению и у ребенка.
- Нарушение в выработке гормонов у беременной женщины при вынашивании ребенка.
- Отрицательное воздействие на организм женщины внешних факторов (сильное излучение, воздействие химических компонентов, вредная работа, резкая смена климата).
- Инфицирование мочеполовой системы.
- Генетические заболевания, одним из которых и является процесс пигментации.
Лечение у ребенка
Важно помнить, что кожа новорожденного ребенка очень чувствительная и нежная, поэтому быстро подвергается любым отрицательным процессам. Анатомо-физиологические особенности (тонкий эпителий, гуморальный и несформированный иммунитет) провоцируют прямое воздействие на организм внешних факторов. Пигментирование у ребенка – серьезный повод для похода к лечащему специалисту. Определить опасность и форму темного пятна может только опытный врач после проведения диагностических мероприятий.
Лечение темных образований на теле ребенка, если они не приносят никакого дискомфорта, заключено в динамическом наблюдении за общим состоянием. Осветляющие и отбеливающие препараты для устранения темных пятен на теле ребенка почти не применяются. Многие средства включают в свой состав гормоны либо опасные для малыша химические компоненты. После консультации у врача пигментирование у ребенка старше 6-7 лет можно устранить с помощью сока петрушки, лимона, огурца и других народных средств. При увеличении размера образования либо появления новых важно в обязательном порядке обратиться за помощью к врачу.
Туберкулез кожи в медицине принято относить к отдельной нозологической единице, имеющей повсеместное распространение. Возбудителями в данном случае являются туберкулезные микробактерии, проникающие под клетчатку кожи. Наиболее опасны разновидности бычьего и человеческого туберкулеза (в медицине называется палочкой Коха). Встретиться с подобным заболеванием можно в любой точке мира.
При первичном туберкулезе кожи начальные симптомы начинают проявляться только спустя месяц. На месте поражения появляется папула красно-коричневого цвета, имеющая плотную структуру и преобразовывающаяся впоследствии в поверхностную язву. Данная разновидность заболевания поражается чаще всего маленьких детей. Примерно через три недели начинает проявляться лимфаденит или лимфангит. Уже к концу третьего месяца пораженной участок кожи заживает или наоборот, происходит генерализация процесса.
Причины появления
Четкой и определенной причины появления туберкулеза кожи на сегодняшний день не существует, но целый ряд провоцирующих факторов все же имеется. Для начала нужно обратить внимание, что для здоровой кожи нужны определенные условия для появления заболевания, так как она является неблагоприятной средой для микробактерий туберкулеза. В зоне риска находятся люди, имеющие следующие проблемы:
- Нарушения функций эндокринной системы
- Нарушения нервной системы
- Расстройства минерального и водного обмена
- Застойные явления сосудистого генеза
Большую роль также играют социальные факторы: условия проживания, экологические факторы и питание. Не менее важны климатические условия – отсутствие солнечного света и сырость могут стать провоцирующими факторами в развитии болезни.
Туберкулёз кожи фото
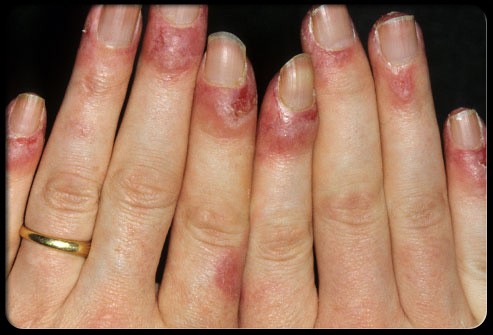
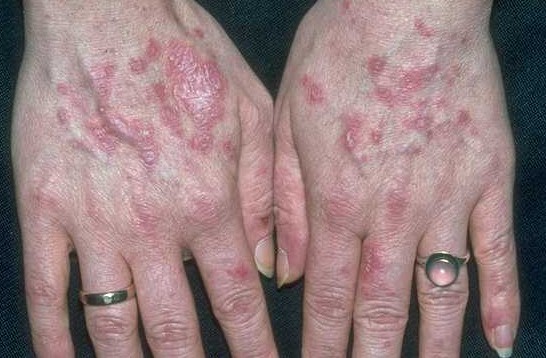
Разновидности туберкулеза кожи
На сегодняшний день различают две формы туберкулеза кожи – дессеминированный и очаговый. Каждая из них отличается течением, причинами возникновения и методами лечения.
Скрофулодерма наблюдается только в детском или юношеском возрасте. Прогноз на выздоровление благоприятный при условии, что развитие заболевания не дошло до язвенного процесса. В противном случае прогноз может быть неутешительным. Для лечения используют специальные противотуберкулезные препараты и ультрафиолетовые лучи.
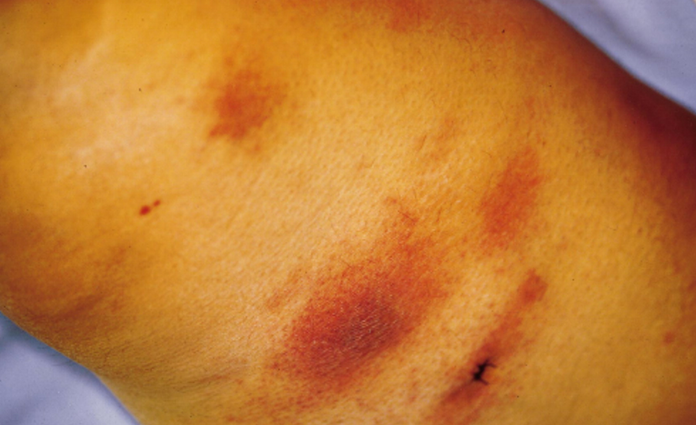
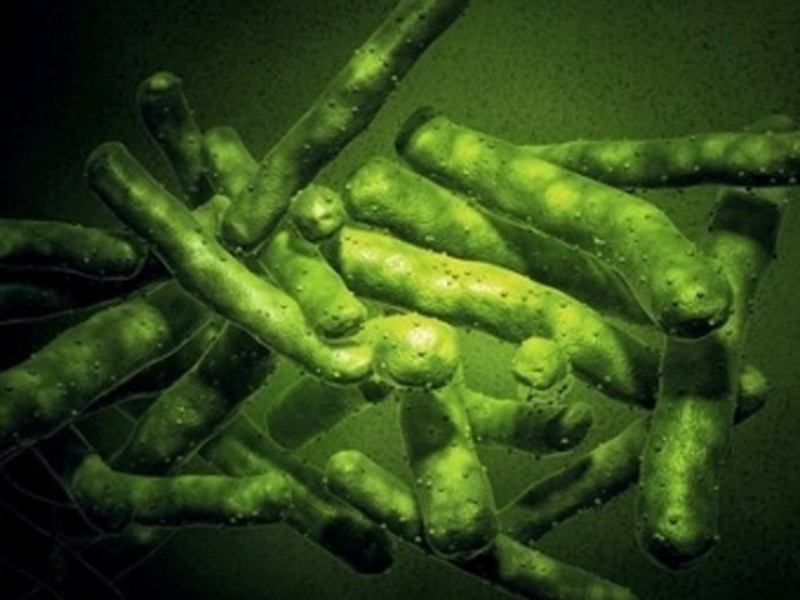
Появляется на фоне уже имеющегося туберкулеза печени, легких или кишечника. С калом, мокротой или мочой бактерии проникают под кожу и поражают слизистые оболочки. Очаги поражения данной формы локализуются в области сфинктера, носа, и рта появляется чаще всего у женщин. Для него характерно появление небольших шарообразных уплотнений (папул), сливающихся в единые очаги поражения и переходящих в кровоточащие язвы. Язвы сопровождаются сильными болезненными ощущениями (особенно в случаях, когда они локализуются в районе ануса или половых органов).
В связи с успешным лечением в последние годы всех форм туберкулеза — язвенная встречается очень редко. Прогноз благоприятный, а лечение основано, в первую очередь, на лечении общего туберкулеза. Применяется рентгенотерапия, очаги поражения обрабатываются раствором молочной кислоты. В единичных случаях может быть применено хирургическое удаление главного очага.
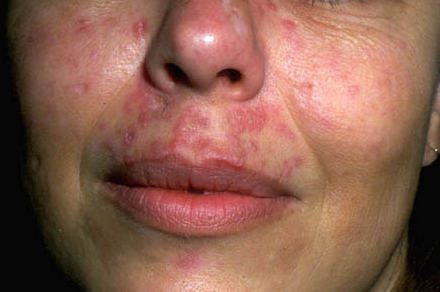
Данная форма туберкулеза кожи считается самой распространенной. Характерной особенностью считается хроническое течение с медленным прогрессированием. Часто встречаются случаи, когда заболевание начиналось в детском возрасте и продолжалось всю жизнь. В большинстве случаев очаги поражения локализуются на лице: нос, щеки, губы. Также встречаются поражения туловища, конечностей и слизистых оболочек. Первыми признаками люпоидного туберкулеза кожи – маленькие высыпания коричнево-красного цвета. На ощупь они мягкие и гладкие и лишь в дальнейшем начинают шелушиться. Люпомы чаще всего локализуются группами в отдалении друг от друг и лишь с течением заболевания могут сливаться. В случае надавливания на группу люпом из них сочиться кровь, а пустые отверстия имеют желтоватый оттенок.
В некоторых случаях туберкулезная волчанка может выглядеть как опухоль, особенно когда локализуется на кончике носа или в области ушных раковин. В момент распада люпом на их месте могут образоваться большие язвы. Болезнь может развиваться в течение многих лет с еле заметным прогрессированием. Очень часто туберкулезная волчанка может осложниться раком кожи и рожистым воспалением.
Лечение данной формы очень специфическое и многое зависит от клинической картины больного, начиная от светолечения и заканчивая облучением рентгеновскими лучами. В особо тяжелых случаях могут быть применено хирургическое удаление очагов поражения, но чаще всего используют или жидкий азот или раствор молочной кислоты (когда очаги поражения располагаются на слизистых оболочках).
Прогноз на туберкулезную волчанку в большинстве случаев положительный и во многом зависит от сопротивляемости организма больного, своевременно начатом лечении и соблюдении диеты. Но нужно не забывать, что заболеванию характерно медленное развитие и отсутствие прогрессирования даже в отсутствие специализированного лечения.
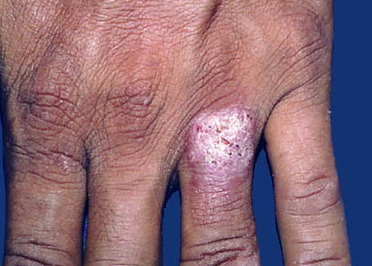
Данная форма чаще всего встречается у взрослых преимущественно у лиц мужского пола. В зоне риска находятся люди со специфической профессией:
- Работники скотобоен
- Патологоанатомы
- Ветеринары
- Мясники
- Работники медицинских учреждений, где есть непосредственный контакт с больными, имеющими активные фазы туберкулеза.
Характерной особенностью бородавчатого туберкулеза считаются высыпания в виде бугорка сине-красного цвета размером с горошину. Очаги поражения локализуются в тылу костей и на пальцах рук, в редких случаях на стопах. В некоторых случаях вокруг главного очага могут возникать новые бляшки с бородавчатыми образованиями, из которых выделяются капельки гноя.
Диагностика требует определенных навыков, так как клиническая картина может быть спутана с вегетирующей пиодермией, бластомикозом и простыми бородавками. Большое внимание уделяется очагам поражения, которые имеют три особенности: фиолетово-красную каемку, бородавчатые образования и атрофический участок кожи с бугристым дном. Лечение проводится противотуберкулезными препаратами, облучением рентгеновскими лучами, вычищением очагов поражения острой ложечкой и прижиганием.
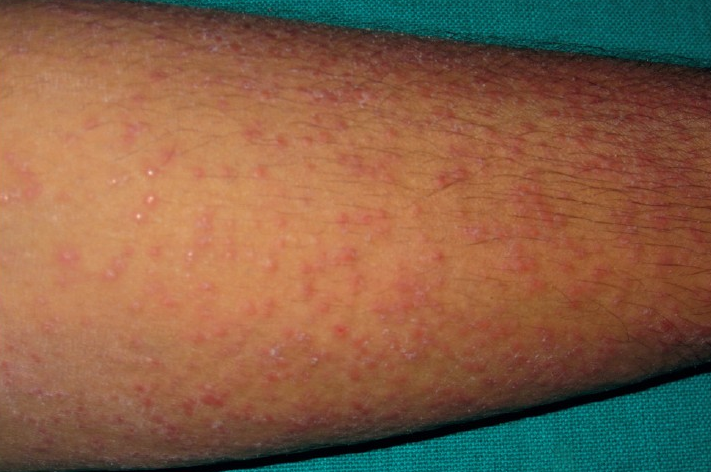
Чаще всего наблюдается у ослабленных детей, страдающих от активного туберкулеза легких и лимфатических узлов. Может также развиваться в следствие лечения туберкулезной волчанки. Данная форма проявляется в виде высыпаний серо-красноватого оттенка по форме фолликул или папул на боковых частях тела, лице, ягодицах и в редких случаях на слизистых оболочках губ. Когда высыпания локализуются группой, их можно спутать с себорейной экземой. Отмечается спонтанное появление и исчезание. Не сопровождаются болезненными ощущениями, на ощупь шероховатые.
После полного излечения туберкулеза внутренних органов пропадают практически все высыпания на коже, в редких случаях оставляя после себя мелкие рубцы в местах очагов поражения. Туберкулиновые пробы положительные, благодаря чему диагностирование не вызывает никаких осложнений. Прогноз благоприятный, лечение такое же как и при других формах туберкулеза.
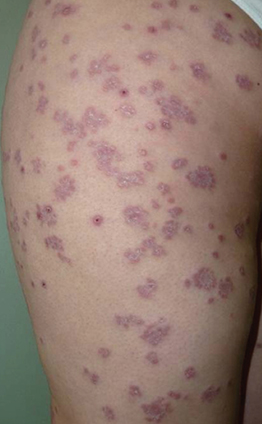
Данная форма чаще всего встречается в детском или юношеском возрасте, поражая преимущественно кожу туловища, лица и поверхности разгибательных конечностей. Характеризуется появлением большого количества фиолетовых узелков, плотно расположенных друг к другу. С течением заболевания образовываются язвочки, результатом которых становятся рубчики с фиолетовым окаймлением. Весь процесс от появления первичных симптомов и до полного выздоровления занимает от 4-8 недель.
Диагностируется папулонекротическая форма туберкулеза кожи с помощью гистологического исследования и на основе клинических проявлений. Лечение проводится ультрафиолетовым излучением и с помощью приема противотуберкулезных препаратов. Прогноз, при условии отсутствия поражения туберкулезным процессом внутренних органов, благоприятный.
Напоследок хотелось бы обратить внимание, что самыми главными условиями для успешного полного излечения от любой формы туберкулеза кожи считаются: своевременное выявление заболевания на ранних стадиях, квалифицированное лечение, улучшение условий жизни и труда и правильное сбалансированное питание.
Туберкулез кожи в 80% случаев диагностируется поздно. Заболевание всегда протекает длительно и тяжело поддается лечению. Признаки и симптомы туберкулеза кожи ярко выражены. Кожные покровы со временем обезображиваются рубцовой тканью. Разнообразные формы заболевания имеют свои симптомы и проявления (в статье имеются многочисленные фото туберкулеза кожи). В недалеком прошлом туберкулезная волчанка была самой распространенной формой туберкулеза кожи. Сегодня чаще регистрируются диссеминированные формы.
Рис. 1. Волчанка кожи носа.
Туберкулез кожи включает в себя целую группу разнообразных по клинике и морфологии кожных заболеваний, которые вызываются микобактериями туберкулеза (МБТ). Возбудители при этом воздействуют на кожу либо напрямую, либо опосредовано. Каждое из заболеваний есть не что иное, как местное проявление туберкулезного поражения всего организма.
Туберкулез всегда развивается в ответ на угнетение иммунитета, а точнее его клеточного звена — Т-лимфоцитов. Этому способствует:
- тяжелые травмы,
- повреждения кожных покровов,
- инфекционные заболевания,
- сбои в работе нервной и эндокринной систем,
- неполноценное питание,
- длительный прием кортикостероидов,
- цитостатическая терапия.
При развитии туберкулеза имеет место:
- количество МБТ,
- поражающее воздействие возбудителей (вирулентность),
- наследственная предрасположенность.
Этиология заболевания
- Возбудителем туберкулеза кожи является микобактерия туберкулеза, которую в 1882 году впервые открыл Р. Кох.
- Туберкулезная палочка принадлежит к семейству лучистых грибов, роду микобактерий, куда, кроме нее, относятся возбудители проказы, склеромы и более 150 видов атипичных микобактерий.
- Размножаются микобактерии путем деления и почкования. Процесс этот длится 24 часа.
- МБТ проявляют значительную устойчивость во внешней среде. Их невозможно выморозить. До 15-и минут они сохраняет жизнеспособность в кипящей воде. В навозе живут до 15-и лет, до 1-го года – в сточных водах. В высушенном состоянии возбудитель сохраняет жизнеспособность в течение 3-х лет.
- Микобактерии устойчивы к фагоцитозу (макрофаги не могут уничтожить микобактерию, хотя начинают с ней борьбу – незавершенный фагоцитоз).
- Существует человеческий, бычий и промежуточный типы МБТ.
- Возбудитель имеет вид вытянутой палочки довольно сложного строения: трехслойная клеточная стенка и внутриклеточная мембрана содержат полисахариды, липопротеиновые комплексы и белки. Белки отвечают за антигенные свойства (туберкулин). Полисахариды играют роль при обнаружении антител. Липидные фракции помогают МБТ противостоять кислотам и щелочам.
Рис. 2. Микобактерии туберкулеза.
Пути распространения туберкулеза кожи
Рис. 3. На фото туберкулез кожи лица и шеи.
Патоморфология
При туберкулезе вокруг внедрившихся туберкулезных палочек возникает бугорок (туберкулюм), компонентами которого являются:
- внутри бугорка явления казеозного некроза (повреждения) тканей и микобактерии туберкулеза (компонент присущ только туберкулезу);
- окружены МБТ клетками, специфичными для любого грануломатозного заболевания – лимфоциты, эпителиоидные клетки и клетки Пирогова-Лангханса (клеточная пролиферация);
- наружный слой (экссудативный компонент) представлен клетками макрофагами, нейтрофилами, эозинофилами (неспецифический компонент).
Рис. 4. Гистологический препарат туберкулезного бугорка.
При туберкулезном поражении кожи чаще встречаются бугорковые структуры с неспецифическим воспалительным инфильтратом (в бугорке мало МБТ или они отсутствуют). Туберкулезные гранулемы характерны для туберкулезной волчанки. При аллергических васкулитах, возникающих в ответ на воздействие микобактерий и продуктов их распада возникают рассеянные формы туберкулеза кожи. В данном случае поражаются сосуды кожи и подкожной клетчатки.
Первичный туберкулез кожи
Данная форма заболевания встречается чрезвычайно редко. Болезнь развивается в период развития первичного туберкулеза. Чаще болеют дети в возрасте до 10-и лет. Вначале появляется папула красновато-коричневатого цвета. Далее в центре папулы появляется язва (туберкулезный шанкр). Периферические лимфоузлы увеличиваются в размерах. Часто изъязвляются. Язвы заживают длительно. На их месте появляются тонкие рубцы. При ослабленном иммунитете заболевание вновь возвращается, обезображивая тело рубцами и шрамами.
Вторичный туберкулез кожи
Заболевание представлено разнообразием локализованных и диссеминированных форм, которые появляются у ранее инфицированных людей. До 75% всех случае занимает туберкулезная волчанка.
В недалеком прошлом туберкулезная волчанка была самой распространенной формой туберкулеза кожи. Сегодня чаще регистрируются диссеминированные формы. МБТ проникают в кожу из региональных лимфоузлов по лимфатическим путям и гематогенно (с током крови). Зачастую болезнь возникает в детском возрасте, протекает длительно, с периодическими обострениями, распространяется медленно.
При болезни поражаются кожные покровы носа, лица, шеи, красной каймы губ, слизистые оболочки полости рта и глаз. Кожа конечностей поражается редко. Туберкулезные бугорки сливаются и образуют люпомы. Их цвет желтовато-ржавый. Размер – до 0,75 мм. Вначале люпомы располагаются глубоко, а потом начинают выступать над кожей.
Рис. 5. Фото люпомы.
Рис. 7. Lupus vulgaris.
Рис. 8. Последствия Lupus vulgaris.
Самая тяжелая форма Lupus vulgaris. При заболевании поражаются слизистые оболочки носа, глаз и полости рта. Вначале на них появляются красно-желтые образования (бляшки). Их поверхность имеет зернистый вид, напоминающий рыбную икру. Со временем процесс поражает хрящи носа и ушей. Далее наступает самопроизвольное отторжение поврежденных мертвых тканей, которое заканчивается стойким обезображиванием лица.
Рис. 9. На фото поражение языка при туберкулезной волчанке.
Рис. 10. Поражение слизистой оболочки полости рта.
Туберкулезные бугорки сливаются, образуя опухолевидное образование до 3-х см в диаметре. При прогрессировании процесса появляется распад подлежащих тканей, сопровождающийся повреждением хрящей и лимфоузлов.
Рис. 11. На фото опухолевая форма туберкулезной волчанки.
Туберкулезные очаги сливаются, но участок поражения не выступает над уровнем кожных покровов. При прогрессировании заболевания появляются язвочки, у которых неровные края и зернистое дно.
Рис. 12. Плоская форма Lupus vulgaris.
Туберкулезные очаги сливаются. Поверхность повреждения покрывается множеством мелких чешуек.
Рис. 13. Псориатическая форма Lupus vulgaris.
Рис. 14. Псориатическая форма Lupus vulgaris.
Туберкулезные очаги сливаются. Поверхность повреждения покрывается множеством крупных чешуек белесоватого цвета, которые плотно прилегают к подлежащим тканям. Внешний вид поражения напоминает бабочку.
Рис. 15. Эксфолиативная (чешуйчатая) форма Lupus vulgaris.
Рис. 16. Эксфолиативная (чешуйчатая) форма туберкулезной волчанки.
Рис. 17. Эксфолиативная (чешуйчатая) форма туберкулезной волчанки.
Сливаясь, туберкулезные очаги образуют опухолевидные образования красноватого цвета – люпус-карциномы. Процесс склонен к озлокачествлению.
Туберкулез кожи колликвативный (скрофулодерма)
После туберкулезной волчанки эта форма туберкулеза кожи стоит на втором месте по частоте заболевания. Свое название она получила от латинского scrofulae — набухшие лимфатические узлы шеи и colliquescere — растопляться. МБТ попадают в кожу из пораженных инфекцией лимфоузлов по лимфатическим путям. Над областью увеличенных лимфоузлов появляются трещины и изъязвления. Процесс локализуется на боковых частях шеи, груди и ключиц. Преимущественно заболевают молодые женщины.
Вначале заболевания появляются плотные безболезненные узелки, которые быстро увеличиваются в размере, образуя, плотно спаянные с подлежащими тканями узлы. Их размеры от 3-х до 5 см. Кожные покровы над лимфатическими узлами приобретают синюшный оттенок. Со временем узел становится мягкой консистенции и вскрывается. Образуется холодный абсцесс (нагноение без каких либо проявлений воспалительной реакции). Из свищевых ходов начинает выделяться гной с кровяными сгустками и кусочками разрушенных (некротизированных) тканей. Язва имеет мягкие края. Дно язвы покрыто желтоватым налетом. Видны многочисленные грануляции. При заживлении язвы появляются рубцы неправильной формы, которые соединяются между собой перемычками и мостиками. Сверху рубцы покрыты сосочковыми выростами.
Рис. 18. Скрофулодерма.
Рис. 19. Скрофулодерма.
Рис. 20. Скрофулодерма.
Язвенный туберкулез кожи (Tuberculosis cutis ulcerosa)
Болезнь чаще поражает мужчин, у которых уже имелся туберкулез внутренних органов. Туберкулезные палочки попадают на кожу из мочи, кала или мокроты самого больного, поражая области естественных наружных отверстий: кожу вокруг ануса, головки полового члена, носа, области вокруг рта, слизистая языка.
Сливаясь, туберкулезные бугорки образуют небольшого размера узелки желтоватого цвета. Со временем узелки нагнаиваются и вскрываются с образованием болезненных язв, затрудняющих естественные акты.
Рис. 21. Язвенный туберкулез.
Бородавчатый туберкулез кожи (Tuberculosis cutis verrucosa)
Бородавчатый туберкулез кожи возникает у ветеринаров и рабочие боен, контактирующих с трупами животных, больных туберкулезом. Данная форма заболевания встречается редко. Поражаются кожные покровы тыла кисти или стоп. Кожные покровы поражаются туберкулезом у больных от постоянного контакта с инфицированной мокротой.
Вначале появляются бугорки, кожа над которыми приобретает синюшный цвет. Постепенно бугорки сливаются друг с другом, образуя плотные инфильтраты синюшного цвета. Со временем сверху они покрываются бородавчатыми разрастаниями, плотными чешуйками и трещинами. Окружает очаг поражения синевато-красный вал, за которым идет зона блестящей кожи. В процессе излечения роговые массы отторгаются, а на месте инфильтрата появляются рубцы. Течение болезни многолетнее.
Рис. 22. На фото бородавчатый туберкулез кожи (Tuberculosis cutis verrucosa).
Рис. 23. На фото бородавчатый туберкулез кожи (Tuberculosis cutis verrucosa).
Рис. 24. На фото бородавчатый туберкулез кожи (Tuberculosis cutis verrucosa).
Папулонекротический туберкулез кожи (tuberculosis cutis papulo-nectrotica)
Папулонекротический туберкулез кожи чаще регистрируется у молодых людей. Болезнь проявляется появлением папул, размер которых не превышает 3 см в диаметре. Поражается кожа ягодиц, живота, разгибательных поверхностей конечностей и грудной клетки. Кожа над папулами становится розовато-синюшного цвета. Со временем папулы изъязвляются. На месте язв появляется корочка серовато-белого цвета, которая замещается белесым рубчиком.
Рис. 25. Tuberculosis cutis papulo-nectroticа. Множественные синюшно-багровые инфильтраты и узлы на голенях.
Рис. 26. Папулонекротический туберкулез кожи голеней. Множественные синюшно-багровые инфильтраты и узлы на голенях.
Диссеминированный милиарный туберкулез кожи лица
Заболевание поражает детей раннего возраста и грудничков. Сегодня во фтизиатрической практике почти не встречается. Чаще поражается кожа лица и шеи. Заболевание отличается от вульгарной волчанки тем, что бугорки не сливаются, а казеоз менее выражен. Желтовато-красные папулы напоминают обычные угри, но гной при надавливании не выделяется. На месте бугорков при заживлении образуются рубчики и пигментные пятна.
Розацеоподобный туберкулез Левандовского
Данная форма заболевания протекает по типу аллергического васкулита. На кожных покровах лица появляются эритемы (покраснения) и телеангиоэктазии (многочисленные расширенные мелкие сосуды). Постепенно кожа приобретает синюшно-красноватый оттенок. Высыпания (туберкулиды) представляют собой плотные образования до полусантиметра в диаметре, без некротических элементов. При заживлении на месте туберкулидов образуются атрофические рубчики.
Рис. 27. На фото розацеоподобный туберкулез Левандовского.
Лихеноидный туберкулез кожи (Tuberculosis cutis lichenoides seu lichen scrofulosorum)
Лихеноидный туберкулез кожи чаще развивается у ослабленных детей, реже — у взрослых, больных туберкулезом. Болезнь проявляется появлением бугорков, которые покрыты светло-серыми чешуйками. Бугорки располагаются симметрично, чаще на коже живота и конечностей. После излечения на месте высыпаний остается пигментация или небольшие рубчики.
Рис. 28. На фото лихеноидный туберкулез кожи.
Индуративный туберкулез кожи (уплотненная эритема)
Данная форма заболевания проявляется в 2-х разновидностях — узловатой эритемы Базена и язвенной эритемы Гетчинсона. Болезнь часто поражает больных с туберкулезом внутренних органов.
Заболевание чаще регистрируется у женщин в возрасте от 16 до 40 лет. Плотные узлы или плоские обширные инфильтраты, которые появляются на кожных покровах голеней, бедер, ягодиц и верхних конечностей, имеют синюшно-красную окраску. Размер уплотнений 3 – 8 см. Уплотнения и инфильтраты расположены часто симметрично, в глубоких слоях кожи и подкожной жировой клетчатки. При регрессии туберкулезных элементов остаются кольцевидные атрофические участки и пигментация.
Иногда очаги сливаются, образуя обширное поражение с изъязвлениями в центре и грязно-серыми грануляциями. Эта форма названа по имени английского врача дерматолога, который впервые ее описал — язвенная эритема Гетчинсона. Без лечения протекает длительно, иногда даже годами. После излечения остаются западающие пигментированные рубцы.
Рис. 29. На фото индуративный туберкулез кожи (уплотненная эритема Базена).
Рис. 30. Язвенная эритема Гетчинсона.
Диагностика туберкулёза кожи
Рис. 31. Вид микобактерий туберкулеза в свете люминесцентного микроскопа.
Процесс диагностики складывается из следующих компонентов:
- Бактериологическая диагностика (обнаружение МБТ в отделяемом из язв, и пунктатов лимфоузлов).
- Диагностическая биопсия с последующим гистологическим исследованием, которая позволяет выявить морфологические компоненты туберкулезного бугорка.
- Выявление заболевания туберкулезом внутренних органов.
- Обнаружение рубцов на коже, как следствие перенесенного ранее туберкулезного поражения.
- Туберкулинодиагностика.
- Пробное лечение.
Диагностическая биопсия вместе с бактериологическим исследованием является самым значимым методом при постановке диагноза туберкулеза.
Выявлять туберкулез кожи предписано врачам дерматологам. Знание групп риска, куда входят больные данной категории, ранних симптомов заболевания и методик диагностики помогает врачам своевременно выявлять болезнь.
На начальных этапах развития туберкулез кожи протекает под маской инфекционных и паразитарных заболеваний, пиодермий, розовых угрей, инфекционно-аллергических васкулитов, поражений кожи при саркоидозе и коллагенозах, инфильтративных поражений слизистой рта и носоглотки, мигрирующих одонтогенных гранулем лица, флебитов и трофических язв нижних конечностей.
Выявление возбудителя на ранних стадиях развития заболевания позволит успешно излечить больного.
Лечение туберкулеза кожи и профилактика
Туберкулезный процесс трудно поддается лечению. От больного требуется большое терпение и самодисциплина. При заболевании страдает не только пораженный орган, но и весь организм в целом. Лечение проводится в противотуберкулезных учреждениях.
Стратегия лечебного процесса заключается в максимально быстром подавлении популяции микобактерий и регрессии патологических изменений, вызванных инфекцией.
Лечение туберкулеза должно быть комплексным с учетом возраста больного и сопутствующей патологии:
- воздействие на инфекцию;
- воздействие на больной организм в целом (иммунный статус) и на происходящие в нем патологические процессы (патогенетическое лечение);
- снижение уровня и ликвидация проявлений симптомов заболевания;
- местное лечение.
Лечение туберкулеза на современном этапе является важным компонентом в борьбе за предупреждение распространение инфекции. Снижение числа бацилловыделителей поможет снизить число инфицированных туберкулезом и предупредить появление новых случаев заболевания. Основу борьбы с туберкулезом составляет:
- Проведение вакцинации.
- Своевременное выявление туберкулеза у взрослых и детей.
- Изоляция ребенка из очага.
- Выявление и лечение контактов.
- Адекватное лечение туберкулеза.
- Укрепление иммунитета.
Туберкулез кожи многолик. В недалеком прошлом туберкулезная волчанка была самой распространенной формой туберкулеза кожи. Сегодня чаще регистрируются диссеминированные формы. Каждое из заболеваний есть не что иное, как местное проявление туберкулезного поражения всего организма. При появлении на кожных покровах изменений разного характера необходимо обратиться к специалисту.
Читайте также:


