Туберкулезный абсцесс головного мозга
Абсцесс образуется в головном мозге в тех редких случаях, когда возникает некроз мозговой ткани одновременно с бактериальным инфицированием. К предрасполагающим заболеваниям относят: хронические легочные инфекции (пневмонит, бронхоэктатическая болезнь, абсцесс легкого), хронические и рецидивирующие синуситы, отит и мастоидит; врожденные пороки сердца или легочные сосудистые мальформации; инфекционные процессы кожи, костей и почек; острый инфекционный эндокардит. При абсцессе нередко не удается установить источник инфекции.
В процессе формирования абсцесс в течение нескольких недель проходит различные стадии — от ограниченного гнойного энцефалита до полного капсулирования. В зависимости от основного заболевания возможно образование единичного или множественных абсцессов. Если абсцесс возникает на фоне инфекционных процессов в придаточных пазухах или Ушах, то он единичен, сочетается с одним или несколькими дочерними абсцессами и локализуется в отделах мозга, ближайших к очагу инфекции. Поэтому при фронтите или этмоидите абсцесс образуется в лобной доле, при сфеноидите — в лобной или передних отделах височной доли, при среднем отите — в средних или задних отделах височной доли, при мастоидите — в мозжечке.
Чаще всего абсцесс мозга вызывают стрептококки, в основном анаэробные или микроаэрофильные, и стафилококки; нередко они обнаруживаются в комбинации с другими анаэробными бактериями или энтеробактериями. Абсцессы, вызываемые токсоплазмами, грибами и туберкулезными микобактериями, обсуждаются ниже.

Наиболее частый симптом — головная боль, к которой присоединяются сонливость, спутанность сознания, парциальные или генерализованные припадки, двигательные и чувствительные нарушения, выпадения полей зрения и нарушения речи. При абсцессе лобной доли возникают локальная боль, гемипарез и судороги на стороне, противоположной поражению. При абсцессе височной доли боль локализуется в лобно-височной области, возникает верхнеквадрантная гомонимная гемианопсия, а при левостороннем поражении — амнестическая афазия и другие афатические расстройства. При абсцессе мозжечка отмечаются боль в заушной области, атаксия на стороне поражения и парез взора в сторону поражения с нистагмом.
При всех абсцессах повышается давление ЦСЖ, в ней обнаруживается плеоцитоз с повышением уровня белка, но нормальным содержанием глюкозы. При КТ и МРТ видны круглые, с кольцевым контрастным усилением очаги. При нарастании ВЧД возможно мозжечковое или ви-сочно-тенториальное вклинение с летальным исходом. Другое осложнение, обычно заканчивающееся смертью, — прорыв абсцесса в желудочки мозга.
Некогда частый, туберкулезный менингит (и легочный туберкулез) все реже встречался в США и Западной Европе в последние десятилетия. Однако с 1985 г. отмечен резкий подъем заболеваемости, ежегодный прирост достиг 16 % (для сравнения: среднее ежегодное снижение заболеваемости в предыдущие 30 лет составляло 6 %). Благодаря энергичным санитарно-гигиеническим мероприятиям, предпринятым Центром по контролю заболеваемости, в последние три-четыре года в США заболеваемость туберкулезом стала снижаться, как и в период до 1985 г. В Индии, Центральной и Южной Африке, районах Центральной и Южной Америки и других странах с неразвитой медициной туберкулез все еще встречается очень часто.
Возбудитель заболевания — Mycobacterium tuberculosis (микобактерия туберкулеза) — как правило, попадает в головной мозг гематогенным путем вследствие бактериемии, возникающей периодически при туберкулезе легких. Менингит может быть проявлением милиарного туберкулеза или развиться вследствие одного или нескольких туберкулезных очагов в головном мозге, из которых инфекция распространяется в его оболочки. Редко первичный очаг туберкулеза локализуется в ушах, кишечнике, почках или позвоночнике.
В отличие от других менингитов экссудат концентрируется на основании мозга. На мозговых оболочках, поверхности головного мозга и эпендиме формируется множество туберкулезных гранулем (очагов, представленных казеозным некрозом, эпителиоидными клетками и гигантскими клетками Лангханса). Характерна гидроцефалия. Относительно часто возникают инфаркты мозга вследствие развития артериита менингеальных артерий.
Клинические и лабораторные характеристики. Лихорадка, головная боль, спутанность сознания и сонливость развиваются не так остро, как при других формах менингита; относительно часто поражаются черепные нервы. В редких случаях заболевание проявляется очаговой неврологической симптоматикой, эпилептическими припадками или симптомами повышения ВЧД.
Основной метод диагностики — исследование ЦСЖ, при котором выявляют повышение давления, плеоцитоз (100-500 клеток в 1 мм3 с преобладанием лимфоцитов через несколько дней), повышение содержания белка до 100—200 мг/дл или более, снижение уровня глюкозы (>40 мг/дл). Если такой анализ ЦСЖ получен у пациента с повышением температуры, то после исключения грибковой инфекции и канцероматоза оболочек показана противотуберкулезная терапия. Туберкулезные палочки часто сложно обнаружить в мазке ЦСЖ, посев на рост бактерии дает положительный результат только через три-четыре недели и позже. Проблема быстрой диагностики решается при использовании полимеразной цепной реакции и метода амплификации ДНК, позволяющих обнаружить небольшое число туберкулезных палочек. Кроме того, современные методы посева на рост культуры позволяют выявить бактерию в течение недели.
При рентгенологическом исследовании органов грудной клетки можно обнаружить зажившие или активные легочные очаги, при КТ и МРТ — гидроцефалию, туберкулему, при МРТ с контрастированием (гадолинием) — повышение интенсивности сигнала от базальных менингеальных оболочек или зоны инфаркта.
Если туберкулезный менингит не распознается и не лечится, то он всегда заканчивается летально. Терапия включает комбинацию препаратов: (1) изониазид (5 мг/кг в сутки для взрослых и 10 мг/кг для детей), (2) рифампицин (600 мг/сут для взрослых и 15 мг/кг для детей); (3) третьим и иногда четвертым препаратами могут быть этамбутол (15—25 мг/кг в сутки), этионамид (750-1000 мг/сут в несколько приемов после еды) или пи-разинамид (20—35 мг/кг в сутки). Продолжительность лечения — от 18 до 24 месяцев.
Если у больного нарушено сознание и выявляется увеличение желудочков, то показано вентрикулярное шунтирование.
а) Определения:
• Заражение кислотоустойчивой палочкой Mycobacterium tuberculosis
• Туберкулез ЦНС практически всегда является следствием гематогенного распространении инфекции (часто при туберкулезе легких):
о Одним из проявлений является туберкулезный менингит (ТБМ)
о Локализованный паренхиматозный инфекционный очаг: туберкулема (часто), туберкулезный абсцесс (редко)
1. Общие характеристики туберкулеза головного мозга:
• Лучший диагностический критерий:
о Базилярный менингит + внемозговой туберкулез (легочный)
о Сочетание менингита с поражением мозговой паренхимы позволяет с высокой вероятностью предположить туберкулез
• Локализация:
о Менингит (базальные цистерны > поверхностные борозды)
о Туберкулемы:
- Обычно в мозговой паренхиме: наиболее часто локализуются супратенториально
- Могут встречаться туберкулемы твердой мозговой оболочки
• Размеры:
о Варьируют от 1 мм до 6 см
о Туберкулезный абсцесс: обычно > 3 см
• Морфология:
о ТБМ: плотный экссудат на уровне основания мозга
о Туберкулема: объемное образование округлой или овальной формы:
- Одиночное или множественные (более часто)
о Туберкулезный абсцесс: крупное одиночное образование, часто многокамерное
• Ассоциированные изменения:
о Костные очаги наиболее часто встречаются в позвоночнике: туберкулезный спондилит (болезнь Потта)
о Менее частая локализация: кости свода черепа (± твердая мозговая оболочка), ухо и сосцевидный отросток
о Туберкулезный шейный лимфаденит
- Объемное образование, представляющее собой конгломерат шейных лимфатических узлов
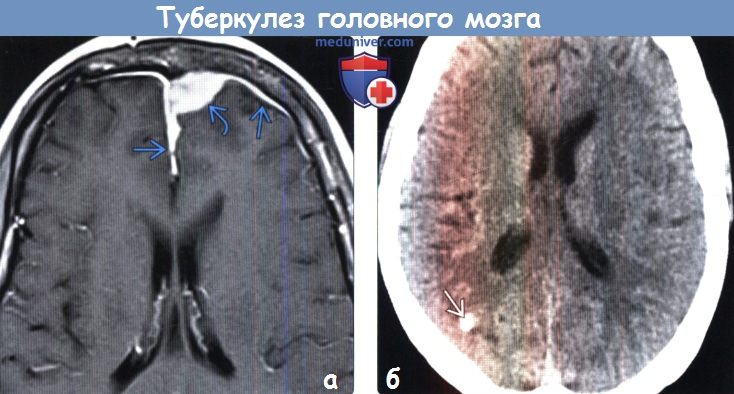
(а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: определяется контрастируемое объемное образование с основанием в твердой мозговой оболочке, к которому прилегают дуральные хвосты. После хирургической резекции был поставлен окончательный диагноз: туберкулема твердой мозговой оболочки. При туберкулезе ЦНС возможно вовлечение твердой мозговой оболочки, что вызывает локальный или диффузный пахименингит. При пахименингите картина при МРТ неспецифична и может имитировать большое число воспалительных и невоспалительных состояний.
(б) Бесконтрастная КТ, аксиальный срез: определяется кальцифицированная туберкулезная гранулема после успешного лечения.
3. МРТ признаки туберкулеза головного мозга:
• Т1-ВИ:
о ТБМ: экссудат изоинтенсивен или гиперинтенсивен по отношению к СМЖ
о Туберкулема:
- Гранулема без казеозного некроза: гипоинтенсивный по отношению к мозговой ткани сигнал
- Гранулема с казеозным некрозом:
Солидное ядро: гипоинтенсивное или изоинтенсивное
Некротическое ядро: снижение интенсивности сигнала в центральной части
Может наблюдаться ободок гиперинтенсивного сигнала (парамагнитный компонент)
• Т2-ВИ:
о ТБМ: экссудат изоинтенсивен или гиперинтенсивен по отношению к СМЖ; могут наблюдаться гипоинтенсивные узелок-ки(редко)
о Туберкулема:
- Гранулема без казеозного некроза: гиперинтенсивный по отношению к мозговой ткани сигнал
- Гранулема с казеозным некрозом: гипоинтенсивный ободок:
Солидная центральная часть: обычно гипоинтенсивный сигнал
Некротическая центральная часть: гиперинтенсивный сигнал
- Часто наблюдается перифокальный отек
о Туберкулезный абсцесс: гиперинтенсивное образование с гипоинтенсивным ободком и выраженным вазогенным отеком
• FLAIR:
о ТБМ: повышение интенсивности сигнала от базальных цистерн, борозд
о Туберкулема и туберкулезный абсцесс: схожие изменения с Т2-ВИ
• ДВИ:
о Может наблюдаться повышение интенсивности сигнала от центральной части туберкулемы
о Ограничение диффузии в области туберкулезного абсцесса о Полезно в выявлении осложнений (инсульт, церебрит)
• Постконтрастные Т1-ВИ:
о ТБМ: интенсивное контрастирование мозговых оболочек, в особенности на уровне основания головного мозга; может иметь узловой характер:
- Точечный/линейный характер контрастирования базальных ганглиев = васкулит
- Редко: вентрикулит, воспаление сосудистого сплетения
- Редко: пахименингит с контрастированием и утолщением твердой мозговой оболочки (может имитировать менингиому)
о Туберкулемы:
- Гранулема без казеозного некроза: узловой гомогенный характер накопления контраста
- Гранулема с казеозным некрозом: ободок контрастного усиления по периферии образования:
Может наблюдаться снижение интенсивности сигнала от некротического ядра
о Кольцевой характер контрастирования с многокамерной структурой
• МР-ангиография:
о Может наблюдаться сужение, неравномерность и окклюзия просвета сосудов
• МР-спектроскопия:
о Повышение пиков липидов и лактата, отсутствие пиков аминокислот в туберкулезном абсцесса:
- Липиды при 0,9 ppm, 1,3 ppm, 2,0 ppm, 2,8 ppm
• Осложнения: гидроцефалия, ишемия
• Хронические изменения: атрофия, Са++, хроническая ишемия
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с получением FLAIR-изображений, ДВИ, постконтрастных Т1-ВИ, ± МР-ангиография, МР-спектроскопия
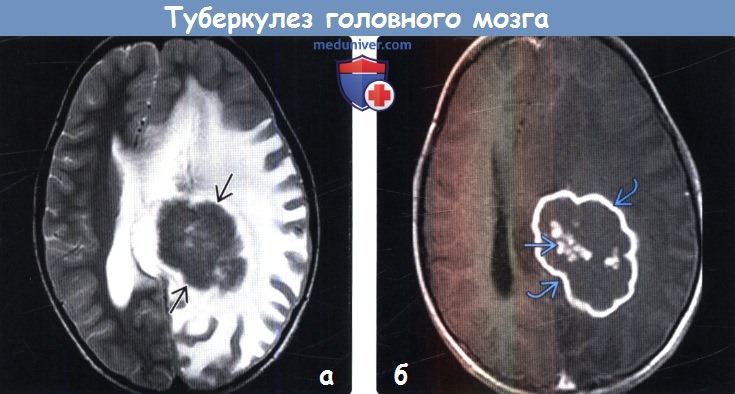
(а) МРТ, Т2-ВИ, аксиальный срез: у пациента с туберкулемой в левой теменной доле определяется крупное перимущественно гипоинтенсивное образование с перифокальным отеком, распространяющимся практически на все полушарие. Обратите внимание на распространение отека на субкортикальные U-волокна без перехода на вышележащую кору.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у этого же пациента определяется кольцевой характер накопления контрастного вещества с точечным очаговым его накоплением в центральных отделах образования. На рутинных МР-последовательностях гигантские туберкулемы могут имитировать новообразования ЦНС.
в) Дифференциальная диагностика туберкулеза головного мозга:
1. Менингит:
• Инфекционный менингит (бактериальный, грибковый, вирусный, паразитарный):
о Кокцидиомикоз, криптококкоз часто имеют базальную локализацию
• Карциноматозный менингит (первичная опухоль в ЦНС или других органах) или лимфома
2. Нейросаркоидоз:
• Характерно контрастирование лептоменинкс и/или твердой мозговой оболочки
• Редко приводит к появлению узлов в мозговой паренхиме
3. Абсцесс:
• Другие гранулемы, паразиты (нейроцистицеркоз), бактериальная инфекция
• При гнойном абсцессе более выражен перифокальный отек, в диагностике полезна МР-спектроскопия
4. Новообразование:
• Первичные или метастатические опухоли могут быть неотличимы от туберкулеза
• Толстая стенка, с узловым характером контрастирования, вариабельные значения коэффициента диффузии
1. Общие характеристики туберкулеза головного мозга:
• Этиология:
о Туберкулез ЦНС практически всегда имеет вторичный характер (часто при туберкулезе легких; редко при туберкулезе ЖКТ или мочевыводящих путей):
- Гиперемия и воспаление распространяются на мозговые оболочки
- Возможно поражение периваскулярных пространств, что обусловливает развитие васкулита
о Патофизиология ТБМ:
- Проникновение через сосудистую стенку при гематогенном распространении
- Разрыв субэпендимальных или субпиальных гранулем с из-литием содержимого в СМЖ
о Патофизиология туберкулемы:
- Гематогенное распространение возбудителя (поражения локализуются на границе серого и белого вещества)
- Распространение менингита в мозговую паренхиму через корковые вены или мелкие пенетрирующие артерии
о Поражение артерий происходит либо напрямую за счет экссудата в базальных отделах, либо опосредованно реактивным артериитом (до 40% пациентов):
- Инфекция вызывает спазм артерий, что приводит к развитию тромбоза и инфаркта
- Наиболее часто поражаются лентикулостриарные артерии, СМА, таламоперфорирующие артерии
- Инфаркты наиболее часто локализуются в базальных ганглиях, коре больших полушарий, мосту, мозжечке
2. Макроскопические и хирургические особенности:
• ТБМ: плотный желатиноподобный экссудат в цистернах
• Туберкулема: солидное ядро без казеозного некроза или некротическое ядро с казеозным некрозом:
о Редко прогрессирует с формированием туберкулезного абсцесса:
- Дольчатое объемное образование столстым ободком, встречается в мозговой паренхиме, субарахноидальном пространстве, твердой мозговой оболочке
• Туберкулезный абсцесс: инкапсулированное скопление гноя с большим количеством жизнеспособных туберкулезных палочек
3. Микроскопия:
• ТБМ: воспалительные клетки, хрупкие неокапилляры:
о Казеозный некроз, хронические гранулемы, эндартериит, периваскулярные воспалительные изменения
• Туберкулема:
о Стадия ранней инкапсуляции: фибробласты в периферических отделах, эпителиоидные клетки, гигантские клетки Лангерганса, лимфоциты
о Стадия поздней инкапсуляции: зрелые туберкулемы состоят из толстого слоя коллагена, центрального расплавленного вещества, подвергшегося казеозному некрозу
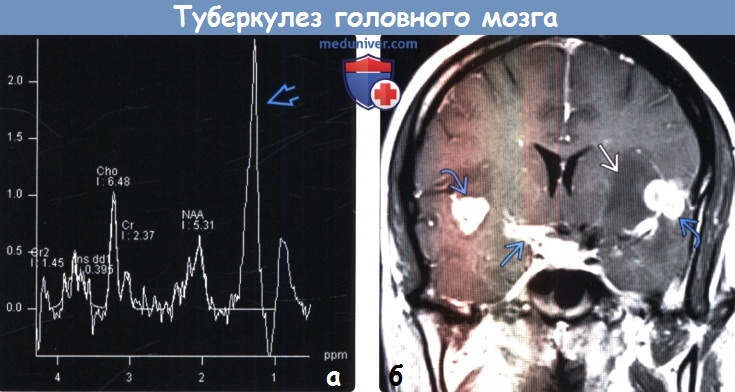
(а) МР-спектроскопия (PRESS, промежуточное эхо): у того же пациента определяются снижение пика NAA и повышение пика липидов (1,3 ppm), что часто наблюдается при туберкулезе.
(б) МРТ, постконтрастное Т1-ВИ, корональный срез: у пациента с туберкулезным менингитом определяются базил-лярный менингит с локализацией экссудата вокруг СМА, а также контрастируемые туберку-лемы, прилегающие к сильвиевым бороздам. Обратите внимание на слабый гипоинтенсивный сигнал от базальных ганглиев слева, обусловленный артерии-том/ишемией.
д) Клиническая картина:
1. Проявления туберкулеза головного мозга:
• Наиболее частые признаки/симптомы:
о Варьируют отлегкого менингита без очаговой неврологической симптоматики до комы
о ТБМ: лихорадка, спутанность сознания, головная боль, летаргия, менингизм
о Туберкулема: судорожные приступы, повышение внутричерепного давления, отек диска зрительного нерва
• Клинический профиль:
о ЛП: повышение содержания белков, плеоцитоз (лимфоцитарный), снижение содержания глюкозы, отсутствие возбудителей:
- Изменения в СМЖ при изначальной ЛП наблюдаются в 40% случаев
- Микобактерии растут медленно, для получения культуры требуется 6-8 недель
- Для подтверждения диагноза туберкулез в раннем периоде может быть полезна ПЦР
о Кожная проба на туберкулез может дать отрицательный результат, в особенности на ранней стадии заболевания
о Часто наблюдается повышение скорости оседания эритроцитов
2. Демография:
• Возраст:
о Возникает в любом возрасте, но чаще между первым и третьим десятилетиями жизни
• Эпидемиология:
о Во всем мире: 8-10 млн случаев ежегодно
о Повторно возникающее инфекционное заболевание (иммиграция из эндемичных регионов, СПИД, штаммы с лекарственной устойчивостью)
о Туберкулез ЦНС: 1 % от всех случаев туберкулеза, 10-15% от всех случаев внелегочного туберкулеза
3. Течение и прогноз:
• Долгосрочная заболеваемость в 80% случаев: задержка умственного развития, паралич, судорожные приступы, ригидность мышц, нарушения речи и зрения
• Смертность среди пациентов составляет 25-30%; выше среди пациентов со СПИД
• Осложнения: гидроцефалия (в 70% случаев), инсульт (до 40% случаев), нейропатии черепных нервов (часто ЧН III, ЧН IV, ЧН VI), свищ
• Разрешение туберкулем может длиться от нескольких месяцев до лет
4. Лечение:
• При отсутствии лечения ТБМ может приводить к смерти в течение 4-8 недель
• Необходима комбинированная терапия: изониазид, рифампицин, пиразинамид, ± этамбутол или стрептомицин
• Несмотря на проводимую терапию возможно прогрессирование очага поражения или увеличение его размеров
• При гидроцефалии обычно необходимо отведение СМЖ
е) Диагностическая памятка:
1. Обратите внимание:
• Туберкулез часто имитирует другие заболевания, такие как новообразования
2. Совет по интерпретации изображений:
• Сочетание менингита и очагов поражения мозговой паренхимы характерно для туберкулеза
ж) Список литературы:
- Garcia-Monco JC: Tuberculosis. Handb Clin Neurol, 121:1485—99, 2014
- Torres C et al: Central nervous system tuberculosis. Top Magn Reson Imaging. 23(3)473-89,2014
- Thwaites GE et al: Tuberculous meningitis: more questions, still too few answers. Lancet Neurol. 12(10):999-1010, 2013
- Patkar D et al: Central nervous system tuberculosis: pathophysiology and imaging findings. Neuroimaging Clin N Am. 22(4):677—705, 2012
Редактор: Искандер Милевски. Дата публикации: 15.4.2019

Туберкулез нервной системы является одним из осложнений туберкулезной инфекции. Клинические симптомы, лабораторные и нейровизуальные признаки патологии неспецифичны. Гематогенное, лимфогенное или периневральное распространение микобактерий главная причина развития заболевания ЦНС.
Виды и симптомы заболеваний
Туберкулез центральной нервной системы (ТБ) – наиболее опасная форма внелегочной формы болезни, может проявляться в виде:
Клиническое начало болезни может быть острым, но чаще происходит постепенное прогрессирование патологии.
- Лихорадка.
- Чрезмерное потоотделение.
- Апатия.
- Рвота.
- Судороги.
- Головная боль.
- Проблемы со сном.
Признаки запущенной формы поражения нервной системы при туберкулезе:
- Снижение концентрации сахара.
- Светобоязнь.
- Плеоцитоз.
- Очаговый неврологический дефицит.
- Паралич лица.
- Гемиплегия.
- Отсутствие речевой деятельности.
- Дизартрия и парез языка.
- Хориоретинит.
Возможны нарушения зрения, возникновение эпилептических припадков. Если воспаление достигает мозга, усиливается неврологический дефицит, такой как паралич.
Менингит ТБ – туберкулез мозговых оболочек возникает как вторичное заболевание на фоне основной проблемы. Встречается чаще у больных с ослабленным иммунитетом. В группе риска:
- Лица, принимающие Кортизон.
- Диабетики.
- Инфицированные гриппом.
- Хронические алкоголики.
Бактерия проникает в мозг через кровь или лимфатическую систему. Обструкция потока ЦНС приводит к повышению внутричерепного давления, гидроцефалии и снижению уровня сознания.
Неврологические проявления болезни многочисленны, их характер врач описывает по патогенезу.
Туберкулезный менингит редко встречается в острой форме. Воспалительный процесс начинается постепенно и может длиться от 3-5 дней до 3-6 недель бессимптомно. Начальная стадия характеризуется:
- Плохой работоспособностью.
- Потерей аппетита и веса.
- Головной болью.
- Усталостью.
- Изменениями личности.
Признаки патологии мозговых оболочек увеличиваются по мере прогрессирования болезни. Неправильный диагноз и лечение приведет к повреждению черепных нервов, нарушениям сознания. Период клинических проявлений с остаточными явлениями (гидроцефалией, эпилептическими припадками) составляет 6-8 месяцев.
Туберкулез ЦНС редко встречается в форме туберкулезного энцефалита, наблюдается исключительно у детей с легочной формой патологии. На риск распространения инфекции в ЦНС после воздействия ТБ влияют возраст ребенка и иммунный статус, включая вакцинацию БЦЖ.
Характеризуется менингоэнцефалит отеком мозга, иногда с признаками, сходными с острым диссеминированным энцефаломиелитом. Проявляется различными симптомами начиная от очаговых неврологических нарушений до судорог и расстройствами сознания.
Это конгломератные казеозные очаги в веществе головного мозга, которые развиваются из глубоких бугорков, приобретенных во время недавнего или отдаленного периода бактериемии. Расположенные в центре активные поражения могут достигать больших размеров без появления признаков менингеального воспаления.
Воспалительный процесс образует области церебрита (инфильтрация мозговых тканей) или формирование абсцесса. Более типичное течение болезни – слияние казеозных очагов и фиброзной инкапсуляции (ТБ). На ранней стадии поражения односторонние, бесследно исчезают при медикаментозной терапии.
Лечение
Нейротуберкулез развивается в течение нескольких месяцев, с небольшими побочными эффектами. Развитие резистентности к патогенам усложняет терапию. Поражение нервной системы при туберкулезе – потенциально разрушительное заболевание и может потребовать неотложной медикаментозной или хирургической терапии.
Медикаментозное лечение туберкулеза ЦНС остается неизменным на протяжении десятилетий. Врачи назначают препарат Изониазид. Существует 2 метода поступления лекарства в организм больного:
Во время лечения данным средством введение пиридоксина (витамина B6) необходимо для предотвращения гиповитаминоза. Пациентам, которые без сознания назначается введение хлоркальциевой соли стрептомицина с помощью спинномозговой пункции. Введение кортикостероидов независимо от возраста пациента и тяжести болезни снижает смертность.
Показания к операции часто связаны с опасностью для жизни или когда точная этиология неврологического заболевания сначала неясна. Внешний дренаж предпочтительнее в качестве скорой помощи на запущенных стадиях. Восстановление после нейрохирургического вмешательства длительное и болезненное.
Осложнения и прогнозы
Ранняя диагностика, немедленное начало противотуберкулезной терапии, клиническая стадия являются важными факторами выздоровления. При базилярной форме менингита отмечается удовлетворительный прогноз на полное восстановление больного. Без адекватного лечения пациенты умирают в результате повышения внутричерепного давления.
Туберкулез остается серьезным вызовом для здравоохранения и признан ВОЗ глобальным неотложным состоянием в 1993 году. Согласно оценкам этой организации, ежегодно заболевает 7-8 млн. человек и умирает 3 млн. Частота внелегочного туберкулеза прямо пропорциональна частоте легочного, а поражение нервной системы достигает 5-15% в первой группе со значительным привлечением детей.
Эта статья посвящена патоморфологии, клинической картине и терапии неврологических осложнений туберкулезной инфекции.
Различные клинические формы НТ:
- туберкулезный менингит;
- туберкулема;
- туберкулезный абсцесс;
- церебральный милиарный туберкулез;
- туберкулезная энцефалопатия;
- туберкулезный энцефалит;
- туберкулезная васкулопатия.
Туберкулезный менингит
Это состояние характеризуется менингоэнцефалитом с привлечением как мозговых оболочек, так церебральной паренхимы и сосудистой системы. Первичным процессом является образование толстого желатинозного туберкулезного экссудата и его распространение по субарахноидальном пространстве. Обычно такое происходит на основании черепа и распространяется в базальные цистерны и сильвиевую борозду.
Аналогично экссудаты нередко привлекают сосудистые сплетения боковых желудочков. Микроскопически они включают полиморфноядерные лейкоциты, макрофаги, лимфоциты и эритроциты в комплексе с бациллами, а с прогрессированием заболевания начинают доминировать лимфоциты и соединительнотканные элементы. Капилляры, вены, мелкие артерии по соседству с экссудатом воспаляются. Васкулит, который вызывает сосудистую окклюзию и мозговую ишемию, является распространенным следствием туберкулезного артериита. Гидроцефалия преимущественно связующего типа возникает из-за нарушения оттока ликвора, вызванного блокировкой базальных цистерн, 4-го желудочка и водопровода.
Внутричерепная туберкулема
Патогенез внутричерепной туберкулемы идентичен туберкулезному менингиту. Они представляют несосудистые гранулематозные новообразования, в основе которых находятся эпителиоидные клетки, а по периферии - лимфоциты и гигантские клетки Лангерганса. Внутри часто находят некротические участки казеозного материала, часто нагноившиеся, откуда можно посеять палочки Коха. Туберкулемы преимущественно имеют субтенториальную локализацию у детей, но супратенториальную - у взрослых. Реже они встречаются в зоне турецкого седла и шишковидного тела. Иногда обнаруживают их парадоксальное увеличение на фоне туберкулостатической терапии.
Туберкулезный абсцесс
Когда казеозная основа тубекулемы разжижается, формируется туберкулезный абсцесс. Они обычно зачастую большего размера, единичные или многочисленные, чаще возникают при иммуносупрессии. Абсцессы туберкулезного генеза встречаются реже, чем туберкулемы, более вероятно ассоциируются с отеком мозга. В них имеется выраженный гной, который включает много полиморфноядерных лейкоцитов и бацилл, а стенки не имеют гранулематозной реакции.
При НТ абсцесс представляет конец спектра воспалительной реакции. Факторы, которые способствуют его формированию, остаются неизвестными. Вероятно, это резистентность макроорганизма, маршрут и массивность инфицирования. Некоторое отношение к упомянутым процессам, в частности разрежения казеозного материала, вероятно, имеют гидролитические ферменты (протеазы, липазы, нуклеазы).
Туберкулезная энцефалопатия
Эта клиническая единица была описана только в новорожденных и детей. Она включает диффузный отек белого и частично - серого вещества. Лейкоэнцефалопатии обнаруживают не только по соседству, но и в местах, удаленных от зон экссудата. Описанное состояние является редким, развивается как осложнение легочного туберкулеза, также характеризуется массивной демиелинизацией головного мозга.
Хронический туберкулезный менингит
Хронический менингит обозначают как клинический синдром, характеризующийся признаками менингита или менингоэнцефалита и изменениями ликвора, который персистирует по крайней мере 4 недели. Его могут вызвать различные инфекционные и неинфекционные факторы. Среди инфекционных важнейшее значение имеют M. tuberculosis, C. neoformans и Tenia solium metecestode .
Симптоматика заболевания (НТ) является отражением патоморфологических изменений, которые модифицируются по возрасту больных. Чтобы адекватно оценить степень тяжести заболевания, была введена система стадирования. Она оказалась очень ценной в структурировании и интерпретации эффективности туберкулостатической терапии, а также прогноза болезни.
Клиническое стадирование НТ
- Стадия 1. Больной в состоянии сознания и рациональный, неврологческие симптомы отсутствуют, неспецифические признаки болезни.
- Стадия 2. Больной в состоянии сознания с изменениями поведения; симптомы раздражения мозговых оболочек, мелкие неврологические симптомы (параличи черепных нервов и гемипарез).
- Стадия 3. Судороги, насильственные движения, коматозное состояние с выраженным неврологическим дефицитом (ригидность мышц затылка, геми- или парапарез, отек дисков зрительных нервов, параличи черепных нервов)
В продромальном периоде (2-4 недели) у пациента обычно имеющиеся неспецифические симптомы (общая слабость, анорексия, лихорадка, миалгии и головные боли). Такие признаки, как фотофобия, головная боль, лихорадка, тошнота, рвота и ригидность мышц затылка с различными изменениями психического статуса является определяющими клиническими чертами развернутого НТ.
Доминирующие клинические признаки НТ
Симптомы и синдромы
Частота (%)
Удрученный фтизиатрический анамнез
Параличи черепных нервов
Отек дисков зрительных нервов
Продолжительность представленных симптомов может достигать от 1 дня до 9 месяцев. Клинические проявления НТ не модифицируются ВИЧ-инфекцией, как, например, при криптококковом менингите. Гидроцефалия чаще наблюдается у детей, чем у взрослых. Непрерывная субфебрильная температура обычно имеется у 80% пациентов. Согласно выводам нескольких исследований, выяснения факта недавнего контакта с туберкулезным больным более целебные в диагностике (70-90%), чем собственно анамнез пациента (до 55%). Распространенными являются параличи черепных нервов, в том числе 6-го и реже - 3-го, 4-го, 7-го и 8-го.
Гемипарез, отек дисков зрительных нервов и судороги случаются в 10-15% пораженных лиц. С прогрессированием заболевания нарастают признаки церебральной дисфункции. Поведенческие изменения (апатия, дезориентация) имеют склонность к трансформации в летаргию, сопор, кому. Терминальные стадии болезни характеризуются глубокой комой, децеребрационной ригидностью, спазмами. Клинические симптомы туберкулемы связанные с локализацией в головном мозге и характеризуются внутричерепной гипертензией, болями головы, судорогами и отеком дисков зрительных нервов. Лихорадка и признаки системной инфекции при этом имеющиеся редко.
Симптоматика часто хроническая и медленно прогрессирующая, средняя продолжительность - несколько недель или месяцев. Туберкулезные абсцессы имеют быструю эволюцию клинической картины по сравнению с туберкулемами, их ведущими симптомами преимущественно является острая боль головы с лихорадкой и фокальный неврологический дефицит, как правило, супратенториальных генеза.
Лечение НТ, подобно другим формам туберкулезной инфекции, направленное на уничтожение как внутриклеточных, так и внеклеточных возбудителей и предотвращения развития лекарственной резистентности с помощью комбинированной фармакотерапии. Важными факторами определения прогноза является ранняя диагностика, клиническое стадирование больных, основа клинических проявлений и быстрое назначение туберкулостатических агентов. Сегодня не существует общего консенсуса относительно того, какое количество препаратов применять и в течение какого периода. К антитуберкулезным лекарствам для лечения НТ относят изониазид, рифампицин и пиразинамид, они хорошо проникают в ликвор. При воспалении мозговых оболочек концентрации этих медикаментов в спинномозговой жидкости (СМЖ) эквивалентны или даже выше, чем при отсутствии воспаления. Изониазид, пиразинамид, этионамид и циклосерин хорошо проникают в субарахноидальное пространство независимо от того, есть воспалительный процесс или его нет. Рифампицин в этом смысле хуже. Рифампицин, стрептомицин и этамбутол проникают в адекватных концентрациях в ликвор только при воспаленных оболочках.
Важнейшей детерминантой НТ является неврологическая стадия заболевания, при которой начато лечение. Если прием туберкулостатиков и кортикостероидов начат на 1 стадии, то заболеваемость и смертность остаются низкими, на 3 стадии смертность достигает 50%, а те, кто выжили, имеют выраженный резидуальный дефицит. Отсрочка специфических агентов в коматозного пациента обычно ассоциируется с очень плохим прогнозом. Причиной такой отсрочки может быть низкий уровень диагностической настороженности, неспецифическая ликворологическая картина, отсутствие анамнестических данных.
Другими факторами, которые коррелируют с плохим прогнозом, является возраст больного (до 3 и после 50 лет) и сосуществования милиарного туберкулеза. Неблагоприятные показатели СМР - пониженный уровень глюкозы и очень повышен - белка. Кроме того, неблагоприятными факторами НТ является внутричерепная гипертензия с гидроцефалией, инфицирование мультирезистентными штаммами, ассоциированная ВИЧ-инфекция и возраст без предварительной вакцинации.
Примерно у 20-50% выживших, отмечаются многие неврологических признаки. Это задержка психического развития, психические расстройства, судороги, слепота, глухота, офтальмоплегия и гемипарез. Эндокринопатии вследствие поражения гипоталамуса или соседних базальных цистерн могут проявиться клинически спустя месяцы и годы после выздоровления.
Читайте также:


