Ветряная оспа при туберкулезе
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи. Возбудителем ветряной оспы является вирус крупных размеров
Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается.
В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Вирус имеет центральное ядро, липидную оболочку, содержит ДНК. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10–15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи — воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Входными воротами инфекции является слизистая оболочка верхних дыхательных путей. Размножаясь на слизистых оболочках, вирус в конце инкубационного периода попадает в кровь, обусловливая вирусемию. С током крови он разносится по всему организму. Возбудитель фиксируется преимущественно в эпителии кожи и слизистых оболочек, где, размножаясь, приводит к появлению патогномоничной для ветряной оспы сыпи.
Вирус не только дерматотропен, но,в известной степени, и нейротропен, что проявляется в его способности вызывать поражения со стороны нервной системы. Пузырьки при ветряной оспе образуются в результате вакуолизации клеток с очень незначительной сетчатостью. На ранних стадиях ядра пораженных клеток содержат сферические эозинофильные включения (тельца Тиццера). В процессе дегенерации ядер эти тельца выходят в цитоплазму. Клеточные вакуоли быстро сливаются со смежными, образуя везикулу. Вначале везикула бывает многокамерной, состоит из маленьких полостей, отделяемых друг от друга клеточными тяжами, которые в дальнейшем быстро разрываются благодаря наполнению везикул жидкостью. Поражается в основном мальпигиевый слой. Изменения на слизистых оболочках носят тот же характер, что и в эпидермисе. Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
В течении ветряной оспы выделяют 4 периода: инкубационный, продромальный, периоды высыпания и образования корочек. Инкубационный период составляет при ветряной оспе 10–21 день. Продромальные явления могут отмечаться в течение 1-2 сут до начала высыпания. При этом больной испытывает недомогание, снижается аппетит, возникают головная боль, тошнота, иногда рвота. Если продромальный период отсутствует, то заболевание начинается с появления сыпи. Период высыпания у большинства больных протекает без особых нарушений общего состояния. Лихорадка совпадает с периодом массового появления сыпи, при этом у взрослых она достигает значительных цифр. Высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
Первые элементы сыпи могут появиться на любом участке тела, но чаще на лице, волосистой части головы, спине, реже — на животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует.
Клинический пример: больной С.,23 года, студент, обратился к участковому врачу с жалобами на повышение температуры до 38,8°С , головную боль, слабость, недомогание, высыпания на лице, волосистой части головы, туловище и конечностях. Со слов пациента, он заболел два дня назад; возникли недомогание, слабость, температура повысилась до 37,4°С. На следующий день состояние ухудшилось, температура поднялась до 38,0°С, отмечалась головная боль, была однократно рвота. К вечеру появилась обильная сыпь (рис. 1).
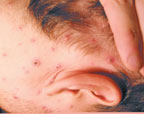 |
| Рисунок 1. Полиморфная сыпь при ветряной оспе на лице и волосистой части головы |
Объективно: состояние средней тяжести. Температура тела — 39,0°С. На коже лица, волосистой части головы, туловище, конечностях имеется обильная полиморфная сыпь. На одном участке можно встретить папулы, везикулы, пустулы. Беспокоит кожный зуд. Слизистая ротоглотки гиперемирована, на мягком небе и язычке отмечаются в небольшом количестве везикулы и эрозии. Пальпируются увеличенные болезненные лимфатические узлы шеи. В легких дыхание везикулярное, хрипов нет. ЧДД — 22/мин. Тоны сердца приглушены, ритм правильный. ЧСС — 92/мин. АД — 90/60 мм рт. ст. Язык сухой, обложен белым налетом. Живот при пальпации мягкий, безболезненный во всех отделах. Печень, селезенка не увеличены. Мочевыделение не нарушено. Менингеальной, очаговой неврологической симптоматики нет. В группе, где учится пациент, отмечались подобные случаи болезни.
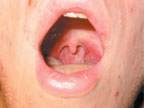 |
| Рисунок 2. Эрозия на слизистой ротоглотки |
В зависимости от течения различают следующие клинические формы ветряной оспы.
Типичные и атипичные. Среди атипичных, в свою очередь, различаются следующие формы: рудиментарная, геморрагическая, буллезная, гангренозная, генерализованная.
По тяжести формы заболевания могут быть легкие, средние и тяжелые. Последние бывают: а) с выраженной общей интоксикацией; б) с выраженными изменениями на коже.
При типичной форме общее состояние больного страдает редко, температура кратковременно повышается до 37-38°С, обычно в период массового высыпания. Полиморфизм сыпи хорошо выражен. Общая продолжительность высыпания при типичной форме составляет 3–5 дней. Энантема наблюдается в 70% случаев. Осложнения встречаются редко.
При атипичном течении ветряной оспы отклонения от обычного возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом.
Рудиментарная форма протекает без сыпи или со скудным высыпанием, при этом элементы сыпи не достигают своего полного развития, ограничиваясь только появлением мелких красных пятнышек. Иногда сыпь может состоять всего лишь из нескольких папул и мелких, едва заметных пузырьков, при этом полиморфизм сыпи слабо выражен. Высыпания на слизистых также единичны.
При геморрагической форме на 2-3- день болезни высыпания наблюдается скопление геморрагического содержимого в пузырьках при одновременном появлении петехий и крупных кровоизлияний на коже и слизистых оболочках. Возможны кровотечения из десен, носа и желудочно-кишечного тракта. Корочка, образующаяся при этой форме, черного цвета, глубоко находящаяся в коже, нередко изъязвляется (рис. 3).
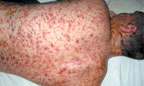 |
| Рисунок 3. Полиморфные высыпания с геморрагическим компонентом у больного ветряной оспой |
Эта форма болезни наблюдается у больных с предшествующими геморрагическими явлениями — при капилляротоксикозе, болезни Верльгофа.
При буллезной форме на коже наряду с типичными ветряночными пузырьками наблюдаются большие дряблые, тонкостенные пузырьки с желтовато-мутным содержимым, которые подсыхают медленнее, чем обычно, и образуют корочку или же, лопаясь, превращаются в длительно не заживающие мокнущие поверхности. При буллезной форме самостоятельно образованные пузырьки, быстро увеличиваясь по периферии, могут сливаться в большие пузыри.
Для гангренозной формы характерен прогрессирующий некроз. Через несколько дней после появления везикул вокруг некоторых из них появляются гангренозные ободки, распространяющиеся по периферии. Пузырьки круглые, крупные, диаметром в несколько сантиметров, наполненные гнойно-кровянистым содержимым. После вскрытия на их месте образуется некротический струп, при отторжении которого обнаруживаются долго не заживающие язвы различной глубины с подрытыми краями, с грязным гнойным дном. Для этой формы характерна выраженная интоксикация, высокая летальность. Гангренозная форма наблюдается редко, главным образом у детей со сниженной реактивностью организма.
Генерализованная (висцеральная) форма возникает при лечении стероидными гормонами, у людей, ослабленных тяжелыми заболеваниями. Характерно поражение внутренних органов. Течение болезни очень тяжелое, нередко с летальным исходом.
Ветряная оспа считается доброкачественным заболеванием, однако в ряде случаев могут развиться осложнения (примерно у 5% больных), иногда очень тяжелые.
Среди осложнений ветряной оспы наиболее часты различные гнойные поражения кожи — абсцессы, фурункулы, флегмоны. В основе гнойных осложнений кожи лежит суперинфекция стафилококками или стрептококками. Одной из частых причин инфицирования является расчесывание больным зудящих мест кожи. В большинстве случаев входными воротами гнойной инфекции становится поврежденный ветряночный пузырек.
Менее распространенные осложнения: энцефалит, миокардит, пневмония, кератит, нефрит, артрит, гепатит.
Клинически выраженная картина ветряночной пневмонии — одна из особенностей ветряной оспы взрослых. При этом непосредственно перед высыпанием, чаще одновременно с массовым высыпанием и повышением температуры, у больного появляются одышка, цианоз, кашель с кровянистой мокротой, боли в груди. Физикальные изменения часто отсутствуют или очень незначительны. На рентгенограмме видны обильные мелкие очажки на всем протяжении. Клинические проявления пневмонии наблюдаются в течение 7–10 дней, рентгенологические изменения — до 1-2 месяцев.
Поздние ветряночные энцефалиты появляются чаще во время угасания сыпи с 5–15-го дня болезни, но могут возникать и позже. Для поздних ветряночных энцефалитов обычны более плавное развитие и независимость от характера высыпания и тяжести течения ветряной оспы. Одновременно с кратковременными подъемами температуры у больных к концу ветряночного высыпания наблюдаются вялость, головная боль, рвота, а через несколько дней основные симптомы. Энцефалиты могут быть различной локализации: атактические формы, миелиты и энцефаломиелиты, энцефалиты с поражением психики, изолированное поражение нервов, менингоэнцефалиты, при этом чаще регистрируется атактический синдром. Наблюдались поздние ветряночные энцефалиты с парезом конечностей и полной временной потерей зрения. Среди энцефалитов, дающих менее благоприятный прогноз, можно упомянуть формы с поражениями подкорковых узлов. К исключительно редким последствиям ветряночных менингоэнцефалитов относится поражение психики с последующей идиотией. Для ветряночного энцефалита и других неврологических осложнений ветряной оспы характерна обратимость процесса.
Поражение почек — редкое осложнение. Нефрит при ветряной оспе чаще появляется на 2-й неделе к концу высыпания. Он начинается остро: с подъема температуры до высоких показателей, рвоты, головной боли и болей в животе. Изменения в моче бывают умеренными и выражаются в появлении незначительного количества белка, небольшой гематурии, единичных цилиндров. Это осложнение протекает легко и к 12–15-му дню болезни исчезает.
Ветряная оспа представляет значительную опасность для будущих матерей, особенно в первые месяцы беременности. Возможно патологическое влияние на развитие плода, иногда выкидыш, в поздние сроки могут возникнуть тяжелые висцеральные формы ветряной оспы у новорожденных, способные привести к летальному исходу.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливается, главным образом, на основании клиники, при этом учитываются данные эпидемиологического анамнеза. Из лабораторных методов используют вирусоскопический, вирусологический, молекулярно-биологический и серологический. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением, вирус обнаруживается с помощью обычного светового микроскопа.
Основным вирусологическим методом можно считать ПЦР, так как она очень информативна. Этим способом определяют ДНК-вируса. Кроме того, можно выделить вирус в культуре тканей, но данный метод очень дорогостоящий и занимает много времени. Из серологических методов используют РСК, РИМФ и ИФА.
Ветряную оспу следует дифференцировать с натуральной оспой, опоясывающим герпесом, полиморфной экссудативной эритемой, импетиго, везикулезным риккетсиозом (табл. 1).
Большое место в терапии больного занимают гигиенические мероприятия, цель которых — предотвращение вторичной инфекции. В период высыпания и лихорадки требуется соблюдение постельного режима. Элементы сыпи смазывают раствором анилиновых красителей: 1-2% водным или спиртовым растворами бриллиантового зеленого, генцианового фиолетового, метиленового синего. Очень хорошо смазывать элементы сыпи водными растворами марганцовокислого калия в разведении 1:5000 или 2-3% йодной настойки. При поражении слизистых полости рта необходимо полоскание слабым раствором марганцовокислого калия. Афты смазывают раствором бриллиантового зеленого. Эффективна обработка 3% раствором перекиси водорода. Для уменьшения зуда кожу можно смазывать глицерином, обтирать водой с уксусом или спиртом. Показаны антигистаминные препараты (псило-бальзам, фенистил). При тяжелой форме заболевания с выраженными симптомами интоксикации проводится дезинтоксикационная терапия. Эффективны в отношении лечения ветряной оспы противовирусные препараты (ацикловир, видарабин) (табл. 2). Антибиотики при ветряной оспе назначают в случае присоединения вторичной бактериальной инфекции и гнойных осложнений.
Общая профилактика ветряной оспы заключается в своевременной диагностике, ранней изоляции больного с последующим проветриванием и влажной уборкой помещения. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети до 7 лет, вступавшие в контакт с больными ветряной оспой, не болевшие и посещающие детские учреждения, изолируются до 21-го дня с момента контакта.
- Зубик Т. М. и др. Дифференциальная диагностика инфекционных болезней. - Л., 1991.
- Руководство по инфекционным болезням // Под ред. Ю. В. Лобзина. - СПб., 2001.
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. - М., 1999.
- Баран В. М., Талапин В. И. Фармакотерапия инфекционных болезней. - Минск, 1995.
- Детские инфекционные болезни // Под ред. В. В. Фомина. - Екатеринбург, 1992.
- Беренбейн Б. А. и др. Дифференциальная диагностика кожных болезней. - М., 1989.
- Соринсон С. Н. Неотложные состояния у инфекционных больных. - Л.: Медицина, 1990.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
Т. Э. Мигманов, кандидат медицинских наук
Московский медико-стоматологический университет

Ветряная оспа относится к числу наиболее распространенных заболеваний детского возраста. За последние годы заболеваемость ветрянкой в России увеличилась почти в 2 раза. Преимущественно болеют дети в возрасте от 1 до 10 лет, максимальная заболеваемость отмечается среди детей в возрасте 3-4 лет. Дети до 6 месяцев практически не болеют ветряной оспой, т.к. мать передает им собственный иммунитет через плаценту и во время грудного вскармливания. Пик заболеваемости отмечается в осенне-зимний период.
Что такое ветряная оспа?
Ветряная оспа – острая вирусная инфекция с воздушно-капельным путем передачи, характеризующаяся появлением на коже и слизистых оболочках сыпи в виде мелких пузырьков.

Возбудителем ветряной оспы является вирус Varicella zoster, относящийся к семейству герпетических вирусов. Во внешней среде вирус неустойчив и быстро погибает.
Единственным источником инфекции является человек. Восприимчивость к ветряной оспе очень высокая.

Больные становятся заразными в конце инкубационного периода (за 48 часов до появления сыпи) и до 5-го дня с момента появления последнего элемента сыпи.
Путь передачи инфекции –воздушно-капельный.
Вирусы в огромном количестве выделяются при чихании, кашле, разговоре. Также возможна передача вируса от матери плоду во время беременности. Через третьих лиц передача инфекции невозможна. На обуви и одежде принести вирус домой тоже нет шансов.
В связи с большой летучестью вируса, его распространение возможно с этажа на этаж, на расстояние до 20 метров.
Ветряная оспа у взрослых протекает намного тяжелее, чем у детей, и способна вызвать серьезные осложнения.
Инкубационный период продолжается от 10 до 21 дня (чаще 14-17 дней).


У детей заболевание начинается с подъема температуры до 38,5 – 39 о С, отмечается слабость, снижение аппетита, головная боль. Ребенок становится капризным, отказывается от еды. Одновременно с подъемом температуры появляется сыпь. Выраженность лихорадки соответствует обилию сыпи. Продолжительность лихорадки 3-5 дней. Каждое новое высыпание сопровождается подъемом температуры тела. Сыпь сначала имеет вид красных пятнышек, которые в течение нескольких часов превращаются в папулы, далее в пузырьки, а через 1-2 дня на месте сыпи остается корочка. Размеры пузырьков сопоставимы с размером булавочной головки. После отпадения корочки остается красное пятно, иногда – рубец. Первые элементы сыпи обычно появляются на коже лица, волосистой части головы, спине, животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует. Детей очень беспокоит зуд ветряночных пузырьков, в связи с чем дети часто их расчесывают, сдирают, после чего остается рубец, а также возможно нагноение в связи с присоединением вторичной бактериальной инфекции. Известны случаи, когда на протяжении всей болезни появляются только единичные элементы или даже сыпь отсутствует. Такие случаи встречаются, в основном, у детей.
Выздоровление наступает не ранее 10 дня с момента высыпаний.
Ветряная оспа считается доброкачественным заболеванием, однако, в ряде случаев могут развиться тяжелые осложнения. Среди осложнений ветряной оспы наиболее частыми являются гнойные поражения кожи – фурункулы, абсцессы и др. тяжело протекает специфическая пневмония, а самым грозным осложнением этой инфекции является поражение центральной нервной системы в форме энцефалита или менингита.
Для предотвращения присоединения вторичной инфекции необходимо следить за частотой рук, одежды, постельного белья больного. В период высыпаний и лихорадки больной должен соблюдать постельный режим.
Элементы сыпи рекомендуется смазывать раствором бриллиантового зеленого. В период высыпаний разрешается мытье с использованием щадящего мыла, мочалку использовать нельзя, так как существует опасность повреждения корочек.
Родители должны своевременно отреагировать на изменения сыпи и вызвать врача для предупреждения развития осложнений:
· если более недели держится температура выше 37 или температура с каждым днем растет,
· если сыпь распространяется на слизистые оболочки: глаза, ротовою полость, или на половые органы, т.к. аналогичные изменения могут быть на внутренних органах.
· при появлении кашля или насморка, т.к. герпетические высыпания могут находиться в носоглотке
· при появлении поноса и частой рвоты,
т.е. во всех случаях, когда ветрянка протекает атипично.
В любом случае, как только вы заметили первые признаки недомогания ребенка и сыпь, сразу вызовите врача. Только он точно определит, ветряная оспа у ребенка или другое заболевание (не опытному взгляду отличить симптомы ветряной оспы от аллергии или других заболеваний с сыпью довольно сложно), и будет контролировать течение болезни.
Ветряная оспа у взрослых

Ветряная оспа во взрослом возрасте протекает намного тяжелее. Отличительной особенностью ветряной оспы у взрослых являются выраженные симптомы интоксикации и частое развития осложнений, вплоть до летального исхода. Ветряная оспа у взрослых часто осложняется гнойничковыми поражениями кожи, конъюнктивитом, стоматитом. Самыми опасными осложнениями ветряной оспы являются поражения внутренних органов и головного мозга. В числе наиболее распространенных –пневмония, менингит, энцефалит, миокардит.
Ветряная оспа у беременных.

Беременная женщина, заболевшая ветряной оспой, нуждается в тщательном наблюдении врача. Инфекция опасна как для самой женщины, так и для плода. Ветряная оспа может вызвать патологию зрения, а также задержку умственного и физического развития плода.
Общая профилактика ветряной оспы заключается в своевременной диагностике заболевания, изоляции больного с последующим проветриванием и влажной уборкой помещения с целью предотвращения распространения инфекции. Больного ветряной оспой изолируют до 5-го дня от момента появления последних элементов сыпи. В детских коллективах карантин накладывается с 11 по 21 день от момента контакта.
На сегодняшний день разработана специфическая профилактика ветряной оспы. Вакцинация проводится детям, не болевшим ранее этой инфекцией. Вакцина вводится подкожно: детям, в возрасте от 1 года до 13 лет - однократно; детям старше 13 лет и взрослым необходимо двукратное введение вакцины с интервалами между введениями 6-10 недель.

Вакцинация показана лицам, относящимся к группе высокого риска: лицам, страдающим тяжелыми хроническими заболеваниями, больным острым лейкозом, лицам, получающим иммунодепрессанты, лучевую терапию, пациентам, которым планируется провести трансплантацию органа.
Среди привитых лиц случаи заражения ветряной оспой крайне редки. Если заражение произошло, то заболевание протекает в легкой или скрытой форме. После проведенной вакцинации у ребенка в этот же день начинает формироваться иммунитет, который заканчивает свое формирование через 6 недель. Именно с этого момента при контакте с больным ребенком не стоит опасаться заболевания.
Ветряная оспа (варицелла, ветрянка) является острым и очень заразным заболеванием. Оно вызвано первичной инфекцией вирусом ветряной оспы. Вспышки ветряной оспы возникают во всём мире, и при отсутствии программы вакцинации затрагивают большую часть населения к середине молодого возраста.

Когда возникла ветряная оспа?
Ветряная оспа была известна с древних времён. В течении некоторого времени она считалась лёгким течением натуральной оспы и только в 1772 году она была выделена в отдельное заболевание. А в 1909 году было установлено, что ветряная оспа и опоясывающий лишай имеют одного и того же возбудителя, что впоследствии было подтверждено лабораторными исследованиями. Последующее изучение особенностей вируса привело к разработке живой аттенуированной вакцины против ветряной оспы в Японии в 1970-х годах. Вакцина была лицензирована для использования в Соединенных Штатах в марте 1995 года.
Чем вызывается ветряная оспа и как можно заразиться?
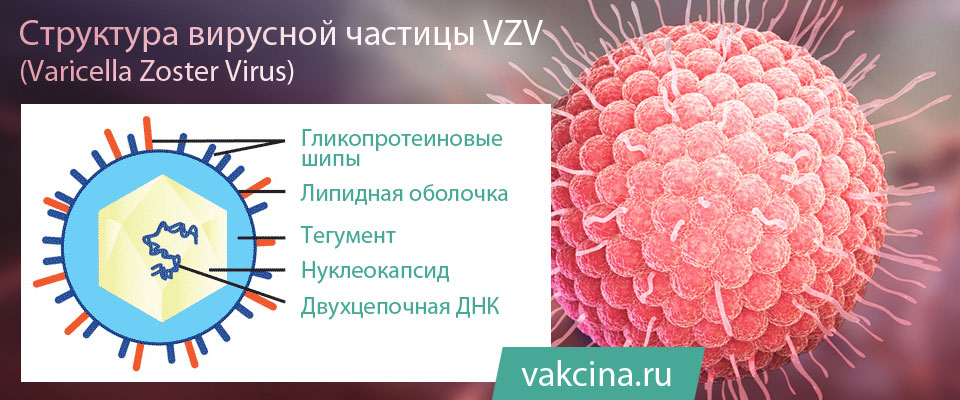
Varicella zoster virus (VZV) – это вирус, который является возбудителем ветряной оспы и принадлежит к семейству герпесвирусов. Как и другие вирусы этой группы, он обладает способностью сохраняться в организме после первичной инфекции.
После того, как человек переболел ветрянкой, VZV не покидает его организм, а сохраняется в сенсорных нервных ганглиях.
Таким образом, первичная инфекция VZV приводит к ветряной оспе, а опоясывающий герпес является результатом реактивации скрытой инфекции этого вируса, которая обусловлена снижением иммунитета вследствии различных обстоятельств (переохлаждение, стрессы и др.) либо сопутствующими заболеваниями, которые сопровождаются иммунодефицитом (злокачественные заболевания крови, ВИЧ и т. д.). За наличие этого свойства вирус ветряной оспы и относится к группе возбудителей медленных инфекций. Стоит отметить, что вирус ветряной оспы и сам имеет иммунодепрессивное свойство.
Считается, что VZV имеет короткое время выживания в окружающей среде. Все герпесвирусы чувствительны к химическому и физическому воздействию, в том числе к высокой температуре.
Источником инфекции является человек больной ветряной оспой или опоясывающим герпесом. Вирус содержится на слизистых оболочках и в элементах сыпи. Заразным больной считается с момента появления сыпи до образования корочек (обычно до 5 дня с момента последних высыпаний).

Вирус ветряной оспы обладает высокой контагиозностью, то есть с очень большой вероятностью передаётся через респираторные капли или прямой контакт с характерными поражениями кожи инфицированного человека. С этим связан тот факт, что большая часть населения заболевает уже в детском возрасте.
На возраст до 14 лет приходится 80-90 % случаев. Также для ветряной оспы характерна высокая восприимчивость (90-95 %).
Большинство стран имеют тенденцию к более высокому уровню заболеваемости в городских населённых пунктах (700-900 на 100 000 населения) и значительно меньшему в сельских регионах. Эпидемиология заболевания отличается в разных климатических зонах, например, существенная разница наблюдается в умеренном и тропическом климатах. Причины этих различий плохо изучены и могут относиться к свойствам вируса (которые, как известно, чувствительны к теплу), климату, плотности населения и риску воздействия (например, посещение в детском саду или школе или число братьев и сестёр в семье).
Относительно нетяжёлое течение и невысокая летальность долгое время были причиной предельно спокойного отношения к этой инфекции.
Однако, на данный момент, как результат многочисленных исследований, было установлено, что возбудитель может поражать не только нервную систему, кожу и слизистые, но и лёгкие, пищеварительный тракт, мочеполовую систему.

Вирус оказывает неблагоприятное влияние на плод, при возникновении заболевания у беременных женщин. При этом стоит помнить, что мать может передать инфекцию плоду, если она больна ветряной оспой или опоясывающим герпесом (вирус способен проникать через плаценту на протяжении всей беременности).
Какие проявления ветряной оспы (ветрянки)?
Вирус ветряной оспы проникает через дыхательные пути и конъюнктиву. Считается, что вирус размножается в слизистой носоглотки и региональных лимфатических узлах.
Первичное попадание вируса в кровь возникает через несколько дней после заражения и способствует попаданию вируса в эпителиальные клетки кожи, где и происходит дальнейшее размножение вируса и соответствующие кожные изменения.
Затем происходит вторичное попадание в кровь. Следует помнить, что поражаться может не только эпителий кожи, но и слизистые желудочно-кишечного тракта, дыхательных путей, мочеполовая система. Учитывая то, что вирус является тропным к нервной ткани в нервных узлах, корешках чувствительных нервов и спинном мозге могут развиваться дегенеративные и некротические изменения.
Инкубационный период. Период от попадания вируса в организм до начала клинических проявлений составляет от 5 до 21 дня после воздействия, чаще 1-2 недели. Инкубационный период может быть более долгим у пациентов с ослабленным иммунитетом.
У инфицированных людей может быть мягкий продромальный период, который предшествует наступлению сыпи. У взрослых это может быть от 1 до 2 дней лихорадки и недомогания, но у детей чаще всего сыпь является первым признаком заболевания.
Начало чаще всего острое. Лихорадка длиться 2-7 дней, при тяжёлом течении дольше. Больные жалуются на возникновение зудящей сыпи, ломоту в теле, снижение аппетита, нарушение сна, головную боль. Могут наблюдаться тошнота и рвота.
Первые элементы сыпи появляются на лице и туловище, а затем на волосистой части головы и конечностях; наибольшая концентрация поражений находится на туловище с появлением подсыпаний в течении 4-6 дней. При этом элементы сыпи присутствуют на нескольких стадиях развития (например, покраснения и папулы могут наблюдаться одновременно и в той же области, что и везикулы и корочки).
Сыпь также может возникать на слизистых оболочках ротоглотки, дыхательных путей, влагалища, конъюнктивы и роговицы.
Элементы сыпи обычно имеют диаметр от 1 до 4 мм. Везикулы (пузырьки) являются поверхностными, однокамерными и содержат прозрачную жидкость, окружены красным ободком. Со временем они подсыхают и превращаются в корочки, после отторжения которых остается временная пигментация и изредка маленькие рубчики.

Количество элементов сыпи колеблется от единичных до множественных. Везикулы могут разорваться или загноиться до того, как они высохнут и приобретут вид корочек. Высыпания сопровождаются выраженным зудом.
У 20-25 % больных высыпания могут возникать на слизистых рта, дёснах. Обычно они быстро вскрываются, образуют эрозии и сопровождаются болезненностью, жжением и повышенным слюноотделением.
Около 2-5 % заболевших имеют элементы сыпи на коньюнктивах.

Также при ветряной оспе, как правило, увеличиваются лимфатические узлы (подчелюстные, шейные, подмышечные, паховые).
Восстановление от первичной инфекции ветряной оспы обычно приводит к пожизненному иммунитету. Но в последнее время всё чаще наблюдаются случаи повторного заболевания ветряной оспой. Это не является обычным явлением для здорового человека, и чаще всего происходит у лиц с ослабленным иммунитетом.
Болезнь обычно имеет нетяжёлое течение, но могут возникать осложнения, включая бактериальные инфекции (например, бактериальные кожные поражения, пневмония) и неврологические (например, энцефалит, менингит, миелит), которые могут закончиться летальным исходом.
Вторичные бактериальные инфекции кожных покровов, которые вызваны стрептококком или стафилококком, являются наиболее распространённой причиной госпитализации и амбулаторных медицинских визитов. Вторичная инфекция стрептококками инвазивной группы А может вызвать абсцессы и флегмоны.
Пневмония после ветряной оспы обычно является вирусной, но может быть и бактериальной. Вторичная бактериальная пневмония чаще встречается у детей моложе 1 года. Она характеризуется нарастанием температуры до 40⁰С, нарастанием бледности и цианоза кожи, появлением загрудинного сухого кашля и одышки. Больные могут принимать вынужденное положение в постели.
Поражение центральной нервной системы при ветряной оспе варьируются от асептического менингита до энцефалита. Вовлечение мозжечка с последующей мозжечковой атаксией является наиболее распространенным проявлением нарушений центральной нервной системы, но, как правило, имеет положительный исход.
Энцефалит – одно из самых опасных осложнений ветряной оспы (10-20 % заболевших имеют летальный исход). Проявляется это осложнение головной болью, тошнотой, рвотой, судорогами и часто приводит к коме. Диффузное вовлечение головного мозга чаще встречается у взрослых, чем у детей. Вместе с энцефалитом или самостоятельно может возникнуть ветряночный менингит.
Редкими осложнениями ветряной оспы являются синдром Гийена-Барре, тромбоцитопения, геморрагическая и буллёзная ветряная оспа, гломерулонефрит, миокардит, артрит, орхит, увеит, ирит и гепатит.
После заражения вирус остается скрытым в нервных клетках и может быть реактивирован, вызывая вторичную инфекцию - опоясывающий герпес. Обычно это происходит у взрослых в возрасте старше 50 лет или при ослаблении иммунитета и связано с болезненной сыпью, которая может привести к постоянному повреждению нервов.
Опоясывающий герпес (herpes zoster, опоясывающий лишай) возникает у людей, как проявление реактивации латентной инфекции, вызванной вирусом, который находился в нервных ганглиях, после перенесённой ветряной оспы. Локализация последующих высыпаний будет зависеть от того, в каком нервном узле находился вирус (VZV) в латентном (спящем) состоянии.

Локализация сыпи при поражении узла тройничного нерва – на волосистой части головы, в области лба, носа, глаз, нижней челюсти, нёба, языка; при наличии вируса в спинальных ганлиях - на шее, туловище, верхних и нижних конечностях.
Особенностями сыпи при опоясывающем герпесе являются:
- везикулы располагаются на коже группами вдоль соответствующего нерва,
- начинается заболевание чаще всего с болевых ощущений, после чего следует покраснение и соответствующие высыпания,
- со временем боль становится всё меньше и меньше,
- процесс всегда односторонний,
- обычно высыпания сопровождаются повышением температуры, недомоганием, слабостью.
Какие существуют методы диагностики ветряной оспы?
Обычно диагноз ставится на основании клинической картины и объективного осмотра больного.
Для подтверждения диагноза лабораторными методами берут кровь, спинномозговую жидкость, а также содержимое пузырьков и пустул. Как ориентированный метод проводят микроскопию.
В современной практике используются серологические методы диагностики (ИФА, РСК, РНГА, РИА). При этом кровь берут дважды: в начале заболевания и в период реконвалесценции. Реакция считается положительной, если титр антител вырос в 4 раза и более.
Стоит заметить, что наиболее часто используются ИФА и ПЦР. Также существует метод культивирования вируса, но в связи с трудоёмкостью и большими затратами, сейчас не используется.
Пациентов с неосложненным течением чаще всего лечат в домашних условиях. Элементы сыпи обрабатывают концентрированным раствором перманганата калия. Кислород, который выделяется вследствии этого, предотвращает присоединение вторичной инфекции, а также снижает зуд. При небольшом количестве высыпаний можно использовать бриллиантовый зеленый.

Только при тяжелых или осложненных вариантах необходимо лечение, которое направлено на возбудителя. Это препараты ацикловир, валацикловир, фамцикловир, принимать которые можно только после консультации врача-инфекциониста или семейного доктора. Противовирусное лечение является обязательным при опоясывающем герпесе. Также возможно локальное применение мазей ацикловира.
При выраженном зуде заболевшим ветряной оспой необходимо принимать антигистаминные препараты. При сильных болях у пациентов с опоясывающим герпесом – анальгетики. Если имеет место высокая температура и сильная интоксикация показана дезинтоксикационная терапия (внутривенное введение определенных растворов). Лицам, у которых снижен уровень иммунитета, показан иммуноглобулин.
Как предупредить заболевание ветряной оспой?

При проведении клинических испытаний было установлено, что лица, которые были вакцинированы, либо не подвержены ветряной оспе, либо переносят её в очень лёгкой форме.
Необходима вакцинация тем категориям людей, которые имеют сниженный иммунитет и, как следствие, высокую возможность тяжелого и осложненного течения заболевания. К ним относятся следующие категории:
- лица имеющие злокачественными заболевания,
- ВИЧ-инфицированные,
- те группы людей, которые имеют тяжёлую хроническую патологию,
- пациенты, которые принимают глюкокортикостероиды.
Показана вакцинация:
- с профилактической целью, особенно рекомендована категориям повышеного риска:
- обычная вакцинация в возрасте 12-15 месяцев,
- обычная вторая доза в возрасте 4-6 лет. - для экстренной профилактики тех, кто не болел ветряной оспой и не был привит, но при этом контактирует с больными.
Минимальный интервал между дозами вакцины против ветряной оспы составляет 3 месяца для детей в возрасте до 13 лет.
Хотя однодозовые программы эффективны для профилактики тяжёлой болезни ветряной оспы, что подтверждается исследованием, проведенным в Австралии (она является одной из немногих стран, которые включили вакцинацию против ветряной оспы в рамках своей национальной программы иммунизации), данные свидетельствуют о том, что для прерывания передачи вируса требуется введение двух доз. Возникающие школьные вспышки и высокие показатели ветряной оспы, хотя обычно и не тяжёлые, побудили некоторые страны осуществить двухдозовый график вакцинации.
Вакцинация — самое эффективное медицинское вмешательство, когда либо изобретённое человеком

Читайте также:


