Бешенство кем и когда был открыт вирус
В 2012 году от бешенства по данным ВОЗ по всему миру умирает 35412 человек. Картина не меняется — разница в цифрах умерших на 2010 и на 2012 год составляет 1 (один) случай, что свидетельствует о постоянной, длительно сохраняющейся, циркулирующей инфекции, приводящей к мучительной смерти в ста процентах случаев. Fleming разбирался в истории старейшей из известных человечеству инфекционных заболеваний.
И Гектор, ужасною силой кичася,
Буйно свирепствует, крепкий на Зевса; в ничто он вменяет
Смертных и самых богов, обладаемый бешенством страшным
Там довольно и их, чтобы насытить несытого боем Гектора, сына Приама, хоть был бы еще он сильнее! Будет ему нелегко, и со всем его бешенством в битвах


В средневековой Европе бушует бешенство. Оно распространяется от страны к стране, попадает на Британские острова, случаи фиксируются в Испании, в Германии в 1271 году целая деревня умирает от бешенства после нападения волков. К 1600 году случаи бешенства фиксируются повсюду: Турция, Бельгия, Австрия, Болгария. Париж охватывает паника после первых случаев заболевания. С открытием Нового Света болезнь перебирается на новый континент: в 1703 году первый случай бешенства у священника из Испании. Болезнь распространяется среди диких и домашних животных, при этом симптомы у домашних питомцев иные, заболевание первоначально не идентифицируют с бешенством. В 1752–1762 годах страх перед болезнью настолько велик, что в Британии выдают разрешение на бесконтрольный отстрел всех собак и волков, правительство платит по 2 шиллинга за голову убитого животного. Аналогичная ситуация в Франции, Италии и Испании. В Мадриде за один день убивают более 900 собак. Плата за голову собаки поднимается — теперь за нее можно получить пять шиллингов. К началу XIX века болезнь распространяется на Южную Америку и впервые задокументирована в Российской Империи. К середине XIX века болезнь встречается во всех регионах планеты, исключая Антарктиду и Австралию.
В 1881 году Луи Пастер и сотрудник его лаборатории в Париже Эмиль Ру начинают изучение бешенства. К 1883 году Ру публикует статью, в которой рассказывает о результатах: из позвоночного столба зараженных животных создана вакцина против бешенства.


Джозеф Мейстер не заболел бешенством, став таким образом первым человеком, который сумел избежать неминуемой смерти. Человечество поставило перед смертельной болезнью первый заслон, еще не зная ее природы и патогенеза. До недавнего времени вакцинация против бешенства являлась единственным способом предотвратить болезнь.
В 1903 году итальянский врач и микробиолог Адельчи Негри при микроскопическом исследовании мозга умерших от бешенства людей обнаруживает странные включения в цитоплазме клеток Пуркинье мозжечка и в других клетках нервной системы. Он считает их простейшими, которые паразитируют в человеке, вызывая симптомы бешенства. Однако вскоре сотрудник Пастеровского института Поль Ремлинже доказывает, что бешенство вызывает неизвестный патоген, который невозможно отфильтровать: вирусная природа для ряда заболеваний уже тогда была подтверждена, несмотря на невозможность увидеть вирусы глазом или вывести их культуру.

В 1913 году врач Джозеф Пиван становится ассистентом хирурга в колониальном госпитале города Порт-оф-Спэйн на территории нынешнего государства Тринидад и Тобаго. Получив образование в Европе, Пиван проходил стажировку в Париже в Пастеровском университете. В 1925 году на острове начинается эпидемия бешенства, и Джозеф, как единственный врач на острове, имеющий опыт работы с инфекционными заболеваниями, изучает эту вспышку. Он обнаруживает, что все первичные случаи заражения происходили среди диких или домашних животных, которых кусала распространенная на острове летучая мышь — вампир. Особенностью являлось то, что в отличии от других животных, которые, подхватывая бешенство, в конечном счете погибали от болезни, эти летучие мыши не умирали от бешенства. Человечество впервые обнаружило так называемый природный очаг этой инфекции: место, где возбудитель сохраняется и циркулирует в промежутке между вспышками.

Процесс образования новых вирусов бешенства не отличается от подобного у других РНК-содержащих вирусов
В мозге вирус бешенства вызывает нетипичные изменения. Большинство нейротропных вирусов являются причиной кровоизлияний или некроза клеток в головном мозге. Однако вирус бешенства вызывает нарушение передачи нервных импульсов. Это происходит вследствие ингибирования синтеза белков в нейронах, используемых в качестве нейротрансмиттеров, в результате клетке просто нечем передать сигнал. Ряд исследований на мышах показывает, что вирус подстраховывается на тот случай, если нейроны все-таки продолжат синтезировать нейротрансмиттеры, блокируя ацетилхолиновые рецепторы в головном мозге. Кроме того, в пораженных клетках увеличивается количество ионных каналов для анионов хлора, что приводит к нарушению возникновения возбуждения в нервных клетках. Все эти изменения приводят к типичной клинической картине бешенства.
Самыми опасными местами проникновения вируса считаются хорошо иннервированные органы: лицо, кисти рук, половые органы. В случае укуса в этих местах вероятность попадания вируса сразу в нервную ткань особенно велика. Тем не менее, как было сказано выше, и при попадении в мышечную клетку вирус не останавливается, легко преодолевая гистологическую несовместимость.

Инкубационный период, занимающий у людей около 7 дней, является временем, необходимым вирусу для попадания в головной мозг. Чем меньше расстояние от места укуса до головы, тем этот срок меньше. После распространения вируса и его проникновения в головной мозг начинаются клинические проявления болезни. Существует две формы болезни: одна характеризуется дезориентацией человека в пространстве, активных двигательных стереотипах, агрессивном поведении, а также гидрофобией, которая прогрессирует от боязни выпить глоток воды до приступов паники при виде жидкости. Смерть от остановки сердца наступает через 2 — 3 дня. Другая форма, паралитическая, встречается реже (примерно в 30 % случаев), проявляется в прогрессирующем параличе мышц с последующем затуханием сознания и развитием терминальной комы.

Джианна Джизи, 15-летняя девочка из штата Висконсин, была укушена летучей мышью в указательный палец. Целый месяц родители девочки не обращались к врачам, лишь обработав рану перекисью водорода. Девочка ходила в школу и вела обычный образ жизни. Спустя месяц после укуса Джианна отметила возникновение неприятных ощущений в левой руке и общую слабость. Через два дня у нее началось двоение в глазах, она потеряла возможность нормально ходить. Еще через день появилась тошнота и рвота. Девочку показали неврологу, который не смог поставить однозначный диагноз: МРТ и ангиография головного мозга не показало ничего примечательного. На четвертый день после появления первых симптомов перестала слушаться левая нога. Наконец, на пятый день речь Джианны стала непонятной, возникает тремор мышц левой руки. Только тогда родители девочки вспоминают про укус летучей мыши месячной давности, , после чего девочку госпитализируют в педиатрическую больницу в город Миллуоки.
К этому моменту у юной пациентки уже началась лихорадка, она выполняла лишь простейшие команды. Неврологическая симптоматика усиливалась, началось повышенное слюнообразование и во избежание попадания жидкости в дыхательные пути девочка была интубирована. На второй день врачи получают положительный анализ спиномозговой жидкости на бешенство. Врач Родни Уиллоуби беседует с родителями девочки, объясняя бесперспективность лечения и предупреждая о скорой смерти их ребенка. Он предлагает два варианта дальнейшей тактики лечения. Первый — это симптоматическая терапия, в результате которой Джианна умрет в ближайшие несколько дней, а второй — агрессивное лечение, никогда до этого не применявшееся. Родители дают согласие на экспериментальный метод. Джианну погружают в медикаментозную кому, переливают кровь для обеспечения нормальной оксигенации тканей и органов. Контролируется активность мозга, мониторируется газовый состав крови. После консультаций с центром по контролю заболеваний штата начинается противовирусная терапия рибавирином, препаратом, который показал свою эффективность в испытаниях на животных; кроме того, он может проникать через гематоэнцефалический барьер. Со следующего дня назначают амантадин — еще один противовирусный препарат. На пятый день пребывания в стационаре у девочки появляются признаки гемолиза эритроцитов и понижение PH крови (ацидоз) вследствие побочных действий рибавирина. Это вынудило врачей уменьшить дозы противовирусных препаратов. На десятый день началась лихорадка. Температуру не удавалось сбить ни одним лекарственным средством. Снизить температуру смогли только понизив температуру в комнате на 5.5 градуса по Цельсию.
Параллельно с этим регулярно брались анализы спиномозговой жидкости: на восьмые сутки было обнаружено увеличение количества антител. Врачи начали снижать дозы лекарств, поддерживающих девочку в коме. На 12 сутки у нее начали появляться сухожильные рефлексы, на 14 день Джианна начала моргать, на 16 день — удивленно подняла брови в ответ на вопросы врачей. Спустя 3 дня она выполняет команды врачей, фиксирует взгляд и шевелит пальцами.

Сейчас Джианне уже 26 лет
На 23-и сутки она сама садится, а через 27 дней после госпитализации её экстубировали (отключили от аппарата искусственного дыхания). На 32-й день анализы не определили вируса, спустя 76 дней с момента поступления в больницу со смертельным диагнозом 15-летняя Джианна Джизи выписывается после курса реабилитации, став первым человеком, полностью излечившимся от бешенства.
Тактика лечения получила название Милуоксского протокола. В дальнейшем по схожей методике было вылечено 6 человек. Несмотря на некоторое количество положительных результатов, сам доктор Родни Уиллоуби, который впервые и применил методику, говорит, что лечение болезни проводилось скорее наощупь, нежели по заготовленной схеме. Тем не менее, на данный момент Милуокский медицинский колледж подготовил уже вторую версию протокола, и это дает надежду на то, что неизлечимое заболевание рано или поздно будет побеждено.

Бешенство - природно-очаговая вирусная инфекция животных и человека, распространенная преимущественно среди млекопитающих семейства собачьих и передающаяся от них, как правило, через укус и реже путем ослюнения. Бешенство было известно людям задолго до нашей эры и описано в различных древнейших книгах. Уже в египетских папирусах, индийских священных книгах Ведах, греческих и римских письменных источниках, а затем и в Библии рассказывалось о бешенстве, которое передается людям от взбесившихся животных (диких и домашних). Причиной заболевания является вирус бешенства. Возбудитель - содержащий рибонуклеиновую кислоту нейротропный вирус из обширного рода вирусов, поражающих животных и растения.
Появлению симптомов бешенства у собак предшествует скрытый (инкубационный) период. Его продолжительность от 14 суток до 3 месяцев. У зараженных бешенством собак вирус оказывается в слюне за 8 - 10 суток и до появлении клинических признаков. В этот период животное уже опасно.
Собаки болеют буйной, тихой (паралитической), возвратной и абортивной формами. При буйной форме болезнь продолжается 6 - 11 суток, как правило, протекает в три стадии. В первой стадии животное избегает людей, прячется в темном месте, не откликается на зов или, наоборот, ласкается к хозяину и знакомым людям, пытается лизнуть. Этот период особенно опасен для заражения, так как признаки болезни неочевидны, а слюна собаки уже содержит вирус. Во второй стадии животное возбуждено, яростно хватает предметы, стремится сорваться с привязи. Хватательные движения так сильны, что возможны разрушении зубов и даже переломы челюстей. Собака набрасывается на все, может искусать, в том числе и на хозяина. Больная бешенством собака способна пробежать большое расстояние, нападая на животных и людей. Появляются признаки паралича гортани - это хриплый лай, похожий на вой. Из ротовой полости выделяется слюна. При этом приступы буйства сменяются периодами покоя. В последней стадии собака чаще лежит и погибает в состоянии комы. Тихая форма длится 2 - 4 суток. При полном отсутствии агрессивности у собак быстро развиваются параличи мускулатуры нижней челюсти, глотки, задних конечностей. Отмечаются слюнотечение и затрудненное глотание. Основные признаки тихого бешенства: изменение в поведении - вынужденные движения, отсутствие аппетита, поедание несъедобных предметов, шаткая походка. При возвратной форме наблюдается смена типичных признаков. При абортивной форме - после типичных признаков - выздоровление.
У человека болезнь характеризуется судорогами глоточной и дыхательной мускулатуры, которые в последующем сменяются параличами, приводящими к смерти. Судороги возникают при малейших внешних раздражителях (яркий свет, шум, движение воздуха, сотрясение и др.). Особенно характерен такой симптом, как водобоязнь, выражающийся в спазме гортани при звуке или виде льющейся воды. При нарастании возбуждения больные становятся агрессивными, мечутся в постели. Стадия возбуждения затем сменяется параличом, который и приводит к смерти больного. Болезнь, если ее развитие не было предотвращено прививками, всегда заканчивается смертью. Это обстоятельство определяет важность и ответственность борьбы с источниками заражения этой болезнью и обязательность специфической профилактики заболевания людей, укушенных бешеными или подозрительными животными, а также необходимость активной иммунизации наиболее чувствительных домашних (собаки) и некоторых видов сельскохозяйственных животных, например, северных оленей.
Обо всех случаях бешенства необходимо обязательно сообщать в районную (городскую) ветеринарную станцию. Лабораторного подтверждения диагноза обычно не требуется, но оно возможно, в том числе с помощью разработанного в последнее время метода обнаружения антигена вируса бешенства в отпечатках с поверхностной оболочки глаза. Животных, покусавших людей, немедленно изолируют и содержат под строгим ветеринарным наблюдением в течение 10 суток. Если за этот период у них не появились признаки бешенства, они считаются здоровыми, а пострадавший человек - не зараженным.
Лечение больных при появлении клинических признаков болезни сводится только к проведению патогенетической и симптоматической терапии. Широко используется противосудорожная терапия. Для питания и восстановления потерь жидкости внутривенно вводятся солевые растворы, плазмозаменители, растворы глюкозы и витамины. Больные бешенством часто требуют применения интенсивной терапии, например введения курареподобных средств (диплацин, кондельфин и др.) для расслабления мускулатуры. При этом налаживается принудительное аппаратное дыхание.
Что делать, если вас укусили?
Первое, что сделать необходимо, это немедленно промыть место укуса мылом. Мыть надо довольно интенсивно, в течение 10 минут. Глубокие раны рекомендуется промывать струей мыльной воды, например с помощью шприца или катетера. Не нужно прижигать раны или накладывать швы. После этого нужно сразу же обратится в ближайший травмпункт, ведь успех вакцинопрофилактики бешенства сильно зависит от того, насколько быстро вы обратились за помощью к врачу. Желательно сообщить врачу в травмпункте следующую информацию - описание животного, его внешний вид и поведение, наличие ошейника, обстоятельства укуса. Далее следует провести курс прививок, назначенный врачом. Сорок уколов в живот давно никто не делает, вам введут вакцину и отпустят домой. И так пять или шесть раз. В стационаре могут оставить укушенного, если его состояние особенно тяжелое, прививающихся повторно, а также лиц, имеющих заболевания нервной системы или аллергические заболевания, беременных, а также лиц, привитых другими прививками в течение последних двух месяцев. На время вакцинации и спустя 6 месяцев после нее необходимо воздерживаться от употребления спиртных напитков. Кроме того, если вы проходите курс вакцинации от бешенства, нельзя переутомляться, переохлаждаться или наоборот перегреваться.
Вирус бешенства человечеству знаком с давних времен, и до XIX века укус инфицированного животного означал верную смерть. Благодаря французскому экспериментатору Луи Пастеру, мир получил вакцину от бешенства.
Каковы признаки бешенства и профилактика заболевания — расскажет портал MedAboutMe.
Вирус бешенства

Вирус бешенства принадлежит группе миксовирусов из семейства Rhabdoviridae, род Lyssavirus.
Сведения о бешенстве содержатся во многих древних источниках: в греческих письменах, египетских свитках, в индийских Ведах. Знаменитый Корнелий Цельс назвал эту болезнь гидрофобией и в качестве лечения предлагал каутеризацию (метод прижигания раны раскаленным металлом).
Изучение вируса бешенства (научное название Rabies lyssavirus) началось в 1804 г., когда немецкий ученый Г.Цинке выяснил, что бешенство может передаваться другому животному посредством впрыскивания под кожу или в кровь частиц слюны инфицированной особи. В 1879 г. другой немецкий исследователь Кругельштейн писал в своих заметках, что вирус локализуется в нервной ткани. В 1887 году румынский бактериолог В. Бабеш выявляет в нервных окончаниях головного мозга инфицированных животных необычные элементы, а в 1903 г. итальянский патолог А. Негри дополнил находку Бабеша диагностическим комментарием, и официально с 1950 г. найденные ими элементы стали называться тельцами Бабеша-Негри.
Когда вакцинация против бешенства была поставлена на поток, появились случаи смерти пациентов, которым вводили прививку. Эти факты заставили научное сообщество засомневаться в лекарственном эффекте вакцины Пастера. Помог французскому исследователю молодой медик из России Н.Ф. Гамалея, представлявший в Париже Общество русских врачей. Гамалея стал добровольцем в экспериментальных опытах Пастера, чтобы доказать безопасность прививки от бешенства. Именно ему, молодому врачу, стало очевидно, что смертность среди привитого населения была связана с поздним обращением за вакциной. Вирус бешенства спустя определенное количество дней поступает в нервные центры и в таком случае вакцина бессильна.
В 1903 году П.Ремпенже, сотрудник пастеровского института во Франции, доказал, что возбудитель бешенства — не бактерия, как думали до того, а вирус.
Признаки бешенства
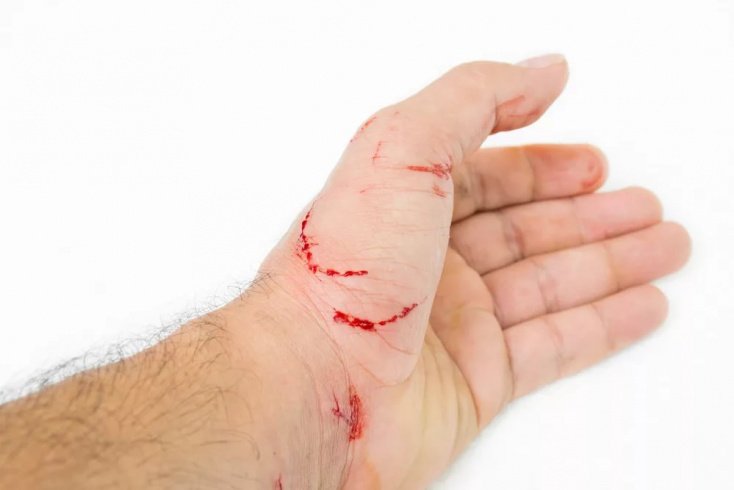
После укуса инфицированной особи инкубационный этап может растянуться до трех месяцев и более — протяженность его зависит от места укуса. Самая недолгая инкубация отмечается, когда укус пришелся на верхние конечности, голову и лицо.
Признаки бешенства разграничиваются в соответствии с фазами заболевания.
Длится от одного до трех дней. Инфицированный чувствует дискомфорт в месте укуса — это могут быть чес, жжение, гиперестезия кожи, тянущие боли, возможно воспаление и тогда место укуса опухает и краснеет. Если укус локализован на лице, то отмечаются галлюцинации зрительного и обонятельного характера. Температура субфебрильная. В этой фазе наблюдаются депрессивные состояния, тревожность, необъяснимый страх, иногда сильная раздражительность. Больной теряет аппетит, становится замкнутым, апатичным, у него нарушается сон, так как снятся кошмары.
Апатия сменяется возбуждением, дыхание делается шумным, человек дышит судорожно и часто короткими вдохами. Самый яркий признак бешенства — гидрофобия: когда больной пьет воду, то глотательные мышцы непроизвольно сокращаются. Со временем даже звуки воды из-под крана или упоминание о воде вызывают сильные сокращения гортани и глотки. Реакции на все возможные раздражители обостряются, возможны судороги из-за яркого света, сильной воздушной струи, громких звуков. Зрачки глаз расширенные, взгляд фокусируется в одной точке, отмечается экзофтальм (выпячивание глазного яблока), пульс учащенный, наблюдается интенсивное слюнотечение, потливость. Приступы возбуждения переходят в буйство и даже вспышки бешеной агрессии, когда больной способен укусить и даже ударить. В моменты прояснений к человеку вновь возвращается адекватное поведение. Вкупе с помраченным сознанием наблюдаются галлюцинации. На пике одного из буйных приступов вероятна остановка дыхания или сердца. Если человек не умирает, то через два-три дня наступает третья фаза.
Паралич мышц, конечностей. На этом этапе следует заторможенность двигательных, а также чувствительных функций, исчезают приступы и судороги, уходит гидрофобия. Со стороны может показаться, что состояние человека улучшилось, но на деле это предсмертные симптомы. У больного отмечается гипотония, тахикардия, температура подскакивает до 40-42°C, и в течение суток человек умирает от паралича дыхательного центра или остановки сердца.
Болезнь длится в среднем в интервале от пяти до восьми дней.
У детей инкубационный период короче, заболевание может начаться со второй или третьей стадии, гидрофобия уходит, наличествуют сонливость, депрессия, летальный исход возможен уже на вторые сутки. Иногда встречаются менингоэнцефалитические, паралитические и бульбарные формы болезни.
Профилактика бешенства
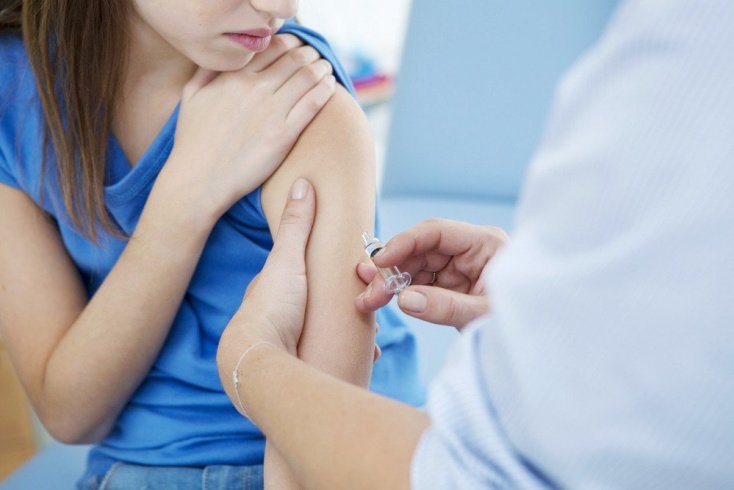
Актуальная профилактика бешенства — вакцинация. Стоит помнить, что своевременность прививки гарантирует ее успешное воздействие. Курс антирабических прививок рекомендуется проводить как можно быстрее. Пострадавшим от укуса бешеного животного следует незамедлительно прибыть в травмпункт, прививки от бешенства на территории России делают бесплатно, вне зависимости от наличия полиса ОМС.
Для иммунизации используется современная вакцина, введение которой не вызывает серьезных осложнений, но дает мощный иммунитет против бешенства. Антирабический курс представляет собой 6 уколов в плечо.
Кроме того, профилактика бешенства заключается в вакцинации домашних, а также сельскохозяйственных животных, в отслеживании природных очагов бешенства и т. д.


Первый, но чрезвычайно важный шаг к борьбе с бешенством сделал гениальный французский химик и микробиолог Луи Пастер. Разработку вакцины против этого заболевания он начал в 1880 году, после того как ему пришлось наблюдать агонию пятилетней девочки, укушенной бешеной собакой.
Кролики и собаки
Хотя впервые бешенство было описано еще в I веке до н.э. римлянином Корнелием Цельсом, спустя почти 2000 лет об этой болезни было известно ничтожно мало. Лишь в 1903 году, спустя восемь лет после смерти Пастера, французский врач Пьер Ремленже установил, что бешенство вызывается субмикроскопической формой жизни — фильтрующимся вирусом.



40 уколов в живот
Затем настала очередь людей. Но где найти добровольцев? Доведенный до отчаяния, Пастер был готов пожертвовать собой ради науки, но, к счастью, вмешался Его Величество Случай.
6 июля 1885 года на пороге парижской лаборатории Пастера появилась заплаканная женщина, державшая за руку девятилетнего сына — Йозефа Майстера. За три дня до этого мальчика покусала бешеная собака, нанеся ему 14 открытых ран. Последствия были вполне предсказуемы: в то время уже было известно, что смерть в таких случаях практически неминуема. Однако отец мальчика был наслышан о работах Пастера и настоял на том, чтобы привезти ребенка из Эльзаса в Париж. После серьезных колебаний Пастер ввел маленькому пациенту экспериментальный препарат, и Йозеф стал первым в истории человеком, спасенным от бешенства.
Знать врага в лицо

Возбудитель бешенства (Rabies virus) относится к семейству рабдовирусов (Rhabdoviridae), содержащих одноцепочечную линейную молекулу РНК, роду Lyssavirus. По форме он напоминает пулю длиной около 180 и диаметром 75 нм. В настоящее время известно 7 генотипов.
Вирус бешенства обладает тропностью (сродством) к нервной ткани, так же, как вирусы гриппа — к эпителию дыхательных путей. Он проникает в периферические нервы и со скоростью примерно 3 мм/ч движется в центральные отделы нервной системы. Затем нейрогенным путем он распространяется и на другие органы, в основном — на слюнные железы.
Вероятность заболевания зависит от места и тяжести укусов: при укусах бешеными животными в лицо и шею бешенство развивается в среднем в 90% случаев, в кисти рук — в 63%, а в бедра и в руки выше локтя — лишь в 23% случаев.
Основными дикими животными — источниками заражения — являются волки, лисицы, шакалы, енотовидные собаки, барсуки, скунсы, летучие мыши. Среди домашних опасны кошки и собаки, причем именно на последних приходится максимум подтвержденных случаев передачи бешенства человеку. Большинство больных зверей погибает в течение 7−10 дней, единственное описанное исключение — желтый, он же лисицевидный мангуст Cynictis penicillata, способный носить в себе вирус без развития клинической картины инфекции в течение нескольких лет.
Наиболее характерным и достоверным признаком наличия вируса в организме человека или животного является обнаружение так называемых телец Негри, специфических включений в цитоплазме нейронов диаметром около 10 нм. Впрочем, у 20% пациентов тельца Негри найти не удается, так что их отсутствие не исключает диагноз бешенства.
На фото — вирус бешенства под электронным микроскопом.
Но его поддержали простые люди. По подписке за полтора года жители многих стран мира собрали 2,5 млн франков, на которые был создан Институт Пастера, официально открытый 14 ноября 1888 года. На его территории находится музей и усыпальница исследователя, спасшего человечество от смертельно опасной инфекции. Дата смерти Пастера, 28 сентября, выбрана Всемирной организацией здравоохранения (ВОЗ) для проведения ежегодного Всемирного дня борьбы против бешенства.

Долгое время вакцину вводили под кожу передней брюшной стенки, причем для проведения полного курса требовалось до 40 инъекций. Современный иммунопрепарат вводится внутримышечно, в плечо, достаточно шести визитов в травмпункт.
Чудо Милуоки
В течение XX века ситуация с бешенством была однозначной: если пострадавшего не прививали вовремя или он вообще не получал вакцину, дело заканчивалось трагически. По подсчетам ВОЗ, ежегодно в мире после нападения бешеных животных погибает 50−55 тысяч человек, 95% из них приходится на Африку и Азию.
О возможности полноценного лечения инфекции заговорили лишь в XXI веке. Связано это было со случаем американки Джины Гис, которая впервые в истории медицины не получала вакцину, но выжила после появления симптомов бешенства. 12 сентября 2004 года 15-летняя Джина поймала летучую мышь, которая укусила ее за палец. Родители не стали обращаться к врачу, посчитав рану пустяковой, но спустя 37 дней у девочки развилась клиническая картина инфекции: подъем температуры до 39 °C, тремор, двоение в глазах, затруднение речи — все признаки поражения центральной нервной системы. Джину направили в детский госпиталь Висконсина, и в лаборатории Центра по контролю и предотвращению заболеваний (Centers for Disease Control and Prevention, CDC) в Атланте подтвердили бешенство.
Вирусы и бактерии

С бактериальными инфекциями человечество борется относительно успешно. Антибиотики и вакцины делают свое дело, да и санитария с эпидемиологией на высоте. С вирусами все намного сложнее. Достаточно вспомнить грипп, которым население Земли болеет с завидной регулярностью, несмотря на все достижения науки и наличие вакцин и противовирусных препаратов.
В первую очередь это связано со способностью вирусов изменяться самым непредсказуемым образом. Некоторые, как возбудители гриппа, меняют белки своей оболочки, как перчатки, поэтому выработать против них высокоточное оружие до сих пор не получается.
В борьбе с заболеваниями успех приходил тогда, когда у вируса обнаруживался слабый двойник, не убивавший человека, но оставлявший после себя мощный перекрестный иммунитет. Преднамеренное заражение более слабым штаммом позволяло защититься от смертельно опасного. Классический случай, с которого началась история вакцинации — натуральная и коровья оспа, затем подобная история повторилась с полиомиелитом. Летом 2012 года появилась надежда, что по аналогичному сценарию удастся справиться с бешенством.
Родителям предложили попробовать на девочке экспериментальный метод лечения. Получив согласие, врачи при помощи кетамина и мидазолама ввели пациентку в искусственную кому, фактически отключив ее головной мозг. Она также получала антивирусную терапию в виде комбинации рибавирина и амантадина. В таком состоянии врачи держали ее, пока иммунная система не начала вырабатывать достаточное количество антител, чтобы справиться с вирусом. На это потребовалось шесть дней.
Через месяц анализы подтвердили: в организме девочки нет вируса. Мало того, мозговые функции были нарушены минимально — она закончила школу, а спустя год получила водительские права. В настоящее время Джина окончила колледж и намерена продолжать обучение в университете. Неудивительно, что своей будущей профессией она видит биологию или ветеринарию, а специализироваться планирует именно в области бешенства.
При проведении эпидемиологических расследований оказалось, что пациентов, которых удалось вылечить с помощью Милуокского протокола, кусали летучие мыши. Именно этот факт позволил некоторым ученым предположить, что на самом деле методика лечения тут ни при чем, а дело именно в этих млекопитающих, а точнее в том, что они заражены другим штаммом вируса, менее опасным для человека.

Загадка летучей мыши
В 2012 году это предположение получило первые подтверждения. В American Journal of Tropical Medicine and Hygiene появилась статья группы экспертов CDC, американских военных вирусологов и эпидемиологов министерства здравоохранения Перу. Результаты их исследования произвели эффект разорвавшейся бомбы: в перуанских джунглях удалось обнаружить людей, у которых в крови есть антитела к вирусу бешенства. Этим людям никогда не вводили никаких вакцин, более того, они даже не помнят, чтобы болели чем-нибудь серьезным. А это означает, что бешенство смертельно не на 100%!

В процессе опроса жителей 63 из 92 человек сообщили ученым об укусах летучих мышей. У этих людей, а также у местных летучих вампиров были взяты пробы крови. Результаты анализов оказались неожиданными: в семи пробах обнаружили антитела, нейтрализующие вирус бешенства.
Наличие антител можно было бы объяснить введением антирабической (лат. rabies — бешенство) вакцины, но, как выяснилось, такую вакцину получал только один из семи человек. Остальные переболели бешенством не только без смертельного исхода, но даже без каких-либо серьезных симптомов. В двух перуанских деревеньках обнаружилось больше выживших после этой инфекции, чем описано во всей медицинской литературе! Неудивительно, что группа Гилберт два года перепроверяла полученные данные, прежде чем решилась их опубликовать.
Из лабораторного дневника, 1885 год


Но ни в коем случае — это подчеркивают все специалисты, включая авторов исследования — нельзя отказываться от введения антирабической вакцины при укусах диких животных. Во‑первых, действительно может оказаться, что в летучих мышах живет другая разновидность вируса, более слабая, и везение перуанских крестьян не распространяется на штаммы, передающиеся с укусами собак или енотов. Во‑вторых, результаты и выводы данного исследования могут оказаться ошибочными, так что лишний раз подвергаться риску нет никакого смысла.
Читайте также:


