Что может способствовать развитию гепатита
Гепатит В и гепатит С относятся к тяжелым патологиям печени, сопровождающиеся функциональными нарушениями. Заболевания требуют специализированного лечения для предотвращения жизнеугрожающих состояний. Предлагаем рассмотреть проблематику развития гепатитов В и С, определить, что это такое, как возникает и как передается.

Вирусы гепатита В и гепатита С
О чем я узнаю? Содержание статьи.
Что такое гепатит В и С?
Излюбленная ткань – печень, поскольку гепатоциты оптимально подходят для размножения вируса. Все этапы воспроизведения происходит внутри клетки, а исход – формирование полноценной чужеродной единицы.
Наиболее опасными для человеческого организма считаются вирусы гепатита В С.
Гепатит В (HBV) – распространенное инфекционное заболевание. Возбудитель – представитель ДНК-содержащих гепаднавирусов. Микроорганизм обладает устойчивостью к неблагоприятным условиям:
- выдерживает кипячение в течение часа;
- сохраняет вирулентность после года заморозки;
- в окружающей среде способен прожить неделю.
Вирусная клетка чувствительна к антисептикам (формалин, хлорамин, перекись водорода). Их активные компоненты разрушают структуру.
При попадании в организм носителя, устремляется к клеткам печени. После внедрения в них чужеродного генетического кода, гепатоциты вырабатывают компоненты новых вирусных агентов. Сами зараженные клетки печени не погибают после синтеза вируса, их уничтожает собственная иммунная система организма. После аутоиммунных атак поврежденные клетки печени замещаются соединительной тканью (фиброз). Постепенно функциональность печени снижается, вызывая нарастающие симптомы детоксикации, снижения выработки желчи, что приводит к печеночной недостаточности.
После выхода вирусов из клеток печени они циркулируют по организму. Через кровоток проникают в органы и системы, инфицируя биологические жидкости – слюну, сперму, мочу.
Гепатит C (HCV) – парентеральный, вызывается РНК-содержащим вирусом из семейства флавивирусов.
Наибольшую опасность представляет своим бессимптомным течением. Длительное скрытное носительство вируса способствуют уверенному прогрессированию опасных осложнений.
Способность возбудителя мутировать определяет сложность подбора эффективного лечения. В некоторых случаях у человека в крови определяются несколько типов патогена.
Как передаются гепатиты В и С?
Заражение вирусом гепатита В почти всегда происходит через биологические среды, наибольшая концентрация отмечается в крови.
Группы риска для HBV:
- Медицинские сотрудники – персонал хирургических отделений, стоматологии, оперирующие травматологи, работники станции переливания крови, гемодиализа.
- Инъекционные наркоманы.
Пути заражения HBV:
- Половой при отсутствии барьерной защиты. После контакта с биологическими жидкостями в 30% случаев вирусы проникают в организм здорового полового партнера.
- Во время родовой деятельности, если младенец соприкасается с травмированной слизистой родовых путей. Инфицирования плода на внутриутробном этапе не происходит, благодаря надежным гемоплацентарным барьерам.
- В быту. Опасно сожительство с больным на одной территории.
Пути передачи HCV во многом схожи с вариантами распространения В-формы:
Симптомы
Для всех видов характерно проникновение в клетки печени. Различия наблюдаются в самом воздействии на гепатоциты:
- При инфицировании HBV клетки печени не разрушаются непосредственно, а становятся мишенью для собственной иммунной системы организма.
- Вирус HCV вызывает прямое разрушительное воздействие на печень.
Клиническая картина у разных форм имеет схожие черты и дифференциальные особенности
· появление стойкой субфебрильной температуры;
· расстройства желудочно-кишечного тракта (тошнота, вздутие живота, диарея);
· слабые, тянущие боли в мышцах, суставах.
Пребывание в организме провоцирует цирроз печени или формирование онкологического очага.
Кульминация хронического вирусного HBV – фиброз с выраженной печеночной недостаточностью.
Диагностика
Диагностика основывается на выявлении специфических антигенов. Альтернативой выступают лабораторные методы иммуноферментного анализа, полимеразно-цепной реакции (ПЦР).
Маркеры гепатитов выявляются с третьей недели после потенциального инфицирования. На момент появления первых клинических признаков концентрация инфекционных агентов в крови возрастает, что облегчает диагностику.
Лечение
Схема терапии комплексная, включает медикаментозную поддержку, симптоматическое лечение, диетическое питание.
В острый период болезни назначают дезинтоксикацию.
Проводить противовирусную терапию эффективно на момент перехода в хроническую форму. Препараты на основе тенофовира, энтекавира предотвращают цирроз печени, уменьшают скорость репликации вирусов
Схема лечения дополняется:
- гепатопротекторами;
- интерферонами;
- диуретиками при наличии признаков асцита;
- витаминными комплексами, иммуностимуляторами.
Принципы диетического питания:
- минимальное содержание животных жиров;
- высокая концентрация липотропных и растительных продуктов;
- минимизация соли;
- исключение острых, копченых, богатых специями блюд;
- полный отказ от алкоголя, сладких газированных напитков.
Полное выздоровление не гарантируется, задача лечения – уменьшить разрушение печени, предотвратить стадию декомпенсации цирроза.
Поскольку сегодня не изобретен препарат, уничтожающий HCV, то целью лечения является остановка размножения вируса в клетках печени.
В стандартную схему входят следующие медикаменты:
- пегилированные интерфероны;
- противовирусный препарат рибавирин.
В последние годы активно проводятся клинические испытания новых лекарств.
Можно ли делать прививку от гепатита В при гепатите С?
Вакцинация помогает организму запустить естественный иммунный ответ на внедрение инфекционного агента. Ученые и медицинские эксперты признают эффективность проведения иммунизации.
Клинические тесты доказывают действенность вакцин от гепатитов А и В на людях с различными заболеваниями, в том числе с HCV.
Поэтому не существует запрета на вакцинацию против HBV при наличии у человека гепатита HCV.
Осложнения гепатитов В и С
Последствия затрагивают печень, дополнительно оказывают общее токсическое воздействие.
· токсическое поражение организма;
· печеночная энцефалопатия.
· остеопороз, болезни суставов (артроз, артрит, артралгия) у женщин.
К общим осложнениям вирусных гепатитов относятся:
- дискинезия желчевыводящих путей;
- воспаление в желчевыводящих органах;
- ухудшение функций головного мозга – снижение памяти, внимания, способности концентрироваться;
- асцит;
- желтушный цвет кожных покровов;
- повышенная утомляемость, бессонница, инсомния;
- депрессивные состояния, апатия;
- спонтанные боли в мышцах.
Печень выполняет важную функцию очищения с помощью детоксикации. Заболевания, вызывающие дисбаланс выведения токсинов, отражаются на всем организме. Возникающие на фоне гепатитов В,С осложнения, относятся к разряду жизнеугрожающих. Соблюдение правил специфической и неспецифической профилактики сохраняет здоровье и жизнь.

Причины развития гепатита
Основная причина болезни – РНК-содержащий вирус HCV. В организм он попадает с кровью или половыми выделениями зараженного человека. Путь передачи вируса гепатита ставит в группу риска:
- медработников;
- наркоманов;
- людей, которые не пользуются защитными барьерными средствами во время секса.
Активизировавшись в организме, вирус поражает гепатоциты – клетки печени. Развитие болезни происходит в подавляющем большинстве случаев, поскольку природный иммунитет к гепатиту практически не встречается. Из-за изменчивости вируса заразиться можно даже при вылеченном гепатите С в анамнезе.
Стадии развития
Выраженными симптомами обладает обычно стадия развития хронической формы. Для всех остальных этапов болезни характерна смазанность клинической картины. Поэтому фазу развития чаще всего устанавливают по данным инструментального обследования и анализа крови.
В инкубационном периоде отсутствуют симптомы инфекции в организме. На этой стадии развития вирус накапливается в клетках печени, не сталкиваясь с активным сопротивлением иммунной системы. Длительность стадии – от 2 месяцев до полугода.
На этом этапе возникают первые симптомы болезни. Они зависят от индивидуальной реакции организма на вирус, степени поражения печени. У большинства больных развитие гепатита вызывает такие симптомы:
- Боль в правом подреберье, которая усиливается после приема жирной или тяжелой пищи. Болевые ощущения вызваны растяжением капсулы органа, в которой находится много нервных окончаний.
- Желтизна кожи и глазных белков. Выраженность развития желтухи зависит от степени поражения печени. Возникает из-за высвобождения в кровь желчных пигментов при уничтожении гепатоцитов (клеток печени).
- Температура, головная боль, слабость. Эти симптомы при гепатите – признак иммунной реакции, поскольку организм при любой болезни пытается справиться с вирусом природными силами.
- Темнеет моча, одновременно с этим обесцвечивается кал. Признаки также вызваны высвобождением желчных пигментов, которые меняют цвет естественных выделений.
- Диспепсические нарушения – тошнота, рвота, чувство горечи во рту. Печень отвечает за выработку пищеварительных ферментов. При гепатите этот процесс нарушен, что и приводит к проблемам со стороны желудочно-кишечного тракта.
Острая стадия гепатита длится от 4 недель до 3 месяцев.
При отсутствии лечения или устойчивости к нему болезнь переходит в хроническую форму развития. В этом случае симптомы острой стадии исчезают, взамен развиваются признаки длительного нарушения обменных процессов в печени:
При выздоровлении печень восстанавливается за срок до года. Все это время пациент находится под контролем врача, регулярно сдавая анализы, проходя УЗИ, соблюдая диету и принимая вспомогательные лекарства.
Как выявляют и лечат гепатит
Диагностировать гепатит С можно только лабораторными пробами. При подозрении на инфицирование этим вирусом пациента направляют на анализы:
- Иммуноферментный (ИФА) – выявляет в крови антитела к гепатиту С. Анализ на антитела не всегда надежен – показатели искажаются при других вирусных болезнях в острой стадии (иные гепатиты, герпес, ВИЧ и т.д.), беременности, после нервных переживаний и физических нагрузок. Поэтому при сомнительных результатах потребуется пересдать тест.
- ПЦР. Методом полимеразной цепной реакции в крови ищут РНК ВГС. Современное оборудование выявляет вирус, если его уровень в крови более 10 МЕ/мл.
Если тест на гепатит дал положительный результат, назначают дополнительные обследования для уточнения состояния. Это УЗИ печени, определение генотипа вируса, выявление вирусной нагрузки, а также проверка на развитие других гепатитов. После этих процедур назначают лечение. Оно включает такие меры:
- Противовирусная терапия стандартной схемой Интерферон+Рибавирин либо лечение Даклатасвиром, Софосбувиром, Ледипасвиром. Это новые лекарства-ингибиторы, которые разрушают определенные белки вирусной РНК, таким образом уничтожая гепатит. Ингибиторы назначают при непереносимости интерферона, а также при генотипе гепатита, который не поддается лечению стандартной схемой.
- Витамины и гепатопротекторы – Эссенциале, Фосфоглив, Гептрал. Эти лекарства поддерживают печень полезными веществами, замедляют процессы распада ее клеток.
- Специальная диета (стол №5). Она исключает все продукты, нагружающие железу: алкоголь, жиры, жареное, бобовые и грибы, копчености, специи, консервы.
Во время лечения важно исключить физические нагрузки, чтобы не усилить воспаление. Терапия проводится либо в условиях стационара под наблюдением врача, либо амбулаторно.
Осложнения и последствия
При своевременном и успешном лечении пациент полностью восстанавливается за срок до трех лет. При развитии хронической формы стоит опасаться таких последствий:
- Цирроз и стеатоз печени. В первом случае уничтоженные клетки замещаются рубцовой тканью, во втором – жировой. Изначально их развитие обратимо, но при поражении более 50% печени полное выздоровление невозможно. Правильный образ жизни и соблюдение врачебных указаний замедляют этот процесс, но за срок 20 лет цирроз чаще всего приводит к летальному исходу. Единственным выходом служит пересадка печени.
- Онкология. При хроническом гепатите риск развития первичного рака печени в десятки раз выше, чем при полностью здоровом органе. Поэтому все больные должны раз в полгода проходить УЗИ-диагностику, чтобы своевременно обнаружить опухоль.
Гепатит С опасен из-за отсутствия выраженной симптоматики на тех стадиях развития, когда полное излечение возможно. Чаще всего развитие болезни принимают за отравление или ОРЗ, поэтому к врачу пациенты не обращаются. Чтобы предотвратить такую ситуацию, достаточно дважды в год проходить обязательный профосмотр. При сдаче крови на общий анализ врачи обнаружат повышение ее кислотности, что повлечет за собой биохимическое сканирование. Оно и выявит поражение печени, что упростит диагностику гепатита в дальнейшем.
Предотвратить инфицирование гепатитом можно, если отказаться от незащищенного секса, а делать маникюр, пирсинг и лечить зубы только в проверенных местах, где оборудование стерилизуют при клиенте.

Московские медики фиксируют необычный для зимнего сезона рост заболеваемости москвичей вирусными гепатитами А и В, хотя эпидемиологический порог по этому заболеванию пока не превышен, пишет в среду газета "Московский комсомолец".
Из всех форм вирусных гепатитов гепатит А является наиболее распространенным. От момента заражения до появления первых признаков болезни проходит от 7 до 50 дней. Чаще всего начало заболевания сопровождается подъемом температуры и может напоминать грипп. Большинство случаев завершается спонтанным выздоровлением и не требует активного лечения. При тяжелом течении назначают капельницы, устраняющие токсическое действие вируса на печень.
Вирус гепатита В передается половым путем, при инъекциях нестерильными шприцами у наркоманов, от матери - плоду. В типичных случаях заболевание начинается с повышения температуры, слабости, болей в суставах, тошноты и рвоты. Иногда появляются высыпания. Происходит увеличение печени и селезенки. Также может быть потемнение мочи и обесцвечивание кала.
Гепатит С — наиболее тяжелая форма вирусного гепатита, которую называют еще посттрансфузионным гепатитом. Это значит, что заболевали им после переливания крови. Это связано с тем, что тестировать донорскую кровь на вирус гепатита С стали всего несколько лет назад. Достаточно часто происходит заражение через шприцы у наркоманов. Возможен половой путь передачи и от матери — плоду. Наибольшую опасность представляет собой хроническая форма этой болезни, которая нередко переходит в цирроз и рак печени.
Хроническое течение развивается примерно у 70–80% больных. Сочетание гепатита С с другими формами вирусного гепатита резко утяжеляет заболевание и грозит летальным исходом.
Гепатит E похож на гепатит A, но начинается постепенно и опаснее для беременных.
Последний в семействе гепатитов, гепатит G, похож на C, но менее опасен.
Пути заражения
Вирусы гепатита попадают в организм человека двумя основными способами. Больной человек может выделять вирус с фекалиями, после чего тот с водой или пищей попадает в кишечник других людей. Врачи называют такой механизм заражения фекально‑оральным. Он характерен для вирусов гепатита А и Е. Таким образом, гепатит А и гепатит Е возникают в основном из‑за несоблюдения личной гигиены, а также при несовершенстве системы водоснабжения. Этим объясняется наибольшая распространенность этих вирусов в малоразвитых странах.
Второй путь заражения — контакт человека с инфицированной кровью. Он характерен для вирусов гепатитов В, С, D, G. Наибольшую опасность, ввиду распространенности и тяжелых последствий заражения, представляют вирусы гепатитов В и С.
Ситуации, при которых чаще всего происходит заражение:
- переливание донорской крови. Во всем мире в среднем 0,01–2% доноров являются носителями вирусов гепатита, поэтому в настоящее время донорская кровь перед переливанием реципиенту исследуется на наличие вирусов гепатита В и С. Риск инфицирования повышается у лиц, нуждающихся в повторных переливаниях крови или ее препаратов
- использование одной иглы разными людьми во много раз увеличивает риск заражения гепатитами В, С, D, G. Это самый распространенный путь заражения среди наркоманов;
- вирусы B, С, D, G могут передаваться при половом контакте. Чаще всего половым путем передается гепатит В. Считается, что вероятность заражения гепатитом С у супругов мала.
Симптомы
От момента заражения до появления первых признаков болезни проходит разное время: от 2–4 недель при гепатите А, до 2–4 и даже 6 месяцев при гепатите В. По истечении этого периода, во время которого вирус размножается и адаптируется в организме, болезнь начинает проявлять себя.
Сначала, до появления желтухи, гепатит напоминает грипп и начинается с повышения температуры, головной боли, общего недомогания, ломоты в теле, как при гепатите А. При гепатитах B и С начало, как правило, более постепенное, без резкого подъема температуры. Так, вирус гепатита В проявляет себя незначительной температурой, болью в суставах, иногда высыпаниями.
Начальные проявления гепатита С могут ограничиться слабостью и снижением аппетита. Через несколько дней картина начинает меняться: пропадает аппетит, появляются боли в правом подреберье, тошнота, рвота, темнеет моча и обесцвечивается кал. Врачи фиксируют увеличение печени и реже — селезенки. В крови обнаруживаются характерные для гепатитов изменения: специфические маркеры вирусов, увеличивается билирубин, печеночные пробы увеличиваются в 8–10 раз.
Обычно после появления желтухи состояние больных улучшается. Однако этого не происходит при гепатите С, а также у хронических алкоголиков и наркоманов, независимо от вида вируса, вызывающего заболевание, из‑за интоксикации организма. У остальных же больных постепенно, в течение нескольких недель, происходит обратное развитие симптомов. Так протекают острые формы вирусных гепатитов.
Клиническое течение гепатитов может быть разной степени тяжести: легкая, среднетяжелая и тяжелая формы. Есть еще и четвертая, фульминантная, то есть молниеносная форма. Это самая тяжелая разновидность гепатита, при которой развивается массивный некроз печени, заканчивается обычно смертью больного.
Наибольшую опасность представляет хроническое течение гепатитов. Хронизация характерна только для гепатитов B, C, D. Наиболее характерными признаками хронических гепатитов являются недомогание и усиливающаяся к концу дня повышенная утомляемость, невозможность выполнять прежние физические нагрузки. На далеко зашедшей стадии хронического вирусного гепатита обнаруживаются желтуха, потемнение мочи, кожный зуд, кровоточивость, похудание, увеличение печени и селезенки, сосудистые звездочки.
Лечение
Длительность гепатита А составляет в среднем 1 месяц. Специального противовирусного лечения при этом заболевании не требуется. Лечение включает в себя: базисную терапию, постельный режим, соблюдение диеты. При наличии показаний назначается дезинтоксикационная терапия (внутривенно или перорально), симптоматическая терапия. Обычно рекомендуют избегать употребления алкоголя, который, как ядовитое вещество, может ослабить и без того поврежденную печень.
Острый вирусный гепатит В с выраженными клиническими симптомами заканчивается выздоровлением более чем в 80% случаев. У больных, перенесших безжелтушную и субклиническую формы, гепатит В часто хронизируется. Хронический гепатит приводит со временем к развитию цирроза и рака печени. Полного излечения хронического гепатита В практически не наступает, но можно добиться благоприятного течения заболевания при условии выполнения определенных рекомендаций, касающихся режима труда и отдыха, питания, психоэмоциональных нагрузок, а также при приеме препаратов, улучшающих обменные процессы в клетках печени.
В обязательном порядке проводится базисная терапия. Противовирусное лечение назначается и проводится под строгим контролем врача и в тех случаях, когда имеются показания. К противовирусному лечению относятся препараты группы интерферонов. Лечение проводится длительно. Иногда бывают необходимы повторные курсы терапии.
Гепатит C - наиболее серьезный вид гепатита. Развитие хронической формы наблюдается как минимум у каждого седьмого заболевшего. У этих больных высок риск развития цирроза и рака печени. Основой всех схем лечения является интерферон‑альфа. Механизм действия этого препарата заключается в предотвращении инфицирования новых клеток печени (гепатоцитов). Применение интерферона не может гарантировать полного выздоровления, однако, лечение им предотвращает развитие цирроза или рака печени.
Гепатит D протекает только на фоне гепатита B. Лечение гепатита D должно проводиться в стационаре. Требуется как базисная, так и противовирусная терапия.
Гепатит E не лечат, так как организм человека достаточно силен, чтобы избавиться от вируса без помощи лечения. Через месяц‑полтора наступает полное выздоровление. Иногда доктора назначают симптоматическую терапию для устранения головной боли, тошноты и других неприятных симптомов.
Осложнения
Осложнениями вирусных гепатитов могут стать функциональные и воспалительные заболевания желчных путей и печеночная кома, и если нарушение в работе желчевыводящих путей поддается терапии, то печеночная кома является грозным признаком молниеносной формы гепатита, заканчивающейся летальным исходом практически в 90% случаях. В 80% случаев молниеносное течение обусловлено сочетанным действием вирусов гепатитов В и D. Печеночная кома наступает из‑за массивного омертвения (некроза) клеток печени. Продукты распада печеночной ткани попадают в кровь, вызывая поражение центральной нервной системы и угасание всех жизненных функций.
Хронический гепатит опасен тем, что отсутствие адекватного лечения нередко приводит к циррозу, а иногда и раку печени.
Самое тяжелое течение гепатита вызывает сочетание двух и более вирусов, например В и D или B и С. Встречается даже B+D+C. В этом случае прогноз крайне неблагоприятный.
Профилактика
Чтобы уберечься от заражения гепатитами, необходимо соблюдать несложные правила. Не следует употреблять некипяченую воду, всегда мыть фрукты и овощи, не пренебрегать термической обработкой продуктов. Так можно предотвратить заражение гепатитом А.
В целом, необходимо избегать контакта с биологическим жидкостями других людей. Для предохранения от гепатитов В и С - в первую очередь с кровью. В микроскопических количествах кровь может остаться на бритвах, зубных щетках, ножницах для ногтей. Не стоит делить эти предметы с другими людьми. Нельзя делать пирсинг и татуировки нестерильными приборами. Необходимо принимать меры предосторожности при сексе.
Материал подготовлен на основе информации открытых источников
Возникновение медикаментозного гепатита часто обусловлено употреблением лечебных веществ с высокой токсичностью. В процессе нейтрализации отравляющих препаратов печень не способна полностью самоочищаться, что прямо приводит к образованию быстрого воспалительного процесса. Без прекращения употребления отравляющего вещества развивается цирроз печени и, как следствие, это приводит к недостаточности печени.

Что такое лекарственный гепатит
Для точного понимания формулировки медикаментозный (лекарственный) гепатит, что это такое и чем опасно – необходимо понимать роль печени и её работу. Она выполняет крайне важную функцию в теле человека – выведение всех вредных веществ из крови в организме человека, предварительно их очистив.
Клетки печени, гепатоциты, являются обезвреживающей системой, которая утилизирует токсины различного происхождения как биологического, так и химического характера. Для этого процесса характерна поэтапность – сначала гепатоциты перерабатывают токсины в метаболиты, которые являются переходным продуктом биотрансформации.
Далее происходит процесс выведения веществ из организма посредством выброса с жёлчью в кишечник либо через мочу. Метаболиты некоторых медикаментов имеют большую ядовитость, чем сам фармакологический препарат.
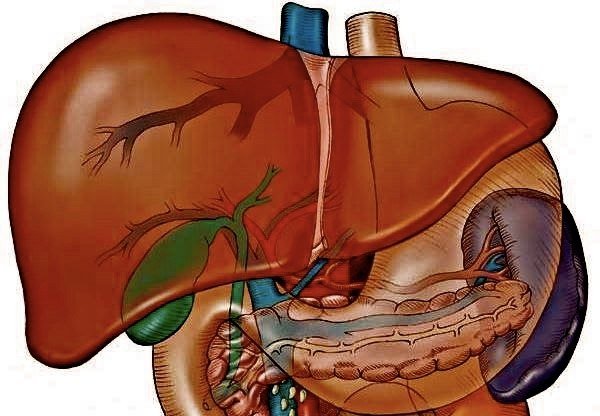
При продолжительном употреблении одного или нескольких таких лекарств либо использовании высоких доз происходит истощение энзимной системы печени и нарушение работы гепатоцитов. Это прямая причина возникновения гепатита от медикаментов. Основными условиями развития заболевания считается:
- индивидуальная непереносимость определённого препарата;
- наличие любой этиологии гепатита (бывают такие формы: вирусная, хроническая, аутоиммунная) или асцита на момент начала лечения токсическим препаратом;
- деструктивное влияние химических реагентов или ядовитых газов, приём алкоголя на фоне терапии сильнодействующими средствами;
- беременность;
- недостаток белка в рационе пациента;
- стресс;
- сердечная или почечная недостаточность.
Уже известно свыше 1000 медпрепаратов, которые негативно влияют на работу печени и служат основанием возникновения лекарственного гепатита.

Особой токсичностью, которая создаёт почву для развития заболевания, обладают такие группы препаратов:
- противотуберкулёзные;
- антибиотики;
- сульфаниламиды;
- гормональные препараты;
- противовоспалительные препараты нестероидного типа;
- средства против эпилепсии или судорог;
- противогрибковые лекарства;
- мочегонные препараты;
- цитостатики (химиотерапия);
- лекарства от диабета, аритмии, и другие.
Симптомы лекарственного гепатита
Ход болезни разделяется на две формы. Острая форма протекания развивается внезапно, симптомы интоксикации очень быстро усиливаются. Этот вариант гепатита угрожает стремительным формированием жирового гепатоза и некроза, что приводит к печёночной недостаточности.

Хроническая форма характеризуется медленным накапливанием токсических метаболитов (касается тех, что имеют длительный период полураспада), а по достижению критической массы – начинают деструктивно влиять на печень. Этот вид гепатита не является заразным, поэтому не передаётся другому человеку. Может возникнуть как у ребёнка, из-за деликатности гепатоцитов, так и у пожилого человека.
Клиническую картину хода болезни отображает такая симптоматика:
- боль в брюшине;
- отсутствие аппетита;
- тошнота, возможно появление рвоты;
- срыгивание с жёлчным привкусом;
- зуд кожи;
- нарушение работы перистальтики кишечника (возможны как запоры, так и поносы).
Боль общего характера, чётких болезненных точек не фиксируется, локализуется под правым ребром. Пациенты жалуются на давление или сжимание в боку, иногда ноющий вид боли.

На начальной стадии патологии боли характеризуются больше, как дискомфорт, но с развитием заболевания обретают нарастающий характер. Сильный и постоянный болевой синдром, как и появление высокой температуры — указывают на развитие осложнений.
Дальнейшее развитие заболевания способствует проявлению общих (неспецифических) признаков, которые часто приписывают развитию онкологических заболеваний:
- потеря веса без изменения рациона больного;
- общее бессилие, высокая утомляемость без физических нагрузок, отсутствие жизненного тонуса;
- прогрессирующая потеря работоспособности.
Появление этих симптомов характеризуется нарушением устранения токсинов из организма. Не выведенные метаболиты возвращаются в кровь, влияя на работу мозговых центров, а также попадают с жёлчью в кишечник. Если к вышеописанным симптомам добавляются неожиданные аллергические проявления, то причину искать следует не в нарушениях работы иммунной системы, а со стороны печени.
Достаточно часто выявляется гепатит только при взятии биохимии крови, иные методы обследования не могут дать чёткой причины увеличения размеров печени или её структурного изменения.
Диагностика медикаментозного гепатита
Клиническая картина заболевания мало отличается от иных видов гепатита или прочих поражений печени.
Для подтверждения диагноза и его дифференциации от других видов гепатита важную роль играет схема лабораторных исследований:
- общие анализы крови и мочи;
- биохимический анализ крови (берётся из вены);
- копрограмма;
- коагулограмма;
- ·биопсия печени.
Аппаратные методы диагностики лекарственного гепатита не могут считаться специфическими, специалисты их используют для создания полного диагностического анамнеза:
- Рентгенография – позволяет выявить изменения размеров печени, но является малоинформативным методом в диагностике гепатитов, которые не характеризуются увеличением объёма органа;
- УЗИ печени – диагностирует размеры органа, плотность и форму. Не даёт возможности определить причину отклонений от нормы;
- КТ или МРТ печени – определяет локальность или диффузность изменений печени благодаря возможности отобразить послойные срезы. Но также не даёт объективности о причинах изменений.
Большую значимость имеют лабораторные исследования в диагностике гепатита от медикаментов. Применение аппаратных методик помогут отобразить только структурные изменения, не давая возможности определить причину.
Лечение медикаментозного гепатита
Первостепенная задача врача заключается в отмене токсического препарата, который привёл к поражению печени. Если полностью отказаться от медикамента невозможно (это бывает при лечении туберкулёза, например), то задача специалиста заключается в подборе более щадящего варианта терапии.
Лекарственный гепатит довольно быстро приводит к возникновению цирроза печени, поэтому немаловажно как можно раньше принять меры и не допустить развития тяжёлых патологий.

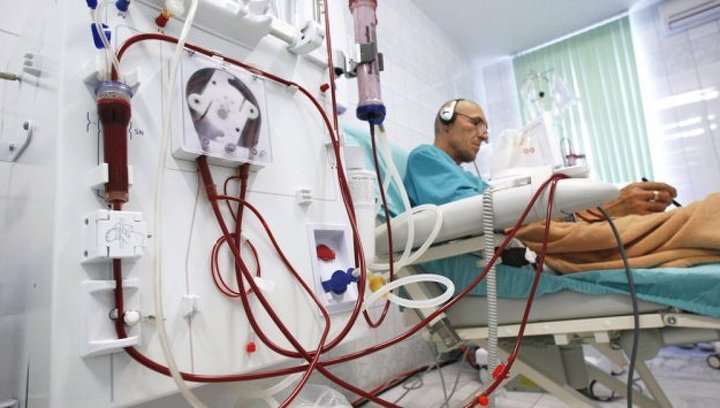
Следующим этапом лечения гепатита является назначение дезинтоксикационной инфузионной терапии в стационаре клиники. Она направлена на очищение организма от метаболитов и токсинов. Для этой процедуры применяют гемодезные капельницы и плазмаферез (очищение крови экстракорпоральной процедурой). В особо тяжёлых случаях применяют гемодиализ (метод очищения крови с помощью искусственной почки).
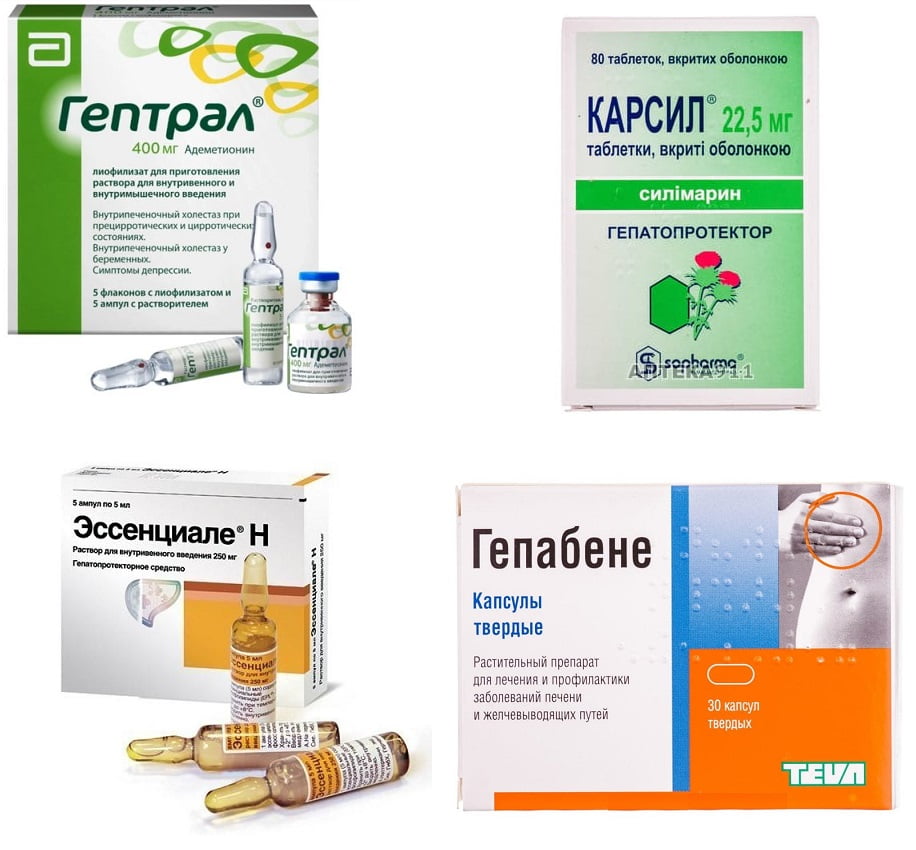
Чаще всего назначение высокотоксичных антибиотиков или иных медикаментов проводится в паре с гепатопротекторами – таблетки Карсил, Гепабене, Гептрал, Эссенциале. Они способствуют восстановлению гепатоцитов, защищают печень от воздействия вредных токсинов и содержат витамины для питания органа.
Большинство препаратов создано на основе травы расторопши, поэтому не окажут деструктивного влияния на печень. Любые народные методы лечения (особенно рекомендации с форумов) должны обязательно быть одобрены лечащим врачом.
В обязательном порядке будет даны инструкции по соблюдению специальной диеты, которая разгрузит печень и позволит ей быстрее восстанавливаться:
- приём еды небольшими порциями 5 раз в сутки;
- полный запрет алкоголя и курения;
- табу на любые жаренные или острые блюда, это касается и любой жирной пищи;
- соблюдение баланса в употреблении белка и углеводов;
- витаминные добавки.
Для предупреждения лекарственного гепатита необходимо внимательно следить за реакцией своего организма на то или иное лекарство. Если проявилась интоксикация, следует оперативно заменить препарат на аналогичный по действию, который будет более мягким по отношению к печени.
Коррекция питания
Для успешного лечения гепатита пациенту необходимо полноценное питание, оно позволит получить истощённому органу максимум полезных веществ и строительного материала для регенерации.
Но обязательно исключение курения и алкоголя, а также убрать поступление в организм:
- продуктов, содержащие эфирные масла – лук, чеснок;
- высокое содержание холестерина – яичный желток, субпродукты;
- пурины – наваристые бульоны;
- высокое содержание щавелевой кислоты – кофе, шоколад, какао, крепкий чай.

Пациенту назначается питание по столу No5, его разработал М.И. Певзнер. Он рекомендует всю пищу отваривать либо готовить на пару. Обязательно разделение суточной еды на 5 или больше приёмов. По химической структуре диета выглядит так:
- белка 90-100 г, из которого 2/3 составляет животный вид;
- жира 80-90 г, из которого 1/3 припадает на растительные;
- углеводов 350-400 г, из которых допустимо сахара до 80 г.
В качестве источника мясного белка предлагается употреблять мясо маложирных сортов: говядина или домашняя птица, кроме гуся. Сюда включается рыба, поскольку имеет очень высокую пищевую ценность белка. Молочные продукты ограничиваются до 200 грамм, используются только варианты с низким процентом жира. Обязательно употребление разнообразных лёгких супов.
Углеводную часть диеты составляют крупы, макароны, хлеб, преимущественно ржаной или с отрубями. Сюда относят различные овощи. Допустимо добавление сливочного, растительного или рафинированного масла. Соль ограничивают до 4 граммов в сутки.

Такого питания необходимо придерживаться длительный период времени, поскольку это оптимальное меню рационального поступления еды для здоровья всего тела. По отзывам, соблюдение такой диеты длительное время хорошо влияет на организм.
Не стоит забывать об употреблении достаточного количества воды, ведь за счёт правильного поступления жидкости в организм жёлчь теряет свою вязкость, это нормализует её кислотность. А это сразу влияет на уменьшение воспаления. Объём выпиваемой жидкости за сутки не должен превышать 2 литров. Для правильного поддержания водного баланса пить жидкость необходимо небольшими дозами, каждые 2 часа по стакану воды.
Из минеральных вод следует выбирать сульфатный состав, он нормализирует образование жёлчи и помогает выводить холестерин из организма. Это положительно повлияет на перистальтику кишечника.
При своевременном обнаружении болезни и соблюдении лечебной терапии возможно полное выздоровление пациента, прогноз благоприятный. Если же оставить симптомы без внимания или не принимать меры по отношению к выявленной болезни, развивается цирроз, в тяжёлых случаях это приводит к печёночной коме или смерти пациента.
Читайте также:


