Что такое энтеровирусный менингит признаки
- Что такое Энтеровирусный менингит
- Что провоцирует Энтеровирусный менингит
- Симптомы Энтеровирусного менингита
- Диагностика Энтеровирусного менингита
- Лечение Энтеровирусного менингита
- Профилактика Энтеровирусного менингита
- К каким докторам следует обращаться если у Вас Энтеровирусный менингит
Что такое Энтеровирусный менингит
Энтеровирусные менингиты могут быть вызваны вирусами Коксаки А и Коксаки В, ECHO, энтеровирусами 68 и 71 серотипов, содержат РНК. Возможны эпидемические вспышки серозных менингитов с высокой контагиозностью. Преимущественно заболевают дети в возрасте 5 9 лет. Заболеваемость значительно повышается весной и летом.
Инкубационный период при энтеровирусных серозных менингитах составляет в среднем около 1 недели. Чаще болеют городские жители, преимущественно дети до 7 лет, посещающие детские дошкольные учреждения. Менингеальный синдром протекает обычно доброкачественно, с улучшением в течение нескольких дней.
Смертельные исходы редки.
Серозный менингит сопровождается лихорадкой, головными болями, фотофобией и менингеальными симптомами.
Клиническая картина энтеровирусного менингита в значительной степени зависит от возраста пациентов. Новорожденные дети и дети раннего возраста (до 2 - 3 месяцев) входят в особую группу риска.
Энтеровирусное поражение ЦНС в указанном возрасте обычно является частью тяжелого системного заболевания. При этом серозный менингит и/или менингоэнцефалит может быть диагностирован у 27 - 62% детей с энтеровирусной инфекцией. В случае прогрессирующего развития системных проявлений инфекции, таких как некроз печени, миокардит, некротизирующий энтероколит, внутрисосудистая коагуляция, заболевание напоминает бактериальный сепсис. Наблюдаемый у части детей летальный исход связан при этом не с поражением ЦНС, а является результатом острой печеночной недостаточности (вирусы ЕСНО) или миокардита (вирусы Коксаки).
У детей более старшего возраста и у взрослых лиц заболевание энтеровирусным менингитом начинается остро, с внезапного повышения температуры до 38 - 40 -C. Вслед за этим наблюдается развитие ригидности затылочных мышц, головные боли, светобоязнь. У части пациентов отмечены рвота, потеря аппетита, диарея, сыпь, фарингит, миалгии. Болезнь длится обычно менее одной недели. Многие пациенты чувствуют себя значительно лучше вскоре после люмбальной пункции.
Неврологические симптомы, связанные с воспалением менингеальных оболочек у детей раннего возраста, включают ригидность затылочных мышц и выбухание родничка. Симптомы могут носить стертый характер. Развитию серозного менингита часто сопутствуют такие признаки болезни, как повышение температуры, беспокойство, плохой сон, высыпания на кожных покровах, ринит, диарея. В случае легкого течения энтеровирусной инфекции менингеальный синдром у детей протекает доброкачественно и, как правило, быстро, в течение 7 - 10 дней, заканчивается полным выздоровлением без остаточных явлений. Благотворное воздействие на течение серозного менингита оказывает спинальная пункция, ведущая к снижению внутримозгового давления и способствующая быстрому улучшению состояния ребенка.
Прогноз у детей и взрослых, перенесших энтеровирусный менингит, как правило, благоприятный. Есть, однако, указания, что отдельные дети, переболевшие энтеровирусным менингитом, страдают нарушениями речи и имеют трудности в школьном обучении. У взрослых лиц в течение нескольких недель после перенесенной инфекции могут сохраняться головные боли.
При спинальной пункции больных серозным менингитом спинно-мозговая жидкость (СМЖ) прозрачная, вытекает струей или частыми каплями и содержит увеличенное количество клеток - от 6 до 200 и более в 1 мкл. В первые 1 - 2 дня болезни СМЖ может быть нормальной, т.к. последствия воспалительных изменений в ней отстают от клиники. В дальнейшем число клеток в СМЖ быстро нарастает, причем, вначале могут обнаруживаться нейтрофильные лейкоциты (5 - 6-й день болезни), а позднее преобладают лимфоциты.
Наличие нейтрофилов в начале болезни может привести к ошибочному диагнозу "гнойный менингит". Белок в СМЖ остается нормальным или слегка повышается. Нормализация СМЖ происходит через 2 - 3 недели.
Выделение энтеровирусов из СМЖ считается важным доказательством энтеровирусной этиологии заболевания. В некоторых случаях энтеровирус из СМЖ выделить не удается. Это может быть связано с тем, что возбудитель плохо размножается в культуре клеток или на новорожденных мышах, или с присутствием антител в СМЖ. При использовании для лабораторной диагностики метода обратной транскрипции - полимеразной цепной реакции (ОТ-ПЦР) последовательности генома энтеровируса можно обнаружить в значительном числе тех проб СМЖ от больных асептическим менингитом, из которых вирус не мог быть выделен в культуре клеток, или на животных (в одной из эпидемий, вызванных вирусом ЕСНО 30, последовательности генома вируса были обнаружены в 42 из 50 проб СМЖ, из которых вирус не удалось выделить в культурах клеток).
При вирусологическом исследовании (материалом являются фекалии и цереброспинальная жидкость) проводят идентификацию вируса на культуре клеток. Обнаружение вирусных антигенов осуществляют с помощью ИФА, ПЦР. Типовую принадлежность выделенных вирусов определяют в РН, РТГА. Серологическое исследование крови и ликвора проводят в первые дни болезни, затем через 2 3 недели. Диагностическим считается нарастание титра специфических антител в 4 раза и более.
Обязательный постельный режим. Из лекарственных препаратов назначают анальгетики, нестероидные противовоспалительные лекарства, противорвотные и седативные средства. На фоне общего лечения менингита, лечащий врач вправе назначить препараты направленные на улучшение самочувствия больного: устранение токсикоза, снижение внутричерепного давления, улучшение работы сосудов мозга и др. Патогенетическое лечение энтеровирусных менингитов заключается в введении преднизолона на протяжении 5-7 дней. Больных изолируют на 14 дней. Контактным вводят гамма-глобулин.
За детьми, и персоналом контактирующих с заболевшим, в детских учреждениях устанавливается карантин до 20 дней после прекращения контакта и проведения дезинфекции.
В случае выявления лиц подозрительных на заболевание – проводится их изоляция.
Вводится ограничение проведения массовых мероприятий.
Энтеровирусный менингит – острое воспалительное заболевание вирусной природы, которое характеризуется поражением мозговых оболочек. В большинстве случаев болеют дети от 4 до 10 лет. На долю энтеровирусного менингита приходится около 60% от случаев заболевания вирусной природы. Пики заболеваемости наблюдаются весной и летом.
Причины и механизм развития
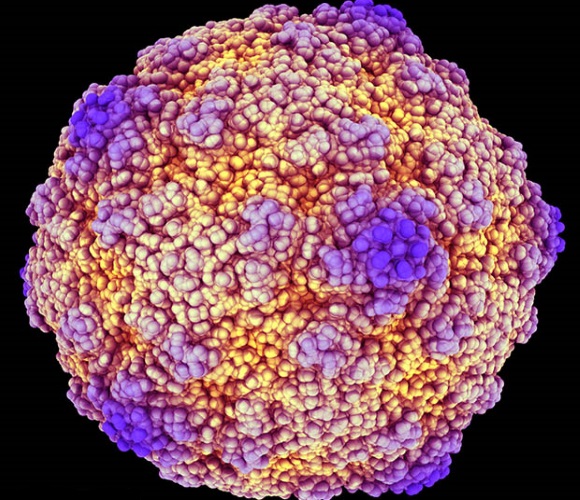
Этиологический фактор энтеровирусного менингита – энтеровирусы ECHO и Коксаки. Возбудитель передается воздушно-капельным путем и отличается чрезвычайно высокой контагиозностью. Источниками инфекции служат пациенты в период развернутой клинической инфекции и носители вируса. Основной путь передачи – воздушно-капельный. При таком механизме заражения вирус попадает на слизистую оболочку дыхательных путей. Также можно заразиться фекально-оральным путем – через воду, еду, грязные руки. В этом случае энтеровирус размножается в кишечнике, долгое время выделяясь во внешнюю среду без каких-либо признаков заболевания.
Изначально процессы размножения проходят в эпителиальных клетках носоглотки и кишечника. При их повреждении частицы попадают в лимфатическое и кровеносное русло. С током крови они распространяются по всему организму, поражая мышцы, печень, сердце, мозговые оболочки, легкие.
Клиническая картина
Инкубационный период – с момента заражения до появления первых симптомов составляет примерно 7 дней. В продромальный период проявляются общие симптомы:
- слабость;
- недомогание;
- незначительный подъем температуры тела;
- ломота в мышцах, суставах.
В большинстве случаев этот период очень короткий или отсутствует совсем. С течением времени выраженность симптомов менингита нарастает, формируется развернутая клиническая картина. На первый план выступает интенсивная головная боль. Она сопровождается тошнотой, иногда рвотой, которые обусловлены повышением внутричерепного давления. Температура тела превышает 38˚С и продолжает подниматься, что типично для вирусных инфекций. Пациент болезненно реагирует на шум, резкие вспышки света. Развиваются менингеальные знаки, появляется диарея, высыпания на коже и слизистых оболочках.
Дети до года становятся неспокойными, плач приобретает монотонный характер. Они запрокидывают голову назад и поджимают ноги к животу, принимая так называемую позу легавой собаки. У ребенка снижается аппетит, он плохо берет грудь, становится вялым.
Диагностика
При подозрении на энтеровирусный менингит диагностический алгоритм состоит из таких шагов:
- сбор жалоб и изучение истории болезни;
- осмотр больного;
- лабораторное обследование;
- инструментальное обследование.
При опросе устанавливают имеющиеся жалобы и максимально их детализируют. Пытаются узнать длительность болезни и возможные провоцирующие факторы. Обращают внимание на наличие контакта с инфекционными больными, особенно в учебных заведениях.
При осмотре обращают внимание на наличие менингеальных знаков. В частности, проверяют ригидность затылочных мышц, симптомы Кернига и Брудзинского.
В норме подбородок человека свободно приводится к груди.
При менингите напряженные затылочные мышцы не позволяют этого сделать. Кроме того, больной запрокидывает голову назад. Последний симптом особенно выражен у детей до года.
Симптом Кернига имеет две фазы. В первую фазу больного просят согнуть ногу в коленном и тазобедренном суставах под углом 90˚. Затем ему нужно попробовать разогнуть конечность в коленном суставе. При менингите мышцы-сгибатели голени рефлекторно напрягаются, из-за чего выпрямить ногу невозможно.

Проверка симптома Кернига
Верхний симптом Брудзинского заключается в том, что при преодолении сопротивления затылочных мышц и приведении подбородка к груди, у пациента сгибаются ноги в коленных и тазобедренных суставах. При надавливании на лобок у больного сгибаются ноги – это средний симптом Брудзинского. Нижний симптом проявляется при проверке симптома Кернига – при разгибании одной ноги во второй фазе происходит сгибание и подтягивание к животу противоположной конечности.
У маленьких детей привлекает внимание родничок, который возвышается над уровнем костей черепа.
В общем анализе крови наблюдаются сдвиг лейкоцитарной формулы вправо – типичное явление для вирусных инфекций. В биохимическом анализе повышаются неспецифические показатели воспалительного процесса – СРБ, сиаловые кислоты.
При выполнении люмбальной пункции спинномозговая жидкость вытекает струйкой или частыми каплями, что говорит о повышенном внутричерепном давлении. Клеточный состав в первые дни заболевания может быть нормальным. Затем число клеток стремительно возрастает за счет лимфоцитов. Ликворные показатели приходят в норму примерно через две недели.
Важным диагностическим методом является выделение вирусов из спинномозговой жидкости. Кроме того, проводится серологическое исследование крови, в ходе которого устанавливают наличие антител к энтеровирусам. Для высокой информативности исследование проводят дважды, с интервалом в две недели. Полученные показатели оценивают в динамике – нарастание титров антител к энтеровирусам говорит о том, что именно они выступают этиологическим фактором менингита.

Определение специфических антител в сыворотке крови
Лечение
Несмотря на то, что энтеровирусный менингит характеризуется легким течением и имеет благоприятный прогноз для жизни и здоровья, все пациенты с подозрением на это заболевание требуют госпитализации. Лечение назначается исходя из патогенеза и симптоматики менингита, и предусматривает использование таких групп препаратов:
- нестероидные противовоспалительные средства;
- обезболивающие;
- седативные;
- противорвотные;
- в сложных случаях – глюкокортикоиды.
Нестероидные противовоспалительные средства уменьшают активность воспалительного процесса, нормализуют тонус и проницаемость сосудов, снимают болевой синдром.
Седативные препараты назначаются при повышенной возбудимости пациента, судорожном синдроме, нарушениях сна. Противорвотные применяются при неукротимой рвоте. Предпочтение отдается препаратам центрального генеза – церукалу, ондансетрону.

Глюкокортикоиды обладают выраженным противовоспалительным эффектом. Как и нестероидные противовоспалительные, они нормализуют тонус сосудов и уменьшают их проницаемость, благодаря чему уменьшается выраженность симптомов. Из-за разных механизмов действия глюкокортикоиды гораздо эффективнее НПВС. Вместе с тем, они имеют большее количество побочных эффектов, поэтому принимать решение об их применении должен врач. Длительность лечения и дозировки подбираются индивидуально, с учетом тяжести менингита и восприимчивости пациента к назначенной терапии.
Ни в коем случае не нужно пытаться лечить энтеровирусный менингит самостоятельно. Несмотря на благоприятный прогноз, назначать терапию должен только квалифицированный специалист. Он подберет необходимые препараты и оптимальную дозировку, проконтролирует эффективность лечения и, при необходимости, внесет необходимые изменения в лист назначений. Благодаря такому подходу здоровье пациента восстановится в максимально короткие сроки.
Что такое вирусный менингит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 12 лет.

Определение болезни. Причины заболевания
Вирусный менингит — группа острых и/или хронических инфекционных заболеваний, вызываемых вирусами, которые на фоне общего ослабления защитных свойств организма вызывают воспаление оболочек головного и спинного мозга и проявляются общими симптомами поражения мозга и специфическими менингеальными симптомами различной степени выраженности, однако, как правило, при своевременно начатом лечении не приводят к тяжелым необратимым последствиям.

Энтеровирусный менингит — острое инфекционное заболевание, вызываемое различными серотипами энтеровирусов (Коксаки А и В, ECHO, серотипы 68, 71), которые, вызывая в значительном большинстве инцидентов проявления общего заболевания (различных органов и систем), нередко поражают центральную нервную систему, проявляясь в виде серозного менингита (лихорадка, значительные головные боли, многократная рвота). При проведении лечения течение заболевания обычно доброкачественное.
Заболевание встречается как в виде единичных случаев, так и в виде массивных эпидемических вспышек. Достаточно характерна сезонность патологии (июнь–сентябрь), тропность к коллективам детей и организованным группам (чаще в городах). Источник инфекции — это больные различными формами энтеровирусной инфекции и неактивные носители вирусов, роль которых может достигать 50% (возможно, имеются латентные формы заболевания, ошибочно принимаемые за ношение). [1] Превалирующий механизм передачи — фекально-оральный (несоблюдение правил гигиены, недостаточная обработка пищи), меньшее значение имеет воздушно-капельный и контактный механизм распространения, описана трансплацентарная передача от матери плоду.
Герпетический менингит — острое инфекционное заболевание, индуцируемое в основном вирусами герпеса 1, 2 и 3 типов, которые на фоне скомпрометированного иммунного статуса (у ВИЧ-инфицированных в стадии СПИДа, онкологических больных, получающих тяжелые иммунодепрессанты, грудных детей) вызывают поражение мозговых оболочек и/или вещества головного мозга. При отсутствии адекватного лечения может приводить к тяжёлым последствиям, в том числе смерти.
Чаще всего развитию заболевания предшествует ОРВИ различной степени выраженности или герпетические высыпания на коже и слизистых оболочках, которые могут быть как проявлением первичного инфицирования (чаще у грудных детей), там и обострения вторичной инфекции (ВИЧ-инфицированные, иммунокомпрометированные лица).
Каналы передачи и распространения — гематогенный и невральный (ретроаксональный).
Лимфоцитарный хориоменингит (ЛХМ) — острое или хроническое инфекционное зооантропонозное заболевание, индуцируемое РНК-содержащим вирусом из семейства ареновирусов, который, поражая мягкие мозговые оболочки и сосудистую сеть желудочков мозга, вызывает специфическое, как правило, доброкачественное заболевание.
Резервуар патогена — грызуны, в основном синантропные мыши, выделяющие патоген во внешнюю среду с отходами жизнедеятельности. Инфицирование человека возникает при употреблении загрязненной пищи, воды, возможно заражение аэрозольным и контактным путями, трансплацентарно. [3]
Симптомы вирусного менингита
Хотя в основной массе случаев при вирусных менингитах отсутствует четкая клиническая дифференциация с определенным видом возбудителей, некоторые характерные особенности вполне можно проследить.
Инкубационный период в среднем длится около недели, хотя описаны случаи инкубации до 12 дней. Поражению ЦНС в типичных случаях предшествуют общие (различной выраженности и интенсивности) симптомы энтеровирусного поражения (кожные высыпания, дискомфорт в животе, послабление стула, афтозный стоматит, ринит, фарингит и др.) Вирус, вторгаясь в целостный организм через ЖКТ или носоглотку, обуславливает начальные проявления заболевания (лихорадку, симптомы поражения желудочно-кишечного тракта, дискомфорт во рту), далее проникает через кровь и гематогенно заносится в нервную систему, поражая чаще всего мозговые оболочки (до 85% всех энтеровирусных поражений нервной системы). Вначале литически повышается температура тела до 40 градусов по Цельсию, появляется беспокойство, нарушение сна, на высоте головной боли диффузного распирающего характера отмечается повторная рвота, не приносящая облегчения, светобоязнь. Истинно менингеальные симптомы отсутствуют или неярко-выраженны (в основном ригидность мышц затылка). Следует отметить гиперемию лица больного, инъекцию склер, бледный носогубный треугольник. Нередко указанные симптомы идут параллельно с высыпаниями, болями в мышцах, что позволяет врачу заподозрить этиологическую роль энтеровируса. Пик заболевания протекает на протяжении 4-5 дней, затем при благоприятном течении (наиболее частом на фоне лечения) происходит снижение температуры тела, регресс клинической симптоматики. Нетривиальной особенностью энтеровирусного менингита является возможность рецидива, которая реализуется в 10-40% случаев и сигнализирует литической гипертермией тела и возвратом общемозговых и менингеальных сигналов. Смертельные случаи наблюдаются редко и фиксируются в основном у детей раннего возраста, однако связаны чаще не с нарушениями в системе ЦНС, а с развитием энтеровирусного миокардита и острым нарушением функции печени. [5] После перенесенного заболевания наступает выздоровление, у части больных в дальнейшем некоторое время могут наблюдаться остаточные явления в виде астении и головных болей умеренной интенсивности. Иммунитет строго типоспецифичен и не защищает от повторных заболеваний, вызванных другими типами энтеровирусов.
Каналы передачи и распространения — гематогенный и невральный (ретроаксональный). Имеются некоторые различия в патогенезе и клинических проявлениях менингитов, вызванных различными типами герпесвирусной инфекции. Так, при менингите, вызванном вирусом простого герпеса 1, 2 типов, как правило, имеет место субфебрильная температура тела, медленное нарастание общемозговых и менингеальных симптомов с явной диссоциацией оболочечного синдромокомплекса — значительно выраженное напряжение мышц затылочной области при слабо выраженных именных синдромах. Выявляется светобоязнь, головная боль нарастает, не снимается приёмом анальгетиков, сопровождается многократной рвотой. Зачастую подключаются признаки энцефалита, больные становятся агрессивными, появляется спутанность сознания, галлюцинации, расстройства координации, очаговая симптоматика. При адекватном лечении в типичных случаях возможен медленный регресс клинической симптоматики с выздоровлением. При тяжёлых случаях, особенно в условиях выраженной иммуносупрессии, возможен летальный исход. [4]
При менингите, индуцированном вирусом опоясывающего герпеса (VVZ) течение заболевания более яркое — на фоне предшествующих герпетических высыпаний отмечается нагнетание температуры тела до 39 градусов Цельсия, резко обозначенные головные боли, рвота. Достаточно выражены оболочечные симптомы, очаговая симптоматика. Нарушение со стороны сознания, ориентации, галлюцинации выявляются редко. [6]
Распространение инфекции идёт гематогенным путём, после проникновения через гематоэнцефалический барьер происходит поражение мягких мозговых оболочек, лимфоцитарную инфильтрацию и гиперпродукцию цереброспинальной жидкости, некротические изменения клеток. При остром виде ЛХМ скрытый период может составлять от 6 до 14 дней. После непродолжительного неярко выраженного продромального периода резко повышается температура тела до 40 градусов Цельсия, резкая головная боль, рвота, нарушения сознания. Возможны брадикардия в поздний период, нистагм, нарушения координации. При осмотре выражена ригидность затылочных мышц, симптомы Кернига и Брудзинского. При офтальмоскопии отмечается застойные изменения глазного дна. Симптомы в типичных случаях продолжаются в течение 14 дней с последующим медленным обратным развитием заболевания. Иногда остаются остаточные явления в виде астении. [7]
Патогенез вирусного менингита
В патогенезе вирусного менингита играет роль комплекс факторов, таких как:
- характеристика возбудителя;
- реакция организма человека;
- фон, на котором происходит взаимодействие конкурирующих организмов.
Серьёзную роль играет вирулентность возбудителя (от лат. Virulentus — ядовитый) — степень способности данного вируса заражать данный организм), его нейротропность — способность вируса избирательно проникать в нервную ткань и вызывать её поражение, и другие особенности. В реакции человеческого организма значительную роль имеет возраст, характер питания, социально-бытовые условия, имеющиеся заболевания, проведенное ранее лечение, иммунологическая реактивность и др. Условия окружающей среды предполагают наличие физических факторов, например, влажности, повышения или понижения температуры, солнечной радиации, контактов с живыми существами и растениями, переносчиками возбудителей инфекционных заболеваний и др.
Инфекционный агент может вторгаться в оболочки мозга разными путями:
- через кровь;
- лимфогенно;
- периневрально (через щелевидную полость, расположенную вокруг нервного ствола);
- контактно (при наличии гнойного очага, расположенного неподалёку от мозговых оболочек – отита, гайморита, абсцесса мозга). [1]
Нормальные и активированные лимфоциты с разбросанными макрофагами при вирусном менингите
Классификация и стадии развития вирусного менингита
1. По этиологии:
- вызванный различными типами герпесвирусов;
- коревой;
- вызванный вирусом эпидемического паротита;
- вызванный энтеровирусами ECHO, Коксаки и др.;
- аденовирусный;
- лимфоцитарный хориоменингит и др.
2.По патогенезу:
- первичные — менингит развивается как основное заболевание, без предшествующего процесса;
- вторичные — как осложнение основного инфекционного заболевания.
3. По характеру течения:
4. По путям передачи:
5. По степени тяжести:
- легкая;
- средняя;
- тяжелая;
- крайне тяжелая (бывает редко).
Осложнения вирусного менингита
При поздно начатом лечении энтеровирусного менингита есть риск развития необратимых изменений структуры головного мозга, нарушения психического развития, слуха.
Последствия герпетического менингита зависят от выраженности процесса, тяжести течения и времени начала интенсивного лечения. При нетяжелых формах и имеющихся иммунных резервах организма возможно полное выздоровление, при тяжёлых запущенных процессах, особенно в условиях выраженного иммунодефицита часто выявляются стойкие резидуальные явления в виде нарушения психического здоровья, нарушения слуха и координации и др.
Отдельное внимание следует применить к медленной (хронической) форме лимфоцитарного хориоменингита, когда после острого начала и мнимого улучшения с течением времени появляются слабость, повышение утомляемости, головокружения. Заболевание носит прогрессирующий характер, сопровождается изнуряющими головными болями, угнетением психики, возможным развитием парезов и параличей и в течение 10 лет заканчивается смертью. [7]
Врожденный ЛХМ является медленно прогрессирующим процессом, сопровождающимся гидроцефалией, развивающейся в большинстве случаев в первые недели после рождения. В дальнейшем присоединяется хориоретинит, дети не реагируют на окружающую обстановку, лежат с вытянутыми перекрещенными ногами и приведенными к туловищу руками. Смерть наступает на 2-3 году жизни. [8] [10]
Диагностика вирусного менингита
Диагностика энтеровирусного менингита строится по основным принципам распознавания инфекционного заболевания с поражением ЦНС (эпидемиологические, клинические, лабораторные, в т. ч. вирусологические исследования).
- В клиническом анализе крови выявляется повышение СОЭ, лейкопения или нормоцитоз, лимфо- и моноцитоз.
- При анализе спинномозговой жидкости обращает на себя внимание цитоз лимфоцитарного характера (не с первого дня!), снижение количества белка.
- Наиболее информативным является проведение исследования СМЖ методом ПЦР для определения РНК энтеровирусов.
В распознавании герпетического менингита имеют значение данные о социальном и иммунологическом статусе пациента, наличии сведений о недавно перенесенном ОРВИ, высыпаниях герпесвирусного характера.
- В клиническом анализе крови характерны лейкопения, лимфо и моноцитоз, нейтропения.
- Некоторую информацию может дать исследование крови методами ИФА или ПЦР, однако первенство имеет исследование спиномозговой жидкости, полученной в ходе пункции. Отмечается рост давления до 300 мм вод. ст., невысокий лимфоцитарный или лимфоцитарно-нейтрофильный плеоцитоз, умеренное повышение количества белка, неизмененный уровень сахаров.
- При исследовании СМЖ методом ПЦР выявляются нуклеиновые кислоты возбудителя (HSV1,2, VVZ).
При диагностике лимфоцитарного хориоменингита при исследовании СМЖ методом ПЦР выявляются нуклеиновые кислоты возбудителя (HSV1,2, VVZ).
- При анализе цереброспинальной жидкости отмечается лимфоцитарный плеоцитоз, умеренное повышение белка, снижение уровня сахара.
- Этиологическая диагностика осуществляется путем обнаружения IgM и IgG-антител в CSF и сыворотке крови.
- Вирус может быть обнаружен путем выделения ПЦР или вируса в CSF во время острой стадии болезни.
Лечение вирусного менингита
Лечение энтеровирусного менингита включает обязательную немедленную госпитализацию в инфекционное отделение. Показан постельный режим, дезинтоксикационная, инфузионная терапия, применение средств противовоспалительного ряда, улучшения микроциркуляции, понижения внутричерепного давления и др. Благотворное действие оказывает спинномозговой прокол, приводя к снижению внутримозгового давления (одно из ключевых звеньев патогенеза) и коррекции состояния. На постгоспитальном этапе переболевший нуждается в наблюдении невролога, приёме витаминов и ноотропных препаратов.
Лечение герпесвирусного менингита проводится в стационаре инфекционного или неврологического профиля. Показан постельный режим (при тяжелых формах ОРИТ), в качестве этиотропной терапии назначается внутривенное или внутрилюмбальное введение парентеральных форм Ацикловира или его производных, при тяжелом течении возможно применение Видарабина, препаратов интерферона и его индукторов. Важное значение имеет проведение комплекса патогенетической терапии, включающей профилактику и лечение отёка мозга, поддержание гомеостаза организма, купирование болевого синдрома и др.
Лечение лимфоцитарного хориоменингита (ЛХМ) осуществляется в условиях стационара, показано проведение люмбальной пункции, инфузионная терапия, введение гипоксических и ноотропных средств, иммуномодуляторов. Высокоэффективных средств прямого противовирусного действия не существует.
Прогноз. Профилактика
Профилактика энтеровирусного менингита:
- тщательное соблюдение правил личной гигиены;
- мыть овощи и фрукты;
- ограничение купания в открытых неприспособленных водоёмах. [3]
Профилактика развития герпетического менингита ввиду инфицированности подавляющего большинства населения планеты вирусами герпеса 1, 2, 3 типов достаточно сложна.
- поддержание должного уровня иммунитета (здоровый образ жизни);
- недопущение заражения ВИЧ (в т. ч. использование контрацепции и отказ от парентеральных наркотиков);
- вакцинация;
- раннее начало противогерпетической терапии при опоясывающем лишае и обострении простого герпеса;
- избегание контактов новорожденных с больными активными формами герпетической инфекции (обострение).
Менингиты при ОРВИ и гриппе не имеют четких диагностических отличий от менингитов герпесвирусной этиологии, имеется связь с переносимым или недавно перенесенным респираторным заболеванием. [4] [6]
Профилактика лимфоцитарного хориоменингита заключается в проведении дератизационных мероприятий, тщательном соблюдении правил приготовления пищи. [3]
Читайте также:


