Что такое вирусное поражение плаценты
Все родители, ожидающие рождения ребенка, хотят, чтобы малыш родился здоровым. Это зависит только от того, каким здоровьем обладают сами мама с папой, а в основном, конечно, все зависит от мамы, от ее образа жизни, питания, генетической предрасположенности. Масса инфекционных заболеваний буквально подстерегают будущую маму во время беременности. Чтобы избежать последствий от родительских заболеваний или свести их к минимуму, нужно в первую очередь иметь представление об опасностях для развивающегося в утробе матери организма.
Плацента: что это такое

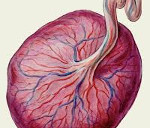
У каждой женщины при наступлении беременности появляется особый орган – плацента, его еще называют последом. Роль плаценты заключается в том, чтобы доставлять ребенку кислород и питательные вещества от матери. Местоположение плаценты – на задней стенке матки. Она полностью сформирована к 15 неделе беременности и продолжает развиваться дальше вплоть до родов. По форме она напоминает плоский диск.
Стандартные размеры плаценты к моменту родов
- Диаметр – до 18 см;
- Толщина – до 3 см;
- Вес – до 600 г.
Роль плаценты
Одной частью диска плацента соприкасается с маткой, а другой стороной – к плоду. Плацента – очень важный орган, обеспечивающий развитие и питание плода, вывод углекислого газа, также она влияет на мозговую деятельность ребенка и отвечает за его здоровье. В то же время плацента – очень чувствительный орган, который подвержен инфекциям и легко впитывает в себя нежелательные вещества, поступающие в организм женщины (алкоголь, никотин).
Симптомы плацентита

Если перед наступлением беременности будущая мама не прошла обследование на наличие какой-либо инфекции, то плацента будет находиться в опасности. Патология плаценты (плацентит) — в целом заболевание с отсутствием ярко выраженных показателей, их можно обнаружить только при помощи УЗИ, но есть некоторые симптомы, которые должны вызвать у будущей мамы тревогу и заставить ее проконсультироваться с врачом:
- Повышенная температура тела;
- Выделения из половых путей, часто гнойные;
- Ухудшение самочувствия.
Ультразвуковое исследование покажет состояние плаценты на основании ее размеров. При воспалительном процессе размеры ее увеличиваются, появляется отечность, изменяется структура.
Что такое плацентит
Выявленные источники инфекции при плацентите – инфекционные заболевания, которые перенесла мама (ангина, пневмония, грипп, ОРВИ, краснуха, герпес), заболевания половых органов, яичников, маточных труб.
Для того, чтобы получить картину природы заболевания, женщина должна пройти обследование, которое покажет состояние воспалительного процесса в плаценте. По результатам УЗИ, когда получены доказательства того, что у женщины есть признаки развития плацентита, врач назначает лечение, которое будет поддерживать организм женщины во время беременности и остановит дальнейшее развитие воспалительного процесса.
Это значит, что лечение плацентита во время беременности невозможно, так как этот диагноз предположительный, окончательный же результат может дать только обследование плаценты после родов.
Тем не менее, лечебные мероприятия необходимы в течение всей беременности. Обычно женщинам назначают антибактериальные средства, витамины и препараты, улучшающие маточное кровообращение. Все это время мама и ребенок должны находиться под наблюдением врача.
Вероятные осложнения при плацентите

Плацентит. Что это такое, причины, симптомы и его влияние на беременность
При отсутствии должного внимания к симптомам плацентита при беременности могут возникнуть осложнения, которые порой приводят к печальным последствиям:
Общая задержка развития плода в результате недостаточности питательных веществ и витаминов;
Нехватка кислорода и, как следствие, — задержка развития клеток мозга.
Профилактика плацентита
Чтобы не допустить нежелательные последствия плацентита, необходимо подстраховаться в период планирования ребенка и предпринять ряд профилактических мероприятий:
- Пройти обследование на наличие инфекционных заболеваний половых органов и заняться их лечением.
- Проводить профилактику инфекционных заболеваний простудного характера.
- Корректировать артериальное давление и сахар в крови.
- Вести здоровый образ жизни.
При выполнении этих несложных, но важных требований к собственному здоровью вы обязательно гарантируете себе здоровое потомство.
Плацента – это временный орган, образующийся в месте имплантации оплодотворенной яйцеклетки в матке и обеспечивающий поступление крови, а вместе с тем кислорода и питательных веществ в сосуды плода. Патологии плаценты при беременности могут заключаться в поражении ее тканей, включая нарушения формы, размера, строения слоев и клеток.
Нормальное строение плаценты

При морфологическом исследовании выделяют несколько составных плацентарных структур.
Вокруг плода расположена амниотическая оболочка. В месте, где она соприкасается с маткой, промежуточные клетки трофобласта (одного из слоев амниона) контактируют с глубоким слоем, образуемым плацентой. Здесь расположены децидуальные клетки, сосуды, между ними нити белка фибрина, нередки кровоизлияния. Эта мембрана предохраняет от смешивания кровь матери и плода.
Внешняя поверхность ее покрыта кубическим эпителием амниона, который нередко подвергается плоскоклеточной метаплазии (изменениям строения клеток, когда они приобретают черты плоского эпителия). Внутри расположено желеобразное содержимое, в котором от матери к плоду проходят 2 артерии и 1 вена.
Со стороны плода он представлен ворсинками синцитиотрофобласта, вокруг которых циркулирует материнская кровь. В процессе эмбрионального развития они становятся более разветвленными и многочисленными. По мере приближения родов эти образования постепенно подвергаются кальцификации (уплотняются). Со стороны матери плацентарный диск представлен клетками трофобласта и сосудами, в которых могут возникать процессы фибриноидного некроза с образованием кровоизлияний, а также атероза – уплотнения сосудистых стенок.
С поражением одной или нескольких из перечисленных частей связаны заболевания плаценты. Они разнообразны по происхождению и клиническим проявлениям. Важно вовремя распознать их и начать лечение.
Классификация
Общепринятая классификация разработана недостаточно. Обычно используются морфологические термины, указывающие разнообразные нарушения ее структуры:
- Нарушение размера и формы.
- Патология хорионической части.
- Патология паренхимы (толщи материнской части).
Согласно другой классификации, к патологии плаценты относятся ее гипер- и гипоплазия, а также инфаркт, хориоангиома и трофобластическая болезнь. При всех этих состояниях акушерская тактика может быть разной и зависит от угрозы жизни матери и степени кислородной недостаточности плода.
Изменения размера и формы
Патологические изменения хорошо заметны на УЗИ и после родов. Определяется масса органа и три его измерения. Существуют таблицы, по которым врач определяет соответствие этих показателей норме.
Нормальная плацента имеет округлую или яйцевидную форму. Ее небольшое изменение возможно в результате заболевания (крупная закупорка сосудов плаценты на ее периферии), частичной атрофии или зависит от места и способа имплантации яйцеклетки. Так, неправильная форма возникает:
- при нарушении строения маточной стенки (например, послеоперационный рубец);
- при плохой васкуляризации слизистой (например, после частых абортов);
- при нерегулярном увеличении внутренней поверхности матки во время беременности (например, вследствие подслизистой миомы).
В норме орган имеет дольчатое строение, каждая из таких долек контактирует с эндометрием и получает из него питательные вещества. В 2-8% случаев регистрируется двудольная плацента с равными или разными по размеру участками. Пуповина при этом входит в наибольшую по размеру долю.

Чем больше количество долек, тем выше вероятность послеродового кровотечения и плацентарного предлежания. Также более вероятна патология прикрепления плаценты, ее истинное или ложное приращение.
Увеличение размера более 10% от нормальных значений может наблюдаться при таких состояниях:
- сахарный диабет;
- отеки любого происхождения;
- индивидуальная особенность;
- плацентарная мезенхимальная дисплазия;
- инфекции (сифилис);
- ожирение у матери;
- другие, в том числе неизвестные причины.
Слишком маленький размер (менее 10% от нормальных значений) может свидетельствовать о сосудистых расстройствах у матери на фоне гипертонии, преэклампсии, хронических заболеваниях сердца и почек. Также он развивается в результате множественных плацентарных инфарктов вследствие отложения фибрина, при тяжелой тромботической васкулопатии плода (сосудистом заболевании со склонностью к тромбозу), а также нередко по неизвестным причинам. Гипоплазия органа может стать причиной плацентарной недостаточности, поэтому в таком случае необходимо тщательно контролировать сердцебиение плода.
Нормальный размер не исключает другую плацентарную патологию.
Патология хорионической части
В норме мембрана, разделяющая хорионическую (плодовую) и материнскую части органа, бесцветна. При остром хориоамнионите она мутнеет вследствие воспалительных изменений. Помутнение и желто-зеленое окрашивание может вызвать и выделение мекония в амниотическую оболочку плодом. Коричневое окрашивание плацента может приобрести вследствие крупного кровоизлияния в нее.
Патология хорионической части также включает:
- кисты (амниотические эпителиальные, субхориональные, псевдокисты);
- остатки желточного мешка;
- части волос эмбриона, попавшие в амниотическую оболочку;
- узловатый амнион, часто связанный с длительным маловодием.
Часто выявляются субамниотические кровоизлияния, возникающие во время родов.
Кровоизлияния под хориональной оболочкой и фибриновые тромбы наблюдаются в 60% случаев. Они проявляются в виде белых бляшек, видимых под хориональной поверхностью, наблюдаются как при нормальной беременности, так и при патологии. Они могут привести к преждевременным родам, кровотечению, задержке роста плода и даже его гибели и обычно наблюдаются у матерей с болезнями сердца или тромбофилией.
Патология паренхимы
Это наиболее распространенная плацентарная патология. Она включает несколько клинических вариантов, каждый из которых может быть опасен для плода и матери.
Различают краевые, ретроплацентарные, острые и хронические паренхиматозные кровоизлияния.
Наиболее частые причины плацентарной отслойки:
- сосудистые заболевания матери (гипертония, преэклампсия, тромбофилия, аутоиммунные болезни);
- травма и аномалии развития матки;
- амниоцентез (прокол плодного пузыря для взятия околоплодной жидкости на анализ);
- предлежание плаценты;
- дефицит фолиевой кислоты у беременных;
- курение, употребление кокаин-содержащих наркотиков.
Частота такой патологии составляет около 2,5%. Отслойка может быть полной, но обычно она частичная. Клинические симптомы – влагалищное кровотечение и сильная боль в животе.

Острое ретроплацентарное кровоизлияние ведет к преждевременным родам, ишемическому повреждению мозга новорожденного, мертворождению.
Если ретроплацентарное кровоизлияние произошло задолго до родов, оно вызывает асептическое воспаление, образование фибрина, тромбоз и плотное прикрепление плаценты. Хроническая плацентарная отслойка обычно связана с патологией венозных сосудов и вызвана курением, употреблением наркотических веществ, маловодием и глубокой имплантацией яйцеклетки в матку. Состояние вызывает преждевременные роды, ДЦП и другие неврологические нарушения у новорожденных.
Встречаются почти в 20% случаев. Нередко они образуются из крови плода, проникшей из ворсинок и смешавшейся с материнской. Такое кровотечение можно диагностировать с помощью допплерографии. Также подобные тромбы могут образоваться и из материнской крови при тромбофилии или преэклампсии.
Основной метод обнаружения уже сформировавшихся тромбов – гистология. С помощью микроскопа можно увидеть в межворсинчатом пространстве скопления эритроцитов и фибрина. При крупных тромбах могут возникнуть признаки инфаркта – ишемия ворсин хориона, что приводит к нарушению кровоснабжения плода.
Это ограниченный участок ишемического некроза ворсинок, возникший вследствие уменьшения количества материнской крови в межворсинчатом пространстве. Небольшие инфаркты регистрируются в 25% случаев беременности. Они наблюдаются гораздо чаще у женщин с гипертонией и преэклампсией.
Острый инфаркт плаценты имеет красную окраску, со временем этот участок становится белым. Он имеет хорошо очерченную границу. Микроскопически наблюдается уменьшение межворсинчатого пространства и отложение фибрина вокруг ишемизированного участка, а также признаки асептического воспаления. В дальнейшем такой очаг может подвергнуться кальцификации. Соединительная ткань, как при инфарктах других органов, не образуется.

Состояния может стать причиной гибели плода независимо от размера поражения, особенно при маленькой плаценте. Однако мелкие краевые инфаркты не оказывают влияния на течение беременности и обычно являются нормальными признаками плацентарного старения.
Это отдельное доброкачественное новообразование, состоящее из пролиферирующих (увеличивающихся в количестве и размере) капилляров. Оно расположено внутри ворсинок. Гистологически опухоль состоит из сосудов плода. Она встречается редко, обычно при многоплодной беременности или врожденных аномалиях плода. Клинические последствия связаны с размером образования, который может составлять от нескольких миллиметров до 5-7 см:
- водянка плода;
- многоводие;
- мертворождение;
- задержка внутриутробного развития;
- анемия и тромбоцитопения плода;
- эмбриональная сердечная недостаточность;
- ДВС-синдром, сопровождающийся многочисленными кровотечениями и тромбозом мелких сосудов;
- преждевременные роды;
- отслойка плаценты;
- преэклампсия.
К другой, менее значимой плацентарной патологии, относится кальциноз (уплотнение, старение при переношенной беременности) и отложение фибрина в межворсинчатом пространстве.
Последствия
Патология плаценты сопровождается такими опасными состояниями:
- ослабление плацентарного барьера, проникновение в кровь болезнетворных микроорганизмов и токсических веществ;
- снижение выработки белков, что способствует задержке развития плода, его гипоксии, преждевременным родам или их аномальному течению;
- повышение маточного тонуса, что ухудшает кровоснабжение;
- мало- или многоводие;
- снижение гормональной активности, что вызывает перенашивание;
- пузырный занос и хориокарцинома;
- плацентарная недостаточность.
Диагностика
Нарушения можно заподозрить по повторяющимся кровянистым выделениям из влагалища, обычно во второй половине беременности и перед родами. При предварительной диагностике врачи учитывают факторы риска:
- заболевания сердечно-сосудистой системы и крови у матери;
- задержка развития плода;
- признаки гипоксии плода, прежде всего нарушение его сердцебиения;
- неправильное расположение или предлежание плода.
Лабораторные методы имеют вспомогательное значение в постановке диагноза. Назначается анализ крови, определяются показатели ее свертываемости, группа, резус-фактор.

Основная роль принадлежит инструментальным методам:
- УЗИ, которое выполняется в 20 недель, а при подозрении на патологию плаценты – в 26, 32 и 36 недель гестации.
- Исследование плацентарного кровотока с помощью допплерографии, может выполняться при обычном или трансвагинальном УЗИ.
- МРТ при подозрении на плацентарное приращение, а также у женщин с ожирением и переношенной беременностью.
УЗИ, в частности, помогает определить трисомию плода по 18 хромосоме (синдром Эдвардса), сопровождающуюся не только нарушениями развития и самопроизвольным выкидышем, но и плацентарными изменениями.
Патологии плаценты при повышенном риске синдрома Эдвардса:
- маленький размер;
- единственная артерия в пуповине.
При не угрожающем состоянии беременной даются такие рекомендации:
- Избегать сексуальных контактов.
- При первых признаках преждевременных родов или кровотечения немедленно обращаться за медицинской помощью.
- Не оставаться в одиночестве.
Лечение
Лечение патологии плаценты может проводиться амбулаторно и в стационаре.
При фетоплацентарной недостаточности без непосредственной угрозы преждевременных родов назначаются:
- препараты магния;
- Эуфиллин, Но-шпа, Актовегин;
- витамин Е, Милдронат;
- антиагреганты;
- физиотерапия (гидроионизация, электроанальгезия и другие).
В дальнейшем пациентка госпитализируется в 36-37 недель. Возможно только наблюдение за ней и подготовка к родам. При появлении кровотечения или нарушении активности плода показано кесарево сечение. В тяжелых случаях оно дополняется эмболизацией, перевязкой маточных артерий, удалением матки.
При отсутствии непосредственной грозы жизни матери и ребенка женщина может родить самостоятельно. При этом осуществляется непрерывный мониторинг жизнедеятельности плода. Показано раннее вскрытие плодных оболочек.
Профилактика
Основная причина плацентарной патологии – нарушение функционирования маточных сосудов и недостаточная подготовленность матки к беременности. Поэтому для профилактики большинства из перечисленных выше состояний рекомендуется выполнять такие правила:
- Готовиться к беременности, получить консультацию кардиолога или другого необходимого специалиста.
- Избегать абортов, слишком частых родов.
- Вовремя лечить гинекологические заболевания, не допускать развития эндометрита.
- При наличии подслизистой миомы удалить опухолевые узлы до беременности.
- Вести здоровый образ жизни, больше бывать на свежем воздухе.
- Регулярно наблюдаться у акушера-гинеколога, не отказываться от скринингового УЗИ.
Плацентит – это воспаление плаценты, которое возникает под действием неинфекционных и инфекционных факторов. Патология плаценты может проявиться на любом сроке, симптомы зависят от выраженности воспаления. Плацентит приводит к дисфункции фето-плацентарного комплекса, его исходом становятся плацентарная недостаточность, задержка развития плода, внутриутробное инфицирование. Значительно возрастает риск преждевременных родов и гибели новорожденного. Для диагностики используется УЗИ, которое позволяет заметить нарушение структуры плаценты, плацентарного кровотока. Лечение плацентита проводится антибиотиками, а также препаратами, улучшающими функцию плаценты.
МКБ-10
Общие сведения
Плацентит – инфекционно-воспалительное заболевание, чаще всего является результатом восходящего распространения инфекции. У 98% женщин приводит к неблагоприятному течению беременности и развитию осложнений. Угроза прерывания, ассоциированная с плацентитом, отмечается у 76% беременных. В большинстве случаев плод страдает от внутриутробной гипоксии, 9% детей рождается с признаками гипотрофии. Инфекция вызывает несвоевременное излитие вод у 38% беременных, у трети женщин это приводит к аномалиям родовой деятельности. Риск внутриутробного инфицирования существует у 6% детей, которые развиваются в условиях плацентита.

Причины плацентита
У всех беременных наблюдается физиологическая иммуносупрессия, вызванная повышением выработки прогестерона. При наличии очагов хронической или острой инфекции она может распространиться на плаценту. Чаще всего инфицирование происходит восходящим путем из влагалища через шейку матки. К плацентиту приводят различные виды микроорганизмов и действие неинфекционных факторов:
- Бактерии. У женщин с плацентитом в мочеполовых путях обнаруживаются стрептококки группы В (Streptococcus agalactiae), другие гноеродные бактерии. Возбудителями плацентита могут быть листерии, спирохеты. Микобактерии туберкулеза проникают в плаценту гематогенным путем и вызывают специфическое воспаление.
- Вирусы. В 7-25% случаев вирусного плацентита причиной воспаления является вирус простого герпеса. Морфологические изменения по типу плацентита характерны для парвовирусной (B19V), респираторно-синтициальной инфекции, цитомегаловируса, ВИЧ-инфекции.
- Простейшие. Причиной плацентита может явиться токсоплазмоз. У беременных инфекция может протекать в острой или бессимптомной форме, приводить к тяжелым осложнениям. Редко регистрируется плацентит, вызванный малярийным плазмодием. Эта инфекция характерна для жарких стран, заражение беременной может произойти во время путешествия.
- Неинфекционные причины. Воспалительный ответ тканей плаценты возможен при изменении показателя рН амниотических вод, который в норме составляет 7,0-7,5. При острой или хронической гипоксии плода, преждевременном старении плаценты, переношенной беременности к плацентиту приводит появление мекония в околоплодных водах.
Патогенез
Воспаление может возникать в различных слоях плаценты. Воспалительная реакция сопровождается миграцией лейкоцитов и инфильтрацией тканей, нарушением кровообращения, которое вызвано микротромбозами межворсинчатого пространства, микроинфарктами, ишемией концевых ворсин. Также определяется полнокровие и отек стромы. В зависимости от вовлеченного слоя различают следующие формы плацентита:
- Базальный децидуит – воспаление в базальной пластинке плаценты. Для него характерны некротические изменения, дистрофия клеток, пролиферативные изменения стенок спиральных артерий и вен.
- Интевиллузит - плацентит межворсинчатого пространства, очаговое поражение части ворсин с миграцией воспалительных клеток.
- Виллузит - воспаление ворсин хориона, может быть терминальным или стволовым, в зависимости от типа поврежденных структур.
- Плацентарный хориоамнионит – это более тяжелая форма, которая сопровождается интервиллузитом и ангиитом сосудов пуповины.
Плацентит не всегда приводит к инфицированию плода, но может сказаться на состоянии эндометрия после родов и ухудшить прогнозы для следующих беременностей. Одновременно внутриутробная инфекция у ребенка может протекать без признаков плацентита. Такой вариант течения наблюдается при некоторых вирусных инфекциях. Для каждого типа возбудителя характерна своя гистологическая картина.
Симптомы плацентита
Патология может быть следствием острой либо хронической инфекции. У нее нет специфических проявлений, при латентном течении симптомы могут вовсе отсутствовать. Учитывая восходящий путь инфицирования, беременную могут беспокоить вагинальные выделения. Они могут быть белыми, с желтоватым или сероватым оттенком, с неприятным запахом или без него. При остром течении вагинита из-за близкого расположения мочеиспускательного канала появляются дизурические расстройства. Женщина жалуется на неприятные ощущения во время мочеиспускания, походы в туалет становятся чаще. Выделения сопровождаются зудом и жжением, покраснением половых губ.
Боль внизу живота является следствием воспаления. При плацентите и возникновении угрозы преждевременных родов боли появляются в нижней части матки. Они тянущие, ноющие, могут отдавать в промежность или поясницу. На появление угрозы прерывания беременности указывает тонус матки, схваткообразная боль. Плод реагирует на недостаток кислорода увеличением двигательной активности или снижением количества шевелений. Настороженность должны вызывать подтекание околоплодных вод или их дородовое излитие. Это повод срочно обратиться за медицинской помощью в гинекологическое отделение на сроке до 22 недель, а на более позднем сроке – в роддом.
Осложнения
Плацентит вызывает осложнения беременности, некоторых из них становятся показанием для досрочного родоразрешения. У каждой 5-ой беременной отмечается преждевременное излитие околоплодных вод. Для беременных с плацентитом характерна плацентарная недостаточность. При декомпенсации состояния у плода развивается острая гипоксия, которая может привести к антенатальной гибели или тяжелым повреждениям центральной нервной системы ребенка. Чем раньше возник плацентит, тем выше вероятность тяжелых осложнений. Течение беременности может осложниться гестозом, внутриутробной инфекцией ребенка, преждевременными родами.
Диагностика
При нарушении самочувствия, боли в животе, появлении выделений из половых путей беременной необходимо обратиться к врачу акушеру-гинекологу, у которого она состоит на учете. Объем диагностических процедур подбирается индивидуально, опираясь на клинические проявления, данные анамнеза и предыдущих исследований. Базовая диагностика плацентита проводится неинвазивными инструментальными методами:
- Гинекологический осмотр. Отмечаются патологические выделения из влагалища, признаки воспаления в виде отека и гиперемии слизистой. Но при вирусном плацентите в половых путях изменений может не быть. При угрозе прерывания беременности из шейки выделяется кровь. На подтекание вод указывает наличие прозрачной жидкости во влагалище. Если произошло дородовое излитие вод, предлежащая часть плода опускается в полость малого таза и хорошо пальпируется.
- Акушерский осмотр. Матка в повышенном тонусе, возбудима. При длительно существующем плацентите в тяжелых случаях может наблюдаться отставание размеров матки от срока беременности, что указывает на внутриутробную задержку развития. О гипоксии говорят приглушенные тоны сердца плода. Отсутствие сердцебиения и шевеления – признак антенатальной смерти.
- УЗИ плода. Определяется утолщение плаценты, кистозные полости, кальцификаты. На раннем сроке может наблюдаться расширение межворсинчатого пространства. Неблагоприятный признак – сегментарные сокращения матки, признаки старения плаценты. При развитии фето-плацентраной недостаточности плод отстает в размерах от срока гестации, его двигательная активность снижена.
- Допплерометрия сосудов плаценты. Регистрируются нарушения гемодинамики. При плацентите, который затрагивает плодовую или материнскую часть плаценты, отмечается ее гиповаскуляризация. При диффузном плацентите компенсаторная реакция приводит к гиперваскуляризации плаценты. О выраженности плацентита судят по индексу васкуляризации и кровотока.
- Лабораторная диагностика. В общем анализе крови признаки воспаления – ускорение СОЭ, повышенное количество лейкоцитов. Для вирусного плацентита характерно увеличение лимфоцитов. В лейкоцитарной формуле отмечается сдвиг влево из-за образования молодых форм лейкоцитов. Биохимический анализ крови показывает повышенный С-реактивный белок.
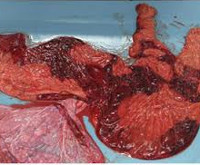
Подтверждается плацентит после родов. Плодное место с оболочками и пуповиной отправляется на гистологическое исследование. По его результатам можно предположить тип инфекции, если обследование не проводилось во время беременности. Для нормального восстановления в послеродовом периоде и профилактики эндометрита назначается лечение.
Лечение плацентита
Женщина с плацентитом госпитализируется для проведения качественного обследования, лечения и выбора акушерской тактики. Консервативная терапия оправдана при недоношенной беременности и признаках незрелого плода, но при сохранении его нормальной гемодинамики. При некупирующейся острой гипоксии плода и в других тяжелых случаях показано досрочное родоразрешение путем кесарева сечения. При плацентите проводится:
- Антибактериальная терапия. Применяются антибиотики широкого спектра действия из группы защищенных пенициллинов, цефалоспоринов, макролидов. В тяжелых состояниях их вводят инъекционно с последующим переходом на формы для приема внутрь. Курс составляет 7-14 суток. Антибиотики обязательно назначаются при безводном промежутке более 12 часов для профилактики хориоамнионита.
- Токолитики. Необходимы для снижения тонуса матки и пролонгирования беременности. Назначают магния сульфат капельно, в качестве экстренного средства допускается применение гексапреналина. Но по клиническим рекомендациям предпочтение отдается фенотеролу. Токолитики не используют после излития вод.
- Глюкокортикоиды. Назначаются в случаях, когда есть высокая вероятность досрочного родоразрешении или после отхождения вод на сроке меньше 36 недель. Необходимы для ускорения созревания легких плода и профилактики болезни гиалиновых мембран новорожденного. Схема и продолжительность терапии подбирается индивидуально.
- Антиагреганты и антикоагулянты. Необходимы для улучшения кровотока в плаценте, профилактики тромботических осложнений. Применяют курантил, пентоксифиллин в таблетках длительным курсом. По показаниям назначаются низкомолекулярные гепарины в виде инъекций. Использование прекращают за 2 недели до предполагаемых родов.
Прогноз и профилактика
При плацентите прогноз зависит от срока развития воспаления и способностей организма компенсировать сосудистые нарушения. Для плода плацентраная недостаточность увеличивает риск задержки развития, внутриутробного инфицирования и гипоксии, которая может завершиться внутриутробной гибелью. Профилактика плацентита заключается в прегравидарной подготовке, своевременном лечении хронических воспалительных процессов половых органов. Мазки на чистоту влагалища, которые берутся при постановке на учет, позволяют вовремя заметить воспалительные изменения, провести дополнительное обследование и лечение.
Читайте также:


