Дифференциальная диагностика вирусных и бактериальных инфекций
Инфекционные болезни — это заболевания, вызванные проникновением в организм бактерий, грибков или вирусов. Самая важная часть диагностики инфекций — это определение возбудителя и его концентрации. Для этих целей используются разнообразные лабораторные методы, которые позволяют выяснить, чем именно и как давно атакован организм, а в некоторых случаях — спрогнозировать эффективность лечения тем или иным препаратом.
Особенности диагностики инфекционных заболеваний
В клинической практике данный тип заболеваний встречается очень часто. Именно они, по данным Всемирной организации здравоохранения, становятся причиной 26% всех смертей. В список самых распространенных инфекционных заболеваний входят инфекционная пневмония и другие воспалительные заболевания дыхательных путей, гепатит, ВИЧ, туберкулез, малярия, воспаления органов половой системы и мочевыводящих путей, гистоплазмоз, ротавирусные инфекционные заболевания, ветряная оспа, герпес, вирус папилломы человека и еще несколько десятков болезней. Хотя бы раз в жизни каждый из нас сталкивается с инфекционными заболеваниями и необходимостью быстрой постановки диагноза.
Все инфекционные болезни делятся на пять типов — прионные, вирусные, бактериальные, протозойные и грибковые поражения. Далее будут рассмотрены последние четыре типа как наиболее распространенные. Разные возбудители иногда могут вызывать одно и то же заболевание. В частности, пневмония может быть результатом как вирусной, так и бактериальной инфекции. Лечение зависит не от проявлений, а от возбудителя болезни. Противовирусные препараты бесполезны в борьбе с бактериями и грибками, антибиотики не действуют на вирусы. Поэтому основная задача лабораторной диагностики инфекционных заболеваний — выявление типа возбудителя.
Способы лабораторной диагностики инфекционных болезней можно разделить на два типа: неспецифические и специфические методы.
К неспецифическим относятся общий анализ крови и исследование соотношения ее белковых фракций, печеночные пробы, общий анализ мочи и кала. Эти методы не дают информации о виде возбудителя, но позволяют узнать, в какой мере болезнь затронула органы и системы организма, что именно в их работе нарушено и насколько далеко зашел процесс.
Специфические — вирусологический и бактериологический методы, микроскопическое исследование возбудителей, анализы на антигены и антитела — направлены непосредственно на обнаружение возбудителя.
Современная медицина располагает множеством методов выделения возбудителей бактериальной инфекции:
Бактериоскопический . Исследуется окрашенный специальным образом мазок.
Бактериологический . Биоматериал высеивается в питательную среду, и через некоторое время специалист исследует колонию бактерий, выросшую в ней.
Биологический . Направлен на определение патогенности микроорганизмов.
Серологический . Выявляет антитела и антигены в сыворотке крови — особые вещества, которые вырабатываются организмом при контакте с возбудителем определенной болезни.
Чаще всего для исследований используют кровь или сыворотку крови, реже — слюну, мочу, кал, клетки эпителия (мазок и соскоб) и другой биоматериал.
В лабораторной диагностике вирусных заболеваний используются:
Вирусологическое исследование . Световая и электронная микроскопия дает возможность выявить наличие вирусных включений и сами вирусы и идентифицировать их.
Серологическое исследование для обнаружения антител и антигенов. Этот метод дает возможность быстро выявить агрессора, как и в случае с бактериальными инфекциями. Для диагностики используются разнообразные способы исследования материала — реакции гемадсорбции, гемагглютинации или метод непрямой иммунофлюоресценции. Имунноблоттинг, в частности, позволяет выявлять антитела сразу к нескольким инфекциям и считается современным и точным диагностическим методом.
Молекулярно-генетические методы . Последнее слово в лабораторной диагностике. Позволяют обнаружить вирус даже тогда, когда его концентрация ничтожно мала — то есть на самых ранних стадиях. Самым известным из этих методов является ПЦР, при которой фрагмент вируса многократно копируется до тех пор, пока специалист не получит достаточно материала для определения типа вируса и его изначальной концентрации.
Для выявления вирусов обычно требуется сделать анализ крови.
Так называют инфекции, вызванные простейшими паразитами, например, амебами. Малярия, амёбиаз, токсоплазмоз, лямблиоз, трихомониаз, сонная болезнь — вот неполный список самых распространенных протозойных инфекций. Лабораторная диагностика таких заболеваний включает в себя следующие методы:
Микроскопический . Простейшие паразиты выявляются путем исследования под микроскопом окрашенных образцов биоматериала. Самый простой и надежный метод для многих возбудителей.
Культуральный . Посев биоматериала в питательную следу для дальнейшего исследования размножившихся простейших. У этого метода есть существенный недостаток: результатов нужно ждать долго, сам процесс может занять не менее 5-6-ти дней.
Серологический . Используют редко ввиду малой информативности.
Аллергический . Также не является распространенным. Кожные аллергопробы делают для того, чтобы подтвердить лейшманиоз и токсоплазмоз. Это вспомогательный диагностический метод.
В качестве биоматериала для исследований в основном используется кровь, иногда — – кал или моча.
Микроскопическое исследование . Препарат окрашивается и рассматривается под мощным микроскопом. Посредством иммунофлюоресцентной микроскопии исследуется проба, помеченная флюоресцеинами — специальным красителем. Наиболее быстрый способ выявления грибка по сравнению с другими методами.
Культуральный . Происходит посев пробы на питательную среду и дальнейшее исследование полученной в результате колонии грибков.
Серологический . Используется для выявления грибковых поражений, однако для микозов он считается не особенно точным.
Гибридизация нуклеиновых кислот . Самый современный способ выявления грибковых инфекций, его применяют для идентификации основных возбудителей системных микозов. Из культуры извлекается РНК и вносится особым способом помеченная молекула ДНК. Если в пробе наличествует один из основных патогенных грибков, ДНК объединится с его РНК, создав легко различимую структуру. Несомненным преимуществом метода является возможность определить инфекцию на самых ранних стадиях.
Биоматериалом для исследований являются клетки кожи, волос и ногтей, клетки слизистых оболочек (мазок или соскоб), мокрота, моча, секрет простаты, сперма, грудное молоко.
Современные методики диагностики инфекций позволяет выявить их на начальном этапе, Чем раньше болезнь будет обнаружена, тем проще ее вылечить. Поэтому сдавать анализы на инфекции желательно регулярно, даже если вы ни на что не жалуетесь и не замечаете никаких перемен в самочувствии.

Перед сдачей биоматериала для исследований иногда требуется определенная подготовка. Так, кровь обычно сдают с утра, натощак, а перед забором мазка не рекомендуется принимать душ. Эти требования очень важны: они обеспечивают точность результата, поэтому узнайте у врача заранее о подготовительных мерах и точно следуйте всем его рекомендациям.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.

Читайте в новом номере
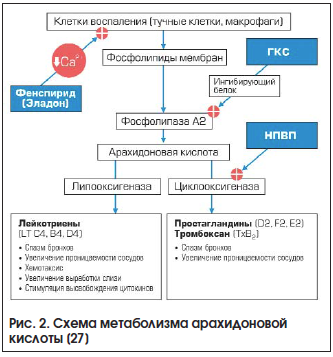
Поражение верхних дыхательных путей, обусловленное вирусными инфекциями, является распространенной патологией и преобладает над бактериальным. Это связано с многообразием и большой распространенностью вирусов, особенностями анатомии ЛОР-органов. Отмечена избирательность поражений отделов респираторного тракта и лимфаденоидного глоточного кольца в зависимости от повреждающего вирусного агента. При вирусной природе заболевания целесообразно назначение противовирусных препаратов, симптоматической и патогенетической противовоспалительной терапии. Антибактериальные препараты при неосложненном течении вирусной патологии ЛОР-органов не показаны. Препаратом выбора является фенспирид (Эладон®), активно влияющий на метаболизм арахидоновой кислоты за счет снижения поступления кальция в макрофаги, что приводит к ингибированию активности фосфолипазы А2, снижению синтеза провоспалительных простагландинов и лейкотриенов. Важные дополнительные эффекты использования фенспирида (Эладон®) проявляются спазмолитическим действием, снижением секреции вязкой слизи, уменьшением отека и деструкции воспаленной ткани. В проведенных исследованиях фенспирид показал свою эффективность и хорошую переносимость при острых воспалительных заболеваниях верхних дыхательных путей.
Ключевые слова: острые респираторные вирусные инфекции, ЛОР-инфекции, антибиотики, фенспирид (Эладон®).
Для цитирования: Артюшкин С.А., Еремина Н.В. Дифференциальная диагностика и рациональная терапия вирусных поражений верхних дыхательных путей // РМЖ. Оториноларингология. 2016. № 4. С. 245–250.
Для цитирования: Артюшкин С.А., Еремина Н.В. Дифференциальная диагностика и рациональная терапия вирусных поражений верхних дыхательных путей. РМЖ. 2016;4:245-250.
Upper airway diseases due to viral infections are a common pathological condition which dominate over upper airway diseases due to bacterial infections. This phenomenon results from the variety and high prevalence of viruses as well as from the specificity of ENT anatomy. The parts of respiratory tract and pharyngeal lymphoid ring are affected selectively depending on the viral agent. In viral infections, antiviral drugs, symptomatic, and pathogenic anti-inflammatory therapy are recommended. Uncomplicated viral ENT diseases do not require antibacterial agents. The first-choice drug is Eladon®/fenspiride which provides significant effect on arachidonic acid metabolism by reducing calcium entry into macrophages. This results in the inhibition of phospholipase A2 activity and decrease in proinflammatory prostaglandin and leukotriene synthesis. In addition, fenspiride/Eladon® provides spasmolytic effect, decreases the secretion of viscous mucus, and reduces edema and destruction of inflamed tissue. Several studies demonstrated that fenspiride is effective and well tolerable in acute inflammatory diseases of the upper airways.
Key words: respiratory and ENT infections, antibiotics, fenspiride/Eladon®.
For citation: Artyushkin S.A., Eremina N.V. Differential diagnosis and rational therapy of upper airway diseases due to viral infections // RMJ. Otorhinolaryngology. 2016. № 4. P. 245–250.
Статья посвящена вопросам дифференциальной диагностики и рациональной терапии вирусных поражений верхних дыхательных путей
Под влиянием неблагоприятных факторов внешней среды одним из первых возникает поражение верхних дыхательных путей – носа и околоносовых пазух, глотки, гортани, что определяется их анатомическим расположением и постоянным контактом с патогенами, поступающими с вдыхаемым воздухом, употребляемой пищей и жидкостями. Среди большого числа этиологических факторов одно из первых мест занимают вирусы. Благодаря защитным механизмам слизистая оболочка ЛОР-органов в обычных условиях непроницаема для большинства вирусов. Однако при повреждении и нарушении функционирования эпителия вследствие сухости, загрязнения, чрезмерно высокой или чрезмерно низкой температуры вдыхаемого воздуха, изменении слизистой оболочки в связи с использованием некоторых интраназальных средств проникновение вирусов в ткани значительно облегчается. Этому способствуют нарушение углеводного обмена, гипотрофия, гиповитаминоз, наличие хронических воспалительных заболеваний ЛОР-органов и зубочелюстной системы, а также общее и местное переохлаждение, перегревание, эмоционально-психические и физические перегрузки, недостаточное или избыточное питание. Хроническое воспаление слизистой оболочки верхних дыхательных путей сопровождается колонизацией условно патогенных и патогенных бактерий и грибов. При развитии острой респираторной вирусной инфекции (ОРВИ) происходит активизация собственной микрофлоры, что может стать причиной присоединения острого бактериального воспаления.
Поражение верхних дыхательных путей проявляется симптомами острого инфекционного насморка (ринита, назофарингита) – J00, острого фарингита – J02, острого тонзиллита – J03, острого ларингита – J04 как в виде самостоятельных нозологических форм, так и в том или ином сочетании: острый ларингофарингит – J06.0, острая инфекция верхних дыхательных путей множественной локализации – J06.8, при острых респираторных вирусных инфекциях (ОРВИ).
ОРВИ у взрослых занимают лидирующую позицию в структуре инфекционной заболеваемости, составляя вместе с гриппом около 90% [1]. Ежегодно регистрируются 30 млн случаев респираторных инфекций, обусловливающих 40% дней общей нетрудоспособности, высокий уровень экономических потерь и материальных затрат, связанных с лечением [2].
Среди всех острых респираторных заболеваний (ОРЗ) у детей дошкольного возраста вирусная этиология отмечается в 89% наблюдений [3], одновременно составляя около 60% всей первичной детской заболеваемости. В структуре ОРВИ у детей наиболее часто – 50,6% – выявляется смешанная вирусная инфекция; реже риновирусная – у 18,0%, аденовирусная – у 12,4%, респираторно-синцитиальная – у 12,4%, парагрипп – у 6,7% [4].
Отмечена определенная избирательность поражений отделов респираторного тракта в зависимости от возбудителя вирусной инфекции (табл. 1) [5, 6].
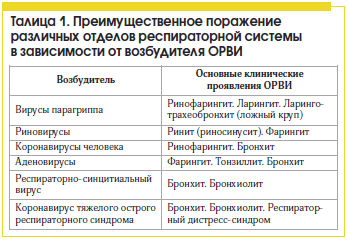


Бактериальная инфекция — обширная группа болезней, причиной которых являются бактерии. Эти многочисленные микроорганизмы обитают везде: в воздухе и воде, на окружающих предметах и земле, в любой агрессивной среде. В организм человека они проникают различными путями. Попав в благоприятные для роста и развития условия, бактерии начинают стремительно размножаться и выделять токсины. Это самый важный фактор патогенности, благодаря которому происходит развитие инфекционного воспаления.
Кроме патогенных микробов, вызывающих заболевания и несущих наибольшую опасность для здоровья человека, существуют и условно-патогенные бактерии. Они постоянно обитают в организме человека, не доставляя ему никаких проблем. Под воздействием негативных экзогенных или эндогенных факторов микробы активно размножаются и приобретают болезнетворные свойства. Чаще всего это случается при значительном ослаблении иммунитета. Существуют полезные бактерии, обитающие в ЖКТ и благотворно влияющие на иммунную систему. Лактобактерии и бифидобактерии нормализуют процесс пищеварения и не позволяют патогенным агентам поселиться в кишечнике.
К бактериальным инфекциям относится достаточно широкий спектр патологий, начиная от обыкновенных кожных заболеваний и заканчивая тяжелыми болезнями — менингитом, пневмонией, пиелонефритом.
Все бактериальные инфекции классифицируют по локализации очага поражения:
- Респираторные инфекции передаются преимущественно воздушно-капельным путем и вызывают поражение органов дыхания. К ним относятся: стафилококковая, пневмококковая, стрептококковая, коклюшная, туберкулезная, менингококковая, микоплазменная. У больных возникает инфекционный ринит, ринофарингит, синусит, тонзиллит, бронхит, пневмония.
- Кишечные инфекции развиваются после употребления несвежих продуктов питания или блюд, не прошедших полноценную термическую обработку. Основная причина патологии — несоблюдение правил личной гигиены. Бактериальную инфекцию кишечника называют болезнью грязных рук. Ее возбудителями являются шигеллы, стафилококки, вибрионы, сальмонеллы.
- Инфекции, передающиеся половым путем — сифилис, гонорея, трихомониаз, хламидиоз, микоплазмоз, уреаплазмоз, гарднереллез, кандидоз и другие. У женщин инфекция протекает в форме цистита, уретрита, вагиноза, пиелонефрита и воспалительных заболеваний внутренних половых органов. У мужчин обычно развивается уретрит, баланит или простатит.
- Бактериальные инфекции кожи — пиодермии, представляющие собой гнойничковые заболевания, развивающиеся при проникновении в кожный покров патогенных бактерий. Клинические формы инфекции: импетиго, фурункул, карбункул, экзема, дерматит, фолликулит, рожа.
Список самых распространенных бактериальных болезней можно дополнить инфекциями крови, которые передаются насекомыми — чума, сыпной тиф, лихорадки, риккетсиозы.

Отличительные особенности
Бактерии и вирусы — возбудители инфекционных заболеваний, имеющие много различий.
- Вирусы способны размножаться только в организме человека. Бактерии свободно делятся в любых благоприятных условиях. Они представляют собой полноценный живой организм, которому необходимо питание для развития и самовоспроизведения.
- Бактерии крупнее вирусов. Их видно под световым микроскопом, а самые крупные – невооруженным глазом. Вирусы удалось обнаружить только после изобретения электронного микроскопа.
- Механизм действия вирусов и бактерий тоже отличается. Первые вызывают явления интоксикации — лихорадку, слабость, миалгию и артралгию, а вторые — признаки локального гнойного воспаления – налет на языке, пробки в миндалинах, скопление казеозных масс в лакунах.
- Инфекционные заболевания отличаются не только клинической симптоматикой, но и результатами лабораторных анализов.

Как отличить вирусную инфекцию от бактериальной? Эти патологии необходимо дифференцировать, поскольку для их лечения требуются абсолютно разные препараты.
Признаки, позволяющие различить болезни, вызванные бактериями и вирусами:
-
Длительность течения — симптомы вирусной патологии проходят за неделю, а бактериальной сохраняются порой больше месяца.

зеленые сопли: признак бактериальной инфекции
Вирусы вызывают выработку бесцветного и жидкого секрета. Бактерии стимулируют синтез мутной желтоватой или зеленоватой густой слизи с прожилками крови и гнойными сгустками.
Знать признаки бактериальной инфекции должен каждый. Заболевания, спровоцированные опасными бактериями, могут привести к печальным последствиям.
Симптоматика
Клиническая картина бактериальных заболеваний отличается полиморфизмом. Появление конкретных симптомов зависит от вида возбудителя, локализации очага поражения, состояния макроорганизма и степени тяжести патологии. В развитии инфекционного процесса бактериальной этиологии выделяют несколько периодов: инкубационный, продромальный, основных проявлений, выздоровление.
- При бактериальных инфекциях длительность инкубации варьируется в широких пределах: одни бактерии размножаются быстро, другим требуется для адаптации несколько дней. Инфицированный человек чувствует себя удовлетворительно и не подозревает о том, что болен. В это время он еще не заразен и не опасен для окружающих. В сыворотке больного антител нет, иммунная система еще не отреагировала на инфекцию.
![]()
- Продрома — непостоянный признак инфекции. В тяжелых случаях она может отсутствовать. Этот период характеризуется не только интенсивным размножением бактерий в месте локализации, но и продукцией соответствующих токсинов, инвазией в ткани. У больных появляются неспецифические признаки воспаления. К ним относятся: лихорадка или субфебрилитет, недомогание, отсутствие аппетита, вялость, цефалгия. Длится продрома в среднем двое или трое суток. В отдельных случаях она затягивается на 10 дней.
- Период разгара болезни отличается появлением характерных симптомов, зависящих от расположения патологического очага. Острые кишечные инфекции проявляются интоксикацией, отсутствием аппетита, налетом на языке, абдоминальной болью, диспепсическими явлениями — рвотой, тошнотой, метеоризмом, поносом. К симптомам респираторных инфекций относятся: ринорея, заложенность носа, першение и боль в горле, сухой или влажный кашель, хрипы, одышка. ИППП имеют следующие признаки: обильные выделения из влагалища или уретры с неприятным запахом, зуд и жжение в паху, болезненное и учащенное мочеиспускание, боль при половом сношении. У детей любая бактериальная инфекция протекает тяжелее, чем у взрослых. Чем меньше ребенок, тем сильнее выражены признаки интоксикации. У малышей температура повышается до 38,5 градусов и выше. Жар сопровождается сотрясающим ознобом, слабостью, отказом от еды, беспокойством, судорогами. В период основных проявлений возбудитель активно размножается, выделяет в кровь токсины и ферменты, которые, накапливаясь, становятся причиной инфекционно-токсического шока.
- Реконвалесценция или выздоровление — период угасания болезни, характеризующийся восстановлением деятельности всех органов. У больных исчезают клинические проявления инфекции. Возбудитель и токсины нейтрализуются и выводятся из организма. В период выздоровления формируется иммунитет.
Бактериальная инфекция может протекать бессимптомно. Микробы попадают в организм человека, но не сразу вызывают развитие заболевания. Человек при этом является бактерионосителем. Носительство инфекции может сохраняться долгие годы. Под воздействием провоцирующих факторов бактерии активизируются. Стресс, переохлаждение, иммунодефицит могут спровоцировать развитие острого инфекционного воспаления.
Диагностические мероприятия
Диагностика бактериальных инфекций основывается на результатах лабораторных испытаний. Врач после опроса и осмотра пациента назначает дополнительные исследования. Чтобы дифференцировать бактериальное и вирусное поражение, а также определить возбудителя инфекции, следует сдать определенные анализы. Их результаты необходимы для постановки окончательного диагноза и назначения соответствующей терапии.
Неспецифические методы лабораторной диагностики:
- В гемограмме обнаруживают признаки бактериальной инфекции — лейкоцитоз, увеличение числа палочкоядерных нейтрофилов, подъем СОЭ.
- Анализ мочи — определение признаков поражения органов мочевыделения бактериями и степени выраженности интоксикации. В моче обнаруживают следы белка при длительной лихорадке.

Культуральный и серологический методы:
- Прямая микроскопия — приготовление мазка из материала, его окраска, фиксация и изучение под микроскопом. Этот метод позволяет быстро сориентироваться в этиологии процесса. Материалом для исследования являются биологические жидкости организма: кровь, моча, ликвор, отделяемое зева и носа, вагинальный или шеечный соскоб, синовиальная жидкость, слюна.
- Бактериологическое исследование биоматериала от больного на микрофлору — выделение и полная идентификация бактерий с определением их чувствительности к антибиотикам и бактериофагам. Мокроту, гной, мазок из зева засевают на специальные дифференциально-диагностические среды. Чашки с посевами инкубируют. После получения чистой культуры определяют морфологические, тинкториальные, биохимические и культуральные свойства бактерий. В заключении ставят антибиотикограмму. Это очень важный этап диагностики, позволяющий врачам-клиницистам назначить грамотную и корректную антибиотикотерапию. Рутинное микробиологическое исследование быстрорастущих бактерий длится 48–72 часа, а медленнорастущих — 10–14 дней.
- Серология — выявление в крови больного антител или антигенов бактерий путем связывания их со специфическими антигенами или антителами. Результат анализа — определение титра антител различных классов: IgM, IgG, IgA. В настоящее время в лаборатории ставят реакции гемагглютинации, связывания комплемента, иммунофлюоресценции, иммуноферментный анализ. С их помощью можно быстро установить диагноз и оценить динамику процесса.
- Полимеразная цепная реакция — экспресс-метод, позволяющий быстро и точно обнаружить генетический материал бактерии в испытуемом образце. ПЦР является самым надежным критерием идентификации.
Лечение
Лечение бактериальных инфекций направлено на ликвидацию причины, детоксикацию организма, восстановление функций пораженных органов, устранение симптомов и облегчение общего состояния. Больным проводят этиотропную, патогенетическую и симптоматическую терапию.
Бактериальную инфекцию не побороть без антибиотиков. Специалисты выбирают препараты эмпирическим путем — из собственного опыта или по результатам антибиотикограммы. Все противомикробные средства делятся на три группы:
Когда выделен возбудитель инфекции и определена его чувствительность к антибиотикам, лечение проходит намного легче и эффективней.
Бактерии быстро приспосабливаются к изменяющимся условиям среды, в том числе и к антибиотикам. Их лечебное действие слабеет благодаря мутации микроорганизмов. Чтобы подобрать новый, более эффективный препарат, требуется много времени.
Антибиотики выпускают в различных лекарственных формах — таблетированной, инъекционной, в виде суспензии для детей. Одни препараты оказывают бактериостатическое действие – задерживает рост бактерий, другие — бактерицидное, уничтожая микробы.
Противомикробные средства могут вызывать аллергические реакции и расстройства пищеварения. Их назначением должен заниматься исключительно лечащий врач после получения результатов диагностики.
Симптоматическая терапия бактериальных инфекций проводится по медицинским показаниям и определяется локализацией очага поражения. Больным назначают:

Медикаментозная терапия должна сочетаться с изменением привычного питания и образа жизни. Больным необходимо исключить из рациона соленую, острую и жирную пищу, отказаться от алкоголя и курения, бороться с гиподинамией, укреплять иммунитет. При кишечных инфекциях следует соблюдать лечебную диету.
Профилактические меры
Чтобы избежать развития бактериальной инфекции, необходимо соблюдать простые правила:
- Не переохлаждаться,
- Закаляться,
- Соблюдать личную гигиену,
- Правильно питаться,
- Принимать витамины,
- Ставить прививки по Национальному календарю,
- Ежегодно вакцинироваться от гриппа,
- Убирать и проветривать помещение,
- Избегать беспорядочных половых связей,
- Защищать организма от стресса.
Если лечение было назначено правильно, и пациент соблюдал все врачебные рекомендации, бактериальные инфекции заканчиваются благоприятно. В большинстве случаев больные полностью выздоравливают без осложнений и серьезных последствий для организма.

Дифференциальная диагностика ОРВИ важный способ при окончательном выставлении диагноза. Дело в том, что в группу ОРВИ входит достаточно много заболеваний с идентичными симптомами.
Выявленные симптомы могут принадлежать сразу нескольким заболеваниям. Однако каждое заболевание инициируется своим возбудителем. В связи с этим и назначаемое лечение должно быть направлено на нейтрализацию соответствующего возбудителя и результатов его воздействия на организм.
Следует понимать, что для проведения диф. диагностика ОРВИ от врача требуется больший опыт. Поскольку стоит задача определить из возможных инфекций единственно правильную и назначить соответствующее лечение.
Справка об ОРВИ
ОРВИ называют группу острых антропонозных (передающихся от человека человеку) инфекционных патологий, вызываемых респираторными вирусами.
Отличий в клинической картине воздействия вирусов не так и много. Именно схожесть симптоматики усложняет выявление возбудителя и постановку диагноза.
Передаются ОРВИ в основном воздушно-капельным путем. Также заражение может осуществляться контактно-бытовым путем или трансплацентарно (внутриутробное инфицирование плода).
За счет высокой летучести респираторных вирусов, воздушно-капельное заражение реализуется чаще всего.
Вирусы возбудители ОРВИ
Острые респираторно-вирусные инфекции могут возникать при инфицировании вирусами гриппа (А, В, С), парагриппами, аденовирусами, РС-вирусами (респираторно-синцитиальной инфекцией), риновирусной инфекцией, коронавирусной инфекцией, реовирусами.
Также ОРВИ могут носить смешанный характер:
- вирусно-вирусные инфекции;
- вирусно-бактериальные;
- вирусно-микоплазменные и т.д.

При осложненном течении острых респираторно-вирусных инфекций возможно развитие пневмоний, бронхитов, синуситов, отитов, стенозирующего ларинготрахеита, миокардитов, инфекционно-токсических шоков, менингитов, энцефалитов и т.д.
Наиболее часто острые респираторно-вирусные инфекции вызываются риновирусами, коронавирусами, а также возбудителем парагриппов.
Аденовирусная инфекция чаще встречается у пациентов младшего возраста, взрослые болеют данным типом ОРВИ реже.
Острые респираторно-вирусные инфекции относятся к наиболее распространенным во всем мире инфекционным заболеваниям.
Острые респираторно-вирусные инфекции могут регистрироваться круглый год. Однако, максимальный уровень заболеваемости отмечается с сентября по май.
Следует отметить, что многие пациенты не считают ОРВИ серьезным заболеванием и не обращаются к врачу, предпочитая подбирать себе лечение самостоятельно на основании советов знакомых и рекламы. Такой подход является крайне неверным и значительно увеличивает риск развития осложнений ОРВИ.
Лечение острых респираторных инфекций должно назначаться врачом на основании осмотра и результатов анализов (важно исключить наличие бактериального компонента, то есть смешанной вирусно-бактериальной инфекции).
Показания к госпитализации в стационар
Обязательной госпитализации в стационар подлежат: 
- дети со стенозирующим ларинготрахеитом;
- пациенты с иммунодефицитными состояними;
- пациенты с сопутствующими тяжелыми патологиями (сердечно-сосудистые патологии, почечная недостаточность, обструктивные заболевания легких и т.д.);
- дети первых лет жизни и пациенты преклонного возраста со среднетяжелыми и тяжелыми формами острых респираторно-вирусных инфекций;
- беременные пациентки (женщины, вынашивающие ребенка, госпитализируются независимо от тяжести заболевания). Беременные до тридцатой недели должны быть госпитализированы в инфекционное отделение, а пациентки после тридцатой недели – в роддом (при наличии пневмоний показана госпитализация в пульмонологическое отделение).
Этиологические факторы и патогенез заболевания
Поскольку острые респираторно-вирусные инфекции относятся к антропонозным заболеваниям, источником возбудителей заболевания является только инфицированный человек (пациенты с острой клинической картиной заболевания, со стертым формами болезни или здоровые вирусоносители).
Патогенез развития воспалительного процесса при аденовирусных инфекциях включает:
- внедрение вирусов в эпителиальные клетки респираторного тракта;
- размножение респираторных вирусов в пораженных эпителиальных клетках;
- развитие интоксикационной и лихорадочной симптоматики;
- развитие экссудативного воспаления в респираторном тракте;
- формирование типоспецифического иммунитета (иммунитет вырабатывается только против типа вируса, вызвавшего заболевание).
После внедрения вирусных частиц в организм, начинается подавление активности вирусов иммунной системой пациента.
Входными воротами для возбудителей ОРВИ служат слизистые респираторного тракта. На данном этапе развития заболевания, важнейшую роль неспецифической защиты организма от вирусов играют иммуноглобулины (IgA) и процессы фагоцитоза.
При поражении эпителиальных клеток вирусами они подвергаются фагоцитозу и воздействию противовоспалительных цитокинов, лейкотриенов, ферментных веществ и т.д. Клинически данный процесс проявляется развитием местного воспалительного процесса и лихорадочной симптоматики.
После разрушения иммунной системой пораженных вирусами клеток в кровь попадают продукты клеточного распада, вследствие чего и развивается интоксикационная симптоматика.
Диф. диагностика ОРВИ
Начало ОРВИ острое. Первыми проявлениями ОРВИ является лихорадка, и интоксикационная симптоматика (слабость, вялость, мышечные и ставные боли, головные боли, тошнота, рвота и т.д.).
В дальнейшем присоединяется катаральная симптоматика (кашель и насморк).

- Симптомы острого ринита проявляются воспалением слизистых оболочек носовой полости.
![]()
Основными проявлениями ринита является:- чихание;
- заложенность носа и затруднение носового дыхания;
- отхождение из носовых ходов слизистого отделяемого;
- стекание слизи по задней стенке глотки (часто сопровождается рефлекторным кашлем).
- При развитии у пациента фарингита (воспаление слизистых оболочек глотки) отмечаются боли в горле, першение, сухость слизистой. Также при осмотре задней стенки глотки выявляется зернистость слизистой (за счет гипертрофии лимфоидных фолликулов), мелкие кровоизлияния в слизистую, гиперемия и отечность слизистой.
- Развитие тонзиллита сопровождается воспалением небных миндалин. Вирусные тонзиллиты часто осложняются присоединением вторичной бактериальной флоры. Как правило, при тонзиллитах отмечается выраженная интоксикационная и лихорадочная симптоматика, покраснение и отечность миндалин, появление на них пленчатых налетов или же при бактериальном воспалении – гнойных налетов.
- Ларингит сопровождается поражением тканей подсвязочного пространства и голосовых связок. Клинически отмечается появление осиплости голоса, грубого лающего кашля. При развитии стенозирующего ларинготрахеита отмечается бледность кожи пациента, синюшность (цианоз) носогубного треугольника, одышечная симптоматика, втяжение межреберных промежутков, а также над- и подключичных ямок.
- При трахеитах происходит воспаление слизистых трахеи. Основными симптомами трахеита являются дискомфорт и саднение за грудиной, сухость и першение в горле, появление сухого кашля.
- Бронхиты сопровождаются поражением бронхов. Основными проявлениями бронхитов являются кашель (вначале кашель может быть сухой, в дальнейшем кашель становится влажным и продуктивным). Мокрота чаще всего имеет слизистый характер (негнойная, прозрачная). При присоединении бактериального компонента мокрота может становиться гнойной. Также отмечается лихорадочная и интоксикационная симптоматика, возможны сопутствующие риниты, трахеиты и фарингиты. Длительность кашля может варьировать от нескольких недель до месяца.

Клиническая картина при гриппе развивается бурно. Интоксикационная и лихорадочная симптоматика выражены уже с первых дней заболевания.
Пациентов беспокоит озноб, температура свыше 38.5 градусов, мышечные и суставные боли, слабость, вялость, тошнота, рвота, потливость, увеличение кожной чувствительности, одышечная симптоматика, учащение сердцебиения, нарушение сердечного ритма, сухой кашель и т.д.
Характерен и внешний вид больного:
- гиперемированное лицо и шея;
- резко выраженное покраснение склер и появление мелких кровоизлияний в конъюнктивы;
- при тяжелом течении возможно появление мелких кровоизлияний на коже.
При осмотре задней стенки глотки выявляется ее зернистость и множественные кровоизлияния в слизистую.

У пациентов с тяжелым течением гриппа могут развиваться:
- выраженные нарушения свертываемости крови (носовые кровотечения, обильные геморрагические высыпания на кожных покровах, диссеминированное внутрисосудистое свертывание крови);
- выраженная тахикардия или брадиаритмия и аритмии;
- снижение артериального давления, вплоть до развития артериального коллапса;
- тремор конечностей и судорожная симптоматика;
- глухость сердечных тонов;
- цианоз кожных покровов;
- обморочные состояния и т.д.

Аденовирусная инфекция начинается остро. Пациентов беспокоит повышение температуры тела, вялость, слабость, миалгия и артралгия, лихорадка, тошнота, снижение аппетита и т.д.
Также отмечается кашель (вначале сухой, а затем влажный), симптомы ринита и фарингита.
Миндалины при аденовирусной инфекции увеличены, также на них часто выявляются пленчатые налеты. Слизистая задней стенки глотки зернистая и гиперемированная.
У маленьких детей часто увеличиваются мезентериальные лимфоузлы и развивается мезаденит (боли в животе, рвота и т.д.).
Также характерным симптомом аденовирусной инфекции является конъюнктивит (гиперемия конъюнктив, отечность век, слезотечение, боли в глазах и т.д.).
Для риновирусной инфекции также характерны лихорадочные и интоксикационные проявления. Однако, основным симптомом заболевания является обильное отхождение слизистого отделяемого из носа и заложенность носа.
Также слизь может стекать по задней стенке глотки, вызывая рефлекторные покашливания.
Респираторно-синцитиальная инфекция отличается постепенным началом и прогрессированием клинической симптоматики.
Температура часто субфебрильная. Кашель при респираторно-синцитиальной инфекции грубый, приступообразный, упорный. Вначале, кашель может быть сухим. В дальнейшем часто наблюдается отхождение мокроты негнойного характера.
Начало заболевания при инфицировании парагриппами может быть как острым, так и постепенным. 
Интоксикационная симптоматика выражена заметно слабее, чем при гриппах.
Основными симптомами парагриппов являются:
- лающий, грубый кашель;
- осиплость голоса;
- отечность слизистой носа, затруднение носового дыхания;
- першение и боли в горле.
Также может отмечаться умеренная гиперемия конъюнктив.
Читайте также:




