Естественные роды при вирусах
Роды в обсервационном отделении роддома
Инфекция (от латинского слова: infectio — загрязнение) — широкое понятие, характеризующее проникновение патогенного (болезнетворного) возбудителя (вируса, бактерии и др.) в другой, более высокоорганизованный растительный или животный организм и последующие их антагонистические (враждебные) взаимоотношения.
Инфекционные болезни — это обширная группа болезней, вызванных патогенными возбудителями. В отличие от других заболеваний, инфекционные болезни могут передаваться от зараженного человека или животного здоровому и способны к массовому распространению.

Организм человека постоянно сталкивается с огромным количеством микроорганизмов. Некоторые из них могут вызывать инфекционные заболевания. Эти микроорганизмы связываются с поверхностью клеток и внедряются в них. После внутриклеточного цикла существования патогенный микроорганизм уничтожает клетку, вырабатывая токсины. Токсины действуют на близлежащие клетки и способствуют развитию заболевания. Некоторые микроорганизмы "умеют" препятствовать выработке антител — т.е. подавляют иммунитет, и организм человека не может бороться с развивающейся инфекцией.
Инфекционные заболевания многообразны. По виду возбудителя их принято делить на несколько групп:
- Бактериальные (стафилококковые, стрептококковые, пневмококковые, энтеробактериозы, сальмонеллезы — бруцеллез, дизентерия и др.).
- Вирусные (грипп, ОРВИ, парагрипп, аденовирусные, цитомегаловирусные инфекции, вирусный энцефалит, вирусные болезни ЦНС и др.).
- Грибковые (кандидоз, аспергиллез, фикомикоз и др.).
- Паразитарные (амебиаз, лямблиоз, малярия, токсоплазмоз, гельминтозы).
Конечно же, беременные женщины болеют теми же инфекционными заболеваниями, что и небеременные. Тем не менее, в последние месяцы беременности и перед родами организм менее устойчив к инфекциям. Поэтому беременной женщине необходимо проявлять максимум осторожности, исключив всякие контакты с лицами, имеющими признаки инфекционного заболевания.
Грипп и ОРВИ — пожалуй, наиболее распространенные из всех перечисленных инфекционных заболеваний. Учитывая, что пик заболеваемости приходится на межсезонье — осень и весну, — мы остановимся именно на них. Итак, что же ожидает женщину, которая заболела перед самыми родами?
Что такое обсервационное отделение?
Если беременная женщина поступает в родильный дом с признаками инфекционного заболевания, то ее госпитализируют в обсервационное отделение. Для чего это делают?
Обсервационное (или, как его еще называют, второе акушерское) отделение представляет собой роддом в миниатюре. В это отделение госпитализируют беременных, рожениц и родильниц, которые могут быть источником инфекции для окружающих (лихорадка неясной причины, носительство антител к вирусам В и С, длительный безводный промежуток — более 12 часов, любое инфекционное заболевание, послеродовые гнойно-септические заболевания- эндометрит, нагноение швов промежности и др.). Также в это отделение госпитализируют заболевших беременных из первого акушерского отделения. Здесь же находятся дети, родившиеся во втором акушерском отделении, дети, матери которых переведены из первого акушерского отделения, и дети, родившиеся вне родильного стационара.
Структура обсервационного отделения отличается от структуры первого (основного) акушерского отделения. Здесь обязательно есть свой родильный блок, своя операционная и свое отделение для новорожденных. При этом беременные и родильницы всегда находятся в отдельных палатах. Палаты обычно рассчитаны на двух человек.
Санитарный режим здесь более строг, нежели в первом акушерском отделении: уборку палат проводят 3 раза в сутки: 1 раз — с моющими средствами и 2 раза — с дезинфицирующими растворами и последующим бактерицидным облучением. Хирургические инструменты, использующиеся в отделении, дезинфицируются в два этапа — первый раз в самом отделении, а второй — в центральной стерилизационной комнате или стерилизационном отделении. В обсервационных отделениях широко используют одноразовый материал — скальпели, полотенца и т.п.
Определенный режим существует и для медицинского персонала. Обязательна ежедневная смена халата. Маски меняют каждые 4 часа. Сменная обувь ежедневно протирается дезинфицирующими растворами (поэтому не допускается ношение тканой обуви). Врачи других отделений при посещении обсервационного отделения меняют халат, маску и сменную обувь. Беременным женщинам и родильницам два раза в неделю меняют постельное белье.
Отделение для новорожденных также придерживается более строгого санитарного режима, сходного с таковым в самом обсервационном отделении.
Во втором акушерском отделении исключено совместное пребывание матери и ребенка. Это объясняется тем, что у матери имеется острое инфекционное заболевание или гнойно-септическое послеродовое осложнение и существует большая вероятность заражения ребенка. Вопрос о грудном вскармливании во втором акушерском отделении решается строго индивидуально. Некоторые возбудители даже при пастеризации грудного молока могут передаться малышу, другие, напротив, не проникают в грудное молоко. В случае наличия противопоказаний для грудного вскармливания женщины сцеживают грудное молоко для профилактики лактостаза и стимуляции выработки молока для дальнейшего кормления ребенка грудью (после выздоровления).
Таким образом проводится профилактика заражения беременной женщины в обсервационном отделении каким-либо еще заболеванием, профилактика передачи инфекции другим беременным и родильницам и профилактика осложнений и заражения ребенка.
ОРВИ и грипп перед родами
Грипп и ОРВИ передаются воздушно-капельным путем и проявления их во многом схожи. Оба эти заболевания начинаются остро — с головной боли, резкой слабости, разбитости, боли в мышцах рук и ног. Иногда могут беспокоить тошнота, рвота. На 2-3-й сутки, как правило, присоединяются першение в горле, сухой кашель и насморк. Лихорадка длится 3-7 дней (при гриппе температура поднимается до 40°С), и падение температуры сопровождается обильным потоотделением. К этим заболеваниям часто присоединяется герпесвирусная инфекция в ("лихорадка" на губах). У некоторых беременных грипп и ОРВИ сопровождаются болями в животе и нарушениями стула (поносом).
В обсервационном отделении роддома беременной проводится соответствующее лечение (как правило, симптоматическое — снижение общей интоксикации, жаропонижающая терапия при температуре выше 39°С, общеукрепляющая терапия с применением витаминов, препаратов, поднимающих иммунитет). В обязанности медперсонала входит ведение температурного листа и измерение артериального давления (несколько раз в сутки). Учитывая, что при высокой температуре и общей интоксикации организма женщины могут развиваться некоторые осложнения для плода (например, внутриутробная гипоксия), проводится соответствующая терапия.
Если беременная женщина поступила в акушерский стационар перед родами, то такая тактика ведения в обсервационном отделении способствует подготовке организма женщины к родам и профилактике возможных осложнений.
Если беременная с ОРВИ или гриппом в острой стадии поступает в родильный стационар со схватками, то роды ведутся через естественные родовые пути (если нет остро возникшей акушерской патологии, например отслойки плаценты, предлежания плаценты, функционального несоответствия головки плода тазу матери и т. д.).
Влияние заболевания на процесс родов
Высокая температура во время родов, как правило, не оказывает влияния на течение нормального родового процесса. Возникающие осложнения (слабость родовой деятельности, стремительные роды и др.) обусловлены не имеющимся острым гриппом или ОРВИ, а патологией течения беременности, наличием факторов риска для развития этих осложнений. Во время родов женщина затрачивает огромное количество энергии. И даже если роды начались на фоне высокой температуры, то после них, учитывая энергозатраты организма, температура тела снижается до нормальных и даже чуть сниженных цифр.
Роды при гриппе и ОРВИ на фоне интоксикации стараются вести с применением анестезии. Это позволяет роженице не расходовать силы во время схваток и полноценно тужиться во втором периоде родов.
После родов женщине с проявлениями ОРВИ и гриппа проводят (или продолжают проводить) лечение, которое теперь уже будет направлено и на предупреждение послеродовых осложнений (таких как эндометрит, нагноение швов промежности, если они были наложены, и т. д.).
При нормальном неосложненном течении послеродового периода после выздоровления маму и малыша выписывают домой.
Профилактика
К сожалению, специфической профилактики гриппа и ОРВИ во время беременности не существует. Прививки от гриппа беременным женщинам не проводятся: не изучен эффект их влияния на беременность и плод. Во время эпидемий гриппа и ОРВИ беременная женщина должна сократить до минимума посещение общественных мест (общественный транспорт, кино, театры, концерты), принимать поливитамины (особенно — содержащие витамин С) и больше бывать на свежем воздухе.
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом

Вирус папилломы человека вызывает на кожном покрове и на слизистых оболочках возникновение доброкачественных новообразований. Практически каждый человек является носителем этой инфекции. Она может долго находиться в организме и никак не проявлять себя. Активация вируса происходит при ослаблении иммунитета. ВПЧ и беременность тесно связаны между собой. Патоген пробуждается не только из-за снижения защитных сил, но и в результате большой концентрации половых гормонов в организме женщины в положении.
Почему во время беременности появляются папилломы
На вопрос, почему во время беременности появляются бородавки (папилломы), не существует однозначного ответа. На сегодняшний день научно не выявлено, отчего образуются наросты на теле, на шее, половых губах, во влагалище, в пупке, в органах мочеиспускательного канала и т.д. В медицинской практике принято выделять следующие причины появления папилломы при беременности:
- Гормональные изменения в организме. Папилломавирусная (ВПЧ) инфекция в этом случае возникает из-за активной выработки гормонов, которая усиливает рост клеток эпителия.
- Травмирование кожного покрова в результате трения с одеждой. Наросты могут появляться из-за того, что будущая мама быстро набирает массу тела. Одежда становится маленькой. Чаще всего появляется нарост подмышками, в области груди и паха. Папилломавирус начинает разрастаться, это доставляет дискомфорт во время вынашивания плода. Как правило, наросты появляются на II и III триместре. Папилломы после беременности обычно проходят самостоятельно.
- Ослабление иммунной системы и обострение болезней хронического характера (в том числе ВПЧ). Поэтому, если во время беременности появились папилломы в интимных и других местах, в этом нет ничего удивительного.
Если у женщины образовалось много родинок и папиллом, она испытывает тревогу, опасны ли они? Появление наростов во время беременности обычно не представляет угрозы. Только дискомфорт. Поэтому ВПЧ и роды – два совместимых понятия. Однако, если мать инфицирована, патология может перейти к ребенку. Вирус для малыша опасен. Поэтому лечение, если возникла папиллома, необходимо во время беременности в обязательном порядке.
Если после родов появилось достаточно много маленьких папиллом, это также является вполне обычным явлением. Причина их возникновения в том, что организм находится в стрессе после беременности и появления ребенка на свет. Отзывы женщин, которые через это проходили, говорят, что образующиеся наросты через какое-то время пройдут самостоятельно.
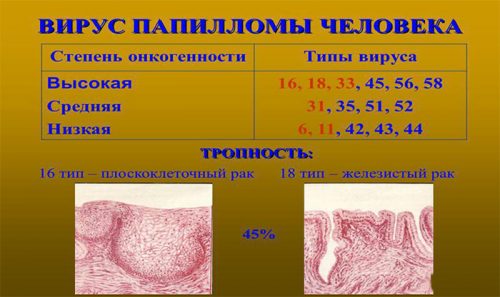
Если папилломы вылезли после беременности и рост их продолжается долгое время, нужна помощь специалиста. Он должен определить штамм вируса. Если выявлен ВПЧ 16, 18, 58 или ВПЧ 45 типа, это опасно для жизни. Такие штаммы инфекции являются онкогенными и могут переродиться в рак.
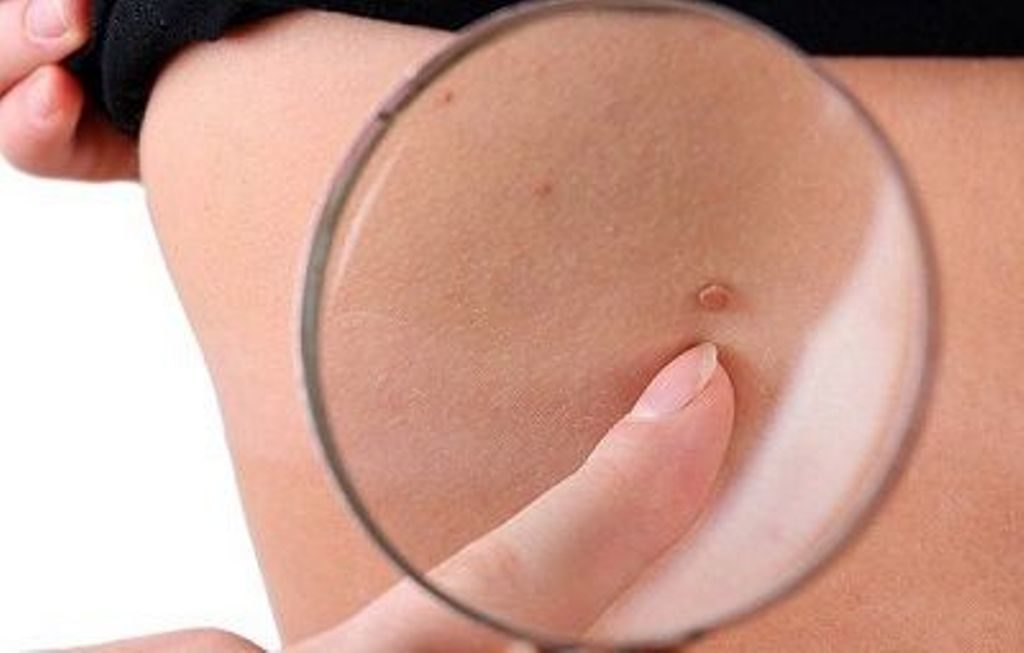
Появление наростов во время беременности обычно не представляет угрозы
Когда папилломы растут, они легко травмируются. В результате этого может произойти занесение инфекции в ранку или заражение крови. Поэтому, если нарост увеличился, нужно обратиться к врачу, чтобы избежать серьезных последствий.
Можно ли забеременеть при ВПЧ
Когда у женщины диагностируют вирус, она может начать переживать, можно ли забеременеть при инфицировании ВПЧ? Папилломы на слизистых оболочках и на коже при инфицировании не являются препятствием для зачатия. Забеременеть при ВПЧ можно спокойно, а вот осложнения, которые вызывает вирус, могут нанести женской репродуктивной функции вред.
Чтобы избежать этого, если возникли папилломы на интимных местах и в других зонах у женщин при ослаблении иммунитета, нужно пройти обязательную диагностику. Обследованием занимаются гинеколог, эндокринолог, онколог. Как стало понятно, ответ на вопрос, можно ли с вирусом зачать детей, положительный. Однако необходимо знать, какое пагубное воздействие при вирусе наблюдается у матери в период вынашивания плода в случае осложнений.
Осложнения папилломы на шее и в прочих местах во время беременности влияют на женский организм следующим образом:
- В результате патологических изменений в структуре кожного покрова могут возникать предраковые состояния, начальные стадии онкологических заболеваний. На первоначальных этапах развития рака в шейке матки, его еще возможно излечить. Поэтому женщинам фертильного возраста необходимо регулярно проходить диагностику на ВПЧ при планировании беременности и в период вынашивания плода.
- Многие штаммы вируса для женщины опасности не представляют. Однако кондилома на половых органах и на шейке матки оказывает неблагоприятное влияние на характер выделений. Большинство пациенток уверены, что такие изменения ни к чему серьезному привести не могут, но это не так. Именно цервикальная слизь помогает сперматозоидам проникнуть в матку и зачать ребенка естественным путем.
- Если изменения в выделениях при ВПЧ все-таки произошли, это может оказать серьезный вред. Сперматозоиды вовсе не проникнут в полость матки. Нарушения в цервикальной жидкости создают для патогенных микроорганизмов оптимальную среду обитания. Это приводит к тому, что беременность может не наступить. Таким негативным образом влияет ВПЧ на зачатие ребенка. Поэтому появление младенца на свет нужно планировать и избегать случайной близости.
Если у беременной женщины диагностировали активную форму патогена, то может случиться и инфицирование ребенка при появлении на свет или, в редких случаях, во время внутриутробного развития. Сразу же возникает вопрос, можно ли рожать с активным ВПЧ?

Роды при неактивной форме вируса не могут нанести вреда ребенку
Роды при неактивной форме вируса не могут нанести вреда ребенку. Инфицирование в этом случае не произойдет. Опасность представляют остроконечные кондиломы в половых органах, которые очень трудно обнаружить. Ребенок заразится при прохождении по родовым путям. Не все типы ВПЧ могут спровоцировать инфицирование малыша. Представляют угрозу только роды с активными папилломами 6, 11, 16, 18 штаммов.
Таким образом получается, естественные роды при ВПЧ могут происходить только при “спящем” патогене. В остальных случаях совершается кесарево сечение. Тем, кто рожал с ВПЧ, необходимо после беременности пройти курс терапевтических мероприятий. Сколько это будет продолжаться, зависит от индивидуальных особенностей пациентки, типа инфекции, запущенности патологии.
Последствия для плода и новорожденного
Папилломавирус и беременность вполне совместимы, если наросты образовались не на шейке матки и не во влагалище. В этом случае для плода не существует никакой опасности. Риск инфицирования эмбриона минимальный, когда новообразования наблюдаются на поверхности гениталий. Негативное влияние ВПЧ на беременность, ребенка оказывается только тогда, когда у женщины образовались кондиломы на шейке матки и во влагалище.
Последствия для ребенка могут быть серьезными. У него может развиться папилломатоз гортани. Это патологическое состояние, при котором наросты формируются на голосовых связках, трахее, слизистой горла. Осложнения заболевания могут привести к осиплости голоса, нарушениям дыхательной функции. Патология имеет хронический характер. Ее обострение может привести к распространению инфекции в бронхи, стать причиной развития асфиксии.
Инфицирование новорожденного также может произойти через медицинский инструментарий, руки. А также, совершается в первые дни жизни при кормлении, прикосновениях зараженными людьми. Риск появления инфекции у грудничков увеличивается при микроповреждениях на коже, слизистых оболочках.
Не стоит отчаиваться, хотя ВПЧ и влияет негативно на плод, но инфицирование вертикальным путем (от матери) встречается довольно редко. К тому же, существует большое количество эффективных препаратов, которые позволяют подавить патоген. Родить здорового ребенка возможно при ВПЧ, если вовремя начать терапию.

Родить здорового ребенка возможно при ВПЧ, если вовремя начать терапию
Беременность при ВПЧ 16 и 18 типа
Беременность при ВПЧ 16 и 18 типа может привести к инфицированию плода. Такие штаммы опасны тем, что зачастую протекают бессимптомно. Остроконечные папилломы, которые возникают при ВПЧ 16 и 18 типа у женщин, тяжело обнаружить, а значит и лечение не будет оказано своевременно. К тому же, они являются ВПЧ высокого онкогенного риска.
ВПЧ 16 и 18 типа при беременности не влияют на закладку и развитие органов будущего ребенка. Но патогенный микроорганизм может перейти к малышу по родовым путям при появлении на свет. С момента рождения ребенок будет являться носителем вируса. При малейшем ослаблении иммунной системы, болезнетворные микроорганизмы активируются и начинают развиваться. С большой вероятностью инфекция перерастет рак. Поэтому женщинам с ВПЧ 16 и 18 типа рекомендуется делать кесарево сечение.
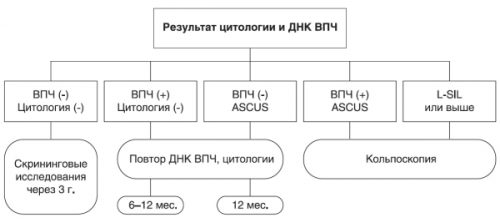
Диагностика
Папиллома в мочевом пузыре и в других органах у женщин диагностируется следующим образом:
- визуальный осмотр специалистом и кольпоскопия;
- лабораторные анализы;
- цитологическое исследование;
- гистологическая экспертиза;
- ПЦР.
Самым популярным методом обнаружения папилломы, кондиломы на интимных местах при беременности является полимеразная цепная реакция (ПЦР).Она позволяет определить онкогенность патогена и его тип.
Лечение
Женщина в положении, если у нее обнаруживается инфекция, зачастую не знает, что делать и как избавиться от новообразования. Лечение ВПЧ (папилломавирусной инфекции) при беременности зачастую не требуется. Как правило, после родов наросты проходят самостоятельно. Лечить их специально необязательно.
Однако такое бывает не всегда. Новообразования могут быстро расти и вызывать сильный дискомфорт. В этом случае необходимо лечение папиллом, кондилом во время беременности. Это поможет избежать заражения ребенка.

Папилломы мочевого пузыря и других органов изначально необходимо обследовать и только после этого начинать лечение
Папилломы мочевого пузыря и других органов изначально необходимо обследовать и только после этого начинать лечение. Только в этом случае будет назначена эффективная терапия. Как лечить заболевание у беременных, определяет высококвалифицированный специалист. Устранение инфекции, вызвавшей образование наростов, обычно осуществляется консервативными методами (препаратами, которые допустимы в отношении женщин в положении). В некоторых случаях может быть необходимо удаление новообразования в мочевом пузыре, шейке матки, во влагалище.
Можно ли удалить папиллому во время беременности
Можно ли удалить папиллому, бородавку во время беременности? Женщин в положении зачастую интересует этот вопрос. Удаление папилломы различного штамма при беременности специалист обычно не совершает. Однако бывают ситуации, когда их просто необходимо убрать хирургическим путем (при угрозе здоровью, жизни ребенка и матери).
Удаление наростов во время беременности может осуществляться разными методами:
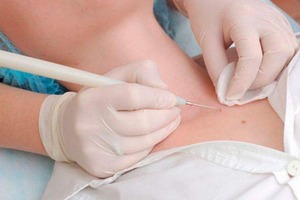
Удаление наростов во время беременности может осуществляться разными методами
- лазером;
- наросты могут прижигать электрическими разрядами (электрокоагуляция);
- новообразования удаляются жидким азотом;
- хирургическим способом.
Таким образом, ответ на вопрос, можно ли удалять папилломы во время беременности, положительный. Но делать это можно только в экстренных случаях.
Лечение и удаление после родов
Как говорилось ранее, лечение папиллом после родов обычно не требуется. Они проходят сами собой. Если же папилломы на шее, лице и в других местах, после появления ребенка на свет, доставляют дискомфорт, для терапии ВПЧ нужно обратиться к специалисту. Самолечение может привести к тяжелым последствиям.
Для лечения инфекции врач, как правило, применяет консервативную терапию. Назначаются противовирусные препараты и иммуномодуляторы для укрепления защитных сил организма. Медикаменты подбираются исходя из индивидуальных особенностей пациентки (кормит ли грудью, переносимость состава и прочее), типа патогена и места его локализации.
Если патология имеет онкогенный риск или находится в местах, которые легко травмируются, производится удаление папиллом, кондилом после родов. Методы оперативного вмешательства назначаются такие же, как и во время беременности. Однако они обладают противопоказаниями. Назначить их может только врач.
Профилактика
Чтобы избежать активации патогена во время беременности, нужно тщательно следить за состоянием своего здоровья и выполнять следующие рекомендации:
- избегать переохлаждений, перегревов, сквозняков;
- вовремя лечить сопутствующие заболевания;
- избегать стрессовых ситуаций, чрезмерных переживаний;
- правильно питаться и пить витаминные и минеральные комплексы;
- чаще бывать на свежем воздухе и совершать умеренные физические нагрузки.
Если вы входите в небольшое число людей, которые не инфицированы вирусом, чтобы снизить риск заражения нужно тщательно подбирать полового партнера. Во время секса необходимо предохраняться. Нельзя пользоваться чужими вещами и средствами личной гигиены.
Видео
ВПЧ во время беременности.
Многие женщины, зараженные вирусом папилломы человека, задаются вопросом, можно ли рожать с ВПЧ. Чтобы дать точный ответ на этот вопрос, необходимо иметь представление об этом вирусе, о способах его передачи и методах лечения.

В большинстве случаев ВПЧ протекает бессимптомно и человек до конца жизни может не подозревать, что является носителем. В связи с этим это заболевание очень распространено — примерно треть населения земли является носителями этого вируса. Основной путь передачи — половой контакт. Из всех известных типов вирусов опасными являются ВПЧ 16 и 18 типа. Такое заболевание часто заканчивается раком половых органов.
Папилломами можно заразиться при половом контакте, соответственно существует риск передачи вируса от матери к ребенку во время родов. Малыш, проходя по родовым путям, может получить вирус с кровью матери. Для того чтобы исключить эту вероятность, женщине с диагностированным ВПЧ рекомендуется рожать с помощью кесарева сечения.

Кроме того, на протяжении всей беременности такая женщина должна регулярно проходить процедуру биопсии и кольпоскопии для мониторинга ситуации с прогрессированием заболевания, особенно если выявлены вирусы 16 и 18 типа, ведь они еще в ходе беременности, когда организм женщины ослаблен, могут перерасти в онкологическое заболевание.
ВПЧ 16 и 18 типа проявляются новообразованиями в виде невысоких круглых пятен на коже или на слизистой оболочке половых органов, матки и маточных труб.
Борьба с кондиломами проводится, только если они реально угрожают жизни матери или еще не рожденного ребенка. Методик удаления кондилом при папилломавирусе несколько:
- Лазерная операция. В ходе этой процедуры кондиломы сжигаются сильным лазерным лучом.
![]()
Высокочастотный электрический ток. Этот метод тоже позволяет сжигать кондиломы на коже и слизистой оболочке.- Замораживание кондилом с помощью жидкого азота. В этом случае наросты на коже рассыпаются в пыль под действием сверхнизких температур.
- Удаление новообразований хирургическим путем. Кондиломы просто срезаются скальпелем с поверхности кожи.
Планирование беременности при ВПЧ
Наличие папилломавируса человека в организме женщины не лишает ее возможности зачать и выносить ребенка. Однако обнаружение вируса в крови до беременности обязывает женщину предпринимать некоторые меры предосторожности.
Во-первых, перед зачатием ей необходимо пройти полное обследование, в задачу которого входит определение типа вируса. Во-вторых, необходимо обследование у гинеколога на предмет наличия кондилом на слизистой оболочке половых органов.
В-третьих, ей предстоит пройти лечение до момента зачатия, так как прием различных медикаментов в ходе беременности может отрицательно сказаться на состоянии зародыша. Таким образом, можно сделать вывод о том, что при ВПЧ женщине можно планировать беременность, но только при соблюдении некоторых условий предосторожности.
Влияние ВПЧ на развитие ребенка
Современные научные исследования показали, что у матери с ВПЧ может родиться вполне здоровый малыш без папилломавируса в организме или других патологий. Заразиться вирусом он может только при прохождении по родовым путям, но и эта вероятность крайне низка.
Что касается влияния вируса на развивающийся плод и появление у него каких-либо отклонений от нормы, то такой информации на настоящий момент нет, так что будущей матери на этот счет переживать не стоит.
Даже если у беременной ослабляется иммунная система и папилломавирус человека вызывает появление кондилом на коже, ребенок все равно хорошо защищен в это время своим иммунитетом. Его антитела легко справляются с ВПЧ.
Лечение беременных
Обычно для борьбы с вирусом человеку прописывается ряд препаратов противовирусного действия. Однако такие средства действуют на организм будущей матери крайне отрицательно, у женщины даже может начаться молочница, что только ухудшит ситуацию с инфекцией. Удалять появившиеся кондиломы различными методами тоже не рекомендуется, так как перенесенное волнение во время процедуры может отрицательно сказаться на здоровье ребенка.
В связи с этим применяется только иммуноукрепляющая терапия. То есть организму оказывается помощь в его борьбе с вирусом, и как только проходят роды, можно начинать лечить женщину другими медикаментами. Однако если она хочет выкормить своего ребенка грудью, то с медикаментозным лечением приходится подождать.
Профилактика заболевания
Для того чтобы ВПЧ при родах не мешал появлению ребенка на свет и не подверг его мать риску появления онкологического заболевания, необходимо применять меры профилактики. Так как вирусом можно заразиться во время незащищенного секса, следует избегать таких контактов, тем более что они могут закончиться и другими опасными заболеваниями, такими как герпес, сифилис или СПИД. Лучше всего иметь постоянные отношения с одним проверенным партнером.

Кроме того, никогда не следует использовать чужие средства личной гигиены: бритвы, зубную щетку, расческу, ножницы, полотенце и т. д. То же самое касается посуды, особенно в общественных местах.
А для того чтобы укрепить свою иммунную систему, необходимо:
- Правильно питаться, исключить из своего рациона острую, жирную и жареную пищу. Хотя диетологи считают, что жареное мясо есть можно, это действительно так лишь в том случае, если оно нежирное и приготовление блюда не потребовало большого количества масла. Следует включить в свой рацион свежие фрукты, овощи, орехи, мед и свежие соки.
- Отказаться от вредных привычек — курения, употребления алкоголя и особенно наркотиков.
- Регулярно заниматься спортом, чаще гулять на свежем воздухе, ходить пешком, бывать на природе.
К вышесказанному можно добавить регулярные медицинские обследования — хотя бы 1 раз в год, независимо от того, планируется беременность или нет. Будьте здоровы!
Читайте также:



