Гамма герпетический вирус что это такое
Инфекционный мононуклеоз (синонимы: Эпстайна–Барр инфекционный мононуклеоз, Эпштейн-Барр вирусная инфекция, болезнь Филатова, железистая лихорадка, моноцитарная ангина, болезнь Пфейффера; англ. infectious mononucleosis; нем. infectiose mononukleos).
Антропонозная инфекционная болезнь, вызываемая вирусом Эпштейн-Барр (ЭБВ) с аэрозольным механизмом передачи. Болезнь характеризуется циклическим течением, лихорадкой, острым тонзиллитом, фарингитом, выраженным поражением лимфоидной ткани, гепатоспленомегалией, лимфомоноцитозом, появлением в крови атипичных мононуклеаров.
Код по МКБ -10
B27.0. Мононуклеоз, вызванный гамма-герпетическим вирусом.
Этиология (причины) инфекционного мононуклеоза
Возбудитель Эпштейн-Барр вирусной инфекции (ВЭБ, ЭБВ) относят к группе вирусов герпеса (семейство Herpesviridae, подсемейство Gammaherpesvirinae, род Lymphocryptovirus.), вирус герпеса человека типа 4. Содержит ДНК, имеющую форму двойной спирали, в которой закодировано более 30 полипептидов. Вирион состоит из капсида диаметром 120–150 нм, окружённого оболочкой, содержащей липиды. Капсид вириона имеет форму икосаэдра. Вирус Эпштейн-Барр обладает тропизмом к В-лимфоцитам из-за наличия на их поверхности рецепторов для этого вируса. Вирус может длительное время персистировать в клетках хозяина в латентной форме. Имеет антигенные компоненты, общие с другими вирусами группы герпеса. Антигенно однороден, содержит следующие специфические антигены: вирусный капсидный антиген, ядерный антиген, ранний антиген и мембранный антиген. Антигены вируса Эпштейн-Барр индуцируют продукцию антител — маркёров Эпштейн-Барр вирусной инфекции.
Устойчивость в окружающей среде низкая. Вирус быстро погибает при высыхании, под действием высоких температур (кипячение, автоклавирование), обработке всеми дезинфицирующими средствами.
В отличие от других герпетических вирусов ЭБВ вызывает не гибель, а пролиферацию поражённых клеток, потому его относят к онкогенным вирусам, в частности, его считают фактором риска саркомы Беркитта, назофарингеальной карциномы, В-клеточных лимфом, некоторых иммунодефицитов, волосистой лейкоплакии языка, при ВИЧ-инфекции. Вирус Эпштейн-Барр после первичного инфицирования персистирует в организме пожизненно, интегрируясь в геном поражённых клеток. При нарушениях в иммунной системе и воздействии других факторов возможна реактивация вируса и обострение заболевания.
Эпидемиология инфекционного мононуклеоза
Источник возбудителя инфекционного мононуклеоза — больной человек, в том числе со стёртой формой болезни, и вирусоноситель. Эпидемический процесс в популяции поддерживается за счёт вирусоносителей, лиц, инфицированных ЭБВ, которые периодически выделяют вирус в окружающую среду со слюной. В смывах из ротоглотки у серопозитивных здоровых лиц в 15–25% случаев обнаруживают вирус. При заражении добровольцев смывами из зева больных инфекционным мононуклеозом возникали отчётливые лабораторные изменения, характерные для ЭБВ-инфекционного мононуклеоза (умеренный лейкоцитоз, увеличение числа одноядерных лейкоцитов, повышение активности аминотрансфераз, гетерогемагглютинация), однако развёрнутой клинической картины мононуклеоза не было ни в одном случае. Частота выделения вируса резко возрастает при нарушениях в иммунной системе.
Основной путь передачи — воздушно-капельный. Заражение также возможно путём прямого контакта (при поцелуях, половым путём) и непрямого контакта через предметы обихода, игрушки, зараженные слюной, содержащей вирус. Латентная инфекция в В-лимфоцитах периферической крови доноров создаёт опасность заражения при гемотрансфузиях.
Человек легко восприимчив к вирусу Эпштейн-Барр. Сроки первичного инфицирования зависят от социально-бытовых условий. В развивающихся странах и социально неблагополучных семьях большинство детей инфицируются в возрасте от 6 мес до 3 лет, причём, как правило, болезнь протекает бессимптомно; иногда наблюдают картину ОРЗ. В данном случае всё население инфицируется к 18 годам. В развитых странах и социально благополучных семьях инфицирование происходит в более старшем возрасте, чаще в подростковом или юношеском. К 35 годам инфицируется основная масса населения. При инфицировании в возрасте старше 3 лет у 45% развивается типичная картина инфекционного мононуклеоза.
Иммунитет у перенёсших инфекционный мононуклеоз пожизненный, нестерильный, повторные заболевания не наблюдаются, но возможны различные проявления ЭБВ-инфекции, обусловленные реактивацией вируса.
Чаще болеют лица мужского пола. Очень редко болеют лица старше 40 лет. Однако у ВИЧ-инфицированных реактивация вируса Эпштейн-Барр может наступать в любом возрасте.
Патогенез инфекционного мононуклеоза
При попадании вируса Эпштейн-Барр со слюной воротами инфекции и местом его репликации служит ротоглотка. Инфекцию поддерживают В-лимфоциты, имеющие поверхностные рецепторы для вируса, их считают основной мишенью вируса. Репликация вируса происходит также в эпителии слизистой оболочки ротоглотки и носоглотки, протоков слюнных желёз. Во время острой фазы болезни специфические вирусные антигены обнаруживают в ядрах более 20% циркулирующих В-лимфоцитов. После стихания инфекционного процесса вирусы можно обнаружить лишь в единичных В-лимфоцитах и эпителиальных клетках носоглотки. Инфицированные вирусом В-лимфоциты под влиянием мутагенов вируса начинают интенсивно пролиферировать, трансформируясь в плазматические клетки.
В результате поликлональной стимуляции В-системы в крови возрастает уровень иммуноглобулинов, в частности, появляются гетерогемагглютинины, способные агглютинировать чужеродные эритроциты (барана, лошади), что используют для диагностики. Пролиферация В-лимфоцитов также приводит к активации Т-супрессоров и естественных киллеров. Т-супрессоры подавляют пролиферацию В-лимфоцитов. В крови появляются их молодые формы, которые морфологически характеризуют как атипичные мононуклеары (клетки с крупным, как у лимфоцита, ядром и широкой базофильной цитоплазмой). Т-киллеры разрушают инфицированные В-лимфоциты путём антителозависимого цитолиза. Активация Т-супрессоров приводит к снижению иммуно-регуляторного индекса ниже 1,0, что способствует присоединению бактериальной инфекции. Активация лимфатической системы проявляется увеличением лимфатических узлов, миндалин, других лимфоидных образований глотки, селезёнки и печени. Гистологически выявляют пролиферацию лимфоидных и ретикулярных элементов, в печени — перипортальную лимфоидную инфильтрацию. В тяжёлых случаях возможны некрозы в лимфоидных органах, появление лимфоидных инфильтратов в лёгких, почках, ЦНС и других органах.
Клиническая картина (симптомы) инфекционного мононуклеоза
Инфекционный мононуклеоз имеет цикличное течение.
Инкубационный период, по различным данным, варьирует от 4 до 50 дней.
Классификация ВЭБ-инфекции
Выделяют типичные и атипичные формы болезни, по тяжести — лёгкие, средней тяжести и тяжёлые формы болезни. В настоящее время описана хроническая форма инфекционного мононуклеоза.
Основные симптомы инфекционного мононуклеоза
Выделяют начальный период болезни, период разгара и период реконвалесценции (выздоровления).
В большинстве случаев болезнь начинается остро, с повышения температуры тела, появления болей в горле и увеличения лимфатических узлов. При постепенном начале болезненность и увеличение лимфатических узлов предшествуют повышению температуры на несколько дней, затем появляются боли в горле и лихорадка. В любом случае к концу недели начальный период болезни завершается и выявляют весь симптомокомплекс болезни.
Для периода разгара болезни характерны:
- лихорадка;
- полиаденопатия;
- поражение рото- и носоглотки;
- гепатолиенальный синдром;
- гематологический синдром.
Лихорадочная реакция при инфекционном мононуклеозе многообразна как по уровню, так и по длительности лихорадки. В начале болезни температура чаще субфебрильная, в разгаре может достигать 38,5–40,0 °С в течение нескольких дней, затем снижается до субфебрильного уровня. В некоторых случаях субфебрилитет отмечают на протяжении всей болезни, в редких случаях лихорадка отсутствует. Длительность лихорадки от 3–4 сут до 3–4 нед, иногда больше. При длительной лихорадке выявляют её однообразное течение. Особенность инфекционного мононуклеоза — слабая выраженность и своеобразие интоксикационного синдрома. Больные обычно сохраняют подвижность, аппетит снижен, доминирует миастения, утомляемость, в тяжёлых случаях больные из-за миастении не могут стоять, с трудом сидят. Интоксикация сохраняется несколько дней.
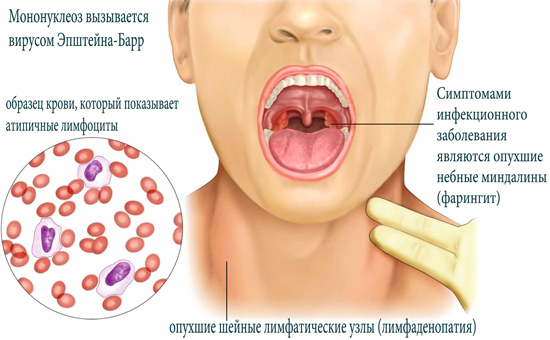
Также постоянным симптомом Эпштейн-Барр вирусной инфекции считают увеличение и отёчность нёбных миндалин, которые иногда смыкаются между собой, затрудняя ротовое дыхание.
Одновременное увеличение носоглоточной миндалины и отёчность слизистой оболочки нижней носовой раковины затрудняют носовое дыхание. При этом появляется пастозность лица, гнусавость голоса. Больной дышит открытым ртом. Возможно развитие асфиксии. Задняя стенка глотки также отёчна, гиперемирована, с гиперплазией боковых столбов и лимфоидных фолликулов задней стенки глотки (гранулематозный фарингит). Часто на нёбных и носоглоточных миндалинах появляются грязно-серые или желтовато-белые наложения в виде островков, полосок, иногда они сплошь покрывают всю поверхность миндалин.
Наложения рыхлые, легко снимаются шпателем, растворяются в воде. Редко отмечают фибринозные налёты или поверхностный некроз ткани миндалин. Налёты могут появиться с первых дней болезни, но чаще на 3–7-й день. При этом появление налётов сопровождается болью в горле и значительным повышением температуры тела.
Увеличение печени и селезёнки — почти постоянный симптом инфекционного мононуклеоза, особенно у детей. Печень увеличивается с первых дней болезни, минимально в её разгаре. Она чувствительна при пальпации, плотноватая, спленомегалия сохраняется до 1 мес. Часто выявляют умеренное повышение активности АЛТ и АСТ, реже — потемнение мочи, лёгкую желтуху и гипербилирубинемию. В этих случаях отмечают тошноту, снижение аппетита. Длительность желтухи не превышает 3–7 сут, течение гепатита доброкачественное.
Селезёнка увеличивается на 3–5-е сутки болезни, максимально ко 2-й неделе болезни и перестаёт быть доступной для пальпации к концу 3-й недели болезни. Она становится мало чувствительной при пальпации. В отдельных случаях спленомегалия резко выражена (край определяется на уровне пупка). В этом случае есть угроза её разрыва.
Картина крови имеет решающее диагностическое значение. Для ВЭБ характерен умеренный лейкоцитоз (12–25×109/л). Лимфомоноцитоз до 80–90%, нейтропения со сдвигом влево. Часто обнаруживают плазматические клетки. СОЭ увеличивается до 20–30 мм/ч. Особенно характерно появление атипичных мононуклеаров с первых дней болезни или в её разгаре. Количество их варьирует от 10 до 50%, как правило, они обнаруживаются в течение 10–20 сут, т.е. могут быть выявлены в двух анализах, взятых с интервалом 5–7 сут.
Из других симптомов инфекционного мононуклеоза следует отметить сыпь, обычно папулёзную. Она наблюдается у 10% больных, а при лечении ампициллином — у 80%. Возможна умеренная тахикардия.
Из атипичных форм описывают стёртую форму, при которой отсутствует часть основных симптомов и для подтверждения диагноза необходимы серологические тесты.
В редких случаях наблюдают висцеральную форму болезни с тяжёлыми полиорганными поражениями и неблагоприятным прогнозом.
Описана хроническая форма течения Эпштейн-Барр вирусной инфекции, которая развивается после перенесённого острого инфекционного мононуклеоза. Она характеризуется слабостью, утомляемостью, плохим сном, головными болями, миалгией, субфебрилитетом, фарингитом, полиаденопатией, экзантемой. Постановка диагноза возможна только при использовании убедительных лабораторных тестов.
Осложнения инфекционного мононуклеоза
При инфекционном мононуклеозе осложнения возникают редко, но могут быть очень тяжёлыми. К гематологическим осложнениям относят аутоиммунную гемолитическую анемию, тромбоцитопению и гранулоцитопению. Неврологические осложнения: энцефалит, параличи черепных нервов, в том числе паралич Белла или прозопоплегия (паралич мимической мускулатуры, обусловленный поражением лицевого нерва), менингоэнцефалит, синдром Гийена–Барре, полиневрит, поперечный миелит, психоз. Возможны кардиологические осложнения (перикардит, миокардит). Со стороны органов дыхания иногда отмечают интерстициальную пневмонию.
В редких случаях на 2–3-й неделе заболевания происходит разрыв селезёнки, сопровождаемый резкими, внезапно возникающими болями в животе.
Единственный метод лечения в данном случае — спленэктомия.
Причинами смерти при мононуклеозе могут быть энцефалиты, обструкция дыхательных путей и разрыв селезёнки.
Диагностика Эпштейн-Барр вирусной инфекции
Диагностика основывается на комплексе ведущих клинических симптомов (лихорадка, лимфаденопатия, увеличение печени и селезёнки, изменения периферической крови).
Помимо исследования картины крови диагностика основывается на обнаружении гетерофильных антител и специфических антител к ЭБВ.
Гетерогенные антитела. Используют модификацированные реакции гетерогемагглютинации: реакцию Пауля–Буннелля (реакция агглютинации бараньих эритроцитов) в настоящее время в связи с низкой специфичностью не рекомендуют. Реакция Гоффа–Бауэра — агглютинация сывороткой крови больного формалинизированных лошадиных эритроцитов (4% взвесь), реакция проводится на стекле, результаты учитывают через 2 мин; возможно применение для экспресс-диагностики. Титры гетерофильных антител достигают максимума на 4–5-й нед от начала болезни, затем снижаются и могут сохраняться 6–12 мес. Однако эта реакция также может давать ложноположительные и ложноотрицательные результаты.
Наиболее специфичны и чувствительны методы, основанные на определении антительных маркёров антигенов ЭБВ (НРИФ, ИФА), которые позволяют определить форму инфекции.
Таблица 18-27. Диагностическое значение антител к вирусу Эпстайна–Барр
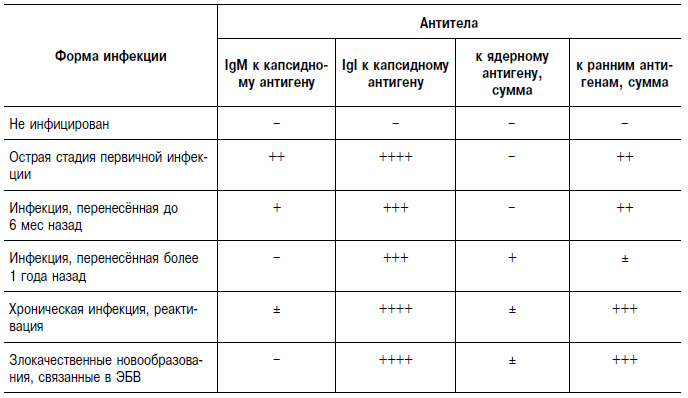
Антитела (IgM) к капсидному антигену при инфекционном мононуклеозе обнаруживаются с конца инкубационного периода, они определяются не более 2–3 мес. IgI к капсидному антигену появляются в остром периоде инфекции и сохраняются пожизненно. Антитела к ранним антигенам (IgM) появляются в разгаре болезни у 70–80% больных и быстро исчезают, а антитела к IgI сохраняются длительно. Повышение титра антител к ранним антигенам характерно для реактивации ЭБВ-инфекции и для опухолей, обусловленных этим вирусом. Антитела против ядерного антигена появляются через 6 мес после инфицирования и сохраняются в невысоких титрах пожизненно.
Дополнительным подтверждением Эпштейн-Барр вирусной инфекции может служить тест по выявлению ДНК вируса в крови или слюне методом ПЦР. Его применение эффективно для обнаружения ЭБВ-инфекции у новорождённых, когда определение серологических маркёров малоэффективно вследствие несформировавшейся иммунной системы, а также в сложных и сомнительных случаях при диагностике ЭБВ у взрослых.
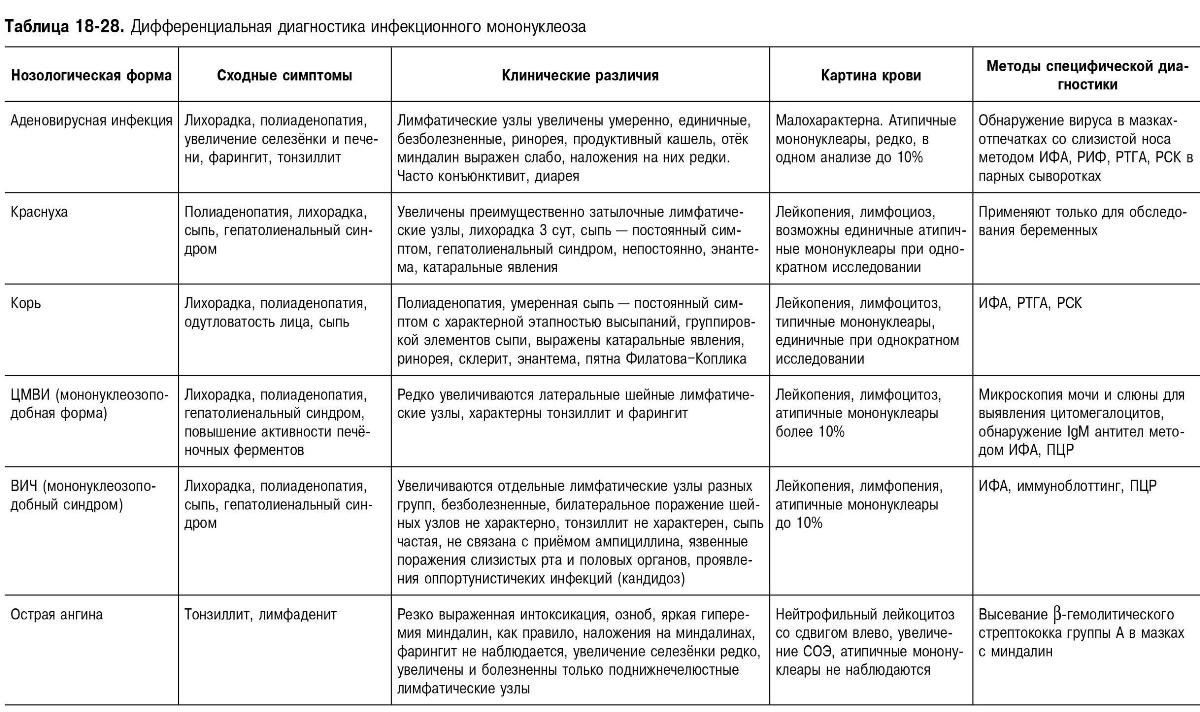
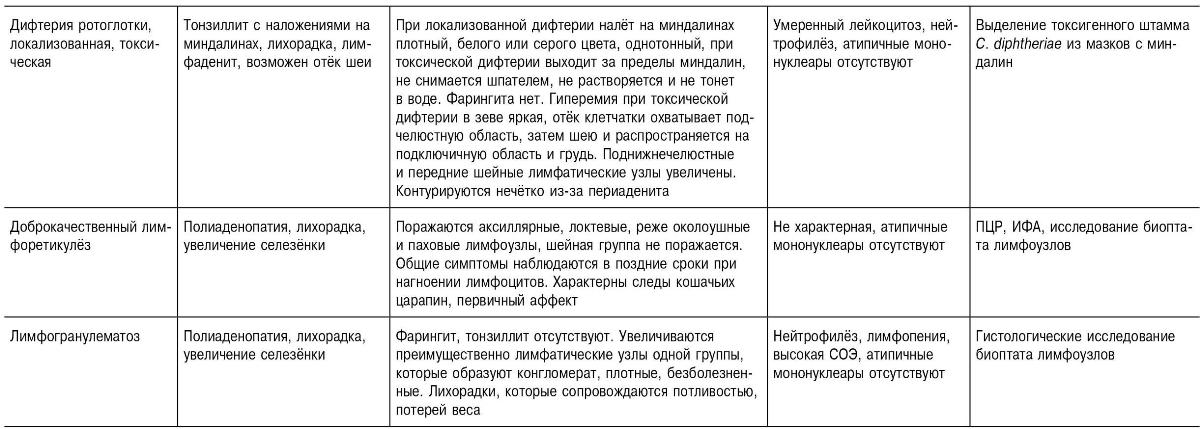
Необходимо дифференцировать с лихорадочными заболеваниями, протекающими с лимфаденопатией и гепатолиенальным синдромом; протекающими с синдромом острого тонзиллита и протекающими с наличием атипичных мононуклеаров в крови.
Таблица 18-28. Дифференциальная диагностика инфекционного мононуклеоза
Всех больных с диагнозом инфекционного мононуклеоза и при подозрении на него необходимо обследовать на ВИЧ-инфекцию в остром периоде болезни, через 1, 3 и 6 месяцев в периоде реконвалесценции.
При сохранении гематологических сдвигов показана консультация и обследование у гематолога, при появлении болей в животе — консультация хирурга и УЗИ органов брюшной полости.
При появлении неврологической симптоматики необходима консультация невропатолога.
В27.0. Инфекционный мононуклеоз. Среднетяжёлое течение.
Осложнение: сыпь после приёма ампициллина.
Больных госпитализируют по клиническим показаниям. Основными показаниями для госпитализации и лечения больного в стационаре служат: длительная высокая лихорадка, желтуха, осложнения, диагностические трудности.
Лечение инфекционного мононуклеоза
Режим полупостельный. Стол № 5. Лечение инфекционного мононуклеоза чаще всего проводят в амбулаторных условиях. Рекомендуют обильное питьё, полоскание ротоглотки растворами антисептиков, НПВС, симптоматическая терапия.
In vitro ацикловир и интерферон альфа подавляют репликацию ЭБВ, однако их клиническая эффективность не доказана. При выраженных некротических изменениях на миндалинах назначают антибактериальные препараты (фторхинолоны, макролиды). Ампициллин противопоказан из-за возникновения у 80% больных сыпи.
Глюкокортикоидные препараты могут существенно сократить длительность лихорадки и воспалительных изменений в ротоглотке, однако их рекомендуют назначать лишь при тяжёлых формах, при обтурации дыхательных путей, при гемолитической анемии и неврологических осложнениях. При разрыве селезёнки необходимо немедленное хирургическое вмешательство. При значительном увеличении селезенки ограничивают двигательный режим, заниматься спортом можно лишь через 6–8 нед после выписки из стационара. При выявлении гепатита — соблюдение диеты № 5 в течение 6 мес после перенесённого ЭБВ-инфекционного мононуклеоза. Ограничение физической нагрузки на 3 мес.
Прогноз
Благоприятный. Летальные исходы казуистически редки (разрыв селезёнки, обструкция дыхательных путей, энцефалит).
Примерные сроки нетрудоспособности 15–30 сут.
Диспансеризация
Не регламентирована. Рекомендуют наблюдение терапевта (педиатра) при персистирующей полиаденопатии.
Памятка для пациента
Соблюдение полупостельного режима в течение всего лихорадочного периода.
Ограничение физической активности.
Обильное питьё, диета № 5.
Своевременное применение лекарственных препаратов.
Исследование периферической крови.
Диспансерное наблюдение у врача – инфекциониста, терапевта.

Как показывает статистика, более 90% населения Земли инфицировано вирусом простого герпеса. Однако проявления герпеса наблюдается далеко не у всех. С чем это связано? Дело в том, что иммунитет у здоровых людей обычно сдерживает распространение вируса. Однако в последнее время у многих людей иммунитет ослаблен, и тогда мы встречаемся с проявлениями герпеса.
От чего может снижаться противогерпесный иммунитет:
- инфекционные заболевания (ОРЗ, грипп)
- переохлаждение
- стресс
- вирусные заболевания
- изменение гормонального фона (например, при беременности)
- и, главное, нарушение целостности и эффективной работы барьеров. В первую очередь, кишечного барьера.
На своей оболочке вирус простого герпеса (ВПГ) имеет антирецепторы, благодаря чему он присоединяется к тканям экто- и энтодермального происхождения (пантропизм), т. е. он поражает кожу, слизистые, центральную и периферическую нервные системы, печень, эндотелий сосудов, клетки крови (Т-лимфоциты, эритроциты, тромбоциты).
Вирус простого герпеса (ВПГ), как ДНК содержащий вирус, может интегрировать генетический аппарат клеток хозяина и вызывать злокачественную трансформацию клеток.
Вирусов герпеса несколько
Альфа-герпесвирусы включают: вирус простого герпеса 1 типа (ВПГ-1), вирус простого герпеса 2 типа (ВПГ-2). Плюс ВирусVaricellaZoster, к которому относятся ветряная оспа и опоясывающий лишай, инфецирующие нейроны и сохраняющиеся в них. Любимая локализация корешковые участки спиномозговых нервов, ганглии тройничного нерва. В клинической картине часто присутствует болевой синдром в районе позвоночника, лица, шеи, в областях и органах, соответствующих иннервации данного, поражённого вирусом нерва.
Гамма-герпес вирусы: вирус Эпштейна Барр (ВЭБ) и вирус герпеса человека 8 типа (ВГЧ-8), способны инфицировать моноциты и приводить к нарушению апоптоза клеток хозяина при латентной инфекции. В первую очередь проявления иммунодефицита.
Бета герпес вирусы отличаются менее выраженной цитопатичностью клеток, длительным циклом репликации и пожизненной персистенцией в клетках хозяина. Они вызывают манифестную и латентную инфекции в слюнных железах, почках и других органах; могут быть причиной генерализованных поражений у новорожденных, детей и взрослых при иммунодефицитных состояниях. Вялая, неприятная, многолетняя инфекция.
Патогенные для человека представители данной группы — ВГЧ-6, ВГЧ-7 и цитомегаловирус (ЦМВ) — характеризуются способностью к латентной инфекции в клетках моноцитарно-макрофагальной системы и лимфоцитах. Нарушен первичный иммунный ответ. Опасность возникновения и развития сопутствующих (опортунистических) инфекций, как будто самого вируса мало.
Согласно международной классификации, принятой в 2012 г., вирус герпеса человека 6А типа (ВГЧ-6А) и вирус герпеса человека 6В типа (ВГЧ-6В) являются самостоятельными таксономическими единицами.
ВГЧ-6В описан как более нейровирулентный, может являться этиологическим фактором развития энцефалита, отторжения трансплантата, внезапной экзантемы.
Вирусы обладают различной чувствительностью к терапии, в частности, к интерферонам (ИФН).
В 2004 году группой ученых из Канады на примере первичных изолятов и лабораторных штаммов была продемонстрирована резистентность ВГЧ-6В к интерферонам а/р, при выраженном противовирусном эффекте по отношению к ВГЧ-6А.

Инфицированность вирусами простого герпеса — эпидемия мирового масштаба. Несколько млрд человек в мире инфицированы вирусами простого герпеса типов 1 и 2 (ВПГ-1 и ВПГ-2) — основными возбудителями генитального и орофациалного герпеса. При том, исследования показали, что, ориентируясь только по топографо — анатомической локализации инфекции, нельзя судить о типе поражающего вируса! Известно, что вирус Herpes labialis может поражать кожу и слизистые гениталий, и наоборот, вирус Herpes genitalis может вызывать герпетические высыпания на коже лица.
Только 3,6% всех случаев генитального герпеса диагностированы и лечатся адекватно.
Генитальный герпес — потенциальная опасность для жизни будущего ребенка. В мире от 42 до 97% женщин инфицированны ВПГ 1 либо ВПГ 2
Методы диагностики вируса герпеса

1. ПЦР (полимеразная цепная реакция) — процесс, состоящий из повторных циклов амплификации (копирования) специфической последовательности молекул ДНК с целью создания большого количества копий, с последующей стадией электрофореза.
Преимуществами данного метода являются: высокая чувствительность (95-97%), специфичность (90-100%) и быстрота проведения (1-2 часа). В качестве материала для исследования служит соскобэпителиальных клеток из уретры или цервикального канала.
Недостатком ПЦР являются ложноположительные реакции из-за загрязнения посторонней ДНК.
В настоящее время существует метод, лишенный выше перечисленных недостатков — это метод ПЦР в реальном времени (REAL — Time PCR). Сущность метода заключается в
исследовании с помощью специального прибора, особенностью которого является возможность детектировать процесс флюоресценции в каждом цикле деления, без последующего электрофореза. Отсутствие стадии электрофореза позволяет максимально снизить число ложноположительных результатов.
2. Иммуноферментный анализ (ИФА). Он имеет большое значение с учетом того, что выделение вируса из урогенитального тракта не постоянно и зависит то формы заболевания и реактивности организма, в то время, как наличие антител в крови остается пожизненно.
3. ПИФ (метод прямой иммунофлюоресценции) -позволяет проводить дифференциальную диагностику генитального герпеса и сифилиса. ПИФ: экономически доступен, специфичен (90%), может выполняться быстро (1-2 часа).
Недостатки: субъективен, не всегда высокое качество тест-систем.
Вирус простого герпеса (ВПГ)
ВПГ оказывает выраженное влияние на иммунную систему в виде ее угнетения.
Иммуносупрессию вызывают следующие факторы:
- прямое повреждающее действие вируса на клетки иммунной системы (лимфоциты, макрофаги и натуральные киллеры);
- угнетающее влияние факторов, высвобождаемых из инфицированных вирусом клеток;
- нарушение распознавания инфицированных клеток цитотоксическими лимфоцитами и снижение их активности как основного звена противовирусной защиты;
- некоторые белки ВПГ блокируют активацию системы комплемента (иммуносупрессия неспецефической защиты).
Лечение простого вируса герпеса: классическое и нутрициологическое.
Классический подход: группа препаратов Ацикловир, Интерфероны, адаптогены.
Ацикловир.
В свое время разработчики препарата были удостоены Нобелевской премии.
Однако, сила воздействия препарата на различные вирусы семейства неодинакова. Если в САМОМ НАЧАЛЕ развития заболевания Вам удалось воспользоваться препаратом, то он более-менее сработает для блокировки деления ВПГ 1 и 2, слабее действует на вирус ветряной оспы, еще хуже – на цитомегаловирус и вирус Эпштейна-Барра. На остальные вирусы этой группы — нет!
Побочные действия:
Аллергические реакции, головная боль, головокружения, нарушения работы ЖКТ – тошнота, понос, рвота.
Ни в коем случае нельзя совмещать прием препарата с приемом алкоголя…
Лекция врача-нутрициолога Аркадия Бибикова
Этот сайт использует Akismet для борьбы со спамом. Узнайте как обрабатываются ваши данные комментариев.

Герпес 4 типа – это вирусное заболевание, вызываемое вирусом герпеса 4 типа. Чаще это герпетическое заболевание называют по имени ученых, открывших вирус 4 типа – болезнь Эпштейна-Барра.
Соответственно и вирус герпеса четвертого типа называют в честь открывателей – вирус Эпштейна Барра.
При рассмотрении герпеса 4 типа очень важно отметить тяжелые осложнения, к которым он может привести. Именно этими осложнениями четвертый тип выделяется среди других разновидностей герпеса.
Герпес 4 типа – что это
Вирус герпеса четвертого типа – это гамма герпетический вирус (также называемый вирус Эпштейна Барра, ЭБВ, Эпштейн-Барр вирус, HHV4).
Этот вирус вызывает инфекционное заболевание – герпес 4 типа, который при определенных условиях переходит в следующие заболевания:
- инфекционный мононуклеоз,
- лимфому Беркитта,
- назофарингеальную карциному,
- лимфоэпителиому слюнных желез,
- герпетический гепатит.
Вирус Эпштейн-Барра относится к лимфотропным вирусам, поэтому одним из основных проявлений инфекции будет поражение лимфоидных тканей.
Также вирус обладает онкогенной активностью и при определенных условиях (снижение иммунитета, наличие ВИЧ) может стимулировать развитие злокачественных новообразований и лимфопролиферативных патологий.
Первичное заражение герпесом четвертого типа, как правило, наблюдается в детстве и протекает в виде инфекционного мононуклеоза. В дальнейшем, вирус пожизненно сохраняется в организме в лимфоидных и эпителиальных тканях.
Вторичные заболевания, связанные с герпесом 4 вида, развиваются при реактивации вируса.
Внимание! Специфической особенностью вируса герпеса четвертого типа является то, что в отличии от других герпетических вирусов он вызывает не гибель, а пролиферацию (разрастание) пораженных клеток.
Именно эта особенность обуславливает высокую онкогенную активность герпеса четвертого типа.
Механизм распространения инфекции
Источником герпеса 4 типа является инфицированный человек или вирусоноситель.
Первичное инфицирование Эпштейн-Барр вирусом происходит преимущественно в раннем возрасте.
Чаще всего, первичный герпес у ребенка встречается до 3-4 года жизни и протекает в виде инфекционного мононуклеоза. Также заболевание может протекать бессимптомно или со стертой клинической картиной (симптомы ОРЗ, небольшое увеличение лимфатических узлов).
Справочно. К восемнадцати годам, вирусом Эпштейна Барра оказывается зараженным, практически, все население.
Такое широкое распространение вируса обуславливается его высокой контагиозностью (восприимчивость человека к герпесу 4 типа, как правило, стопроцентная) и возможностью заражения от здоровых вирусоносителей.
Заражение герпесом четвертого типа может осуществляться:
- воздушно-капельно (вирус выделяется в ОС (окружающая среда) со слизью и слюной при кашле, чихании);
- контактно-бытовым путем (при использовании общей посуды, игрушек);
- контактно (при поцелуях);
- половым путем;
- трансплацентарно (от матери к ребенку во время беременности);
- трансфузионно (при переливании крови или ее компонентов).
Контактно-бытовые механизмы чаще всего реализуется при использовании общей посуды. Преимущественно, инфицирование происходит из-за привычки многих матерей пробовать температуру еды ребенка и потом кормить его с этой же ложечки.
Трансплацентарное заражение отмечается редко.
Формирование иммунного ответа после инфицирования может протекать бессимптомно, либо приводить к развитию симптомов инфекционного мононуклеоза (ИМ). Развитие ИМ сопровождается появлением умеренного лейкоцитоза, увеличением числа моноцитов, появлением атипичных мононуклеаров, увеличением активности печеночных аминотрансфераз.
После перенесенного ИМ формируется стойкий пожизненный иммунитет, повторные случаи заболевания не отмечаются. Однако, возможна реактивация вируса с другими клиническими проявлениями.
Важно. Повторная активация вируса чаще наблюдается у мужчин до сорока лет.
Пациенты старшего возраста болеют ЭПБ крайне редко. Исключение составляют ВИЧ инфицированные, у них реактивация вируса герпеса 4 типа может отмечаться в любом возрасте.
Патогенез развития герпеса 4 типа
Входные ворота инфекции – слизистая ротоглотки и дыхательных путей. После проникновения в эпителиальные клетки слизистой вирус мигрирует в лимфоидную ткань, где начинает активно размножаться. 
Вирус герпеса 4 типа способен поражать Т- и В- лимфоцитарные клетки, NK-киллеры, макрофагальные и нейрофильные клетки, приводя к снижению иммунитета и способствуя развитию вторичных бактериальных, грибковых и протозойных инфекций.
Инфицирование лимфоцитов приводит к их мутациям и активной пролиферации, обуславливая онкогенную активность Эпштейн-Барр вируса.
В тяжелых случаях, герпесвирус может приводить к формированию некротических очагов в лимфоидной ткани, легких, почек, ЦНС.
Герпес 4 типа – симптомы
Симптомы обусловлены заболеванием, которое вызвал вирус Эпштейн-Барра.
Герпес 4 типа может провоцировать развитие:
- инфекционный мононуклеоз (герпес 4 типа у детей протекает именно в виде ИМ);
- лимфомы Беркитта;
- злокачественных опухолей носоглотки;
- лимфогранулематоза (болезни Ходжкина);
- посттрансплантационного лимфопролиферативного синдрома;
- В-клеточные лимфомы;
- волосистую лейкоплакию языка у ВИЧ- инфицированных;
- синдрома хронической усталости (редко);
- синдрома Алисы в Стране чудес;
- рассеянного склероза.
Вирус герпеса 4 типа у детей провоцирует развитие ИМ, который имеет и другие названия – болезнь Филатова, моноцитарная ангина, поцелуйная болезнь или железистая лихорадка.
Заболевание протекает циклически, сопровождаясь развитием лихорадочной и интоксикационной симптоматики, ангины (тонзиллита), увеличением размеров печени и селезенки (гепатоспленомегалия), а также появлением в крови лимфомоноцитоза и атипичных мононуклеаров. 
Основными симптомами герпеса 4 типа у детей являются:
- тонзиллит (ангина);
- аденоидит (появляется заложенность носа, гнусавость голоса и храп);
- увеличение лимфоузлов (преимущественно подчелюстных, шейных затылочных, реже увеличиваются мезентериальные лимфоузлы);
- увеличение размеров печени и селезенки;
- резкая мышечная слабость;
- лихорадочная интоксикационная симптоматика (раздражительность, слабость, вялость, мышечные и суставные боли, тошнота, снижение аппетита).
При применении ампициллина может возникать ампициллиновая сыпь.
Также часто отмечаются боли в животе, связанные с увеличением печени и селезенки, либо с мезаденитом (воспалением мезентериальных лимфоузлов).
Лимфома Беркитта – это неходжкинская лимфома с высокими показателями злокачественной активности и тенденцией распространяться за пределы пораженных лимфоидных тканей (часто прорастает в ткани костного мозга).
Читайте также:


