Гепатит а рекомендации врача гепатолога

Лечение вирусного гепатита С в настоящее время существует. Более того — это заболевание можно победить за сравнительно короткий срок и без угрозы рецидива. Миф о неизлечимости ВГС — давно развенчан, благодаря прогрессу в области гепатологии. При современной терапии вирусных гепатитов клинические рекомендации от опытных специалистов повышают шанс успешного лечения болезни.
Но как выявить заболевание? У какого врача консультироваться? Какие по вирусным гепатитам рекомендации? Какое лекарство выбрать для лечения? Каковы при лечении гепатита у детей рекомендации? Можно ли в этом случае принимать ПППД? Подробные рекомендации по гепатиту С вы найдете в нашей статье.
Как выявить заболевание?
По этой причине рекомендуется регулярно проверяться на наличие гепатовируса людям из следующих групп риска:
- Работники медучреждений и лабораторий, которые часто напрямую контактируют с зараженной кровью;
- Родственники или близкие люди зараженного, ухаживающие за ним;
- Внутривенные наркоманы, регулярно использующие 1 шприц на группу зависимых;
- Пациенты с пониженным иммунитетом, в том числе и по причине заражения инфекцией ВИЧ;
- Завсегдатаи нелицензированных татуажных, пирсинговых и косметических салонов;
- Пациенты, регулярно проходящие процедуру гемодиализа или переливания крови;
- Женщины в период беременности.
При подозрении на вирусное воспаление печеночных тканей первое, что нужно сделать — обратиться к врачу. Лучше всего, если это будет гепатолог — узкопрофильный специалист, изучающий и лечащий именно инфекции и дисфункции печени. Однако, если в медучреждении, куда обращается пациент, такого врача нет, он может обратиться к инфекционисту или терапевту.
Врачу следует описать все ощущаемые симптомы, а также день предполагаемого инфицирования. Это поможет подобрать подходящую схему лечения в будущем.

Так как основной путь заражения гепатовирусом — через кровь больного, то и для диагностики заболевания в первую очередь требуются образцы этой биологической жидкости. В случае заражения ВГС входят следующие обязательные анализы:
- Тест на антитела к антигенам возбудителя ВГС. В зависимости от типа иммуноглобулинов, проводится как в рамках диагностики, так и для мониторинга состояния больного в течение терапевтического курса;
- Биохимический анализ — проверяется уровень АлТ и АсТ, а также билирубина;
- Генотипирование — анализ, необходимый для того, чтобы выявить генотип вируса;
- Полимеразная цепная реакция — тест, необходимый для определения наличия или отсутствия РНК патогена.
Также проводится аппаратная диагностика заболевания. К таковой относится ультразвуковое обследование и фиброэластометрия. Аппаратная диагностика позволяет уточнить масштабы поражения печеночных тканей.
Какой должна быть диета?
Если диагноз гепатит С уже поставлен, нельзя игнорировать и рекомендации по диете и распорядку дня. Больной должен питаться не менее 5 раз в день, при этом принимать пищу желательно в одно и то же время. По режиму питания при хроническом гепатите рекомендации являются обязательными для исполнения.
Во время лечения вирусного гепатита С рекомендуется придерживаться следующей диеты (стол №5):
| Можно есть и пить | Запрещено употреблять в пищу |
| Нежирную молочную продукцию | Молочные продукты с высоким содержанием жиров |
| Сушки, сухарики, черный хлеб | Свежий белый хлеб, выпечку, торты, пирожные, сдобу |
| Легкие бульоны на овощах | Любые мясные бульоны, фастфуд |
| Диетическое белое мясо (куриную грудку, крольчатину), котлеты на пару | Любое красное и жирное мясо, копчености, колбасу, сало, жареные мясные продукты |
| Овощной салат, рагу | Бобовые, орехи, щавель, маринованные и квашенные овощи |
| Немного соли | Острые приправы, пряные специи |
| Компоты, соки, воду, слабый чай | Крепкий чай, кофе, газированные напитки, квас |
| Сладкие фрукты и ягоды | Цитрусовые |
| Пастилу, зефир, варенье, натуральный мед | Шоколад, конфеты, кремы |
Также во время лечения вирусного гепатита С настоятельно рекомендовано воздержаться от алкоголя и курения. Такие вещества, как алкоголь и никотин, не только перегружают печень, но и нивелируют воздействие лекарственных препаратов.
Какое лекарство выбрать?
Выбор лекарства при лечении гепатита С — самый ответственный момент, так как от правильно подобранной терапевтической схемы зависит прогноз заболевания. Неверно подобранное лечение не только не поможет избавиться от тяжелого заболевания, но и может навредить пациенту еще больше.
Поэтому основная рекомендация специалистов по вопросу выбора препаратов такова — заниматься самолечением не нужно. Терапию сильнодействующими лекарствами может назначить только лечащий врач, руководствуясь следующими критериями:
- Возраст больного;
- Общее состояние организма;
- Стадия заболевания;
- Наличие или отсутствие осложнений;
- Наличие или отсутствие других хронических заболеваний;
- Генотип возбудителя вирусного воспаления печени.
В настоящее время в медицинской практике применяются 2 способа борьбы с гепатитом С — схема Интерферон + Рибавирин и инновационные противовирусные препараты. Рассмотрим эти способы подробнее.
Схема Интерферон-альфа + Рибавирин является первой лекарственной формулой, при помощи которой начали лечить по рекомендациям гепатит С с относительным успехом. Однако прямого воздействия на патоген тандем препаратов не оказывает. За счет приема этих препаратов усиливается естественная протекция здоровых гепатоцитов, благодаря чему процесс инфицирования тканей органа приостанавливается.
Однако в настоящее время от данной схемы часто отказываются. Причин тому несколько:
- Низкая эффективность. Процент абсолютного выздоровления слишком низок;
- Множество побочных эффектов. В особо тяжелых случаях пациент может резко сбросить вес и частично или полностью облысеть;
- Воздействие на биохимический состав крови. Больному приходится регулярно сдавать анализы на проверку состояния данной биологической жидкости. Если резко возрастает концентрация тромбоцитов и лимфоцитов, необходимо лечение прекратить;
- Длительность терапии — свыше 6 месяцев. Это может привести к нарушению работы почек и эндокринной системы.
Схема Рибавирин + Интерферон может быть в рекомендациях специалиста только в тех случаях, если применение других медикаментов по каким-либо причинам недопустимо.
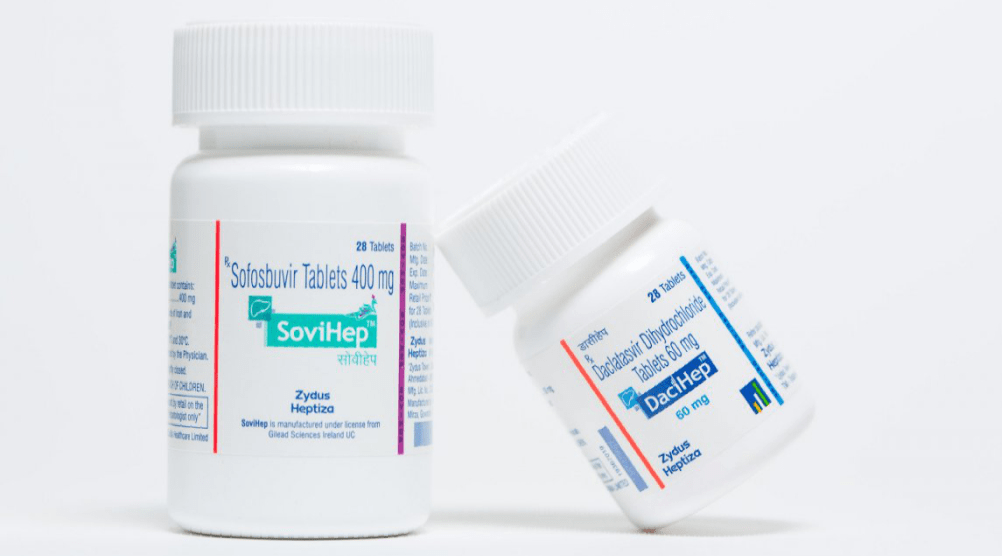
Отказаться от применения малоэффективных и небезопасных инъекций Интерферона-альфа позволило вещество, разработанное американской корпорацией Gilead — Софосбувир. Этот нуклеотидный аналог ингибирует полимеразу вирусного РНК, лишая патоген способности к размножению и проникновению в кровь больного. Возбудитель со временем устаревает и гибнет.
Софосбувир, в зависимости от генотипа вирусного заболевания, применяется в совокупности с другими ПППД:
- С Ледипасвиром — при 1, 4, 5 и 6 генотипах;
- С Даклатасвиром — при gen 1, 2, 3 и 4;
- С Велпатасвиром — при любом генетическом типе патогена.
Схемы с применением противовирусных препаратов рекомендуются гепатологами, благодаря своим преимуществам:
- Отсутствие выраженных побочных эффектов. Неприятные симптомы носят адаптивный характер;
- Длительность курса — 12-24 недели, благодаря чему почки пациента не страдают;
- На биохимию крови препараты не влияют;
- Схемы очень эффективны — 97 из 100% больных полностью поправляются.
Годами ранее в продаже были только чрезвычайно дорогие американские противовирусные препараты. Цена за полноценный курс составляет не менее 500 тысяч рублей. Однако в наше время у пациентов из нашей страны появилась прекрасная возможность купить действенные лекарства за стоимость, которая в 20 раз ниже американской.
Это возможно, благодаря предоставлению 11 индийским фармагигантам международной лицензии на производство препаратов от гепатита С. Ценовая политика установлена на основании доходов граждан Индии. Однако качество лекарств при этом не страдает, так ка кони создаются по официальной рецептуре.
Где покупать лекарство?
Что касается лечения гепатитов, рекомендации по приобретению лекарств предлагают искать только официальных поставщиков медикаментов в Россию. Ведь если в аптеках Москвы можно купить Интерферон, Рибавирин и американские таблетки от ВГС, с оригинальными индийскими препаратами не все так просто. По лицензионному соглашению, поставка ПППД оптовыми партиями возможна лишь в страны третьего мира.
Однако законный способ приобретения противовирусных лекарств в России, все-таки, есть — покупателю следует обратиться в официальное представительство индийского фармагиганта в России. Одним из таких представительств является филиал Zydus Heptiza. И вот какие условия он предлагает своим клиентам:
- Безопасную оплату заказа через международные платежные системы Visa или MasterCard на официальное юридическое лицо;
- Гарантию возврата денег в течение ближайших 180 дней в случае форс-мажора;
- Предоставление документов, подтверждающих качество лекарственных средств;
- Информационное сопровождение и консультации гепатологов без доплаты;
- Решение таможенных вопросов силами компании Зидус;
- Быструю доставку лекарств по почте.
Также клиенту Зидус Хептиза предоставляется Гарантия выздоровления. Это означает, что если первый курс терапии окажется неэффективным, больной получит дополнительное лечение за счет компании.
Рекомендации по лечению гепатита С у детей
Что качается терапии гепатита у детей, рекомендации специалистов будут значительно отличаться, чем в случае взрослых пациентов. Детский организм более восприимчив к негативному влиянию вируса, однако начинать терапию у совсем маленьких пациентов не рекомендуется. В возрасте от 0 до 12 лет чаще всего врачи предлагают повременить с терапией.
Что касается применения ПППД при детских случаях инфицирования вирусными гепатитами, клинические рекомендации будет следующими:
- До 12 лет противовирусные препараты запрещены
- С 12 лет ребенок может принимать ПППД при условии, что его вес составляет более 35 кг
Следует учесть, что если диагноз поставлен ребенку, при лечении гепатитов рекомендации врача нужно соблюдать особенно тщательно.
Рекомендации по профилактике гепатита С
Говоря о рекомендациях по гепатиту С, нельзя не упомянуть меры профилактики этой болезни. Ведь лучше вообще не сталкиваться с недугом, чем лечиться от него — пусть даже при помощи самых лучших лекарств.
По избежанию заражения вирусными гепатитами рекомендации являются следующими:
- При уходе за больными или исследовании зараженной крови использовать средства предосторожности (латексные перчатки, медицинские респираторы, и т. д.);
- Не пользоваться чужой бритвой, зубной щеткой или другим предметом личной гигиены, на котором могли остаться зараженные частицы крови или кожи;
- Отказаться от посещения сомнительных косметических, тату- и пирсинг-салонов;
- При медицинских процедурах проявлять бдительность и следить, чтобы медработник использовал стерильные или одноразовые приборы;
- Пользоваться презервативами при сексе с зараженным, так как существует доля вероятности инфицирования половым путем.
При соблюдении всех перечисленных нюансов рекомендации по лечению гепатита С вам никогда не понадобятся.
Диагностика хронического гепатита
Диагностическим тестом при гепатите С служит определение антител к вирусу методом ИФА (анти-HCV). Если антитела к HCV обнаружены, необходимо определять РНК HCV чувствительным методом молекулярной диагностики.
В случае положительного результата на антитела и отрицательного результата определения РНК-HCV необходимо выполнять повторные исследования для подтверждения выздоровления.
Цель лечения вирусного гепатита С
Цель лечения – полное удаление вируса и предупреждение заболеваний печени и внепеченочных заболеваний, включая воспалительно-дегенеративные поражения, фиброз, цирроз, рак печени и тяжелые внепеченочные проявления.
Контрольный показатель эффективности лечения
Устойчивый вирусологический ответ (УВО) – отсутствие вируса (определяемой РНК-HCV) через 12 и 24 недели после окончания лечения. Исследование необходимо проводить чувствительным методом молекулярной диагностики с нижним порогом определения 15 МЕ/мл и менее.
Результаты исследований с долгосрочным наблюдением показали, что УВО соответствует окончательному излечению от гепатита в 99% случаев.
У пациентов с циррозом и выраженным фиброзом исследования РНК-HCV следует продолжать и после получения УВО.
Обследование перед началом терапии (подробнее. )
Исключение других причин поражения печени
Прежде всего необходимо исключить другие факторы, влияющие на течение заболевания: наличие гепатотропных вирусов – гепатита В, ВИЧ, алкоголизма, аутоиммунного заболевания печени, поражение печени генетическими и метаболическими заболеваниями: гемахроматоз, сахарный диабет или ожирение, токсическое поражение печени и другие.
Оценка степени поражения печени.
Поскольку от стадии фиброза зависит вероятность выздоровления, прежде всего, необходимо выявление цирроза или выраженного фиброза. В настоящее время убедительно показана возможность оценки степени фиброза не инвазивными методами:
эластометрия / эластография (на аппарате фиброскан),
фибромакс и фибротест (по показателям крови)
Наиболее информативным является совместное определение степени фиброза (по крови и на аппарате фиброскан), что полностью заменяет биопсию.
Пациентам с циррозом необходимо исключать гепатоцеллюлярную карциному (первичный рак печени), а также осложнение цирроза – выраженную портальную гипертензию с расширением вен пищевода и желудка. С этой целью важно до начала терапии провести ЭГДС (гастроскопию).
Для оценки состояния печени проводится биохимическое обследование крови с определением структурных (АЛТ, АСТ, ГГТ) и функциональных показателей (альбумин, общий белок, белковые фракции, фракции липидов), а также общий клинический анализ крови.
Определение характеристик вируса.
Для назначения противовирусной терапии необходимо определить вирусную нагрузку и генотип вируса.
Количественное определение вируса должно проводиться чувствительным методом.
Генотипы устанавливаются методами, позволяющими достоверно определить подтип вируса (например, 1а и 1в), так как они влияют на выбор терапии.
Определение генетических характеристик пациента.
Определение генотипа интерлейкина 28В не потеряло своего прогностического значения.
Противопоказания для применения препаратов прямого противовирусного действия.
Абсолютных противопоказаний к применению препаратов прямого противовирусного действия нет.
Следует соблюдать меры предосторожности при лечении препаратом софосбувир пациентов с заболеваниями почек и сердца.
Пациентам с декомпенсированным циррозом класса В и С противопоказана комбинация препаратов Викейра Пак.
Продолжается исследование безопасности препарата симепревир для пациентов с декомпенсированным циррозом.
Показания к лечению: кого следует лечить?
Все пациенты с компенсированным и декомпенсированным хроническим гепатитом С являются кандидатами на лечение, если они не имеют противопоказаний.
Не имеет значения, получали они ранее терапию или нет.
Приоритет в лечении определяется стадией фиброза. В первую очередь следует назначать терапию пациентам с фиброзом F3-F4 по шкале METAVIR.
Пациентам с декомпенсированным циррозом (класс В и С по шкале Чайлд-Пью) лечение должно быть назначено незамедлительно. Желательно проводить его в условиях отделения трансплантологии.
К группе высокого приоритета относятся также пациенты, коинфецированные ВИЧ и гепатитом В, а также с клинически значимыми внепеченочными проявлениями, такими как васкулит, сопровождающийся криоглобулинемией.
Пациентам с умеренным фиброзом F2 назначение лечения оправдано, однако при необходимости оно может быть отложено (например, по материальным соображениям).
Время начала терапии у пациентов без проявлений или с легким течением заболевания (F0-1) и без внепеченочных симптомов определяется индивидуально.
Препараты прямого противовирусного действия, доступные в Европе.
СОФОСБУВИР – следует принимать в дозе 400 мг (1 таблетка) один раз в сутки.
Софосбувир выводится в основном (80%) почками с мочой, поэтому назначение его требует осторожности у пациентов с заболеваниями почек.
Возможны межлекарственные взаимодействия с многими препаратами, поэтому следует внимательно относиться к сопутствующим заболеваниям и корректировать прием препаратов, назначенных для лечения этих заболеваний.
ЛЕДИПАСВИР – доступен в комбинации с софосбувиром (400 мг софосбувира и 90 мг ледипасвира). Доза для приема – 1 таблетка в день независимо от приема пищи.
Так как ледипасвир может взаимодействовать с другими лекарственными препаратами, следует соблюдать меры предосторожности, с частым контролем функции почек. Кроме того, важно учитывать прием пациентом статинов и препаратов в схеме антиретровирусной терапии.
СИМЕПРЕВИР – следует принимать 1 капсулу 150 мг 1 раз в сутки. Пациентам, принимающим симепревир, противопоказаны некоторые препараты, в том числе антиретровирусные.
ДАКЛАТАСВИР – 1 таблетка 60 мг 1 раз в сутки. Многочисленные лекарственные взаимодействия даклатасвира требуют внимательного отношения при его назначении и соответственно контроля при его применении.
ВИКЕЙРА ПАК – комплексный препарат, включающий 4 действующих вещества (ритонавир, усиливающий действие паритапревира, омбитасвир и дасабувир).
Рекомендуемая дозировка 1 раз в сутки во время еды 2 таблетки ритонавира/паритапревира/омнитасвира, а также дасабувир 2 раза в сутки. При назначении следует учитывать многочисленные лекарственные взаимодействия и класс цирроза.
Варианты лечения различных групп пациентов.
Для лечения хронического гепатита С противовирусными препаратами прямого действия существует несколько различных схем, эффективность и безопасность которых проверена во многих клинических испытаниях.
Выбор комбинаций лекарственных средств осуществляется врачом и зависит от генотипа и подтипа вируса, тяжести заболевания печени, результатов предшествующей терапии.
Длительность терапии зависит от степени поражения печени и наличия компенсированного или декомпенсированного цирроза. Стандартный курс терапии – 12 недель, при циррозе может быть увеличен до 24 недель.
Возможно назначение дополнительно к схеме лечения препарата рибавирин у пациентов с циррозом и с отрицательными прогностическими факторами ответа на лечение, например, при содержании тромбоцитов менее 75х10^3/мкл.
Для лечения пациентов с генотипом 1 (1а и 1в) существует 4 рекомендованные схемы препаратов прямого противовирусного действия:
Для лечения пациентов с генотипом 2 существует только одна безинтерфероновая схема: софосбувир+даклатасвир в течение 12 недель.
Пациентов с циррозом, ранее уже получавших или не получавших терапию, следует лечить также 12 недель.
Для лечение пациентов, инфицированных HCV генотипа 3, пока существует только одна схема безинтерфероновой терапии: софосбувир +даклатасвир. Ледипасвир в отношении HCV генотипа 3 значительно менее эффективен, чем даклатасвир, поэтому схемы с применением ледипасвира для этого генотипа не рекомендованы.
Пациентам с HCV генотипа 3 с циррозом, получавшим или не получавшим ранее терапию, следует назначать эту схему лечения с добавлением рибавирина и длительностью курса 24 недели.
Контроль лечения
В процессе лечения необходимо контролировать эффективность и безопасность (побочные нежелательные эффекты).
Контроль эффективности лечения основан на регулярном определении уровня РНК HCV с использованием чувствительных количественных методов.
РНК HCV следует определять до начала терапии, через 2 недели, а затем через 4, 8 и 12 недель, а также через 12 и 24 недели после окончания курса лечения.
Прекращение терапии вследствие ее бесперспективности при лечении препаратами прямого противовирусного действия правилами НЕ предусмотрено.
Контроль безопасности лечения
Схемы лечения препаратами прямого противовирусного действия хорошо переносятся. Случаи выраженных нежелательных явлений, требующих отмены препаратов, отмечены редко.
Однако, во время терапии необходимо контролировать проявления токсичности других препаратов, применяемых для лечения сопутствующих заболеваний, а также проявления лекарственных взаимодействий. При лечении схемами, содержащими софосбувир, необходимо контролировать состояние почек.
Наиболее часто отмечаются утомляемость и головная боль.
Лечение следует безотлагательно прекратить при обострении гепатита (АЛТ выше нормы в 10 раз).
Тактика лечения пациентов с ожирением и метаболическим синдромом
При выявлении у пациентов с HCV сопутствующего поражения печени в результате метаболического синдрома (неалкогольная жировая болезнь печени - стеатоз) необходимо провести дополнительное обследование на показатели обменных и гормональных нарушений, характерных для этого заболевания.
Рекомендуется для оценки степени поражения печени использовать исследование крови – Фибромакс, которое дает возможность оценить отдельно степень поражения печени вирусом и отдельно метаболическим синдромом.
Тактика лечения зависит от степени поражения печени в целом, и отдельно каждым повреждающим фактором. Лечение противовирусными препаратами может быть назначено сразу, а дальнейшее лечение метаболического синдрома после получения УВО.
Если степень поражения печени вирусом значительно меньше, чем метаболическим синдромом, возможно начинать противовирусную терапию после лечения метаболического синдрома.
В случаях наличия сопутствующих заболеваний печени необходимо ставить целью лечения не только получение УВО, но и сохранение и восстановление печени, пострадавшей от других патологических факторов.

Жаркая пора года и поездки в экзотические страны сопряжены с опасностью заражения вирусом гепатита А. На первый взгляд безобидное заболевание , которое сопровождается желтухой. Но почему тогда всех заболевших госпитализируют?
Историческая справка
Этиология
Возбудителем болезни служит РНК-содержащий вирус из семейства Picornaviridae из рода энтеровирусов. Размеры вирусной частицы очень малы, всего 28-32 нм, она не содержит жиры и углеводы. Вне организма долго сохраняет жизнеспособность, при плюсовой температуре будет сохранять активность несколько месяцев. Выдерживает охлаждение до -20 градусов Цельсия. Разрушается под действием формалина, раствора хлора, кипячения. Стерилизация паром 120С через 20 минут убивает вирус.
Эпидемиология
Инфекция распространяется от больного человека. Он начинает активно выделять вирус с фекалиями уже через неделю инкубационного периода. Возбудителя может содержать менструальная кровь, моча, сперма, но это не имеет значения для распространения болезни. С грудным молоком он не выделяется.
Передается фекально-оральным механизмом, реализованным через контактно-бытовой, пищевой или водный путь. Парентеральный (через кровь) неактуален, т.к. вирус в крови находится очень непродолжительное время.
Носительство вируса не характерно. Восприимчивость к инфекции равна 100%. По возрастной структуре чаще болеют дети и подростки. Вспышки заболевания наблюдаются в летне-осенний период.
Инфекция распространена повсеместно. Частота вспышек увеличивается при ухудшении санитарно-бытовых и коммунальных условий. Опасно эпидемиологическое состояние стран Азии и Африки.
У переболевших иммунитет развивается на всю жизнь.
Патогенез
Через зараженную воду или с пищей вирус проникает в желудочно-кишечный тракт. Размножение, предположительно, происходит в клетках кишечника – энтероцитах. Это вызывает развитие регионарного лимфаденита. Постепенно вирусные частицы проникают в кровь и разносятся в паренхиматозные органы.
В печени развивается умеренное повреждение гепатоцитов. Оно связано с цитопатическим действием вируса. В процесс включаются иммунологические механизмы. Против вирусов появляются антитела, которые еще больше повреждают пораженные клетки.
Вирусы выходят из гепатоцитов – этап повторной вирусемии. Иммунные реакции набирают полную силу. Организм постепенно освобождается от возбудителя. Наступает этап выздоровления.
Клиника
Различают три варианта гепатита А:
Классическое течение заболевания характерно для желтушной формы. У большинства болезнь протекает без последствий, но возможно затяжное течение, рецидивирование и переход в хроническую форму.
Инкубационный период длится 2-4 недели. По его завершении остро развиваются симптомы болезни. Поднимается температура, нарастают симптомы интоксикации – головная боль, слабость, упадок сил. Температура может держаться до 3 суток. Больного беспокоят боль под ребрами справа, тошнота, возможна рвота. Моча постепенно приобретает цвет пива, кал теряет темную окраску.
Возможен гриппоподобное течение начального периода – температура, ломота в теле, першение горла.
Затем наступает желтушный период. Впервые изменение цвета можно заметить на склерах и слизистой рта, конъюктиве. Постепенно желтеет лицо и все тело. Появляется зуд. С развитием желтухи состояние стабилизируется, исчезают признаки диспепсии и катаральные симптомы.
При осмотре пальпируется увеличенная болезненная печень. Возможно увеличение селезенки. В анализах крови происходит увеличение билирубина. Общий пигмент растет за счет прямой фракции. Это показатель того, что в гепатоцитах все же происходит связывание билирубина с глюкуроновой кислотой. Но нарушена экскреторная функция. Поэтому билирубин попадает в кровь. Первым признаком этих нарушений является осветление кала и темный цвет мочи. Кожа прокрашивается через 2 дня после начала таких изменений.
В анализах крови наблюдается увеличение билирубина, АЛТ, щелочной фосфотазы, холестерина, незначительный лимфоцитоз и ускорение СОЭ. При безжелтушной форме билирубин не поднимается выше 30 мкмоль/л, но АЛТ повышена значительно.
Первыми признаками восстановления клеток является появление темной окраски у кала и возвращение нормального цвета мочи. Кожа остается желтой еще долгое время. В большинстве случаев гепатит проходит бесследно. Функции печени восстанавливаются, остается пожизненный иммунитет. Но в 0,5-1% возможен переход в хроническую форму.
Осложнения
Ухудшение состояния наблюдается у больных, не соблюдающих диету и режим, при наличии других тяжелых заболеваний, необоснованном лечении глюкокортикоидами. Осложнения в виде рецидива фиксируется в 5 % случаев. Если рецидивирование отдаленное по времени, следует подозревать инфицирование вирусом гепатита В.
Прогноз для болезни благоприятный. Тяжело протекает заболевание только в старческом и младенческом возрасте.
Сходство клинической картины на начальных этапах с гепатитами других типов требует госпитализации всех больных с симптомами желтухи.
Диагностика
Постановка диагноза основывается на появлении признаков гепатита, указания на то, что ранее такого заболевания не наблюдалось, биохимического анализа крови. Там отмечается рост АЛТ, билирубина, щелочной фосфотазы, холестерина.
Специфическая диагностика основывается на обнаружении специфических иммуноглобулинов – анти-HAV IgM. Для обследования людей, которые контактировали с заболевшим, проводят копрологическое исследование на обнаружение вируса в кале. Для людей с признаками желтухи это исследование не показательно, т.к. с началом желтушного периода выделение вируса с фекалиями прекращается.
Лечение
Обязательное условие успешного лечение – соблюдение режима и диеты. Дробное питание 4-5 раз в сутки небольшими порциями, чередование сна и бодрствования, включение прогулок на свежем воздухе и инсоляции успешно сказывается на выздоровлении.
Диета химически и механически щадящая. Предусматривает запрет на употребление следующих продуктов:
- жирные и жареные блюда:
- соль, острые специи, маринады;
- алкоголь;
- пища, богатая консервантами, красителями, копченые блюда;
- орехи, бобовые, грибы;
- кислые фрукты, щавель;
- холодные блюда и газированные напитки.
При легкой и среднетяжелой формах медикаментозное лечение не назначают. В некоторых случаях даютт сорбит и магния сульфат в качестве желчегонных.
При тяжелых формах проводят устранение интоксикации путем введения капельно растворов натрия хлорида с глюкозой, назначения гепатопротекторов.
Выздоровление определяется по восстановленному пигментному обмену. После болезни рекомендуется наблюдение у участкового терапевта или врача-инфекциониста.
Профилактика
Гепатит типа А называют болезнью грязных рук. Ограничить ее распространение помогает соблюдение элементарных норм гигиены – мытье рук после туалета, посещения общественных мест, до еды. Не стоит употреблять овощи и фрукты не промыв их, пить сырую воду.
Если предстоит поездка в неблагополучную по эпидемиологической ситуации страну, воду рекомендуется пить только бутилированную. При покупке напитков, не класть в них предлагаемый лед, т.к. в большинстве случаев его замораживают из сырой воды, которая может быть заражена вирусами.
По эпидпоказаниям возможно проведение вакцинации введением иммуноглобулина.
Читайте также:


