Гепатит в и мерцательная аритмия
Нарушения сердечного ритма могут вызываться разными причинами. Это состояние называется аритмией и иногда не причиняет человеку никаких неприятностей. Но чаще всего оно связано с более серьезными заболеваниями и требует особого лечения. Опасность этого в том, что некоторые пациенты не обращаются к врачу с такими симптомами, как нарушение частоты и последовательности сокращений сердца. А при появлении неприятных ощущений пытаются избавиться от них с помощью препаратов, которые им посоветовал фармацевт или знакомые. Но такой подход может привести к серьезным осложнениям. При этой проблеме необходимо принимать специальные лекарства от аритмии сердца. Список их очень большой, поэтому выбирать самостоятельно нельзя. Только врач может определить, какой препарат нужен в каждом конкретном случае.
Что такое аритмия
Это состояние может быть вызвано как серьезными нарушениями в работе сердечно-сосудистой или эндокринной системы, так и внешними причинами. Часто аритмия развивается из-за стрессов, переутомления или неправильного питания. Какие симптомы может ощущать пациент при нарушении ритма сердца?
- Хаотичное сердцебиение, которое внезапно начинается и заканчивается. Промежутки между ударами могут быть неравномерными. Это состояние называется мерцательной аритмией.
- Разные по длительности интервалы между сокращениями сердца или внеочередной удар наблюдается при экстрасистолии.
- Если проблемы в слабости синусового узла, пациент испытывает головокружение, слабость, а сердце сокращается редко и неравномерно.
![]()
Какие бывают лекарства от аритмии
Сердце человека устроено очень сложно, и только при слаженной работе всех частей этого механизма, человек чувствует себя хорошо. Аритмия может проявиться при сужении сосудов, неправильном сокращении желудочков или предсердий, ослаблении мембраны или по другим причинам. Поэтому нет одинакового для всех лечения этого заболевания. И только врач может определить, какие больному нужны лекарства от аритмии сердца. Рейтинг их зависит от характера воздействия:
Препараты, влияющие на мембрану сердца
Такие лекарства применяются при желудочковой и предсердной аритмии или при нарушении скорости проведения импульса. Это самая обширная группа препаратов, их назначают чаще всего. Но принимать их можно только по рекомендации врача после обследования. Ведь если аритмия у пациента вызвана другими причинами, эти лекарства ему могут навредить. Кроме того, внутри этого класса препаратов тоже выделяются несколько групп в зависимости от характера воздействия:
Бета-блокаторы
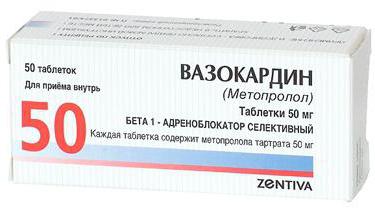
Блокаторы кальциевых каналов
Какие еще применяются препараты
Какие еще препараты применяются при аритмии:
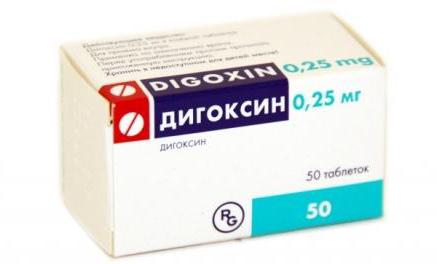
Лекарства от мерцательной аритмии сердца
Лекарства от аритмии: инструкция по применению
Обычно дозировка и длительность лечения назначается врачом. Чаще всего пить таблетки нужно 2-3 раза в день в течение 1-3 месяцев. Потом делается перерыв, после которого можно продолжить лечение. Главное, не пропускать прием препарата и пить таблетки в одно и то же время. Следует помнить, что такие серьезные препараты не только начинать пить нужно в маленьких дозах, но и отменять лечение важно тоже постепенно.
Противопоказания и побочные действия этих средств
Необходимо перед использованием препарата, даже назначенного врачом, внимательно изучить инструкцию к нему. В большинстве случаев все сердечные лекарства имеют одинаковые побочные эффекты:
- тошнота, боли в животе;
- слабость, головокружение, дрожь в руках;
- бессонница;
- брадикардия;
- депрессия;
- кожные аллергические реакции.
Но некоторые группы препаратов могут действовать по-другому. Например, адреноблокаторы противопоказаны больным бронхиальной астмой, так как они сужают бронхи.
Большинство антиаритмических препаратов не назначаются при:
- инфаркте миокарда;
- обострении бронхиальной астмы;
- пониженном давлении;
- тяжелой почечной или печеночной недостаточности;
- выраженной брадикардии;
- ацидозе;
- кардиосклерозе.
![]()
Правила выбора препаратов от аритмии
Отзывы о препаратах от аритмии
Среди большого количества заболеваний сердца не последнее место занимают — аритмии.
Аритмия- это совокупность нарушений сердечного ритма.
Сердце взрослого человека обычно сокращается с частотой 60-90 ударов в минуту, и сердцебиение незаметно, но в некоторых случаях ритм нарушается.
Причины аритмии могут быть очень разными. Это могут быть артериальная гипертония ишемическая болезнь, пороки сердца, миокардиты, заболевания щитовидной железы и надпочечников, климактерические изменения.
К аритмии могут привести обменные нарушения в миокарде (например при нарушение баланса калия, натрия и кальция). Нервные и физические перегрузки, курение и злоупотребление алкоголем, тоже способствуют возникновению аритмии.
Если причиной аритмии стала эмоциональная перегрузка или повышение температуры, то, скорее всего, она пройдет сама и не принесет серьезных проблем.
В нашем сердце есть особые клетки, которые самостоятельно производят электрический импульс. Под влиянием этого импульса сердце сокращается. Клетки, которые производят импульс, называют водителем ритма. В норме водителем ритма является синусовый узел, расположенный в стенке правого предсердия, поэтому нормальный по источнику происхождения сердечный ритм называют синусовым.
Существует несколько основных типов аритмий: тахикардия, брадикардия, экстрасистолия и мерцательная аритмия.
Вслучае колебаний активности синусового узла возникает синусовая аритмия. Различают синусовую тахикардию (когда сердечный ритм учащается) исинусовую брадикардию (урежение сердечного ритма).
Синусовая тахикардия — это учащение частоты сердечных сокращений до 120-220 в минуту при сохранении правильного синусового ритма. Диагностическое и прогностическое значение синусовой тахикардии определяется конкретной ситуацией, при которой она возникает. Так, синусовая тахикардия является нормальным ответом сердечно-сосудистой системы на физическую нагрузку, психоэмоциональный стресс, употребление крепкого кофе и т.п. В этих случаях синусовая тахикардия носит временный характер и, как правило, не сопровождается неприятными ощущениями.
Брадикардия (замедленное сердцебиение )- практически всегда связано с какими-либо мозговыми нарушениями. В таких случаях очень важно найти главную причину недуга. Чаще всего это выраженный склероз сосудов головного мозга. Также частой причиной брадикардии являются давние или даже врожденные нарушения в работе сердца.
Пароксизмальная желудочковая тахикардия — в большинстве случаев это внезапно начинающийся и так же внезапно заканчивающийся приступ учащенных желудочковых сокращений до 150-180 сокращений в минуту, обычно при сохранении правильного регулярного сердечного ритма. Практически во всех случаях желудочковая тахикардия возникает у лиц с кардиальной патологией (инфаркт, постинфарктная аневризма сердца, дилатационная и гипертрофическая кардиомиопатия, пороки сердца).
Экстрасистолия — признаком экстрасистолии являются так называемые выпадения пульса, когда некоторое время сердце будто вообще не бьется, как бы замирает. Причем такая аритмия может появиться даже в состоянии покоя (но обычно через некоторое время после стресса). Что же происходит при таком нарушении сердечного ритма? В сердечной мышце возникают очаги возбуждения. Поступающие из этих очагов импульсы вызывают экстрасистолу, то есть преждевременное сокращение сердца. Причиной экстрасистолии могут быть рубцовые или воспалительные изменения в ткани сердечной мышцы (например, после инфаркта, при миокардитах, дифтерии, гриппе). Но часто такая аритмия бывает реакцией на стресс.
В любом случае при возникновении аритмии необходима консультация кардиолога-аритмолога!
Фибрилляция предсердий (мерцательная аритмия) — наиболее распространенная форма наджелудочковой аритмии, при которой предсердия сокращаются хаотично с частотой 400-600 в минуту без координации с желудочками сердца. Роль фильтра частоты проведенных к желудочкам импульсов выполняет АВ-узел (в норме атриовентрикулярный узел способен провести до 140-200 импульсов в минуту). Поэтому, при фибрилляции предсердий лишь часть импульсов достигает желудочков, при этом их сокращение происходит нерегулярно, напоминая мерцание (отсюда название мерцательная аритмия). Синусовый узел при этом теряет свою функцию водителя ритма.
При диагнозе мерцательная аритмия — консультация обязательна ! Первично возникшая мерцательная аритмия — обязательное показание для госпитализации !!
Правильное питание залог здоровья.
Нехватка микроэлементов, их дисбаланс может вызывать аритмию . Поэтому для профилактики и лечения аритмии как можно чаще нужно есть сырые продукты, богатые кальцием, магнием и калием.
- Магний — отруби, дрожжи, гречневая крупа, огурцы, горох, фасоль и стручки бобов, орехи и семена подсолнуха, шпинат, авокадо, побеги люцерны.
- Калий — черная смородина, сухофрукты (особенно урюк, курага, изюм, чернослив), бананы, картофель, капуста, петрушка, семена подсолнуха.
- Кальций — молочные продукты, особенно творог, сыр; рыба и морепродукты; орехи и семена (особенно тыквы, подсолнуха), свекла, капуста, кукуруза, артишоки.
При появлении любых нарушений сердечного ритма ограничьте в рационе сахар, сладости, животные жиры. Избегайте продуктов, богатых холестерином
Кроме того, необходимо резко ограничить употребление поваренной соли или заменить ее на кардиологическую соль ( продается в любом супермаркете). Основной упор в питании на каши, творог, рыбу.
Используйте в пищу и молодую ботву овощей, особенно репы, моркови. Не забывайте и про саму морковь, мед и апельсины, абрикосы и персики, черешню и вишню, а также клюкву, бруснику, мяту и сельдерей.
Мерцательная аритмия (или фибрилляция предсердий) – это одно из наиболее частых и важных нарушений сердечного ритма. Суть этой аритмии состоит в беспорядочном сокращении предсердий с частотой 400-600 импульсов в минуту. В желудочки сердца проводится только часть этих импульсов, при этом сердце может сокращаться часто (до 200 ударов в минуту), либо нечасто и даже редко в зависимости от состояния проводящей системы сердца.
- при ишемической болезни сердца,
- гипертонической болезни,
- пороках сердца,
- тиреотоксикозе.
К клиническим проявлениям болезни относятся
- сердцебиение,
- головокружение,
- иногда приступ боли в груди,
- удушья,
- обморок.
Переносимость приступа неодинакова: некоторые пациенты вообще не чувствуют аритмии, тогда как у других людей мерцательная аритмия вызывает опасные для жизни расстройства в виде снижения артериального давления, удушья с отеком легких, ишемии миокарда вплоть до развития инфаркта.
Кроме того, мерцательная аритмия опасна тем, что нередко осложняется тромбоэмболиями, прежде всего в головной мозг с развитием инсульта. Наличие этого заболевания в 5 раз повышает риск инсульта, а у больных с ревматическими пороками сердца – в 17 раз.
Длительное время кардиологи прилагали все усилия для устранения мерцательной аритмии и поддержания нормального (синусового) ритма. С этой целью проводили длительную терапию антиаритмическими препаратами. Однако такая терапия нередко сопровождалась осложнениями, в том числе возникновением других не менее опасных аритмий. В последние годы проведены крупные научные исследования, в которых установлено, что во многих случаях наличие постоянной аритмии при невысокой частоте сердечных сокращений не хуже, чем периодические приступы аритмии с восстановлением синусового ритма. В связи с этим мерцательная аритмия должна диагностироваться и лечиться под наблюдением кардиолога с высокой квалификацией.
Лекарства от гепатитов
Случай из практики.
Когда мне было около 36 лет, я возвратился от гостей, где немного выпил. Настроение было хорошее. Но чувствовалось какое-то внутреннее возбуждение. С чем оно было связано – не знаю. Вдруг внезапно возникла мерцательная аритмия. Она не проходила и продолжалась около часа, после чего я решил вызвать скорую помощь. Мне была сделана инъекция Новокаинамида внутривенно, после чего ритм восстановился прямо во время инъекции. В дальнейшем специального лечения я не проводил. Нарушений ритма не было. В дальнейшем еще раз-два раза у меня возникала мерцательная аритмия, продолжавшаяся 10 и 40 минут. Очень редко появлялись экстрасистолы. Одно время они возникали при переходе в горизонтальное положение во время сна, но затем быстро проходили.
Они возникали обычно в тех случаях, когда активность клинических аттракторов наблюдалась в желудочном аттракторе. Так как, это были спорадические случаи, то специфического лечения НАТ себе я не проводил. Я просто в это время усилил приемы релаксации. Часто ходя по комнате, расслаблял пальцы рук, сами руки. Особое внимание уделял расслаблению в области пищевода. Для этого делая маленький глоток теплой воды, я представлял себе как вода проходит по пищеводу, вызывая его расслабление. Одновременно расслаблялась и диафрагма. Если после этого у вас появляется отрыжка, то это свидетельство хорошего расслабления.
Неправильный ритм сердца (аритмия)
Что вызывает аритмию? .
Аритмия может возникать вследствие множества различных факторов, включая такие (общепринятые представления):
Причина аритмии с позиции HAT medicine.
Какие существуют виды аритмий?
Экстрасистолы Преждевременные сокращения предсердий. Эти экстрасистолы возникают в предсердиях (верхние камеры сердца). Они не причиняют вреда и не требуют лечения.
Желудочковая экстрасистолия. Это наиболее распространенный вид аритмий и возникает у людей, как с заболеваниями сердца, так и без них. Мы все иногда ощущаем эти пропущенные удары сердца. У некоторых людей они возникают из-за стрессов, избытка кофеина никотина или слишком больших физических нагрузок. Но иногда желудочковые экстрасистолы могут возникать вследствие заболеваний сердца или дисбаланса электролитов. Люди, у которых такие эпизоды возникают часто и/или беспокоят, связанные с ними симптомы, должны пройти осмотр у кардиолога. Тем не менее, большинству людей желудочковая экстрасистолия не причиняет вреда и редко нуждается в лечении.
Фибрилляция предсердий. Это очень распространенный вид нарушения сердечного ритма, при котором предсердия (верхние камеры сердца) сокращаются неправильно.
Мерцательная аритмия (Трепетание предсердий). Эта аритмия возникает из-за слишком быстрой циркуляции импульса по предсердию. Трепетание предсердий обычно более упорядоченное и правильное, чем фибрилляция предсердий. Оно чаще всего возникает у людей, страдающих заболеваниями сердца, и в первую неделю после операций на сердце. Также трепетание часто переходит в фибрилляцию предсердий.
Пароксизмальная суправентрикулярная тахикардия (СВТ). Это учащенный сердечный ритм, чаще всего регулярный и исходит из верхних отделов желудочков. Пароксизм СВТ возникает и заканчивается внезапно.
Желудочковая тахикардия. Ускоренный сердечный ритм исходит из нижних отделов сердца (желудочков). Он препятствует адекватному наполнению сердца кровью, поэтому в организм сердце выталкивает меньше крови. Эта аритмия может быть тяжелой, особенно у людей с больным сердцем, и может сочетаться с другими симптомами. Люди с такой аритмией должны наблюдаться у кардиолога.
Фибрилляция желудочков. Это непрерывный дезорганизованный поток импульсов из желудочков. Происходит трепетание желудочков, вследствие чего они не могут сокращаться и перекачивать кровь по организму.
Фибрилляция желудочков – это очень серьезное осложнение болезни сердца, приводящее к смерти. Требуется немедленная дефибрилляция.
Все мы слышали о внезапной смерти молодых людей. Это могут быть футболисты, боксеры. В некоторых случаях это происходит из-за того, что они получают сильный удар в грудную клетку, туда, где находится левый желудочек. У них развивается фибрилляция желудочков. Только в 15% случаев удается провести быструю дефибрилляцию и спасти человека.
Возможно, у них был симптом удлиненного QT. QT – это участок на электрокардиограмме (ЭКГ), который отражает время, которое сердечная мышца тратит на сокращение и последующее восстановление. Синдром удлиненного QT передается по наследству.
Блокада сердца. Замедление или полная блокада прохождения электрического импульса на пути от синоатриального узла к желудочкам. Уровень, где импульс замедляется или блокируется, может находиться в атриовентрикулярном узле или в системе Гиса-Пуркинье. При этом сердце может биться нерегулярно и часто с меньшей частотой. Если блокада сердца тяжелая, то необходима имплантация водителя ритма.
Какие симптомы аритмий?
Если симптомы появляются, то они могут включать в себя:
Лечение зависит от вида и тяжести Вашей аритмии. Некоторые люди с аритмиями в лечении не нуждаются. Для лечения других используются медикаменты, изменения образа жизни и хирургические процедуры.
Какие лекарственные препараты применяются для лечения аритмий?
Какие изменения образа жизни мне необходимо провести? .
- Если Вы отмечаете, что нерегулярный сердечный ритм у Вас чаще всего возникает при определенных видах нагрузок, то старайтесь их избегать.
- Если Вы курите, то надо обязательно бросить курить.
- Ограничьте потребление алкоголя и других продуктов брожения микробов (НАТ диета).
- Ограничьте потребление кофеина.
- Держитесь подальше от стимуляторов, которые используются при кашле, и препаратов от простуды. В состав некоторых из этих медикаментов входят вещества, которые могут провоцировать развитие неправильного сердечного ритма.
- Естественно, для профилактики и лечения необходимы физические упражнения: ходьба.
- Особое место должно уделяться релаксации. Нормализуйте половую жизнь. Неправильный ритм может провоцировать аритмию.
Что такое водитель ритма?
Водитель ритма – это устройство, которое посылает к сердечной мышце электрические импульсы небольшой интенсивности для поддержания адекватной частоты сердечных сокращений. Обычно водители ритма используют для предотвращения слишком медленного сердцебиения. Они состоят из генератора (в котором находятся батарейки и маленький компьютер) и проводящей системы (провода), по которой импульсы проходят от генератора импульсов к сердечной мышце.
Применяется также электрическая кардиоверсия, антитахикардитическая кардиостимуляция, дефибрилляция, абляция катетером, сердечная хирургия.
Лечение аритмий с помощью HAT medicine нами не проводится.
В норме регулярные сокращения нашего сердца поддерживаются специальными клетками, которые формируют синусовый узел. Эта структура расположена в верхней части правого предсердия. (Рис. 1)

Рисунок 1 Формирование и распространение электрических импульсов в норме
В ряде случаев нормальная работа сердца может нарушаться, пациенты могут ощущать неритмичный, быстрый или медленный пульс, паузы между сокращениями. Все это называется нарушением ритма сердца или аритмией.
Выделяются несколько видов аритмии:
Наджелудочковые нарушения ритма:
- Фибрилляция и трепетание предсердий
- Наджелудочковые пароксизмальные тахикардии
- Предсердная экстрасистолия
Желудочковые нарушения ритма:
- Желудочковая экстрасистолия
- Желудочковая тахикардия
Что же такое пароксизмальная тахикардия?
При обычных условиях в норме частота сердечных сокращений составляет от 60 до 100 ударов в минуту. Сердечный ритм с частотой более 100 ударов в минуту называется тахикардией.
При пароксизмальной тахикардии возникает внезапный приступ (пароксизм) учащенного сердцебиения, как правило вне связи с физической нагрузкой.

Рисунок 2 Пароксизм наджелудочковой тахикардии с частотой 180 в мин.
Пароксизм тахикардии — регулярное сердцебиение с частотой, как правило, от 150 до 200 ударов в минуту, которое сопровождается слабостью и одышкой. (Рис.2) Иногда пациенты могут терять сознание. У некоторых пациентов эти эпизоды являются кратковременными и не сопровождаются выраженными симптомами.
Как проявляется экстрасистолия?
Экстрасистола — это преждевременное сокращение сердца, которое ощущается пациентами как кратковременный перебой в работе сердца, после чего может быть небольшая пауза с последующим восстановлением ритмичного сердцебиения.
Для лечения различных видов аритмий применяют как лекарственные, так и хирургические методы лечения. Среди хирургических методов лечения самым распространенным является катетерная аблация.
Что такое аблация?
Появление методики катетерных аблаций стало результатом интенсивного развития науки и появления новых медицинских технологий за последние 20 лет.
Сегодня метод катетерной аблации широко распространен во всем мире (более 1 млн операций ежегодно) и является единственным методом лечения, позволяющим радикально устранить значительную часть нарушений ритма сердца у человека.
Виды катетерных аблаций
Наиболее часто в клинической практике используется ток сверхвысокой (радио) частоты — 500 кГц. Такой вид аблации называется – радиочастотная катетерная аблация (РЧА). Воздействия радиочастотной энергии осуществляются с помощью специальных управляемых катетеров, устанавливаемых в сердце под рентгеновским контролем. (Рис. 3)

Рисунок 3 Расположение катетеров в сердце во время РЧА.
Другой вид воздействия на источник аритмии основан на быстром, глубоком и локальном охлаждении тканей сердца. Такой вид катетерной аблации получил название катетерная криоаблация. Наиболее часто катетерная криоаблация применяется для лечения фибрилляции предсердий, для этого используется специальный катетер-криобаллон. Такой вид операции называется катетерная баллонная криоаблация. (Рис. 4)

Рисунок 4 Расположение баллона в левом предсердии во время криоаблации.
Какие виды аритмий можно устранить с помощью катетерной аблации?
Преимущества катетерной аблации
Лечение нарушений сердечного ритма может быть медикаментозным или интервенционным (хирургическим). Следует учитывать, что медикаментозное лечение предусматривает длительный, нередко пожизненный прием антиаритмических препаратов. Прекращение приема лекарств или уменьшение дозы создает условия для рецидива аритмии. Кроме того, использование лекарственных средств часто невозможно из-за побочных эффектов или противопоказано из-за наличия сопутствующих заболеваний сердца.
Сейчас международные и отечественные рекомендации по лечению нарушений сердечного ритма рассматривают метод катетерной аблации в качестве основного метода лечения значительной части нарушений ритма. Подобные рекомендации основаны на том, что катетерная аблация позволяет устранить аритмию не прибегая в дальнейшем к использованию антиаритмических препаратов.
В соответствии с рекомендациями, аблация рекомендуется в следующих случаях:
— в качестве основного метода лечения при аритмиях, где использование катетерной аблации сопровождается высокой эффективностью и безопасностью (наджелудочковые тахикардии, трепетание предсердий)
-в качестве альтернативного вида лечения, как правило, при неэффективности лекарственной терапии или развитии побочных эффектов антиаритмических препаратов (фибрилляция предсердий, желудочковые аритмии)
Перед проведением РЧА в отделении выполняется необходимое обследование (анализы крови, инструментальные методы диагностики) в течение, как правило, 2-3 дней. В день операции пациент не завтракает, непосредственно перед операцией надевает компрессионный трикотаж (противотромбоэмболические чулки или эластичные бинты).

РЧА выполняется интервенционными аритмологами в рентгеноперационной, оснащенной современным оборудованием для диагностики и интервенционного лечения.
В качестве первого этапа операции проводится т.н. внутрисердечное электрофизиологическое исследование (ВЭФИ), целью которого является уточнение вида тахиаритмии и поиск источника аритмии. (Рис.3 и Рис.4)
Для этого выполняют пункцию сосудов (бедренной вены и, при необходимости, артерии), под рентгеновским контролем проводятся специальные диагностические электроды. При проведении ВЭФИ проводится электрическая стимуляция сердца различных отделов сердца в соответствии с диагностическими алгоритмами. Это позволяют установить точный диагноз и определить локализацию источника аритмии.
В ряде случаев (при фибрилляции предсердий) в качестве анестезиологического пособия используется ингаляционный наркоз, в остальных случаях – местная анестезия.
Продолжительность операции определяется ее объемом и занимает от 1.5 до 3-х часов.
После РЧА на место прокола сосуда накладывается давящая повязка и пациент переводится в послеоперационную палату, где в течение не менее 12 часов находится под контролем врача анестезиолога-реаниматолога. Все это время пациент соблюдает строгий постельный режим.

Для исключения возможных осложнений после РЧА всем пациентам проводится комплексное послеоперационное обследование.
В среднем период госпитализации для проведения РЧА не превышает 5 дней.
Безопасность и эффективность
Эффективность катетерной аблации в зависимости от вида аритмии составляет от 70 до 99%. Риск потенциальных осложнений после операции, как правило, не превышает 1%, однако может достигать 4-5% для наиболее сложных нарушений сердечного ритма. Принятие решения о проведение интервенционного лечения в каждом случае принимается нашими специалистами с учетом мнения пациента на основе полной информации о пользе и потенциальных рисках хирургического лечения.
Что такое Фибрилляция предсердий?
При фибрилляции предсердий (мерцательной аритмии) вместо регулярного сердечного ритма в предсердиях возникают множественные электрические волны, приводящие к хаотичным сокращениям обоих предсердий с очень высокой частотой. [Рис. 5]

Рисунок 5. Фибрилляция предсердий
Фибрилляция предсердий (мерцательная аритмия), как правило, проявляется учащенным нерегулярным сердечным ритмом, одышкой, плохой переносимостью физических нагрузок. Нередко фибрилляция предсердий протекает бессимптомно и обнаруживается случайно при регистрации ЭКГ.
Нередко у пациентов с фибрилляцией предсердий (мерцательной аритмии) обнаруживается еще один вид нарушений сердечного ритма – трепетание предсердий. [ Рис.6 ]

Рисунок 6. Типичное трепетание предсердий.
Симптомы трепетания предсердий мало отличаются от фибрилляции предсердий. Точная диагностика этих нарушений ритма и тактика лечения должен определять врач кардиолог-аритмолог.
Зачем и как лечить фибрилляцию предсердий?
Лечение фибрилляции предсердий ставит своей целью: 1) устранение симптомов аритмии, т.е. улучшение качества жизни пациентов; 2) устранение угрозы развития сердечной недостаточности; 3) профилактика тромбоэмболических осложнений.
По данным мировой медицинской статистики фибрилляция предсердий (мерцательная аритмия) – самое часто встречающееся (1-2 % в популяции) нарушение сердечного ритма. У значительной части пациентов (до 40%) ФП носит бессимптомный характер. У этой категории больных медикаментозное антиаритмическое или немедикаментозное лечение (катетерная аблация) ФП, как правило, не проводится. Лечение этих пациентов заключается в контроле частоты сердечного ритма и назначении антикоагулянтов для профилактики тромбоэмболических осложнений.
Пациентам, у которых фибрилляция предсердий сопровождается описанными выше симптомами, назначают постоянную антиаритмическую терапию, направленную на профилактику рецидивов ФП. Приблизительно у одной трети среди всех больных с ФП удается подобрать эффективный антиаритмический препарат или их комбинацию.
У 30% больных с симптомной, плохо переносимой фибрилляцией предсердий не удается подобрать эффективную антиаритмическую терапию, либо прием антиаритмических средств противопоказан, сопровождается развитием побочных эффектов или пациенты не хотят придерживаться тактики длительного консервативного медикаментозного лечения. Этой категории больных в соответствии с современными международными и российскими рекомендациями показано проведение катетерной аблации.
Следует подчеркнуть, что выбор вариантов лечения в каждом конкретном случае – задача кардиолога-аритмолога с учетом мнения пациента и объективных медицинских данных.
Катетерная и хирургическая аблация
В зависимости от формы фибрилляции предсердий (пароксизмальная, персистирующая или постоянная), наличия другой патологии со стороны сердечно-сосудистой системы и сопутствующих заболеваний применяются 3 разновидности катетерной (или хирургической) аблации:
· катетерная аблация (деструкция) АВ узла – разновидность внутрисердечной катетерной аблации, которая применяется в тех случаях, когда ФП сопровождается стойко высокой частотой сердечных сокращений при невозможности медикаментозного контроля или радикального устранения ФП. Аблация АВ узла проводится только после имплантации искусственного водителя ритма (кардиостимулятора).
РЧА или криоаблация?

Рисунок 7. Левое предсердие и легочные вены. Мультиспиральная компьютерная томография
Именно поэтому, большинству пациентов с пароксизмальной и персистирующей формами фибрилляции предсердий показано выполнение катетерной аблации (изоляции) легочных вен.
Как это работает?
При радиочастотной катетерной аблации изоляция легочных вен достигается нанесением большого количества точечных воздействий с использованием тока высокой частоты. Эти воздействия должны сформировать непрерывную цепь из множества последовательных коагуляционных некрозов вокруг каждой из вен [рис.8A]. При использовании другой технологии — баллонной криоаблации [видео 1] зона некроза вокруг вен создается благодаря воздействию низкой температуры (до — 60ºС) в криобаллоне, расположенном последовательно в каждом из устьев легочных вен [рис.8Б].

Рис. 8А — Радиочастотная катетерная аблация (РЧА); 1-циркулярный диагнотический электрод типа “Lasso”, 2- катетер для РЧА
Рис. 8Б — Катетерная баллонная криоаблация: 3- криобаллон
Видео 1. Баллонная криоаблация.
В большинстве случаев полная изоляция достигается однократным криовоздействием в течение нескольких минут, что является безусловным преимуществом перед радиочастотной аблацией. Оба вида катетерных аблаций проводятся в рентгеноперационной под наркозом или в условиях глубокой седации. Данные вмешательства являются высокотехнологичными видами медицинской помощи и должны выполняться квалифицированными специалистами с достаточным опытом интервенционных вмешательств.
Эффективность и безопасность
Общепринятым определением эффективности катетерной аблации при ФП считается отсутствие любых предсердных аритмий после операции без применения антиаритмических средств. Контроль за эффективностью осуществляется клинически (самоконтроль пациентов) или с использованием систем длительной регистрации ЭКГ (ХМ ЭКГ или специальные имплантируемые регистраторы сердечного ритма).
У пациентов с персистирующей формой ФП, т.е. с аритмией длительностью более 7 дней, а также требующей для восстановления синусового ритма проведения медикаментозной или электрической кардиоверсии, ожидаемая эффективность катетерных аблаций – около 50-60%.
Если после катетерной аблации ФП рецидивирует с прежней частотой и длительностью, оправданным является проведение повторного вмешательства.
Осложнения при катетерной аблации ФП могут проявляться в виде повреждения сосудов в месте пункции, перфорации стенки сердца с развитием тампонады, образование тромбов в полости сердца и тромбоэмболическими осложнениями, термическим повреждением пищевода, развитием пареза диафрагмального нерва и рядом других. Применение современных высокотехнологичных методов контроля во время внутрисердечных вмешательств, достаточный опыт и квалификация врача позволяет выполнять данные вмешательства эффективно и без значительного риска развития осложнений.
Катетерная аблация ФП в отделе клинической электрофизиологии и рентгенхирургии нарушений ритма
Интервенционная аритмология – одно из основных направлений в научной и клинической работе отдела клинической электрофизиологии с момента его основания в 1990 г. Почти 20 лет насчитывает опыт лечения различных нарушений сердечного ритма с использованием технологии катетерных аблаций.
С 2012 года в отделе был внедрен метод катетерных аблаций при ФП. Сегодня приоритетным методом, используемым в клинической практике отдела клинической электрофизиологии при немедикаментозном лечении ФП является метод баллонной криоаблации. Этот выбор основан на том, что криоаблация при ФП не уступает по эффективности радиочастотной, являясь при этом наиболее безопасным методом интервенционного лечения ФП, что было доказано при анализе многолетнего опыта ведущих мировых центров в лечении ФП.
Радиочастотная аблация пароксизмальных наджелудочковых тахикардий
Наиболее часто встречаются следующие виды пароксизмальных наджелудочковых тахикардий:
-Пароксизмальная атриовентрикулярная узловая реципрокная тахикардия или АВ узловая тахикардия. Она характеризуется наличием врожденной аномалии – дополнительного пути в АВ-узле, который в норме проводит импульс от предсердий к желудочкам. Эта аномалия и является причиной возникновения тахикардии (рис. 9);

Рис. 9. Пароксизм АВ-узловой тахикардии на ЭКГ.
-Пароксизмальная тахикардия при синдроме Вольфа-Паркинсона- Уайта (синдром WPW) тоже возникает вследствие врожденной аномалии – дополнительного пути между предсердиями и желудочками (п. Кента). (Рис. 10);

Рис.10 Пучок Кента левой боковой локализации
-Предсердная тахикардия может иметь источник как в левом, так и в правом предсердиях (рис.11), и может быть следствием сопутствующих заболеваний сердца (ишемическая болезнь сердца, гипертоническая болезнь или пороки клапанов), либо иметь т.н. идиопатический (без сопутствующей патологии) характер.

Рис.11 Источники предсердной тахикардии в левом предсердии (обозначено стрелками)
ЭКГ, зарегистрированная во время пароксизма тахикардии, зачастую не позволяет поставить точный диагноз.
Уточнить его позволяют такие методы обследования как чреспищеводная электрокардиостимуляция (ЧПЭС) или внутрисердечное электрофизиологическое исследование (ВЭФИ), которые являются стандартными методами диагностики аритмий.
Хирургическое лечение вышеперечисленных типов тахикардий с помощью радиочастотной аблации (РЧА) позволяет полностью избавиться от аритмии, эффективность метода составляет 97-99%. При этом риск потенциальных осложнений РЧА, как правило, не превышает 1%.
При желудочковых тахикардиях патологический импульс циркулирует в тканях миокарда правого или левого желудочков.
Этот вид аритмии может встречаться у здоровых лиц без какой-либо серьезной патологии сердца. Зачастую эти нарушения ритма сердца имеют доброкачественное течение и не всегда требуют лечения.
В других случаях желудочковые тахикардии могут быть следствием таких серьезных заболеваний, как перенесенный инфаркт миокарда, что может стать причиной внезапной сердечной смерти. (Рис .12)

Рисунок 12 Желудочковая тахикардия
В настоящее время для лечения желудочковых тахикардий как правило используют немедикаментозные методы лечения, такие как радиочастотная аблация (РЧА) или имплантация кардиовертера-дефибриллятора.
Для выбора оптимального метода лечения необходимо проведение всестороннего обследования.
Читайте также: