Гепатит в лечение в стационаре сколько времени
Лечение гепатита C – одна из наиболее сложных задач, стоящих перед современной медициной. С момента открытия вируса и до теперешнего времени схема терапии заболевания претерпела серьезные изменения. Изначально для борьбы с вирусом использовался интерферон. В 2013 году появилось первое по-настоящему эффективное противовирусное средство софосбувир, гарантирующее высокие показатели и позволившее отказаться от лечения гепатита C в больнице. В течение последующих нескольких лет производители представили еще несколько препаратов, которые успешно используются для комплексной терапии HCV в больницах и при амбулаторном лечении.
Как лечат гепатит C: в больнице или амбулаторно, и к кому обратиться за помощью?
Для прохождения диагностики, получения консультации и прохождения терапии необходимо обратиться к узкопрофильному специалисту – гепатологу. К задачам, выполняемым врачом, относится диагностика и лечение печени и желчевыводящих путей. Основными направлениями работы гепатолога является борьба с тяжелыми патологиями, а также профилактика печеночных заболеваний.
К данной категории относится несколько категорий заболеваний, среди которых присутствуют инфекционные и токсические гепатиты, а также лучевая и аутоиммунная патология. Самым обширным классом являются заболевания инфекционного происхождения. Широкое распространение получил гепатит А, В, С, при этом наиболее опасным, по мнению специалистов, остается ВГС. Как правило, диагностика инфекции носит случайный характер, так как HCV не имеет выраженной симптоматики. Пациент может узнать о наличии инфекции во время прохождения плановых медицинских осмотров, а также при проведении диагностики других заболеваний.
Когда и как лечат гепатит в больнице?
В настоящее время лечение HCV проводится амбулаторно. Однако в некоторых случаях обойтись без госпитализации не удастся из-за риска возникновения осложнений.
Лечение гепатита C может понадобиться при наличии у пациента коинфекции. Наиболее опасными комбинациями остается сочетание HCV с циррозом и ВИЧ-инфекцией. Кроме этого, сложности могут возникнуть при почечной и печеночной недостаточности. Во всех указанных случаях пациентам требуется дополнительное наблюдение с постоянным мониторингом состояния, обеспечить которое можно только в условиях стационара.
Во время амбулаторного лечения пациенту не нужно менять привычный образ жизни – достаточно придерживаться диеты и исключить серьезные физические нагрузки. Кроме этого, специалисты рекомендуют отказаться от длительного пребывания на солнце, визитов в солярии, в также употребления спиртных напитков. Посещать гепатолога следует в установленные врачом сроки.
Чем лечат гепатит C в больницах и при амбулаторной терапии?
Для лечения HCV как в стационаре, так и амбулаторно используется комплекс противовирусных средств прямого действия: софосбувира, велпатасвира, даклатасвира и ледипасвира. На фармацевтическом рынке присутствует несколько категорий продукции, к которым относятся оригинальные препараты и сертифицированные дженерики.
Производством оригинальных лекарственных средств данной группы занимаются несколько биофармацевтических компаний: Gilead Sciences и Bristol-Myers Squibb. Свою продукцию производители выпускают под торговыми марками Sovaldi, Daklinza, Epclusa и Harvoni. ПППД, предназначенные для лечения гепатита C, представляют собой мощные ингибиторы РНК-полимеразы и белка NS5A, которые необходимы вирусу для процесса репликации. Под действием препаратов процессы размножения клеток и распространение инфекции в организме полностью прекращаются. Новые блокираторы обладают широким спектром преимуществ. К ним относятся высокие показатели УВО, минимальное количество побочных эффектов и безопасность. Главным недостатком оригинальных ПППД является высокая стоимость, которая достигает $100 000 за курс лечения.
Наряду с дорогостоящими препаратами американского производства для терапии гепатита C используются дженерики. Лекарственные средства этой группы представляют собой высокоэффективные аналоги, выпускаемые индийскими производителями согласно лицензии. Препараты имеют идентичный оригиналу состав, гарантирующий эффективность противовирусной терапии. Изготовление дженериков этой группы разрешено нескольким фармацевтическим компаниям из Индии. К ним относятся Hetero Drugs, Natco Pharma, Natco/Aprazer и др. Спектр препаратов для борьбы с HCV достаточно обширен. В линейке компаний представлены ПППД Velpaclear, Ledikast, Sofocure и Daclacure.
Профилактика гепатита C
Помимо диагностики и лечения заболевания в сферу деятельности гепатолога входит предоставление консультаций по вопросам профилактики HCV. Актуальной эта информация является для пациентов, перенесших гепатит, а также тех, кто подвержен риску заражения. В период реабилитации для снижения нагрузки на печень и исключения возможности повторного заражения рекомендуется избежать посещения сомнительных косметологических салонов и медицинских клиник. Кроме этого, необходимо придерживаться схем здорового питания, полностью отказавшись от употребления спиртных напитков. Не менее важный фактор – отказ от приема лекарственных средств без консультации с врачом.

В больницу с гепатитом С кладут в том случае, если человек ослаблен, болезнь протекает тяжело, с яркими клиническими признаками – тошнота, желтушность кожных покровов, изменение цвета кала и мочи, утомляемость. Если состояние больного удовлетворительно, а результаты анализов незначительно выходят за пределы нормы, то доктор рекомендует амбулаторное лечение.
Кладут ли в стационар при гепатите С
Вирусный гепатит С – тяжелое инфекционное заболевание печени. На острой стадии больных могут положить в больницу, где они находятся под постоянным наблюдением медицинского персонала. Это дает возможность проконтролировать ход лечения, оценить его динамику.
Болезнь зачастую характеризуется малосимптомным течением, но при отсутствии медицинской помощи может перейти в хроническую форму, опасную развитием цирроза или рака. Чтобы не допустить таких тяжелых осложнений, важно вовремя назначить качественное лечение. Современной противовирусной терапией в большинстве случаев удается купировать развитие инфекции и достигнуть стойкой ремиссии. Препараты нового поколения Софосбувир, Даклатасвир, Асунапревир способны излечить от болезни с вероятностью 97-99%.
Больных с подозрением на гепатит С кладут в инфекционное отделение больницы и проводят лечебно-диагностические мероприятия:
- ряд анализов крови для определения типа инфекции и концентрации вируса в крови;
- инструментальное обследование печени;
- постановка диагноза по результатам диагностики;
- назначение противовирусной терапии, мониторинг состояния пациента.
Больным при тяжелой форме гепатита показано комбинированное лечение. В этом случае они одновременно принимают несколько сильнодействующих препаратов. Такая терапия может давать побочные эффекты. Гепатолог, наблюдая за состоянием пациента в больнице, при необходимости корректирует лечение, чтобы не допустить ухудшения состояния.
Как лечат гепатит в больнице
Многих интересует, сколько лежат в больнице с гепатитом С. В зависимости от тяжести течения, лечение гепатита в стационаре может продолжаться от 4 до 12 недель. Длительность терапии зависит также от состояния больного, объема фиброзных изменений печени (перерождения печеночной ткани), наличия сопутствующих инфекций. Определяя динамику, доктор периодически направляет больного на повторное обследование.
Врач-гепатолог, после того как пройден основной курс лечения, составляет для больного схему дальнейшей терапии. После выписки из больницы человек становится на учет в поликлинике по месту жительства и продолжает лечить печень до достижения состояния ремиссии.
Человек, перенесший гепатит, является вирусоносителем. Раз в полгода его приглашают в больницу на повторные анализы для контроля показателей вирусной нагрузки.
Можно ли подхватить вирус в клинике
Статистика показывает, что в России довольно высок процент внутрибольничных заражений вирусным гепатитом С. От общего числа больных доля заразившихся при получении медицинской помощи составляет 11,7%
Из всех случаев инфицирования гепатитом С в сфере медицины большая часть приходится на стоматологические больницы (76%). При проведении медицинских манипуляций в больницах заражаются 16% пациентов, а при переливании крови – 7%. Каждый человек, обратившийся за помощью в медицинское учреждение, попадает в группу риска и с определенной долей вероятности может быть заражен вирусным гепатитом С.
Не так давно в прессе обсуждался случай, произошедший в онкологическом отделении Амурской городской клинической больницы. В конце декабря 2018 года дети, проходившие там лечение, были заражены гепатитом С по причине многократного использования персоналом одноразовых перчаток и катетеров.
Все виды инвазивных (основанных на введении в организм медицинских инструментов) вмешательств являются потенциально опасными и могут стать причиной заражения пациента. Наиболее часто передача вируса гепатита С происходит в следующих случаях:
- при многократном использовании шприцев и скарификаторов для забора крови;
- при гастро- и бронхоскопии при использовании эндоскопического оборудования с некачественно простерилизованными загубниками и гибкими шлангами;
- при проведении процедуры иглоукалывания грязными иглами;
- во время хирургической операции плохо обработанными инструментами;
- при гинекологическом, урологическом, проктологическом инструментальном обследовании.
Вирус гепатита С очень стоек, для защиты от него нужна качественная стерилизационная обработка. Известны случаи выживания инфекции даже после автоклавирования. Чтобы заразить человека, достаточно одного микрона инфицированной крови – микроскопической капли.
Современная медицинская аппаратура очень сложна, поэтому требует применения передовых методов стерилизации. Термическая стерилизация встречает все больше ограничений. На сегодняшний день оснащенность медицинских учреждений современными аппаратами для стерилизации составляет всего 60%, а имеющееся оборудование часто изношено и не соответствует существующим нормативом.
На число внутрибольничных заражений влияет не только качество обработки медицинских инструментов, но и количество пациентов, у которых гепатит С выявляется как сопутствующая инфекция при поступлении в больницу. Эти больные – еще один потенциальный источник заражения для других пациентов и медицинского персонала.
Что делать, если в больнице заразили гепатитом С
Если пациент уверен, что заражение гепатитом С произошло в больнице, то ему предстоит собрать доказательную базу, включая выписки из истории болезни и медкарты, свидетельствующие, что результаты анализов на наличие вируса в крови перед поступлением в медицинское учреждение были отрицательными. Стоит попытаться найти других пациентов, заболевших гепатитом С после пребывания в этой больнице (особенно, если речь идет о заражении детей). Легче действовать, объединив усилия.
Затем, пострадавший должен обратиться в вышестоящую организацию (Департамент здравоохранения при Государственной администрации) с жалобой, которая будет рассмотрена в месячный срок. Кроме того, больной имеет право обратиться в суд с иском на виновную организацию и требованием возместить причиненный моральный ущерб и расходы на лечение.
Главное доказательство правоты пациента – заключение судебно-медицинской экспертизы, подтверждающее, что в данной ситуации было возможно заражение.
Если суд признает правоту пациента, то медицинское учреждение должно будет компенсировать нанесенный вред в размере, определенном судом, в зависимости от характера физических и нравственных страданий потерпевшего, с учетом требований разумности и справедливости (статья 1101 Гражданского Кодекса РФ).
Можно ли работать в медицине человеку с ВГС

Лечение гепатита В такое же, как и при гепатите А. Тем не менее при выработке терапевтической тактики необходимо учитывать, что гепатит В, в отличие от гепатита А, нередко протекает в тяжелой и злокачественной формах, кроме того, возможно хроническое течение болезни, даже формирование цирроза. Поэтому конкретные рекомендации по лечению больных гепатитом В должны быть более детальным, чем при лечении больных гепатитом А.
В настоящее время нет принципиальных, возражений против того, чтобы пациенты с легкими и среднетяжелыми формами гепатита В лечились в домашних условиях. Результаты такого лечения не хуже, а по некоторым показателям даже лучше, чем в стационаре, но, учитывая, что в поликлинических условиях бывает непросто организовать квалифицированное обследование и наблюдение за больными, можно рекомендовать в качестве временной меры госпитализацию всех больных острым гепатитом В.
Конкретные рекомендации в отношении двигательного режима, лечебного питания и показания к их расширению такие же, как и при гепатите А; следует лишь учитывать, что сроки всех ограничений при гепатите В обычно несколько увеличиваются в полном соответствии с длительностью течения болезни.
Обобщенно можно сказать, что при гладком течении болезни все ограничения в двигательном режиме и питании должны быть сняты через 3-6 мес от начала заболевания, а занятия спортом можно разрешить через 12 мес.
Лечение гепатита В легкой и среднетяжелой формы
Медикаментозная терапия проводится по тем же принципам, что и при гепатите А, то есть всем больным назначают фосфоглив: детям до 3 мес по 1/2 капсулы, от 3 до 7 лет — по 1 капсуле, от 7 до 10 лет — по 1,5 капсулы, старше 10 лет и взрослым — по 2 капсулы 2-3 раза в сутки в течение 10-30 сут. В дополнение к этой базисной терапии при среднетяжелых и тяжелых формах гепатита В можно применять интерферон альфа-2а (виферон, роферон-А, интрон А и др.) по 1-3 млн ЕД 1 раз в сутки в течение 10-20 сут. При необходимости лечение можно продолжать по 1-3 млн ЕД 3 раза в неделю до выздоровления. В остром периоде гепатита В обоснованно назначение инозина (рибоксин), желчегонных препаратов, а в периоде реконвалесценции — легалона, карсила.
При лёгкой форме гепатита В ограничиваются базисным лечением гепатита B (диета № 5, дробное питьё, щадящий двигательный режим). Больным среднетяжёлой формой гепатита В по определённым показаниям (выраженная интоксикация, изменения биохимических показателей, настораживающие в плане развития тяжёлого течения) проводят дезинтоксикационную терапию: внутривенно вводят 5% раствор глюкозы, полиионные растворы, до 500-1000 мл/сут.
Лечение гепатита В тяжелой формы
При тяжёлой форме гепатита В назначают строгий постельный режим, диету № 5а. Проводят инфузионную терапию с использованием тех же растворов, что и при среднетяжёлой форме до 2,0 л, сут. Диурез форсируют фуросемидом (40 мг/сут). Комплексное лечение включает также гипербарическую оксигенацию и плазмаферез. Показано введение криоплазмы до 200-600 мл/сут и/или 10-20% раствора альбумина 200-400 мл/сут.
При тяжелых формах болезни с целью детоксикации внутривенно капельно вводят реополиглюкин, 10% раствор глюкозы общим объемом до 500-800 мл/сут, а также назначают глюкокортикоиды из расчета 2-3 мг на 1 кг массы тела (по преднизолону) в сутки в течение первых 3-4 дней (до клинического улучшения) с последующим быстрым уменьшением дозы (общий курс не более 7-10 сут). У детей первого года жизни показанием к назначению глюкокортикоидов являются и среднетяжелые формы болезни.
В случае нарастания интоксикации, появления признаков острой печеночной энцефалопатия больных переводят в палату (отделение) интенсивной терапии. Объём вводимой внутривенно жидкости рассчитывают с учётом диуреза. Целесообразно назначение 10% раствора глюкозы. 10% раствора альбумина, аминокислотных смесей. Показан плазмаферез. Угроза развития дистрофии печени диктует необходимость применения ингибиторов протеолиза (апротинин 50 000 ЕД внутривенно капельно 2 раза в сутки). Кроме того, учитывая возможность развития прогрессирующей коагулопатии, в целях профилактики геморрагического синдрома вводят внутривенно 100 мл 5% раствора аминокапроновой кислоты, свежезамороженную плазму, внутримышечно применяют этамзилат. Для предотвращения прогрессирования отёка-набухания мозга назначают дексаметазон внутривенно в дозе 0,15-0,25 мг(кгхсут). внутривенное введение 10% раствора маннитола в дозе 0,5-1,0 г/кг. Диурез форсируют фуросемидом в дозе 40-60 мг/сут внутривенно или внутримышечно. Проводят оксигенотерапию интраназальным введением 30-40% кислородно-воздушной смеси и коррекцию кислотно-основного состояния 4% раствором натрия бикарбоната. Психомоторное возбуждение купируют 20% раствором натрия оксибата (0,05-0,1 г/кг медленно внутривенно на 5-40% растворе глюкозы), диазепам внутривенно медленно 10 мг. При нарушении сознания, трудно купируемом возбуждении, нестабильной гемодинамике и наличии выраженного метаболического ацидоза больного переводят на ИВЛ. Для предотвращения кишечной аутоинтоксикации вводят (через постоянный желудочный зонд) плохо всасывающиеся антибиотики (канамицин по 1 г 4 раза в день перорально), для профилактики желудочно-кишечных кровотечений применяют антисекреторные препараты (ранитидин по 100 мг 2 раза в день перорально). Необходимы высокие очистительные клизмы дважды в день. Проведённые неоднократно исследования показали неэффективность препаратов интерферона и больших доз глюкокортикоидов при фульминантном вирусном гепатите В.
Больным вирусным гепатитом В с выраженным холестатическим компонентом назначают препараты урсодезоксихолевой кислоты (урсофальк 8-10 мг/кг массы тела в сутки), лигнин гидролизный.
Исходы гепатита В, прогноз
Прогноз для жизни в целом благоприятный, летальность составляет менее 1%. Выздоровление — самый частый исход ОГВ. наступает в сроки от 1 до 6 мес после выписки из стационара более чем у 90% реконвалесцентов. При вирусном гепатите В может быть затяжное (до 6 мес) течение и формирование хронического (более 6 мес) течения. Признаки хронизации — сохраняющаяся гиперферментемия, персистенция HBsAg и HBeAg в сыворотке крови более 6 мес.
Реконвалесценты вирусным гепатитом В могут приступить к учёбе, работе не ранее чем через 3-4 нед после выписки из больницы при условии нормализации самочувствия и активности печёночных ферментов (допустимо значение, превышающее 2 нормы, у лиц. не занятых физическим трудом). На 3-6 мес реконвалесцентов освобождают от занятий спортом и физкультурой и тяжёлой физической нагрузки. В течение полугода противопоказаны плановые профилактические прививки.
Срок диспансеризации реконвалесцентов составляет 12 мес; снятие с учёта производят только после стойкой нормализации показателей клинико-биохимических исследований и двукратных отрицательных результатов на наличие HBsAg. Реконвалесценты с сохраняющейся НВs-антигенемией представляют группу риска по возможности присоединения дельта-вирусной инфекции, и в связи с этим пациентам рекомендуется избегать парентеральных вмешательств, которые можно отложить (протезирование зубов, плановые операции и т.д.) до момента исчезновения HBsAg из крови.
Выписка из стационара и диспансерное наблюдение
Выписка реконвалесцентов гепатита В проводится по тем же клиническим показаниям, что и при гепатите А. Обычно больные выписываются на 30-40-е сутки от начала болезни; при этом допускаются умеренная гепатомегалия, гиперферментемия, диспротеинемия. При выписке из стационара пациенту выдается памятка с указанием рекомендуемого режима и диеты. В случае если у пациента в момент выписки все еще выявляется НВsАg, сведения об этом вносятся в карту/ амбулаторного наблюдения и сообщаются на санитарно-эпидемиологическую станцию по месту жительства.
Последующее наблюдение за реконвалесцентами лучше проводить в консультативно-диспансерном кабинете, организованном при инфекционном стационаре. При отсутствии такого кабинета диспансерное наблюдение за перенесшими гепатит В должен осуществлять непосредственно лечащий врач, Опыт работы нашей клиники показал, что целесообразна организация отдельного консультативно-диспансерного кабинета. В этом случае удается не только обеспечить преемственность наблюдения и высокий уровень обследования, но и оказывать консультативно-методическую помощь врачам поликлиники.
Методика обследования, сроки, периодичность диспансерного наблюдения за реконвалесцентами гепатита В регламентированном приказом Минздрава.
Первый диспансерный осмотр проводится не позже чем через 1 мес после выписки из стационара, последующие -• через 3, 6, 9 и 12 мес. При отсутствии субъективных жалоб и отклонении от нормы биохимических показателей реконвалесценты снимаются с диспансерного учета, а при наличии продолжают обследоваться 1 раз в месяц до полного выздоровления,
Регламентированные календарные сроки диспансерного наблюдения нельзя считать абсолютными. Исследования последних лет показали, что при гепатите В полное восстановление структуры и функции печени происходит в течение первых 3-6 мес от начала болезни и, кроме того, типичные формы не приводят к формированию хронического гепатита. Это позволяет считать, что при нормальных клинико-лабораторных данных и отсутствии субъективных жалоб реконвалесценты гепатита В могут быть сняты с диспансерного учета уже через 6 мес от начала болезни.
Пациенты со значительными или с нарастающими клинико-лабораторными изменениями, а также с обострением заболевания или подозрением на формирование хронического гепатита повторно госпитализируются для уточнения диагноза и продолжения лечения. Повторной госпитализации подлежат и те пациенты, у которых при отсутствии признаков хронического гепатита имеется стойкая НВs-антигенемия.
Окончание диспансерного наблюдения и снятие с учета осуществляются в случаях, когда при двух очередных исследованиях фиксируется нормализация клинических и биохимических данных, а в крови не выявляется НВsАg.
Диспансерное наблюдение необходимо и за пациентами, получившими трансфузии препаратов крови (плазма, фибриноген, лейкоцитарная масса, эритромасса и др.). Особенно это касается детей первого года жизни. Срок диспансеризации — 6 мес после последней гемотрансфузии. В этот период ребенка осматривают ежемесячно и при первом подозрении на гепатит госпитализируют в инфекционный стационар. В сомнительных случаях прибегают к исследованию сыворотки на активность печеночно-клеточных ферментов.
Система реабилитационных мероприятий при гепатите В такая же, как и при гепатите А. Она предусматривает регламентацию допустимых физических нагрузок, пищевые ограничения, применение лекарственных препаратов и др.
При благоприятном течении болезни дети могут быть допущены в дошкольные учреждения или к занятиям в школе через 2-4 нед после выписки из стационара. Школьники освобождаются от занятий физкультурой на 6 мес, а от участия в соревнованиях — на 1 год. В течение этих сроков разрешаются занятия лечебной физкультурой и другие дозированные физические нагрузки.
Перенесенный гепатит В не является противопоказанием к проведению активной иммунизации согласно календарю прививок. В этих случаях отказ от вакцинации по своим последствиям может принести больше вреда, чем возможные нежелательные влияния вакцинальной реакции на ход репаративного процесса в печени у реконвалесцента вирусного гепатита. То же можно сказать и в отношении оперативных вмешательств. Оно, в реконвалесцентном периоде вирусных гепатитов не приводит к существенному ухудшению функционального состояния печени и не влияет на сроки выздоровления. Б каждом конкретном случае вопрос об оперативном вмешательстве должен решаться индивидуально.
В уточнении нуждаются и рекомендации в отношении пищевых ограничений как фактора, способствующего более гладкому течению реконвалесцентного периода. Диета при гепатите В должна быть максимально полноценной даже в остром периоде болезни, тем более в периоде реконвалесценции. Ограничения должны касаться лишь жирных, чрезмерно острых, соленых блюд, а также копченостей, маринадов, соусов, экстрактивных веществ. Рекомендации в отношении предписанной диеты должны быть указаны в памятке, выдаваемой каждому реконвалесценту при выписке из стационара.
В системе реабилитационных мероприятий большое значение придается психотерапевтическому воздействию. Положительное влияние оказывают госпитализация де гей вместе с родителями, ранняя выписка из стационара, прогулки на свежем воздухе, обследование и лечение в условиях, максимально приближенных к амбулаторным. В то же время нельзя не согласиться с рекомендацией многих те патологических центров проводить долечивание реконвалесцентов острого гепатита В в условиях местных санаториев и тем более — в специальных реабилитационных отделениях. Наилучших результатов удается добиться при лечении на дому или ранней выписке реконвалеспентов из стационара, то есть при организации индивидуального ухода и лечения, позволяющих избежать наслоения других интеркуррентных инфекций и суперинфицирования другими гепатотропными вирусами. Вместе с тем в индивидуальном порядке реконвалесценты, перенесшие гепатит В, могут быть направлены для долечивания в специализированные местные санатории или на известные курорты (Железноводск, Друскининкай, Ессентуки и др.).
Что нужно знать пациенту?
Вы перенесли острый вирусный гепатит В, и Вам необходимо знать, что исчезновение желтухи, удовлетворительные лабораторные показатели и хорошее самочувствие не служат показателями полного выздоровления, так как полное восстановление здоровья печени наступает в течение 6 мес. С целью предупреждения обострения заболевания и перехода в хроническую форм)’ важно строго соблюдать врачебные рекомендации, относящиеся к последующему наблюдению и обследованию в условиях поликлиники, режиму дня. диете, а также к условиям труда.
Режим при гепатите В
Возвращение к трудовой деятельности, связанной с большим физическим напряжением или профессиональными вредностями, допустимо не ранее чем через 3-6 мес после выписки. До этого возможно продолжение трудовой деятельности в облегчённых условиях.
После выписки из стационара следует остерегаться переохлаждения и избегать перегревания на солнце, не рекомендуют поездки на южные курорты на протяжении первых 3 мес. Также следует остерегаться приёма медикаментов, оказывающих побочное (токсическое) влияние на печень. После нормализации биохимических показателей крови на протяжении 6 мес запрещается участие в спортивных соревнованиях. Переболевшие острый гепатит В освобождаются от профилактических прививок на 6 мес. Занятия спортом ограничиваются лишь комплексом лечебной гимнастики.
Диета при гепатите В
На протяжении 6 мес после выписки необходимо обращать особое внимание на питание, которое должно быть достаточно полноценным, при полном исключении вредных для печени веществ. Алкогольные напитки (в том числе пиво) категорически запрещаются. Питаться в течение дня необходимо регулярно через каждые 3-4 ч, избегая переедания.
Молоко и молочные продукты во всех видах.
Отварное и тушёное мясо — говядина, телятина, куры, индейка, кролик.
Отварная свежая рыба — щука, карп, судак и морская рыба: треска, окунь. ледяная.
Овощи, овощные блюла, фрукты, квашеная капуста.
Крупяные и мучные изделия.
Супы овощные, крупяные, молочные.
Мясные бульоны и супы — нежирные, не чаще 1-2 раз в неделю.
Сливочное масло (не более 50-70 г/сут, для детей — 30-40 г), сливки, сметана.
Яйца — не более 2-3 раз в неделю, белковые омлеты.
Сыр в небольшом количестве, только не острый.
Сосиски говяжьи, колбаса докторская, диетическая, столовая.
Икра лососёвых и осетровых, сельдь.
Помидоры.
Алкогольные напитки.
Все виды жареных, копчёных и маринованных продуктов.
Свинина, баранина, гуси. утки.
Острые приправы — хрен, перец, горчица, уксус.
Кондитерские изделия — торты, пирожные.
Шоколад, шоколадные конфеты, какао, кофе.
Томатный сок.
Врачебное наблюдение и контроль
Обследование перенёсших вирусный гепатит В проводят через 1. 3, 6 мес, а далее в зависимости от заключения диспансерного врача. Снятие с учёта при благоприятном исходе проводят не ранее 12 мес после выписки из стационара.
Помните, что только наблюдение врача-инфекциониста и регулярное лабораторное обследование позволит установить факт Вашего выздоровления или перехода заболевания в хроническую форму. В случае назначения врачом противовирусного лечения Вы должны строго соблюдать режим введения препарата и регулярно приходить на лабораторный контроль показателей крови, так как это позволит максимально снизить вероятность побочного действия препарата и обеспечить контроль над инфекцией.
Явиться на лабораторное обследование нужно в строго назначенный врачом день натощак.
Ваше первое посещение КИЗ поликлиники назначает лечащий врач.
Установленные контрольные сроки повторных врачебных осмотров в поликлинике или гепатологическом центе обязательны для всех, перенёсших вирусный гепатит В. При необходимости Вы можете обращаться в кабинет последующих наблюдений стационаров, или гепатологический центр, или КИЗ поликлиники также и помимо этих сроков.
Довольно часто в современной медицинской практике регистрируется хронический гепатит В. Сколько с ним живут и каковы прогнозы для пациентов? Какими симптомами сопровождается недуг? Ответы на эти вопросы интересуют многих людей, ведь данное заболевание на сегодняшний день считается одним из самых распространенных на планете. Более того, при несвоевременной диагностике и отсутствии лечения гепатит часто заканчивается смертью человека.
Что представляет собой гепатит В?
В большинстве случаев подобные поражения печени наблюдаются при попадании в организм вирусов. Считается, что практически треть населения планеты болеет или ранее переболела данной инфекцией. Примерно в 7% случаев острый гепатит переходит в хроническую форму, которая уже с трудом поддается лечению. Кстати, развитие данного недуга может быть связано и с другими факторами.
Вирусный гепатит и его особенности
Что представляет собой хронический гепатит В? Сколько с ним живут? Существуют ли эффективные методы лечения? Эти вопросы, безусловно, важны, но для начала стоит рассмотреть причины и механизм развития заболевания.
Как уже упоминалось, подобное поражение печение чаще всего связано с проникновением в организм специфических вирусных частичек. Вирус гепатита В выделяется вместе с биологическими жидкостями — это касается не только крови, но также спермы, вагинальных выделений и слюны. Соответственно, подхватить инфекцию очень легко при контакте с зараженным человеком. Согласно исследованиям, в семьях, в которых живет человек с вирусным гепатитом, спустя 5-10 лет заражаются все — вирусные частички распространяются бытовым путем.
Раньше подхватить инфекцию можно было во время инъекции или переливаний крови, посещения стоматологического кабинета и даже маникюра. Сегодня подобное распространение вируса наблюдается редко, так как в обиход вошли одноразовые инструменты, а также эффективное оборудование для стерилизации. Тем не менее к группе риска относятся люди из социально-неблагополучных групп населения, а также работники сферы интимных услуг, наркозависимые личности, а также люди с беспорядочной половой жизнью. Инфекция также может передаваться от матери к ребенку во время беременности.
Другие формы хронического гепатита В
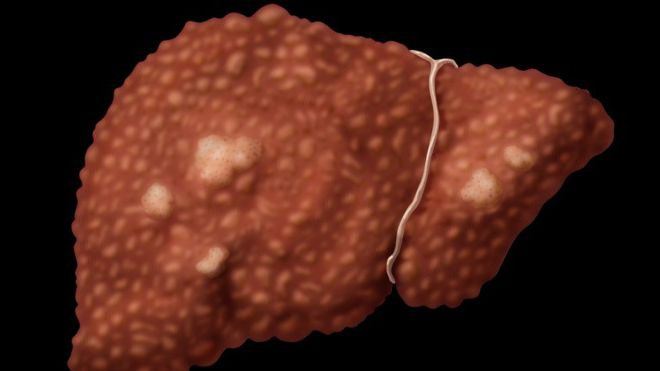
Не только вирусная инфекция может стать причиной развития гепатита В. Есть и другие известные формы данного недуга:
- Аутоиммунный хронический гепатит — заболевание, связанное с генетическими расстройствами в работе иммунной системы, в результате чего она начинает атаковать собственные клетки. Как правило, аутоиммунную реакцию провоцируют те же вирусы гепатита, а также герпеса и некоторые другие группы инфекций.
- Алкогольный гепатит развивается на фоне постоянного, длительного злоупотребления алкоголем. Наблюдается у пациентов с хроническим алкоголизмом.
- Лекарственный хронический гепатит развивается как побочный эффект при бесконтрольном приеме больших доз определенных препаратов, например, антибиотиков, изониазида, мощных обезболивающих лекарств, антикоагулянтов и т. д.
Стадии развития вирусного гепатита
Как выглядит хронический гепатит Б? Симптомы недуга зависят в первую очередь от стадии развития заболевания, которых принято выделять четыре:
- Стадия иммунной толерантности наблюдается в том случае, если заражение пациента произошло в очень юном возрасте. В этот период какие-то проявления недуга отсутствуют. Он, кстати, может быть продолжительным — до 15-20 лет.
- Далее следует активная стадия, при которой наблюдается быстрое размножение вирусных частичек, что сопровождается массовым отмиранием клеток печени. Иногда подобное течение приводит к быстрому развитию цирроза печени. Если же этого не происходит, заболевание переходит в фазу неактивного вирусоносительства — это переход в хроническую форму гепатита.
- Стадия относительного спокойствия, при котором пациент является лишь носителем вируса, также может длиться несколько лет. Активное размножение вирусных частичек не наблюдается.
- Несмотря на то что в неактивный период каких-то серьезных нарушений не наблюдается, организм человека ослаблен и более подвержен воздействию разных инфекций. Заражение вирусов, будь то простой герпес или даже простуда, может спровоцировать реактивацию болезни, а точнее, обострение хронического гепатита В, при котором снова начинается усиленное размножение вирусов и гибель клеток печени.
Какими симптомами сопровождается заболевание?

Проявления заболевания во многом зависят от стадии его развития и степени поражения печени. Как определить гепатит Б? Симптомы, которые беспокоят пациентов в первую очередь — это быстрая утомляемость и постоянная слабость. По мере развития недуга появляются проблемы со сном, а также частые мигрени.
Боли при гепатите также присутствуют — они локализованы в зоне правого подреберья. Пациенты жалуются и на диспептические явления, в частности, тошноту, вздутие, тяжесть в животе, горечь во рту, отсутствие аппетита, сухость слизистых оболочек ротовой полости.
Возможно также появление кожного зуда, покраснений и сыпи. Нередко у человека наблюдается кровоточивость десен, мелкие кровоизлияния под кожей, которые возникают даже после легкого удара или щипка, а также появление так называемых сосудистых звездочек.
Внепеченочные проявления гепатита
Хронический гепатит В — заболевание, при котором разрушаются клетки печени. Нарушение нормального функционирования этого органа сказывается на работе всего организма. Например, на фоне гепатита нередко наблюдаются сильные изменения уровня гормонов в крови.
Может развиваться стойкая артериальная гипертензия, пурпура, артралгия, полинейропатия. У многих пациентов наблюдается поражение мышц, органов зрения, желез внутренней секреции, что может сопровождаться аменореей, заболеваниями щитовидной железы или даже возникновением сахарного диабета. К осложнениям гепатита относят и злокачественное перерождение клеток.
Хронический гепатит В: анализы и диагностика
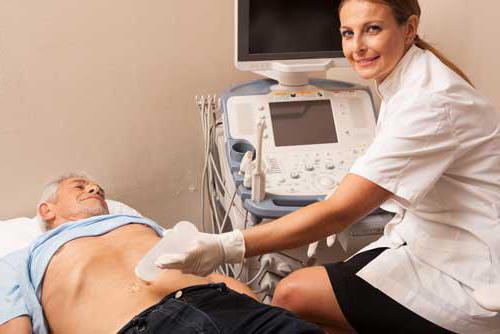
Разумеется, для постановления точного диагноза нужно пройти ряд обследований. В первую очередь проводят биохимический анализ крови, который позволяет врачу судить о работе печени. Специальное исследование крови на маркеры позволяет подтвердить наличие в организме пациента антител к вирусу гепатита.
Обязательно проводится ультразвуковое обследование органов брюшной полости — это безопасный, безболезненный и информативный метод диагностики, который позволяет выявить изменения в размерах и структуре органов. Нередко пациентам назначают биопсию печени. Лабораторное исследование образцов печеночных тканей помогает выяснить тяжесть заболевания, степень его распространения и даже предположительный исход для пациента.
Схема лечения гепатита
Терапия при данном заболевании во многом зависит от его происхождения. Например, аутоиммунная форма гепатита лечится с помощью кортикостероидов. При наличии вирусной инфекции важное значение имеет прием иммуномодуляторов. Эти препараты угнетают процессы размножения вирусов. При сильной интоксикации организма проводятся соответствующие мероприятия по очищению организма от токсических веществ. Нужно также отказаться от потенциально опасных препаратов и алкоголя.
Дальнейшее лечение направлено на то, чтобы снять нагрузку с печени и постепенно восстановить ее работу. Терапия обязательно должна быть комплексной. Во время острой фазы заболевания очень важен постельный режим и минимум физической активности. Для больного составляют правильный рацион, богатых белками, минералами и витаминами. Из меню нужно исключить острые и соленые блюда, консервацию, жирную и жареную пищу, а также алкоголь. Для улучшения пищеварения могут быть использованы специальные ферментные препараты, которые не должны содержать желчь. Если пациент страдает от запоров, проблему решают с помощью мягких слабительных средств. Важен прием лекарств – гепатопротекторов, которые защищают клетки печени от губительного воздействия и способствуют процессам восстановления тканей. Иногда пациентам дополнительно назначают инъекции витаминов группы В.
Хронический гепатит В: сколько с ним живут? Прогнозы для пациентов

Мы уже рассмотрели вопросы о том, что провоцирует развитие данного заболевания и какими нарушениями оно сопровождается. Так насколько опасен хронический гепатит В? Сколько с ним живут пациенты?
На этот вопрос однозначного ответа нет. Исходы хронического гепатита В зависят от его происхождения и тяжести поражения печени. Например, если заболевание вызвано приемом лекарств, то можно практически полностью восстановить работу печени. Аутоиммунный гепатит также неплохо поддается лечению. Что касается хронического вирусного гепатита, то существует весьма высокая вероятность появления осложнений в будущем, включая и цирроз.
Именно поэтому людям рекомендуют делать прививки от гепатита, избегать контакта с кровью зараженных людей, использовать защитные средства во время полового акта. Здоровый образ жизни важен не только для профилактики заражения — его стоит придерживаться и людям, уже перенесшим гепатит, так как правильное питание, лечебная гимнастика, физическая активность, правильный режим сна и отдыха снижает вероятность рецидива.
Читайте также:


