Греция и вирус эбола
В среднем каждые десять лет мир сотрясает очередная вспышка заболевания, представляющая собой угрозу для человечества. Эпидемиологи разводят руками: так было и так будет, только от гриппа ежегодно умирает до 650 тысяч человек. Но медицина не стоит на месте, страны объединяются, чтобы противостоять распространению той или иной заразы. Любопытная деталь: далеко не против всех нижеперечисленных вирусов созданы вакцины.
Китайская пневмония
Мир почти охвачен паникой из-за распространения коронавируса. В конце декабря новая коронавирусная инфекция была выявлена в китайском городе Ухане. Спустя два с лишним месяца география распространения охватывает уже 101 страну. В некоторых, например, в Италии до 3 апреля введен карантин, закрыты школы. Большинство работодателей отправили сотрудников работать из дома. Число заболевших в мире тем временем перевалило за 110 тысяч, жертвами коронавирусной инфекции стали свыше 4 тысяч. В зоне риска - пожилые люди, среди детей и подростков меньше одного процента заболевших.
Массовые мероприятия по всему миру переносятся или отменяются одно за другой. И если в январе аналитики предсказывали, что уже в феврале вспышка пойдет на спад, то в марте совсем другие прогнозы: к лету не стоит ждать снижения активности вируса, предположил глава специальной экспертной комиссии госкомитета по вопросам здравоохранения КНР Чжун Наньшань. Пока он продолжает распространяться по миру. Вакцины на данный момент не существует, ведутся лишь разработки, которым затем придется пройти ряд тестов в лаборатории и только после – на живых организмах. Это не внушает оптимизма людям, которые отказываются от путешествий и массово скупают медицинские маски, антибактериальные средства. Могут ли последние в полной мере защитить от заражения в случае контакта с больным или предметами с вирусом на поверхности? Положа руку на сердце, вряд ли.
Лихорадка Эбола
Если вспоминать об эпидемиях последних десятилетий, то одной из самых страшных по количеству жертв стала лихорадка Эбола. Вспышка началась в Западной Африке в 2014 году. Смертность составляла до 90% (!). Ее жертвами стали свыше 13 000 человек (это только официальные данные, реальные цифры всегда выше). Наибольшая смертность была зафиксирована в Гвинее, Сьерре-Леоне и Либерии. В России жертвами стали две лаборантки, проколовшие кожу по неосторожности во время опытов, и таким образом заразившиеся вирусом.
Признаки этой опасной вирусной инфекции включают в себя высокую температуру и выраженную интоксикацию. У зараженных начиналась рвота, диарея, боли в животе, наружные (в буквальном смысле слова кровь из глаз) и внутренние кровотечения. Во многих странах она сошла на нет только два года спустя, хотя в Конго эпидемия продолжалась и в 2019 году. В прошлом году там были заражены порядка трех тысяч человек. Мировые СМИ мало писали об этом и потому многим казалось, что лихорадка Эбола давно осталась в прошлом. На самом деле ВОЗ присвоила этой вспышке статус чрезвычайной ситуации международного значения - в июле 2019 года! Статус действовал практически до конца года. Только в ноябре 2019 года была одобрена вакцина от вируса Эбола. Она получила статус разрешенного лекарства и стала завозиться в африканские страны.
Атипичная пневмония
Птичий грипп
В том же 2003 году получил распространение птичий грипп, вызываемый вирусом H5N1. Источником заражения стали больные птицы, случаи инфицирования от человека к человеку крайне редки. Первый же подтвержденный случай заражения был зафиксирован в Гонконге еще в 1997 году, тогда его жертвами стали 6 человек — слишком маленькое количество, чтобы говорить о вспышке. Вирус активизировался спустя годы. Инфекция опасна осложнениями, в частности, развитием вирусной пневмонии. По данным ВОЗ, от птичьего гриппа скончались 262 человека из 16 стран мира. А основным способом борьбы с распространением стал забой миллионов особей домашней птицы.
Случаи птичьего гриппа периодически фиксируются в разных странах. Например, в этом году вспышка H5N1 произошла на птичьей ферме в провинции Хунань — случаев заражения людей не зафиксировано.
Свиной грипп
Вирус H1N1 гриппа А был выявлен у свиней аж в 1930 году. Но все помнят пандемию в 2009-2010 годах. Все началось в Мексике – именно там,18 марта 2009 года, был зафиксирован первый случай заражения. А уже в апреле ВОЗ забила тревогу, объявив пандемию свиного гриппа. Вирус получил распространение в более, чем 200 странах. Заболевшими зачастую становились молодые здоровые люди. По данным ВОЗ, жертвами вируса в 2009 году стали порядка 18,5 тысяч человек.
Россию свиной грипп не обошел стороной: тогдашний главный государственный санитарный врач РФ Геннадий Онищенко заявлял в декабре 2009 года о 21 тысяче случаев гриппа A/H1N1 в нашей стране. Только в 2010 году вирус сошел на нет, но медики еще тогда предупреждали, что инфекция будет периодически возникать как разновидность сезонного гриппа, который неискореним.
Испанский грипп
Так долгое время было неизвестно, что стало причиной возникновения испанского гриппа и почему, облетев всю планету, он вдруг исчез. Лишь в начале двухтысячных, после извлечения легочных тканей некоторых умерших (чьи тела покоились в зоне вечной мерзлоты – Прим.), ученые выяснили, что вирус вызывал неконтролируемую реакцию иммунной системы, когда организм вырабатывает слишком много цитокинов (белковых молекул) для борьбы с инфекцией.
Но эпидемиологи не спешат радовать: грипп постоянно мутирует, новые штаммы, безусловно, будут появляться и забирать человеческие жизни. По данным ВОЗ, каждый год сезонная эпидемия гриппа уносит в мире до 650 тысяч жизней. И коронавирусу до таких цифр пока далеко.
_Фото: GlobalLookPress; Gerd Altmann/Pixabay _
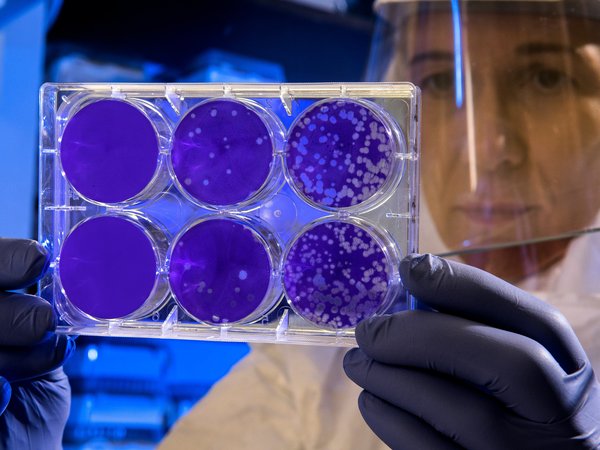
Человечество переживало не одну эпидемию, в том числе коронавирусную — тяжелые респираторные синдромы, Эбола, лихорадка Зика. Некоторые из них пришли к нам также от летучих мышей, какие-то — тоже из Китая.
Атипичная пневмония SARS
Что это? Тяжелый респираторный синдром, возбудитель — коронавирус SARS (severe acute respiratory syndrome-related coronavirus, SARS-CoV). Ученые точно не знают о происхождении коронавируса SARS, но, вероятно , он жил в организме летучих мышей и передался животному — предположительно, циветте, а затем попал к человеку. Заболевание проявлялся чаще всего во вторую неделю после инфицирования. Вирус передавался от человеку к человеку в больницах при отсутствии надлежащих мер инфекционного контроля. Когда нужные меры были внедрены, вирус удалось победить.
Когда появилась? В ноябре 2002 года.
Где? В китайской провинции Гуандун. За два месяца заболевание перекинулось на Гонконг и Вьетнам, а затем распространилось на 26 стран мира, в том числе Сингапур, Вьетнам, Канаду, а также в Тайбэй.

Симптомы похожи на грипп — лихорадка, утомляемость, головная боль, высокая температура, озноб, диарея. У SARS нет специфических симптомов, по которым его можно было бы сразу определить. Во вторую неделю болезни появляется кашель и становится трудно дышать. Тяжелые симптомы развиваются быстро и требуют интенсивной терапии.
Сколько человек заразились? 8437 человек, скончались 813. Уровень летальности — около 9 %, среди пациентов старше 50 лет — 50%.
Когда закончилась? Последний случай заболевания зарегистрирован в июне 2003 года. После этого случайно заразились три человека из-за нарушений техники безопасности в лабораториях в Сингапуре и Тайбэе. Еще одному человеку на юге Китая вирус передался, вероятно, от животного, но точные обстоятельства неизвестны.
Есть ли вакцина? Нет. Вакцина на стадии разработки.
Ближневосточный респираторный синдром MERS
Что это? БВРС — вирусное респираторное заболевание, его вызывает коронавирус нового типа MERS-COV ( Middle East respiratory syndrome coronavirus).
Когда появился? В 2012 году. Ученые выяснили , что БВРС попал в организм людей из-за контакта с инфицированными одногорбыми верблюдами. Происхождение вируса до конца неизвестно, но ученые полагают, что вирус попал в организм верблюдов от летучих мышей в отдаленном прошлом.
Где? Впервые MERS диагностировали в Саудовской Аравии, именно там заразились 80% всех пациентов. Но БВРС-КоВ всё же распространился еще на 26 стран: Алжир, Австрию, Бахрейн, Китай, Египет, Францию, Германию, Грецию, Исламскую Республику Иран, Италию, Иорданию, Кувейт, Ливан, Малайзию, Нидерланды, Оман, Филиппины, Катар, Республику Корея, Королевство Таиланд, Тунис, Турцию, Объединенные Арабские Эмираты, Соединенное Королевство, Соединенные Штаты Америки и Йемен.

Симптомы: высокая температура, кашель, одышка, диарея. Пневмония развивается часто, но не всегда. У некоторых людей БВРС проходил без симптомов — заболевание зарегистрировали, когда проверяли тех, с кем контактировали заболевшие. При тяжелом течении болезни нужна механическая вентиляция легких, так как возможна остановка дыхания. БВРС тяжелее переносили пожилые люди, люди с ослабленным иммунитетом и те, кто у кого были онкологические заболевания, болезни легких и диабет. От человека к человеку вирус передавался непросто — для этого нужен тесный контакт, например, когда пациенту оказывают медицинскую помощь без средств защиты.
Сколько человек заразились? Умерли примерно 34% заболевших. По состоянию на январь 2020 года, по данным ВОЗ, заболели 2519 человек, умерли 866.
Когда закончился? Последний случай заболевания БВРС зарегистрировали в январе 2020 года: заболела медсестра в Саудовской Аравии.
Есть ли вакцина? Ни вакцины, ни специфического лечения от БВРС-КоВ не существует — их только разрабатывают. Лечение заключается в назначении поддерживающей терапии. Для профилактики заболевания рекомендуют мыть руки после прикосновения к верблюдам, а также кипятить или пастеризовать верблюжье молоко и качественно термически обрабатывать мясо.
Лихорадка Эбола
Что это? Болезнь, вызванная вирусом Эбола (БВВЭ) (сначала ее называли геморрагической лихорадкой), тяжелая и часто смертельная. По данным ВОЗ, естественный носитель вируса Эболы — летучие мыши семейства Pteropodidae. А в организм человека вирус попал через контакт с кровью и выделениями инфицированных животных — обезьян, антилоп, дикобразов, когда их находили мертвыми или больными во влажных лесах. После этого вирус начал передаваться от человека к человеку, но не воздушно-капельным путем, как в случае с COVID-19, а при тесном контакте с кровью и физиологическими жидкостями заболевшего. Вирусом Эболы заражаются, если поврежденная кожа или слизистая оболочка контактировала с кровью или выделениями больного или с предметами, на которых они были.
Когда появилась? О лихорадке Эболы стало известно в 1976 году, когда одновременно начались вспышки в городе Нзаре в нынешнем Южном Судане (тогда — Судан) и в маленькой деревне Ямбуку в Конго (тогда — Республика Заир). Вирус обнаружили рядом с рекой Эболой в Конго — отсюда и название.
Следующая вспышка Эболы произошла в Западной Африке в 2014–2016 годах — она стала самой крупной из всех. Вирус появился в Гвинее, затем перекинулся через сухопутные границы в Сьерру-Леоне и Либерию.
Где? Западная Африка: Конго, Южный Судан, Сьерра-Леоне, Либерия, Гвинея, Габон, Руанда, Бурунди, Мали, Нигерия, Уганда, по одному случаю в Испании, Италии, Великобритании, в США — четыре.

Симптомы: Инкубационный период длится от 2 до 21 дня. Инфицированный человек не может заразить других до того, как у него появятся симптомы: лихорадка, слабость, мышечные боли, головная боль, боль в горле. На следующем этапе болезни появляется рвота, диарея, сыпь, нарушение функции почек и печени, в некоторых случаях выделяется кровь из десен и с калом.
Сколько человек заболели? Показатель летальности — от 25 до 90 %, средний коэффициент — около 50 %. Во время вспышки в 1976–1979 годах в Южном Судане и Конго заболели 637 человек, умерли 454. По данным ВОЗ, к 2018 году лихорадкой Эбола заболели 31 161 человек, умерли 12 999.
Когда закончилась? Вспышка в Конго длится до сих пор.
Есть ли вакцина? В октябре 2019 года Европейское агентство по лекарственным средствам (ЕМА) — эта организация дает научную оценку лекарственных средств, разрабатываемых фармацевтическими компаниями, — рекомендовала выдать лицензию вакцине rVSV-ZEBOV-GP, ее эффективность удалось доказать. Лицензированная вакцина станет доступна в середине 2020 года. До этого вакцину используют по экспериментальному протоколу — его называют использованием из соображений гуманности. Прививки получили уже 236 тыс. человек в Конго, Уганде, Южном Судане, Руанде и Бурунди.
Лихорадка Зика
Что это? Вирус Зика передается при укусах комаров рода Aedes в тропиках и субтропиках. Эти насекомые обычно активны ранним утром и ранним вечером. Между людьми вирус Зика передается половым путем, при переливании крови, пересадке органов от матери к плоду.
Когда появилась? Ученые впервые обнаружили вирус Зика у обезьян в Уганде в 1947 году. У людей его нашли в 1952 году в Уганде и Танзании. Отдельные случаи заболевания были еще в 1960–1980 годах в Африке и Азии.
Первая вспышка инфицирования вирусом Зика произошла на острове Яп в Микронезии в 2007 году, затем — в Полинезии в 2013 году и других странах Тихоокеанского региона. В марте 2015 года вирус пришел в Бразилию.
В октябре 2015 года ученые выяснили, что вирус Зика вызывает микроцефалию у детей, чьи матери были инфицированы во время беременности. Поэтому власти Бразилии попросили женщин отложить планирование беременности до тех пор, пока вспышка не угаснет. Вспышки вируса Зика также происходили в Америке, Африке и других регионах.
Где? Африка, Южная Америка, Азия, Тихоокеанский регион — всего 86 стран, в том числе и Россия.

Симптомы: повышенная температура, сыпь, конъюнктивит, боли в мышцах, головная боль. Но у большинства людей, инфицированных вирусом Зика, не появляется никаких симптомов. Главное осложнение — патологии плода и развитие микроцефалии — значительного уменьшения головы плода. У людей старшего возраста может развиться синдром Гийена-Барре, при котором иммунная система поражает собственные периферические нервы, но большинство людей выздоравливают.
Сколько человек заболели? Лихорадка Зика не смертельна. Из-за того, что у большинства зараженных нет симптомов, нет и полных данных о количестве инфицированных ею людей. Тем не менее, по состоянию на конец 2016 года, в Бразилии зарегистрировали 1,5 млн случаев заражения вирусом Зика.
Как пишет The New York Times, с октября 2015 года по конец января 2016 года 4182 ребенка родились с микроцефалией, ее появление связывают с распространением вируса. С 2010 по 2014 с микроцефалией рождались около 160 детей в год.
В Сальвадоре врачи подтвердили более 7 тыс. случаев заражения, в Колумбии — 25 645, в Гондурасе — 3649, в Венесуэле — 4700, в США — 51. В остальных странах случаи лихорадки Зика были единичными.
Когда закончилась? Вспышка лихорадки закончилась в 2016 году, но случаи заражения происходят до сих пор.
Есть ли вакцина? Вакцины в процессе разработки. ВОЗ также занимается сокращением популяции комаров Aedes.

В конце августа число жертв вируса Эбола в Демократической Республике Конго (ДРК) достигло 2 тыс. человек, и остановить распространение болезни до сих пор не удалось. Эболой пугают, как пугали раньше атипичной пневмонией или птичьим и свиным гриппом. Кажется, что глобализация с ее массовым туризмом и кочующими по мировым столицам экспатами помогает смертоносным инфекциям. Но пример Эбола показывает, как на пути вирусов встают социальные барьеры.
Болезнь передается людям от диких животных и далее от человека к человеку и в среднем летальна для 50% заболевших. Лекарства нет, вакцины еще не прошли достаточного для констатации надежности количества испытаний, помочь может только поддерживающая терапия. Эбола появилась не вчера: первая вспышка началась в ДРК в 1976 году. Вирус оказался идеален для тропической страны с крайним уровнем бедности и непрекращающимся вооруженным насилием.
История конфликта в ДРК и окружающих ее странах длинна и чудовищна, но в данном случае важны не столько жестокости войны, сколько ее последствия. В стране практически нет асфальтовых дорог, нет технологий учета и массового информирования населения, без которых невозможна корректная эпидемиологическая работа. Люди питаются очень скудно, в их рационе присутствует мясо диких животных, которое служит переносчиком вируса (его естественными носителями, судя по всему, являются летучие мыши семейства Pteropodidae, а они уже заражают шимпанзе, горилл, лесных антилоп и дикобразов). Ну а традиционные погребальные обряды конголезцев предполагают плотный контакт с телом умершего — даже объятия.
Ключом к локализации эпидемии является своевременная диагностика и изоляция больных. Умерших необходимо хоронить, избегая какого-либо контакта с живыми. Даже успешно выздоровевшие могут долго оставаться заразными — ВОЗ рекомендует им воздержание в течение трех месяцев, указывая на риск заразить партнера. Медики при работе с больными должны следовать протоколу для избежания контактов с заразными жидкостями. Мытье рук и дезинфекция обязательны, но они обязательны для всех и всегда. Поддерживающая терапия включает обильное питье либо внутривенное введение жидкости, а также сбалансированное питание. Простые правила, почти автоматически соблюдаемые в жизни современного городского жителя, становятся невыполнимыми в центре вспышки инфекции.
То же касается и контроля заболеваемости. Университет Женевы еще в 2017 году сообщил о разработке достаточно надежной вакцины: она безопасна, сама по себе не может вызывать заболевание, лабораторные испытания на обезьянах прошли очень успешно. Однако, чтобы вакцина стала по-настоящему работающей, а ее действие в масштабе популяции предсказуемым, нужны контролируемые масштабные испытания на людях. Медики должны попробовать различные дозировки, чтобы установить минимально достаточную. Привитых нужно регулярно осматривать, чтобы выявить, на всех ли действует препарат, и наблюдать несколько лет после прививки, чтобы понять, насколько долго сохраняются введенные антитела. Все эти действия не представляют угрозы для испытуемых, однако в стране с необразованным населением, охваченной гражданской войной, они попросту невозможны.
Проблема не ограничивается вирусом Эбола: региональный директор ВОЗ в Африке доктор Матшидизо Моэти пишет, что от кори в ДРК погибло больше людей, чем от Эболы, и почти все жертвы — дети. В стране распространены малярия и ВИЧ.
Fake news в тропиках
В Швейцарии, ученые и волонтеры которой активно участвуют в борьбе с эпидемией, единственный прибывший в страну больной содержался в специальном боксе в университетском госпитале в Женеве, выжил и находился под наблюдением после выздоровления. В ДРК, где даже общая численность населения неизвестна, а дети умирают раньше, чем их успели зарегистрировать, надеяться на установление контроля над болезнью пока не приходится.
По данным Минздрава Демократической Республики Конго, на начало декабря этого года в стране зарегистрировано 3201 подтвержденных случаев заболевания лихорадкой Эбола, 2209 заболевших умерли.
Сергей Нетёсов, доктор биологических наук, профессор, заведующий лабораторией биотехнологии и вирусологии факультета естественных наук Новосибирского государственного университета, член-корреспондент РАН
Африканский вирус оказался более актуальным, чем российские
Возбудитель лихорадки — вирус Эбола — впервые был обнаружен в 1976 году во время вспышки болезни в районе реки Эбола, протекающей между тогдашним Заиром (ныне Демократическая Республика Конго) и Суданом.
Если рассмотреть хронику создания вакцины против вируса Эбола и современное состояние дел в этой области в мире и в России, то становится понятным, как это поможет всем нам.
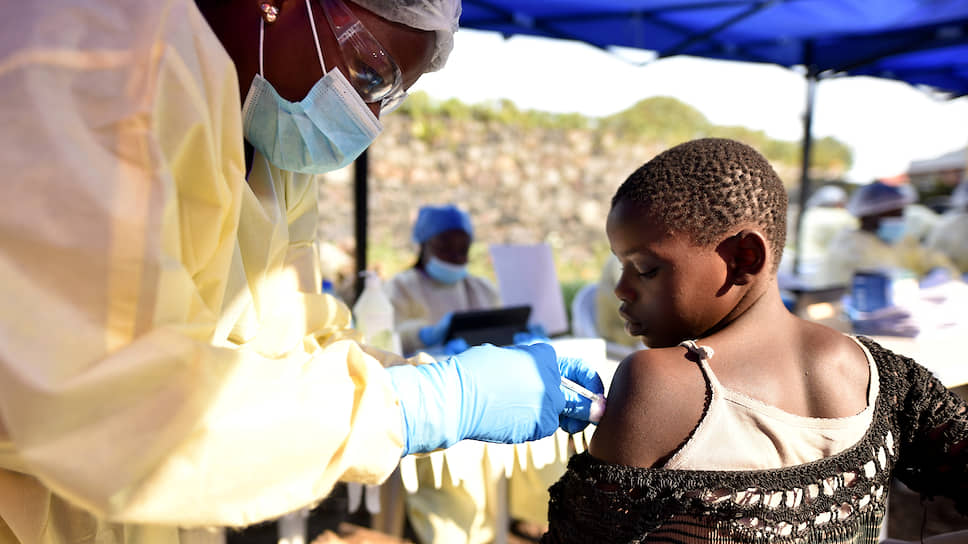
Вирус Эбола был впервые идентифицирован в 1976 году во время крупной вспышки вызванного им заболевания в Судане и тогдашнем Заире (теперь Демократическая Республика Конго; ДРК). Поскольку такие вспышки позднее случались не каждый год и их охват в несколько последующих лет был намного меньше, то ученые ограничились в те времена лишь разработкой иммуноферментных диагностикумов на ее маркеры.
Правда, основные фундаментальные исследования были проведены, в том числе секвенирование генома этого возбудителя, причем российские ученые здесь были одними из первых, включая вашего покорного слугу.
В 1990-е, а особенно в 2000-е годы масштаб и число вспышек заметно увеличились, и некоторые лаборатории в США и Канаде начали разработки и вакцинных препаратов, и средств лечения, а также диагностикумов нового типа на основе полимеразной цепной реакции. Однако для проведения полного цикла доклинических испытаний вакцинных препаратов необходимы весьма значительные средства, а с учетом особой опасности этой инфекции значительную часть таких работ необходимо проводить в лабораториях высшего, четвертого уровня биобезопасности. Ввиду этих причин полного цикла доклинических исследований перспективных, кандидатных, как говорят специалисты, вакцин против Эбола-вирусной инфекции до 2014 года так и не было завершено ни в одной из лабораторий мира.
По самым последним данным, природным резервуаром вируса Эбола вернее всего являются фруктоядные летучие мыши. Три вида таких мышей (Hypsignathus monstrosus, Epomops franqueti и Myonycteris torquata) могут быть носителями вируса без признаков заболевания. Из 24 видов растений и 19 видов позвоночных, экспериментально зараженных вирусом Эбола, удалось заразить только летучих мышей. Причем они не заболели, а просто несли в себе вирус в течение долгого времени. В обследовании в 2002–2003 годах 1030 животных, включая 679 летучих мышей из Габона и Республики Конго, только 13 фруктоядных мышей несли этот вирус. Кроме того, фрагменты вируса Эбола выделяли из тканей некоторых умерших западноафриканских равнинных горилл и центральноафриканских шимпанзе, которые иногда питаются фруктоядными летучими мышами. Что еще более важно, фрагменты РНК вируса Эбола были выявлены у клинически здоровых летучих мышей разных видов. Это означало, что летучие мыши могут быть носителями вируса без признаков заболевания, то есть хроническими носителями. А это и есть главное условие поддержания циркуляции вируса Эбола в природе.
Неожиданная по размаху, месту возникновения и продолжительности вспышка этого заболевания 2014 года в Гвинее, Сьерра-Леоне и Либерии сдвинула ситуацию с места. И уже в конце 2015 года несколько лабораторий и научно-исследовательских институтов в США, Канаде и некоторых других странах объявили о завершении доклинических испытаний нескольких кандидатных, вакцинных препаратов.
О создании прототипной вакцины объявили и у нас в России. Первыми были публикации группы ученых из НИИ эпидемиологии и микробиологии им. Н. Ф. Гамалеи Министерства здравоохранения России о разработке живой вакцины на основе рекомбинантного аденовируса. Однако к этому времени и сама вспышка закончилась, так что испытывать эти вакцины в полевых условиях реальной эпидемии стало негде.
В том же 2018 году, и опять неожиданно, началась вспышка Эбола-вирусной инфекции в ДРК. Как оказалось, один из вакцинных препаратов, разработанный на основе рекомбинантного живого вируса везикулярного стоматита, прошел к этому времени ограниченные клинические испытания в США.
От человека к человеку вирус передается при попадании вируссодержащих жидкостей от больных людей или инфицированных животных на слизистые оболочки или на микротравмы на коже. У больных и умерших концентрация этого вируса в крови и на слизистых оболочках необычайно велика и достигает 10 млн вирусных частиц на 1 мл. Поэтому близкое общение с больным с большой вероятностью приводит к заражению. Наконец, уже выздоровевший человек может нести в себе вирус (в семени мужчин, в грудном молоке женщин) до одного года после выздоровления.
Фото: Артем Геодакян / ТАСС
Производит сейчас этот препарат под названием Ervebo всемирно известный фармгигант MSD (Merck, Sharp and Dohme). Вследствие этого Всемирная организация здравоохранения совместно с правительством ДРК приняли решение о начале клинических испытаний данной вакцины прямо в очаге инфекции.
В настоящее время выявлено пять таксономических видов вируса Эбола, которые отличаются друг от друга процентом летальности. Штаммы вида Заир, которые и циркулируют сейчас в Демократической Республике Конго, самые опасные — со смертностью до 80%.
К настоящему времени, по данным сайта promedmail.org, этой вакциной привито уже более 250 тыс. человек из числа контактных лиц. По имеющимся данным, ни один из вакцинированных не заболел. Однако вспышку пока остановить не удалось, поскольку она развивается в зоне военного межплеменного конфликта, и даже просто находиться там опасно: были случаи убийств местных и иностранных врачей, да и противодействие вакцинации части населения тоже имеет место.
Между тем американская же компания Johnson & Johnson довела до клинических испытаний другую, двухкомпонентную вакцину на основе рекомбинантных аденовируса и вируса осповакцины, производящих при инъекции в организм антигенно значимые белки вируса Эбола. И в середине ноября эта вакцина также была разрешена ВОЗ для проведения полевых испытаний в ДРК, которые в ноябре же и начались.
В России за последнее десятилетие не было ни одного больного эболавирусной инфекцией. В то же время за эти же годы у нас в стране были десятки тысяч больных другими, домашними вирусными инфекциями (ветряная оспа, ротавирус, респираторно-синцитиальный вирус, метапневмовирус, вирусы парагриппа и другие) и сотни умерших от них.
Может, пора вспомнить про эти патогены и начать, наконец, разработки и производство вакцин против них, гораздо более актуальных для России инфекций?

"Не ходите, дети, в Африку гулять!" — предостерегал Корней Чуковский, будто предвидя, что Чёрный континент в наши дни превратится в рассадник страшных эпидемий… А поскольку любого врага желательно бить на его территории, не дожидаясь вторжения, наша страна развернула в Африке научные исследования опасных вирусных заболеваний, чтобы обезопасить с помощью вакцины наших сограждан — и проживающих в России, и работающих за рубежом в зонах риска.
Эпидемии: от древности до наших дней
Человечество испокон веков страдало от вспышек опасных вирусных и бактериальных болезней: чума, смертность при которой достигала 95–100%, тиф, малярия, чудовищный грипп "испанка" (на самом деле ошибочно считается, что он зародился в Испании), погубивший с 1918 по 1919 год около пяти процентов (!) населения Земли… Распространённость же чёрной оспы в Европе XIV–XVI веков была столь велика, что у немцев сложилась жутковатая поговорка: Von Pocken und Liebe bleiben nur wenige frei ("Немногие избегнут оспы и любви"). И как бы ни хотелось оставить эти ужасы в прошлом, надеясь на развитие цивилизации вообще и гигиены с медициной в частности, увы, и в наши дни люди продолжают сталкиваться с прежними и новыми угрозами со стороны микромира.
Да, чума уже не выкашивает в одночасье огромные города, как в Средневековье, но ежегодно ею заболевает около 2,5 тыс. человек, и тенденции к снижению этой статистики пока нет. В нашей стране, к примеру, последний случай отмечен летом прошлого года в Кош-Агачском районе Республики Алтай. В Африке и Азии регулярно возникают вспышки эпидемий опаснейших вирусов: Эбола, Марбург, денге. Многие современные вирусы, несмотря на эволюцию медицины, имеют высочайший уровень смертности — до 50% и более от общего числа заражённых! Но и отсутствие прямой смертности подчас не легче. К примеру, от переносимого комарами вируса Зика (родом из Уганды) заболевшие практически не умирают, зато он атакует беременных женщин, проникая через плаценту и вызывая инфицирование зародыша.
Вирус Эбола известен с 1976 года, но широкая общественность заговорила о нём лишь в 2014 году, когда угроза заражения нависла над всем миром. Тогда в Гвинее было зарегистрировано 3358 случаев заражения, лишь 1270 человек выжили — чуть больше трети. Затем болезнью были охвачены Либерия и Сьерра-Леоне, где погибли десятки тысяч жителей. "Вызовы последних лет — это Эбола, заболевания, вызванные коронавирусом, и лихорадка Зика, — отметила глава Роспотребнадзора Анна Попова. — И, учитывая рост миграции в различных странах мира, безусловно, количество завозов этих болезней в нашу страну будет только возрастать".
Столь же легко, как и прежде, современные вирусы порождают масштабные эпидемии, чему способствует низкий уровень жизни в странах-очагах, а также лёгкость и скорость передвижения современного человека по планете. Несколько часов — и носитель инфекции, сам о том не знающий, пересекает континенты! Поэтому удалённость ареала эпидемии, увы, не гарантирует безопасности — беда может оказаться у вашего порога очень быстро…
Русская Африка
Сегодня Африка является наиболее реальной угрозой вирусной безопасности населения планеты, поскольку именно там вспыхивают самые крупные очаги смертельно опасных болезней. На Чёрном континенте в самых разных сферах трудится немало российских специалистов, и поэтому нашим эпидемиологам приходится работать на опережение. Центром этой деятельности стала западноафриканская Гвинейская Республика.
Связи наших стран имеют давние корни — зародились они ещё в конце 50-х годов ХХ века, после избавления Гвинеи от колониальной опеки Франции. В те годы сотрудничество вряд ли можно было назвать по-настоящему партнёрским, поскольку африканская страна параллельно с СССР заигрывала и с западными режимами, которые готовы были ей помочь финансами, строительством, вооружением, да и Советский Союз использовал Гвинею в первую очередь как политический инструмент, а также в качестве промежуточной авиабазы по пути на Кубу. Сегодняшнее же сотрудничество наших государств носит вполне прозрачный характер, без подоплёки политических многоходовок, что существенно облегчает общение.
На территории Гвинеи работает немало строительных, строительно-монтажных, геологоразведочных и иных компаний из нашей страны. Однако ведущей российской компанией в Гвинее с 2001 года является наш алюминиевый гигант "Русал", поскольку в этой стране расположено колоссальное месторождение алюминиевого сырья — едва ли не половина от всех мировых запасов! " Русал" управляет огромным комплексом по добыче бокситов и производству глинозёма "Фригия", а на крупнейшем в мире месторождении бокситов строит рудник "Диан-Диан". Поскольку Россия расширяет и ведёт активную хозяйственную деятельность в Африке, а в Гвинее живёт и работает множество наших соотечественников, борьба с лихорадкой Эбола, захлестнувшей в последние годы ряд государств Чёрного континента, стала, увы, и нашей проблемой. Тем более что подобные угрозы являются глобальными, а не локализованными, и лучше предупредить катастрофу на месте, чем потом бороться с ней у себя дома.
За последнее время Российская Федерация и "Русал" внесли огромный вклад в борьбу с распространением вируса Эбола в Гвинейской Республике. По личной инициативе главы компании "Русал" Олега Дерипаски создан современный госпиталь по борьбе с вирусом Эбола в гвинейской провинции Киндия, а в сотрудничестве с учёными Роспотребнадзора построен научный клинико-диагностический центр эпидемиологии и микробиологии, при этом инвестиции "Русала" в создание центра превысили 10 млн долларов. В результате российский производитель алюминия стал первой в мире публичной компанией, реализовавшей капитальный проект по борьбе с распространением вируса Эбола, а бурное развитие ареала лихорадки удалось остановить. "Только оперативная реакция и участие правительства, неправительственных организаций и бизнеса позволяет решать такие сложные проблемы", — подчеркнул президент "Русала" Олег Дерипаска.
Вакцина — уникальная, эффективная, наша
Сегодня наша страна в лице Роспотребнадзора и входящих в него НИИ, Минобороны и "Русала" ведёт в Гвинее огромную работу по подавлению эпидемии, где в условиях, приближенных к боевым, нарабатывается важнейший для отечественной медицины опыт борьбы с опасными инфекциями, с которыми прежде не доводилось сталкиваться вплотную. "Когда мы впервые поехали в Гвинею в разгар эпидемии в 2014 году, вакцины от лихорадки Эбола ещё не существовало, отправлялись на свой страх и риск, — рассказывает замдиректора по научно-клинической работе Центрального НИИ эпидемиологии Роспотребнадзора, академик РАМН, главный инфекционист России Виктор Малеев. — В стране работало наше посольство, сотрудники наших компаний — все они оказались в очаге эпидемии. Когда же я оказался в стране во второй раз, в 2016 году, там уже была проведена колоссальная работа мобильным санэпидотрядом из сотрудников институтов Роспотребнадзора (саратовский НИИ "Микроб", новосибирский "Вектор" и другие). Это была первая подобная медицинско-исследовательская акция за рубежом со времён Советского Союза! Уже дорабатывалась вакцина, разработанная специалистами НИИ эпидемиологии и микробиологии им. Гамалеи, действовал совместный центр микробиологических исследований и лечения эпидемиологических заболеваний на территории бывшего советско-гвинейского Института Пастера в префектуре Киндия, функционировал созданный с помощью компании "Русал" полевой госпиталь".
Благодаря оперативной работе отечественным врачам удалось создать эффективную вакцину от лихорадки Эбола — "Гам-эвак комби". Министр здравоохранения РФ Вероника Скворцова отметила, что наша вакцина даже эффективнее американской вакцины фирмы Merck и британской вакцины фирмы GlaxoSmithKline. При этом отечественные иммунологи создали ещё и дополнительную разновидность препарата не только для больных Эболой, но и для носителей ВИЧ, столь распространённого в Африке.
Создание "Гам-эвак комби" — это важный стратегический шаг, поскольку надеяться на использование лишь зарубежных препаратов нельзя, а наличие собственных вакцин от всех существующих болезней — это вопрос национальной безопасности. Российская вакцина имеет регистрационное удостоверение, подтверждающее возможность использования препарата на территории РФ в полном объёме, и ожидает регистрации во Всемирной организации здравоохранения.
"Чтобы эффективно работать с опасными африканскими вирусами, учёным необходимо находиться непосредственно в среде, где много заболевших, где есть возможность непрерывного наблюдения и экспериментов с вакцинами, — уверен главный инфекционист страны Виктор Малеев. — Поэтому российские исследования в Гвинее на базе созданного "Русалом" центра продолжатся и усилятся, и помимо работы по лихорадке Эбола мы отработаем там методики и препараты для борьбы с многими другими африканскими заболеваниями".
Необходимое холодильное и лабораторное оборудование будет отправлено Военно-медицинской академией им. С.М. Кирова из порта в Санкт-Петербурге в начале июня, время в пути составит от четырёх до пяти недель. Как только груз будет доставлен в порт Конакри, специальным бортом первая партия вакцин (тысяча доз) будет отправлена в Гвинею для полевых испытаний. Вторую партию вакцин (также тысяча доз) Гвинея получит осенью текущего года.
Центр микробиологических исследований и лечения эпидемиологических заболеваний оказал бесплатную и квалифицированную помощь более 4,5 тысячи жителей провинции Киндия, эпидемия в стране пошла на спад. Правда, расслабляться пока рано: буквально на днях локальная вспышка Эболы произошла в соседней республике, Конго, — пока не слишком опасная из-за удалённости и труднодоступности очага…
Поэтому в 2017 году "Русал" в сотрудничестве с Роспотребнадзором и его научными лабораториями открыл в Гвинее современный лабораторный исследовательский комплекс, обеспечивающий изучение не только лихорадки Эбола, но и многих других аналогичных по опасности болезней. "Добившись положительных результатов в борьбе с вирусом Эбола в Гвинее, наша компания продолжает принимать активное участие в повышении уровня здравоохранения в республике, — отметил гендиректор "Русала" Владислав Соловьев. — Открытие новой инфекционной лаборатории с уникальным, в том числе и для России, оборудованием, будет препятствовать распространению опасных для людей заболеваний".
Читайте также:


