Как лечили гепатит в древности
История гепатитов, желтуха - болезнь древняя
История гепатитов уходит глубоко в древность. Учение о вирусных гепатитах, зародившееся более 100 лет назад, развивалось в постоянной борьбе взглядов на причину и природу болезни. О существовании желтух и их массовом распространении было хорошо известно в древности и в средние века. Еще в V в. до н. э. Гиппократ писал о заразной форме желтухи. В середине первого тысячелетия нашей эры в письме папы римского Захарии рекомендовалось изолировать больных желтухой. В XVII—XIX вв. во время войн эпидемии желтух наблюдались во многих странах Европы и Америки. Они охватывали большие контингента войск и сопровождались высокой летальностью.
Согласно второй теории, желтухе приписывалось холедохогенное механическое происхождение — связь с воспалением желчных путей, их отеком, закупоркой, затрудняющими отток желчи. Впервые эту, до сего времени не лишенную интереса точку зрения высказал французский клиницист Broussai s (1829), связывавший появление желтухи с распространением воспалительного процесса с двенадцатиперстной кишки на желчные пути. Основным апологетом этой теории был крупнейший немецкий патологоанатом Virchow, который в 1849 г., отвергнув гематогенную, дискразическую концепцию, создал представление о механической природе желтухи — он связал ее с катаром общего желчного протока.
Virchow основывал свои представления на патологоанатомических находках (отек дистальной части общего желчного протока, его обтурация слизистой пробкой, расширение проксимальной части протока), хотя известно, что основой выдвинутой им теории послужило одно-единственное наблюдение, никем не подтвержденное в последующем. Однако авторитет Virchow был настолько велик, что потребовалось более 50 лет, прежде чем удалось опровергнуть этот ошибочный взгляд. ХотяVirchow не располагал никакими доказательствами правильности своей концепции, он счел возможным распространить ее на желтуху при сепсисе, пневмонии и даже отравлении гепатотропными ядами. Возникает вопрос, как мог Virchow впасть в заблуждение и находиться в плену столь шаткой и не подкрепленной фактами теории.
Отвечая на этот вопрос, Jl. А. Мясников (1956) предположил, что самому автору и его последователям импонировали подкупающая простота объяснения механизма желтухи и аналогия с заведомо механическими желтухами, наступающими при закупорке общего желчного протока камнем. Представления Virchow о механической природе желтухи, которую он назвал катаральной (название болезни, надолго утвердившееся в литературе), поддержали английские клиницисты (например, Graves, 1864), полагавшие, что в основе катаральной желтухи лежит гастродуоденит, а также немецкие клиницисты, и в частности Leyden (1866), считавший, что воспаление слизистой оболочки двенадцатиперстной кишки распространяется на желчные пути.
Болезнь Боткина
Наконец, сторонники третьей теории патогенеза эпидемических желтух полагали, что причиной заболевания является поражение печени — гепатит. Так, в 1839 г. англичанин Stokes высказал мысль, что болезнь связана с желудочно-кишечным катаром, причем печень симпатическим путем вовлекается в патологический процесс. Мысли о печеночной природе желтухи можно найти в трудах К. К. Зейдлица, H. Е. Флорентинского, А. И. Игнатовского, H. H. Кирикова и других русских клиницистов (см. Тареев Е. M., 1956). Однако первым в мировой науке, противопоставившим взглядам Virchow научно обоснованную концепцию, объединившую в себе верный взгляд на природу желтухи и на этиологию болезни, был выдающийся русский клиницист С. П. Боткин. В своей классической лекции в 1888 г. он сформулировал принципиально новые положения, охватывающие почти все стороны учения о вирусном гепатите.
Широко использовавшиеся в последующие годы советскими исследователями методы культур органов (Жданов B. М. с соавт., 1968; Ицелис Ф. Г. с соавт., 1968; Тимошенко Ж. П. с соавт., 1973) и культуры лейкоцитов человека (Шубладзе А. К., Баринский И. Ф., 1969) расширили возможности вирусологических и патогенетических исследований при болезни Боткина. Как и при других вирусных инфекциях, при болезни Боткина предпринимались многочисленные попытки воспроизведения инфекционного процесса заражением различных животных (см. Siede, 1958), а также людей-добровольцев. Было доказано, что материал, применяющийся для инокуляции, сохраняет заразность после ультрафильтрации, что подтверждало вирусную природу возбудителя.
Наиболее интересными представлялись опыты по пероральному заражению добровольцев взвесью кала больных вирусным гепатитом (Neefe, Stokes, 1945). В связи с тем что при болезни Боткина особенно часто выделяются аденовирусы, остро обсуждался вопрос о возможном значении их в качестве возбудителя указанной инфекции. Hennenberg (1967) обращал внимание на то, что аденовирусы вызывают в печени ряд патологических изменений, весьма сходных с теми, которые возникают при вирусном гепатите.
Гепатит В
Много позже удалось доказать, что обнаруженный в крови антиген е — это трансформированный (усеченный) антиген с; оба они кодируются одним участком ДНК и имеют одинаковую последовательность аминокислот в пептидной цепи, отличаясь лишь их числом. Уже в 1985 г. Feitelson обнаружил еще один антиген — х, принадлежность которого к вирусу гепатита В (HBV) можно считать установленной. Из других факторов, имеющих существенное значение для понимания патогенетических аспектов проблемы вирусного гепатита В, имеет значение обнаружение Imagi и Menson в 1979 г. полиальбуминовых рецепторов на HBV. Их открытие имеет двоякое значение: во-первых, в разработке еще одного теста активной репликации вируса, которую маркирует полиальбуминсвязывающая активность сыворотки крови, и, во-вторых, оно способствовало если не разгадке, то лучшему пониманию гепатотропизма HBV.
Восьмидесятые годы ознаменовались описанием трех аналогов HBV — возбудителей вирусных гепатитов животных (пекинских уток, канадских сурков и земляных белок) — и возникшим в связи с этим предложением Robinson с соавт. (1982) отнести эти возбудители к особой группе гепадна (печеночные ДНК-) вирусов. К 1986 г. большинство авторов склонялись к тому, что вирусы этой группы по своему строению и биологическим свойствам близки к ретровирусам, что проливает свет на их способность интегрировать в геном гепатоцита и вызывать злокачественное перерождение клетки. Среди особенностей строения гепаднавирусов следует указать на обнаруженную в структуре их ДНКполимеразу и обратную транскриптазу (Hirschman, 1971).
Гепатит А
Открытие вируса гепатита A (HAV) связано с работами Feinstone с соавт. (1973), идентифицировавших HAV методом электронной микроскопии, и Pursel l с соавт. (1973), впервые получивших очищенный препарат антигена вируса гепатита А. Большой вклад в изучение этиологии вирусных гепатитов внес М. С. Балаян, описавший вирус A1 , оказавшийся этиологическим агентом вирусного гепатита с фекально-оральным механизмом передачи. До сих пор не ясно, стоит ли он близко к HAV или является одним из возбудителей не идентифицированных до сих пор этиологических форм, каковыми являются гепатиты не Aне B. Новой страницей в учении о вирусных гепатитах явилось открытие Rizzetto в 1977 г. возбудителя новой формы вирусного гепатита — т. н. D-агента, или вируса D (HDV). Последний оказался вирусом-сателлитом, спутником HBV.
Как выяснилось впоследствии, этот вирус обладает некрозогенным свойством, и инфицирование им отягощает и затягивает течение вирусного гепатита B. Значимой вехой в изучении патогенеза вирусных гепатитов является толкование механизма развития патологического процесса с позиции вирусно-иммуногенетических отношений. Вирусно-иммуногенетическая теория патогенеза вирусного гепатита В была выдвинута в начале 70-х гг. советскими и зарубежными авторами (Dudley с соавт., 1972; Блюгер А. Ф., Векслер X. M., 1973). Важным доводом в ее пользу была показанная зависимость течения вирусного гепатита от Т-лимфоцитов. Важное значение для подтверждения этой теории имело полученное в ЛГЦ доказательство отсутствия цитолитических свойств у HBV в органокультуре печени человека (1973).
В развитии этой теории имели значение и данные Blumberg (1969) о генетической сцепленности частоты инфицированности различных групп населения HBV. Принципиальное значение для формирования новых представлений о патогенезе вирусного гепатита В имела выдвинутая в 1975 г. B. М. Ждановым, а годом позже Hirscham идея об интегративном характере инфекции. Впоследствии эти представления получили подтверждение, и патогенез стали понимать как фазовый, стадийный процесс, при котором могут последовательно развиваться или сосуществовать репликативные, интегративные и смешанные стадии инфекции (Hoofnagle, 1983).
Истоки диагностики
Впоследствии эти положения получили развитие во многих частных направлениях. Например, было доказано, что HBcAg является маркером репликативной фазы инфекции. Естественно, что таким же ее маркером является и HBeAg, вирусная ДНК и ДНК-полимераза крови. Были получены любопытные данные о наличии перекрестных антигенов у полиальбуминового рецептора HBV и липопротеина печени человека, а также между HBeAg и цитоплазматическим антигеном гепатоцитов. Эти данные представили большой интерес в свете представлений о роли аутоиммунных процессов в патогенезе вирусного гепатита В, начало которым было положено Meyer и BiischenfeIde еще в 1972 г. За 10 лет из патогенетических представлений это учение переросло в большую прикладную проблему.
В ЛГЦ был получен препарат липопротеина печени человека и на его основе созданы системы для тестирования клеточного и гуморального звеньев тех аутоиммунных реакций, которые развиваются при вирусном гепатите B. В продвижении вперед всего учения о вирусных гепатитах выдающуюся роль сыграли прижизненные морфологические исследования печени. Эпизодические пункции печени производились еще в прошлом столетии. В частности, в нашей стране первую пункцию печени осуществил в 1900 г. А. А. Белоголовый, Однако начало современного этапа применения этого метода было положено в 1928 г., когда была выполнена первая прицельная биопсия печени под контролем лапароскопа (Kalk, 1928). Лишь перед войной, в конце 30-х гг., метод начал постепенно внедряться в гепатологическую практику благодаря разработке техники слепой пункционной биопсии (Roholm, Iversen, 1939). В послевоенные годы метод стал широко применяться во многих клиниках, чему способствовало создание специальных игл и их модификаций (Vim, Silverman, Menghini, Блюгер А. Ф., Синельникова М. П. и др.). С этого времени метод занял прочное место в изучении патогенеза, патоморфологии и в диагностике вирусных гепатитов. В отечественной медицине он нашел широкое применение в клиниках Ε. М. Тареева, Χ. X. Мансурова, Е. С. Кетиладзе, А. С. Логинова.
Широко взят на вооружение этот метод и в ЛГЦ. В результате прижизненных морфологических исследований были пересмотрены традиционные взгляды на основной тип патологического процесса в печени при вирусных гепатитах. Опровергнуты ошибочные представления об исчезновении из печени гликогена и жировой инфильтрации, как субстрате болезни, показано, что основной тип поражения печени при вирусных гепатитах — это различные виды белковой дистрофии, причем обязательным компонентом процесса является мезенхимально-воспалительная реакция. Эти данные послужили основой для отказа от традиционных методов лечения вирусного гепатита — инсулиноглюкозотерапии (Билибин А. Ф. и Лобан К. М.) — и разработки новых подходов к диете и режиму для больных этой инфекцией.
Естественно, что широкий фронт исследований в области патологии вирусных гепатитов благотворно отразился и на изучении клинических проблем. За плечами многих советских исследователей большой опыт клинико-эпидемиологического изучения вирусных гепатитов как в части исследований механизма передачи инфекции (Громашевский Л. В., Башенин К. А., Жданов B. M., Богданов И. Л., Пакторис Ε. А.), так и широкого круга клинико-диагностических вопросов (Тареев Е. M., Мясников А. Л., Ясиновский Μ. А., Кассирский И. А., Билибин А. Ф., Руднев Г. П., Мусабаев И. К·, Нисевич H. И., Угрюмов Б. Л., Шувалова Е. П., Никифоров П. H., Кетиладзе Е. С., Фарбер H. А., Громашевская Л. Л., Учайкин B. Ф. и др.). Существенный прогресс в изучении гепатитов связан с методами молекулярной биологии и генетики и биотехнологической техники. В частности, этим методам обязаны своим рождением новые типы вакцин и иммунодиагностических препаратов.
Первые термически инактивированные вакцины против вирусного гепатита В были получены еще в 1971 г. Krugman. Этим же автором был продемонстрирован профилактический эффект специфического гамма-глобулина при вирусном гепатите B. Однако лишь с 80-х гг. техника приготовления вакцин путем очистки HBsAg, полученного из донорской крови, постепенно уступила место биотехнологическим методам их приготовления. Все более широкое применение в профилактике вирусного гепатита В находят вакцины третьего поколения. Большую роль в развитии этих методов в СССР сыграли работы B. М. Жданова и Э. Я. Грена с сотрудниками. На базе этих новых направлений родились и широко используются иммунологические методы выявления маркеров вирусных гепатитов А, В, D третьего поколения — радиоиммунный анализ и иммуноферментный анализ (Lander, Hoofnagle, Жданов B. M., Блохина И. H., Балаян М. С., Кукайне P. А., Елигулашвили P. К. и др.).
Наибольшее значение для нынешнего, а особенно для будущего этапа терапии вирусных гепатитов имеет привлечение иммунорегулирующих препаратов для лечения этих иммунологически опосредованных инфекций — интерлейкина-1, 2, интерферона и других иммунорегуляторов. Арсенал лечебных средств пополнился противовирусными препаратами, при лечении печеночноклеточной недостаточности и печеночной комы — методами гемосорбции с включением в колонку гепатоцитов свиньи (Маргулис М. С.), а в терапии опухолей печени и далеко зашедших циррозов ее вирусной природы — методами трансплантации печени.
Как разобраться в гепатитах
Группа вирусных гепатитов состоит из пяти вирусов, которые обозначаются буквами А, B, C, D и Е. Раньше ученые еще выделяли гепатит G, но довольно быстро поняли, что этот вирус вызывает совершенно другое заболевание.
Подробнее:
Пациент с гепатитом А или Е практически всегда выздоравливает, и у него появляется пожизненный иммунитет к инфекции. Однако осложнением может стать фульминантный гепатит, представляющий собой острый некроз печени. В таком случае появляется печеночная недостаточность, часто приводящая к смерти пациента.
Специфического лечения гепатитов А и Е нет. Однако существуют эффективные и безопасные профилактические вакцины. Прививка от гепатита А была изобретена давно, правда, ее в нашей стране нет в календаре прививок. Известно, что при вспышках гепатита А практически не происходит инфицирования тех, кто привит от этой инфекции. И я, например, привит.
Гепатит Е — более редкий в развитых странах гепатит со сходным путем инфицирования. Против этого вируса в Китае была создана вакцина несколько лет назад, но до сих пор она утверждена лишь в этой стране.
Подробнее:
Есть еще вирусы гепатитов B и С, которые относятся к группе парентеральных инфекций. Инфицирование ими происходит через кровь: при внутривенном употреблении наркотиков, медицинских процедурах при использовании некачественно стерилизованных инструментов, инфицированной крови при переливаниях и так далее. Вирусы гепатитов В и С в большинстве случаев вызывают хроническое заболевание печени.
По современным оценкам, в мире насчитывается около 240 млн человек с хроническим гепатитом В.
Риск хронизации инфекции при инфицировании вирусом гепатита В различается в зависимости от возраста пациента: у малышей до года он составляет более 90%, тогда как у взрослых не превышает 5%. Опасность хронического гепатита В заключается в том, что почти у трети пациентов развивается цирроз и/или рак печени.
Против вируса гепатита В ученые разработали профилактическую вакцину, которая безопасна и очень хорошо защищает от инфицирования. Она основана на белке, а не на инфекционном материале и хорошо переносится людьми. Интересно, что сейчас есть и комбинированная вакцина от гепатитов А и B.
Вирус гепатита С был открыт позже всего — в 1989 году, я тогда во втором классе был. Этот вирус крайне сложен для лабораторных исследований. В случае с другими вирусами ученые обычно берут клеточную линию и пытаются ее инфицировать. А вирус гепатита С, как оказалось, не способен развиваться практически ни в какой стандартной линии клеток. В общем, исследования вируса гепатита С сильно тормозились.
Неполную клеточную модель удалось получить лишь в 1999 году.
Подробнее:
А полная инфекционная модель появилась только в 2005-м — совсем недавно. Но к настоящему моменту ученым известны все ключевые механизмы развития инфекции в клетке: от заражения до сборки новых вирусных частиц.
Нам известно, что это очень распространенный вирус. Почему? Скорее всего, потому, что в большинстве случаев болезнь начинается бессимптомно. Сейчас, по разным данным, хронический гепатит С есть у 130–150 млн человек. В России, по некоторым данным, им болеют до 3% населения. В 4/5 случаев гепатит С становится хроническим. И даже в хронической стадии этот вирус может быть бессимптомным — и диагностировать его можно только по специальным тестам.
Как и гепатит B, гепатит C крайне опасен: он часто приводит к фиброзу и циррозу печени. А у ряда пациентов в конечном итоге — к раку. Насколько я знаю, лечение рака печени не очень эффективно и от него можно спастись только трансплантацией. Считается, что до 80% всех пациентов с циррозом и раком печени — это больные хроническими гепатитами В и С. Есть данные, согласно которым даже у пациентов, выздоровевших после гепатита С, есть повышенный риск получить цирроз или рак печени.
Гепатит B лечится достаточно плохо. То есть его легко подавить, но почти невозможно вылечить, потому что у него есть так называемая сссDNA — двуцепочечная кольцевая ДНК. И пока неизвестно, как ее изъять из уже инфицированных клеток. Для подавления инфекции используется несколько типов веществ: нуклеозидные аналоги и интерферон альфа и его пэгилированные формы. Однако они работают далеко не всегда.
Подробнее:
Недавно против гепатита B был разработан препарат, основанный на ингибировании рецептора клетки, с которым взаимодействует вирус. В начале 2000-х годов ученые впервые нашли клеточную линию, которая воспроизводит полный цикл вируса гепатита B, и выявили рецептор NTCP — рецептор желчных кислот. И выяснилось, что при взаимодействии с этим рецептором в организм попадает вирус гепатита В. Тогда исследователи взяли пептиды, имитирующие фрагмент вирусного белка, который отвечает за связывание с ним, и разработали препарат, который проходит сейчас клинические испытания.
Однако все эти препараты не могут излечить больных с хроническим гепатитом В.
В отличие от гепатита В, гепатит С можно вылечить. Он очень хорошо сейчас поддается лечению. Излеченными считаются пациенты, у которых через 24 недели после окончания терапии не обнаруживается вирусной РНК чувствительными тест-системами. В 2000-х годах терапия была построена на интерфероне альфа — лечение длилось до 48 недель, было очень тяжелым для пациента и малоэффективным. Спустя шесть месяцев пациента проверяли, если у него вируса не было, пациент считался полностью здоровым. Затем учеными были разработаны противовирусные препараты прямого действия, то есть направленные не на белки вируса.
Благодаря им количество выздоровевших (процент излечения / эффективность терапии) увеличилось.
Подробнее:
И что немаловажно, сократилось время лечения. В настоящее время имеются комбинации препаратов прямого действия, которые могут излечивать до 99% пациентов с вирусом любого генотипа, причем без использования интерферона. Стало возможно лечить в том числе ВИЧ-инфицированных, которые раньше представляли отдельную когорту пациентов. Сейчас врачи их лечат, просто учитывая взаимодействия препаратов против гепатита с антиретровирусными препаратами. Стало можно лечить пациентов с циррозом печени, а также пациентов перед трансплантацией печени. И это — огромный прорыв в науке.
Кстати, лично я работаю в лаборатории, которая исследует метаболические процессы при инфекции вирусом гепатита С. Ведь хотя пациентов можно вылечить, невозможно полностью избавиться до конца от риска возникновения цирроза, фиброза и рака печени. Эти риски остаются. Мы исследуем метаболические пути и выясняем, как на них воздействует вирус и можно ли сделать вещество, которое может подавить патогенность вируса.
Вирус гепатита D (или дельта-вирус) — это вирус-сателлит. Он был давно открыт итальянской группой ученых, которые пытались выяснить, почему на севере и юге Италии у пациентов с хроническим гепатитом B разное течение и тяжесть заболевания. И итальянцы обнаружили, что у пациентов с тяжелым течением заболевания есть некий дополнительный дельта-антиген. Потом ученые поняли, что это вирус-сателлит, то есть неполный вирус. Если обычный вирус — это паразит при клетке, то это — паразит при паразите. Он несет короткую кольцевую РНК и кодирует всего один антиген (белок). Этот антиген может быть в двух разных формах — но все-таки он кодируется единственным геном.
Этот белок может образовывать капсид вируса — внутреннюю оболочку вирусной частицы, но его недостаточно для образования полноценного собственного вириона. Для образования вирусной частички этот вирус использует белки оболочки вируса гепатита B. Белок дельта-вируса не обладает ферментативной активностью, а для репликации своего генома он использует аппарат хозяйской клетки.
Подробнее:
Число инфицированных гепатитом дельта в мире оценивается в 15 млн человек. Существует два разных вида инфицирования — коинфекция и суперинфекция.
Коинфекция представляет собой одновременное инфицирование вирусами гепатита В и дельта, а суперинфекция — инфицирование гепатитов D пациентов с уже установившимся хроническим гепатитом В.
В каждом случае течение заболевания будет разным. При коинфекции в 95% случаев разовьется острый гепатит, но хронического заболевания не будет. Но при этом есть достаточно высокая вероятность развития уже упоминавшегося фульминантного гепатита. И это плохо.
В случае суперинфекции, как правило, возникнет хронический гепатит, при котором резко ускоряется развитие фиброза печени — разрастания соединительной ткани с появлением рубцовых изменений, а также увеличения риска появления цирроза и рака печени.
В заключение важно заметить, что гепатит D можно предотвратить вакцинированием против вируса гепатита B. Это особенно важно для отдельных регионов, где распространение этого вируса достаточно велико: в странах Средиземного моря, в частях Африки, на Среднем Востоке. В России таким регионом является, например, Тува. Лет десять назад число инфицированных в ряде возрастных групп доходило до 20%. Однако у более молодых людей, которых прививают от гепатита В согласно календарю прививок, инфицированных не обнаруживалось.
Вирус гепатита В — что это такое? Заболевание это вирусное антропонозное, т. е. его возбудитель может паразитировать исключительно в организме человека. Вирус гепатита В обладает выраженным гепатотропным действием. Цирроз и онкологию печени чаще всего провоцирует именно этот патоген.
Согласно статистике, в России ежегодно регистрируется до 50 тыс. выявленных случаев заболевания гепатита В, а хронических носителей — более 5 млн человек. Распространенность этой болезни во всем мире очень велика — насчитывается более 350 млн носителей вируса, из них 250 тысяч ежегодно умирают от различных патологий печени.
Вирус гепатита В: характеристика
Такая распространенность заболевания объясняется невероятной устойчивостью патогена к различным факторам химического и физического воздействия. Вирус гепатита В устойчив к низким температурным воздействиям и даже многократное замораживание и размораживание его не убивает. Кипячение тоже на HBV (обозначение в специальной литературе) не действует.
В сухой капле крови при комнатной температуре вирус сохраняется до месяца и более, в сухой сыворотке он хранится до 25 лет, а в замороженной (при температуре -20 градусов) — до 15 лет.
Обезвредить (инактивировать) его может автоклавирование в течение 30 минут или стерилизация в сухожаровом шкафу на протяжении часа при температурном режиме 180 градусов.
Формы гепатита В
Чем опасен вирус гепатита В? Что это такое и как проявляется недуг? Ниже постараемся как можно полнее ответить на эти вопросы.
Гепатит В может иметь острую и хроническую форму. Острая развивается непосредственно после заражения и окончания инкубационного периода. Он может длиться от нескольких недель до полугода. При этом симптоматика четко выражена только в половине случаев:
- боль в животе справа, в области реберной дуги;
- тошнота и рвота;
- повышение температуры тела (лихорадка);
- головная боль;
- слабость;
- боль в суставах;
- желтушность кожных покровов и склер глаз;
- темная моча (цвет пива);
- обесцвеченный кал.
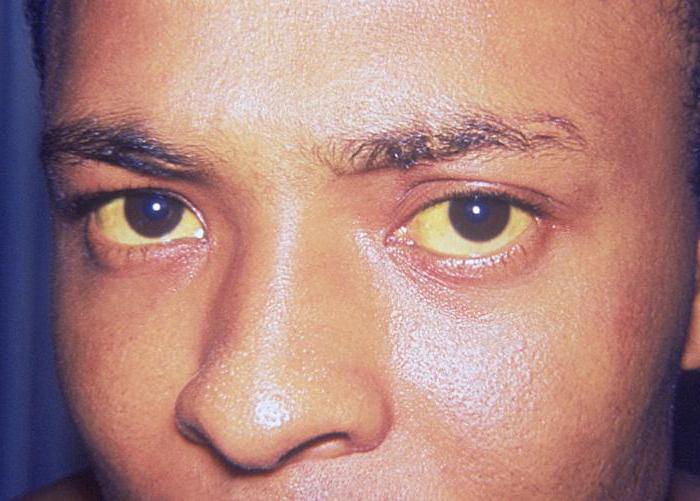
Острая (желтушная) форма гепатита В, как правило, в 80 % случаев заканчивается выздоровлением больного.
У детей, а иногда и у взрослых, может быть бессимптомная форма гепатита В. При таком течении болезни выраженной симптоматики не наблюдается. Может отмечаться легкое недомогание и быстрая утомляемость, на что больные зачастую не обращают внимания. В этом случае чаще всего наличие вируса гепатита В в крови обнаруживается абсолютно случайно, например, при очередном медосмотре. Такое легкое течение болезни очень часто переходит в хроническую форму. Заражение ребенка вирусом во время родов от больной матери тоже часто заканчивается хронической формой.
В некоторых случаях развивается фульминантный (злокачественный) гепатит — это очень тяжелое течение заболевания, которое может привести к циррозу или онкологии печени.
Как происходит заражение?
Передача гепатита В может произойти разными путями. Источником заражения служат больные люди или — при несоблюдении определенных правил — носители. Сам носитель гепатита В от этого заболевания не страдает (симптоматика отсутствует), но в его крови есть вирус.
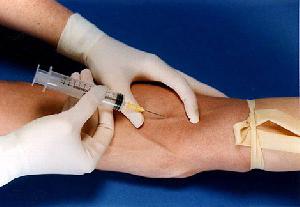
Наиболее распространенный путь заражения этим недугом — через кровь. Например, через иглы одноразовых шприцев у наркоманов при их вторичном использовании, через плохо стерилизованные инструменты маникюрных или парикмахерских салонов. Для заражения достаточно совсем небольшого количества крови, в которой находится антиген гепатита В. Даже микроскопическая доза, равная 0,00004 мл, может стать причиной инфицирования. Выше уже говорилось о том, что данный вирус очень устойчив, и даже в сухой кровяной капле при комнатной температуре он сохраняется более месяца.
Кроме того, гепатит В передается половым путем. Он содержится абсолютно во всех биологических материалах, в том числе и в сперме.
Также вероятно и внутриутробное инфицирование плода (от больной матери). Но тут следует уточнить, что перинатальное заражение, т. е. до наступления родов, случается крайне редко. Чаще всего заражение ребенка происходит именно во время родов, т. е. интранатально. После появления крохи на свет инфицирование возможно при кормлении грудью.
Что происходит после инфицирования?
После того как вирус гепатита В попал в кровь еще здорового человека, он с кровотоком достигает гепатоцитов (клеток печени). В них происходит репликация (размножение) вируса, который поражает все большее количество новых клеток, при этом некоторые участки ДНК вируса встраиваются в ДНК гепатоцитов. Иммунная система не узнает измененные клетки и воспринимает их как чужеродные. Начинается выработка антител для уничтожения измененных гепатоцитов. Таким образом, происходит разрушение печени, что приводит к воспалительному процессу и гепатиту.
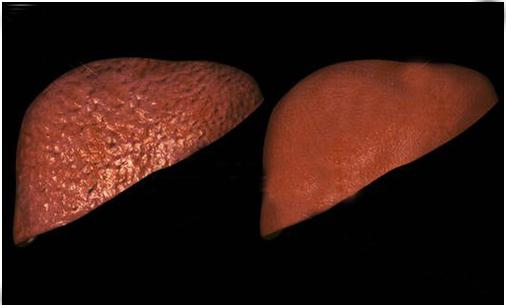
Диагностика
Для диагностики этого заболевания, кроме обычного биохимического анализа на билирубин и АЛТ, используют специфические маркеры гепатита В:
Кроме этого, в специфической диагностике используют выявление антител к этим антигенам и к специфическому белку HBcore, которые появляется при остром гепатите В:
Перечисленные антигены и антитела в разные периоды заболевания находятся в определенных соотношениях. Их комплексное исследование помогает определить стадию ВГВ, что позволяет спрогнозировать дальнейшее течение болезни и построить схему лечения.
Какие факторы повышают риск заражения?
Статистика свидетельствует, что чаще всего заражение вирусом происходит в возрасте от 15 до 30 лет. Кто подвержен такому заболеванию, как гепатит В? Что это такое — мы уже поняли, теперь обсудим, какие факторы способствуют заражению. Итак, в группу риска входят:
Значительно снизить риск заболевания поможет прививка против гепатита В. Ее можно сделать в прививочном кабинете любой поликлиники.
Как лечить гепатита В вирус?
Терапия направлена на предотвращение развития цирроза и онкологии печени. Это достигается путем подавления размножения вируса в клетках печени и нормализации уровня трансаминаз.
Решение о том, как лечить гепатита В вирус, принимает врач-инфекционист. Выздоровление — процесс длительный. Выбор метода лечения зависит от активности вируса и риска развития цирроза и онкологии печени.
Острый вирусный гепатит В чаще всего проходит самостоятельно, наступает полное выздоровление больного. Исключение составляет тяжелая фульминантная форма ГВ, но это, к счастью, случается крайне редко. Терапия острого ГВ направлена на выведение из организма токсинов (дезинтоксикация) и восстановление гепатоцитов.

При лечении вирусного ГВ, как правило, назначается диета № 5. Она заключается в отказе от любой жирной, острой, соленой и консервированной пищи. Полуфабрикаты и колбасы тоже лучше исключить из рациона.
Если хронический гепатит В принимает тяжелое течение, и существует серьезный риск развития цирроза или онкологии печени, может быть принято решение о пересадке органа.
Профилактика
Можно ли как-то уберечь организм от такого патогена, как вирус гепатита В? Что это такое, мы выяснили. Самое время поговорить о профилактике. Она делится на специфическую и неспецифическую. Первая осуществляется путем вакцинации. От заболевания защищены только прошедшие вакцинацию люди и переболевшие гепатитом В. Неспецифическая профилактика подразумевает проведение ряда глобальных эпидемиологических мероприятий, препятствующих передаче вирусного ГВ. Например, обязательное тестирование доноров крови и ее препаратов на маркеры HBV, выполнение комплексной программы по борьбе с наркоманией, в конце концов, банальное соблюдение правил личной гигиены. Об этом мы поговорим чуть ниже. Сейчас же заметим только, что профилактика вирусного гепатита В имеет огромное значение в борьбе с распространенностью этого заболевания.
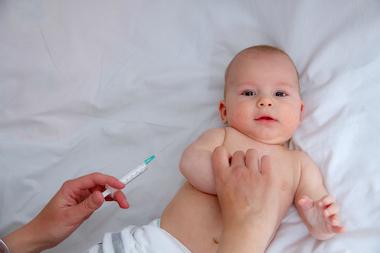
Специфическая профилактика ГВ
Прививка против гепатита В в обязательном порядке делается:
- всем детям в возрасте 0-1-6 месяцев (плановое вакцинирование);
- всем членам семьи больных хроническим ГВ;
- медикам;
- студентам медицинских вузов;
- лицам, работающим с препаратами крови;
- пациентам, вынужденным систематически проходить гемодиализ;
- больным, получающим препараты крови.
Такую прививку может сделать любой взрослый человек. Раньше она не входила в число обязательных. Для того чтобы вакцинироваться, достаточно обратиться в поликлинику своего района. Все дети и взрослые до 55 лет могут получить такую прививку бесплатно. Люди более старшего возраста могут вакцинироваться за свой счет.
Процедура доступна в любой выбранный вами день. После первой прививки понадобится сделать еще две. Одну — через месяц, вторую — через полгода. Вакцинация является самым надежным способом защиты от вирусного ГВ.
Неспецифическая профилактика ГВ
К неспецифической профилактике ВГВ можно отнести тщательное соблюдение правил личной гигиены:
- пользоваться только своей зубной щеткой, маникюрными инструментами, бритвой, расческой и т. п;
- даже личные принадлежности (тот же маникюрный набор) необходимо периодически дезинфицировать;
- применять эффективные дезсредства;
- прокалывать уши, делать тату и пирсинг только в проверенных салонах с хорошей репутацией;
- защищенный секс, хотя 100 % гарантии он не дает (слюна, пот и все биологические жидкости являются средой обитания вируса), поэтому не следует вести беспорядочную половую жизнь;
- использовать только одноразовые шприцы при инъекциях.
Мы с вами обсудили, какую опасность представляет вирус гепатита В. Что это такое — теперь понятно. Как и любое другое заболевание, его проще предупредить, чем потом проходить длительный курс лечения. Соблюдение несложных профилактических мер поможет защититься от вирусного гепатита В. Будьте здоровы!
Читайте также:


